В последние годы всё чаще и чаще лаборанты обнаруживают в моче взрослых или детей ацетон. Должен ли он там присутствовать? Каковы причины такого изменения состава мочи? На эти и другие вопросы читатели найдут ответы в предлагаемой статье.
Явление, при котором в моче отмечается повышенное содержание так называемых кетоновых тел, медики называют ацетонурией или кетонурией. Кетоновые тела – это продукты, образующиеся при неполном окислении белков (протеинов) и жиров (липидов) в организме. Конкретно – это сам ацетон, ацетоуксусная и оксимасляная кислоты. Ацетон может присутствовать в моче человека любого возраста. Главное, что его концентрация в норме должна быть незначительной (от двадцати до пятидесяти миллиграмм в сутки). Из организма он непрерывно выводится почками. А вот если количество ацетона превышает допустимые нормы, то необходимо срочно принимать меры на тот сигнал, который посылает организм.
Признаки, «сигналящие» о том, что в моче присутствует лишний ацетон:
характерный запах при мочеиспускании;
запах ацетона, исходящий изо рта;
угнетённость, вялость.
У детей признаки могут быть иными:
отказ от еды;
запах ацетона, исходящий от мочи, рвотных масс, изо рта;
тошнота;
боли в зоне пупка;
рвота после еды или принятия любой жидкости;
сухость языка;
слабость;
повышенная возбудимость, быстро сменяющаяся сонливостью и вялостью.
У взрослых людей такое неприятное явление может возникнуть в следующих случаях:
- Если в повседневном питании преобладают продукты с большим количеством жиров и белков, когда организму не удаётся их все расщепить. Если в рационе питания не хватает пищи, богатой углеводами.
- Ситуацию можно исправить даже без лекарств, сбалансировав питание, введя в повседневное меню углеводы.
- Другая причина – это чрезмерные занятия спортом или большие физические нагрузки. Тогда для выправления анализов необходимо откорректировать уровень нагрузки, которая будет по силам организму.
- Третье – длительное голодание, «сидение» на жёсткой диете. Чтобы восстановить здоровье, необходима помощь диетолога, отказ от голодания.
- Четвёртое – ухудшение состояния поджелудочной железы, сахарный диабет первого типа либо сахарный диабет второго типа, развивающийся долгие годы. Понятно, что у таких людей для полного окисления липидных и белковых продуктов не хватает углеводов. Эта ситуация уже серьёзнее, она опасна тем, что есть вероятность диабетической комы.
Ещё ацетон в моче может повыситься при:
- приступах гипогликемии, которые спровоцированы повышенным уровнем в крови инсулина;
- высокой температуре;
- инфекционных заболеваниях (скарлатине, гриппе, менингите);
- после некоторых видов наркоза;
- тиреотоксикозе;
- алкогольной интоксикации;
- церебральной коме;
- прекоматозном состоянии;
- сильном истощении организма;
- анемии, которая тяжело протекает;
- стенозе (сужении) пищевода, раке желудка;
- неукротимой рвоте беременных;
- тяжёлом токсикозе, который развивается у некоторых женщин на поздних сроках вынашивания плода;
- после травм, приведших к повреждению центральной нервной системы.
В детском возрасте ацетон в моче появляется из-за сбоев в функционировании поджелудочной железы. Если поджелудочная железа не справляется со своей работой, то она вырабатывает недостаточное количество ферментов.
Причины развития детской кетонурии (ацетонурии):
- переедание, погрешности в питании, наличие в составе продуктов консервантов, красителей, синтетических ароматизаторов;
- стрессы, повышенная возбудимость малыша;
- усталость, переутомление;
- бесконтрольный приём препаратов из группы антибиотиков;
- переохлаждение;
- подъём высокой температуры;
- дизентерия, наличие глистных инвазий, диатез.
- Лечение кетонурии напрямую зависит от причин, вызвавших ацетон в моче и тяжести процесса.
- Иногда бывает достаточно лишь сбалансировать питание, внести изменения в повседневное меню.
- Если ацетон очень высок, то больного отправляют в стационар.
- Лечебная тактика зависит от того, какие причины вызвали появление ацетона в моче. Если будут устранены причины, то и анализы улучшатся.
Итак, начинается всё со строгой диеты и обильного питья воды. Она принимается понемногу, но часто. Детям дают каждые пять минут по чайной ложечке (что составляет 5 мл). Полезны готовые растворы, приобретённые в аптеке, например, Регидрон, Орсоль. Разрешается пить минеральную воду (без газов), отвар из изюма или других сухофруктов, настой из ромашки.
Если у больного сильная рвота, то тогда врач назначает введение растворов через капельницу внутривенно. Для снятия рвоты используется Метоклопрамид (Церукал).
В ряде случаев для улучшения состояния печени назначают Эссенциале, Метионин, шрот расторопши.
Для ускорения выведения токсинов применяется «Белый» уголь, Сорбекс, Активированный уголь, Полифепан, Полисорб, Энтеросгель.
Как уже отмечал ПоМедицине, при появлении ацетона в моче важно соблюдать определённую диету. Полезно есть различные овощные супы, крупяные, рыбные блюда (нежирные). Разрешается понемногу кушать мясо индейки, кролика, говядину, телятину. Мясо желательно варить, тушить либо запекать в духовке.
Восстановить водный баланс, пополнить организм витаминами помогают фрукты, овощи, соки (свежевыжатые), компоты, ягодные морсы.
Отказаться стоит от жирного мяса, консервов, жареных блюд, копчёностей, какао, кофе, пряностей, грибов, всевозможных сладостей, а также бананов, цитрусовых.
Если при мочеиспускании ощущается запах ацетона, то это указывает на то, что в организме возникли какие-то неполадки. Если врач правильно выявил причину, повлёкшую повышение кетоновых элементов в моче, то он назначит эффективное лечение и укажет, какие изменения надо внести в рацион питания.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Ацетонурия (кетонурия) – повышенное содержание в моче кетоновых тел, которые являются продуктами неполного окисления белков и жиров в организме. К кетоновым телам относится ацетон, оксимасляная кислота, ацетоуксусная кислота.
Еще недавно явление ацетонурии было очень редким, но сейчас ситуация резко изменилась, и все чаще ацетон в моче можно обнаружить не только у детей, но и у взрослых.
Ацетон может находиться в моче каждого человека, только в очень незначительной концентрации. В небольшом количестве (20-50 мг/сут) он постоянно выводится почками. При этом лечения не требуется.
У взрослых это явление может быть вызвано целым рядом причин:
- Преобладание в рационе жирной и белковой пищи, когда у организма нет возможности полностью расщепить жиры и белки.
- Недостаток пищи, содержащей углеводы.
В таких случаях достаточно сбалансировать питание, не употреблять жирную пищу, добавить продукты, содержащие углеводы. Придерживаясь простой диеты, которая уберет все погрешности в питании, вполне можно избавиться от ацетонурии, не прибегая к лечению. - Физические нагрузки.
Если причины кроются в усиленных занятиях спортом, нужно обратиться к специалисту и откорректировать нагрузку, которая бы подошла организму. - Жесткая диета или длительное голодание.
В этом случае придется отказаться от голодания и обратиться к диетологу, чтобы он подобрал оптимальный режим питания и продукты, необходимые для восстановления нормального состояния организма. - Сахарный диабет I типа или истощенное состояние поджелудочной железы при длительно протекающем сахарном диабете II типа.
В этом состоянии в организме не хватает углеводов для полного окисления жиров и белков. В зависимости от причин, которые спровоцировали появление ацетона в моче при сахарном диабете, выбирается тактика ведения больного. Если причина кроется в простом соблюдении жесткой диеты (хотя это неразумное для диабетиков поведение), то такая ацетонурия пройдет через несколько дней после нормализации питания или добавления в рацион продуктов, содержащих углеводы. Но когда у больного сахарным диабетом не снижается уровень ацетона в моче даже после приема углеводов и одновременных уколов инсулина, стоит всерьез задуматься о нарушениях в обмене веществ. В таких случаях прогноз неблагоприятный и чреват диабетической комой, если не принять срочных мер.
Если ацетон в моче появился при патологических процессах в организме, лечение назначает врач, который наблюдает больного.

- Отрицательное влияние окружающей среды.
- Большие психологические нагрузки у будущей мамы не только в настоящем, но и в прошлом.
- Снижение иммунитета.
- Наличие в употребляемых продуктах химических веществ – красителей, консервантов и ароматизаторов.
- Токсикоз, при котором основным симптомом является постоянная рвота. При этом просто необходимо восстанавливать водный баланс в организме – пить воду маленькими глотками или даже вводить жидкость внутривенно капельно. При правильно подобранном лечении ацетон из мочи исчезает в течение двух суток или даже раньше.
В любом случае необходимо как можно быстрее выявить причину ацетонурии у беременной женщины и устранить ее, чтобы это состояние не отразилось на здоровье будущего ребенка.
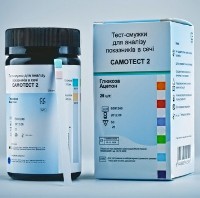
Тест делается каждое утро три дня подряд. Для этого нужно собрать утреннюю мочу и опустить в нее полоску. После чего ее вынуть, стряхнуть лишние капли и подождать пару минут. Если полоска из желтой превратилась в розовую, это свидетельствует о наличии ацетона. Появление фиолетовых оттенков может свидетельствовать о выраженной ацетонурии.
Точных цифр тест, естественно, не покажет, но поможет определить уровень ацетона, при котором нужно срочно обращаться к врачу.
Для уточнения уровня ацетона врач выписывает направление на обычный клинический анализ мочи, где его определяют наравне с другими показателями.
Сбор мочи на анализ проводится по обычным правилам: после гигиенических процедур собирают утреннюю мочу в сухую и чистую посуду.
В норме кетоновых тел (ацетона) в моче настолько мало, что обычными лабораторными методами они не определяются. Поэтому считается, что ацетона в моче быть в норме не должно. Если же ацетон в моче обнаруживается, количество его обозначают в анализе плюсами («крестами»).
Один плюс обозначает, что реакция мочи на ацетон слабоположительна.
Два или три плюса – положительная реакция.
Четыре плюса («четыре креста») – резко положительная реакция; ситуация требует немедленной врачебной помощи.

Если, помимо ацетона в моче, человека мучает постоянная жажда, он много пьет и много мочится, слизистая рта ощущается сухой, то это свидетельствует о сахарном диабете, и в таком случае следует обращаться к врачу-эндокринологу (записаться).
При наличии ацетона в моче на фоне высокой температуры тела или инфекционного заболевания следует обращаться к врачу-терапевту (записаться) или инфекционисту (записаться), которые проведут необходимое обследование и выяснят причину лихорадки или воспалительного процесса с последующим назначением лечения.
Если ацетон в моче появился после злоупотребления алкогольными напитками, то необходимо обратиться к врачу-наркологу (записаться), который проведет необходимое лечение, направленное на выведение токсических продуктов распада этилового спирта из организма.
Если высокая концентрация ацетона в моче обусловлена наркозом, то необходимо обращаться к реаниматологу (записаться) или терапевту для проведения мероприятий, направленных на скорейшее выведение токсических продуктов из организма.
Когда имеются симптомы гиперинсулинизма (периодические приступы потливости, учащенного сердцебиения, ощущения голода, страха, тревоги, дрожи в ногах и руках, потери ориентации в пространстве, двоения в глазах, онемения и покалывания в конечностях) или тиреотоксикоза (нервозность, возбудимость, неуравновешенность, страх, беспокойство, быстрая речь, бессонница, нарушение концентрации мыслей, мелкое дрожание конечностей и головы, учащенное сердцебиение, выпячивание глаз, отек век, двоение, сухость и резь в глазах, потливость, высокая температура тела, низкая масса, непереносимость высокой температуры окружающей среды, боли в животе, поносы и запоры, слабость и утомляемость мышц, нарушения менструального цикла, обмороки, головная боль и головокружение), то следует обращаться к эндокринологу.
Если у беременной женщины имеется ацетон в моче, и при этом ее беспокоит частая рвота или комплекс отеки + повышенное артериальное давление + белок в моче, то следует обращаться к врачу-гинекологу (записаться), так как подобная симптоматика позволяет заподозрить осложнения беременности, такие, как тяжелый токсикоз или гестоз.
Если ацетон в моче появился после перенесенных травм центральной нервной системы (например, ушиба мозга, энцефалита и т.д.), то следует обращаться к врачу-неврологу (записаться).
Если человек намеренно или случайно отравился какими-либо веществами, например, принимал атропин или работал на вредном производстве с соединениями свинца, фосфора или ртути, то следует обращаться к врачу-токсикологу (записаться) или, в его отсутствие, к терапевту.
Если ацетон в моче сочетается с такими симптомами, как боли в животе, метеоризм, чередование запоров и поносов, боли в мышцах, отеки, периодические высыпания на коже, апатия, плохое настроение, чувство беспросветности, возможно желтуха, капли крови в конце мочеиспускания, то заподазривается заражение гельминтами (паразитическими червями), и в таком случае необходимо обращаться к врачу-паразитологу (записаться), гельминтологу (записаться) или инфекционисту.
Если у взрослого или ребенка появились сильные боли в животе в сочетании с поносом, а возможно со рвотой и повышенной температурой тела, то следует обращаться к инфекционисту, так как симптоматика свидетельствует о дизентерии.
Если у ребенка высокая концентрация ацетона в моче сочетается с диатезом, то необходимо обратиться к терапевту или аллергологу (записаться).

Если человек слишком худой, то наличие ацетона в моче является одним из признаков такого крайнего истощения, и в таком случае необходимо обращаться к врачу-терапевту или реабилитологу (записаться).
Если на фоне ацетона в моче у человека регулярно бывает рвота съеденной ранее пищей, шум плеска в желудке после воздержания от пищи в течение нескольких часов, видимая перистальтика в области желудка, отрыжка кислым или тухлым, изжога, слабость, усталость и поносы, то подозревается стеноз привратника желудка или пищевода, и в таком случае необходимо обратиться к врачу-гастроэнтерологу (записаться) и хирургу (записаться).
Если ацетон в моче сочетается с болями в области желудка, тяжестью в желудке после еды, ухудшением аппетита, отвращением к мясу, тошнотой и, возможно, рвотой, насыщением малым количеством пищи и плохим общим самочувствием, утомляемостью, то подозревается рак желудка, и в таком случае необходимо обращаться к врачу-онкологу (записаться).
Для подтверждения того, что гиперинсулинизм спровоцирован патологическими изменениями в поджелудочной железе, дополнительно проводят тесты на чувствительность к толбутамиду и лейцину. Если результаты тестов на чувствительность положительны, то обязательно назначается УЗИ (записаться), сцинтиграфия (записаться) и магнитно-резонансная томография поджелудочной железы (записаться).
Но если при проведении голодной пробы уровень С-пептида, иммунореактивного инсулина и глюкозы в крови остается нормальным, то гиперинсулинизм считается вторичным, то есть обусловленным не патологическими изменениями в поджелудочной железе, а расстройством работы других органов. В такой ситуации для выяснения причины гиперинсулинизма врач назначает УЗИ всех органов брюшной полости и магнитно-резонансную томографию головного мозга (записаться).
Если ацетон в моче фиксируется на фоне симптомов тиреотоксикоза (нервозность, возбудимость, неуравновешенность, страх, беспокойство, быстрая речь, бессонница, нарушение концентрации мыслей, мелкое дрожание конечностей и головы, учащенное сердцебиение, выпячивание глаз, отек век, двоение, сухость и резь в глазах, потливость, высокая температура тела, низкая масса, непереносимость высокой температуры окружающей среды, боли в животе, поносы и запоры, слабость и утомляемость мышц, нарушения менструального цикла, обмороки, головная боль и головокружение), то врач назначает следующие анализы и обследования:
- Уровень тиреотропного гормона (ТТГ) в крови;
- Уровень трийодтиронина (Т3) и тироксина (Т4) в крови;
- УЗИ щитовидной железы (записаться);
- Компьютерная томография щитовидной железы;
- Электрокардиограмма (ЭКГ) (записаться);
- Сцинтиграфия щитовидной железы (записаться);
- Биопсия щитовидной железы (записаться).
В первую очередь назначаются анализы крови на содержания тиреотропного гормона, тироксина и трийодтиронина, а также УЗИ щитовидной железы, так как эти исследования позволяют поставить диагноз гипертиреоза. Другие вышеперечисленные исследования могут и не проводиться, так как считаются дополнительными, и если нет возможности их сделать, то ими можно пренебречь. Однако если технические возможности имеются, то также назначается и компьютерная томография щитовидной железы, которая позволяет точно установить локализацию узлов в органе. Сцинтиграфия применяется для того, чтобы оценить функциональную активность железы, а вот биопсия забирается только при подозрении на наличие опухоли. Электрокардиограмма выполняется для оценки отклонений в работе сердца.
Когда наличие ацетона в моче сочетается с постоянной жаждой, частыми и обильными мочеиспусканиями, ощущением сухости слизистых оболочек, то подозревается сахарный диабет, и в таком случае врач назначает следующие анализы и обследования:
- Определение концентрации глюкозы в крови натощак;
- Определение глюкозы в моче;
- Определение уровня гликозилированного гемоглобина в крови;
- Определение уровня С-пептида и инсулина в крови;
- Тест толерантности к глюкозе (записаться).

С целью выявления осложнений сахарного диабета врач может назначить УЗИ почек (записаться), реоэнцефалографию (РЭГ) (записаться) мозга и реовазографию (записаться) ног.
Если ацетон в моче выявляется на фоне высокой температуры тела или инфекционного заболевания, то врач назначает общий и биохимический анализы крови, а также различные тесты на выявление возбудителя воспалительного процесса – ПЦР (записаться), ИФА, РНГА, РИФ, РТГА, бактериологический посев и т.д. При этом для проведения тестов на выявление возбудителя инфекции, в зависимости от места его локализации, могут забирать различные биологические жидкости – кровь, мочу, кал, мокроту, смывы с бронхов, слюну и т.д. На наличие каких именно возбудителей производятся тесты, врач определяет каждый раз индивидуально в зависимости от клинической симптоматики, имеющейся у пациента.
Когда ацетон в моче появился вследствие злоупотребления спиртным, врач обычно назначает только общий и биохимический анализы крови, общий анализ мочи, а также УЗИ органов брюшной полости (записаться), чтобы оценить общее состояние организма и понять, насколько выражены функциональные нарушения со стороны различных органов.
Если ацетон в моче обнаруживается у беременной женщины, то врач в обязательном порядке назначает общий анализ крови (записаться) и мочи, определение концентрации белка в моче, биохимический анализ крови, анализ крови на концентрацию электролитов (калий, натрий, хлор, кальций), измерение артериального давления, анализ свертываемости крови (с обязательным определением АЧТВ, ПТИ, МНО, ТВ, фибриногена, РФМК и Д-димеров).
Когда ацетон в моче появляется после перенесенных травм центральной нервной системы, врач, прежде всего, производит различные неврологические пробы, а также назначает общий и биохимический анализы крови, реоэнцефалографию, электроэнцефалографию (записаться), допплерографию (записаться) сосудов мозга и магнитно-резонансную томографию мозга. Помимо этого, в зависимости от результатов обследований, врач может дополнительно назначить любые другие методы исследования, необходимые для выявления патологии ЦНС и уточнения ее характера.
Когда ацетон в моче появляется одновременно с подозрением на отравление солями тяжелых металлов, фосфором, атропином, то врач обязательно назначает общий анализ крови, анализ свертываемости крови и биохимический анализ крови (билирубин, глюкоза, холестерин, холинэстераза, АсАТ, АлАТ, щелочная фосфатаза, амилаза, липаза, ЛДГ, калий, кальций, хлор, натрий, магний и др.).

- Анализ кала на антигены шигелл методами РКА, РЛА, ИФА и РНГА с антительным диагностикумом;
- Кровь на реакцию связывания комплемента;
- Анализ кала на дисбактериоз (записаться);
- Копрологическое исследование кала;
- Общий анализ крови;
- Биохимический анализ крови (обязательно определение уровня калия, натрий, хлора и кальция).
При подозрении на дизентерию обязательно проводятся анализы на антигены шигелл каким-либо методом, доступным для медицинского учреждения, так как именно эти тесты позволяют уточнить диагноз. Реакция связывания комплемента может применяться в качестве альтернативы тестам на антигены шигелл, если последние не выполняются сотрудниками лаборатории. Остальные методы обследования назначаются не всегда, так как считаются дополнительными и используются для выявления степени нарушений, возникших вследствие обезвоживания и нарушения биоценоза кишечника.
Когда ацетон в моче появляется у ребенка с симптомами диатеза, врач назначает аллергологические пробы (записаться) на чувствительность к различным аллергенам, а также определение уровня IgE в крови и общий анализ крови. Пробы на чувствительность к аллергенам позволяют понять, на какие продукты, травы или вещества у ребенка слишком сильная реакция, провоцирующая диатез. А анализ крови на IgE и общий анализ крови позволяют понять, идет ли речь об истинной аллергии или псевдоаллергии. Ведь если у ребенка псевдоаллергия, то она проявляется точно так же, как истинная аллергия, но обусловлена незрелостью органов пищеварительного тракта, а, следовательно, эти реакции чрезмерной чувствительности пройдут, когда малыш подрастет. Но если у ребенка истинная аллергия, то она останется на всю жизнь, и в таком случае ему необходимо знать, какие вещества вызывают у него реакции гиперчувствительности, чтобы избегать их воздействия на свой организм в будущем.
Если ацетон в моче присутствует на фоне бледности кожи и слизистых, слабости, головокружения, извращения вкуса, «заед» в углах рта, сухости кожи, ломкости ногтей, одышки, учащенного сердцебиения, головокружений – подозревается анемия, и в таком случае врач назначает следующие анализы и обследования:
- Общий анализ крови;
- Определение уровня ферритина в крови (записаться);
- Определение уровня трансферрина в крови;
- Определение уровня сывороточного железа в крови;
- Определение железосвязывающей способности сыворотки крови;
- Определение уровня билирубина в крови (записаться);
- Определение уровня витаминов В12 и фолиевой кислоты в крови;
- Исследование кала на скрытую кровь;
- Пункция костного мозга (записаться) с подсчетом количества клеток каждого ростка (миелограммой (записаться));
- Рентген легких (записаться);
- Фиброгастродуоденоскопия (записаться);
- Колоноскопия (записаться);
- Компьютерная томография;
- УЗИ различных органов.
Когда подозревается анемия, врачи назначают не все анализы сразу, а делают это поэтапно. Сначала производят общий анализ крови, позволяющий подтвердить анемию и заподозрить ее возможный характер (фолиеводефицитная, В12-дефицитная, гемолитическая и т.д.). Далее, на втором этапе проводят тесты на выявление характера анемии, если это необходимо. В12-дефицитная анемия и фолиеводефицитная анемия диагностируются и по общему анализу крови, поэтому если речь идет об этих анемиях, то, фактически, достаточно самого простого лабораторного теста для их выявления.
Однако для других анемий назначают анализ крови на концентрацию билирубина и ферритина, а также анализ кала на скрытую кровь. Если уровень билирубина повышен, то анемия гемолитическая, обусловленная разрушением эритроцитов. Если имеется скрытая кровь в кале, значит анемия геморрагическая, то есть обусловленная кровотечением из органов пищеварительного, мочеполового или дыхательного тракта. Если же уровень ферритина снижен, то анемия железодефицитная.
Анализы же на определение уровня трансферрина, сывороточного железа, железосвязывающей способности сыворотки, витамина В12 и фолиевой кислоты назначаются редко, так как их относят к вспомогательным, поскольку даваемые ими результаты получают и другими, более простыми вышеперечисленными обследованиями. Например, определение уровня витамина В12 в крови позволяет диагностировать В12-дефицитную анемию, но это же можно сделать и по общем анализу крови.
Если высокая концентрация ацетона в моче сопровождается регулярной рвотой через некоторое время после еды, шумом плеска в желудке через несколько часов после приема пищи, видимой перистальтикой в области желудка, урчанием в животе, отрыжкой кислым или тухлым, изжогой, слабостью, усталостью, поносами, то врач подозревает стеноз (сужение) привратника желудка или пищевода, и назначает следующие анализы и обследования:
- УЗИ желудка и пищевода (записаться);
- Рентген желудка с контрастным веществом (записаться);
- Эзофагогастродуоденоскопия;
- Электрогастрография;
- Анализ крови на концентрацию гемоглобина и уровень гематокрита;
- Биохимический анализ крови (калий, натрий, кальций, хлор, мочевина, креатинин, мочевая кислота);
- Анализ кислотно-основного состояния крови;
- Электрокардиограмма (ЭКГ).
Непосредственно для выявления стеноза (сужения) можно назначить УЗИ, либо рентген желудка с контрастным веществом, либо эзофагогастродуоденоскопию. Можно применять любой из указанных методов обследования, но наиболее информативной и, соответственно, предпочтительной является эзофагогастродуоденоскопия. После выявления стеноза для оценки степени выраженности нарушений назначается электрогастрография. Кроме того, если выявлен стеноз, то для оценки общего состояния организма назначаются биохимический анализ крови, кислотно-основное состояние крови, а также анализ на гемоглобин и гематокрит. Если по результатам анализов выявляется низкий уровень калия в крови, то обязательно производится электрокардиография с целью оценки степени нарушений работы сердца.
- Гастроскопия с забором биопсии (записаться) подозрительных участков стенки желудка;
- Рентген легких;
- УЗИ органов брюшной полости;
- Мультиспиральная или позитронно-эмиссионная томография;
- Анализ кала на скрытую кровь;
- Общий анализ крови;
- Анализ крови на онкомаркеры (записаться) (основные – СА 19-9, СА 72-4, РЭА, дополнительные СА 242, ПК-М2).
При подозрении на рак желудка не все вышеперечисленные исследования проводятся в обязательном порядке, так как некоторые из них дублируют показатели друг друга и, соответственно, обладают одинаковой информативностью. Поэтому врач выбирает только необходимый набор исследований для точной постановки диагноза в каждом конкретном случае. Так, в обязательном порядке при подозрении на рак желудка производится общий анализ крови, анализ кала на скрытую кровь, а также гастроскопия с забором биопсии. В ходе гастроскопии врач глазом может увидеть опухоль, оценить ее расположение, размеры, наличие изъязвлений, кровотечений на ней и т.д. Обязательно от опухоли отщипывается маленький кусочек (биопсия) для гистологического исследования под микроскопом. Если результат изучения биопсии под микроскопом показал наличие рака, то диагноз считается точным и окончательно подтвержденным.
Если по результатам гастроскопии и гистологии биопсии не выявлено рака, то другие исследования не проводятся. Но если рак выявлен, то для выявления метастазов в грудной клетке обязательно производят рентген легких, а для выявления метастазов в брюшной полости делают либо УЗИ, либо мультиспиральную компьютерную томографию, либо позитронно-эмиссионную томографию. Анализ крови на онкомаркеры желателен, но не обязателен, так как рак желудка выявляется другими методами, а концентрация онкомаркеров позволяет судить об активности процесса и поможет в будущем контролировать эффективность проводимой терапии.
Лечение ацетонурии зависит от причин и тяжести процесса. Иногда достаточно просто откорректировать распорядок дня и режим питания. При высоких цифрах ацетона в моче необходима срочная госпитализация больного.
В первую очередь врач назначит строгую диету и обильное питье. Воду нужно пить часто и понемногу; детей поить следует каждые 5-10 минут по чайной ложечке.
Очень полезен в этом случае отвар изюма и растворы специальных лекарственных препаратов, таких, как Регидрон или Орсоль. Рекомендуется пить также негазированную щелочную воду, ромашковый настой или отвар из сухофруктов.
Если малыш или взрослый человек не может пить из-за сильной рвоты, назначается капельное внутривенное введение жидкости. При сильной рвоте иногда помогают уколы препарата Церукал.
Помимо обильного питья, токсины из организма можно вывести с помощью препаратов-абсорбентов, таких как Белый уголь или Сорбекс.
Чтобы облегчить состояние ребенка, можно сделать ему очистительную клизму. А при высокой температуре для клизмы приготовить следующий раствор: одну столовую ложку соли развести в одном литре воды комнатной температуры.

Можно употреблять мясо в вареном или тушеном виде, в крайнем случае, в запеченном. Разрешается есть индюшатину, крольчатину и говядину.
Разрешены также овощные супы и борщи, нежирная рыба и каши.
Овощи, фрукты, а также соки, морсы и компоты прекрасно восстанавливают водный баланс и в то же время являются источником витаминов.
Из всех фруктов наиболее полезна айва в любом виде. Поскольку этот фрукт довольно терпкий на вкус, лучше всего сварить из него компот или приготовить варенье.
Нельзя употреблять при ацетонурии жирное мясо и бульоны, сладости, пряности и различные консервы. Исключаются из меню жареные блюда, бананы и цитрусовые.
Подробнее о диетах
Известный педиатр и телеведущий Комаровский Е.О. неоднократно поднимал тему об ацетоне в моче у детей и посвятил специальную передачу ацетонурическому синдрому.
Комаровский рассказывает, что в последние годы появление ацетона в моче стало у детей встречаться весьма часто. Врач считает это явление связанным с несбалансированным питанием детей и участившимися случаями хронических заболеваний желудка в детском возрасте. При питании, перегруженном белковыми и жирными продуктами, при недостатке углеводов, да еще если у ребенка имеется какая-либо дисфункция пищеварения, образующиеся кетоновые тела не перерабатываются, а начинают выделяться с мочой.
В своей передаче Комаровский доходчиво объясняет родителям, как нужно строить питание ребенка, чтобы предотвратить развитие ацетонурии.
источник
| +7 Зарегистрируйтесь и получите возможность оценивать материалы, общаться в комментариях и многое другое!’)»> Зарегистрируйтесь и получите возможность оценивать материалы, общаться в комментариях и многое другое!’)»> |  Оленька28 Оленька28 | 22.11.2013 | 176 | 4 | 26 комментариев |
| Рецепты от Поваренок.ру |
|
|
|
| |||||||||||||||||
развиваться может почти мгновенно
отпаиваю сильно сладкой водой.
откапали 4 часа мою малявку..
Даже при критическом уровне ацетоне рвота не обязательна.
При повышении ацетона часто повышается и температура.
И наоборот, при повышенной температуре почти всегда есть ацетон, один-два плюса.
Перед кризом ребенок начинает отказываться от любой, даже очень любимой еды. Появляется паталогическая жажда плюшек: любых, побольше, постоянно, до слез, до истерик.
Появляется беспричинная слабость и раздражительность.
Продукты, провоцирующие ацетономический криз: любые мясные субпродукты, особенно печенка, любые бобовые, особенно горох, кукуруза в любых ее проявлениях, щавель, шпинат. А также переизбыток «быстрых» углеводов над «медленными»; переизбыток белковой пищи, переизбыток жареной еды.
До приема врача исключить любую еду, особенно белковую и свежие фрукты. В идеале на пару суток. Максимальное количество жидкости: минералка без газа, щелочное питье, чаи, в том числе травяные, но без сахара, просто вода комнатной температуры, 5% раствор глюкозы, отвар изюма или любых других сухофруктов, раствор электролита (регидрон и т.д.). Жидкости должно поступать ну очень много, причем постоянно. Вплоть до того, что из шприца за щеку спящему заливать.
Обязательно абсорбенты, самый сильный (и гадкий на вкус) — энтеросгель.
Все остальное: ферменты, флору и т.д. прописывает врач в дозировках согласно возраста и тяжести состояния.
Почти всегда дети, склонные к ацетону, — аллергики, часто неяные.
Встречается ацетон на нервной почве или при сильной физической нагрузке.
Склонность к ацетону — это врожденная паталогия поджелудочной. Это нельзя перерасти, к сожалению. Но с этим можно научиться жить.
источник
Термин ацетон в моче имеет множество синонимов – «ацетонурия», «ацетоновые тела», «кетоны», «кетонурия», «кетоновые тела в моче», но все они являются характеристиками одного и того же состояния организма. Такое проявление говорит об увеличении концентрации кетонов в выделяемой почками жидкости.
Первым делом следует остановиться на особенностях и характеристиках кетоновых тел – это поможет более полному пониманию опасности ацетонурии. А также пояснит, почему тяжелая степень данного отклонения требует безотлагательной медицинской помощи. Наиболее часто используемым синонимом кетонов, особенно у медиков (даже приравнивается к профессиональному жаргонизму (сленгу)), является ацетон. Это слово берет корни от латинского «acetum», что переводится как кислота.
Исторический факт! Leopold Gmelin (Леопольд Гмелин) – профессор химии и медицины из Германии еще 1848 году ввел данный термин в официальное применение, воспользовавшись старым немецким словом «аketon», которое также произошло от латинского «acetum». Это слово и стало впоследствии одним из основных названий кетонов или ацетона в медицине.
Кетоновые тела (к ним относится ацетон, ацетоуксусная кислота, оксимасляная кислота) – это химические соединения, расщепляемые ферментами печени из поступающих в организм пищевых продуктов. В их поставке участвуют практически все липиды (жиры), а также некоторые белки.
До недавнего времени кетонурия была достаточно редким явлением и чаще всего диагностировалась в моче у детей или беременных женщин. Это обусловлено стадией формирования некоторых органов (например, поджелудочной железы) у детей и у беременных с повышением нагрузки на организм матери. Но теперь подобное отклонение от нормы часто встречается и у взрослых мужчин и небеременных женщин.
У большинства людей кетоновые тела присутствуют в организме в малых количествах – они являются отдельным видом энергетических источников. При этом превышение их концентрации приводит к нарушению функционирования органов и систем человека, оказывая на них токсическое воздействие. В основном при ацетонурии страдает центральная нервная система, хотя таким, как пищеварительная, дыхательная или мочевыделительная, достается ничуть не меньше, и в результате чего состояние человека ухудшается.
В отдельных случаях этот процесс может протекать стремительно и даже стать причиной летального исхода. Такое состояние развивается на фоне нарушения липидного обмена и усвоения углеводов. Самым основным из последних является глюкоза (сахар), независимо, откуда она попадает в организм – из продуктов питания, биодобавок, медпрепаратов либо в процессе деятельности клеточных структур.
Полноценное ее усвоение обусловлено достаточным синтезом поджелудочной железы гормона инсулина, который необходим для переработки сахара. При снижении работоспособности поджелудочной железы, что означает уменьшение выработки инсулина, глюкозы попадает в клетки меньше, чем необходимо, приводя к их голоданию.
Чтобы восполнить запас углеводов в клетках, расщепляется белок и липиды, из-за чего высвобождаются кетоновые тела. Если их содержание превышает уровень, принятый за норму (20-50 мг/сут), то данное состояние приравнивается к опасным для функционирования организма и нуждается в соответствующей терапии.
Причины появления ацетона в моче имеют довольно широкий диапазон, но их сходство заключается в неправильном (несбалансированном) питании, которое и является провоцирующим фактором. Сюда входит рацион, содержащий много белковых продуктов животного происхождения, и пренебрежительное отношение к питьевому режиму.
В дополнение можно отметить негативное влияние высокой температуры воздуха (жаркая погода) и переутомление при физических нагрузках во время занятий спортом или профессиональной деятельности. Повышенный ацетон в моче у взрослых часто наблюдается вследствие безуглеводной диеты, направленной на использование организмом собственных запасов жиров и белков.
Кетонурия в вышеописанных ситуациях развивается быстро, но зачастую через 2-3 дня проходит, и состав мочи возвращается к нормальным характеристикам. Если же ацетоновые тела определяются в течение 5 и более суток, следует безотлагательно посетить врача для получения консультации и проведения комплексной диагностики организма.
Кетоновые тела в урине могут быть как первичные проявления нарушения обменных процессов, так и являться следствием патологических изменений. Ацетонурия, как правило, наблюдается параллельно с ацетонемией (ацетоном в крови), так как из-за последней почки начинают усиленно выводить кетоны из крови, и они транспортируются в мочу.
Причины патологического характера, повышающие ацетон в моче, следующие:
- ранние стадии развития опухолей слизистой желудка и тонкого кишечника;
- лейкоз, лейкемия (злокачественные болезни кроветворной системы);
- тиреотоксикоз (увеличение выработки гормонов щитовидной железы);
- травмы, операции, сопровождающиеся снижением уровня глюкозы;
- поражение паренхимы печени вследствие алкоголизма;
- стеноз (сужение просвета) пищевода или желудка;
- тяжелая форма анемии (снижение гемоглобина);
- выраженная кахексия (чрезмерное истощение);
- стресс, нервное, умственное переутомление;
- сахарный диабет в стадии декомпенсации;
- новообразования в отделах мозга;
- токсикоз при беременности;
- инфекции половой сферы;
- сотрясение мозга;
- туберкулез.
Также кетонурия может наблюдаться при отравлении солями тяжелых металлов или длительном приеме лекарственных препаратов (антибиотиков или атропина). Подробнее о появлении ацетона в моче у детей можно прочитать в этой статье.
Самые первые признаки кетонурии вначале в большинстве случаев проявляются незначительно, и лишь запах ацетона изо рта может натолкнуть на мысль, что произошли сбои в организме. Как правило, дополнительно присоединяются такие симптомы, как:
- снижение аппетита, приводящее к отказу от еды и питья;
- возникновение тошноты после приема пищи или рвоты;
- запах ацетона, исходящий от урины при мочеиспускании;
- нарушение функции органов пищеварения (запоры, диарея);
- спастические боли в околопупочной области;
- бледность и сухость кожных покровов и слизистых.
Для запущенной формы заболевания характерна следующая симптоматика, развивающаяся по нарастающей постепенно либо стремительно:
- нарушение сна, бессонница;
- увеличение размеров печени;
- интоксикация организма;
- сильное обезвоживание;
- коматозное состояние.
Такие проявления требуют немедленной госпитализации в стационар, где необходимо сдать анализ мочи на ацетон, а также все остальные тесты, чтобы узнать, почему развилось подобное состояние и какое следует назначить лечение. Подробнее о появлении ацетона в моче при беременности можно прочитать в этой статье.
Если состояние человека не критическое, то есть отравление организма кетоновыми телами пока не проявилось в виде тяжелой симптоматики, то первым делом следует посетить врача для консультации. В процессе будет собран анамнез, что, скорее всего, прольет свет на основные причины развития кетонурии. Затем в зависимости от состояния пациента и результатов его анализов будет разработана соответствующая терапевтическая тактика – лечение амбулаторно либо в условиях стационара.
При обнаружении кетонов в моче терапия будет осуществляться в нескольких направлениях. При наличии основного заболевания, приводящего к ацетонурии, следует принять меры по его устранению или стабилизации состояния больного. К примеру, если у пациента сахарный диабет, то ему необходимо регулярно принимать инсулин, а также сдавать кровь и мочу на сахар. Кроме этого, нужно контролировать рацион питания.
Запах ацетона свидетельствует о наличии токсинов, превышающих показатели, определяемые как норма, поэтому их следует вывести. Это можно сделать при помощи адсорбентов – препаратов Полисорб, Энтеросгель или обычного активированного угля.
Также для этих целей применяются очистительные клизмы. Если данное состояние развилось у беременной на фоне токсикоза, то, чтобы быстрее снизить интоксикацию, проводится инфузионная терапия.
Кроме этого, если позывы на рвоту позволяют принимать понемногу жидкость, то рекомендуется дробное питье не слишком сладкого чая или раствора глюкозы. При выявлении кетоновых тел в моче пациентам назначается прием минеральных вод с щелочными составляющими, а также растворов для пероральной дегидратации, таких как Регидрон, Хлоразол и другие. Если у больного повышена температура тела, назначаются жаропонижающие препараты и другое симптоматическое лечение.
Очень важным моментом для излечения пациента либо стабилизации его состояния при кетонурии является соблюдение основных критериев правильного питания. Обязательно следует исключить жирные мясные бульоны, жареные блюда, цитрусовые, фрукты и сладости. При этом отдавать предпочтение необходимо овощным супам, кашам, нежирным видам мяса и рыбы.
Если при проведении амбулаторного лечения на протяжении 4-5 дней положительная динамика отсутствует, то пациента госпитализируют в стационар и назначают более интенсивную терапию. В нее включен ввод препаратов капельным путем, а также комплексные мероприятия, повышающие эффективность лечения.
Уровень содержания кетонов в моче достаточно просто определить в домашних условиях, и это отличная возможность, особенно для пациентов, страдающих диабетом. Существуют специальные полоски для определения ацетона, которые можно легко приобрести практически в любой аптеке. Провести такой тест легко, а для женщин, которые не раз прибегали к определению беременности подобным способом, делать его вообще не составит труда.
Для этого необходимо собрать порцию утренней мочи, предварительно проведя туалет половых органов и заткнув вход во влагалище ватным тампоном. Затем опустить полоску специально размеченным концом в емкость с мочой, подержать несколько секунд. После чего стряхнуть остатки урины, подождать немного и сравнить получившийся оттенок с цветовыми вариантами, указанными на упаковке тестов.
Если результат имеет розовый оттенок, то это означает присутствие кетонов выше нормы, но в незначительном количестве. Фиолетовый цвет указывает на высокое содержание ацетона, что требует немедленного посещения лечебного заведения.
Всем известный педиатр и ведущий Комаровский настоятельно рекомендует родителям, у которых дети болеют сахарным диабетом, всегда иметь дома тест-полоски для определения ацетона в моче. Это позволит держать под контролем состояние ребенка, что значит иметь возможность вовремя предотвратить серьезные осложнения, например гипергликемическую кому.
источник

Часто обеспокоенные родители, вызывая врача на дом, рассказывают о том, что у абсолютно здорового малыша ночью или утром внезапно возникла сильная рвота. А сам маленький пациент слаб, вялый и не хочет кушать. Часто такие состояния ошибочно принимают за кишечные инфекции, отправляя малыша в инфекционную больницу. И вдруг в анализе мочи обнаруживается ацетон. И врач сообщает встревоженным родителям, что у малыша «ацетонемический синдром».
Дайте попробуем разобраться — что это за напасть такая, как вести себя родителям, что предпринять и как не допустить повторения приступов.
Ацетонемический синдром — это состояние, возникающее при нарушении обменных процессов в организме крохи, своего рода сбой в процессах метаболизма. При этом никаких пороков развития органов, нарушения в самом их строении не выявляется, просто функционирование, например, поджелудочной железы и печени не отрегулировано. Сам же этот синдром является одним из проявлений так называемой нервно-артритической аномалии конституции (нервно-артритический диатез — старое название этого же состояния). Это определенный набор черт характера в сочетании с определенной работой внутренних органов и нервной системы ребенка.
Ацетонемический синдром в различной литературе по-другому может называться синдромом циклической ацетонемической рвоты, недиабетическим кетозом, недиабетический кетоацидозом, ацетонемической рвотой — все эти диагнозы, по сути, одно и то же состояние. Просто одни доктора вкладывают в название диагноза ведущий симптом в клинической картине — рвоту, а другие — причину его возникновения — ацетон. Поэтому может возникать небольшая путаница.
Родителей наличие такого диагноза в карточке может повергнуть в шок. Но не нужно сразу паниковать — на самом деле состояние довольно управляемое и при правильной тактике поведения родителей довольно быстро лечится, а при соблюдении нехитрых правил можно предотвратить приступы совсем. Теперь обо всем подробнее.
Для того чтобы понять, откуда возникает ацетон в организме — нужно немного отвлечься от описания самого заболевания и сделать небольшой экскурс в физиологию питания. Все наши органы и ткани для роста и нормальной работы требуют энергии. В норме для клеток почти всех органов и тканей основной источник энергии — углеводы, а точнее глюкоза. Организм получает ее из всех углеводов, поступающих с пищей — крахмала, сахарозы, фруктового сахара и прочих. Однако, при стрессах, в условиях голодания, при болезнях и в некоторых других случаях одних углеводов, как поставщиков глюкозы становится недостаточно. Тогда организм начинает получать глюкозу путем метаболических превращений из жиров. А в крайних случаях, когда запасы жира истощаются, начинают расходоваться и белки (у детей к большой радости это бывает очень редко, в крайних случаях).
Ну и хорошо, скажете вы. Если есть чем заменить недостаток углеводов, какая же тогда разница? А разница как раз и заключается в том, что углеводы прямо предназначены быть поставщиками глюкозы — они расщепляются только с образованием глюкозы и еще иногда воды. А вот при синтезе глюкозы из жиров образуется масса промежуточных и побочных продуктов — так называемых кетоновых тел, к которым относятся ацетон, ацетоуксусная кислота и β-оксимасляная кислота. Небольшое количество кетоновых тел образуется и в нормальных условиях, они являются источником энергии для мозга и нервной ткани, но в условиях развития ацетонемического синдрома их концентрация возрастает до от нормальных концентраций.
Ученые считают, что причиной развития ацетонемического синдрома является нарушение в работе определенных участков мозга — гипоталамуса и гипофиза, которые отвечают за эндокринную систему, особенно за правильный обмен углеводов и жиров. Причин выделяют много — это и патология беременности и родов, когда плод и его нервная ткань испытывает дефицит кислорода, и наследственные факторы, и нарушения обмена веществ в организме крохи, стрессы, инфекции и прочие.
Любое состояние, которое провоцирует развитие рвоты, является стрессом для организма карапуза. А при стрессе начинает выделяться много гормонов (например, глюкагон, адреналин и другие), которые активизирует расщепление углеводов, а запасы их очень ограничены. Хватает их на несколько часов, как только они израсходованы, происходит переключение на жиры для обеспечения потребностей организма. Тогда кетоновых тел в организме начинает вырабатываться очень много, они не успевают сжигаться нервными клетками, начинают накапливаться в организме малыша, попадают в кровь, разносятся по всему организму, оказывая токсическое действие на ЦНС, почечную ткань, поджелудочную железу, печень и остальные органы. Конечно, организм пытается бороться, усиленно выводя кетоны с мочой и рвотными массами, с выдыхаемым воздухом и даже кожей. Именно поэтому там, где находится больной малыш, чувствуется характерный запах ацетона, как образно говорят врачи, пахнет «прелыми фруктами».
Кетоны вызывают очень неблагоприятные последствия в организме ребенка — возникает так называемый метаболический ацидоз, то есть закисление внутренней среды организма. Что вызывает сбои в работе всех органов. Чтобы как-то помочь организму, включается система учащения дыхания, усиливается приток крови к легким. А вот к другим органам и мозгу приток уменьшается. Кетоны действуют напрямую на мозговую ткань, вызывая действие, сродни наркотическому, вплоть до комы. Поэтому детки становятся вялыми, заторможенными. А учитывая, что ацетон является хорошим растворителем, он еще и нарушает целостность жировой оболочки клеток организма. За счет раздражения слизистых оболочек желудка и кишечника кетоновыми телами возникают боли в животике и рвота.
Обычно от ацетонемического синдрома страдают малыши от в лет приступы достигают своего пика и к началу полового созревания обычно исчезают.
Первичный ацетонемический синдром отмечают у 4-6% детей в возрасте от 1 года до и чаще он регистрируется у девочек. Причем половине маленьких пациентов с этой патологией требуется госпитализация и внутривенное введение жидкостей.
В обычных условиях организм ребенка с нервно — артритической аномалией конституции и ацетонемическим синдромом работает так же, как и у других детей, однако резервы организма у малышей ограничены. Поэтому спровоцировать приступ могут даже относительно незначительные для обычных детей события — переохлаждение, стрессы, погрешности в питании и многое другое.
Если доктор внимательно расспросит маму, можно узнать что у таких малышей были родовые травмы, ранние органические поражения головного мозга, а некоторые врачи даже считают, это своего рода проявлениями мигреней. Иногда ацетонемическая рвота начинается при ОРВИ, кишечных инфекциях, бронхитах и пневмониях.
Чаще всего приступы провоцируются погрешностями в питании. Конечно, очень сложно объяснить крохе, почему нельзя кушать те или иные продукты. Поэтому обычно мамы строго следят за питанием, просто не знакомя кроху с потенциально опасными для них продуктами. Проблемы чаще возникают при посещении гостей, точек общепита или когда малыша кормят бабушки-дедушки, которые считают, что они лучше знают, что можно любимому внуку. В возрасте до лет способность усвоения жира резко снижена, и перекорм жирной пищей — сливочками, сметаной, сливочным маслом, жирными блинчиками и пирожками, жареными котлетами — вызывает приступы.
Хотя справедливости ради заметим, что не нужно кидаться в крайности — ацетонемическая рвота может возникать и при резком ограничении питания. Если поступление питательных веществ не будет регулярным или резко уменьшится, организм начнет использовать свои жировые запасы, а усиленный распад жиров, как мы с вами выяснили, как раз и приводит к накоплению кетонов. Так что, уважаемые родители, если ваш малыш имеет избыток веса, не стоит проводить ему разгрузочные дни или сажать на диету, а тем более голодать. Снижением веса малыша должен заниматься врач под контролем анализов!
Для синдрома характерно наличие определенного набора проявлений — приступы многократной, неукротимой рвоты, которые повторяются даже при попытке поить ребенка. Параллельно отмечаются признаки обезвоживания и интоксикации — бледность с ярким румянцем на щеках, снижение тонуса мышц, сначала возбуждение, которое сменяется на сонливость, слабость, сухость кожи и слизистых. Обычно формируется лихорадка до 38,5 С, от малыша и его испражнений и рвотных масс явно чувствуется запах ацетона, растворителя или «прелых фруктов».
Мы уже с вами знаем, что приступ не возникает просто так, на пустом месте. Вспомните в подробностях — что ел и чем занимался ребенок, нет ли признаков простуды. Обычно перед приступом можно выявить своеобразные предвестники наступления криза — в виде излишней капризности, плаксивости, отказа от еды, жалоб на головные боли. Часто кризу предшествуют диспепсические явления и боли в животике. А иногда еще до развития приступа у ребенка можно уловить своеобразный «фруктовый» запах изо рта и определяется наличие ацетона в моче. Опытные родители, зная эти симптомы, могут предотвратить дальнейшее ухудшение состояния малыша и значительно уменьшить количество приступов.
Конечно, в случае любых сомнений, в случае появления похожих жалоб и даже если вы опытные родители, а криз у ребенка не первый, все равно стоит вызвать врача на дом. Это состояние похоже на некоторые другие инфекции. Поэтому для правильного установления диагноза врач будет опираться на определенные клинические признаки, которые могут быть все или за исключением одного-двух. К тому же кризы могут каждый раз быть разной степени выраженности, и может потребоваться дополнительное назначение лекарств.
До прихода доктора незамедлительно дайте ребенку больше жидкости — обычно это бывает теплый крепкий чай с сахаром, но пить его нужно мелкими глоточками, не спеша. Выпитая быстро и в большом объеме жидкость может спровоцировать рвоту, в то время как дробное поступление теплой жидкости препятствует обезвоживанию. Если ребенок захочет, можно дать с чаем сухарик или кусочек белого хлеба. Но если не хочет, заставлять его не следует. Можно заварить и травяной настой с душицей или мятой, можно попоить щелочной минеральной водой типа «Ессентуки-4», «Шадринская», «Уралочка», но обязательно без газа. Кушает кроха к моменту приступа обычно плохо, но если не отказывается от еды, дайте ему фруктовое пюре, ложку меда, картофельное пюре без масла, холодный обезжиренный кефир.
Обычно проявления ацетонемического синдрома в виде приступов рвоты у ребенка длятся от до 5 дней, частота обострений зависит от состояния здоровья малыша, соблюдения родителями диеты крохи и режима. Рвота может быть однократной, но чаще она бывает много раз, до приступов в сутки.
Сами родители могут провести экспресс-диагностику на определение ацетона в моче — в этом могут помочь специальные диагностические полоски, которые продаются в аптеке. Их нужно опустить в порцию мочи и, воспользовавшись специальной шкалой, определить уровень ацетона. В лаборатории в клиническом анализе мочи наличие кетонов определяется от «одного плюса» (+) до «четырех плюсов» (++++). Легкие приступы — уровень кетонов на +или ++, тогда ребенка можно будет полечить и дома. «Три плюса » соответствуют повышению уровня кетоновых тел в крови в 400 раз, а четыре — в 600 раз. В этих случаях требуется госпитализации в стационар — такое количество ацетона опасно развитием комы и повреждением мозга.
Врач непременно должен определить природу ацетонемического синдрома: первичный ли он, или вторичный — развился, например, как осложнение диабета.
На международном педиатрическом консенсусе в 1994 году врачи определили специальные критерии постановки такого диагноза, они разделяются на основные и дополнительные.
- рвота повторяется эпизодически, приступами различной интенсивности,
- между приступами существуют интервалы нормального состояния малыша,
- продолжительность кризисов колеблется от нескольких часов до
- отрицательные лабораторные, рентгенологические и эндоскопические результаты обследования, подтверждающие причину рвоты, как проявление патологии органов ЖКТ.
К дополнительным критериям относят:
- эпизоды рвоты характерны и стереотипны, последующие эпизоды аналогичны предыдущим по времени, интенсивности и продолжительности, а сами приступы могут закончиться спонтанно.
- приступам рвоты сопутствуют тошнота, боли в животике, головные боли и слабость, светобоязнь и заторможенность ребенка.
Диагноз ставится еще и при исключении диабетического кетоацидоза (осложнения диабета), острой хирургической патологии ЖКТ — перитонита, аппендицита. Исключаются и нейрохирургическая патология (менингиты, энцефалиты, отек мозга), инфекционная патология и отравления.
Существует два направления в лечении — это лечение самих приступов и терапия в межприступные периоды, которая направлена на уменьшение количеств обострений.
Итак, лечим приступ рвоты. Методы лечения будут зависеть от количества ацетона в моче — при легких и среднетяжелых кризах (ацетон в моче «+» или «++„) ребенка врач лечит на дому при помощи родителей. При более тяжелых состояниях ребенка рекомендуется положить в больницу.
Основой в лечении ацетонемической рвоты являются: коррекция обезвоживания, вызванного приступами рвоты, предотвращение токсического действия кетоновых тел на органы и нервную систему, купирование приступов самой рвоты, диетическая коррекция и сопутствующие мероприятия.
Коррекция питания назначается любому малышу с рвотой. Пища должна содержать в большинстве своем легкоусвояемые углеводы, в ней должно быть много жидкости, жиры строго ограничиваются. Уже при первых симптомах криза нужно начинать отпаивать малыша — любые жидкости следует давать дробно, по 3-5-10 мл каждые чтобы не провоцировать приступы рвоты. Желательно поить щелочной минеральной водой без газа, но если ее нет под рукой, можно дать ребенку сладкий чай.
В первые сутки аппетит ребенка будет резко снижен, поэтому если он сам не просит кушать, насильно кормить не стоит, а на следующий день пробуйте осторожно дать сухарики, галеты, рисовую кашу на воде или половинном молоке, овощной суп — однако порчи должны быть небольшими, а интервалы между ними нужно сократить. Хорошо, если малыш еще на грудном вскармливании — тогда просто побольше кормите его грудью. При хорошей переносимости первых продуктов можно расширять меню — дать гречневую, овсяную или пшеничную кашу, паровые котлеты, рыбу.
Чтобы предотвратить приступы придется соблюдать определенные диетические рекомендации — нельзя кормить ребенка продуктами из мяса птицы, телятиной, салом, жирными продуктами, крепкими бульонами, консервами и копченостями. Стоит ограничить потребление бобовых, щавеля, помидоров — свежих и консервированных, крепкого чая, кофе, шоколада и конфет. Предпочтение в питании нужно отдать кисломолочным продуктам, яйцам, картофелю, овощам, фруктам, кашам из круп.
Борьбу с обезвоживанием и токсикозом проводят комплексно. На первых этапах и при легком и среднетяжелом течении (ацетон в моче до “++»), можно ограничиваться отпаиванием и некоторыми несложными рекомендациями.
На первом этапе рекомендуется очищение кишечника с помощью клизмы, содержащей щелочной раствор, обычно это чайная ложка соды на стакан теплой воды. Помимо непосредственного удаления ненужных веществ, она нейтрализует часть кетоновых тел, попавших в просвет кишечника, и немного облегчит состояние ребенка.
Расчет количество жидкости, которую нужно выпаивать ребенку, ведут из расчета не менее 100 мл на килограмм массы тела, но есть еще более простой способ расчета — на каждую рвоту малышу нужно выпаивать не менее жидкости.
Выбор жидкости для регидратации лучше доверить доктору, но если у вас нет времени ждать врача или связь с ним затруднена, можно начать отпаивать ребенка самостоятельно. Поите с ложечки каждые мин сладким чаем, можно с лимоном, негазированной щелочной минеральной водой, 1—2% раствором гидрокарбоната натрия (соды пищевой), комбинированными растворами для оральной регидратации — «Регидрон», «Оралит», «Глюкосолан», «Циторглюкосолан».
Если состояние ребенка не нормализуется, рвота не прекращается или состояние прогрессивно ухудшается — тогда врач перейдет на внутривенное введение жидкостей, но это уже будет в условиях больницы. Малышу сделают капельницу со специальными растворами — они помогут бороться с интоксикацией кетоновыми телами и обезвоживанием. Поэтому бояться и отказываться от капельниц не нужно.
В дополнение ко всему этому малышу могут сделать укол противорвотного препарата, назначить препараты, способствующие нормализации обмена веществ, способствующие нормализации работы печени и кишечника.
Как только ребенку станет лучше, и он сможет пить сам, а рвота прекратится, его переведут на отпаивание, и он начнет потихоньку самостоятельно кушать. Если у крохи есть еще и боли в животе, ему могут назначить инъекцию спазмолитиков (папаверин, платифиллин, но-шпа в возрастной дозировке). Если ребенок возбужден, очень беспокоен, врач порекомендует седативные препараты и транквилизаторы — они снимут чрезмерное возбуждение в головном мозге, это поможет быстрее справиться с рвотой.
При правильном и вовремя начатом лечении все симптомы стихают на день заболевания. В принципе, даже выраженные по длительности приступы, которые длятся по несколько суток, не угрожают жизни крохи, если все правильно сделать. Но это не значит, что вам не нужен врач и лечение. Рвоту нужно как можно быстрее купировать на первых же этапах, потому как она ослабляет иммунитет, ведет к обезвоживанию организма. А кетоны раздражают ткань почки, потому что обладают кислой реакцией, их накопление нарушает кислотно-щелочное равновесие организма в сторону повышения кислотности и развития ацидоза — избыточного содержания кислот в крови и тканях организма. Это еще больше изменяет обмен веществ и ухудшает состояние ребенка: в таких условиях сердце работает с напряжением, страдают клетки головного мозга.
Обычно все мероприятия доктора и родителей направлены на сокращение количества приступов и профилактику обострений заболевания. Обычно доктор рекомендует проводить в год не менее двух профилактических курсов лечения, лучше в межсезонье — осенью и весной.
Чтобы помочь крохе с такой болезнью, нужно практически полностью пересмотреть образ жизни ребенка. Основой профилактики является, как ни банально это звучит, здоровый образ жизни. Это включает в себя, конечно, регулярное и довольно длительное пребывание на свежем воздухе, и лучше совместить его с подвижными играми и занятиями спортом. Регулярные и дозированные физические нагрузки приводят к нормализации углеводного и жирового обмена, но тут важно не переусердствовать, переутомление способно провоцировать приступы. В распорядок дня обязательно включите водные процедуры — ванны, контрастный душ, обливание конечностей или всего тела. Эти процедуры тренируют организм, закаляют кроху и нормализуют обмен веществ. Малышу требуется ежедневный сон не менее а малышам-дошкольникам с обязательным дневным сном. Следует избегать длительного нахождения на солнце и обязательно стоит резко снизить просмотр телевизора и работу с компьютером.
Оберегайте ребенка от инфекционных заболеваний — таким деткам показано проведение всех профилактических прививок по календарю вакцинации , а если они ходят в детский сад и дополнительных.
Хронические заболевания органов пищеварения и других систем могут ухудшать переваривание и всасывание питательных веществ. В результате этого происходит повышение использования жировых запасов, а это приводит к накоплению кетоновых тел в крови.
В диете ограничивайте продукты, богатые жирами и кетон-содержащими продуктами. Однако доктора утверждают, что совсем убирать из питания жиры не стоит, они нужны для растущего организма малыша — из них строятся мембраны клеток. Трудноперевариваемые жиры, такие как свиной, бараний, а также такие блюда, как пирожные и торты с кремами, утка, наваристые бульоны должны быть полностью исключены. Но не убирайте жиры из рациона полностью, их необходимо ограничивать, причем на две трети заменить растительными маслами — подсолнечным, оливковым, горчичным. Соотношение белков, жиров и углеводов должно быть в соотношении как: 1: 1: 4. Стоит резко ограничить в питании мясо молодых животных и птицы, жирные сорта мяса, копчёные продукты, субпродукты, щавель, ревень, цветную капусту, помидоры, апельсины и бананы, напитки, содержащие кофеин и газировку.
Предпочтение в питании должно быть отдано растительно-молочной диете, почти постоянно нужны молочнокислые продукты, каши, свежие овощи, фрукты. Хорошо способствуют нормализации обмена веществ творог, нежирная рыба, овсяная каша, растительное масло, которое способно облегчать усвоение животных жиров, и в умеренном количестве его можно давать ребенку в сочетании с овощами — в салатах и винегретах.
Для детей с ацетонемическим синдромом в составлении диеты есть правило — «жиры сгорают в пламени углеводов». Это будет означать, что жиры можно давать только в сочетании с углеводами. Масло класть в кашу или овощное рагу, жареные котлеты можно только с овощными или крупяными гарнирами, сметану в овощной суп, овощную или крупяную запеканку. При разработке диеты нужно учитывать индивидуальные вкусы и особенности малыша, родители быстро замечают, от каких продуктов малышу бывает хуже, и исключают их или строго ограничивают. Первое время, возможно, будет немного тяжеловато, но со временем и вы, и кроха привыкните к новому стилю питания.
Малыш с ацетонемическим синдромом будет находиться на диспансерном учете, при отсутствии обострений, врач будет рекомендовать ему курсы профилактического лечения. В первую очередь, из-за того, что в питание крохи вносятся ограничения, показаны курсы поливитаминов дважды в год — обычно весной и осенью. Рекомендовано лечение в условиях санатория.
Для поддержания работы печени назначаются курсы препаратов — гепатопротекторов и липотропных веществ — это препараты улучшат питание и работу клеток печени и позволяют нормализовать жировой обмен. При изменениях в копрограмме, которые возникают на фоне несбалансированной работы поджелудочной железы, назначаются ферментные препараты на один-два месяца с постепенной их отменой.
Учитывая изначально неуравновешенный тип нервной системы у малышей, страдающих этим синдромом, им назначают курс седативной терапии — различные чаи, отвары валерианы и пустырника, успокаивающие ванны и массажи. Курсы проводят несколько раз в год.
Для контроля ацетона мочи доктор может рекомендовать приобрети тест-полоски. Настоятельно рекомендуется ежедневно исследовать мочу на ацетон при помощи диагностических полосок хотя бы первые полтора-два месяца. Раннее выявление ацетона в моче позволит своевременно провести ранее нами описанную коррекцию. В дальнейшем пользоваться полосками можно по мере надобности — при подозрении на нарушение обмена.
Детей с ацетонемическим синдромом рассматривают как группу риска по возникновению сахарного диабета, поэтому они состоят на диспансерном учете и у эндокринолога. Они проходят ежегодное исследование крови на уровень глюкозы.
Обычно ацетонемические кризы полностью прекращаются к периоду полового созревания, к Однако у них больше, чем у других малышей, вероятно развитие таких патологических состояний, как подагра, образование камней в желчном пузыре, поражение почек, сахарный диабет, ВСД по гипертоническому типу, артериальная гипертензия. Таким детям необходимо ежегодно обследование у педиатра и специалистов, УЗИ почек и органов брюшной полости, а при наличии солей в моче. Контролировать ее каждые полгода.
Однако при соблюдении всех описанных мер профилактики приступы могут стать менее продолжительными и менее тяжелыми.
источник



