В нормальных условиях общее количество азота, выделяемого мочой составляет 12-20 г, из которых наибольшая часть (85 %) приходится на азот мочевины, 5% — на азот аммиака, 1,6% — на мочевую кислоту, 0,2% — пуриновые основания, около 2% — на креатинин и 0,5% — на гиппуровую кислоту.
Уменьшение выделения азота мочой наблюдается при некоторых нарушениях обмена веществ, лихорадке, заболеваниях почек и сердца, образовании отеков, экссудатов и транссудатов, сильных поносах, рвотах, при алиментарной дистрофии.
Увеличение его бывает при всасывании экссудатов и транссудатов, лихорадочных заболеваниях, диабете, хронических отравлениях фосфором.
Суточное количество аммиака, выделяющегося с мочой, колеблется в пределах 0,3-1,4 г.
Повышение выделения аммиака с мочой наблюдается при разнообразных процессах, сопровождающихся ацидозом, лихорадочных состояниях, диабете, а также при заболеваниях печени, связанных с ослаблением ее мочевинообразовательной функции, что имеет важное значение.
Для суждения о степени ацидоза можно пользоваться показателем: азот аммиака/общий азот х 100, который у здоровых людей колеблется в пределах 2,2-5,5; при ацидозе он значительно повышается.
Уменьшение выделения аммиака за сутки бывает при некоторых заболеваниях, характеризующихся алкалозом (паратиреотропная и детская тетания, эпилепсия, значительная фосфатурия), а также при приеме внутрь щелочей.
Нормально в сутки в моче выделяется от 0,8 до 3,0 г креатинина. Количество его повышается при преобладании мясной пищи и при интенсивной мышечной работе, лихорадочных состояниях, острых инфекциях, сахарном и несахарном диабете.
Уменьшается он при болезнях почек, мышечной атрофии, после выздоровления от инфекций, в пожилом возрасте, при хроническом нефрите, ypeмии.
Из всех плотных веществ, выделяемых за сутки мочой, первое место принадлежит мочевине. Моча здорового человека содержит 25-35 г мочевины в сутки. Азот мочевины при этом колеблется в пределах 10-18 г, составляя около 85-88% всего общего количества азота мочи.
У человека мочевина является основным конечным продуктом азотистого обмена. Образование ее тесно связано как с процессами распада белка в кишечнике, так и с функцией печени, обладающей способностью к мочевинообразованию.
Поэтому количество выделенной за сутки с мочой мочевины зависит преимущественно от количества белка в пище.
Она же выделяется в увеличенных количествах и при усиленном распаде белка самого организма, а именно при усиленной мышечной работе, диабете, лихорадке.
Наоборот, уменьшение выделения мочевины уменьшается при голодании и, в частности, при алиментарной дистрофии. Кроме того, уменьшение выделения мочевины наблюдается при диффузных паренхиматозных поражениях печени в связи со снижением ее мочевинообразующей функции. Сюда относятся такие заболевания как атрофический и гипертрофический циррозы печени, острая и подострая желтая атрофия ее, рак печени. Помимо этого, количества мочевины уменьшается и при острых, реже хронических нефритах.
Мочевая кислота, являясь конечным продуктом пуринового обмена, всегда выделяется с мочой, но количество ее подвержено значительным колебаниям в пределах от 0,2 до 1,5 г в сутки!
Количества ее в моче увеличивается при употреблении в пищу таких богатых пуринами продуктов как печень, почки, мозги и пр.
При патологических обстоятельствах суточное количество мочевой кислоты увеличивается во время подагрического приступа, при крупозной пневмонии, рассасывании экссудатов у первородящих женщин незадолго до родов, лейкемиях и больших лейкоцитозах, ожогах, эпилепсии, хорее.
Уменьшение выделения мочевой кислоты наблюдается при свинцовом отравлении, после приема внутрь иодистого калия, хинина, уротропина, введения атропина. Она же наблюдается при прогрессирующей мышечной атрофии.
Распространенное ранее мнение, что определение мочевой кислоты имеет значение для распознавания подагры, не всегда обосновано.
источник
Когда и для чего делается анализ:
— функционирования печени, почек;
— активного воспалительного процесса;
— нарушения водно- солевого обмена;
Когда нужно пройти исследование?
Порядок проведения:
Что исследуется?
Общий азот мочи — это сумма всех азотсодержащих соединений, находящихся в моче:
- — мочевина;
- — мочевая кислота;
- — креатинин;
- — креатин;
- — индикан;
- — аммиак;
- — аминокислоты
Требуется образец?
Как образец собирается для тестирования?
Образец мочи собирается в чистую баночку.
Необходима подготовка к исследованию?
Подготовка к исследованию не требуется.
Общий азот: Норма: 6-17 г/сутки
Мочевина: Норма: 20-35 г/сутки.
Повышенная мочевина:
- — распад белков тканей;
- — повышенное содержание белка в питании;
- — лихорадка;
- — злокачественная анемия;
- — отравление фосфором.
Пониженная мочевина:
- — острая атрофия;
- — цирроз печени;
- — гепатит;
- — уремия;
- — заболевания почек;
- — ацидоз.
Мочевая кислота: Норма: 0,27-0,8 г/сутки.
Гиперурикурия (повышенное содержание мочевой кислоты):
- — лейкозы;
- — истинная полицитемия;
- — усиленный распад тканей;
- — химиотерапия;
- — большое количество пуринов в пище;
- — нарушение реабсорбции мочевой кислоты в канальцах (болезнь Вильсона).
Гипоурикурия (пониженное содержание мочевой кислоты):
- — гломерулонефрит;
- — подагра;
- — амилоидоз почек;
- — прогрессирующая мышечная дистрофия;
- — отравление солями тяжелых металлов;
- — алкоголизм.
Креатинин: Норма: мужчины — 1-2 г/сутки; женщины — 0,5-1,6 г/сутки.
Гиперкреатининурия (повышенное содержание креатинина):
- — травмы мышц;
- — синдром сдавления тканей;
- — тяжелая мышечная работа;
- — лихорадка;
- — большое количество мясной пищи;
- — заболевание печени;
- — пневмония.
Гипокреатининурия (пониженное содержание креатинина):
- — прогрессивная мышечная дистрофия;
- — миопатия;
- — миозит;
- — миоглобинурия;
- — почечная недостаточность;
- — хронический нефрит с уремией;
- — дегенерация почек;
- — лейкемия.
Креатин: в норме отсутствует.
Креатинурия:
- — прогрессивная мышечная дистрофия;
- — миопатия;
- — миозит;
- — поражение печени;
- — заболевания надпочечников;
- — акромегалия;
- — инфекционные заболевания;
- — голодание;
- — пневмония;
- — заживление обширных переломов;
- — мясная пища в обильном количестве;
- — половое созревание;
- — недостаток аскорбиновой кислоты и токоферола;
- — старческий возраст.
Аммиак: Норма: 0,6-1,3 г/сутки.
Повышенный аммиак:
- — заболевания печени: атрофия, цирроз печени, алкоголизм, печеночная кома;
- — «шоковая печень»: ожоговая болезнь, обширная травма, отравление фосфором и мышьяком, переливание несовместимой крови;
- — наследственные заболевания, связанные с нарушение синтеза мочевины.
Источники информации:
При заполнении разделов справочника услуг использовались данные со следующих международных профессиональных ресурсов:
источник
Фосфор – это микроэлемент, входящий в состав высокоэнергетических молекул, белков мембран клеток, нуклеиновых кислот, костного матрикса и других соединений, степень экскреции которого с мочой определяется для диагностики заболеваний паращитовидных желез, скелета, почек и некоторых других органов и для контроля за их лечением.
Неорганический фосфор, фосфаты, PO4.
Phosphorus, phosphate, PO4, Urine (U).
Колориметрия с молибдатом аммония.
Ммоль/сут. (миллимоль в сутки).
Какой биоматериал можно использовать для исследования?
Как правильно подготовиться к исследованию?
- Не употреблять алкоголь в течение 24 часов до исследования.
- Исключить прием мочегонных препаратов за 48 часов до сдачи мочи (по согласованию с врачом).
Общая информация об исследовании
Фосфор – это один из основных микроэлементов организма, входящий в состав высокоэнергетических молекул (АТФ, креатинфосфата), белков мембран клеток (фосфолипидов, специфических рецепторов), нуклеиновых кислот (ДНК, РНК), гидроксиапатита кальция костной ткани и других органических и неорганических соединений. Кроме того, соединения фосфорной кислоты участвуют в поддержании кислотно-основного состояния организма.
Регуляция уровня фосфора представляет собой сложную систему взаимодействий паратиреоидного гормона и витамина D, обеспечивающих его всасывание в кишке, мобилизацию из костной ткани и реабсорбцию в почках. Заболевания паращитовидных желез, костной ткани и почек сопровождаются нарушением обмена фосфора, поэтому их диагностика включает в себя исследование его метаболизма. Степень потери этого элемента организмом оценивают с помощью анализа суточной мочи.
Исследуют суточную, а не разовую порцию мочи. Это связано с тем, что концентрация фосфора в норме меняется в течение суток в широких пределах (до 50 %). Кроме того, она зависит от питания: высокое содержание углеводов приводит к перераспределению фосфора внутрь клеток и снижению его концентрации в плазме и моче.
Анализ на фосфор в моче выполняют при дифференциальной диагностике гипофосфатемии. При этом повышенная экскреция фосфора указывает на почечные причины заболевания и исключает алиментарную недостаточность этого микроэлемента и перераспределение фосфора в тканях. В норме проксимальные почечные канальцы обеспечивают практически полную реабсорбцию фосфора. Потеря фосфора с мочой (фосфатурия) развивается, когда почки перестают выполнять эту функцию. Чаще всего причиной этого является воздействие на почечные канальцы избыточного количества паратиреоидного гормона, продуцируемого аденомой паращитовидных желез (первичный гиперпаратиреоз), или паратгормонсвязанного белка, продуцируемого некоторыми злокачественными опухолями (например, плоскоклеточным раком легкого). Также к фосфатурии склонны пациенты, страдающие длительно текущим сахарным диабетом и алкоголизмом. К более редким причинам фосфатурии относят заболевания, обусловленные генетическими дефектами белков-транспортеров фосфора в проксимальных почечных канальцах (синдром Фанкони, Х-сцепленный гипофосфатемический рахит и другие). Последствия потери фосфора организмом варьируются и зависят от ее степени. Как правило, хроническая фосфатурия, развившаяся во взрослом возрасте, не сопровождается яркой клинической симптоматикой и включает жалобы на боль и слабость в проксимальных группах мышц. С другой стороны, хроническая фосфатурия в детском возрасте может привести к рахиту. Поэтому такие признаки, как задержка роста и деформация костей, являются поводом для обследования ребенка на фосфатурию.
Абсорбция фосфора в тонкой кишке значительно усиливается под воздействием витамина D. Поэтому анализ на фосфор в суточной моче используют в педиатрии для контроля за эффективностью лечения рахита. Значительное нарастание фосфатурии свидетельствует об избытке витамина D и позволяет вовремя скорректировать дозу. При этом исследование мочи представляется более удобным и комфортным для ребенка методом, в отличие от исследования крови.
Кроме того, уровень фосфора в моче определяют при дифференциальной диагностике гиперфосфатемии. При этом снижение концентрации фосфора в моче указывает на нарушение нормальной экскреции фосфора почками и исключает внепочечные причины гиперфосфатемии (рабдомиолиз, гипертермию, метаболический и респираторный ацидоз). Чаще всего экскреция фосфора нарушается из-за хронической почечной недостаточности, первичного гипопаратиреоза и терапии гепарином. Избыток фосфора в плазме приводит к осаждению солей фосфата кальция в мягких тканях (в сердце, легкие и почки). Поэтому при обследовании пациента с признаками нефрокальциноза в лабораторный минимум необходимо включать тест на фосфор в суточной моче.
Метаболизм фосфора зависит от влияния некоторых других микроэлементов (в первую очередь, кальция и магния), а также ряда гормонов (гормона роста, трийодтиронина и других), поэтому оценка нарушений уровня фосфора требует комплексного подхода и должна включать в себя несколько лабораторных исследований.
Для чего используется исследование?
- Для дифференциальной диагностики заболеваний, сопровождающихся гиперфосфатемией (хронической почечной недостаточности, гипопаратиреоза, синдрома лизиса опухоли) и гипофосфатемией (гиперпаратиреоза, синдрома Фанкони и других).
- Для профилактики переизбытка витамина D при лечении рахита.
- Для диагностики нефролитиаза.
Когда назначается исследование?
- При обследовании пациента с заболеваниями почек (хронической почечной недостаточностью), скелета (рахитом) и паращитовидных желез (первичным гипер- и гипопаратиреозом).
- При симптомах нефролитиаза: интенсивной боли в области поясницы или фланков, с иррадиацией в паховую и бедренную область, сопровождающихся макрогематурией, тошнотой и рвотой, а также выходом видимых камней с мочой.
источник
Выделение неорганического фосфора с мочой в норме у взрослых при диете без ограничений составляет 0,4—1,3 г/сут (12,9—42,0 ммоль/сут).
Для диагностики нарушений обмена неорганического фосфора в организме одновременно определяют его содержание в сыворотке крови и моче.
Гипофосфатурия может быть выявлена при уменьшении секреции фосфатов в дисталь-ных канальцах в случае гипопаратиреоза, паратиреоидэктомии, при ограничении количества клубочкового фильтрата, при таких заболеваниях, как рахит с высоким содержанием кальция в пище, остеопороз, ряд инфекционных заболеваний, острая желтая атрофия печени, акромегалия, при дефиците фосфора в пище, больших потерях фосфора через кишечник и/или нарушении его всасывания, например при энтероколитах. Снижение выделения фосфатов с мочой наблюдается при туберкулезе, лихорадочных состояниях, при недостаточности функции почек.
Механизм повышенного выделения фосфатов с мочой различный:
• фосфатурия почечного происхождения, обусловленная нарушением реабсорбции фос
фора в проксимальных канальцах почек, т.е. при рахите, не поддающемся лечению ви
тамином D, после трансплантации почки. Экскреция фосфора более 0,1 г/сут при на
личии гипофосфатемии указывает на избыточную потерю его почками;
• фосфатурия внепочечного происхождения, обусловленная первичной гиперфункцией
паращитовидных желез, злокачественными опухолями костей с повышенным остеоли-
зом, рахитом, при повышенном распаде клеток (например, при лейкемии, диабете, ме
нингитах).
При рахите количество выделяемого с мочой фосфора увеличивается в 2—10 раз по сравнению с нормой. Наиболее выражена фосфатурия при так называемом фосфатном диабете. Наблюдающиеся симптомы рахита при этом заболевании не поддаются D-витаминной терапии, массивная фосфатурия в этом случае служит важным признаком при постановке диагноза.
Магний в сыворотке
Магний — четвертый по количеству элемент в организме человека после калия, натрия, кальция и второй по количеству элемент в клетке после калия. В организме человека содержится около 25 г магния, 60 % его входит в состав костной ткани, а большая часть остального запаса находится в клетках. Лишь 1 % всего магния содержится во внеклеточной жидкости. Около 75 % магния сыворотки — ионизированный магний, 22 % связано с альбумином и 3 % — с глобулинами. Магний играет важную роль в функционировании нервно-мышечного аппарата. Самое большое содержание магния в миокарде. Физиологически магний является антагонистом кальция, его дефицит в сыворотке сопровождается увеличением содержания кальция. Чем выше метаболическая активность клетки, тем больше в ней магния. Концентрация ионизированного магния в клетке поддерживается на постоянном уровне даже при больших колебаниях его во внеклеточной жидкости. Нормальные величины содержания магния в сыворотке представлены в табл. 4.40.
Таблица 4.40. Содержание магния в сыворотке в норме [Тиц У., 1986]
| Возраст | Содержание магния | мэкв/л | ммоль/л |
| Новорожденные 5 мес—6 лет 6—12 лет 12-20» Взрослые | 1,0-1,8 1,32-1,88 1,38-1,74 1,35-1,77 1,3-2,1 | 0,5-0,9 0,71-0,95 0,69-0,87 0,67-0,89 0,65-1,05 |
Скорость обмена магния в миокарде, гепатоцитах, ткани почек выше, чем в скелетной мускулатуре, мозге, эритроцитах. Поступление магния в клетку ингибируют бета-блокаторы, простагландин Е. Инсулин способствует выходу магния из клеток, адреналин и глюкокорти-коиды задерживают его выход. Магний является кофактором ряда ферментативных реакций (Mg-АТФ, аденилатциклаза, окислительное фосфорилирование, образование АТФ), он выступает в роли физиологического регулятора роста, поддерживая запас пуриновых и пирими-диновых оснований. Магний необходим на всех этапах синтеза белка.
Почки — основной регулятор поддержания концентрации магния в сыворотке. У здорового человека суточная экскреция магния около 100 мг. При истощении его запасов экскреция магния снижается или прекращается совсем. Избыток магния быстро удаляется почками. Магний проходит через гломерулярную мембрану, 80 % его реабсорбируется в проксимальных канальцах восходящего сегмента петли Генле. Большие дозы ПТГ способствуют снижению экскреции магния с мочой (такое же действие оказывают глюкагон и кальцито-нин). Витамин D и его метаболиты повышают всасывание магния в тонкой кишке, но в меньшей степени, чем кальция.
Гипомагниемия возникает вследствие следующих причин:
1. Пониженное всасывание магния в кишечнике из-за неполноценного питания, нару
шения всасывания, продолжительной диареи или назогастральной аспирации. Таков
механизм развития гипомагниемии при острой и хронической диспепсии, энтероко
литах, язвенном колите, острой кишечной непроходимости, отечном панкреатите, ал
коголизме.
2. Усиленная экскреция магния почками вследствие гиперкальциемии, осмотического
диуреза или приема таких препаратов, как петлевые диуретики, аминогликозиды,
циклоспорин. Любые повреждения канальцев почек приводят к усилению экскреции
магния с мочой. Примерно у 30 % больных сахарным диабетом бывает гипомагние
мия, но при тяжелых формах заболевания ее можно не выявить из-за снижения объе
ма внутрисосудистой жидкости. На фоне гипомагниемии сахарный диабет протекает
тяжелее. Соотношение Mg/креатинин в моче больных диабетом увеличивается про
порционально тяжести клинического течения заболевания.
В клинической практике дефицит магния встречается чаще, чем его выявляют при исследовании сыворотки: приблизительно у каждого 10-го стационарного больного имеется дефицит магния.
Магний — один из регуляторов сосудистого тонуса, способствует дилатации сосудистой стенки. Низкая концентрация внеклеточного магния приводит к спазму сосудов или повышению их чувствительности к прессорным агентам. Внутриклеточное содержание магния коррелирует с величиной артериального давления у гипертоников. При эссенциальной ги-пертензии действие агентов, снижающих артериальное давление, реализуется через магний. Отмечено снижение магния в миокарде у умерших от инфаркта миокарда. При инфаркте миокарда наиболее выраженное снижение концентрации магния в сыворотке наступает через 24—48 ч после ангинозного приступа. У больных с ИБС содержание магния в сыворотке снижено. Резкое падение концентрации магния в сыворотке может быть одной из причин внезапной смерти.
Магний является природным гиполипидемическим агентом. Гипомагниемия способствует активации атеросклеротического процесса. Гиперлипидемия на фоне гипомагниемии вызывает прогрессирование жировой инфильтрации печени. В условиях гипомагниемии снижается активность гепаринзависимой липопротеидлилазы и лецитинхолестерин-ацил-трансферазы. Нарушением клиренса ЛПНП в условиях недостатка магния объясняют развитие гиперлипидемии при сахарном диабете.
При дефиците магния повышается агрегация тромбоцитов, активируются процессы тромбообразования, поэтому магний называют природным антикоагулянтом.
Гипомагниемия — частое осложнение алкоголизма и алкогольной абстиненции.
Гипофосфатемия сопровождается гипомагниемией (тяжелый гиперпаратиреоз и тиреотоксикоз). Интоксикация сердечными гликозидами сопровождается гипомагниемией.
Экскреция магния более 2 мэкв/сут при гипомагниемии указывает на повышенное выделение магния почками.
При оценке результатов исследования магния в сыворотке всегда нужно помнить о «ложной» гипомагниемии, которая может быть при стрессе, острых инфекционных заболеваниях, гиповолемии.
Гипомагниемия часто вызывает гипокалиемию и гипокальциемию, что влияет на клиническую картину. Неврологические нарушения включают сонливость, спутанность сознания, тремор, непроизвольные мышечные сокращения, атаксию, нистагм, тетанию и судорожные припадки. На ЭКГ отмечается удлинение интервалов PQ и QT. Иногда возникают предсердные и желудочковые аритмии, особенно у больных, получающих дигоксин.
Исследование содержания магния в моче не имеет большого значения, так как до 60 % его выводится с калом. Вместе с тем выведение магния с мочой выше 0,5 ммоль/сут указывает на почечное происхождение, а ниже 0,5 ммоль/сут — свидетельствует о внепочечной причине гипермагниемии.
Гипермагниемия бывает при почечной недостаточности, применении в лечении препаратов лития, гипотиреозе, лактацидозе, гепатитах, новообразованиях, при применении препаратов магния на фоне недиагностированной почечной недостаточности. Клинические проявления обычно наблюдаются при уровне магния сыворотки выше 4 мэкв/л. Нервно-мышечные нарушения включают арефлексию, сонливость, слабость, параличи и дыхательную недостаточность. К сердечно-сосудистым нарушениям относятся артериальная ги-потензия, брадикардия, удлинение интервалов PQ, QRS и QTna ЭКГ, полная атриовентри-кулярная блокада и асистолия. Может наблюдаться гипокальциемия. Клинические нарушения и их связь с уровнем магния в сыворотке выражается в следующем [Чучалин А.Г., 1996]:
• уровень магния 5—10 мэкв/л — задержка проведения импульсов по проводящей систе
ме сердца;
• уровень магния 10—13 мэкв/л — утрата глубоких сухожильных рефлексов;
• уровень магния 15 мэкв/л — паралич дыхания (может наблюдаться состояние наркоза);
• уровень магния >25 мэкв/л — остановка сердца в фазе диастолы.
Хлор в сыворотке
Содержание хлора в сыворотке в норме 97—115 мэкв/л (ммоль/л).
Общее содержание хлора в организме здорового человека с массой тела 70 кг составляет около 2000 ммоль, т.е. около 30 ммоль/кг. Хлор является главным внеклеточным анионом. В организме он находится преимущественно в ионизированном состоянии вследствие диссоциации солей натрия, калия, кальция, магния и т.д. Хлор играет важную роль в поддержании кислотно-основного состояния (между плазмой и эритроцитами), осмотического равновесия (между кровью и тканями), баланса воды в организме, активирует амилазу, участвует в образовании хлористоводородной кислоты желудочного сока.
Основным депо микроэлемента является кожа, способная депонировать в себе до 30— 60 % введенного хлора. Хлор — основной анион, компенсирующий влияние катионов, в первую очередь натрия, во внеклеточной жидкости. В физиологических условиях изменения концентрации хлора вторичны по отношению к изменениям других электролитов и направлены в первую очередь на создание электронейтральности среды. Некомпенсированная ги-перхлоремия приводит к метаболическому ацидозу. Хлор из организма выводится в основном с мочой (90 %), а также с потом и калом. Обмен хлора регулируется гормонами коркового вещества надпочечников и щитовидной железы.
Нарушение обмена хлора ведет к отекам, недостаточной секреции желудочного сока. Резкое уменьшение содержания хлора в организме может привести к тяжелому состоянию вплоть до комы со смертельным исходом.
Гипохлоремия
Гипохлоремию могут вызвать следующие заболевания и состояния.
1) повышенное выделение хлора с потом в условиях жаркого климата, при лихорадоч
ных состояниях, сопровождающихся обильным потоотделением;
2) повышенное выделение хлора с калом при поносах;
3) повторная рвота в связи с дуоденальной язвой, высокой кишечной непроходимо
стью, стенозом привратника. В этих случаях играют роль как уменьшение поступ
ления хлоридов в организм, так и выделение их с желудочным соком в рвотных мас
сах;
4) хроническая и острая почечная недостаточность, а также заболевания почек с выра
женным нефротическим синдромом из-за нарушения способности канальцев к ре-
абсорбции хлора;
5) крупозная пневмония в разгар заболевания и некоторые другие инфекционные забо
левания;
6) неконтролируемая диуретическая терапия (сочетается с гипонатриемией);
7) гипокалиемический метаболический алкалоз;
8) состояние после различных хирургических операций, если они сопровождаются
послеоперационным ацидозом, когда содержание CQ2 в плазме увеличивается и
хлор переходит в эритроциты;
9) диабетический ацидоз, который обычно сопровождается переходом хлора из крови в
ткани;
10) почечный диабет вследствие большой потери хлора с мочой;
11) заболевания надпочечников, продуцирующих гормоны, которые контролируют ба
ланс жидкости и электролитов (минералокортикоиды). Гипо- и гиперадренализм со
пряжены со снижением концентрации хлора в сыворотке.
Гиперхлоремии разделяют на абсолютные, развивающиеся при нарушении выделительной функции почек, и относительные, связанные с обезвоживанием организма и сгущением крови. При нефрозах, нефритах и особенно нефросклерозах соли задерживаются в организме и развивается гиперхлоремия; из крови хлор переходит в экстрацеллюлярную жидкость, в клетки кожи, кости и другие ткани, вытесняя при этом другие ионы; в значительных количествах хлор начинает выводиться с потом. Недостаточное поступление воды в организм, понос, рвота, потеря жидкостей и солей при ожогах могут привести к обезвоживанию организма и развитию относительной гиперхлоремии. При рвоте очень скоро относительная хло-ремия переходит в гипохлоремию вследствие потери хлора организмом. Эти потери могут доходить до 2/3 общего его содержания в организме.
Отдача хлора тканями после перенесенных инфекционных заболеваний, пневмоний может сопровождаться гиперхлоремией. Гиперхлоремия может иметь место при декомпенсации сердечно-сосудистой системы, при развитии отеков. Поступление с пищей больших количеств хлорида натрия может привести к гиперхлоремии.
Появление гиперхлоремии возможно при алкалозах, сопровождающихся снижением СО2 в крови, когда хлор из эритроцитов переходит в плазму, а также при рассасывании отеков, экссудатов и транссудатов.
источник
Общий азот мочи — это сумма всех азотсодержащих соединений, находящихся в моче:
- мочевина;
- мочевая кислота;
- креатинин;
- креатин;
- индикан;
- аммиак;
- аминокислоты
| Норма | Повышено | Понижено |
|---|---|---|
| 6-17 г/сутки общего азота 400-1200 ммоль/сутки |
|
|
Образуется в печени при обеззараживании аммиака, основной конечный продукт обмена белков. Составляет 80-90% общего количества продуктов азотистого обмена. Норма: 20-35 г/сутки.
- распад белков тканей;
- повышенное содержание белка в питании;
- лихорадка;
- злокачественная анемия;
- отравление фосфором.
- острая атрофия;
- цирроз печени;
- гепатит;
- уремия;
- заболевания почек;
- ацидоз.
Конечный продукт обмена пуриновых оснований (составной части нуклеиновых кислот). Норма: 0,27-0,8 г/сутки.
Гиперурикурия (повышенное содержание мочевой кислоты):
- лейкозы;
- истинная полицитемия;
- усиленный распад тканей;
- химиотерапия;
- большое количество пуринов в пище;
- нарушение реабсорбции мочевой кислоты в канальцах (болезнь Вильсона).
Гипоурикурия (пониженное содержание мочевой кислоты):
- гломерулонефрит;
- подагра;
- амилоидоз почек;
- прогрессирующая мышечная дистрофия;
- отравление солями тяжелых металлов;
- алкоголизм.
Образуется при превращении креатина, один из конечных продуктов азотистого обмена. Используется для оценки функционального состояния почек (проба Реберга). Норма: мужчины — 1-2 г/сутки; женщины — 0,5-1,6 г/сутки.
Гиперкреатининурия (повышенное содержание креатинина):
- травмы мышц;
- синдром сдавления тканей;
- тяжелая мышечная работа;
- лихорадка;
- большое количество мясной пищи;
- заболевание печени;
- пневмония.
Гипокреатининурия (пониженное содержание креатинина):
- прогрессивная мышечная дистрофия;
- миопатия;
- миозит;
- миоглобинурия;
- почечная недостаточность;
- хронический нефрит с уремией;
- дегенерация почек;
- лейкемия
Содержится в мышцах (миокарде). В моче креатин появляется при нарушении процесса его превращения в креатинин. Норма: отсутствует.
- прогрессивная мышечная дистрофия;
- миопатия;
- миозит;
- поражение печени;
- заболевания надпочечников;
- акромегалия;
- инфекционные заболевания;
- голодание;
- пневмония;
- заживление обширных переломов;
- мясная пища в обильном количестве;
- половое созревание;
- недостаток аскорбиновой кислоты и токоферола;
- старческий возраст.
Конечный продукт превращения триптофана. Образуется в печени при обеззараживании индола. Норма: 40-60 ммоль/сутки.
- разложение белков: опухоли, абсцессы, бронхоэктазии;
- повышение процессов гниения в кишечнике: запоры, непроходимость;
- послеоперационный период.
- нарушение экстректорной функции почек: нефрит, амилоидоз, туберкулез почек;
- уменьшение клубочковой фильтрации: нарушение кровообращения, декомпенсация сердечной деятельности, большие потери жидкости (понос, рвота, кровотечения, ожоги);
- заболевания печени
Продукт дезаминирования аминокислот, азотистых оснований. Норма: 0,6-1,3 г/сутки.
- заболевания печени: атрофия, цирроз печени, алкоголизм, печеночная кома;
- «шоковая печень»: ожоговая болезнь, обширная травма, отравление фосфором и мышьяком, переливание несовместимой крови;
- наследственные заболевания, связанные с нарушение синтеза мочевины.
источник
Неорганический фосфор – один из основных минеральных компонентов костной ткани (в ней содержится более 80 % от общего количества фосфора организма). Он входит в состав многих биологически важных веществ, участвует во многих процессах обмена веществ и необходим для нормального функционирования всех клеток организма, в том числе и клеток центральной нервной системы. Выделение фосфора с мочой очень меняется и зависит от диеты. Содержание его в моче при постоянной диете меньше 32,3 ммоль/сут, при диете без ограничений – до 42,0 ммоль/сут. Имеются значительные суточные колебания выведения фосфора с мочой с максимальными значениями после полудня. При стандартной диете изменения выведения фосфора могут быть следствием патологических процессов в костной системе и почках. Показания к назначению анализа:
• заболевания костной системы,
• заболевания паращитовидных желез,
При подготовке к анализу необходимо исключить из рациона диуретики.
• дети до 1 года 0,6–15 ммоль/сут,
• старше 14 лет 12,9–40 ммоль/сут.
Повышение уровня фосфора (гиперфосфатурия) может происходить при: рахите; длительной неподвижности; повреждении почечных канальцев; семейной гипофосфатемии; предрасположенности к образованию мочевых камней; лейкозе.
Понижение уровня фосфора (гипофосфатурия): туберкулез; энтероколит; инфекционные заболевания; гипофункция щитовидной железы; некоторые специфические заболевания; голодание.
Общий анализ мочи Моча является водным раствором электролитов и органических веществ. Основным компонентом мочи является вода (92–99 %), в которой растворено порядка тысячи различных компонентов, многие из которых до сих пор полностью не описаны. Ежедневно с мочой из
Анализ мочи по Нечипоренко Анализ мочи по Нечипоренко – это лабораторное исследование мочи, с помощью которого врач может оценить состояние, функции почек и мочевыводящих путей.Анализ мочи Нечипоренко обычно назначается после общего анализа мочи, если в клиническом
Анализ мочи на креатинин Снижение выделения креатинина с мочой и повышение креатинина в крови наблюдается у больных с поражениями почек. Суточное выделение креатинина с мочой зависит от пола, возраста, общей мышечной массы. Наиболее важное значение для оценки функции
Анализ мочи на кальций Выделение этого кальция с мочой тесно связано с обменом веществ в костной ткани, поступлением кальция с пищей и функцией почек. При использовании низкокальциевой диеты его содержание в моче не превышает 3,75 ммоль/сут.При подготовке к анализу
Анализ мочи на натрий Выделение натрия с мочой изменяется с возрастом и очень зависит от его поступления с пищей и состояния водного баланса организма. У новорожденных этот показатель (клиренс натрия) равен лишь 20 % от показателя у взрослых. Изменения содержания натрия в
Как сделать анализ мочи В некоторых случаях специалисты рекомендуют больным сахарным диабетом периодически проверять содержание глюкозы в моче. Это помогает оценить эффективность компенсационной терапии, проводимой для предотвращения осложнений диабета. Сахар
Общий анализ мочи Нормальные показатели общего анализа мочи приведены в таблице 64. КоличествоВыделение мочи за единицу времени называется диурезом. Он может быть суточным, дневным (9.00–21.00), ночным (21.00-9.00), часовым и т. д. Отношение дневного диуреза к ночному — 3:
Анализ мочи по Нечипоренко С помощью этого анализа оценивается состояние почек и мочевыводящих путей. Данное исследование, как правило, назначают после общего анализа мочи, если в нем не были выявлены отклонения от нормы, тогда как симптомы у обследуемого указывают на
Анализ мочи Для исследования мочи чаще всего используется так называемый общий анализ мочи (ОАМ). С помощью него исследуются физические свойства мочи и ее химический состав. Анализ применяют для выявления инфекции, болезни почек и других органов.ПроцедураЗависит от вида
Анализ мочи Общий анализ мочи, пожалуй, самый распространенный в медицинской практике. Но, несмотря на это, большая часть пациентов не знает, что перед тем, как писать в баночку, нужно вымыть наружные половые органы (обязательно по направлению к анусу, а не от него) и
«Обычный» анализ мочи Анализ мочи – это всегда и биохимический анализ (определение содержания некоторых веществ в моче – белка, глюкозы), и микроскопический анализ осадка мочи. Бланк, на котором записываются результаты анализа мочи, всем хорошо знаком (c. 112–113).
Анализ мочи на беременность Вскоре после оплодотворения в организме беременной женщины начинает вырабатываться особый гормон – человеческий хорионический гонадотропин (ЧХГ). Это гормон, который стимулирует секрецию эстрогенов и прогестерона, что необходимо для
Клинический анализ мочи Врач должен наблюдать, такая же ли моча у больного, как у здорового, и чем меньше сходство, тем более тяжела болезнь. Гиппократ (430–377 гг. до н. э.). «Афоризмы» Клинический анализ мочи является ценным диагностическим исследованием при
Клинический анализ мочи Количество. Кто-то ухмыльнется: «Ничего себе параметр!» Но это важно: если в анализе 100 мл, вероятнее всего, мочеиспускание свободное, достаточное по объему и человек наполнил емкость без проблем. А если он принес всего 10 мл – скорее всего, больше
Анализ мочи по Нечипоренко Однажды уролог и онколог Александр Захарович Нечипоренко[49], исследуя мочу пациентов, обратил внимание, что она какая-то «неравномерная»[50] – каждый день разная. И в одной из своих работ он предложил, чтобы все пациенты сдавали мочу одинаковым
Анализ мочи по Зимницкому Завершая разговор о видах исследования мочи, расскажу еще об одном анализе. Когда врачу очень хочется оценить, как у больного в целом работают почки, назначается проба по Зимницкому[55], проще говоря – «суточная моча». Тогда медсестра, словно
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Определение концентрации биологических молекул в моче, отражающих функции различных органов и систем, прежде всего мочевыделительной, называется биохимическим анализом мочи.
Чаще всего в биохимическом анализе мочи определяют концентрации следующих веществ:
- мочевина;
- креатинин;
- креатин;
- мочевая кислота;
- амилаза мочи (диастаза);
- электролиты мочи (калий, натрий, кальций, магний, фосфор).
Кроме вышеперечисленных веществ, в моче можно определять концетрации многих других факторов для повышения точности диагностики. Определение мочевины, креатинина, креатина, мочевой кислоты и амилазы имеет высокое диагностическое значение в идентификации различных патологий почек. Рассмотрим подробнее клинико-диагностическое значение определения концентрации данных биологических веществ.
Мочевина образуется в организме каждый день при утилизации белковых структур, и выводится почками в количестве 12-36 грамм в сутки.
Концентрация мочевины в моче зависит от двух факторов:
1. Концентрация мочевины в крови.
2. Величина фильтрации мочевины почками.
Изменение любого из этих факторов приведет к повышению или понижению концентрации мочевины. У здорового человека в норме концентрация мочевины крови составляет 2,8 – 8,3 ммоль/л, а в моче – 330-580 ммоль/сутки. В моче целесообразно определять концентрацию мочевины во всей суточной порции, поскольку данное вещество выделяется порционно. Таким образом, в одной порции мочи концентрация мочевины может быть высокой, а в другой вещество будет практически отсутствовать.
Поэтому для определения концентрации мочевины собирают всю мочу, выделяемую в течение суток, сливают в одну емкость и перемешивают. В данной суточной порции определяют среднюю концентрацию мочевины, и выражают в ммоль/сутки, что отражает количество вещества, выделенного почками на протяжении 24 часов.
Увеличение концентрации мочевины в моче называется урурия или азотурия. Повышение концентрации мочевины может быть вызвано физиологическими причинами, то есть не свидетельствует о патологии. Данное состояние обычно наблюдается при диете с большим количеством белковой пищи (мясо, рыба и т.д.) или в период беременности.
Повышение концентрации мочевины также может вызываться патологическим причинами. Чаще всего данное состояние провоцируется сахарным диабетом или высокой функциональной активностью щитовидной железы (гипертиреозом).
Более редкие причины повышения концентрации мочевины:
- атрофия мышц;
- отравления фосфором;
- воспалительные заболевания органов мочевыделительной системы (почек, уретры, мочевого пузыря и т.д.);
- гепатиты;
- недостаток витаминов Е, В1;
- дефицит селена;
- нарушения гормонального баланса;
- послеоперационный период.
Снижение концентрации мочевины в моче встречается достаточно редко. Физиологические варианты уменьшения концентрации мочевины наблюдаются в периоды восстановления после перенесенных заболеваний или активного роста, например, у детей или беременных женщин. Безбелковая диета (вегетарианская) также приводит к снижению концентрации мочевины в моче.
Патологическое снижение концентрации мочевины в моче выявляется при следующих патологиях:
- Лечение гормональными препаратами (тестостерона, инсулина, соматотропного гормона и т.д.).
- Патология печени (гепатиты, цирроз, дистрофия, опухоли или метастазы в печень).
- Патология почек (гломерулонефриты, пиелонефриты и т.д.).
Чтобы различить изменение концентрации мочевины почечного происхождения от внепочечного, используют параллельное выявление данного параметра в крови. Различное соотношение концентраций мочевины в крови и моче позволяет уточнить окончательный диагноз.
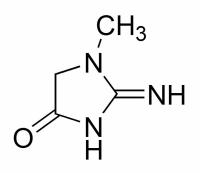
Увеличение концентрации креатинина в моче называется креатининурией. Она является диагностическим критерием почечной патологии.
Креатининурия наблюдается при следующих состояних:
- сильные физические нагрузки;
- пониженная функция щитовидной железы;
- диета с высоким содержанием белка (мясо, рыба, сыры и т.д.);
- сахарный диабет;
- патология гипофиза (акромегалия).
Помимо повышенной концентрации, наблюдается понижение содержания креатинина в моче.
Низкий уровень креатинина обусловлен следующими патологическими состояними:
- анемия;
- повышенная функция щитовидной железы;
- лейкоз;
- диета со сниженным содержанием белка (например, строгая вегетарианская);
- дистрофические заболевания мышц;
- тяжелая патология почек (нефросклероз, гломерулонефрит, хроническая почечная недостаточность);
- сужение почечной артерии.
Кроме простого определения концентрации креатинина в моче, для диагностики заболеваний почек применяют расчет различных коэффициентов. Диагностическое значение определения концентрации креатинина в моче и крови с последующим вычислением коэффициента фильтрации и реабсорбции имеет огромное значение для выявления заболеваний почек, и контроля над их функциональным состоянием на фоне длительно текущих хронических патологий. Чтобы рассчитать коэффициент почечной фильтрации и реабсорбции, используется проба Реберга.
Проба Реберга отражает клиренс креатинина, который представляет собой количество крови в миллилитрах, очищаемое при прохождении через почки в течение одной минуты. То есть проба Реберга отражает способность почек к очищению крови.
Чтобы получить правильный результат анализа, который отражает очистительную функцию почек, важно полностью следовать правилам сдачи пробы. Проба Реберга правильно сдается следующим образом: утром встаньте и помочитесь, полностью освободив мочевой пузырь от скопленной за ночь мочи. Отметьте время мочеиспускания. После чего выпейте два стакана воды, но не кушайте. Воду можно заменить слабым, слегка подслащенным чаем. Через час после мочеиспускания необходимо сдать кровь из вены для определения концентрации креатинина. Еще через час, то есть через два часа после утреннего мочеиспускания, необходимо помочиться. При этом следует собрать в емкость всю выделенную мочу. В промежутке между первым и вторым мочеиспусканием посещать туалет не следует.
Пример сбора мочи для пробы Реберга. Подъём в 7.00, помочиться, выпить два стакана воды, ровно через час в 8.00, сдать кровь из вены, а еще через час в 9.00, помочиться в банку (собрать всю мочу!). Между 7.00 и 9.00 – не мочиться!
Для вычисления клиренса креатинина (скорости фильтрации) и реабсорбции определяют следующие параметры:
1. Концентрация креатинина в моче и крови.
2. Объем выделенной мочи в мл.
Затем на основании специальной формулы производят расчет скорости фильтрации и реабсорбции. В норме клиренс креатинина составляет 80-120 мл/мин, а реабсорбция – 95-97%. Повышение значений пробы Реберга наблюдается при сахарном диабете, повышенном артериальном давлении, а также нефротическом синдроме. Снижение значений клубочковой фильтрации возможно при пиелонефрите, гломерулонефрите, почечной недостаточности, гломерулосклерозе (у людей, долго страдающих гипертонией и сахарным диабетом). У больных почечной недостаточностью пробу Реберга используют для контроля над функцией почек. При снижении клубочковой фильтрации до 5-15 мл/мин больного необходимо подключать к аппарату «искусственная почка», или проводить операцию по пересадке почки.
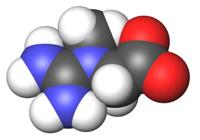
Биологические жидкости женщин содержат большее количество креатина, по сравнению с мужчинами. Так, нормальная концентрация креатина в крови доходит до 122 мкмоль/л, а в моче – до 380 мкмоль/сутки. При превышении верхнего предела в 122 мкмоль/л в крови, креатин проникает и в мочу. Креатин в моче может появляться вследствие физиологических или патологических причин. В первом случае данный результат анализа является вариантом нормы, а во втором — говорит о наличии заболевания.
Физиологические причины появления креатина в моче:
- заживление переломов;
- послеродовой период;
- диета с низким содержанием углеводов или белков.
Патологические причины увеличения концентрации креатина в моче:
- нефриты (гломерулонефрит, пиелонефрит, интерстициальный нефрит);
- гепатиты;
- заболевания мышц;
- переохлаждение;
- ожоговая травма;
- судорожные состояния, в том числе эпилепсия;
- сахарный диабет;
- переломы костей;
- дефицит витамина Е;
- голодание;
- некоторые инфекционные заболевания (столбняк);
- усиленная функция щитовидной железы (гипертиреоз).
Снижение концентрации креатина в моче наблюдается при сниженной активности щитовидной железы (гипотиреоз).
Мочевая кислота образуется в результате распада пуринов, являющихся составными частями молекулы ДНК. Образуется мочевая кислота преимущественно в печени, а выводится почками. В норме у здорового взрослого человека выделяется 23,8 – 29,6 ммоль/сутки мочевой кислоты с мочой. Диета с высоким содержанием пуринов (мясо, кофе, шоколад, красное вино и т.д.) приводит к повышению концентрации мочевой кислоты.
Увеличение концентрации мочевой кислоты в моче происходит при следующих заболеваниях:
- рак крови (лейкемия, полицитемия);
- вирусный гепатит;
- серповидно-клеточная анемия;
- пневмония;
- эпилепсия;
- подагра.
Лечение с применением ацетилсалициловой кислоты (аспирина) и кортикостероидных гормонов также способствует увеличению концентрации мочевой кислоты в моче.
Самая распространенная причина повышения концентрации мочевой кислоты в моче – это патология обмена веществ, называемая подагра. При подагре образование мочевой кислоты в организме, или поступление извне с пищей, резко повышено, а почки выводят только часть вещества. В итоге кристаллы мочевой кислоты начинают депонироваться в почках, суставах, коже и т.д.
Снижение концентрации мочевой кислоты в моче может быть обусловлено несбалансированной диетой с низким содержанием пуринов, или дефицитом витамина В9 (фолиевой кислоты).
Патологические причины снижения концентрации мочевой кислоты в моче:
- отравление соединениями свинца;
- прогрессирующая атрофия мышц;
- прием медикаментов (калий йодид, хинин, атропин).
Причины повышения активности амилазы мочи:
- панкреатиты (острый или обострение хронического);
- свинка (эпидемический паротит);
- перитонит;
- внематочная беременность;
- острый аппендицит;
- колиты;
- перфорация язв желудка и кишечника;
- острая травма живота.
Наиболее часто активность амилазы мочи применяют для диагностики панкреатитов, и контроля над эффективностью лечения данного заболевания.
Уменьшение активности диастазы мочи наблюдается редко, и сопровождает сахарный диабет, почечную недостаточность или длительную закупорку желчного протока камнем при калькулезном холецистите.
Концентрация кальция в моче различается в зависимости от возраста. Так, нормальная концентрация кальция у детей составляет 0 – 10,5 ммоль/сут, а у взрослых людей – 2,5 – 7,5 ммоль/сут.
Определение концентрации кальция в суточной моче производят с целью изучения следующих состояний организма:
- определение функциональной активности паращитовидных желез;
- определение степени остеопороза;
- выявление рахита и контроль эффективности его терапии;
- выявление патологии костной системы;
- диагностика патологии гипофиза и щитовидной железы.
Перед сбором суточной мочи для определения концентрации кальция необходимо прекратить прием мочегонных препаратов.
Физиологические причины увеличения концентрации кальция в моче (гиперкальциурии):
- диета с высоким содержанием кальция (например, молочная);
- состояние дефицита движения;
- длительное пребывание на солнце;
- прием некоторых лекарств (например, фуросемида и витамина D).
Патологические причины развития гиперкальциурии:
- гиперпаратиреоз;
- синдром Иценко-Кушинга;
- акромегалия;
- остеопороз;
- опухоли;
- повышенная активность щитовидной железы (тиреотоксикоз).
Снижение концентрации кальция в моче называется гипокальциурией, и может наблюдаться только при одной физиологической причине – несбалансированная диета с дефицитом микроэлементов.
Патологические причины развития гипокальциурии:
- низкая активность паращитовидных и щитовидной желез (гипопаратиреоз, псевдогипопаратиреоз, гипотиреоз);
- рахит;
- нефрозы;
- нефриты;
- опухоли и метастазы в кость.

Повышение концентрации магния в моче называется гипермагниурия, а снижение – гипомагниурия. Причины развития данных патологических состояний отражены в таблице:
| Изменение концентрации магния в моче относительно нормы | Причины изменения концентрации магния в моче |
| Увеличение концентрации магния в моче (гипермагниурия) |
|
| Уменьшение концентрации магния в моче (гипомагниурия) |
|
Калий является очень важным микроэлементом, который выполняет большой спектр функций. Концентрация калия в моче может колебаться в зависимости от особенностей питания, возраста, кислотно-основного равновесия в организме, а также использования медицинских средств. Нормальная концентрация калия в моче у детей составляет 10-60 ммоль/сут, а у взрослых – 30-100 ммоль/сут.
Определение концентрации кальция в моче используют для оценки сбалансированности рациона, оценки гормональных изменений и симптомов интоксикации, а также выявления заболеваний почек.
Причины повышения и понижения концентрации калия в моче указаны в таблице:
| Изменение концентрации калия в моче относительно нормы | Причины изменения концентрации калия в моче |
| Увеличение концентрации калия в моче (гиперкалиурия) |
|
| Уменьшение концентрации калия в моче (гипокалиурия) |
|
Концентрация натрия в моче определяется соотношением между его поступлением, выделением и участием в обменных процессах. Концентрация натрия зависит, прежде всего, от возраста и состояния кислотно-основного равновесия. Для детей нормальная концентрация натрия в моче составляет 10 – 170 ммоль/сут, а для взрослых – 130 – 260 ммоль/сут.
Определение концентрации натрия в моче необходимо для выявления почечных заболеваний, для контроля над пищевым рационом. Также концентрацию натрия в моче контролируют при длительном применении мочегонных препаратов, тяжелом течении сахарного диабета и получении черепно-мозговой травмы.
Причины повышения и понижения концентрации натрия в моче отражены в таблице:
| Изменение концентрации натрия в моче относительно нормы | Причины изменения концентрации натрия в моче |
| Увеличение концентрации натрия в моче (гипернатриурия) |
|
| Уменьшение концентрации натрия в моче (гипонатриурия) |
|
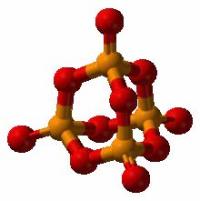
Определение концентрации фосфора в моче производят с целью выявления патологии костей, паращитовидных желез и почек. Терапию витамином D также проводят под контролем данных показателей.
Причины повышения и снижения концентрации фосфора в моче представлены в таблице:
| Изменение концентрации фосфора в моче относительно нормы | Причины изменения концентрации фосфора в моче |
| Увеличение концентрации фосфора в моче (гиперфосфоурия) |
|
| Уменьшение концентрации фосфора в моче (гипофосфоурия) |
|
Биохимический анализ мочи представляет собой высокую диагностическую ценность, а также позволяет контролировать проводимое лечение, корректировать дозы применяемых медицинских препаратов или судить о динамике патологического процесса. Несмотря на большое количество информации, получаемой с помощью биохимического анализа мочи, одних лишь результатов недостаточно для постановки правильного диагноза. Диагностика проводится на основании изучения комплекса клинических симптомов и данных других лабораторных, а также объективных исследований.
Автор: Наседкина А.К. Специалист по проведению исследований медико-биологических проблем.
источник
Фосфор – это микроэлемент, входящий в состав высокоэнергетических молекул, белков мембран клеток, нуклеиновых кислот, костного матрикса и других соединений, степень экскреции которого с мочой определяется для диагностики заболеваний паращитовидных желез, скелета, почек и некоторых других органов и для контроля за их лечением.
Неорганический фосфор, фосфаты, PO4.
Phosphorus, phosphate, PO4, Urine (U).
Колориметрия с молибдатом аммония.
Ммоль/сут. (миллимоль в сутки).
Какой биоматериал можно использовать для исследования?
Как правильно подготовиться к исследованию?
- Не употреблять алкоголь в течение 24 часов до анализа.
- Исключить прием мочегонных препаратов за 48 часов до сдачи мочи (по согласованию с врачом).
Общая информация об исследовании
Фосфор – это один из основных микроэлементов организма, входящий в состав высокоэнергетических молекул (АТФ, креатинфосфата), белков мембран клеток (фосфолипидов, специфических рецепторов), нуклеиновых кислот (ДНК, РНК), гидроксиапатита кальция костной ткани и других органических и неорганических соединений. Кроме того, соединения фосфорной кислоты участвуют в поддержании кислотно-основного состояния организма.
Регуляция уровня фосфора представляет собой сложную систему взаимодействий паратиреоидного гормона и витамина D, обеспечивающих его всасывание в кишке, мобилизацию из костной ткани и реабсорбцию в почках. Заболевания паращитовидных желез, костной ткани и почек сопровождаются нарушением обмена фосфора, поэтому их диагностика включает в себя исследование его метаболизма. Степень потери этого элемента организмом оценивают с помощью анализа суточной мочи.
Исследуют суточную, а не разовую порцию мочи. Это связано с тем, что концентрация фосфора в норме меняется в течение суток в широких пределах (до 50 %). Кроме того, она зависит от питания: высокое содержание углеводов приводит к перераспределению фосфора внутрь клеток и снижению его концентрации в плазме и моче.
Анализ на фосфор в моче выполняют при дифференциальной диагностике гипофосфатемии. При этом повышенная экскреция фосфора указывает на почечные причины заболевания и исключает алиментарную недостаточность этого микроэлемента и перераспределение фосфора в тканях. В норме проксимальные почечные канальцы обеспечивают практически полную реабсорбцию фосфора. Потеря фосфора с мочой (фосфатурия) развивается, когда почки перестают выполнять эту функцию. Чаще всего причиной этого является воздействие на почечные канальцы избыточного количества паратиреоидного гормона, продуцируемого аденомой паращитовидных желез (первичный гиперпаратиреоз), или паратгормонсвязанного белка, продуцируемого некоторыми злокачественными опухолями (например, плоскоклеточным раком легкого). Также к фосфатурии склонны пациенты, страдающие длительно текущим сахарным диабетом и алкоголизмом. К более редким причинам фосфатурии относят заболевания, обусловленные генетическими дефектами белков-транспортеров фосфора в проксимальных почечных канальцах (синдром Фанкони, Х-сцепленный гипофосфатемический рахит и другие). Последствия потери фосфора организмом варьируются и зависят от ее степени. Как правило, хроническая фосфатурия, развившаяся во взрослом возрасте, не сопровождается яркой клинической симптоматикой и включает жалобы на боль и слабость в проксимальных группах мышц. С другой стороны, хроническая фосфатурия в детском возрасте может привести к рахиту. Поэтому такие признаки, как задержка роста и деформация костей, являются поводом для обследования ребенка на фосфатурию.
Абсорбция фосфора в тонкой кишке значительно усиливается под воздействием витамина D. Поэтому анализ на фосфор в суточной моче используют в педиатрии для контроля за эффективностью лечения рахита. Значительное нарастание фосфатурии свидетельствует об избытке витамина D и позволяет вовремя скорректировать дозу. При этом исследование мочи представляется более удобным и комфортным для ребенка методом, в отличие от исследования крови.
Кроме того, уровень фосфора в моче определяют при дифференциальной диагностике гиперфосфатемии. При этом снижение концентрации фосфора в моче указывает на нарушение нормальной экскреции фосфора почками и исключает внепочечные причины гиперфосфатемии (рабдомиолиз, гипертермию, метаболический и респираторный ацидоз). Чаще всего экскреция фосфора нарушается из-за хронической почечной недостаточности, первичного гипопаратиреоза и терапии гепарином. Избыток фосфора в плазме приводит к осаждению солей фосфата кальция в мягких тканях (в сердце, легкие и почки). Поэтому при обследовании пациента с признаками нефрокальциноза в лабораторный минимум необходимо включать тест на фосфор в суточной моче.
Метаболизм фосфора зависит от влияния некоторых других микроэлементов (в первую очередь, кальция и магния), а также ряда гормонов (гормона роста, трийодтиронина и других), поэтому оценка нарушений уровня фосфора требует комплексного подхода и должна включать в себя несколько лабораторных исследований.
Для чего используется исследование?
- Для дифференциальной диагностики заболеваний, сопровождающихся гиперфосфатемией (хронической почечной недостаточности, гипопаратиреоза, синдрома лизиса опухоли) и гипофосфатемией (гиперпаратиреоза, синдрома Фанкони и других).
- Для профилактики переизбытка витамина D при лечении рахита.
- Для диагностики нефролитиаза.
Когда назначается исследование?
- При обследовании пациента с заболеваниями почек (хронической почечной недостаточностью), скелета (рахитом) и паращитовидных желез (первичным гипер- и гипопаратиреозом).
- При симптомах нефролитиаза: интенсивной боли в области поясницы или фланков, с иррадиацией в паховую и бедренную область, сопровождающихся макрогематурией, тошнотой и рвотой, а также выходом видимых камней с мочой.
источник