Волчаночный нефрит — это поражение почек при системной красной волчанке. Системная красная волчанка — это заболевание, связанное с дефектом иммунной системы, что сопровождается образованием особых белков-аутоантител, которые, взаимодействуя с различными тканями организма, приводят к развитию воспаления. Воспаление формируется в коже, суставах, сердце, легких, но наиболее опасным для жизни является поражение почек и центральной нервной системы. Установлено, что нефрит развивается в 50-70% случаев заболевания. Женщины страдают системной красной волчанкой в девять раз чаще, чем мужчины.
Точная причина развития заболевания не установлена. Но имеет место ряд факторов, которые могут служить пусковыми механизмами развития системной красной волчанки. К ним относятся:
• Генетическая предрасположенность. Установлено, что системная красная волчанка чаще развивается у лиц с определенным генотипом, а также у близких родственников заболевших. Также имеет место связь возникновения заболевания с расовой принадлежностью. Установлено, что смертность от осложнений системной красной волчанки у чернокожих женщин в 10 раз выше по сравнению с общей популяцией.
• Женские половые гормоны, в частности эстрогены. Они способны подавлять защитные механизмы иммунной системы, и в определенных условиях могут способствовать развитию заболевания. Действительно, заболевание преобладает у женщин детородного возраста. Часто манифестация заболевания происходит в период беременности. В последнее время, в связи с назначением эстрогенсодержащих препаратов в климактерическом периоде, описаны случаи возникновения системной красной волчанки у женщин в менопаузе.
• К наиболее важным факторам внешней среды относят ультрафиолетовое облучение. Многие пациенты указывали на возникновения заболевания после длительного пребывания на солнце. Считается, что повреждение кожи под действием ультрафиолетовых лучей способствует активации иммунной системы и развитию иммунного воспаления.
• Существенную роль в развитии заболевания играют прием некоторых лекарственных веществ (изониазид, метилдопа), а также перенесенные инфекционные заболевания.
Под действием предрасполагающих факторов происходит активация клеток иммунной системы (В-лимфоцитов), что сопровождается продукцией большого количества антител к различным белкам организма. При их взаимодействии формируются иммунные комплексы. Иммунные комплексы вызывают повреждение тканей организма с развитием воспаления. Локализация воспаления в том или ином органе определяет внешние проявления заболевания.
Особенно важным для развития волчаночного нефрита является образование антител к двуспиральной ДНК почечных клеток. В результате организм, защищаясь от патологических белков, активирует ряд механизмов иммунной системы, которые разрушают клетки, содержащие иммунные комплексы. Это приводит к нарушению функции органов.
Внешние проявления заболевания многообразны и складываются из общих симптомов и признаков, специфичных для системной красной волчанки.
• Повышение температуры тела, иногда до высоких цифр.
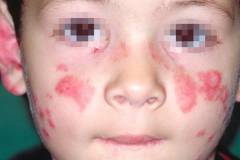
• Поражение кожи: эритема (красное окрашивание кожи из-за расширения подкожных капилляров) на лице в виде бабочки, также возможны высыпания другой локализации.
Кожная эритема при системной красной волчанке.
• Поражение суставов: артриты, как правило, мелких суставов.
• Поражение сосудов: капиллярит (воспаление мелких сосудов) кончиков пальцев, реже подошв и ладоней.
Капиллярит при системной красной волчанке.
• Поражение легких: фиброзирующий альвеолит (распространенное поражение ткани легкого с последующим рубцеванием), плеврит (воспалительное поражение плевры).
• Поражение сердца: миокардит (воспаление средней оболочки сердца-миокарда), эндокардит Либмана-Сакса (воспаление внутренней оболочки сердца-эндокарда), перикардит (воспаление наружной оболочки сердца-перикарда).
• Поражение центральной нервной системы: волчаночный цереброваскулит (заболевание мозга, связанное с патологией кровеносных сосудов).
• Поражение почек: волчаночный нефрит.
Проявления волчаночного нефрита крайне разнообразны и зависят от степени выраженности патологического процесса. В соответствии с тяжестью течения выделяются:
• Активные формы нефрита: быстропрогрессирующий и медленно прогрессирующий с нефротическим синдромом (состояние, характеризующееся выделением большого количества белка с мочой, снижение концентрации белка крови, нарушение жирового обмена, развитие и распространение отеков вплоть до скопления жидкости в полостях тела: брюшной, грудной, полости перикарда) или выраженным мочевым синдромом (появление повышенного количества белка и крови в моче при отсутствии внешних проявлений заболевания);
• Неактивные формы нефрита: с минимальным мочевым синдромом или умеренной протеинурией (появление белка в моче. В норме белок в моче отсутствует).
Быстропрогрессирующий нефрит является жизнеугрожающим состоянием и характеризуется злокачественным течением с быстрым развитием почечной недостаточности. Для этого заболевания характерен выраженный нефротический синдром, гематурия (кровь в моче), появление тяжелой артериальной гипертонии, которая, как правило, трудно поддается лечению. Нередко быстропрогрессирующий нефрит протекает с ДВС-синдромом (критическое состояние, в основе которого лежит нарушение свертываемости крови). Эта форма волчаночного нефрита манифестирует в первый год системной красной волчанки. Установлено, что пятилетняя выживаемость у данных больных, несмотря на проводимое лечение, составляет лишь 29%.
Медленно прогрессирующий нефрит с нефротическим синдромом характеризуется появлением белка в моче, артериальной гипертонии. При волчаночном нефрите не выявляется массивная протеинурия, как например, при амилоидозе, и, как следствие, отсутствует выраженный отечный синдром. Данная форма заболевания встречается приблизительно в 40% случаев волчаночного нефрита.
Медленно прогрессирующий нефрит с выраженным мочевым синдромом характеризуется протеинурией, гематурией, в некоторых случаях появлением лейкоцитов в моче. Как правило, протеинурия и гематурия редко встречаются изолированно. Увеличение числа лейкоцитов в моче говорит о присоединении вторичного воспаления (например, пиелонефрита). У половины заболевших также выявляется артериальная гипертония, но она характеризуется более мягким течением и, как правило, контролируется лекарственными препаратами. Но повышение давления само по себе оказывает повреждающее действие на сосуды, что также способствует формированию почечной недостаточности. Поэтому адекватный контроль артериального давления играет большую роль в прогнозе течения заболевания.
Десятилетняя выживаемость у больных с нефротическим синдромом без артериальной гипертонии составляет 60-70%. При наличии мочевого синдрома прогноз течения заболевания более благоприятный. Волчаночный нефрит с минимальным мочевым синдромом диагностируется при концентрации белка в моче менее 0,5 г/сутки, отсутствии гематурии, лейкоцитов в моче и артериальной гипертонии. Функция почек нормальная или незначительно пониженная. Внешне выявляются признаки поражения других органов, свойственные системной красной волчанке.
Волчаночный нефрит диагностируется на основе клинических и лабораторных данных. Как правило, заболевание развивается у молодых женщин под действием предрасполагающих факторов и проявляется лихорадкой, болями в суставах и кожными высыпаниями, как правило, на лице. В лабораторных анализах обращает на себя ускорение скорости оседания эритроцитов, снижение количества лейкоцитов.
Заболевание протекает с периодическими обострениями и периодами отсутствия внешних проявлений. И, как правило, через 1-2 месяца после одного из таких обострений при обследовании определяется белок и/или эритроциты в моче, что характеризует развитие нефрита.
Наиболее достоверными признаками наличие системной красной волчанки являются определение LE-клеток и антител к ДНК в анализах крови. Поэтому данные тесты необходимы при выявлении изолированной протеинурии.
Лечебная тактика зависит от формы заболевания. Препаратами выбора являются гормональные препараты (дексаметазон), и цитостатики (циклоспорин). Эффективно их совместное применение. Для быстропрогрессирующего нефрита рекомендована пульс-терапия — применение максимальных доз препаратов за короткое время, обычно три дня, с повторением лечения через несколько месяцев.
При терминальной почечной недостаточности в качестве заместительной терапии показаны сеансы гемодиализа. Трансплантация (пересадка) почки является методом выбора для лечения заболевания, но она должна проводиться только при снижении активности иммунного воспаления. В противном случае, возникает большая вероятность повреждения донорской почки циркулирующими в крови иммунными комплексами.
источник
Поражение почек — одно из первых или даже единственное проявление заболевания. СКВ — аутоиммунное диффузное заболевание соединительной ткани. Заболевают чаще женщины молодого возраста, нередко после инсоляции, беременности, вакцинации. Прогноз определяется поражением почек, которое отмечается у 50—70% больных.
Причины развития СКВ — нарушения клеточного и гуморального иммунитета, образование аутоантител к компонентам клеточных ядер и иммунных комплексов.
Определенное значение имеют вирусная инфекция и генетические факторы.
Клиническая картина волчаночного нефрита чрезвычайно разнообразна — от персистирующей минимальной протеинурии, не отражающейся на самочувствии больных и не влияющей на прогноз заболевания, до тяжелейшего быстропрогрессирующего нефрита с отеками, анасаркой, почечной недостаточностью и артериальной гипертонией. Поражение почек развивается чаще при остром и подостром течении болезни.
В зависимости от тяжести клинической картины, течения, прогноза выделяют три варианта волчаночного нефрита:
— быстропрогрессирующий (подострый) волчаночный нефрит протекает с нефротическим синдромом, гипертонией, иногда злокачественной, ранним развитием (в первые месяцы) почечной недостаточности;
— характеризуется бурным прогрессирующим течением и при отсутствии активной комплексной терапии приводит больных к смерти в течение 6—12 месяцев. Составляет 20% всех случаев волчаночного нефрита, может сопровождаться кардитом, цереброваскулитом;
— активный волчаночный васкулит протекает с выраженной протеинурией (у половины больных — с нефротическим синдромом), эритроцитурией, лейкоцитурией, часто с гипертонией.
Особенностью волчаночного нефротического синдрома является редкость очень высокой протеинурии и гиперальфаглобулине-мии, умеренное повышение содержания холестерина в сыворотке крови. СКВ является причиной 5—10% случаев нефротического синдрома. Выраженная эритроцитурия обычно сочетается со значительной протеинурией, но может быть и изолированный гематурический волчаночный нефрит. Лейкоцитурия может быть следствием как активного воспалительного процесса в почках (высокая лимфоцитурия), так и результатом нередко присоединения инфекции мочевых путей с преобладанием нейтрофилов в мочевом осадке. При своевременном и активном лечении прогноз благоприятен, при недостаточно активном лечении развивается почечная недостаточность, но в более поздние сроки, чем при первом варианте течения. Наиболее неблагоприятный прогностический признак — гипертония и почечная недостаточность;
субклиническая протеинурия. Содержание белка в моче до 0,3 г/л в сочетании с небольшой лейкоцитурией и эритроцитурией при нормальном артериальном давлении и не сниженной функции почек. При таком варианте течения СКВ ведущими являются суставной синдром, серозиты, пневмониты, миокардиты. Поражение почек обычно не прогрессирует. Прогноз определяется выраженностью внепочечных поражений.
Диагноз не представляет трудностей, если поражение почек возникает на фоне других характерных для волчанки признаков.
Диагностически важными являются следующие признаки СКВ:
— общие сиптомы — лихорадка (обычно без ознобов), похудание;
— поражение суставов — мигрирующие полиартралгии, поражение мелких суставов кистей, реже крупных суставов, деформации развиваются редко;
— поражение кожи, в основе которого лежат периферические васкулиты: эритема лица и ладоней, пигментации, хейлит (васкулиты вокруг красной каймы губ), синдром Рейно, волчаночная эритема лица с преимущественной локализацией на скулах, переносице и крыльях носа («бабочка»), дискоидные высыпания с атрофией кожи и рубцеванием;
— поражение ЦНС — судороги, психозы, эпилептиформные припадки, иногда депрессия, нарушения поведения;
— лабораторные показатели — повышение СОЭ, лейкопения с лимфопенией, тромбоцитопения, анемия, гипер-гамма-глобулинемия, гипокомплементемия.
В 90% наблюдний в крови находят LE-клетки и антинуклеарный фактор. Достоверны гистологические признаки.
В отличие от СКВ узелковый периартериит поражает преимущественно мужчин, протекает с периферическими полиневритами, абдоминальными кризами, лейкоцитозом. Поражение почек характеризуется васкулитом и злокачественной артериальной гипертензией при умеренно выраженном мочевом синдроме, часто с гематурией.
Геморрагический васкулит чаще развивается у юношей после респираторных инфекций, протекает с абдоминальными кризами; в отличие от СКВ чаще поражаются крупные суставы, нефрит с эпизодами макрогематурии, симметричными высыпаниями (пурпура) на голенях с остаточной пигментацией.
Ревматоидный артрит также протекает с нефритом, поражением суставов, сердца, легких; но для ревматоидного артрита характерно многолетнее течение болезни с развитием стойких деформаций суставов и атрофией межкостных мышц, выраженными рентгенологическими, характерными морфологическими изменениями с выявлением амилоидоза, который практический не встречается при СКВ. Обнаружение амилоида при биопсии почки, десны или слизистой оболочки прямой кишки позволяет отличить от СКВ и другие случаи амилоидоза — как вторичного, так и первичного. Проведение дифференциального диагноза с амилоидозом важно для ограничения иммуносупрессивной терапии, которая может потенцировать амил оидогенез.
В некоторых случаях приходится дифференцировать волчаночный нефрит от миеломной нефропатии, протекающей обычно у женщин более старшего возраста с болями в костях, резким повышением СОЭ, гиперпротеинемией, протеинурией, анемией. Диагноз миеломы удается уточнить с помощью иммуноэлектрофореза белковых фракций сыворотки крови и мочи, стернальной пункции, рентгенологического исследования костей, выявления гиперкальциемии. Еще важнее исключение инфекции и опухолей, требующих незамедлительной терапии; может напоминать СКВ подострый бактериальный эндокардит, протекающий с лихорадкой, лейкопенией, анемией, повышением СОЭ, поражением сердца, нефритом, иногда с нефротическим синдромом, в сомнительных случаях необходимы эхография, посев крови. Также важно исключение туберкулеза, который может и присоединиться к волчаночному нефриту после массивной терапии иммунодепрессантами, и опухолей, особенно рака почки с частыми параспецифическими реакциями.
Основу терапии составляют глюкокортикоиды и цитостатики, причем только высокие дозы могут остановить процесс в почках. Следует учитывать противопоказания к применению глюкокортикоидов (преднизолона). При тяжелых формах волчаночного нефрита показано лечение гепарином в сочетании с антиагрегантами. При быстро прогрессирущем волчаночном нефрите проводят четырех-компонентную схему (преднизолон + цитостатик + гепарин + курантил); внутривенное введение сверхвысоких доз преднизолона, плазмаферез. После купирования обострения показана поддерживающая терапия преднизолоном и цитостатиком в течение 2— 3 лет, в дальнейшем проводят лечение 4-аминохинолинами, индометацином. При терминальной почечной недостаточности возможно проведение хронического гемодиализа и трансплантации почек. В случае отсутствия внепочечной активности иммуносупрессивная терапия не показана, оправданно лечение 4-аминохинолинами, индометацином, курантилом.
Больные волчаночным нефритом должны находится под постоянным диспансерным наблюдением с осмотром 1 раз в неделю в течение 3 месяцев после госпитализации по поводу обострения, в дальнейшем осмотр 1 раз в 2—3 месяца. При достижении полной ремиссии осмотр 1 раз в 6 месяцев.
Профилактика состоит в профилактике поражения почек при внепочечной СКВ и профилактике обострений нефрита при уже развившемся поражении почек.
Прогноз при волчаночной нефропатии не совсем благоприятный, но при рациональном лечении удается добиться длительной ремиссии и стабилизации процесса.
источник
Симптомы волчаночного нефрита полиморфны и складывается из сочетания различных признаков, часть из которых специфичны для системной красной волчанки.
- Повышение температуры тела (от субфебрилитета до высокой лихорадки).
- Поражение кожи: наиболее часто отмечают эритему лица в виде «бабочки», дискоидные высыпания, однако возможны эритематозные высыпания другой локализации, а также более редкие виды поражения кожи (уртикарные, геморрагические, папулонекротические высыпания, сетчатое или древовидное ливедо с изъязвлением).
- Поражение суставов чаще представлено полиартралгиями и артритами мелких суставов кистей, редко сопровождающимися деформацией суставов.
- Полисерозит (плеврит, перикардит).
- Периферические васкулиты: капилляриты кончиков пальцев, реже ладоней и подошв, хейлит (васкулиты вокруг красной каймы губ), энантема слизистой оболочки полости рта.
- Поражение лёгких: фиброзирующий альвеолит, дисковидные ателектазы, высокое стояние диафрагмы, приводящие к развитию рестриктивной дыхательной недостаточности.
- Поражение ЦНС: волчаночный цереброваскулит, наиболее часто проявляющийся интенсивными головными болями, судорожными припадками, психическими нарушениями. К более редким поражениям нервной системы относят поперечный миелит, имеющий неблагоприятное прогностическое значение.
- Поражение сердца: чаще развивается миокардит, реже эндокардит Либмана-Сакса; возможно также поражение коронарных сосудов.
- Поражение почек: гломерулонефритом различной степени тяжести.
- Трофические расстройства: быстрая потеря массы тела, алопеция, поражение ногтей.
- Лимфаденопатия.

Морфологическая картина волчаночного нефрита отличается значительным полиморфизмом. Наряду с гистологическими изменениями, свойственными гломерулонефриту вообще (пролиферация клеток клубочков, расширение мезангиума, изменения базальных мембран капилляров, поражение канальцев и интерстиция), отмечают специфические (хотя и не патогномоничные) именно для волчаночного нефрита морфологические признаки: фибриноидный некроз капиллярных петель, патологические изменения клеточных ядер (кариорексис и кариопикноз), резкое очаговое утолщение базальных мембран капилляров клубочков в виде «проволочных петель», гиалиновые тромбы, гематоксилиновые тельца.
При иммуногистохимическом исследовании в клубочках выявляют отложения IgG, часто в сочетании с IgM и IgA, а также С3-компонент комплемента и фибрин. При электронно-микроскопическом исследовании обнаруживают депозиты иммунных комплексов различной локализации: субэндотелиальные, субэпителиальные, интрамембранозные и мезангиальные. Патогномоничным признаком волчаночного нефрита служат внутри-эндотелиальные вирусоподобные включения в капиллярах клубочка, напоминающие парамиксовирусы.
В 50% случаев, помимо гломерулярных, отмечают также тубулоинтерстициальные изменения (в виде дистрофии и атрофии эпителия канальцев, инфильтрации интерстиция мононуклеарными клетками, очагов склероза). Как правило, выраженность тубулоинтерстициальных изменений соответствует тяжести гломерулярного поражения; изолированное тубулоинтерстициальное поражение возникает крайне редко. У 20-25% больных обнаруживают поражение мелких сосудов почек.
Современная клиническая классификация волчаночного нефрита была предложена И.Е. Тареевой (1976). В зависимости от тяжести симптомов волчаночного нефрита, характера течения, прогноза можно выделить несколько вариантов волчаночного нефрита, при которых необходимы различные терапевтические подходы.
- Активный нефрит.
- Быстропрогрессирующий волчаночный нефрит.
- Медленно прогрессирующий волчаночный нефрит:
- с нефротическим синдромом;
- с выраженным мочевым синдромом.
- Неактивный нефрит с минимальным мочевым синдромом или субклиническая протеинурия.
- Симптомы волчаночного нефрита зависят от его морфологического варианта.
- Быстропрогрессирующий волчаночный нефрит развивается у 10-15% больных.
- По клинической картине он соответствует классическому подострому злокачественному гломерулонефриту и характеризуется бурным нарастанием почечной недостаточности, обусловленной активностью почечного процесса, а также нефротическим синдромом, эритроцитурией и артиральной гипертензией, преимущественно тяжёлого течения.
- Особенностью быстропрогрессирующего волчаночного нефрита служит частое (более чем у 30% больных) развитие синдрома ДВС, клинически проявляющегося кровоточивостью (кожный геморрагический синдром, носовые, маточные, желудочно-кишечные кровотечения) и тромбозами и характеризующегося такими лабораторными признаками как появление или нарастание тромбоцитопении, анемии, снижение содержания фибриногена в крови, повышение концентрации продуктов деградации фибрина в крови.
- Нередко быстропрогрессирующий волчаночный нефрит сочетается с поражением сердца и ЦНС.
- Морфологически данному варианту чаще соответствует диффузный пролиферативный волчаночный нефрит (IV класс), часто с полулуниями.
- Выделение этой формы заболевания обусловлено тяжёлым прогнозом, сходством клинической картины с другими быстропрогрессирующими нефритами, необходимостью применения максимально активной терапии.
- Активный волчаночный нефрит с нефротическим синдромом развивается у 30-40% больных.

Люпус-нефрит — одна из наиболее частых причин нефротического синдрома у молодых женщин. К особенностям волчаночного нефротического синдрома относят редкость очень высокой протеинурии (такой, какую наблюдают, например, при амилоидозе почек) и, следовательно, меньшую выраженность гипопротеинемии и гипоальбуминемиии, частое сочетание с артериальной гипертензией и гематурией, меньшую склонность к рецидивированию, чем при хроническом гломерулонефрите. У большинства больных отмечают гипергаммаглобулинемию, иногда выраженную, и, в отличие от пациентов с другой этиологией нефротического синдрома, умеренно повышенные уровни а2-глобулинов и холестерина. При морфологическом исследовании обычно выявляют диффузный или очаговый пролиферативный волчаночный нефрит, реже — мембранозный (III, IV и V классы соответственно).
- Активный волчаночный нефрит с выраженным мочевым синдромом, характеризующийся протеинурией от 0,5 до 3 г/сут, эритроцитурией,
лейкоцитурией, наблюдают примерно у 30% больных.- Гематурия — важный критерий активности волчаночного нефрита. У большинства больных выявляют выраженную и стойкую микрогематурию, обычно в сочетании с протеинурией, а в 2-5% случаев отмечают макрогематурию. Изолированную гематурию (гематурический нефрит) отмечают редко.
- Лейкоцитурия может быть следствием как собственно волчаночного процесса в почках, так и присоединения вторичной инфекцией мочевых путей. Чтобы дифференцировать эти процессы (для решения вопроса о своевременном начале антибактериальной терапии), целесообразно исследовать лейкоцитарную формулу осадка мочи: в случае обострения волчаночного нефрита обнаруживают лимфоцитурию (лимфоцитов более 20%), а при вторичной инфекции в осадке мочи преобладают нейтрофилы (более 80%).
- Артериальную гипертензию отмечают более чем у 50% больных с этой формой волчаночного нефрита.
- Морфологическая картина одинаково часто представлена пролиферативным волчаночным нефритом и мезангиальными формами болезни (классы II, III, IV).
- Если у больных с быстропрогрессирующим волчаночным нефритом и активным волчаночным нефритом с нефротическим синдромом в клинической картине доминируют признаки поражения почек, то у пациентов с выраженным мочевым синдромом на первый план выступают экстраренальные поражения (кожи, суставов, серозных оболочек, лёгких).
- Волчаночный нефрит с минимальным мочевым синдромом характеризуется протеинурией менее 0,5 г/сут (субклиническая протеинурия) без лейкоцитурии и, главное, без эритроцитурии. Заболевание протекает с сохранением функций почек в норме и без артеиральной гипертензии. Выделение такого типа нефрита имеет значение для выбора терапии; при этом интенсивность лечения определяется поражениями других органов. Морфологические изменения соответствуют I или II классу, хотя иногда они сопровождаются тубулоинтерстициальным и фибропластическим компонентами.
Такие клинические симптомы волчаночного нефрита, как почечная недостаточность и артериальная гипертензия имеют серьёзное прогностическое значение.
- Почечная недостаточность — основной симптом быстропрогрессирующего волчаночного нефрита. Для диагностики важен темп прироста концентрации креатинина в крови: удвоение содержания креатинина менее чем за 3 мес служит критерием быстрого прогрессирования. У небольшой части пациентов с волчаночным нефритом (5-10%) отмечают острую почечную недостаточность, которая, помимо высокой активности нефрита, может быть обусловлена синдромом ДВС, тромботической микроангиопатией внутрипочечных сосудов при антифосфолипидном синдроме (см. «Поражение почек при антифосфолипидном синдроме»), присоединением вторичной инфекции, а также лекарственным поражением почек в результате антибактериальной терапии. В отличие от брайтова нефрита, у больных системной красной волчанкой развитие почечной недостаточности не означает отсутствие активности болезни даже при наличии клинических признаков уремии, в связи с чем часть пациентов нуждаются в продолжении иммуносупрессивной терапии и после начала гемодиализа.
- Артериальная гипертензия возникает в среднем у 60-70% больных волчаночным нефритом. Частота развития артериальной гипертензии и состояние гемодинамики тесно связаны со степенью активности нефрита (так, при быстропрогрессирующем нефрите артериальную гипертензию отмечают у 93% пациентов, а при неактивном — у 39%). Повреждающее действие артериальной гипертензии на почки, сердце, головной мозг и кровеносные сосуды при системной красной волчанке усугубляется аутоиммунным повреждением этих же органов-мишеней. Артериальная гипертензия ухудшает общую и почечную выживаемость, увеличивает риск смерти от сердечно-сосудистых осложнений и развития хронической почечной недостаточности. Нормализация артериального давленияпри достижении ремиссии волчаночного нефрита также подтверждает связь артериальной гипертензии при люпус-нефрите с выраженностью активности процесса. Нефросклероз влияет на артериальное давление лишь в тех случаях, когда он достигает значительной выраженности. При умеренной активности волчаночного нефрита и системной красной волчанки в целом особую роль в качестве причины артериальной гипертензии приобретает антифосфолипидный синдром. Риск развития «стероидной» артериальной гипертензии у больных системной красной волчанкой составляет 8-10%, а при поражении почек — до 20%. Для развития «стероидной» артериальной гипертензии имеют значение не только доза, но и длительность лечения глюкокортикоидами.
В зависимости от характера начала, темпов прогрессирования красной волчанки и волчаночного нефрита, полисиндромности процесса вьщеляют острое, подострое и хроническое течение системной красной волчанки (классификация В.А. Насоновой, 1972).
- При остром течении болезнь начинается внезапно с высокой лихорадки, полиартрита, серозита, кожных высыпаний. Уже в дебюте заболевания или в ближайшие месяцы отмечают признаки поражения жизненно важных органов, главным образом почек и ЦНС.
- При наиболее частом, подостром течении болезнь развивается более медленно, волнообразно. Висцериты появляются не одновременно с поражением кожи, суставов, серозных оболочек. Характерная для системной красной волчанки полисиндромность формируется в течение 2-3 лет.
- Хроническое течение болезни длительное время проявляется рецидивами тех или иных синдромов: суставного, Рейно, Верльгофа; висцеральные поражения развиваются поздно.
Волчаночный нефрит — наиболее серьёзное органное поражение при системной красной волчанке, обнаруживаемое у 60% взрослых пациентов и 80% детей, тем не менее ранним симптомом волчанки, наряду с артралгиями, поражением кожи и серозных оболочек, волчаночный нефрит является лишь у 25% больных, а среди пациентов с дебютом заболевания в возрасте старше 50 лет — менее чем у 5%. Частота возникновения волчаночного нефрита зависит от характера течения и активности болезни: наиболее часто почки поражаются при остром и подостром течении и значительно реже — при хроническом. Волчаночный нефрит, как правило, развивается в первые годы после начала системной красной волчанки, при высокой иммунологической активности, во время одного из обострений болезни. В редких случаях данное поражение почек бывает первым симптомом волчаночного нефрита, предшествующим её экстраренальным проявлениям («нефритическая» маска системной красной волчанки, протекающая обычно с нефротическим синдромом, который может у части больных рецидивировать в течение нескольких лет до развития системных проявлений или признаков иммунологической активности болезни). Наиболее острые и активные формы нефрита развиваются преимущественно у молодых пациентов, у лиц старшего возраста чаще выявляют более спокойное течение как волчаночного нефрита, так и системной красной волчанки. По мере увеличения продолжительности болезни частота волчаночного нефрита возрастает.
Симптомы волчаночного нефрита крайне разнообразны: от персистирующей минимальной протеинурии, не отражающейся на самочувствии больных и практически не влияющей на прогноз болезни, до тяжелейшего подострого (быстропрогрессирующего) нефрита с отёками, анасаркой, артериальной гипертензией и почечной недостаточностью. У 75% больных поражение почек развивается на фоне развёрнутой клинической картины болезни или при наличии 1 или 2 симптомов (чаще артралгии, эритема или полисерозит). В таких случаях иногда именно присоединение признаков поражения почек позволяет поставить правильный диагноз, несмотря на отсутствие каких-либо симптомов, свойственных только волчаночной нефропатии.

Согласно морфологической классификации отечественных авторов, выделяют следующие формы волчаночного нефрита.
- Очаговый волчаночный пролиферативный нефрит.
- Диффузный волчаночный пролиферативный нефрит.
- Мембранозный.
- Мезангиопролиферативный.
- Мезангиокапиллярный.
- Фибропластический.
Морфологическая классификация волчаночного нефрита, предложенная ВОЗ в 1982 г. и одобренная в 2004 г. Международным обществом нефрологов, внёсшим в неё дополнения и уточнения, включает 6 классов изменений.
- I класс — минимальный мезангиальный волчаночный нефрит: при световой микроскопии клубочки выглядят нормальными, а при иммуно-флюоресцентной — в мезангии выявляют иммунные депозиты.
- II класс — мезангиопролиферативный волчаночный нефрит: при световой микроскопии отмечают мезангиальную гиперклеточность разной степени или расширение мезангиального матрикса.
- III класс — очаговый волчаночный нефрит: при световой микроскопии обнаруживают менее чем в 50% клубочков активный или неактивный сегментарный (поражение менее 50% сосудистого пучка) или глобальный (поражение более 50% сосудистого пучка) эндокапиллярный или экстракапиллярный гломерулонефрит, также с вовлечением мезангия.
- IV класс — диффузный волчаночный нефрит: при световой микроскопии более чем в 50% клубочков выявляют сегментарный или глобальный эндокапиллярный или экстракапиллярный гломерулонефрит, включающий некротизирующие изменения, а также вовлечение мезангия. При этой форме обычно обнаруживают субэндотелиальные депозиты.
- V класс — мембранозный волчаночный нефрит характеризуется наличием субэпителиальных иммунных депозитов, выявляемых при иммунофлюоресцентной или электронной микроскопии, и значительным утолщением капиллярной стенки клубочков.
- VI класс — склерозирующий волчаночный нефрит, при котором более 90% клубочков полностью склерозировано.
При сравнении последних 2 классификаций можно выявить их сходство: II класс по классификации ВОЗ близок мезангиопролиферативному гломерулонефриту по классификации В.В. Серова, V класс по классификации ВОЗ полностью соответствует мембранозному нефриту в отечественной классификации, VI класс — фибропластическому, тем не менее III и IV классы по классификации ВОЗ — более широкие понятия, чем очаговый и диффузный волчаночный нефрит по классификации В. В. Серова, поскольку включают в себя кроме очагового и диффузного пролиферативного волчаночного нефрита ряд случаев мезангиопролиферативного и мезангиокапиллярного гломерулонефрита по отечественной классификации. Морфологический тип болезни лежит в основе выбора оптимальной терапии волчаночного нефрита.
Развитие постинфекционного тубулоинтерстициального нефрит связано с воздействием токсинов микроорганизмов и их антигенов на эндотелий капилляров интерстиция и базальную мембрану канальцев. Это приводит к непосредственному повреждению клеток, провышению проницаемости капилляров, включению неспецифических факторов воспаления.
источник
. или: Люпус-нефрит, волчаночный нефрит
- Кровь в моче.
- Отеки (лица — преимущественно вокруг глаз, особенно по утрам; стоп и голеней).
- Жажда.
- Боли в поясничной области.
- Повышение артериального (кровяного) давления.
- При развитии почечной недостаточности наблюдаются:
- уменьшение количества выделяемой мочи;
- общие признаки интоксикации — тошнота, рвота, мышечная слабость, головная боль;
- сухость и зуд кожи;
- одышка;
- диарея (понос);
- снижение остроты зрения.
- Быстропрогрессирующий волчаночный нефрит – характеризуется выраженными отеками, высоким содержанием белка в моче, пониженным уровнем белка в крови, высоким уровнем холестерина, повышением артериального (кровяного) давления, трудно поддающимся терапии, и ранним (в первые месяцы) развитием почечной недостаточности. Прогноз неблагоприятный.
- Нефрит с нефротическим синдромом (нефротическая форма) – белок в моче определяется в меньшей степени, менее выражены нарушения содержания в крови белка и холестерина, чаще наблюдается повышение артериального давления и наличие крови в моче.
- Активный волчаночный нефрит с выраженным мочевым синдромом – умеренное количество белка в моче, появление в моче эритроцитов и лейкоцитов. Повышение артериального давления возможно, но легко поддается лечению.
- Нефрит с минимальным мочевым синдромом – небольшое количество белка, эритроцитов и лейкоцитов в моче. Артериальное давление, как правило, остается нормальным. Функция почек сохранена. Самый благоприятный тип поражения почек.
Врач ревматолог поможет при лечении заболевания
- Анализ жалоб заболевания (боли в поясничной области, отеки на лице, появление крови в моче).
- Анализ анамнеза заболевания (истории развития) заболевания – расспрос о том, как начиналась и протекала болезнь.
- Общий осмотр (осмотр кожных покровов, ощупывание области почек).
- Общий анализ мочи – позволяет обнаружить в моче белок, эритроциты, лейкоциты.
- Анализ мочи по Нечипоренко (выявление скрытого воспалительного процесса в мочевыделительной системе, он заключается в определении количества лейкоцитов, эритроцитов в моче).
- Проба по Зимницкому (позволяет определить способность почек концентрировать мочу).
- Анализ азотовыделительной функции почек (уровень мочевины и креатинина в крови).
- Определение уровня клубочковой фильтрации (проба Реберга-Тареева) — проводится для оценки выделительной способности почек.
- Биопсия почек.
- Возможна также консультация нефролога.
- Лечение основного заболевания – системной красной волчанки.
- Диета с ограничением соли, белка.
- В период обострения заболевания — постельный режим, ограничение физической нагрузки.
- Глюкокортикостероидные гормоны, цитостатики, аминохинолиновые препараты (с целью подавления аутоиммунного воспаления).
- При отеках, высоком артериальном (кровяном) давлении – мочегонные препараты.
- Гемодиализ (метод очищения крови от продуктов азотистого обмена с помощью специальных аппаратов) – при развитии почечной недостаточности.
- Трансплантация почек – при неэффективности вышеперечисленных методов лечения и развитии почечной недостаточности.
- При присоединении вторичной инфекции – антибиотики.
- Присоединение вторичной инфекции.
- При отсутствии своевременного, адекватного лечения и наличии тяжелого быстропрогрессирующего поражения почек возможно развитие почечной недостаточности вплоть до летального исхода.
- Необходима адекватная терапия основного заболевания – системной красной волчанки.
- Своевременное лечение инфекционных заболеваний.
- Устранение очагов хронической инфекции.
- Сбалансированное и рациональное питание (употребление в пищу продуктов с высоким содержанием клетчатки (овощи, фрукты, зелень), отказ от консервированной, жареной, острой, горячей пищи).
- Частое дробное питание (5-6 раз в день небольшими порциями).
- Избегать переохлаждения.
- Отказ от вредных привычек (алкоголь).
ИНФОРМАЦИЯ ДЛЯ ОЗНАКОМЛЕНИЯ
Необходима консультация с врачом
Ревматология. Национальное руководство, — ГЭОТАР – Медиа, 2008 г.
Ревматология. Клинические рекомендации, — ГЭОТАР – Медиа, 2008 г.
А.Н. Окороков « Диагностика болезней внутренних органов», том 2, — Москва, Медицинская литература, 2000 г.
- Выбрать подходящего врача ревматолог
- Сдать анализы
- Получить от врача схему лечения
- Выполнить все рекомендации
источник
В основе механизмов заболевания лежит нарушение функций иммунных клеток (Т и В — лимфоцитов), что сопровождается чрезмерным образованием антител к собственным клеткам организма. В результате избыточного и не контролируемого производства антител формируются специфические комплексы, циркулирующие по всему организму. Циркулирующие иммунные комплексы (ЦИК) оседают в коже, почках, на серозных мембранах внутренних органов (сердце, легкие и др.) вызывая воспалительные реакции.
- Артрит – воспаление суставов
- Встречается в 90% случаев, неэрозивный, недеформирующий, чаще поражаются суставы пальцев рук, запястья, коленные суставы.
- Остеопороз – снижение плотности кости
- Как результат воспаления или лечения гормональными препаратами (кортикостероиды).
- Боли в мышцах (15-64% случаев), воспаление мышц (5-11%), мышечная слабость (5-10%)
- Поражения кожи в начале заболевания проявляются лишь у 20-25% больных, у 60-70% больных они возникают позже, у 10-15% кожные проявления болезни и вовсе не возникают. Кожные изменения проявляются на открытых для солнца участках тела: лицо, шея, плечи. Поражения имеют вид эритемы (красноватые бляшки с шелушением), по краям расширенные капилляры, участки с избытком или недостатком пигмента. На лице такие изменения напоминают вид бабочки, так как поражается спинка носа и щеки.
- Выпадение волос (алопеция), проявляется редко, обычно поражая височные области. Волосы выпадают на ограниченном участке.
- Повышенная чувствительность кожи к солнечным лучам (фотосенсибилизация), возникает у 30-60% больных.
- Поражение слизистых происходит в 25% случаев.
- Покраснение, снижение пигментации, нарушение питания тканей губ (хейлит)
- Мелкоточечные кровоизлияния, язвенные поражения слизистой полости рта
- Анемия гипохромная нормоцитарная встречается у 50% пациентов, тяжесть зависит от активности СКВ. Гемолитическая анемия при СКВ встречается редко.
- Лейкопения – снижение лейкоцитов в крови. Обусловлена снижением лимфоцитов и гранулоцитов ( нейтрофилы, эозинофилы, базофилы).
- Тромбоцитопения – снижение тромбоцитов в крови. Встречается в 25% случаев, вызванная образованием антител против тромбоцитов, а так же антител к фосфолипидам (жиры входящие в состав клеточных мембран).
Так же у 50% больных СКВ определяются увеличенные лимфатические узлы, у 90% пациентов диагностируется увлеченные в размерах селезенка (спленомегалия).

Критерии диагноза системной красной волчанки
Диагноз СКВ ставится в том случае, если присутствуют хотя бы 4 критерия из 11-ти.
| Характеристика: без эрозий, периферический, проявляется болью, припухлостью, скоплением незначительной жидкости в полости сустава | |
| Красного цвета, форма овальная, округлая или кольцевидная, бляшки с неровными контурами на их поверхности чешуйки, рядом расширенные капилляры, чешуйки отделяются с трудом. Не леченые очаги оставляют рубцы. |
| Поражается слизистая ротовой полости или носоглоточная слизистая в виде изъязвлений. Обычно безболезненные. |
| Повышенная чувствительность к солнечным лучам. В результате воздействия солнечных лучей на коже проявляется сыпь. |
| Специфическая сыпь в форме бабочки |
| Постоянная потеря белка с мочой 0,5г/сутки, выделение клеточных цилиндров |
| Плеврит – воспаление оболочек легких. Проявляется болью в грудной клетке, усиливающейся на вдохе. Перикардит – воспаление сердечной оболочки |
| Судороги, Психоз – при отсутствии лекарств способных их спровоцировать или метаболических нарушений (уремия, и др.) |
|
|
|
|
| Повышенное количество противоядерных антител (ANA) |
Степень активности болезни определяется по специальным индексам SLEDAI (Systemic lupus erythematosus Disease Activity Index). Индекс активности болезни включает 24 параметра и отражает состояние 9-ти систем и органов, выражается в пунктах, которые суммируются. Максимально 105 пунктов, что соответствует очень высокой активности заболевания.
Индексы активности болезни по SLEDAI
| Описание | Пунктаж | |
| Псевдоэпилептический припадок (развитие судорог без потери сознания) | Необходимо исключить метаболические нарушения, инфекции, медикаменты, которые могли бы его спровоцировать. | 8 |
| Психозы | Нарушение способности выполнять действия в обычном режиме, нарушено восприятие реальности, галлюцинации, снижение ассоциативного мышления, дезорганизованное поведение. | 8 |
| Органические изменения в головном мозге | Изменения логического мышления, нарушена ориентация в пространстве, снижена память, интеллект, концентрация, бессвязная речь, бессонница или сонливость. | 8 |
| Нарушения со стороны глаз | Воспаление зрительного нерва, исключая артериальную гипертензию. | 8 |
| Поражение черепно-мозговых нервов | Поражение черепно-мозговых нервов выявленное впервые. | |
| Головная боль | Выраженная, постоянная, может быть мигренозная, не отвечающая на наркотические анальгетики | 8 |
| Нарушение кровообращения головного мозга | Впервые выявленное, исключая последствия атеросклероза | 8 |
| Васкулиты-(поражение сосудов) | Язвы, гангрены конечностей, болезненные узлы на пальцах | 8 |
| Артриты-(воспаление суставов) | Поражение более 2-х суставов с признаками воспаления и припухлости. | 4 |
| Миозиты-(воспаление скелетных мышц) | Боли в мышцах, слабость с подтверждением инструментальных исследований | 4 |
| Цилиндры в моче | Гиалиновые, гранулярные, эритроцитарные | 4 |
| Эритроциты в моче | Более 5 эритроцитов в поле зрения, исключить другие патологии | 4 |
| Белок в моче | Больше 150 мг в день | 4 |
| Лейкоциты в моче | Более 5 лейкоцитов в поле зрения, исключая инфекции | 4 |
| Кожные повреждения | Повреждения воспалительного характера | 2 |
| Выпадение волос | Увеличение очагов или полное выпадение волос | 2 |
| Язвы слизистых | Язвы на слизистых оболочка и на носу | 2 |
| Плеврит-(воспаление оболочек легких) | Боль в грудной клетке, утолщение плевры | 2 |
| Перикардит-(воспаление оболочки сердца) | Выявленное на ЭКГ, ЭхоКГ | 2 |
| Снижение комплимента | Снижение С3 или С4 | 2 |
| АнтиДНК | Положительно | 2 |
| Температура | Более 38 градусов С, исключая инфекции | 1 |
| Снижение тромбоцитов в крови | Менее 150 ·10 9 /л, исключая медикаменты | 1 |
| Снижение лейкоцитов | Менее 4,0·10 9 /л, исключая медикаменты | 1 |
- Легкая активность: 1-5 балла
- Умеренная активность: 6-10 баллов
- Высокая активность: 11-20 баллов
- Очень высокая активность: более 20 баллов
Диагностические тесты, используемые для выявления СКВ
- ANA- тест скрининг, определяются специфические антитела к ядрам клеток, определяется у 95% пациентов, не подтверждает диагноз при отсутствии клинических проявлений системной красной волчанки
- Анти ДНК – антитела к ДНК, определяется у 50% пациентов, уровень данных антител отражает активность болезни
- Анти-Sm – специфические антитела к антигену Смита, входящий в состав коротких РНК, выявляются в 30-40% случаев
- Анти –SSA или Анти-SSB, антитела к специфическим белкам расположенных в ядре клетки, присутствуют у 55% пациентов с системной красной волчанкой, не специфичны для СКВ, определяются и при других заболеваниях соединительной ткани
- Антикардиолипин — антитела к мембранам митохондрий (энергетическая станция клеток)
- Антигистоны – антитела против белков необходимых для упаковки ДНК в хромосомы, характерны для СКВ вызванной медикаментами.
Другие лабораторные тесты
- Маркеры воспаления
- СОЭ – повышена
- С – реактивный белок, повышен
- Уровень комплимента снижен
- С3 и С4 снижены, как результат избыточного образования иммунных комплексов
- У некоторых людей с рождения снижен уровень комплимента, это предрасполагающий фактор к развитию СКВ.
Система комплимента это группа белков (С1,С3,С4 и др.) участвующих в иммунном ответе организма.
- Общий анализ крови
- Возможное снижение эритроцитов, лейкоцитов, лимфоцитов, тромбоцитов
- Анализ мочи
- Белок в моче (протеинурия)
- Эритроциты в моче (гематурия)
- Цилиндры в моче (цилиндрурия)
- Лейкоциты в моче (пиурия)
- Биохимический анализ крови
- Креатинин – повышение указывает на поражение почек
- АЛАТ, АСАТ – повышение указывает на поражение печени
- Креатинкиназа – повышается при поражении мышечного аппарата
Инструментальные методы исследования
- Рентгенограмма суставов
Выявляются незначительные изменения, без эрозий
- Рентген и компьютерная томография грудной клетки
Выявляют: поражение плевры (плеврит), волчаночную пневмонию, эмболию легочной артерии.
- Ядерно- магнитный резонанс и ангиография
Выявляют поражение ЦНС, васкулиты, инсульт и другие неспецифические изменения.
- Эхокардиография
Позволят определить жидкость в перикардиальной полости, поражение перикарда, поражение клапанов сердца и др.
Специфические процедуры
- Спинномозговая пункция позволяет исключить инфекционные причины неврологических симптомов.
- Биопсия (анализ ткани органа) почек, позволяет определить тип гломерулонефрита и облегчить выбор тактики лечения.
- Биопсия кожи позволяет уточнить диагноз и исключить схожие дерматологические заболевания.

Общие рекомендации
- Исключить физические и психические стрессовые состояния
- Снизить пребывание на солнце, пользоваться солнцезащитными средствами
Медикаментозное лечение
- Глюкокортикостероиды наиболее эффективные препараты в лечении СКВ.
Доказано, что долговременная терапия глюкокортикостероидами пациентам с СКВ поддерживает хорошее качество жизни и увеличивает её продолжительность.
Режимы приема препаратов:
- Внутрь:
- Начальная доза преднизолона 0,5 – 1 мг/кг
- Поддерживающая доза 5-10 мг
- Принимать преднизолон следует с утра, снижение дозы производят по 5 мг каждые 2-3 недели
- Внутривенное ведение метилпреднизолона в больших дозах (пульс терапия)
- Доза 500-1000 мг/сутки, в течении 3-5 дней
- Или 15-20 мг/кг массы тела
Данный режим назначения препарата в первые несколько дней значительно снижает избыточную активность иммунной системы и снимает проявления заболевания.
Показания к пульс терапии: молодой возраст, молниеносный волчаночный нефрит, высокая иммунологическая активность, поражение нервной системы.
В последнее время рекомендуется комбинированная пульс терапия (глюкокортикостероид + цитостатик):
- 1000 мг метилпреднизолон и 1000 мг циклофосфан в первый день
- Цитостатики: циклофосфамид (циклофосфан), азатиоприн, метотрексат, применяются в комплексном лечении СКВ.
Показания:
- Острый волчаночный нефрит
- Васкулиты
- Формы неподдающиеся лечению кортикостероидами
- Необходимость снижения доз кортикостероидов
- Высокая активность СКВ
- Прогрессивное или молниеносное течение СКВ
Дозы и пути введения препаратов:
- Циклофосфан при пульс терапии 1000 мг, затем каждый день по 200 мг до достижения суммарной дозы 5000 мг.
- Азатиоприн 2-2,5 мг/кг/день
- Метотрексат 7,5-10 мг/в неделю, внутрь
- Противовоспалительные средства
Используются при высокой температуре, при поражении суставов, и серозитов.
- Наклофен, нимесил, аэртал, катафаст и др.
- Препараты аминохинолинового ряда
Имеют противовоспалительный и иммуноподавляющий эффект, используются при повышенной чувствительности к солнечным лучам и поражениях кожи.
- делагил, плаквенил и др.
- Биологические препараты являются перспективным методом лечения СКВ
Данные препараты имеют гораздо меньше побочных эффектов, чем гормональные препараты. Имеют узконаправленное действие на механизмы развития иммунных заболеваний. Эффективны, но дорогостоящи.
- Анти CD 20 – Ритуксимаб
- Фактор некроза опухолей альфа – Ремикаде, Гумира, Ембрел
- Другие препараты
- Антикоагулянты (гепарин, варфарин и др.)
- Антиагреганты (аспирин, клопидогрел и др.)
- Диуретики (фуросемид, гидрохлортиазид и др.)
- Препараты кальция и калия
- Методы экстракорпорального лечения
- Плазмаферез – метод очистки крови вне организма, при котором удаляется часть плазмы крови, а с ней и антитела вызывающие заболевание СКВ.
- Гемосорбция — метод очистки крови вне организма с помощью специфических сорбентов (ионообменные смолы, активированный уголь и др.).
Данные методы применяют в случае тяжелого течения СКВ или при отсутствии эффекта от классического лечения.
Риск развития осложнений системной красной волчанки напрямую зависит от течения заболевания.
Варианты течения системной красной волчанки:
1.Острое течение – характеризуется молниеносным началом, бурным течением и быстрым одновременным развитием симптомов поражения многих внутренних органов (легких, сердца, центральной нервной системы и так далее). Острое течение системной красной волчанки, к счастью, встречается редко, так как такой вариант быстро и практически всегда приводит к осложнениям и может стать причиной смерти пациента.
2.Подострое течение – характеризуется постепенным началом, сменой периодов обострений и ремиссий, преобладанием общих симптомов (слабость, похудение, субфебрильная температура (до 38 0
С) и прочие), поражение внутренних органов и осложнения наступают постепенно, не ранее, чем через 2-4 года после начала заболевания.
3.Хроническое течение – наиболее благоприятное течение СКВ, отмечается постепенное начало, поражение в основном кожи и суставов, более длительные периоды ремиссии, поражение внутренних органов и осложнения наступают через десятки лет.
Поражение таких органов, как сердце, почки, легкие, центральная нервная система, и крови, которые описываются как симптомы заболевания, по сути, и являются осложнениями системной красной волчанки.
Но можно выделить осложнения, которые приводят к необратимым последствиям и могут привести к смерти пациента:
- инфаркт миокарда;
- перикардит;
- кардиосклероз, пороки сердца;
- сердечно-дыхательная недостаточность;
- острая или хроническая почечная недостаточность (нефрит);
- печеночная недостаточность;
- тромбоэмболия легочной артерии;
- легочная гипертензия и отек легких;
- гангрена кишечника;
- инсульт (ишемический и геморрагический);
- гангрена нижних конечностей в результате тромбоза сосудов;
- внутренние кровотечения (чаще легочные) и многие другие.
Что касается прогноза, системная красная волчанка на данный момент полностью не излечима и требует постоянного приема гормональных и других препаратов.
Качество и длительность жизни при системной красной волчанке зависит от некоторых факторов:
1. Вариант течения заболевания: острое течение протекает крайне неблагоприятно и через пару лет могут возникнуть тяжелые, угрожающие жизни осложнения. А с хроническим течением, а это 90% случаев СКВ, можно жить до старости полноценной жизнью (если соблюдать все рекомендации врача ревматолога и терапевта).
2. Своевременность, регулярность и адекватность терапии: при длительном приеме гормонов глюкокортикостероидов и других препаратов можно добиться длительного периода ремиссии, снижения риска развития осложнений и как результат – улучшения качества жизни и ее длительности. Причем, очень важно начать лечение еще до развития осложнений.
3. Возраст пациента: чем моложе пациент — тем выше активность аутоиммунного процесса и агрессивней протекает заболевание, что связано с большей реактивностью иммунитета в молодом возрасте (больше аутоиммунных антител разрушают собственные ткани).
4. Соблюдение режима значительно улучшает прогноз заболевания. Для этого необходимо постоянно наблюдаться у врача, придерживаться его рекомендаций, своевременно обращаться к медикам при появлении каких-либо симптомов обострения заболевания, избегать контакта с солнечными лучами, ограничивать водные процедуры, вести здоровый образ жизни и соблюдать другие правила профилактики обострений.

- острая;
- подострая;
- хроническая (подробнее в предыдущем разделе статьи).
Красная волчанка объединяет в себя группу заболеваний, схожих по своим признакам, проявлениям и патогенезу. Красной волчанкой называли изменения кожи на лице, из-за того, что они напоминали укус волка.
1.Системная красная волчанка – поражает соединительную ткань кожи, суставов, почек, сосудов и других структур организма.
2.Лекарственная красная волчанка – в отличие от системного вида красной волчанки, полностью обратимый процесс. Лекарственная волчанка развивается в результате воздействия некоторых лекарственных препаратов:
- Лекарственные препараты для лечения сердечно-сосудистых заболеваний: группы фенотиазина (Апрессин, Аминазин), Гидралазин, Индерал, Метопролол, Бисопролол, Пропранолол и некоторые другие;
- антиаритмическое средство – Новокаинамид;
- сульфаниламиды: Бисептол и другие;
- противотуберкулезный препарат Изониазид;
- оральные контрацептивы;
- препараты растительного происхождения для лечения заболеваний вен (тромбофлебит, расширение вен нижних конечностей и так далее): конский каштан, венотоник Доппельгерц, Детралекс и некоторые другие.
Клиническая картина при лекарственной красной волчанке не отличается от системной красной волчанки. Все проявления волчанки проходят после отмены лекарственных препаратов, очень редко приходится назначать короткие курсы гормональной терапии (Преднизолон). Диагноз ставится методом исключения: если симптомы красной волчанки начались сразу после начала приема медикаментов и прошли после их отмены, и снова проявились после повторного приема этих лекарств, то речь идет о лекарственной красной волчанке.
3.Дискоидная (или кожная) красная волчанка может предшествовать развитию системной красной волчанки. При этом виде заболевания поражается в большей степени кожа лица. Изменения на лице схожи с таковыми при системной красной волчанке, но показатели анализов крови (биохимические и иммунологические) при этом не имеют изменений, характерных для СКВ, и это и будет основным критерием дифференциальной диагностики с другими видами красной волчанки. Для уточнения диагноза необходимо провести гистологическое исследование кожи, что поможет дифференцировать от схожих по внешнему виду заболеваний (экзема, псориаз, кожная форма саркоидоза и другие).
4.Неонатальная красная волчанка бывает у новорожденных деток, матери которых страдают системной красной волчанкой или другими системными аутоиммунными заболеваниями. При этом у матери симптомов СКВ может и не быть, но при их обследовании выявляют аутоиммунные антитела.
Симптомы неонатальной красной волчанки у ребенка обычно проявляются в возрасте до 3-х месяцев:
- изменения на коже лица (часто имеют вид бабочки);
- врожденная аритмия, которая часто определяется на УЗИ плода еще во II-III триместрах беременности;
- недостаток кровяных клеток в общем анализе крови (снижение уровня эритроцитов, гемоглобина, лейкоцитов, тромбоцитов);
- выявление аутоиммунных антител, специфических для СКВ.
Все эти проявления неонатальной красной волчанки проходят через 3-6 месяцев и без особого лечения после того, как материнские антитела перестают циркулировать в крови ребенка. Но необходимо придерживаться некоторого режима (избегать воздействия солнечных и других ультрафиолетовых лучей), при выраженных проявлениях на коже возможно использование 1% мази Гидрокортизона.
5.Также термин «волчанка» используется при туберкулезе кожи лица – туберкулезная волчанка. Туберкулез кожи внешне очень схож с бабочкой системной красной волчанки. Диагноз поможет установить гистологическое исследование кожи и микроскопическое и бактериологическое исследование соскоба – выявляются микобактерии туберкулеза (кислотоустойчивые бактерии).
Фото: так выглядит туберкулез кожи лица или туберкулезная волчанка.
Группа системных заболеваний соединительной ткани:
- Системная красная волчанка.
- Идиопатический дерматомиозит (полимиозит, болезнь Вагнера) – поражение аутоиммунными антителами гладких и скелетных мышц.
- Системная склеродермия – это заболевание, при котором происходит замещение нормальной ткани соединительной тканью (не несущей функциональных свойств), включая кровеносные сосуды.
- Диффузный фасциит (эозинофильный) – поражение фасций – структур, которые являются футлярами для скелетных мышц, при этом в крови у большинства больных наблюдается повышенное количество эозинофилов (клетки крови, отвечающие за аллергию).
- Синдром Шегрена – поражение различных желез (слезных, слюнных, потовых и так далее), за что этот синдром также называют сухим.
- Другие системные заболевания.
Системную красную волчанку приходится дифференцировать с системной склеродермией и дерматомиозитом, схожими по своему патогенезу и клиническим проявлениям.
Дифференциальный диагноз системных заболеваний соединительной ткани.
| Критерии диагностики | Системная красная волчанка | Системная склеродермия | Идиопатический дерматомиозит |
| Начало болезни |
|
|
|
| Температура | Длительная лихорадка, температура тела выше 38-39 0 С. | Длительный субфебрилитет (до 38 0 С). | Умеренная длительная лихорадка (до 39 0 С). |
| Внешний вид больного (в начале болезни и при некоторых ее формах внешний вид больного может быть не изменен при всех этих заболеваниях) | Поражение кожи, в большей степени лица, «бабочка» (покраснение, чешуйки, рубцы). Высыпания могут быть по всему телу и на слизистых оболочках. Кожа сухая, выпадение волос, ногтей. Ногти деформируются, исчерченные ногтевые пластинки. Также по всему телу могут быть геморрагические высыпания (синяки и петехии). 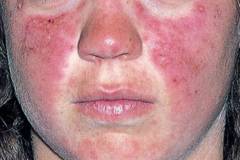 | Лицо может приобрести «маскообразное» выражение без мимики, натянутое, кожа блестит, вокруг рта появляются глубокие складки, кожа неподвижна, плотно спаяна с глубоко лежащими тканями. Часто наблюдается нарушение работы желез (сухость слизистых, как при синдроме Шегрена). Волосы и ногти выпадают. На коже конечностей и шеи темные пятна на фоне «бронзовой кожи».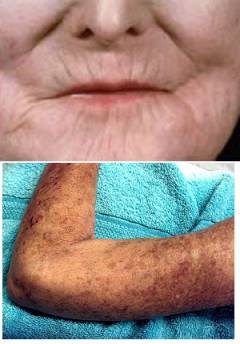 | Специфичным симптомом является отек век, цвет их может быть красным или фиолетовым, на лице и в зоне декольте разнообразная сыпь с покраснением кожи, чешуйками, кровоизлияниями, рубцами. С прогрессированием болезни лицо приобретает «маскообразный вид», без мимики, натянутое, может быть перекошенным, часто выявляют опущение верхнего века (птоз).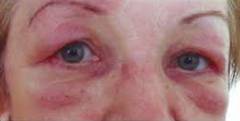 |
| Основные симптомы в период активности заболевания |
|
|
|
| Прогноз | Хроническое течение, со временем поражается все больше и больше органов. Без лечения происходит развитие осложнений, угрожающих жизни пациента. При адекватном и регулярном лечении – возможно достижение длительной, стойкой ремиссии. | ||
| Лабораторные показатели |
|
| |
| Принципы лечения | Длительная гормональная терапия (Преднизолон) + цитостатики + симптоматическая терапия и другие препараты (смотрите в разделе статьи «Лечение системной волчанки»). | ||
Как видно, нет ни одного анализа, который позволил бы полностью дифференцировать системную красную волчанку от других системных заболеваний, да и симптомы очень схожи, особенно на ранних стадиях. Опытным ревматологам часто достаточно оценить кожные проявления болезни для проведения диагностики системной красной волчанки (при их наличии).
Учитывая особенность иммунитета, гормональный фон, интенсивность роста, системная красная волчанка у детей протекает со своими особенностями.
Особенности течения системной красной волчанки в детском возрасте:
- более тяжелое течение заболевания, большая активность аутоиммунного процесса;
- хроническое течение болезни у детей встречается лишь в трети случаев;
- чаще встречается острое или подострое течение заболевания с быстрым поражением внутренних органов;
- также только у детей выделяют острейшее или молниеносное течение СКВ – практически одновременное поражение всех органов, включая центральную нервную систему, что может привести к гибели маленького пациента в первые полгода от начала заболевания;
- частое развитие осложненийи высокая смертность;
- наиболее частое осложнение – нарушение свертываемости крови в виде внутренних кровотечений, геморрагических высыпаний (синяки, кровоизлияния на коже), как результат – развитие шокового состояния ДВС-синдрома – диссеминированное внутрисосудистое свертывание крови;
- системная красная волчанка у детей часто протекает в виде васкулита – воспаления кровеносных сосудов, что и обуславливает тяжесть процесса;
- дети с СКВ обычно истощены, имеют выраженный дефицит массы тела, вплоть до кахексии (крайняя степень дистрофии).
Основные симптомы системной красной волчанки у детей:
1.Начало болезни острое, с повышением температуры тела до высоких цифр (свыше 38-39 0 С), с болями в суставах и выраженной слабостью, резкой потерей массы тела.
2.Изменения кожи в виде «бабочки» у детей встречаются относительно редко. Но, учитывая развитие недостатка тромбоцитов крови, чаще встречается геморрагическая сыпь по всему телу (синяки без причины, петехии или точечные кровоизлияния). Также одним из характерных признаков системных заболеваний является выпадение волос, ресниц, бровей, вплоть до полного облысения. Кожа становится мраморной, очень чувствительной к солнечным лучам. На коже могут быть различные высыпания, характерные для аллергических дерматитов. В некоторых случаях развивается синдром Рейно – нарушение кровообращения кистей рук. В ротовой полости могут быть длительно не заживающие язвочки – стоматит.
3.Боли в суставах – типичный синдром активной системной красной волчанки, боль носит периодический характер. Артрит сопровождается скоплением жидкости в полости суставов. Боль в суставах со временем сочетается болями в мышцах и скованностью движений, начиная с мелких суставов пальцев.
4.Для детей характерно образование экссудативного плеврита (жидкость в плевральной полости), перикардита (жидкость в перикарде, оболочке сердца), асцита и других экссудативных реакций (водянка).
5.Поражение сердца у детей обычно проявляется в виде миокардита (воспаление сердечной мышцы).
6.Поражение почек или нефрит намного чаще развивается в детском возрасте, чем во взрослом. Такой нефрит относительно быстро приводит к развитию острой почечной недостаточности (требующей интенсивной терапии и гемодиализа).
7.Поражение легких у детей встречается редко.
8.В раннем периоде болезни у подростков в большинстве случаев наблюдается поражение желудочно-кишечного тракта (гепатит, перитонит и так далее).
9.Поражение центральной нервной системы у детей характеризуется капризностью, раздражительностью, в тяжелых случаях могут развиться судороги.
То есть у детей системная красная волчанка также характеризуется разнообразием симптомов. И многие эти симптомы маскируются под видом других патологий, диагноз системной красной волчанки предполагается не сразу. К сожалению, ведь вовремя начатое лечение – залог успеха в переходе активного процесса в период стойкой ремиссии.
Принципы диагностики системной красной волчанки такие же, как и взрослых, основываются в основном на иммунологических исследованиях (выявление аутоиммунных антител).
В общем анализе крови во всех случаях и с самого начала болезни определяются снижение количества всех форменных элементов крови (эритроцитов, лейкоцитов, тромбоцитов), нарушена свертываемость крови.
Лечение системной красной волчанки у детей, как и у взрослых, подразумевает длительный прием глюкокортикоидов, а именно Преднизолона, цитостатиков и противовоспалительных препаратов. Системная красная волчанка – это диагноз, который требует срочной госпитализации ребенка в больницу (ревматологическое отделение, при развитии тяжелых осложнений – в отделение интенсивной терапии или реанимацию).
В условиях стационара проводят полное обследование пациента и подбирают необходимую терапию. В зависимости от наличия осложнений проводится симптоматическая и интенсивная терапия. Учитывая наличие у таких больных нарушения свертываемости крови, часто назначают инъекции Гепарина.
В случае вовремя начатого и регулярного лечения можно достичь стойкой ремиссии, при этом дети растут и развиваются соответственно возрасту, в том числе происходит нормальное половое созревание. У девочек устанавливается нормальный цикл менструации и в будущем возможна беременность. В таком случае прогноз на жизнь благоприятный.

Риски беременности женщины с системной красной волчанкой:
1. Системная красная волчанка в большинстве случаев не влияет на возможность забеременеть, так же как и длительный прием Преднизолона.
2. При приеме цитостатиков (Метотрексат, Циклофосфан и другие) беременеть категорически нельзя, так как эти препараты будут влиять на половые клетки и клетки эмбриона; беременность возможна лишь не ранее, чем через полгода после отмены этих препаратов.
3. Половина случаев беременности при СКВ заканчивается рождением здорового, доношенного малыша. В 25% случаев такие детки рождаются недоношенными, а в четверти случаев наблюдается невынашивание беременности.
4. Возможные осложнения беременности при системной красной волчанке,в большинстве случаев связанные с поражением сосудов плаценты:
- гибель плода;
- выкидыши на ранних сроках беременности;
- формирование у детей тяжелых пороков развития;
- фосфолипидные антитела могут привести к образованию тромба;
- преждевременная отслойка плаценты;
- развитие плацентарной недостаточности, как результат — хроническая гипоксия плода и задержка внутриутробного развития (ЗВУР);
- маточное кровотечение во время или после родов;
- СКВ увеличивает проявления позднего токсикозаили гестоза второй половины беременности, который проявляется повышением артериального давления, отеками, потерей белка с мочой; данное состояние приводит к нехватке кислорода для плода и нарушению его развития.
5. Гормональный фон беременности также влияет на течение системной красной волчанки. Так, в трети случаев развивается усугубление течения заболевания. Риск такого ухудшения максимальный в первые недели I, или в III триместре беременности. А в других случаях наблюдается временное отступление болезни, но при этом большей части стоит ожидать сильного обострения системной красной волчанки через 1-3 месяца после родов. Никто не знает, по какому пути пойдет аутоиммунный процесс.
6. Беременность может стать пусковым механизмом в развитии начала системной красной волчанки. Также беременность способна спровоцировать переход дискоидной (кожной) красной волчанки в СКВ.
7. Мать с системной красной волчанкой может передать гены своему малышу, предрасполагающие развитие у него системного аутоиммунного заболевания в течение жизни.
8. У ребенка может развиться неонатальная красная волчанка, связанная с циркуляцией материнских аутоиммунных антител в крови малыша; это состояние временное и обратимое.
Методические рекомендации при планировании беременности женщины, страдающей системной красной волчанкой:
- Планировать беременность необходимо под контролем квалифицированных врачей, а именно ревматолога и гинеколога.
- Желательно планировать беременность в период стойкой ремиссии хронического течения СКВ.
- При остром течении системной красной волчанки с развитием осложнений беременность может пагубно отразиться не только на здоровье, но и привести к летальному исходу женщины.
- А если все же беременность наступила в период обострения, то вопрос о возможном ее сохранении решается врачами, совместно с пациенткой. Ведь обострение СКВ требует длительного приема препаратов, некоторые из которых абсолютно противопоказаны во время беременности.
- Беременеть рекомендовано не ранее, чем через 6 месяцев после отмены цитотоксических препаратов (Метотрексат и другие).
- При волчаночном поражении почек и сердца о беременности речи идти не может, это может привести к летальному исходу женщины от почечной и/или сердечной недостаточности, ведь именно на эти органы идет огромная нагрузка при вынашивании малыша.
Ведение беременности при системной красной волчанке:
1.Необходимо на протяжении всей беременности наблюдаться врачом ревматологом и акушером-гинекологом, подход к каждой пациентке только индивидуальный.
2.Обязательно соблюдение режима: не перетруждаться, не нервничать, нормально питаться.
3.Внимательно относиться к любым изменениям своего здоровья.
4.Недопустимо родоразрешение вне родильного дома, так как есть риск развития тяжелых осложнений во время и после родов.
5.Обязательный контроль лабораторных и инструментальных исследований на всем протяжении беременности:
- общий анализ крови;
- общий анализ мочи, анализ мочи по Зимницкому;
- биохимический анализ крови и печеночные пробы;
- иммунологическое исследование крови, особенно важны фосфолипидные антитела и LE-клетки;
- УЗИ плода и допплерография сосудов плаценты;
- ЭКГ;
- УЗИ почек и брюшной полости.
6.Ни в коем случае нельзя самостоятельно отменять терапию системной красной волчанки из-за наступившей беременности, так как это может привести к обострению процесса. А в случае резкого прекращения приема гормональных препаратов может развиться синдром отмены с тяжелыми последствиями.
7.Еще в самом начале беременности доктор ревматолог назначает или корректирует терапию. Преднизолон – основной препарат для лечения СКВ, не противопоказан в период беременности. Доза препарата подбирается индивидуально.
8.Также беременным с СКВ рекомендован прием витаминов, препаратов калия,аспирина (до 35-й недели беременности) и других симптоматических и противовоспалительных средств.
9.Обязательное лечение позднего токсикоза и других патологических состояний беременности в условиях родильного дома.
10.После родов ревматолог увеличивает дозу гормонов; в некоторых случаях рекомендовано прекращение грудного вскармливания, а также назначение цитостатиков и других препаратов для лечения СКВ – пульс-терапия, так как именно послеродовый период опасен для развития тяжелых обострений заболевания.
Ранее всем женщинам с системной красной волчанкой не рекомендовали беременеть, а в случае зачатия всем рекомендовали искусственное прерывание беременности (медицинский аборт). Сейчас же мнение по этому поводу медики поменяли, нельзя лишать женщину материнства, тем более есть немалые шансы родить нормального здорового малыша. Но необходимо все сделать для того, чтобы максимально снизить риск для матери и малыша.
Конечно любой человек, который видит странные высыпания на лице, задумываются: «А может это заразно?». Тем более люди с этими высыпаниями ходят так долго, чувствуют себя нехорошо и постоянно принимают какие-то лекарства. Более того, раньше и медики предполагали, что системная красная волчанка передается половым путем, контактно или даже воздушно-капельным путем. Но детальнее изучив механизм заболевания, ученые полностью развеяли эти мифы, ведь это аутоиммунный процесс.
Точной причины развития системной красной волчанки не установлено до сих пор, есть только теории и предположения. Все сводятся к одному, что основной причиной является наличие определенных генов. Но все же не все носители этих генов страдают системными аутоиммунными заболеваниями.
Пусковым механизмом развития системной красной волчанки могут быть:
- различные вирусные инфекции;
- бактериальные инфекции (особенно бета-гемолитический стрептококк);
- стрессовые факторы;
- гормональные перестройки (беременность, подростковый возраст);
- факторы окружающей среды (например, ультрафиолетовое облучение).
Но инфекции не являются возбудителями заболевания, поэтому системная красная волчанка абсолютно не заразна для окружающих.
Заразной может быть только туберкулезная волчанка (туберкулез кожи лица), так как на коже выявляется большое количество палочек туберкулеза, при этом выделяют контактный путь передачи возбудителя.
Как и при любом заболевании, при красной волчанке важное место занимает питание. Тем более, при этом заболевании практически всегда есть дефицит, или на фоне гормональной терапии – избыток массы тела, нехватка витаминов, микроэлементов и биологических активных веществ.
Основная характеристика диеты при СКВ – сбалансированное и правильное питание.
Рекомендуемые продукты питания:
1.продукты, содержащие ненасыщенные жирные кислоты (Омега-3):
- морская рыба;
- многие орехи и семена;
- растительное масло в небольшом количестве;
2.фрукты и овощи содержат больше количество витаминов и микроэлементов, многие из которых содержат природные антиоксиданты, необходимые кальций и фолиевая кислота есть в большом количестве в овощах зеленого цвета и в травах;
3.соки, морсы;
4.нежирное мясо птицы: куриное, индюшиное филе;
5.нежирные молочные, особенно кисломолочные продукты (нежирный сыр, творог, йогурт);
6.злаки и растительная клетчатка (зерновой хлеб, гречка, овсянка, зародыши пшеницы и многие другие).
Нерекомендуемые продукты питания:
1.Продукты с насыщенными жирными кислотами плохо действуют на сосуды, что может усугубить течение СКВ:
- животные жиры;
- жареная еда;
- жирные сорта мяса (красное мясо);
- молочные продукты с высокой жирностью и так далее.
2.Семена и ростки люцерны (бобовая культура).
Фото: трава люцерна.
3.Чеснок – мощно стимулирует иммунитет.
4.Соленые, острые, копченые блюда, задерживающие жидкость в организме.
Если на фоне СКВ или приема лекарственных препаратов возникают заболевания желудочно-кишечного тракта, то больному рекомендуют частое дробное питание согласно лечебной диете – стол №1. Все противовоспалительные средства лучше принимать во время еды или сразу после нее.
Лечение системной красной волчанки в домашних условиях возможно только после подбора индивидуальной схемы терапии в условиях стационара и коррекции состояний, угрожающих жизни больного. Самостоятельно тяжелые препараты, используемые в лечении СКВ, назначаться не могут, самолечение ни к чему хорошему не приведет. Гормоны, цитостатики, нестероидные противовоспалительные препараты и прочие лекарства имеют свои особенности и кучу побочных реакций, да и доза этих препаратов очень индивидуальна. Подобранную докторами терапию принимают дома, строго придерживаясь рекомендаций. Пропуски и нерегулярность приема лекарств недопустимы.
Что касается рецептов народной медицины, то системная красная волчанка не терпит экспериментов. Ни одно из этих средств не предотвратит аутоиммунный процесс, можно просто потерять драгоценное время. Народные средства могут дать свою эффективность, если они используются в комплексе с традиционными методами лечения, но только после консультации с ревматологом.
Некоторые средства народной медицины для лечения системной красной волчанки:
- Апитерапия – пчелиный яд улучшает кровообращение, расширяет сосуды, снижает вязкость крови, повышает уровень гемоглобина и обладает другими полезными эффектами. Для этого пчел прикладывают к измененным участкам кожи.
- Настойка 10% болиголова (ядовитое растение) – небольшое количество втирать в пораженные участки кожи дважды в сутки. Болиголов обладает цитотоксическим действием и повреждает аутоиммунные клетки.
Фото травы болиголова. - Сок чистотела + вазелин + ланолинв равных пропорциях. Получившейся мазью смазывать пораженную кожу; чистотел обладает противовоспалительным свойством.
- Мумиё (полезная горная смола) – по 200 мг в сутки ежедневно, курс лечения 1 месяц. Мумиё имеет огромное количество полезных эффектов, для СКВ имеет значение нормализация иммунитета и обмена веществ, противовоспалительное действие и заживляющий эффект в отношении поврежденных тканей.
- Спиртовая настойка элеутерококка –100,0 г корня элеутерококка на 500,0 мл водки, настаивать 7 дней. Принимать по 5 мл 2 раза в сутки. Элеутерококк обладает противоревматическим, противовоспалительным, тонизирующим действиями.
- Отвар солодки – корень солодки измельчить, взять 2 чайные ложки и залить 600,0 мл воды, кипятить в течение 15 минут. Суточная доза такого отвара составляет весь полученный отвар. Курс лечение – 1 месяц. Солодка участвует в нормализации гормонального фона, улучшает кровообращение, обладает противовоспалительным, тонизирующим свойством и многими другими позитивными эффектами.
- Настой из цикория, грецких орехов и пасленов. Трава черного паслена (ядовитое растение) + незрелые грецкие орехи + корень цикория (в соотношении 2:3:4) – смешать, взять 6 столовых ложек смеси и залить 800,0 мл кипящей воды и дать настояться 3 часа. Принимать по 10 мл 3 раза в сутки, после еды.
Фото: черный паслен. -
Растирания из мухоморов – шляпки мухоморов сложить в банку, плотно закрыть и поставить в темный ящик до тех пор, пока грибы не превратятся в однородную слизь. Этим веществом в небольшом количестве натирать пораженные участки кожи. Мухоморы обладают цитотоксическим действием. Осторожно, не допускать попадание грибов на слизистые оболочки.
Меры предосторожности! Все народные средства, содержащие ядовитые травы или вещества, должны быть в недоступном для детей месте. С такими средствами надо быть осторожными, любой яд – это лекарство, пока он используется в маленьких дозах.
источник

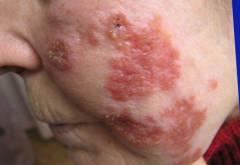
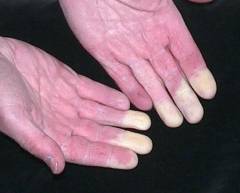



 Растирания из мухоморов – шляпки мухоморов сложить в банку, плотно закрыть и поставить в темный ящик до тех пор, пока грибы не превратятся в однородную слизь. Этим веществом в небольшом количестве натирать пораженные участки кожи. Мухоморы обладают цитотоксическим действием. Осторожно, не допускать попадание грибов на слизистые оболочки.
Растирания из мухоморов – шляпки мухоморов сложить в банку, плотно закрыть и поставить в темный ящик до тех пор, пока грибы не превратятся в однородную слизь. Этим веществом в небольшом количестве натирать пораженные участки кожи. Мухоморы обладают цитотоксическим действием. Осторожно, не допускать попадание грибов на слизистые оболочки.