При сахарном диабете пациенту рекомендуется раз в полгода сдавать анализы мочи – общий и на наличие белка (анализ на протеинурию и тест на микроальбуминурию). Эти исследования позволяют определить состояние почек, которое нарушается у 20-40 % пациентов с таким диагнозом. В этой статье мы ознакомим вас с причинами появления белка в моче при сахарном диабете, стадиями диабетической нефропатии и основными принципами ее лечения.
При выявлении белка в моче больному проводится коррекция лечения и рекомендуется уделять больше внимания состоянию почек и сосудов. Это объясняется тем, что положительный тест микроальбуминурии указывает на начало развития одного из самых опасных последствий сахарного диабета – диабетической нефропатии. На самой поздней ее стадии в анализе мочи уже определяется белок. Такое двухстороннее повреждение почек приводит к снижению их функций. Как правило, оно развивается на протяжении многих лет, и его проявления во многом зависят от стадии заболевания.
Пока ученые не определили точного механизма развития диабетической нефропатии, приводящей к появлению белка в моче. Основными теориями механизмов ее развития являются:
- Метаболическая. Она заключается в версии, что длительное повышение уровня глюкозы в крови способствует началу ряда биохимических нарушений, вызывающих повреждение тканей почек.
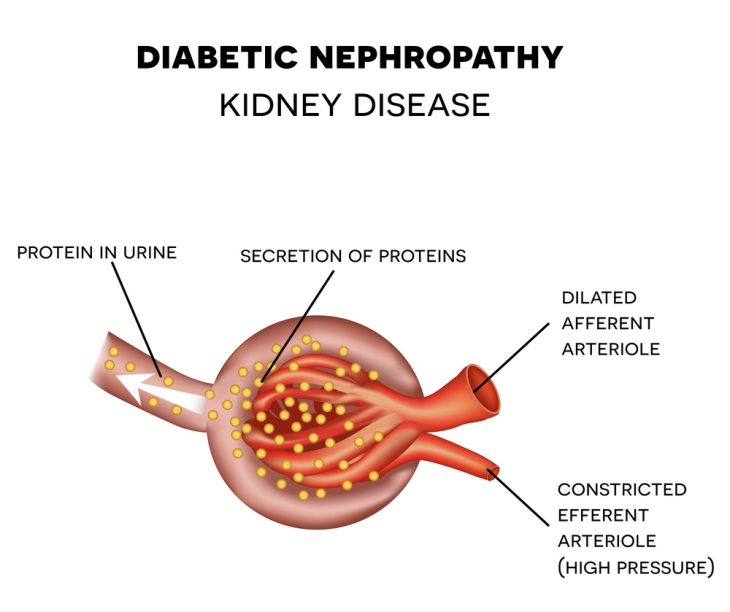
- Гемодинамическая. Предполагается, что длительная гипергликемия провоцирует повышение давления в клубочках почек (т. к. глюкоза постоянно «тянет» за собой много жидкости). В результате скорость клубочковой фильтрации замедляется и окружающая клубочки мембрана и ткани начинают утолщаться. При этом процессе происходит вытеснение капилляров из клубочков, и они перестают функционировать. Оставшееся количество клубочков хуже фильтрует кровь и в результате в мочу «просачивается» белок крови. Со временем в почках разрастается соединительная ткань, приводящая к постоянному ухудшению их фильтрационной способности.
- Генетическая. Предположения ученых основываются на наличии генетических предрасполагающих механизмов, которые запускаются под воздействием гемодинамических и обменных нарушений, характерных для такого заболевания, как сахарный диабет.
Вероятнее всего, появление белка в моче провоцируется всеми механизмами, изложенными в трех теориях.
Выделяют следующие стадии диабетической нефропатии:
- Асимптоматическая – у больного отсутствуют симптомы, а показатели уровня микроальбумина в моче не более 30 мг/сут. В начале этой стадии на нарушение функционирования почек могут указывать признаки ускорения скорости клубочковой фильтрации, гипертрофия почек и увеличение почечного кровотока.
- Начальные структурные изменения – кроме признаков предыдущей стадии, у больного появляются первые изменения в структуре клубочков почек (капилляры утолщаются, мезангиум расширяется).
- Пренефротическая – показатели уровня микроальбумина повышаются (30-300 мг/сут.), но белка в моче нет (у больного могут присутствовать только эпизодические и незначительные случаи протеинурии), фильтрация в клубочках и кровоток остаются в норме (или повышены), появляются эпизоды повышения показателей артериального давления.
- Нефротическая – в моче постоянно выявляется белок, иногда – цилиндры и кровь. Артериальная гипертензия становится стойкой, у больного появляются отеки, развивается анемия, повышается СОЭ, уровень холестерина и другие показатели крови. В моче показатели уровня креатинина и мочевины находятся в пределах нормы или немного повышены.
- Нефросклеротическая (или уремическая) – в крови наблюдается выраженное повышение уровня креатинина и мочевины из-за резкого снижения концентрационной и фильтрационной функции почек, белок в моче присутствует постоянно. У больного наблюдаются постоянные и значительные отеки и выраженная анемия. Артериальное давление становится постоянно и значительно повышенным. В крови повышен уровень глюкозы, но в моче она не выявляется. На этой стадии может снижаться потребность в введении инсулина из-за снижения уровня сахара в крови. Стадия завершается развитием хронической почечной недостаточности.
При развитии почечной недостаточности у больного появляются следующие симптомы:
- частая вялость;
- зуд кожи;
- головная боль;
- металлический привкус во рту;
- запах, напоминающий запах мочи, изо рта;
- рвота;
- диарея;
- одышка при минимальных нагрузках и в покое;
- частые спазмы или судороги ног (чаще вечером);
- утрата сознания и кома.
Диабетическая нефропатия является тяжелым осложнением, и белок в моче появляется только на поздних ее стадиях, когда затормозить процесс ее развития уже сложно. Именно поэтому при сахарном диабете для выявления ее начала должны применяться специальные тесты на микроальбуминурию. В норме содержание микроальбумина в моче не должно превышать 30 мг/сут.
Постоянное выявление протеинурии указывает на нарушение фильтрации в 50 % почечных клубочкоов, которое обусловлено их необратимым склерозированием. Как правило, стадия микроальбуминурии развивается через 5 лет после выявления сахарного диабета, а стадия протеинурии – спустя 20-25 лет.
До развития пренефротической стадии больному рекомендуется профилактический прием препаратов ингибиторов АПФ даже при отсутствии артериальной гипертензии. Эти лекарственные средства позволяют не только устранить гипертонию, но и устраняют внутриклубочковую фильтрацию.
Начало лечения диабетической нефропатии начинают при развитии пренефротической стадии. Больному рекомендуется:
- скорректировать диету путем ограничения потребления белков;
- принимать препараты ингибиторов АПФ;
- провести коррекцию дислипидемии путем соблюдения диеты с ограничением жиров.
При развитии нефротической стадии лечение заключается в следующих мероприятиях:
- низкобелковая диета;
- диета с ограничением жиров и соли;
- прием ингибиторов АПФ;
- прием препаратов для снижения уровня жиров в крови: статины, липоевая и никотиновая кислота, Пробукол, Фенофибрат и др.
На нефротической стадии у больного может снижаться уровень сахара в крови. Именно поэтому ему следует чаще контролировать ее уровень.
При развитии нефросклеротической стадии к мероприятиям, назначаемым на нефротической стадии, добавляют:
- мероприятия по профилактике остеопороза (прием витамина D3);
- лечение анемии;
- решение вопросов о необходимости назначения методик гравитационной хирургии крови (перитонеальный диализ или гемодиализ) и выполнения трансплантации почки.
Больной с сахарным диабетом должен регулярно наблюдаться у эндокринолога и сдавать анализы мочи и тест на микроальбуминурию. При необходимости врач может назначить консультацию у нефролога, уролога и проведение УЗИ почек и других лабораторных и инструментальных исследований.
источник
Сахарный диабет – серьезное заболевание, которое приводит к различным осложнениям. Почему белок в моче при диабете? Очень часто данное нарушение провоцирует поражение почек и их сосудов. Сопровождается патология выраженной симптоматикой и возникает в результате различных причин. Самым распространенным фактором, который свидетельствует о прогрессировании, считается белок в моче при сахарном диабете. Если пациент откажется от своевременной терапии, то это приведет к хронической почечной недостаточности, поражению глаз и периферических нервов. Самостоятельное лечение должно быть полностью исключено, так как это может негативно сказаться на общем состоянии.
Если у пациента будет диагностироваться диабет и нарушение функциональности почек, то это может привести к общему сбою в работе организма. В данном выделительном органе существуют клубочки, которые помогают очистить плазму. После этого она проходит через канальцы, при этом полезные компоненты возвращаются обратно в кровообращение. Все вредные элементы остаются в данном выделительном органе, после чего попадают в мочевой пузырь и выводятся. Такой процесс наблюдается в здоровом организме и при не нарушенной функциональности почек.
Если у пациента диагностируется диабет, то на начальной стадии заболевания данный процесс будет в несколько раз ускорен. При быстрой фильтрации будет происходить изнашивание почек.
Почки при сахарном диабете уже на первой стадии заболевания изменяются. Наблюдается утолщение стенки и всех поверхностей органа. Как следствие, можно наблюдать уменьшение количества сосудов внутри клубочков. Перечисленные нарушения приводят к тому, что со временем из организма будет выводиться все меньше жидкости, а объем очищаемой крови снизится.
Необходимо помнить, поражение почек при сахарном диабете выявить сразу очень сложно. Данное нарушение может протекать в хронической форме на протяжении длительного времени. Проявляется оно, когда заболевание достигнет высшей степени развития, и дополнительные клубочки не будут справляться со своей основной функцией. При острой форме прогрессирует быстро, затрагивая и иные органы. Обнаружить поражение поможет общий анализ мочи при сахарном диабете, а также исследование крови.
На первой стадии заболевания пациент не всегда может заметить нарушения, поэтому рекомендуется регулярно проходить обследования и сдавать все необходимые анализы. У здорового человека присутствует небольшое количество белка в моче. При сахарном диабете при нефропатии количество данного элемента резко увеличивается, но на первой стадии заметить разницу сложно. Поэтому стоит пройти полное обследование.
Также нужно помнить, что повышение показателей происходит в результате большой физической активности. Чтобы подтвердить развитие отклонения, нужно провести повторное обследование, которое заключается в сборе суточной мочи.
Белок в моче при сахарном диабете определяется раньше, нежели в крови. Поэтому, если выявить нарушение своевременно, заболевание поддается качественному лечению и не приводит к осложнениям. Если патология была выявлена уже на основании анализов крови, то прогноз будет отрицательным и терапия проводится только в качестве поддержания нормального состояния пациента. Полного излечения в такой ситуации добиться не получится.
При сахарном диабете наблюдается и нарушение работы надпочечников, происходит выработка гормонов, которые противоположны инсулину, диагностируется это на первой и второй стадии диабета. Также у больного присутствуют и внешние признаки, на которые рекомендуется обратить внимание: быстрое повышение массы тела, частое посещение туалета, жажда, сухость слизистой поверхности ротовой полости, слабость и интенсивное потоотделение.
Чтобы диагностировать почечную недостаточность, необходимо провести тщательное обследование. Пациенту рекомендуется сдать кровь, чтобы определить ее состав, и мочу. Также специалисты определяют скорость клубочковой фильтрации. Если будут выявлены отклонения от нормы, то ставится диагноз и назначается лечение белка в моче при сахарном диабете.
Если проигнорировать данное нарушение в организме, то это приведет к серьезным и необратимым последствиям, даже летальному исходу. Самостоятельная терапия в таком случае малоэффективна, даже опасна. Почечная недостаточность на любой стадии сопровождается выраженной симптоматикой:
- Повышенная слабость.
- Частая цефалгия.
- Рвотные позывы и диарея, часто наблюдаются эти два состояния одновременно.
- Зуд по телу.
- Привкус металла в ротовой полости.
- Неприятный запах при выдохе.
- Одышка при повышенной физической активности.
- Судороги в нижних конечностях.
- Частые обмороки.
Вышеперечисленная симптоматика свидетельствует, что в организме присутствует повышенное количество белка в моче при сахарном диабете, а также накопились отходы азотистых компонентов.
Данное исследование является обязательным для каждого пациента. Моча помогает определить изменения, происходящие в организме, как при сахарном диабете первого типа, так и второго. Проводится не только общий анализ, но и по Нечипоренко, суточное исследование и трехстаканная проба.
На какие показатели при общем анализе мочи обращают внимание?
- Цвет, прозрачность, осадок.
- Кислотность.
- Удельный вес.
- Белок, сахар, ацетон. Данные показатели могут говорить о нарушениях и заболеваниях, протекающих в организме. Также они выступают как показатели осложнения диабета.
- Осадок в моче при использовании микроскопической техники. Помогает выявить воспалительный процесс в мочевыделительной системе.
Анализ мочи по Нечипоренко и иные исследования рекомендуется назначать пациентам, которые уже страдают от сахарного диабета, а также находятся в стационаре. Помогает он оценить уровень воспалительного процесса и состояние почек.
Пациентам рекомендуется сдавать анализы при нарушении нормального состояния или при отклонениях, которые были выявлены ранее в анализах мочи и крови. Также стоит пройти дополнительное обследование, если:
- У пациента присутствует нарушение, связанное с углеводным обменом.
- Сахарный диабет развивается на протяжении длительного времени.
- Присутствуют симптомы декомпенсации сахарного диабета, то есть отмечаются неконтролируемые колебания уровня сахара, нарушения массы тела, уменьшается работоспобность, нарушения физической активности и нагрузки, проблемы с сознанием.
Необходимо понимать, что анализ мочи можно сдавать не только, когда в организме развивается заболевания, но и в качестве профилактики патологий, так как своевременно выявленное отклонение намного легче устранить и полностью исключить различные осложнения. В любом случае, чтобы оценить состояние, рекомендуется проконсультироваться со специалистом.
Чтобы получить достоверные результаты анализов нужно придерживаться всех рекомендаций специалиста. Для точного определения нарушений, а также белка в моче при сахарном диабете стоит перед сдачей исключить прием диуретиков и иных препаратов, которые могут повлиять на состав данного биологического материала. Если сделать это невозможно, то об этом предварительно необходимо сообщить своему лечащему врачу. Советуют полностью отказаться от приема продуктов, которые могут повлиять на цвет мочи, например, от свеклы. Также рекомендуется придерживаться бессолевой диеты.
Перед тем как собрать утреннюю порцию мочи, нужно предварительно вымыть половые органы и тщательно протереть кожу. Сбор проводиться в стерильную посуду. Для исследования понадобится не более 50 мл мочи. Доставить материал в лабораторию нужно в течение 2 часов после сбора.
Если пациенту будет назначен не общий анализ, то нужно помнить, что каждое исследование имеет свои особенности сбора и подготовки, поэтому рекомендуется предварительно уточнять все нюансы у специалиста.
Если у пациента было своевременно выявлено заболевание и проводится интенсивная восстанавливающая терапия, то показатели исследования приближены к нормам или отклонения будут незначительными. Поэтому стоит помнить, что нормальные показатели не могут исключать прогрессирование сахарного диабета. В такой ситуации рекомендуется всем каждые полгода проходить обследования и контролировать общее состояние организма.
Нормативные показатели общего анализа мочи:
- Цвет: желтый, слегка темно-желтый. При заболевании происходит обесцвечивание мочи или, наоборот, наблюдается ее интенсивный окрас.
- Прозрачность: прозрачная. При нарушении и воспалительном процессе в мочевых путях наблюдается помутнение.
- Запах: нерезкий. При заболевании появляется выраженный запах ацетона.
- Кислотность: от 4 до 7. При заболевании отметка может опускаться ниже 4.
- Плотность: 1,012-1,022. При заболевании – менее 1,010 или более 1,030.
- Белок: отсутствует или до 0,033 г/л. При нарушениях определяется.
- Глюкоза: отсутствует. При патологии отмечается параллельно и в крови около 10 ммоль/л.
- Кетоновые тела, ацетон, билирубин, уробилиноген, соли: отсутствуют. При диабете присутствуют, но не являются отличительным признаком
Также специалисты обращают внимание и на иные вспомогательные показатели, но они могут присутствовать и при воспалительных процессах мочевыделительных путей, например грибы и бактерии.
Если у пациента наблюдается повышенный белок в моче, то стоит немедленно приступить к лечению, которое будет зависеть от причин появления данного компонента. Чтобы терапия была эффективной, рекомендуется проводить несколько обследований. Это необходимо для того, чтобы исключить ошибки диагностики и несоблюдение правил личной гигиены.
Лечение белка в моче имеет симптоматический характер. То есть в первую очередь специалист будет стараться устранить неприятные признаки, чтобы облегчить общее состояние пациента. Также для избавления от нарушения рекомендуется составить правильную методику лечения основного заболевания.
При воспалительном процессе специалист рекомендует принимать противовоспалительные лекарственные средства, антибиотики. Терапия не исключает прием диуретиков, стероидов, иммунносупрессоров, препаратов, контролирующих артериальное давление и содержание глюкозы в плазме. Необходимо помнить, что при любых нарушениях функциональности почек у пациента параллельно возникают проблемы с давлением, поэтому рекомендуется внимательно следить за своим состоянием.
Могут использоваться мочегонные сборы, которые включают в состав чабрец, ромашку, полевой хвощ, березовые почки и листья брусники. Также при заболеваниях почек специалист советует принимать зерна кукурузы, которые нужно заваривать и пить настой в течение дня вместо любой жидкости.
При повышенном белке в моче рекомендуется включить в рацион больше фруктов, овощей, а также зерновых и бобовых. Что касается мясных блюд, то их нужно исключить или употреблять только постные сорта. Самым оптимальным вариантом считается курица, не стоит забывать и про рыбу.
Желательно ограничить потребление соли и жира. Пить лучше всего обычную воду, разрешается и негазированная минеральная вода. Алкогольные напитки полностью исключаются из рациона. Не нужно забывать, что стрессовые ситуации могут негативно влиять на повышение показателей белка, поэтому больше отдыхайте.
Обязательно под контролем должен быть вес, пациентам рекомендуется придерживаться диеты не только на период терапии, но и после. Все вышеуказанные рекомендации помогут исключить серьезные заболевания, их осложнения, а также ограничить прием препаратов. Чтобы убедиться, что терапия и профилактические мероприятия были эффективными, стоит регулярно сдавать анализы и проходить внеплановые обследования.
источник
Примерно у одной трети больных диабетом неизбежно развиваются осложнения, наиболее тяжелыми из которых являются:
» поражение глаз (ретинопатия);
» поражение периферических нервов (нейропатия);
» поражение почек (нефропатия).
Эти осложнения связаны с повреждением мелких кровеносных сосудов (микроангиопатией) и часто сочетаются между собой. Поэтому у пациентов с диабетической нефропатией также нередко наблюдаются признаки поражения периферической нервной системы и глаз.
Поражение почек
Если у пациента, страдающего сахарным диабетом в течение 30 лет, отсутствуют очевидные признаки нефропатии, поражение почек в будущем маловероятно. Тем не менее, заболеваемость диабетом увеличивается с возрастом, а население постепенно стареет. Вместе с этим достижения в области медицины приводят к тому, что все большее количество пациентов с диабетом доживает до развития почечных осложнений. Около 30 лет назад среди пациентов, находящихся на гемодиализе, только 5% страдали сахарным диабетом, в настоящее время их количество возросло до 30-40%. Более того, сахарный диабет является основной причиной для проведения гемодиализа. Однако при своевременном выявлении и раннем начале лечения быстрое прогрессирование нефропатии можно предотвратить.
Изменения в почках при диабете
Нефропатия в большинстве случаев развивается в результате повреждения мелких почечных сосудов. Сахарный диабет, особенно сопровождающийся гипертензией, вызывает следующие изменения в почках:
» гиалиноз и утолщение стенок мельчайших кровеносных сосудов (артериол), которые участвуют в регуляции давления в клубочках, выполняющих фильтрационную функцию;
» избыточная пролиферация некоторых видов клеток;
» повышение выработки белка этими клетками;
» утолщение стенок капилляров;
» на поздних стадиях — частичное или тотальное уплотнение и склероз клубочков.
При длительном течении эти изменения приводят к значительному нарушению функции почек, и многие не знают, чем лечить почки при сахарном диабете. На ранних стадиях диабетической нефропатии наблюдается гипертрофия почек за счет увеличения размеров клубочков. На этой стадии показатели функции почек могут повышаться. При этом в нефронах происходит усиление фильтрации, в результате чего продуцируется больший объем мочи. Со временем развиваются структурные изменения в ткани почек, приводящие к снижению их функции.
Потеря белка
При инсулинзависимом сахар ном диабете с ранним дебютом первые признаки повреждения почек обычно появляются через 15 лет после постановки диагноза. Ранним симптомом является появление белка в моче, который в норме не проникает через клубочки. На этой стадии показатели функции почек часто соответствуют норме. Вначале с мочой выводится небольшое количество определенного вида белка — альбумина. Эта стадия носит название микроальбуминурии. Через несколько лет количество белка в моче существенно возрастает. Наиболее широко используемым методом выявления почечной патологии у пациента с сахарным диабетом является определение уровня белка в моче. Данный анализ в настоящее время можно проводить с помощью специальных тестовых систем или посредством сбора мочи по часам для выявления даже незначительного повышения этого показателя. Диабетикам регулярно проводится анализ мочи при стандартных профилактических осмотрах.
Другие исследования
Если диагноз диабетической нефропатии не вызывает сомнений, многочисленные дальнейшие обследования не требуются, также, как и неизвестность, чем лечить почки при сахарном диабете. Характерные изменения в почках выявляются при микроскопическом исследовании биоптата, однако оно не является обязательным для подтверждения диагноза. При типичном клиническом течении обычно не возникает сомнений по поводу природы нарушения почечной функции у пациента с диабетом.
Выявление ассоциированных заболеваний
Из-за диабетической нефропатии обычно проводится клинический поиск ассоциированных заболеваний, встает вопрос: чем лечить почки при сахарном диабете. У больных диабетом патология периферической нервной системы может привести к атонии мочевого пузыря, в результате чего он становится дряблым и плохо опорожняется. У пациента возникают симптомы недержания мочи, ночной энурез и инфекции мочевыводящих путей. Ультразвуковое сканирование или внутривенная урография помогают выявить данную патологию. Пациенты с диабетом подвержены риску развитии бактериальных инфекций, которые могут осложняться формированием почечных абсцессов. Также у них имеется тенденция к отрыву почечных сосочков (верхушек почечных пирамид, что может приводить к закупорке мочеточников и развитию гидронефроза (расширения почечной лоханки) или пионефроза (инфицирования почки). В диагностике этих состояний помогает ультразвуковое сканирование и КТ почек. У больных диабетом могут выявляться и другие заболевания почек.
Дополнительное обследование необходимо при наличии нетипичной клинической картины, которая может включать:
» раннее начало массивной протеинурии, в отличие от постепенного повышения уровня белка в моче;
» внезапное острое нарушение функции почек.
В этих случаях требуется проведение биопсии почек под местной анестезией с целью выявления не связанных с диабетом заболеваний, которые могут потребовать отдельного лечения.
Методы самоконтроля при сахарном диабете — симптомы, лечение, профилактика, причины — болезни и состояния на здоровье@mail.ru
Основной целью лечения сахарного диабета является поддержание уровня сахара крови как можно более близким к нормальному. К сожалению, человек практически не способен чувствовать перепады уровня сахара от 4 до 10 ммоль/л. Именно в этом и заключается коварство сахарного диабета, так как высокий уровень сахара в крови неизбежно ведет к развитию осложнений. Только регулярный и частый самоконтроль сахара крови позволит вам и вашему врачу судить о правильности лечения заболевания. Кроме того, в домашних условиях можно достаточно точно определять уровень кетоновых тел, сахара и белка в моче. Эти показатели также помогут вашему врачу повысить эффективность терапии и не допустить развитие осложнений.
Пациентам с сахарным диабетом 1 типа, особенно в молодом возрасте, рекомендуется проводить самоконтроль сахара крови ежедневно несколько раз в день (как минимум перед основными приемами пищи и перед сном, а также периодически после еды). Больным сахарным диабетом 2 типа пожилого возраста, которые получают диету и сахароснижающие препараты, может быть достаточно нескольких определений в неделю, но обязательно в разное время суток. Дополнительные измерения потребуются при изменении обычного образа жизни (занятия спортом, путешествия, сопутствующие заболевания). Обязательно посоветуйтесь со своим лечащим врачом, насколько часто вам необходимо измерять сахар в крови.
Для определения сахара крови больные могут оценивать показания специальных тест-полосок как визуально (глазами, путем сравнения со шкалой-эталоном), так и вставляя их в портативные приборы глюкометры.
В случае проведения анализа крови на сахар любым из перечисленных способов необходимо получить образец крови в виде капли. Для этого рекомендуется пользоваться специальными автоматическими устройствами для прокола кожи пальца, которые называются ланцетами или ручками для прокола. Они действуют на основе пружинного механизма. Укол практически безболезненный, травма кожи небольшая и ранка быстро заживает. Очень удобны устройства с возможностью индивидуального подбора глубины прокола (различные позиции регулировки глубины прокола), в зависимости от толщины кожи, что немаловажно для детей. Перед проколом пальца необходимо вымыть руки и насухо вытереть их. Прокол следует делать на боковой поверхности концевой фаланги пальца, а не в его подушечку. Поскольку к окружающим предметам прикасаются, как правило, именно подушечками пальцев, проколы в этом месте более болезненны и ранки заживают хуже. Полученную каплю крови наносят на тест-полоску, при этом возникает химическая реакция, приводящая к изменению ее цвета.
Использование тест-полосок для визуального контроля является более дешевым, но менее точным способом. В этом случае цвет тест-полоски сравнивают с цветовой шкалой, нанесенной на флаконе, в котором хранятся тест-полоски, и таким образом визуально определяют содержание глюкозы в крови. Диапазон значений от 4 до 9 ммоль/л соответствует стабильной компенсации углеводного обмена. Если полученный результат не укладывается в данные границы, требуется более точное определение уровня сахара по глюкометру или в лаборатории.
Глюкометры являются портативными, точными и простыми в применении приборами. В настоящее время существует множество типов глюкометров. Использование прибора не требует специального обучения, необходимо лишь включить его, вставить тест-полоску и нанести на нее очень маленькую каплю крови. При покупке приборов следует обращать внимание на два принципиальных момента — точность результатов и стоимость анализов. К каждому прибору той же фирмой выпускается определенный вид тест-полосок, которые подходят лишь для конкретного глюкометра. Поэтому вы должны четко знать, где сможете докупать тест-полоски к своему глюкометру и сколько будет стоить один анализ. Каждая полоска предназначена для проведения только одного анализа, поэтому стоимость одной полоски и есть стоимость одного исследования.
Не путайте визуальные полоски с полосками для глюкометра — они абсолютно разные, а похожи только по форме.
При проведении самоконтроля уровня сахара крови следует стремиться к цифрам, близким к нормальным, т.е натощак и перед приемами пищи не более 6 ммоль/л, через 1,5-2 часа после еды не более 8 ммоль/л. Рекомендуемый диапазон содержания глюкозы крови (целевой уровень глюкозы) должен быть установлен для вас лечащим врачом.
Все результаты измерений имеет смысл записывать в специальный дневник, который вы будете показывать врачу при каждом посещении. Такой дневник служит основой для коррекции лечения.
Для того, чтобы оценить компенсацию углеводного обмена, недостаточно только проводить самоконтроль сахара крови с требуемой частотой. Существует специальный показатель, который отражает средний сахар крови за последние 2-3 месяца. Он называется гликозилированный гемоглобин (HbA1c). Его следует определять в лаборатории каждые 3-4 месяца. Повышение уровня гликозилированного гемоглобина (выше 6,5%) свидетельствует о длительной гипергликемии (повышение уровня глюкозы крови выше нормальных значений).
Между уровнем глюкозы в моче и в крови существует четкая взаимосвязь. Сахар в моче появляется тогда, когда его уровень в крови превышает 10 ммоль/л. Отсюда становится понятной ситуация, которая вызывает вопросы у некоторых больных: почему сахар крови натощак хороший (например, 6 ммоль/л), а в суточной моче он высокий. Это означает, что в течение дня у человека сахар поднимался значительно выше 10 ммоль/л, поэтому он и появился в моче. Таким образом, в случае ежедневного частого контроля сахара крови сахар в моче не несет никакой дополнительной информации и его можно не определять.
При недостатке углеводов и/или инсулина организм не получает энергии из глюкозы и должен использовать запасы жира вместо горючего. Кетоновые тела являются продуктами распада жиров. Поэтому в некоторых случаях необходимо проверить наличие ацетона (кетоновых тел) в моче. Это следует сделать при очень высоком уровне сахара крови (несколько определений подряд выше 14-15 ммоль/л), сопутствующих заболеваниях, особенно с повышением температуры, при тошноте и рвоте. Это позволит вовремя диагностировать декомпенсацию сахарного диабета и предотвратить диабетическую кому. Для определения кетоновых тел в моче существуют специальные визуальные тест-полоски.
Количество белка в моче определяют для того, чтобы предотвратить развитие диабетической нефропатии — очень опасного осложнения сахарного диабета.
Белок в моче появляется из-за повреждения кровеносных сосудов почек и нарушения функции фильтрации. Нефропатия никак не проявляет себя на ранних стадиях и потому так важно регулярно делать анализ на микроальбуминурию (минимальные концентрации белка в моче). Для этого можно сдать мочу в лабораторию или использовать специальные тест полоски. При сахарном диабете 1 типа такие анализы делают 1 раз в пол года, при сахарном диабете 2 типа раз в год.
Регулярное измерение артериального давления (АД) также поможет вам контролировать свое состояние и предупредить развитие нефропатии. Обсудите с врачом какой уровень АД вам следует поддерживать. Обычно давление крови не должно превышать 130/80 мм.рт.ст. Проще всего для измерения АД использовать электронный тонометр.
Диабетическая нефропатия – двустороннее поражение почек, приводящее к снижению функциональной способности, и возникающее по причине влияния различных патологических эффектов, формирующихся при сахарном диабете. Диабетическая нефропатия – одно из самых грозных осложнений сахарного диабета, который во многом определяет прогноз основного заболевания.
Следует сказать, что диабетическая нефропатия при сахарном диабете I типа развивается чаще, нежели при СД II типа. Однако, сахарный диабет II типа – более распространен. Характерной особенностью диабетической нефропатии является ее медленное развитие, при этом большую роль играет продолжительность основного заболевания (сахарный диабет).
Прежде необходимо сказать, что развитие ДН не имеет прямой корреляции с уровнем глюкозы крови, а в некоторых случаях сахарного диабета – вовсе не развивается. На сегодняшний день нет однозначного мнения по поводу механизма развития ДН, однако основными теориями являются:
- Метаболическая теория. Длительно существующая гипергликемия (высокий уровень глюкозы крови) приводит к различного рода биохимическим нарушениям (повышенное образование гликированных белков, прямое токсичное действие высокого уровня глюкозы, биохимические нарушения в капиллярах, полиоловый путь обмена глюкозы, гиперлипидемия), которые оказывают повреждающее воздействие на почечную ткань.
- Гемодинамическая теория. Диабетическая нефропатия развивается вследствие нарушения внутрипочечного кровотока (внутриклубочковая гипертензия). При этом, первоначально развивается гиперфильтрация (ускоренное образование первичной мочи в почечных клубочках, с выходом белков), но затем происходит разрастание соединительной ткани со снижением фильтрационной способности.
- Генетическая теория. Данная теория основывается на первичном наличии генетически обусловленных предрасполагающих факторов, которые активно проявляются под действием обменных и гемодинамических нарушений, свойственных сахарному диабету.
По всей видимости при развитии ДН имеют место все три механизма, более того они связаны между собой по типу формирования порочных кругов.
Диабетическая нефропатия – медленно прогрессирующая патология, клинические проявления которой зависят от стадии заболевания. Выделяют следующие стадии:
- Асимптоматическая стадия – клинические проявления (симптомы) отсутствуют, однако о начале нарушения деятельности почечной ткани свидетельствует увеличение скорости клубочковой фильтрации. Может отмечаться усиление почечного кровотока и гипертрофия почек. Уровень микроальбумина в моче не превышает 30 мг/сут.
- Стадия начальных структурных изменений – появляются первые изменения в строении почечных клубочков (утолщение стенки капилляров, расширение мезангиума). Уровень микроальбумина не превышает нормы (30 мг/сут) и все еще сохраняется повышенный кровоток в почке и, соответственно, повышенная клубочковая фильтрация.
- Пренефротическая стадия – уровень микроальбумина превышает норму (30-300 мг/сут), однако не достигает уровня протеинурии (либо эпизоды протеинурии незначительны и непродолжительны), кровоток и клубочковая фильтрация обычно в норме, но могут быть повышены. Уже могут отмечаться эпизоды повышения артериального давления.
- Нефротическая стадия – протеинурия (белок в моче) приобретает постоянный характер. Периодически может отмечаться гематурия (кровь в моче) и цилиндрурия. Снижается почечный кровоток и скорость клубочковой фильтрации. Артериальная гипертензия (повышение артериального давления) приобретает стойкий характер. Присоединяются отеки, появляется анемия, повышается ряд показателей крови: СОЭ, холестерин, альфа-2 и бета-глобулины, беталипопротеиды. Уровни креатинина и мочевины незначительно повышены либо находятся в пределах нормы.
- Нефросклеротическая стадия (уремическая) – фильтрационная и концентрационная функции почек резко снижены, что приводит к выраженному увеличению уровня мочевины и креатинина в крови. Количество белка крови значительно снижено – формируются выраженные отеки. В моче выявляются протеинурия (белок в моче), гематурия (кровь в моче), цилиндрурия. Анемия приобретает выраженный характер. Артериальная гипертензия имеет стойкий характер, а давление достигает высоких цифр. На данной стадии, несмотря на высокие цифры глюкозы крови, сахар в моче не обнаруживается. Удивительно то, что при нефросклеротической стадии диабетической нефропатии уменьшается скорость деградации эндогенного инсулина, а также прекращается выведение инсулина с мочой. В результате потребность в экзогенном инсулине снижается. Уровень глюкозы крови может снижаться. Данная стадия завершается хронической почечной недостаточностью.
В идеале, нефропатия должна выявляться на ранних стадиях. Ранняя диагностика основывается на наблюдении за уровнем микроальбумина в моче. В норме содержание микроальбумина в моче не должно превышать 30 мг/сут. Превышение данного порога говорит о начальной стадии диабетической нефропатии. Если микроальбуминурия приобретает постоянный характер – это свидетельствует об относительно скором развитии выраженной ДН.
Еще одним ранним маркером диабетической нефропатии является определение почечной фильтрации. С этой целью используют пробу Реберга, которая основана на определении креатинина в суточной моче.
На поздних стадиях диагностика не представляет сложностей и основывается на выявлении следующих изменений:
- Протеинурия (белок в моче).
- Снижение скорости клубочковой фильтрации.
- Нарастание уровней креатинина и мочевины в крови (азотемия).
- Артериальная гипертензия.
- Возможно развитие нефротического синдрома, сопровождающегося выраженной протеинурией (белок в моче), гипопротеинемией (снижение белка крови), отеками,
При диагностических мероприятиях на предмет диабетической нефропатии очень важно проводить дифференциальную диагностику с другими заболеваниями, которые могут приводить к подобным изменениям в анализах:
- Хронический пиелонефрит. Отличительными особенностями являются наличие характерной клинической картины, лейкоцитурии , бактериурии, характерной картины при ультразвуковом исследовании и экскреторной урографии.
- Туберкулез почек. Отличительные особенности: отсутствие роста флоры при наличии лекоцитурии, обнаружение микобактерий туберкулеза в моче, характерная картина при экскреторной урографии.
- Острый и хронический гломерулонефрит.
В некоторых случаях, с целью уточнения диагноза проводится биопсия почки. Вот некоторые показания к проведению диагностической биопсии почек:
- Развитие протеинурии ранее чем через 5 лет после развития сахарного диабета I типа.
- Быстрое нарастание протеинурии или внезапное развитие нефротического синдрома.
- Стойкая микро- или макрогематурия.
- Отсутствие поражения других органов и систем, характерных для сахарного диабета.
Профилактика диабетической нефропатии должна начинаться как можно раньше, а именно с первого дня установления диагноза сахарный диабет. В основе профилактики лежит контроль за уровнем глюкозы крови, метаболическими нарушениями. Важным показателем является уровень гликированного гемоглобина, который свидетельствует о качестве коррекции уровня глюкозы.
В качестве профилактики должны назначаться ингибиторы АПФ (снижают артериальное давление, а также устраняют внутриклубочковую фильтрацию) даже при нормальных цифрах артериального давления.
Лечение диабетической нефропатии
Переход от профилактики к лечению должен происходить при формировании пренефротической стадии (III ст.):
- Диета (ограничение потребления животных белков).
- Ингибиторы АПФ.
- Коррекция дислипидемии
Лечение диабетической нефропатии в IV стадии (нефротическая):
- Низкобелковая диета.
- Бессолевая диета.
- Ингибиторы АПФ.
- Коррекция гиперлипидемии (диета с низким содержанием жиров, лекарственные средства нормализующие липидный спектр крови: симвастин, никотиновая кислота, пробукол, липоевая кислота, финофибрат…) .
В связи с тем, что при развитии IV стадии ДН может развиваться гипогликемия (снижение уровня глюкозы крови), следует более тщательно подходить к контролю глюкозы крови, а зачастую приходится отказаться от максимальной компенсации глюкозы крови (в связи с вероятность развития гипогликемии).
На пятой стадии к вышеперечисленным лечебным мероприятиям присоединяются:
- Нормализация уровня гемоглобина (эритропоэтин).
- Профилактика остеопороза (витамин D 3).
- Решение вопроса о гемодиализе, перитонеальном диализе и трансплантации почки.
Белок в моче
Белок в моче или так называемая протеинурия это состоияние когда в моче присутствуют молекулы белка, которые в номе в моче отсутствуют или встречаются в очень малом количестве. Протеины представляеют собой строительный материал входящие в состав всего нашего организма, включая мышцы, кости, внутренние органы волосы и даже ногти. Так же белок участвует в огромном количестве процессов происходящих в нашем теле на клеточном и молекулярном уровне. Важная функция белков это поддержка онкотического давления, обеспечивая тем самым гомеостаз в организме.
По мере того как кровь циркулирует через здоровые почки, она фильтруется и все продукты жизнедеятельности организма удаляются с мочой, а клетки необходимые организму реабсорбируются обратно в кровь. Большинство молекул белка слишком большие, чтобы пройти через фильтрующие мембраны почки и поступить в мочу, до тех пор пока фильтрующий механизм сохранен. Основной белок который чаще других появляется моче это альбумин. В случае повреждения фильтрующего аппарата почек (гломерулы) белок способен проходить через такой фильтр. Присутствие альбумина в моче называется альбуминурия. Основная функция альбумина в крови заключается в поддержании онкотического давления за счет задержки жидкости в тканях и межклеточной жидкости.
Существует классификация протеинурии по степеням в зависимости от количества белка выделяемого с мочой в миллиграммах за сутки
- Микроальбуминурия (30–150 мг)
- Легкая протеинурия (150–500 мг)
- Умеренная протеинурия (500–1000 мг)
- Выраженная протеинурия (1000–3000 мг)
- Нефрит (more than 3500 мг)
Ниже представлены наиболее частые причины появления белка в моче:
- Миеломная болезнь вызывает появление определенного белка в моче котрый называется М-протеин или миеломны протеин.
- Сиситемные заболевания: системная красная волчанка (СКВ) – может проявляться громерулонефритом или волчаночным нефритом, синдром Гуд-Пасчера и т.д.
- Сахарный диабет. Белок, обнаруженный в моче при сахарном диабете – альбумин.
- Длительно повышенное давление (атериальная гипертензия)
- Инфекции. Воспалительные процессы в почках
- Химиотерапия
- Опухоли мочеполовой системы
- Отравления
- Травмы почек
- Длительные охлаждения
- ожоги
Как правило микроальбуминурия или легкая протеинурия не сопровождаются клиническим проявлением. Зачастую симптомов нет или они не выражены. Ниже представлены некоторые симптомы, которые чаше встречаются при длительно присутствующей протеинурии.
- Боль в костях из-за потери большого количества белка (чаще при миеломной болезни)
- Быстрая утомляемость как следствие анемии
- Головокружение, сонливость как следствие повышенного уровня кальция в крови
- Нефропатия. Может проявляться депонированием белка в пальцах рук и ног
- Измененияе цвета мочи. Покраснение или потемнение мочи как следствие присутствия клеток крови. Приобретение белесоватого оттенка по причине присутствия большого количества альбумина.
- Озноб и лихорадка при наличии воспаления
- Тошнота и рвота, потеря аппетита
Белок в моче и микроальбуминурия диагностируется определением белка в суточной моче (за 24 часовой период). Сбор мочи в течение 24 часов осуществлять пациенту может быть очень неудобно, особенно в условиях повседневной жизни. Таким образом врачи прибегают к определению белка в разовой порции мочи методом электорофореза.
Лабораторный тест с определением количества белка или альбумина в моче особенно рекомендован у лицам с почечной недостаточностью и диабетом.
Если в анализе мочи обнаружено повышенное количество белка, то повторный тест должен быть выполнен через 1-2 недели. Если во втором тесте подтверждается наличие белка в моча, то это подтверждает наличие перманентной протеинурии и следующим этапом должно быть определение функции почек.
Ваш доктор порекомендует вам выполнение биохимического анализа крови для определения уровня азотистых оснований, а именно мочевины и креатинина. Это продукты жизнедеятельности организма, которые в норме элиминируются почками, и если мочевина и креатинин в крови повышены, это указывает на наличие функциональных нарушений в данном органе.
Если белок в моче это следствие сахарного диабета или гипертензии, то безусловно необходимо лечить исходную причину. В случае сахарного диабета ваш врач порекомендует вам соблюдать диету, в случае безуспешности диеты подберет необходимую лекарственную терапию. В отношении артериальной гипертензии важно контролировать артериальное давление. На фармацевтическом рынке в отношении данных заболеваний представлено большое количество препаратов. Несомненно, залогом успеха является правильно подобранная схема лечения. Важно контролировать уровень артериального давления не выше 140/80.
Так же необходим контоль потребления сахара, соли, количества потребляемого белка
источник
Поражение почек у пациентов, страдающих сахарным диабетом (СД), считается проявлением нефроангиосклероза, диабетической нефропатии и осложнением сопутствующего пиелонефрита. В прогностическом плане наиболее неблагоприятные последствия имеет диабетическая нефропатия, которая развивается у 45% пациентов с сахарным диабетом 1 и 2 типа. Одним из ведущих лабораторных признаков данной патологии считается появление белка в моче при сахарном диабете.
У пациентов с СД 1 типа проявления нефропатии диагностируется, в среднем, через 7 лет с момента начала заболевания. Диабетическая нефропатия при СД 2 типа выявляется часто одновременно.
Данная патология отмечается у 32% пациентов с ХПН (хронической почечной недостаточностью), находящихся на заместительной почечной терапии.
Механизмы, которые приводят к развитию нефропатии и появлению белка в моче при сахарном диабете, выглядят так:
повышение уровня глюкозы в клетке с нарушением метаболизма и сбоем всех клеточных функций;
Почечные структуры претерпевают изменения: утолщается базальная мембрана, увеличивается мезангиальный матрикс, запускаются процессы гломерулосклероза, чаще это нодулярная (узловатая) форма.
Лабораторным отражением данных процессов и является появление микроальбуминурии, что соответствует 1 стадии (начальной) диабетической нефропатии, протеинурии с нефротическим синдромом (2 стадия) и почечной недостаточности (терминальная стадия диабетической нефропатии).
Согласно результатам проведенных клинических исследований, лечение нужно начинать на стадии микроальбуминурии, это поможет предупредить дальнейшее прогрессирование нефропатии.
Для того чтобы это стало возможным, рекомендовано исследовать мочу на микроальбуминурию у пациентов с сахарным диабетом 1 типа 1 раз в год спустя 5 лет от начала постановки диагноза, а при СД 2 типа 1 раз в год сразу после подтверждения патологии.
Для большей достоверности, соблюдают ряд правил:
анализ выполняется трижды в течение недели;
Сердечная недостаточность в стадии декомпенсации и инфекционные заболевания с повышением температуры также влияют на достоверность анализа на микроальбуминурию.
По мере прогресса нефропатии на фоне сахарного диабета в моче появляется белок (протеинурия) и, в дальнейшем, развивается нефротический синдром.
Функциональная способность почек утрачивается постепенно, необратимые изменения, сопряженные с конечной стадией почечной недостаточности, фиксируются через 15 – 20 лет от дебюта СД.
Симптомы и признаки диабетической нефропатии в стадии уремии разнообразны, и затрагивают работу всех органов и систем. Как правило, сопутствует патологическому процессу следующее:
- диабетическая ретинопатия со значительным ухудшением зрения;
- периферическая и автономная нейропатия;
- осложнения сердечно-сосудистой деятельности, в том числе, стойкое повышение артериального давления.
Прогрессированию нефросклероза способствуют следующие основные факторы:
повышенный уровень глюкозы в крови;
Поэтому обоснованным будет следить за уровнем глюкозы крови с момента установки диагноза сахарного диабета.
Большое значение имеют ингибиторы АПФ и блокаторы рецепторов к ангиотензину — 2, которые обладают нефропротективным действием.
Положительные действия препаратов из данных групп:
- снижение уровня внутриклубочковой гипертензии и избыточной фильтрации;
- уменьшение выделения белка с мочой при осложненном сахарном диабете;
- повышение выведения натрия с мочой и сохранение калия;
- повышение распада ЛПНП (липопротеиды низкой плотности) и усиление синтеза ЛПВП (липопротеиды высокой плотности);
- снижение продукции триглицеридов;
- стимуляция чувствительности рецепторов к инсулину;
- протективное действие в отношении к эндотелию.
Какие бы препараты не использовались (на фармацевтическом рынке их более чем достаточно), нужно стремиться к достижению целевого уровня артериального давления: 130/85 мм. рт.ст. (протеинурия меньше 1г/сут.); 125/75 мм. рт.ст. (протеинурия больше 1 г/сут.).
Уменьшить количество белка в моче при сахарном диабете за счет антипротеинурического действия помогут препараты из следующих групп:
- ингибиторы АПФ и блокаторы рецепторов к ангиотензину – 2;
- гликозамингликаны (сулодексид);
- блокаторы эндопептидазы и пр.
В схему лечения включают лекарственные средства, которые обладают гиполипидным действием, что замедляет прогрессирование атеросклеротических процессов у пациентов, страдающих сахарным диабетом.
Представим вашему вниманию список эффективных гиполипидемических препаратов:
- Аторвастатин;
- Церивастин;
- Симвастатин;
- Ловастин;
- Флювастин;
- Правастин.
Все эти препараты имеют различные варианты дозировки, что удобно для подбора индивидуальной схемы терапии.
Оптимальный уровень холестерина крови при лечении гиполипидемическими препаратами, не должен превышать 5 ммоль/л; ЛПНП – 3 ммоль/л.
При скорости клубочковой фильтрации 15 – 20 мл/мин. и отсутствии явлений диспепсии прибегают к заместительной почечной терапии.
Каждый из методов имеет преимущества и недостатки.
Наиболее часто используют регулярный гемодиализ.
Из недостатков метода отмечают учащение эпизодов гипогликемии, понижения артериального давления после сеанса очистки крови, возникает необходимость смены сосудистого доступа.
Больные с сопутствующими прогрессирующими заболеваниями сердечно-сосудистой системы имеют больший риск развития неблагоприятного исхода при проведении гемодиализа.
К недостаткам амбулаторного перитонеального очищения крови относят осложнение в виде перитонита, потерю белков с диализатом.
К трансплантации почки прибегают после отсутствия эффекта от лечения. Операция считается более перспективной в прогностическом плане, чем заместительная почечная терапия. У пациентов с пересаженной почкой на фоне приема иммуносупрессивных медикаментов значительно повышается риск осложнений.
Что касается продолжительности жизни при программном гемодиализе и перитонеальном, то она сопоставима и составляет: двухлетняя – 60%, четырехлетняя – 20%.
Разберем тактику ведения пациентов с протеинурией на фоне сахарного диабета по стадиям диабетической нефропатии.
- нормализация глюкозы крови;
- ингибиторы АПФ или блокаторы рецепторов к ангиотензину – 2;
- постоянный мониторинг артериального давления.
- нормализация глюкозы крови;
- ингибиторы АПФ или блокаторы рецепторов к ангиотензину – 2;
- контроль АД;
- коррекция холестеринового обмена;
- симптоматическое лечение нефротического синдрома;
- профилактика осложнений;
- ограничение белка в диете.
- нормализация содержания глюкозы в крови;
- постоянная динамическая тонометрия;
- контроль за уровнем холестерина и липидами;
- коррекция электролитных нарушений;
- низкобелковое питание;
- противоанемическая терапия: железо+эритропоэтин;
- ингибиторы АПФ и/или блокаторы рецепторов к ангиотензину 2 в уменьшенных дозах.
В терминальной стадии — программный гемодиализ, перитонеальный диализ и трансплантация почки.
Мишина Виктория, уролог, медицинский обозреватель
10,037 просмотров всего, 2 просмотров сегодня
источник
Белки принимают самое непосредственное участие в большинстве процессов, которые происходят в организме. Частично они образуют сами клеточные структуры и входят в состав жизненно важных ферментов.
Практически при любой болезни урина (моча) пациента исследуется на наличие белков; повышение их уровня со значительной долей вероятности будет свидетельствовать о том или ином заболевании.
Важно! Фильтрационная система почек устроена таким образом, что белки с высокой молекулярной массой автоматически «отсеиваются». Белки с мелкой молекулярной массой вполне могут попасть в кровь из почечных канальцев.
Обычно в утренней порции урины присутствует 0,033 г/л белка (для взрослых людей), что является физиологической нормой. Более значительные показатели расцениваются как отклонение. Максимальное содержание белка в детской урине – не более 0,025 г/л.
В норме, в урине не должны в значительных количествах обнаруживаться протеиновые соединения – ни альбумины, ни глобулины.
Для существенно превышающих норму показателей существует специальный термин – протеинурия. Такое явление отмечается при заболеваниях органов выделительной системы.
Повышенный белок в моче может свидетельствовать о том, что человек:
- перенес нервное или существенное физическое напряжение (рабочая или эмоциональная протеинурия);
- перенес простуду или заболевания инфекционного генеза;
- реагирует на какой-либо аллерген;
- подвергся продолжительной инсоляции (долго находился под воздействием солнечного ультрафиолета).
Повышенный белок в моче нередко является одним из симптомов артериальной гипертензии (повышенного артериального давления) или такой патологии, как сахарный диабет.
Непосредственно после появления на свет у малышей также фиксируется незначительная протеинурия.
Белок в моче нередко повышается после медицинского осмотра, предусматривающего пальпацию области почек и даже после длительного пребывания в вертикальном положении.
Обратите внимание! Протеинурия (белок в моче) отмечается при алиментарном приеме значительного количества продуктов, богатых протеинами – яиц, молока и т. д.
Для оценки уровня протеинурии берется во внимание суточный диурез (т. е. общее количество мочи, выделенное пациентом в течение 24 часов).
Протеинурия (белок в моче) разделяется по степеням тяжести:
- легкая (1 г в сутки);
- умеренная (1-3 г в сутки);
- тяжелая (от 3 г в течение суток и более).
Белок в моче, как правило, говорит о наличии урологических патологий у больного. Незначительное количество этого вещества в урине обычно не сопровождается общей симптоматикой, но бывают исключения. Некоторые пациенты отмечают повышенную сонливость, головокружение, быструю утомляемость, а также болевые ощущения в костях (например, при миеломной болезни).
К числу патологий, которые сопровождаются протеинурией, относятся:
- генетически обусловленные тубулопатии;
- амилоидоз почек;
- нефропатии разнообразного генеза;
- некротические изменения в канальцах;
- реакция отторжения после трансплантации органа;
- туберкулезное поражение почки;
- миопатия;
- новообразования в почках;
- воспаление уретры;
- уролитиаз;
- гемолитическая болезнь;
- лейкоз.
Одним из признаков воспаления с повышением уровня протеинов в продуктах жизнедеятельности является лихорадочная реакция (озноб).
При значительном изменении состава урины меняется ее цвет – он становится белесоватым, что говорит об отсутствии альбумина.
Временные отклонения в анализах (на уровне 0,7-0,9 г/л) периодически могут отмечаться у мальчиков от 6 до 14 лет. Они объясняются сочетанием длительного пребывания в вертикальном положении (в период активных игр) и происходящей гормональной перестройки (полового созревания). В большинстве случаев при проведении повторной пробы протеинурия (белок в моче) не определяется.
У зрелых мужчин причиной данного явления может являться повышенная физическая нагрузка или психоэмоциональный стресс.
Важно! Белок в моче у мужчины нередко становится одним из симптомов воспаления предстательной железы.
Для женщин и девушек в норме белок в моче содержится в количестве, не превышающем 0,1 г/л. Цифры в анализах, превышающие данный показатель, считаются поводом для всестороннего медицинского обследования.
Присутствие определенного количества белка в моче у беременных женщин обусловлено тем, что увеличивающаяся в размерах матка механически сдавливает почки. Протеинурию у будущих матерей большинство авторов не расценивают как патологию.
Тем не менее, регулярно обнаруживаемый белок в моче требует проведения тщательного обследования. Присутствие крупных молекул может косвенно свидетельствовать о повреждении канальцев или выполняющих роль фильтра клубочков.
Нормальные показатели для женщины, вынашивающей малыша, – от 0,03 до 0,3 мг/л. Даже при наличии в 1 л мочи 0,3 мг белка, по мнению исследователей, не способны привести к осложнениям для матери и плода на поздних сроках.
Чтобы выявить белок в моче, нужны результаты биохимических лабораторных анализов мочи. Учитывается молекулярная масса выделившихся протеинов, которая свидетельствует о фильтрующей способности почек. Если показатель молекулярной массы альбуминов небольшой – это говорит о сравнительно легкой патологии, а вот значительная молекулярная масса, как правило, является симптомом выраженной патологии.
Если по результатам анализов протеинурия значительная, и параллельно присутствуют лейкоциты – имеет место воспаление. Сочетание повышенного уровня протеинов и наличия эритроцитов с высокой долей вероятности свидетельствует о наличии травматического повреждения в одном из отделов мочевыделительной системы.
Наиболее распространенные пробы, позволяющие выявить белок в моче:
- биуретовая методика;
- определение посредством специальной индикаторной бумаги;
- проба с сульфосалициловой кислотой;
- способ Бенс-Джонса.
Белок в моче обнаруживается с помощью особого аппарата – фотоэлектроколориметра.
Каждый человек должен внимательно следить за собственным самочувствием. Если имеет место некоторое ухудшение состояния – нельзя надолго откладывать визит к врачу.
Поражение органов мочевыделительной системы определяет специалист-уролог или нефролог по результатам анализа мочи и данных инструментальных исследований.
При диагностированной артериальной гипертензии показан прием препаратов, стабилизирующих АД и снижение потребления поваренной соли. Если анализы выявили сахарный диабет, то назначаются лекарственные препараты (в соответствии с типом диабета) и строгая диета. При врожденных аномалиях органов мочевыделительной системы, а также воспалении почечной лоханки или клубочков необходимо постоянное наблюдение у нефролога.
В любом случае, важно выяснить первопричину патологии и лечить основное заболевание.
источник