Очень часто, при комплексном обследовании пациентов с подозрением на те или иные заболевания мочевыделительной системы, обнаруживается клебсиелла пневмония в моче. Этот патогенный микроорганизм является чужеродным для человека, а при его попадании во внутреннюю среду наблюдается развитие тяжелых инфекционно-воспалительных заболеваний. Присутствие данного микроорганизма несет в себе скрытую угрозу не только для здоровья, но и для жизни любого человека. Современная медицина располагает большим количеством методик выявления этого микроорганизма, а также способами борьбы с ним.
Клебсиелла пневмония (Klebsiella pneumoniae или палочка Фридлендера) представляет собой условно патогенный микроорганизм, который очень часто находится в организме человека, не вызывая при этом развития инфекционно-воспалительных заболеваний. При снижении защитных сил организма, а также под воздействием внутренних или внешних негативных факторов, данная бактерия может спровоцировать серьезные заболевания, несущие угрозу не только здоровью, но и жизни человека.
Снаружи этот микроорганизм покрыт прочной капсулой, которая обеспечивает выживаемость бактерии во внешней и внутренней среде.
Данная капсула устойчива к воздействию многих антибактериальных препаратов и высокой температуры.
Если у человека обнаруживается в моче клебсиелла пневмония, то речь идет о наличии инфекционно-воспалительного поражения структур мочевыделительной системы. Эта бактерия может вызывать заболевания мочевого пузыря, почек и уретры.
Данный микроорганизм с одинаковой частотой выявляется у людей независимо от пола и возрастной категории.
В зависимости от объёма бактериального обсеменения слизистых оболочек мочевыводящих путей, наличие данного микроорганизма можно расценивать как вариант нормы или как вариант патологии. Диапазон нормальных показателей этого микроорганизма в моче составляет от 90000 до 105000 единиц нам 1 мл урины. Если обнаруженное количество микроорганизмов превышает указанный диапазон, то речь идет о развитии инфекционно-воспалительного процесса.
Основной причиной увеличения количества klebsiella pneumoniae в моче, является контакт с человеком, который страдает одним из заболеваний, вызванных данным микроорганизмом. Кроме того, толчком к ускоренному размножению клебсиеллы может послужить снижение защитных сил организма под воздействием внешних или внутренних негативных факторов. Заражение клебсиеллой от человека носителя происходит при несоблюдении элементарных правил гигиены. В некоторых ситуациях, инфицирование происходит воздушно-капельным путем при чихании, кашле и разговоре.
Если общий и локальный иммунитет функционирует должным образом, то человек не подвергается высокому риску инфицирования данным микроорганизмом. Снижение защитных сил может происходить под воздействием таких факторов:
- Сахарный диабет.
- Наличие злокачественного процесса в организме.
- Злоупотребление алкоголем и табакокурение.
- Ранее перенесенные инфекционно-воспалительные заболевания мочевыделительной или репродуктивной системы.
- Иммунодефицитные состояния.
- Длительный приём антибиотиков широкого спектра действия.
- Ранее перенесенная трансплантация одного из органов.
- Частые эпизоды заболеваемости респираторно-вирусной инфекцией и гриппом.
- Сбой в механизме кроветворения.
Особой предрасположенностью к инфицированию данным микроорганизмом обладают новорожденные дети и люди пожилого возраста, чей иммунитет находится в угнетенном состоянии.
На фоне создания благоприятных условий для жизнедеятельности и размножения данного микроорганизма, клебсиелла стремительно продуцирует специфический липополисахарид, который является агрессивным эндотоксином. Воздействие липополисахарида на организм человека приводит к развитию реакции инфекционно-токсического типа. Кроме того, данный микроорганизм способен продуцировать энтеротоксин термостабильного типа, который негативно отражается на структурно-функциональном состоянии желудочно-кишечного тракта.
Обнаружение клебсиеллы в моче у грудничка или у взрослого человека, говорит о развитии таких заболеваний, как цистит, кольпит , пиелонефрит или уретрит.
Под воздействием клебсиеллы возникает интенсивная воспалительная реакция, которая сопровождается рядом таких клинических проявлений:
- Дискомфорт и болезненные ощущения при опорожнении мочевого пузыря.
- Боль различной степени интенсивности в области поясницы.
- Учащенные позывы к опорожнению мочевого пузыря, сопровождающиеся выделением небольших порций урины.
- Повышение температуры тела, симптомы общей интоксикации, озноб, лихорадка.
Если местом локализации воспалительного процесса является полость мочевого пузыря, то у пациента может наблюдаться гематурия. Если воспалительный процесс локализуется в области уретры, то могут наблюдаться специфические гнойные или кровянистые выделения из уретры после мочеиспускания.
Важно! Выявление клебсиеллы в моче у ребенка говорит о развитии тяжёлого инфекционно-воспалительного процесса, который несет в себе опасность для незрелого детского организма. Выделяемые бактерией эндотоксины могут привести к развитию инфекционно-токсического шока, который чреват летальным исходом.
В периоде новорожденности, повышение количества клебсиеллы в моче, может сопровождаться таким симптомокомплексом:
- Эпизоды срыгивания пищи.
- Расстройства стула в виде диареи.
- Повышенное газообразование в кишечнике (кишечные колики).
На фоне частых рвотных позывов и диареи, новорожденный ребенок за короткий промежуток времени теряет большой объем жидкости, что чревато обезвоживанием. Опасность инфицирования клебсиеллой в грудном и детском возрасте заключается в том, что контакт микроорганизма с незрелым детский иммунитетом приводит к возникновению частых рецидивов инфицирования.
Предварительная диагностика инфицирования данным патогенным микроорганизмом, вызывает множество затруднений. Основная масса трудностей связана с тем, что при стремительном размножении микрофлоры у человека могут возникать клинические проявления различных заболеваний мочевыделительной, пищеварительной, дыхательной или сердечно-сосудистой систем. Идентифицировать микроорганизм можно только благодаря лабораторной диагностике, при этом в качестве биологического материала используется мокрота, урина, кровь или выделения из половых путей. С диагностической целью применяются такие лабораторные методы:
- Бактериологический анализ. Этот метод является основным в общем плане диагностики клебсиеллы пневмонии. Для идентификации инфекционного возбудителя выполняется посев биологического материала на одну из питательных сред. Первые бактериальные колонии можно обнаружить уже спустя 20-25 часов с момента посева.
- Бактериоскопия. Данная методика заключается в исследовании биологического материала посредством микроскопа.
- Серологический метод. По сравнению с вышеперечисленными анализами, данная методика используется сравнительно реже. Для выполнения анализа, как правило, используется кровь пациента.
При обнаружении клебсиеллы пневмонии в моче, лечение осуществляется с учетом характера и интенсивности клинических проявлений. Кроме того, во внимание берутся индивидуальные особенности организма пациента, его возраст, а также уровень чувствительности к тем или иным лекарственным препаратам. Лечение инфекции может осуществляться как в амбулаторных, так и в стационарных условиях. Комплексная терапия инфекционного поражения клебсиеллой включает использование таких групп лекарственных медикаментов:
- Бактериофаги. Эта группа лекарственных медикаментов способна блокировать рост и развитие бактериальных колоний. С лечебной целью используется бактериофаг, содержащий стерильный фильтрат фаголизата бактерий Klebsiella pneumoniae.
- Антибиотики. Это группа лекарственных медикаментов является основой комплексной терапии данного состояния. Для борьбы с клебсиеллой используются цефалоспорины 4 и 3 поколения, тетрациклины, полусинтетические пенициллины и аминогликозиды. В особо редких случаях могут применяться антибиотики из группы фторхинолонов. Для улучшения эффективности проводимого лечения, медицинские специалисты могут комбинировать прием отдельных групп препаратов.
- Пробиотики. Для того чтобы восстановить кишечную микрофлору, которая была нарушена приёмом антибактериальных средств, каждому пациенту назначаются пробиотические препараты. Наибольшей популярностью пользуются такие средства, как Аципол, Пробифор, Бифидумбактерин, Линекс, Бифиформ, Ацилакт, Нормофлорин и Биовестин.
Кроме перечисленных групп лекарственных медикаментов, пациентам могут назначать симптоматическую терапию, которая направлена на профилактику и лечение осложнений инфекции.
источник
Невзирая на то, что медицина стремительно шагнула вперед и разработала множество мощных антибактериальных препаратов, пневмония все еще остается одним из наиболее распространенных и смертоносных заболеваний, которое по частоте смертельных исходов занимает третье место после инсультов и онкологических болезней. К сожалению, снизить заболеваемость не удается.
Пневмония — это воспалительный процесс инфекционнного происхождения, который негативно воздействует на нижние дыхательные пути с непременным вовлечением легочных материй.
- Внебольничное воспаление легких является, пожалуй, самым распространенным видом заболевания.
- Госпитальная пневмония. Эта форма заболевания проявляется у человека, который продолжительное время пребывает в стационаре, при условии что во время госпитализации у больного не было ни одного симптома, сведетельствующего о наличии этого недуга.
- Аспирационное воспаление легких — это форма заболевания, которая проявляется в результате попадания в организм болезнетворных бактерий посредством пищи, воды или любых посторонних предметов.
- Атипичное воспаление легких — это, пожалуй, самая тяжелая форма недуга, поскольку она вызвана атипичной микрофлорой (например: хламидиями, микоплазмами и т. д.).
Стоит учитывать, что пневмония — это недуг бактериального происхождения.
Основными возбудителями недуга являются: стафилококк, пнемококк и гемофильная палочка. В редко встречающихся ситуациях толчком к заболеванию могут стать клебсиеллы, кишечная палочка, но это в случае, если у больного параллельно протекают тяжелые заболевания.
Факторы, которые значительно повышают вероятность заболевания пневмонией:
- Поражение внутренних органов, особенно почек, сердца и легких.
- Сниженный уровень защитного барьера организма.
- Наличие онкологических заболеваний.
- Предварительное осуществление исскусственной вентиляции легких.
- Поражение работы центральной нервной системы.
- Возраст, превышающий 60 лет.
- Воздействие общего наркоза на организм.
Как проявляется пневмония у взрослых? Основными проявлениями пневмонии выступают:
- Стремительно поднимающийся и удерживающийся жар до 39 градусов.
- Обильный кашель с отхождением мокрот в больших количествах.
- Одышка в состоянии покоя или при незначительных физических нагрузках.
- Болезненные ощущения или чувство дискомфорта в области груди.
В большинстве случаев больные отмечают значительное снижение работоспособности, слабость, утомляемость, обильное потоотделение, проблемы со сном и отсутствие аппетита. У пациентов пожилого возраста также может наблюдаться общая интоксикация организма. Стоит отметить, что есть категория людей, у которых протекает пневмония без симптомов или же со слабо выраженными — сухой кашель, периодические головные боли и слабость.
Как проявляется пневмония у детей? Чаще всего пневмония у детей развивается крайне стремительно, и причиной ее становятся осложнения после перенесенного ОРЗ. Наиболее распространенный возраст — от полугода до 6 лет. В подавляющем большинстве пневмонию у детей провоцирует пневмококк. Если вы начинаете подозревать, что ваш ребенок заболел, то следует незамедлительно обратиться за консультацией к врачу. Лечение, как правило, осуществляется в стационаре. Пневмония без симптомов у детей фактически не встречается.
Эта болезнь стремительно прогрессирует, поэтому халатности и ненадлежащего лечения не потерпит. Бездействие может привести к летальному исходу!
Во избежание существенных погрешностей при исследовании ваших общих анализов, следует основательно подготовиться к их сдаче и выполнить все нижеперечисленные правила:
- Сдача крови должна осуществляться строго на голодный желудок и в первой половине дня. Можно лишь употреблять вовнутрь очищенную воду без газов.
- Вечерняя трапеза должна быть окончена как минимум за 8 часов до предполагаемого времени сдачи крови.
- За пару дней до сдачи анализов следует воздержаться от применения каких-либо лекарственных средств, поскольку им под силу существенно изменить состав крови.
- За сутки необходимо воздержаться от жирной пищи, алкоголя и не допускать физических нагрузок.
Пневмония — это крайне смертоносное заболевание, нуждающееся в своевременном выявлении и соответсвующих исследованиях. Диагностика должна в себя включать следующие составляющие:
- Биохимический состав крови.
- Общий анализ мочи.
- Общий анализ мокрот.
- Флюорография.
При пневмонии анализ крови — это самая обязательная составляющая диагностирования. Редко, но встречаются случаи, когда результаты анализов крови в норме, но при этом воспалительные процессы все равно будут проявляться. Это свидетельствует о том, что иммунная система больного ослабла настолько, что не в состоянии воздействовать на протекающий недуг.
При пневмонии анализ крови у взрослого человека должен показывать довольно высокий уровень лейкоцитов, но это при условии, что иммунная система еще в силах оказывать сопротивление болезни. Показатель СОЭ должен достигать критических отметок. Если в организме продолжительное время происходит интоксикация, то возможно развитие анемии. Нормальное течение пневмонии не способно проявиться в анализах. Лишь в случае, когда приближается кризис, может стремительно возрасти показатель эозинофилов.
В том случае, если при пневмонии анализ крови не проявляет лейкоцитоз, то это плохой звоночек для взрослых.
Анализ крови при пневмонии у ребенка:
- Показатель эритроцитов находится в норме или незначительно понижен. Запущенная форма заболевания, наоборот, провоцирует стремительное повышение количества эритроцитов в организме.
- При пневмонии анализ крови у ребенка указывает на повышенное количество лейкоцитов, что говорит о наличии бактериального недуга.
- Стремительно возрастает количество разнообразных форм палочкоядерных нейтрофилов.
- Анализ крови при пневмонии у ребенка показывает, что заболевание приводит к стремительному уменьшению уровня лимфоцитов.
- СОЭ в разы превышает необходимую норму.
Курс лечения легкой формы пневмонии могут назначать врачи, имеющие широкий профиль: терапевты, педиатры, семейные врачи. Что касается тяжелой формы заболевания, то тут необходима госпитализация в специализированное отделение — пульмонологическое.
Основа лечения воспаления легких — антибактериальные препараты (антибиотики). Препарат, дозировка и длительность приема должны в обязательном порядке определяться врачом, в зависимости от множества факторов: возраст пациента, особенности протекания недуга и наличие дополнительных заболеваний. В большинстве случаев лечение проходит комплексно, с применением нескольких антибактериальных препаратов.
Средняя продолжительность курса лечения составляет 10 дней.
Полностью исключить вероятность заболевания невозможно, но можно приложить максимум усилий, чтобы обезопасить себя и своих близких. Прежде всего, нужно стараться жить в соответствии со здоровым образом жизни: придерживаться правильного питания, закаляться, заниматься спортом, много времени проводить на свежем воздухе, избегать стрессовых ситуаций и придерживаться всех правил личной гигиены. Необходимо употреблять в пищу растительную еду или же БАДы, чтобы работа иммунной системы не давала сбои. Лежачим больным рекомендуется регулярно проделывать курсы массажа и делать специально разработанную дыхательную и лечебную гимнастику, а также целесообразным может быть назначение антиагрегантов (например, «Трентала», «Гепарина» и т. д.).
Относитесь крайне щепетильно и внимательно к состоянию здоровья, ведь своевременное диагностирование и лечение недугов может значительно увеличить продолжительность жизни человека!
источник
Общий анализ крови (ОАК) и мочи (ОАМ) являются стандартными исследованиями при всех патологиях, в т.ч. при воспалении легких. Они дают базовую информацию о процессах, происходящих в организме, и позволяют подтвердить или исключить подозрения на пневмонию.
Безусловно, по одним лишь общим анализам нельзя поставить диагноз. В подтверждении воспаления легких решающую роль играет рентгеновское обследование, микроскопия мокроты и биохимический анализ. Но в комплексе с этими методами общий анализ крови при пневмонии дополняет общую картину заболевания.
С помощью этого элементарного исследования легко определить, имеется ли в организме воспалительный процесс, и оценить его интенсивность. Также по отклонениям лейкоцитарной формулы можно приблизительно предположить этиологию болезни (бактериальная она или вирусная).
Кровь при пневмонии исследуется не менее двух раз: при поступлении в инфекционное отделение и при выписке из него для оценки результата лечения. Но еще лучше иметь промежуточные показатели на разных этапах терапии для оценки динамики выздоровления.
Основные изменения ОАК при пневмонии – это:
- лейкоцитоз;
- ускорение СОЭ;
- сдвиг лейкоцитарной формулы влево.
Отклонения значений ОАК в первую очередь касаются ее лейкоцитарного ростка. Но для того, чтобы произвести расшифровку, важно знать нормы показателей кровяных телец.
Количество лейкоцитов у здорового взрослого колеблется от 4 до 9 Г/л. При пневмонии же этот показатель зашкаливает, поднимаясь иногда до 40-60, так как организм начинает сопротивляться инфекции. Подобное увеличение числа белых кровяных телец именуется лейкоцитозом.
Кроме того, важным показателем ОАК при воспалении легких служит скорость оседания эритроцитов (СОЭ) или реакция оседания (РОЭ), как ее называли раньше.
В норме СОЭ не превышает 15 мм/час у женщин и 10 мм/ч у мужчин. Исключением являются только беременные, дети и пожилые люди. Во время пневмонии, как и при других воспалительных процессах, СОЭ сильно возрастает, что свидетельствует о воспалении легочной ткани.
Как известно, лейкоциты – это лишь общее название элементов крови, которые сражаются с воспалением. Среди них есть целое разнообразие разновидностей клеток, каждая из которых выполняет свою специфичную функцию.
Так, в зависимости от цвета лейкоцита под микроскопом различают бесцветные нейтрофилы, фиолетовые базофилы и розовые эозинофилы. При пневмонии наблюдается повышение именно нейтрофильных клеток (нейтрофилез).
Нейтрофилы отличаются между собой по возрасту. Молодые (палочкоядерные клетки) в норме составляют до 5% всех лейкоцитов, в то время как зрелые (сегментоядерные) преобладают, составляя около 60%. Такое соотношение характерно для здорового организма. При пневмонии оно резко нарушается.
Для того чтобы иммунная система могла сопротивляться инфекции, требуется увеличение числа молодых клеток, и число палочкоядерных элементов начинает резко возрастать. Данные изменения называют сдвигом лейкоцитарной формулы влево, поскольку юные клетки в таблице расположены левее зрелых.
Повышение РОЭ может наблюдаться не только при воспалительных изменениях, но и быть вариантом нормы. К примеру, у беременных СОЭ достигает иногда значений в 30-40 мм/ч, у людей старше 60 лет – 20-30 мм/ч. У грудных детей, наоборот, показатель СОЭ сильно снижен. И даже незначительное его повышение стоит рассматривать как признак воспаления.
Ускорение РОЭ связано с тем, что в плазме крови при пневмонии увеличивается концентрация защитных белков (фибриногена и глобулинов). Из-за этого эритроциты, которые обычно заряжены отрицательно и не слипаются, начинают слипаться друг с другом и быстро оседать на дно пробирки. Выявить точное количество воспалительных белков можно с помощью биохимического анализа.
Не всегда общее увеличение количества лейкоцитов при воспалении легких вызвано повышением числа нейтрофилов. Если болезнь вызвана вирусным агентом, будет увеличиваться количество лимфоцитов (лимфоцитоз), так как именно они борются с вирусами эффективнее всего. На основании этого отличия в клиническом анализе крови при пневмонии (нейтрофилез или лейкоцитоз) и можно предположить, какой микроб явился возбудителем заболевания: бактерия или вирус.
После выздоровления картина крови улучшается, но изменения в ней сохраняются еще длительное время, что свидетельствует о наличии иммунитета. Общее количество лейкоцитов почти достигает нормы (9 Г/л), РОЭ может оставаться на прежнем повышенном уровне.
Лейкоцитарная формула постепенно уравновешивается: молодые клетки созревают, превращаясь в сегментоядерные, и сдвиг плавно исчезает. Характерным для периода выздоровления считается некоторое увеличения числа эозинофилов, что является признаком благоприятного исхода. И, наоборот, если после пневмонии развились осложнения, эозинофилы могут полностью исчезать.
У детей картина крови имеет тенденцию постоянно меняться. Например, до 3-4 лет количество лимфоцитов сильно преобладает над числом нейтрофилов. Если бы такие отклонения были выявлены у взрослого, можно было бы заподозрить вирусную пневмонию, но для детей этого возраста данная картина является нормой.
После 5 лет, наоборот, начинают преобладать нейтрофилы. И к 14-15 годам ОАК детей, включая показатель РОЭ, приближается к взрослым нормам. Чтобы не ошибиться с расшифровкой анализа ребенка, лучше доверить его педиатру, который точно сопоставит результаты с его возрастом и состоянием.
Судить о наличии воспалительного процесса в организме, в т.ч. в легких, можно и по работе почек, которая отображается в ОАМ. При пневмонии в моче нередко появляется небольшое количество эритроцитов (микрогематурия), а также белок (протеинурия), чего не бывает в норме. После выздоровления эти изменения, как правило, сразу исчезают.
источник
Пневмония – это инфекционное заболевание, поражающее воспалительным процессом один или несколько сегментов тканей легкого. Передается оно воздушно-капельным путем, а также может стать последствием других воспалительных процессов дыхательной системы. Пневмония является распространенным заболеванием, которое при несвоевременном или некачественном лечении может привести к более серьезным воспалениям или даже к летальному исходу.
Заметив несколько из перечисленных симптомов, необходимо немедленно обратиться к врачу, так как быстрое начало терапии избавит от осложнений и обеспечит кратковременное выздоровление. Врачи-пульмонологи Юсуповской больницы, базируясь на своем огромном опыте и знаниях, смогут точно определить стадию и форму пневмонии, а также назначить лечение, подходящее индивидуально каждому пациенту.
Во время первых 48 часов возбудитель пневмонии может проявлять себя как обычная простуда или грипп. Важно обратить внимание на каждый отдельный симптом и вовремя обратиться к доктору. К первичным симптомам пневмонии относят:
- повышенную температуру, которая держится 2-3 дня (до 40 градусов);
- отечность носа, цианоз (синюшность крыльев носа);
- бледность кожных покровов, отеки;
- боли в области грудной клетки, трахеи, горла;
- озноб;
- кашель (сухой, влажный, приступообразный, с отделением слизистой мокроты, гнойного секрета, с хрипами);
- отдышку, учащенное сердцебиение;
- общую слабость и сонливость.
Существуют следующие факторы, имеющие влияние на развитие и прогрессирование воспаления легких:
- болезни органов дыхания: бронхит, синусит, ларингит, тонзиллит, трахеит, сахарный диабет, онкологические болезни, СПИД, кариес, заболевания сердечно-сосудистой системы;
- авитаминоз (сезонный или хронический);
- переохлаждения, перегревание;
- стрессовые ситуации;
- вредные привычки (в особенности курение и чрезмерное употребление алкоголя);
- недавно пережитое оперативно вмешательство;
- возраст до 5 лет и после 65;
- отсутствие регулярной физической нагрузки;
- нахождение в плохо проветриваемых помещениях;
- контакт с инфицированными людьми;
- нахождение в общественных местах в условиях эпидемии;
- прием медикаментов, ослабляющих иммунную систему;
- несоблюдение гигиены, редкое мытье рук.
Возбудители пневмонии всецело влияют на течение заболевания. Каждый инфекционный агент дает разную клиническую картину. По типу возбудителя пневмонию делят на несколько типов:
- вирусная пневмония (риновирусы, аденовирусы, вирусы гриппа, парагриппа, кори, краснухи, коклюша, цитомегаловирусная инфекция);
- бактериальная пневмония (стафилококки, пневмококки, хламидии, стрептококки, гемофильная палочка, микоплазмы пневмонии);
- грибковая пневмония (возбудителями являются грибки рода кандида, пневмоцист, аспергилл);
- гельминтовая пневмония (вызвана паразитами);
- смешанная (когда возбудителями являются сразу несколько болезнетворных агентов).
Существует несколько основных разновидностей пневмонии. Каждая из них отличается не только возбудителями, но еще и клинической картиной. К числу основных видов воспаления легких относят:
- типичную пневмонию, которая характеризуется резким подъемом температуры, сильным кашлем с обильным выделением мокроты, болью и ощущением сдавленности в области грудной клетки. Диагностика данного типа заболевания показывает хрипы в плевральной полости, бронхофонию, затемнение на рентгенограмме и жесткое, сбитое дыхание;
- атипичную пневмонию. Симптоматика может быть слабо выраженной или вовсе отсутствовать. Больной может жаловаться на несильный сухой кашель, першение и боль в горле, головные боли или головокружения, миалгию, общую слабость и недомогание. Рентген или флюорография могут оказывать слабо выраженные признаки воспаления легких на снимке. Данную разновидность пневмонии очень часто можно спутать с другим недугом и начать неправильное лечение. Пульмонологи Юсуповской больницы, орудуя своими профессиональными навыками, поставят верный диагноз и, ссылаясь на все пройденные анализы, назначат грамотное решение, которое не повлечет за собой никаких последствий;
- крупозную пневмонию (плевропневмония). Одна из самых тяжелых разновидностей болезни. Характеризуется резким повышением температуры до 40 градусов, отдышкой, сильным кашлем с отделением мокроты зеленоватого оттенка, либо же с примесью гноя или кровяных сгустков, а также сильными болями в области пораженного участка легкого. Область поражения может занимать даже обе доли легкого, в зависимости от скорости распространения инфекции. Анализ на пневмонию и своевременное лечение в данном случае очень важен, так как в противном случае заболевание может перейти в абсцесс легкого, сердечно-легочную недостаточность.
Быстрое выявление возбудителя воспаления легких ускорит процесс выздоровления, так как врачу будет проще ориентироваться, на что должна быть нацелена терапия (противогрибковая, противовирусная и т.д.) Чтобы определить возбудителя воспаления легких, необходимо пройти полное обследование, включающее в себя следующие анализы:
- рентген грудной клетки;
- флюорографию;
- компьютерную томографию;
- анализы крови и мочи.
Флюорография является, скорее профилактическим методом, так как более информативным способом принято считать рентген. Определенные виды пневмонии могут плохо читаться на снимке флюорографии. Более того, доза облучения, получаемая при флюорографии выше, чем при рентгене.
Одним из решающих анализов в обследовании также является общий анализ крови (ОАК). Анализ крови при воспалении легких помогает определить интенсивность воспалительного процесса в организме. Особое внимание уделяется количеству лейкоцитов, скорости оседания эритроцитов (СОЭ) и установлению лейкоцитарной формулы, которая и помогает определить возможную этиологию заболевания (бактериальное оно или вирусное).
Кровь при пневмонии может характеризоваться следующими показателями:
- лейкоциты при воспалении легких повышены, возникает лейкоцитоз. В норме содержание белых кровяных телец в крови здорового взрослого человека варьируется от 4 до 9 Г/л. Однако при пневмонии этот показатель может возрасти до 40-60 Г/л, поскольку начинается сопротивление организма инфекции;
- эритроциты находятся в пределах нормы или слегка уменьшаются. Значительное сокращение количества эритроцитов может быть только при условии тяжелого течения болезни в результате обезвоживания;
- снижение числа лейкоцитов (лейкопения) – характерна для вирусной пневмонии;
- в случае если лейкоцитарная формула показывает пониженное количество лимфоцитов и повышенное количество нейтрофилов – это в большинстве случаев обозначает наличие пневмонии вирусного характера;
- уменьшение процентного соотношения моноцитов, базофилов и эозинофилов;
- СОЭ при воспалении легких (или реакция оседания, РОЭ) превышает нормальные показатели. Нормой СОЭ для женщин является 2-15 мм/ч, для мужчин 1-8 мм/ч, в то время как при пневмонии этот показатель у обоих полов может превышать 30 мм/ч;
- тромбоциты, как правило, находятся в пределах нормы.
Сразу после выздоровления пациента показатели ОАК улучшаются, однако не приходят в норму полностью. Воспалительный процесс такого характера не проходит быстро, поэтому беспокоиться об изменениях ОАК после выздоровления не стоит, так как они будут сохраняться еще достаточно долго, пока иммунитет полностью не восстановится. Лейкоциты достигают нормы, но скорость оседания эритроцитов может оставаться на прежнем высоком уровне. Характерной чертой для нормального процесса выздоровления являются незначительное увеличение числа эозинофилов. Если же они уменьшены или вовсе пропали это, скорее всего, свидетельствует о развитии осложнений.
Пневмонию очень важно начать лечить вовремя, во избежание развития более серьезных вторичных патологий. Своевременное и качественное лечение определяет скорость выздоровления и легкость течения самой болезни. Компетентность докторов Юсуповской больницы неоднократно подтверждена мировыми сертификатами и доверием наших пациентов. Клиника терапии оснащена всем необходимым медицинским оборудованием, благодаря чему специалистам удается установить максимально точный диагноз и подобрать эффективную тактику лечения пневмонии. Запись на прием проводится по телефону клиники. Вы можете связаться с врачом-координатором через форму обратной связи на нашем сайте.
источник
Здравствуйте, очень нужен Ваш совет. Моя сестра сейчас в больнице, с пневмонией. Вот данные из истории болезни. Иванова И. поступила в пульмонологическое отделение 14.11.2014 г., 62 года, рост 165 см, масса 90 кг. Диагноз: Основное заболевание: Внебольничная правосторонняя среднедолевая пневмония средней степени тяжести. Осложнение основного заболевания: ДН I. Сопутствующие заболевания: ИБС. Постинфарктный кардиосклероз. Стенокардия напряжения ФК II, ХСН I, ФК II (NYHA). Гипертоническая болезнь III, АГ 2, риск 4 (очень высокий). Жалобы: на слабость, кашель с трудноотделяемой мокротой желтого цвета, тяжесть в правой половине грудной клетки, повышение температуры тела до 38,5°С. Анамнез: Больной себя считает с 6.11.2014 г., когда после переохлаждения появилась слабость, кашель с небольшим количеством светлой мокроты, повысилась температура тела до 38,7°С. К врачу не обращалась, в течение 3 дней самостоятельно принимала арбидол — без эффекта. С 09.11. начала прием амоксиклава в дозе 1000 мг 2 раза в день, после чего отмечалось некоторое улучшение общего самочувствия, уменьшение температуры тела до 37°С. С вечера 13.11. отмечает резкое ухудшение общего самочувствия, повышение температуры тела до 38,5°С, мокрота стала желтого цвета, вязкая, в связи с чем утром 14.11. пациентка вызвала скорую помощь и была доставлена в стационар. на 1-е сутки пребывания в стационаре у больной развилась НЛР на амоксиклав в виде крапивницы и отека Квинке. Данные объективного осмотра: кожные покровы теплые, влажные, температура тела 38,4°С, ЧДД 22 в минуту. Аускультативно: дыхание в средних отделах правого легкого ослаблено, над пораженной поверхностью выслушиваются влажные мелкопузырчатые и единичные сухие свистящие хрипы, крепитация. АД 160;90 мм.рт.ст.. ЧСС 100 уд/мин. Остальные органы и системы без особенностей. Данные инструментальных методов исследования: Бак, посев мокроты: материал взят, в работе. Пульсоксиметрия: Sa02 — 91 %. ЭКГ: ритм синусовый, 106 в минуту. ST на изолинии, зубец Т (+). Гипертрофия левого желудочка. Данные лабораторных методов исследования: Общий анализ крови: • Нb 145г/л, Ht 0,43%, Еr 4,6х10¹²/л, , ЦП 0,95, СОЭ 26 мм / час, ■ Тr 198х 10^9/л; L 13, х10^9/л; формула: п/10; с/57; б/1; э/0; л/31; м/5 Общий анализ мочи: ■ удельный вес 1015, белок нет, L 1 — 2п/зр; Еr нет п/зр; цилиндры нет п/зр; соли нет Генетическое тестирование — медленный метаболизатор CYP3A4. Прпараты из листа назначений: 1. Rp: Tab. Bromgexini 0,0008 D.S. По 1 табл. х 3 раза в день до еды. 2. Rp: Sol. Amoxiclavi 1,2 D.S. Вводить внутривенно капельно 3 раза в день после еды. 3. Rp: Sumamedi 0,5% Natriicloridi 0,8%-200ml Dextrosi 5% D.S. Смешать, вводить внутривенно капельно. 4. Rp.:Sol. Heparini 25000 ED D.S. Вводить подкожно 3 раза в день. 5. Rp: Tab. Ortopheni 0,0075 D.S. По 1 табл. х 3 раза в день до еды. Скажите пожалуйста, уместно ли такое лечение при наличии вышеуказанных сопутствующих заболеваний ?
Здраствуйте!Мне 24 гоа,вес 49 кг.Есть ребенок 2 года.Флюграфию делала до беременности,все в норме!И вот недаво предложили работу,пошла проходить мед.коммисию!На флюрографии было пятно,отправили на ренген.В ренгене написано «инфильтративный участок в правом легко в s2 участке.Консультация фтзиатра.Анализ мокроты»Поехала туб.деспансер.Врач смотрела меня,кашля нет,температуры нет!Сдала кровь,мочу,мокроту 7 баночек,диаскин тест.Анализы все хорошие,мокрота вся отрицательная(одна будет готова через 2 месяца,на БК вроде,незнаю),диаскин тест отрицательный.Сделала у них ренген,описали»правосторонняя в/долевая пневмония,прописали уколы цефтриаксон 10 дней,потом на контрольный снимок. Пришла я через 10 дней,сделали опять ренген,потом КТ. Рентгенологи написали улучшений нет.Фтизиатр сказала будет комиссия,будем назначать тебе лечение от туберкулеза!!Я конечно в шоке,в слезы!!Она мне не переживай,ты не заразна анализы в норме все,мокрота отрицательная,живи как живешь и.т.д.! Сказали все равно проверить мужа,ребенка!!Пока была комиссия,муж сделала флюрографию,все внорме,диаскин тест отрицательный,анализы в норме. Повезла ребенка,в этот же день и мне надо было к фтизиатру,что они там решили на счет меня. Так получилось что ребенку делалаи ренген,болела все в норме.Зашли к детсоку фтизиатру!Она говорит что пришли я так и так мне постафили диагноз тбрз,она говорит где справка твоя, я говорю мне не дали ни чего. Я не могу без этого ни чего сделать,иди бери у своего фтизиатра справку с диагназом и приходи!Но так поверхностно посмотрела ребенка,все в норме!! Диаскин не назначила пока.
Я пошла в этот же день к своему фтизиатру,что там комиссия решила!! Пришла к ней говорю давайте справку мне,ребенка без нее не могут нормально обследовать!! Она говорит что на комоссии мы все таки решили что улучшения есть,но незначительные, это все таки пневмония!Она меня посмотрела,кашля как нет так и не было,сдала в этот день мокроту опять. Назначила Азитромицин 10дней после к ней прийти,ребенка пока не надо обследовать.
Пропила я таблетки, приехала к ней получается на 9 день.Сдала кровь,макроту,ренген сделала!Сижу жду описания! И вот захожу к ней,она говорит,что все таки мы ставим тебе диагноз инфлильтративный тубрз,МБТ(-).Пробное лечение в течение 2х месяцев,пока не придет макрота эта!Лечится в домашних условиях,ходить каждый день получать таблетки.При чем меня удивили получать не у них таблетки,а у себя в поликлинники. Я еще удивилась,говорю как так:Почему е у вас в диспансереА где здоровые люди!! Она говорит,что в туб.диспансер тебя никто не пустит!!Там больные!А у тебя типо только только начинается,и ты не заразна. Ребенка скоро поведу к детскому!Справки ни какой на руках нет,просто на листочки написала что детскому передать!На учет не поставили,сказали что пока пробное лечение,все зависит от мокроты которая уже через 2 месяца придет!
У меня много вопросов:Пожалуйста подскажите что нибудь.помогите словом.я реву,мне плохо.Я вся в недоумении
P.S Уже месяц это все длится,чуствую себя так же хорошо.Кашля нет!Температуру меряю утром и на ночь все норм.Усталости нет,т.к.ребенок мы одни живем ни кто не помогает.Я все дома делаю как и делаю(А иногда кажется,что больше делаю от страха).Ем нормально,у нас нормальная обыная семья,худая так мне не в кого толстой быть,я всегда такая была.
Вопросы:
1)Могут разве только на основании рентгена поставить диагноз?Если все анализы в норме,кашля нет,диаскин тест отриц,мокрота отриц.!
2)И что значит пробное лечение?(Я спросила у них что будет через 2 месяца,как я пропью лекарства,они сказали пройдешь ренген,как раз придет мокрота на БК.Если она отриц.значит это не тбрз,а что то другое.И если рентген в норме то мы тебя отпустим и даже на учет ставить не будут) Можно разве пробное лечение так проводить без всего?
3)Я в интернете начиталась что надо таблетки и мужу и ребенку теперь пить.? (Но она не сказала про мужа ни чего,спросила что у мужа же все хорошо.Я сказала да.И Все на этом закончилось.Сказала увидемся через 2 месяца)
4)Ребенка скоро поведу,боюсь вообще ужасно. Не хочу пичкать ее таблетками.Имею ли я право отказатся сейчас ей давать таблетки (естественно после диаскин теста), пока не придет моя мокрота т.е.через 2 месяца?И могу ли я водить ее в садик?(Врач моя сказала,фтизиатр,что конечно можешь,кто тебе сказал что нельзя.Все можно) Но боюсь щас к детскому идти,аж трясет всю!!
5)Могу ли я судить по их такому простому отношению ко мне,что это все таки не тбрз,а пневмания (допустим)?Просто плохо лечится!!(Я у мед.сестры спросила в туб.деспансере.Что как так почему.Она говорит что решили эти препоратами сразу двух зайцев убить,что типо если это тбрз то лечим уже,а если пневмони то уберется,т.к.таблетки сильные)
6)И это нормально что они поставили диагноз,а на учет не поставили?Или они просто не уверены?
7)И почему то мне бронхоскопию не назначили?!Надо настоять чтоб отправили?Или она не обязательна мне?
От лечения не отказалась,буду пить таблетки.Т.к.Я переживаю.Они говорят что на очень очено ранней стадии,поэтому лучше раньше начать чем потом!!
Просто преживаю сильно. Можно просто по ренгену назначть диагноз?!И получать таблетки вообще в своей поликлинике!!Очень много противоречий,с такой болезнью!
источник
Пневмония — это большая группа разнообразных острых инфекционных заболеваний легких с развитием патологических очаговых и инфильтративных воспалительных изменений и наличием экссудата в альвеолах. Эти изменения должны быть подтверждены рентгенологическим исследованием и являться преобладающими среди всех других проявлений заболевания.
Пневмонию может вызывать любой из известных микробов. Однако в дествительности практически все заболевания пневмонией возникают по вине лишь незначительного количества патогенов. Наиболее встречаемый микроб у заболевших лиц всех возрастов — Streptococcus pneumoniae (пневмококк). Больные младше 35 лет чаще других микробов встречают Mycoplasma pneumoniae. Haemophilus influenzae является причиной заболевания табакокурильщиков, больных с хронической обструктивной болезнью легких. Legionella pneumophila редко встречается в качестве возбудителя, тем не менее ею вызванная пневмония делит два первых места вместе с пневмококковой пневмонией по количеству летальных исходов. Кишечные палочки, Staphylococcus aureus, Moraxella catarrhalis не являются актуальными возбудителями и поражают пожилых больных с сахарным диабетом, сердечной, почечной и печеночной недостаточностью, наркоманов. Следует заметить, что в некоторых случаях идентифицировать возбудителя вообще невозможно.
Традиционно у нас в стране пневмонию, которую вызывали пневмококки, именуют крупозной. Принятое повсеместно деление пневмоний на внебольничные и госпитальные ни коим образом не связано с тяжестью самого заболевания.
Единственное, что имеет значение для разделения видов пневмонии — это факторы окружающей среды, при которых возникло заболевание. Зная их, можно с большой степенью определенности указать к какой группе микроорганизмов относится ее возбудитель. Как правило, основную опасность для жизни больного представляет не сама пневмония, а ее осложнения. Самые грозные из них: это абсцесс легкого и эмпиема плевры, респираторный дистресс-синдром, острая дыхательная недостаточность, сепсис, инфекционно-токсический шок.
- начало, как правило, острое, внезапное;
- лихорадка более 38 °С;
- ощущение заложенности в груди;
- одышка при незначительном физическом усилии;
- боль в грудной клетке, возникающая с пораженной стороны на высоте вдоха;
- кашель с отделением вязкой мокротой в самом начале заболевания, которая через 2-3 дня может приобрести «ржавый» цвет;
- учащенный пульс;
- различные виды нарушения сознания.
- Общий анализ крови: повышение количества нейтрофильных лейкоцитов, сдвиг лейкоцитарной формулы влево, токсическая зернистость нейтрофилов, отсутствие эозинофилов, увеличенная скорость оседания эртроцитов.
- Общий анализ мочи: появление белка, уробилина и цилиндров.
- Рентгенография легких: чаще односторонняя инфильтрация легочной ткани очагового, сегментарного, сливного характера.
- Исследование мокроты: бактериоскопия окрашенного по Граму мазка делает возможным в первые часы пребывания больного в лечебном учреждении отличить грамположительную микрофлору от грамотрицательной и определить морфологию некоторых респираторных патогенов.
- Иммунологические методы: идентификация и определение степени активности хламидийной, микоплазменной и легионеллезной инфекций; антигены и специфические антитела в биологических средах организма.
Показания к лечению в стационарных условиях:
- Возраст старше 70 лет.
- Наличие сопутствующей хронической патологии: хроническая обструктивная болезнь легких, застойная сердечная недостаточность, хронические гепатиты и нефриты, сахарный диабет, наркотическая и алкогольная зависимость, токсикомания, иммунодефицитные состояния.
- Низкая эффективность амбулаторного лечения на протяжении 3-х дней.
- Различные формы нарушения сознания.
- Дыхательные движения с частотой больше 30 в одну минуту.
- Резкое падение артериального давления, нарушение сердечного ритма.
- Поражение нескольких долей легких.
- Появление экссудата в полости плевры.
- Снижение уровня лейкоцитов до 20000 в 1 мкл.
- Снижение уровня гемоглобина до 7 ммоль/л.
- Социальные показания.
Первое, что нужно сделать, — это скорейшим образом назначить больному этиотропную терапию. Она проводится согласно общепринятым стандартам антибактериальной терапии пневмоний. Если выбранная терапия эффективна, то ее продолжают обычно на протяжении 7-10 дней. Но если на протяжении 3-х дней лечение не оказывает должного эффекта, фиксируется отсутствие положительной динамики, появляются различные осложнения, то переходят на альтернативную схему лечения.
Рекомендуемые схемы проведения антибактериальной терапии:
- Нетяжелые пневмонии у пациентов в возрасте до 60 лет без сопутствующих заболеваний. Препараты выбора: антибиотики для перорального применения (аминопенициллины, макролиды); альтернативные препараты: доксициклин, респираторные фторхинолоны.
- Пневмонии у пациентов старше 60 лет с сопутствующими заболеваниями. Препараты выбора: защищенные аминопенициллины для перорального применения +/- макролиды, цефалоспорины I поколения для перорального применения; альтернативные препараты: респираторные фторхинолоны.
- Клинически тяжелые пневмонии независимо от возраста больных. Препараты выбора: цефалоспорины III поколения для парентерального применения + макролиды для парентерального применения; альтернативные препараты: фторхинолоны для парентерального применения.
Когда состояние больного стабилизируется и происходит регресс клинической симптоматики, на первое место выходят физиолечение, массаж, лечебная физкультура, применение бронхолитических препаратов. Всегда следует помнить, что если летальность больных с нетяжелой внебольничной пневмонией составляет порядка 5%, то аналогичные показатели среди лиц пожилого и старческого возраста с тяжелым течением внебольничной пневмонии составляют порядка 30%.
Имеются противопоказания. Необходима консультация специалиста.
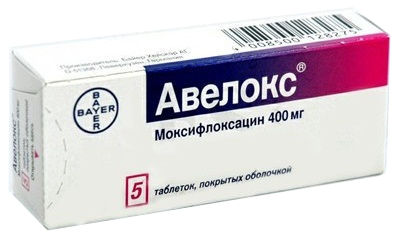
- Моксифлоксацин (Авелокс) — фторхинолоновый антибиотик. Режим дозирования: раствор для внутривенных инфузий 400 мг в 250 мл флаконе. 400 мг в/в 1 р/д при любых инфекциях. Длительность терапии при внебольничной пневмонии — 10 дней.
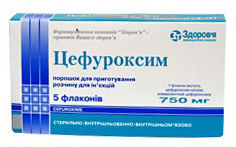
- Цефуроксим (Аксетин) — антибиотик-цефалоспорин II поколения. Режим дозирования: взрослым в дозе 750 мг 3 р/д (кратность) в/м, в/в.
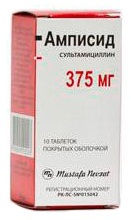
- Амписид (пенициллин полусинтетический + β-лактамаз ингибитор). Режим дозирования: взрослым в дозе 750 мг 3 р/д (кратность) в/м, в/в.
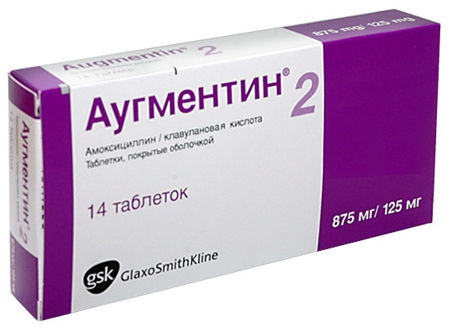
- Аугментин (тригидрат амоксициллина + клавуланат калия). Режим дозирования: таблетки 250 мг/125 мг; 500 мг/125 мг; 875 мг/125 мг.
- Легкие и среднетяжелые пневмонии: внутрь таблетки по 500/125 мг 2 или 3 р/д или 875/125 мг 2 р/д.
- Тяжелые пневмонии: внутрь таблетки 1-2 дозы 500/125 мг 3 р/д или по 875/125 мг 3 р/д.
- Левофлоксацин (Глево) — фторхинолоновый антибиотик широкого спектра действия. Режим дозирования: принимают внутрь по 250 и 500 мг 1 или 2 р/д. Средняя доза 250 или 500 мг в сутки.
- Цефтриаксон (антибиотик-цефалоспорин III поколения). Режим дозирования: применяется в дозе 2,0 г 1 р/д (кратность) внутривенно.
- Левофлоксацин (Элефлокс) — фторхинолоновый антибиотик. Режим дозирования: применяется в дозе 500 мг 1-2 р/д (кратность) внутривенно.
- Метронидазол (Метрогил) — противопротозойный препарат. Режим дозирования: применяется в дозе 1,0 г 3 р/д (кратность) внутривенно.
- Флуконазол (Проканазол) — противогрибковый антибиотик. Режим дозирования: применяется в дозе 400 мг 1 р/д (кратность) внутривенно.
| Мужчины | Женщины | |||||||||||||
| Возраст, лет | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + |
| Кол-во заболевших | 110 | 300 | 100 | 933.1 | 933.1 | 943 | 957 | 55 | 150 | 50 | 907 | 907 | 931 | 944 |
При пневмонии может наблюдаться повышение уровня хлора (гиперхлоремия).
источник
Лабораторные исследования включают в себя клинический анализ крови.
Резкое увеличению лейкоцитов, и особенно палочкоядерных нейтрофилов указывают на наличие в организме воспалительного процесса и активизацию иммунной системы.
Уровень лейкоцитоза прямо пропорционально степени тяжести пневмонии.
О воспалительных процессах или злокачественных образованиях свидетельствует увеличение скорости оседания эритроцитов (СОЭ). Лабораторный анализ крови рассматривает и соотношение всех форм лейкоцитов, называемое в медицине лейкоцитарной формулой.
При тяжелой форме пневмонии анализ показывает:
- — высокий лейкоцитоз;
- — токсигенную зернистость нейтрофилов;
- — высокую концентрацию палочкоядерных нейтрофилов.
- к
Что касается последнего пункта, то здесь нужно отметить, что причинной сдвига лейкоцитарной формулы влево может стать и элементарное отравление, в том числе и парами (газами).
Острая форма пневнонии при ошибочном диагнозе и неправильно назначенном лечении может привести к летальному исходу.
Поэтому гематологические методы диагностирования пневмонии при их высокой эффективности применяются комплексно с другими лабораторными исследованиями.
Общий анализ мочи необходим для определения уровня белка и эритроцитов моче – протеиноурии и микрогематоурии.
Лабораторный анализ мокроты, ее посев позволяют определить этиологию (тип возбудителя воспалительных процессов).
Пневмония – тяжёлое острое скоротечное заболевание, при котором поражаются лёгкие человека. Разновидностей причин, которые могут дать толчок этому заболеванию достаточно много – сниженный иммунитет, аллергические реакции, нарушенное кровообращение, недоразвитость или неполное раскрытие лёгких у маленьких детей и множество других. Все вышеперечисленные причины вызывают неспособность организма противостоять атмосферным инфекциям, которые внедряются в лёгкие и начинают их разрушать. На начальных стадиях пневмония очень похожа на ОРЗ или ОРВИ (либо с них начинается), но быстрое заполнение лёгочных полостей жидкостью, кровью и гнойными массами ведёт к асфиксии, а крайне высокая температура – к гибели нервных клеток, что до недавнего времени выливалось в 40% смертность среди больных, а в детских случаях эта цифра до сих пор актуальна.
Отличие пневмонии от обыденных простудных заболеваний – её возбудитель, которым является стафилококковая инфекция, насчитывающая более ста разновидностей, и гемофильная инфекция в меньшем ряде случаев. Также изредка развивается заболевание под воздействием грибка, хламидий и некоторых вирусов.
Чтобы отличить обычную запущенную простуду от смертельно опасной болезни даже на ранних стадиях сдаются определённые анализы на пневмонию.
- В первую очередь при ОРЗ и ОРВИ берутся анализы на пневмонию у людей, болеющих ей хронически.
- Высокая интенсивность симптомов простудного заболевания.
- Крайне высокая температура 39 и выше. Хотя у детей наблюдаются частые случаи заболеваемости пневмонией без повышения температуры.
- Очень тяжёлая одышка или кашель с удушьем.
- Присутствие в мокроте кровяных и гнойных масс.
- Грудные боли в области лёгких.
При подозрении на пневмонию проводится целый комплекс процедур, которые призваны:
- Подтвердить наличие заболевания.
- Выявить возбудителя.
- Узнать тяжесть болезни и степень поражения лёгких
- Контролировать процесс лечения и выздоровления.
Чтобы выявить наличие какого-либо заболевания, врачи в первую очередь берут общий анализ крови, общий анализ мочи. Для выявления возбудителя болезни делается анализ мокроты и крови на возбудителей.Для того чтобы контролировать течение заболевания, степень его распространения и форму и область поражения применяют как рентген лёгких, так и компьютерную томографию и бронхоскопию. Контролируют процесс выздоровления чаще всего при помощи контрольных анализов мочи и крови.
Биохимический анализ крови при пневмонии и других заболевания – самый главный анализ, призванный отразить метаболические процессы в организме (работу внутренних органов и систем), наличие вирусов или бактерий и продуктов, связанных с их жизнедеятельностью, указывающих на степень заражения. Для проведения подробной биохимии требуется довольно много крови, поэтому её берут из вены. В менее серьёзных ситуациях достаточно и взятой из пальца, чтобы просто иметь представление об общей картине состояния пациента.
Готовый результат ОАК при пневмонии представляет собой представляет собой бумажный бланк, на котором три колонки. В первой вписаны показатели, на которые проводится исследование, в последнем изначально прописаны показатели нормы, а средняя колонка – реальные цифры конкретного больного. Если результаты вписаны от руки, значит, что показатели высчитывались вручную лаборантом, если весь бланк отпечатан с диаграммами, то – высокоточным автоматическим прибором для проведения анализа – гемоанализатором. Самым идеальным вариантом считается проведение автоматического анализа с ручной корректировкой относительно состояния конкретного больного. Это обусловлено тем, что у человека нормальное соотношение показателей может меняться под действием смены питания, гормонального фона или прорезывания зубов, а также неспособностью гемоанализатора выявления болезнетворных микроорганизмов.
Чтобы показатели были наиболее точными, перед забором крови следует:
- Не принимать алкоголь, жирную и острую пищу, минеральную воду и соки.
- Не курить.
- Не заниматься сексом (чтобы гормональные прыжки не влияли на метаболизм).
- Отказаться от приёма гормональных препаратов и антибиотиков, если это возможно, после консультации с врачом.
- Исключить физические упражнения и не перенапрягаться.
Общий анализ крови при пневмонии содержит следующие показатели:
Гемоглобин – главное рабочее вещество эритроцитов, непосредственно переносящее кислород. Пониженный гемоглобин может быть не только следствием пневмонии, но и причиной, т. к. его падение снижает общие показатели здоровья организма и, как следствие сопротивляемость иммунной системы.
Эритроциты — количество красных кровеносных телец, переносящих кислород. У здорового организма количество эритроцитов на заданный объём должно быть в пределах нормы либо немного падать при заболеваниях. Анализ крови при воспалении лёгких показывает незначительное увеличение их количества.
Ретикулоциты – показатель активности костного мозга. Ретикулоциты (ретикулины) — клетки, образуемые костным мозгом, из которых потом образуются настоящие эритроциты. Скажем так, это эритроциты-дети также способные переносить кислород. В норме эти клетки в периферическую кровь попадают в маленьком количестве, но активная выработка ретикулоцитов и повышение их количества в самой крови говорит о массовой гибели эритроцитов в организме, а понижение – о нарушении работы костного мозга. У новорождённых этот показатель составляет около 10%, а у более старших людей 0,2 – 1%. При пневмонии их количество увеличивается не только из-за гибели эритроцитов, но и из-за кислородного голодания организма по вине плохого усвоения газа поражёнными лёгкими. Недостаток кислорода организм пытается компенсировать количеством красных кровеносных телец.
Тромбоциты – количество тромбоцитов влияет на скорость свёртывания крови и их изменение практически никогда не связано с воспалительными процессами, поэтому при воспалении лёгких тромбоциты должны быть в норме.
СОЭ – показатель скорости осаждения эритроцитов, иногда называемый РОЭ (реакция осаждения эритроцитов). Скорость выпадения эритроцитов в осадок зависит от их тяжести, которая говорит о наличии в них белков, реагирующих на воспалительный процесс, в том числе и на пневмонию. СОЭ при воспалении лёгких всегда повышено. СОЭ при пневмонии и других болезнях – один из главных показателей, и чем он выше, тем серьёзнее заболевание и обширней воспалительный процесс.
Лейкоциты – содержание белых иммунных телец, ответственных за обнаружение и обезвреживание болезнетворных клеток и их соединений. Повышенное содержание лейкоцитов при пневмонии указывает на бактериальное происхождение заболевания, например – пневмококковую инфекцию.
Лимфоциты – содержание лимфоцитов, иммунных клеток крови, отвечающих за распознавание болезнетворных вирусов и выработку антител. Повышенное количество лимфоцитов говорит о вирусном характере заболевания и его интенсивности.
Моноциты – крупные иммунные клетки, вырабатывающие определённый ряд веществ крови и превращающиеся в макрофаги и уничтожающие как помеченную лейкоцитами фауну, так и мёртвые клетки организма. При воспалении лёгких образуется большое количество гнойных масс и поражённых тканей в лёгких, что требует образования большего количества моноцитов для очищения организма и уничтожения бактерий.
Анализ мокроты при пневмонии призван выявить причину заболевания, а именно болезнетворные бактерии. Если анализ крови выявил повышенное количество лейкоцитов, то проводится посев мокроты на бактерии и грибки, а также проверка их чувствительности к препаратам.
У маленьких детей довольно сложно взять этот анализ, т.к. они склонны к моментальному заглатыванию отхаркиваемой при кашле мокроты, поэтому иногда берётся слизь из носа или в крайне редких случаях проводиться биопсия.
Помимо возбудителя, мокрота может дать дополнительную информацию:
- Примесь крови в мокроте говорит об очаговой или крупозной пневмонии. Если мокрота коричневая или ржавая, то значит, кровеносные тельца уже мертвы и пневмония крупозная.
- Ярко-жёлтый цвет мокроты говорит о эозинофильной пневмонии – аллерго-воспалительном поражении лёгких.
- Фибриозные свёртки и желчные пигменты говорят о гибели эритроцитов уже в самой полости лёгких, что означает очень серьёзное поражение, при котором кровь уже понемногу начала заполнять полости.
Анализ мочи при воспалении лёгких может показать незначительное наличие белка, свидетельствующее о воспалительных процессах в организме и остатки эритроцитов, количество которых в крови при заболевании резко увеличивается.
Рентген лёгких или флюорография делается в двух плоскостях: спереди и сбоку и показывает область локализации воспаления, которая на снимках выделяется тёмным цветом.Компьютерная томография производится для той же цели, но является более точным и всесторонним видом обследования, замечающим даже очень маленькие очаги. Также эти методы обследования показывают рубцы, в случае их образования после тяжёлого течения болезни.
Каждый из вышеперечисленных анализов при воспалении лёгких даёт лишь общее представление, говорящее о наличии заболевания, но их совокупность позволяет составить очень чёткую картину о причинах, степени распространения и нанесённого ущерба организму, возможных последствиях болезни и назначить единственно верное лечение.
Воспаление легких имеет внешне сходные черты с другими легочными заболеваниями – бронхитом, начальной стадии туберкулеза или рака.
Поэтому важно правильно дифференцировать заболевание, отличить какова природа патологии, очаги поражения, или отличить ее от других заболеваний.
С этой целью применяются нижеследующие методы диагностики пневмонии:
- Подтвердить, что патологические процессы, происходящие внутри легких — это в самом деле – воспаление;
- Определить источник патологии;
- Выявить тяжесть протекания болезни.
- — общий анализ крови и мочи;
- — бактериоскопию мокроты;
- — посев мокроты, количественный анализ флоры в ней и определение ее реакции на антибиотики.
- к
- Рентгенографию грудной клетки в двух проекциях – передней и боковой;
- Компьютерную томографию, которая проводится, если рентгеноскопия не дает полной картины состояния органов дыхания, и необходима диф диагностика пневмонии;
- УЗИ позволяет оценить состояние плевральных полостей при прогрессирующих парапневмонических экссудативных плевритах.
Комплекс всех диагностических мероприятий включены в стандарт — протокол.
Лабораторные исследования включают в себя клинический анализ крови.
Резкое увеличению лейкоцитов, и особенно палочкоядерных нейтрофилов указывают на наличие в организме воспалительного процесса и активизацию иммунной системы.
Уровень лейкоцитоза прямо пропорционально степени тяжести пневмонии.
О воспалительных процессах или злокачественных образованиях свидетельствует увеличение скорости оседания эритроцитов (СОЭ). Лабораторный анализ крови рассматривает и соотношение всех форм лейкоцитов, называемое в медицине лейкоцитарной формулой.
При тяжелой форме пневмонии анализ показывает:
Что касается последнего пункта, то здесь нужно отметить, что причинной сдвига лейкоцитарной формулы влево может стать и элементарное отравление, в том числе и парами (газами).
Острая форма пневнонии при ошибочном диагнозе и неправильно назначенном лечении может привести к летальному исходу.
Поэтому гематологические методы диагностирования пневмонии при их высокой эффективности применяются комплексно с другими лабораторными исследованиями.
Общий анализ мочи необходим для определения уровня белка и эритроцитов моче – протеиноурии и микрогематоурии.
Лабораторный анализ мокроты, ее посев позволяют определить этиологию (тип возбудителя воспалительных процессов).
Пневмония – это опасное инфекционное заболевание, связанное с поражением нижних респираторных отделов и паренхимы легкого. Выставляется оно на основании физикальных данных, оценки объективного статуса больного и специфичных для этого заболевания жалобах. Сразу же необходимо начинать эмпирическую антибактериальную терапию (то есть с помощью антибактериальных препаратов широкого спектра действия). Она может быть назначена без проведения дополнительных методов исследования. Безусловно, проведение анализов при пневмонии необходимо, однако оно в большинстве случаев носит ретроспективное значение. То есть, лишь подтверждает правильно выбранную тактику ведения заболевания. Правда, иногда благодаря проведению лабораторных методов диагностики (не инструментальных – это принципиально важно) можно провести дифференциальную диагностику и выявить какие-либо сопутствующие заболевания или же выявить сопутствующие заболевания, которые не менее воспаления легких неблагоприятны в прогностическом плане.
Итак, каков перечень необходимых дополнительных лабораторных методов исследования при диагностике воспаления легких у взрослых? Чаще всего (как стандарт) назначаются следующие обследования:
- Анализ крови при пневмонии. Нужен общий анализ крови (развернутый, а не «троечка», с выведением лейкоцитарной формулы);
- Общий анализ мочи;
- Посев мокроты с определением чувствительности к антибиотикам;
- Мазок из зева и носа с определением присутствия дифтерийной палочки.
Это обязательные лабораторные исследования, которые взрослый человек сдает при попадании в терапевтическое (или же педиатрическое) отделение стационара. Уже в зависимости от того, какие результаты будут определяться в проведенных анализах, можно будет говорить (приблизительно) о природе возбудителя и необходимости проведения дополнительных методов исследования.
Может быть назначен биохимический анализ крови с определением следующих показателей:
- Почечно–печеночный комплекс.
- Определение тимоловой пробы (показатель может быть повышен).
- Определение уровня электролитов.
Эти обследования рекомендованы при тяжелом течении заболевания.
В первую очередь, про пневмонию бактериальной этиологии (коими они в большинстве случаев бывают) будут говорить следующие изменения:
- Наличие сегментно-ядерного лейкоцитоза со сдвигом формулы, с повышением количества незрелых (палочко-ядерных) форм больше пяти процентов от общего числа. Лейкоциты – клетки, которые отвечают за иммунитет. То есть существуют незрелые, промежуточные и зрелые формы лейкоцитов. Наличие большого количества юных форм будет указывать на то, что происходит усиление деления (стимуляция пролиферации) именно этого ростка кроветворения. Этот процесс вызывается наличием воспаления в организме. Опять же, очень важно заметить, что этот показатель не указывает на локализацию воспаления, а лишь только на факт его наличия. Лейкоциты не укажут на эффективность терапии (если анализы не проводятся в динамике). Кроме того, необходимо помнить о том, что при тяжелом общем состоянии человека отсутствие изменения показателей в лейкоцитарной формуле говорит о патологии иммунной системы и проблемах с кроветворением. Кроме того, чем выше показатель молодых форм лейкоцитов, тем дольше по времени протекает воспалительный процесс.
Вид мокроты под микроскопом.
Касательно определения природы возбудителя для назначения оптимальной антибиотикотерапии есть анализ несколько другого характера: в течение нескольких часов определяется характер окраски по Грамму – определяется к какой группе принадлежит микроорганизм, вызвавший воспаление легких в данном случае (Грамм + или же Грамм -). Это в определенной мере поможет оптимизировать эмпирически проводимую антибактериальную терапию, так как есть антибиотики, в большей степени подходящие для грамположительных микроорганизмов (защищенные пенициллины, цефалоспорины первого-второго поколения), а есть те антибиотики, которые стоит использовать против грамотрицательных микроорганизмов (цефалоспорины третьего-четвертого поколения).
Видео: Как по анализу крови определить вирусная или бактериальная инфекция у ребёнка? — Доктор Комаровский
Добрый день, если общий анализ мочи и анализ мочи по Нечипоренко в пределах нормы,а именно обратите внимание на содержание белка, эритроцитов и лейкоцитов, то ищите причину длительно повышенной температуры за пределами мочевыделительной системы.
Подскажите что делать. В декабре началось все с приступов цистита при хороших анализах мочи: Реакция-слабо кислая, плотность 1013, белка, глюкозы нет, лейкоциты 2-4, эритроциты -единичные, эпителий плоский — большое количество. Пропила Монурал, Цедекс, Фитолизин, Нефрофит. Стало немного легче. На сегодняшний день постоянно мучает жжение во влагалище, бывает в уретре. Ночами сплю хорошо, в туалет хожу обычно 6 раз в день. Сдала бак посев мочи — Клебсиелла пневмония 10*4, бакпосев на микрофлору (урогенитальный) Клебсиела пневмония 10*7. Проколола цефтриаксон, свечи уросепт. Узи почек и мочевого в норме. ЗППП: гарденерела, гонорея, микоплазма (2 вида), трихомонада, уреаплазма,хламидия — не обнаружено. Мазок уретры — Лейкоциты (уретра) 1-3 в поле зрения Эпителиальные клетки (уретра) умеренное количество,преимущественно промежуточный, местами скопления парабазального и цилиндрического эпителия Эритроциты (уретра) не обнаружены Слизь (уретра) умеренное количество Микрофлора (уретра) отсутствует Гонококки (уретра) не обнаружены Трихомонады (уретры) не обнаружены Гарднереллы (уретра) не обнаружены Грибы (уретра) не обнаружены Мазок влагалища:Лейкоциты (задний свод) единичные в препарате Эпителиальные клетки (задний свод) большое количество, преимущественно поверхностный Эритроциты (задний свод) не обнаружены Слизь (задний свод) большое количество Микрофлора (задний свод) отсутствует Гонококки (задний свод) не обнаружены Трихомонады (задний свод) не обнаружены Гарднереллы (задний свод) не обнаружены Грибы (задний свод) не обнаружены Также сдано: IgM герпес1.2 — отрицательно, IgM цитомегаловирус — отрицательно. Сейчас пью Вагисан, Лавомакс. Подскажите, что еще можно сдать? И от чего может быть дискомфорт и жжение.
Отвечает Товстолыткина Наталия Петровна.
Врач акушер-гинеколог первой категории
Здравствуйте, Наташа. Не всегда инфекционные процессы являются причиной дискомфорта во влагалище, при этом невозможно предположить причину, даже не зная, сколько Вам лет. Наверное, желательно восстановить микрофлору кишечника и влагалища, не допускать обострения цистита, сдать кровь на сахар. Предположить причину жжения возможно только при гинекологическом осмотре.
Добрый день. Сейчас май, а в декабре-январе я болела левосторонней пневмонией, температура при пневмонии была не большая, до 37,8. Уже больше 4 месяцев держится субфебрильная температура — до 37,4 днем, вечером опускается до 36,7, ночью 36,3. Давно выписалась из больницы, давно анализы (кровь, моча, рентген, иммунограмма) хорошие, кашля нет. Была за эти месяцы на консультациях у пульмонолога, фтизиатра, кардиолога, лора, иммунолога, гинеколога, психотерапевта, терапевта, эндокринолога. Никто не может сказать — отчего держится температура. Как от нее избавится. Чувствую себя усталой при температуре, но всех признаков астенизации нет. Что мне делать. И через сколько сдавать контрольный снимок после выписки из больницы. Спасибо за внимание.
Отвечает Стриж Вера Александровна.
Врач пульмонолог, аллерголог, старший научный сотрудник Национального института фтизиатрии и пульмонологии, к.м.н
Марина! В Интернет консультации причину температуры мы не найдем. Это непростой диагностический процесс. Только очный прием. Контрольный рентген делаете в случае, если советовал лечащий врач. Стандартов в этих вопросах нет.
Здравствуйте. Мне 35 лет. После ОРЗ получила осложнение ларингит, пролечилась и через 4 дня попала в больницу с диагнозом левосторонняя нижнедолевая пневмония. 5 дней капали антибиотик азитомицинового ряда и 7 дней цефепин. На следующий день после последнего укола антибиотика днем стала подниматься температура до 37-37,2( уже 10й день) На 12 день сделали контрольный снимок. Снимок без теней, «без патологии», анализы мочи и крови в норме. На 14 день меня выписали, врач говорит, что температура из-за ослабленного после болезни иммунитета. Правда ли это и достаточно ли при пневмонии всего 7 дней антибиотика?
Отвечает Стриж Вера Александровна.
Врач пульмонолог, аллерголог, старший научный сотрудник Национального института фтизиатрии и пульмонологии, к.м.н
Наталия! Разные пневмонии лечатся по-разному и неодинаково долго. Помогите своему организму. Сегодня острый период минул, поэтому можете начать месячный курс отваров противовоспалительных трав, полезных бактерий, приятных эмоций, массажа и дыхательной гимнастики. Побольше бывайте на свежем воздухе, избегайте сквозняков, особенно в жаркую погоду.
Здраствуйте!Мне 24 гоа,вес 49 кг.Есть ребенок 2 года.Флюграфию делала до беременности,все в норме!И вот недаво предложили работу,пошла проходить мед.коммисию!На флюрографии было пятно,отправили на ренген.В ренгене написано «инфильтративный участок в правом легко в s2 участке.Консультация фтзиатра.Анализ мокроты»Поехала туб.деспансер.Врач смотрела меня,кашля нет,температуры нет!Сдала кровь,мочу,мокроту 7 баночек,диаскин тест.Анализы все хорошие,мокрота вся отрицательная(одна будет готова через 2 месяца,на БК вроде,незнаю),диаскин тест отрицательный.Сделала у них ренген,описали»правосторонняя в/долевая пневмония,прописали уколы цефтриаксон 10 дней,потом на контрольный снимок. Пришла я через 10 дней,сделали опять ренген,потом КТ. Рентгенологи написали улучшений нет.Фтизиатр сказала будет комиссия,будем назначать тебе лечение от туберкулеза!!Я конечно в шоке,в слезы!!Она мне не переживай,ты не заразна анализы в норме все,мокрота отрицательная,живи как живешь и.т.д. Сказали все равно проверить мужа,ребенка!!Пока была комиссия,муж сделала флюрографию,все внорме,диаскин тест отрицательный,анализы в норме. Повезла ребенка,в этот же день и мне надо было к фтизиатру,что они там решили на счет меня. Так получилось что ребенку делалаи ренген,болела все в норме.Зашли к детсоку фтизиатру!Она говорит что пришли я так и так мне постафили диагноз тбрз,она говорит где справка твоя, я говорю мне не дали ни чего. Я не могу без этого ни чего сделать,иди бери у своего фтизиатра справку с диагназом и приходи!Но так поверхностно посмотрела ребенка,все в норме. Диаскин не назначила пока. Я пошла в этот же день к своему фтизиатру,что там комиссия решила. Пришла к ней говорю давайте справку мне,ребенка без нее не могут нормально обследовать. Она говорит что на комоссии мы все таки решили что улучшения есть,но незначительные, это все таки пневмония!Она меня посмотрела,кашля как нет так и не было,сдала в этот день мокроту опять. Назначила Азитромицин 10дней после к ней прийти,ребенка пока не надо обследовать. Пропила я таблетки, приехала к ней получается на 9 день.Сдала кровь,макроту,ренген сделала!Сижу жду описания! И вот захожу к ней,она говорит,что все таки мы ставим тебе диагноз инфлильтративный тубрз,МБТ(-).Пробное лечение в течение 2х месяцев,пока не придет макрота эта!Лечится в домашних условиях,ходить каждый день получать таблетки.При чем меня удивили получать не у них таблетки,а у себя в поликлинники. Я еще удивилась,говорю как так:Почему е у вас в диспансереА где здоровые люди. Она говорит,что в туб.диспансер тебя никто не пустит!!Там больные!А у тебя типо только только начинается,и ты не заразна. Ребенка скоро поведу к детскому!Справки ни какой на руках нет,просто на листочки написала что детскому передать!На учет не поставили,сказали что пока пробное лечение,все зависит от мокроты которая уже через 2 месяца придет! У меня много вопросов:Пожалуйста подскажите что нибудь.помогите словом.я реву,мне плохо.Я вся в недоумении
P.S Уже месяц это все длится,чуствую себя так же хорошо.Кашля нет!Температуру меряю утром и на ночь все норм.Усталости нет,т.к.ребенок мы одни живем ни кто не помогает.Я все дома делаю как и делаю(А иногда кажется,что больше делаю от страха).Ем нормально,у нас нормальная обыная семья,худая так мне не в кого толстой быть,я всегда такая была. Вопросы: 1)Могут разве только на основании рентгена поставить диагноз?Если все анализы в норме,кашля нет,диаскин тест отриц,мокрота отриц.
2)И что значит пробное лечение?(Я спросила у них что будет через 2 месяца,как я пропью лекарства,они сказали пройдешь ренген,как раз придет мокрота на БК.Если она отриц.значит это не тбрз,а что то другое.И если рентген в норме то мы тебя отпустим и даже на учет ставить не будут) Можно разве пробное лечение так проводить без всего?
3)Я в интернете начиталась что надо таблетки и мужу и ребенку теперь пить. (Но она не сказала про мужа ни чего,спросила что у мужа же все хорошо.Я сказала да.И Все на этом закончилось.Сказала увидемся через 2 месяца)
4)Ребенка скоро поведу,боюсь вообще ужасно. Не хочу пичкать ее таблетками.Имею ли я право отказатся сейчас ей давать таблетки (естественно после диаскин теста), пока не придет моя мокрота т.е.через 2 месяца?И могу ли я водить ее в садик?(Врач моя сказала,фтизиатр,что конечно можешь,кто тебе сказал что нельзя.Все можно) Но боюсь щас к детскому идти,аж трясет всю.
5)Могу ли я судить по их такому простому отношению ко мне,что это все таки не тбрз,а пневмания (допустим)?Просто плохо лечится!!(Я у мед.сестры спросила в туб.деспансере.Что как так почему.Она говорит что решили эти препоратами сразу двух зайцев убить,что типо если это тбрз то лечим уже,а если пневмони то уберется,т.к.таблетки сильные)
6)И это нормально что они поставили диагноз,а на учет не поставили?Или они просто не уверены?
7)И почему то мне бронхоскопию не назначили?!Надо настоять чтоб отправили?Или она не обязательна мне?
От лечения не отказалась,буду пить таблетки.Т.к.Я переживаю.Они говорят что на очень очено ранней стадии,поэтому лучше раньше начать чем потом. Просто преживаю сильно. Можно просто по ренгену назначть диагноз?!И получать таблетки вообще в своей поликлинике!!Очень много противоречий,с такой болезнью!
Отвечает Агабабов Эрнест Даниелович.
Здравствуйте, отвечу Вам в той же очередности. 1)Могут. 2) Эффективность начальной терапии не возможно оценить сразу, через 2 мес, при отсутствия должной динамики назначаются препараты 2-го ряда. 3) В Вашем случае может обойтись без этого. 4) Право конечно имеете, но если детский фтизиатр оценит ситуацию как необходимую в назначении терапии или химиопрофилактики уверяю Вас это меньшее зло нежели оставить все на авось, мне сложно судить не видя Вас, доверьтесь лечащему врачу. 5) Не можете, подобные Вашему случаю не одиноки и выбор такой тактики наиболее приемлим. 6) Сложно судить, опять же не вникнув в Вашу ситуацию, я ведь не вижу ни документации ни результатов обследования, на этот вопрос никто кроме лечащего врача не ответит. 7) Этот метод обследование назначается далеко не всегда, так как есть отделы легких где бронхоскопия не сможет объективно визуализировать картину. Если у Вас будут еще вопрос, можете написать на почту
Здравствуйте.Моему мужу 49лет,рост 182,вес85кг.Он не принимает алкоголь вообще и никогда не курил.Атлетического телосложения,занимался раньше большим тенисом.Работает в офисе ,на работе часты психоэмоциональные нагрузки,по характеру интраверт.В апреле пожаловался на перебои в сердце. По ЭКГ Синусовый ритм ЧСС 59 в мин.Нарушение внутрижелудочковой проводимости, одиночные желудочковые экстрасистолы 5 за 1мин.Метаболические изменения миокарда. Холтер — ЧСС от 53 до144 средняя дневная- 85,сон-59.Одиночные политопные желуд.экстрасистолы все измерения-11949.День-9770,сон-2179.Парные желуд.экстрасистолы -1 днем.Одиночная наджелуд.экстрасистолы-26,днем-15,сон-11.Паузы за счет синусовой аритмии-92.Циркадный индекс-144% в пределах нормы.Втечении суток ЧСС-83% от возможной.Тутбулентность сердечного ритма в норме.Ишемические изменения ST не обнаружены.Обьем выполненной работы по лестничным пробам 83% от максим.для данного возраста.Субмакс .ЧСС достигнута в двух случаях.Толерантность к физич.нагрузке высокая.В течении суток наблюдается удлинение коррегированного QT-интервала свыше 450мс в течении 8 минут(1%времени)Анализ на альтерацию Т не дал результатов.Вариабельность ритма сохранена.Поздние потенциалы предсердий были обнаружены в 10% случаях.Результаты анализа были получены в 46случ.из 142.Поздние желудочковые интервалы были получены в 80 случ.из 142.Признаков AV блокады нет. ЭХО КГ – небольшая митральная и трикуспидальная регургитация.Кальциноз аортального клапана 1ст.,Открытие его 18мм в норме.Стенки аорты гиперэхогенны,прав.предсердие не увеличено,прав.желудочек-26мм.Признаков нарушения диастолической дисфункции левого желуд.допплеровским методом нет.ФВ-67%.Масса миокарда-ЛЖ-177,индекс массы миокарда лев.желуд. -86г/м2.Толщина МЖП-в диастолу-в мм-10,толщина ЗСЛЖ-в диастолув мм-10.Правый желудочек в мм-26. Кардиологом было назначено: Этацизин по одной таб. 3 раза в день один месяц, Панангин, Кудесан, Магний B6, Панангин и Милдронат внутривенно.На фоне лечения неприятные ощущения в обл.сердца прошли на 3 день.Холтер на фоне лечения- ЧСС от 47 до 133.Одиночные политопные желуд.экстрасистолы все измерения-223.День-213,сон-10..Одиночная наджелуд.экстрасистолы-11.Паузы за счет синусовой аритмии-26.Циркадный индекс-135% в пределах нормы. Тутбулентность сердечного ритма в норме.Ишемические изменения ST не обнаружены.Толерантность к физич.нагрузке высокая.В течении суток наблюдается удлинение коррегированного QT-интервала свыше 450мс в течении 8 минут(1%времени).Положительный результат альтерации Т в течении4мин.10 сек.-2% из 2часов 49мин.20 сек.Максимальная длительность участков с положительной альтерацией 1мин. 10 сек..среднее -1 мин..Вариабельность ритма сохранена.Поздние потенциалы предсердий были обнаружены в 32% случаях.Результаты анализа были получены в 37случ.из 140.Поздние желудочковые интервалы были получены в 77 случ.из 140.Транзиторная AV блокада 1ст.общей длительностью 9часов,28минут. Через 3недели после отмены этацизина результатыХолтера-.-ЧСС от 48 до145.Одиночные политопные желуд.экстрасистолы все измерения-11949.День-9941,сон-2981.Парные желуд.экстрасистолы -2 днем.Одиночная наджелуд.экстрасистолы-24. Парные наджелуд-2.Появился Пароксизм наджелуд.тахикардии-1. Паузы за счет синусовой аритмии-52.Циркадный индекс-138% в пределах нормы. Турбулентность сердечного ритма в норме.Ишемические изменения ST не обнаружены.Обьем выполненной работы по лестничным пробам 86% от максим.для данного возраста.Субмакс .ЧСС достигнута в двух случаях.Толерантность к физич.нагрузке высокая.В течении суток наблюдается удлинение коррегированного QT-интервала свыше 450мс в течении теперь 10 минут(1%времени) Положительный результат альтерации Т в течении 1мин.10 сек.Максимальная длительность участков с положительной альтерацией 1мин. 10 сек.Вариабельность ритма сохраненаПоздние желудочковые интервалы были получены в 75 случ.из 158.Признаков AV блокады нет. После последнего холтера кардиолог повторно нам назначил Этацизин 1т.3 раза в день.сказав что принимать его придется несколько месяцев а может постоянно. А может придется проводить РЧА.В настояшее время мужа ничего не беспокоит.Прочитали про ААП.,опасаемся продолжать принимать этацизин повторно и тем более длительно.Сейчас принимаем новопассид,пустырник,магнерот,кудесан.Прошли обследования:УЗИ щит.железы-узлы долей и перешейка. Результат пункции-цитограмма кистозного зоба.ТТГ-0,56 Т4св.-16,3 Эндокринолог сказал что лечение не показано только наблюдение,сконтролем гормонов иУЗИ.Анализы крови,мочи в норме,ФГДС –ХР.гастрит ремиссия.УЗИ внутр.органов без патологии.Холецистэктомия в2011г.К-4,7 Са-2,62 Магний-1.05 цинк-11,5 медь- 15,3 Nа 142ммоль/л Простатспециф. Антиген-0,3.Липидограмма-триглицериды-1,4 холестерин-5,7 ХСЛНВП1,45 ХСЛПНВ-3,68 ХСЛПОНП-0,64 индекс атерогенности-3,0.КТ органов грудной клетки локальный фиброз верхней доли правого легкого S 2 ленейный фиброз единичные спайки перенес пневмонию в 2011г.Сердцеобычной конфигурации, нормальных размеров.Со стороны костномышечной системы признаки остеохондроза.Обратились к другому кардиологу он сказал ,что ААП нам не нужны ,рекомендовал продолжить прием седативных препаратов,контроль ЭКГ,Холтер через 3 мес, и дообследование-ВЭМ,и исключить описторхоз,лямблиоз. Диагноз:Идиопатическое нарушение ритма,частая желудочковая экстрасистолия.Посоветуйте пожалуста кого слушать? Не опасно ли проведение ВЭМ при такой частой экстрасистолии?Принимать нам этацизин или ограничится седативной терапией с динамическим наблюдением?Сейчас самочуствие хорошее,ничего не беспокоит.АД всегда стабильно 120/80 мм.рт.ст. Вечером считаем пульс от 9 до 5 экстрасистол в минуту!Насколько тяжела наша ситуация и жизненно опасна, ведь экстрасистол так много ,почтив сут.?Я не сплю прислушиваюсь к нему ночами, и днем придумываю причины ему позвонить, хотя скрываю от него свое волнение. Заранее благодарю Вас за ответ.Ольга.
Отвечает Бугаёв Михаил Валентинович.
Врач кардиохирург высшей категории
Анализ крови при пневмонии назначается больному сразу при подозрении на наличие воспалительного процесса в легких. Легочное воспаление диагностируется комплексно: больному назначают рентген, аналитический комплекс, в том числе общий анализ крови.
После осмотра пациента, проведения рентгенографического обследования доктора назначают комплекс анализов, среди них и забор крови. Картина полученных данных поможет сделать адекватный прогноз протекания легочной патологии.
Первыми на наличие воспалительного процесса в легких указывают лейкоциты. Значительное превышение допустимой нормы количества лейкоцитов в крови указывает на развитие пневмонии, при этом опытный доктор именно по этим кровяным тельцам определяет характер и очаг воспаления.
В норме допускается показатель лейкоцитов в пределах 4-9 г/л. Отклонения от этого показателя могут свидетельствовать о таких нарушениях:
- увеличение количества лейкоцитов дог/л указывает на пневмонию;
- нормальные показатели лейкоцитоза на фоне видимых воспаленных участков на рентгенографии грудной клетки указывают на бактериальную природу воспалительного процесса;
- сдвиг формулы лейкоцитов в сторону увеличения числа миелоцитов и метамиелоцитов говорит об острой очаговой пневмонии;
- сдвиг формулы в сторону миелоцитов с добавлением токсичности нейтрофилов говорит о развивающемся долевом воспалении в легких.
Вторым важным показателем состояния крови, указывающим на наличие воспалительной патологии в легких, считается СОЭ.
Данный показатель указывает не только на наличие патологического очага в организме, но и является вариантом возрастной нормы. В норме СОЭ варьируется от 1 до 10 у мужчин и от 2 до 15 у женской половины населения. У пациентов пожилого возраста максимально допустимым показателем считается 20-30, а у женщин в период беременности.
Когда скорость оседания эритроцитов показывает резкое увеличение (в некоторых случаях до 80 мм/час), то это указывает на развивающееся воспаление легких. Однако следует знать, что при наличии некоторых сопутствующих патологий, например, при усилении вязкости и сгущенности состава крови, скорость оседания эритроцитов при явных признаках и рентгенографически подтвержденной пневмонии будет оставаться в норме.
Адекватно расшифровать анализ крови у ребенка может только врач-педиатр. В растущем детском организме картина крови имеет тенденцию к частым переменам.
Картина крови взрослого пациента, лейкоциты которой указывают на вирусную пневмонию, у детей считается нормой. После 5 лет картина резко меняется, поэтому для того, чтобы правильно определить диагноз ребенку, следует сопоставить возраст маленького пациента с полученными данными.
Кроме общего клинического анализа крови, часто больному пневмонией назначают и биохимический анализ. Этот клинический тест поможет определить возможные развивающиеся осложнения и адекватную картину протекания воспаления.
Основной целью такого исследования является показатель соотношения газов кислорода и углекислого газа в крови больного. При развитии осложнений в виде угнетения дыхательной функции, нарушения дыхания у пациента возникают обструктивные признаки удушья. Такое опасное состояние ведет к кислородному голоданию тканей, в том числе головного мозга и легких, которое вызывает пневмония. Вовремя выявленная патология помогает блокировать и остановить дальнейшее развитие осложнения.
Для того чтобы анализ получился объективным, без влияния на картину сопутствующих факторов, к сдаче крови следует правильно подготовиться:
- Между последним приемом пищи и процессом забора крови должно пройти не менее трети суток.
- За сутки до сдачи анализа крови следует по возможности исключить прием лекарственных препаратов, так как на их фоне существенно меняется картина показателей.
- За сутки до процедуры забора крови следует исключить из рациона алкогольные напитки и жирную пищу.
Клинический анализ крови должен проводиться с одновременным забором выделений из бронхов. Анализ мокроты даст комплексное представление о природе заболевания и поможет подобрать, антибиотиками какой группы на него следует воздействовать.
Как правило, на фоне терапевтического воздействия картина крови несколько меняется, однако происходит этот процесс медленно. Анализ мокроты, взятый одновременно с анализом крови, помогает правильно скорректировать лечение и ускорить процесс исцеления.
После выздоровления у больного рентгенографические снимки перестают показывать наличие очаговых воспалительных затемнений, исчезают и другие симптомы заболевания:
- нормализуется температура тела;
- исчезает кашель, одышка, хрипы в легких;
- повышается общий тонус организма;
- уходит симптом тошноты, боли в животе;
- исчезает боль в груди.
Однако на фоне позитивной динамики картина крови еще некоторый период продолжает оставаться патологической.
Общие показатели могут улучшиться, но изменения в картине крови будут сохраняться некоторое время, что свидетельствует об адекватном иммунном ответе.
Характерным для периода восстановления считается увеличение числа эозинофилов, что свидетельствует о благоприятном прогнозе выздоровления. В противном случае, когда эозинофилы исчезают из клинических показателей крови, доктора могут заподозрить развивающиеся осложнения заболевания.
Диагностика воспаления легких — процесс комплексный. Для правильной и своевременной постановки диагноза доктора задействуют все имеющиеся диагностические методы, в том числе клинический и биохимический анализ крови.
К группе инфекционных заболеваний легких относится пневмония, воспаление легких. Анализ крови при пневмонии назначается врачом сразу после диагностики болезни. Пневмония диагностируется чаще всего посредством рентгенографии грудной клетки. Она проводится в боковой и прямой проекции. За счет этого достигается получение максимально достоверного результата о состоянии легких и наличии в них воспалительных очагов. По результатам можно определить характер воспалительного процесса, месторасположение очага воспаления. Все снимки обязательно делаются в динамике. Это помогает оценить фокус поражения и наличие возможных осложнений. После того, как диагноз «пневмония» был установлен и были проведены лечебные мероприятия, не стоит делать новые рентгеновские снимки пациентам, у которых наблюдаются улучшения и исчезновение симптомов. Анализы, которые назначают врачи при диагностике пневмонии, не заканчиваются на исследовании крови. Воспаление легких в организме выявляется при сдаче общего анализа мочи.
Катализатором пневмонии может выступать:
- длительное пребывание на холоде;
- неправильное питание;
- дефицит витаминов, минералов и микроэлементов в организме;
- курение табачных изделий;
- частые стрессы и сильное переутомление.
Пожилые люди находятся в группе риска из-за возможных застойных явлений в легочной ткани. Врачи всего мира утверждают, что основной причиной возникновения воспаления легких остаются бактерии, стафилококки и пневмококки. Острые вирусные инфекции могут вызывать осложнения в виде пневмонии. Вирусы, которые размножаются в области верхних отделов органов дыхания, создают комфортные условия для размножения патогенных микроорганизмов.
Пневмония — очень опасное заболевание, которое нуждается в своевременной диагностике. Методы исследования должны включать в себя следующие пункты:
- биохимический анализ крови;
- анализ мочи;
- анализ мокрот;
- флюорография.
Самым главным и обязательным анализом является общий анализ крови. В редких ситуациях показатели крови находятся в пределах нормы, хотя воспалительный процесс присутствует в организме. Это означает, что иммунная система ослабла и не в состоянии реагировать на болезнь.
Воспаление в тяжелой форме выражается высоким лейкоцитозом, пониженным количества эозинофилов, лейкоцитарная формула сдвигается резко влево. Показатель СОЭ зашкаливает. В случае длительной интоксикации организма возможно развитие анемии. Благоприятное течение воспаления легких не проявляется в анализах. Только в случаях приближения кризиса может возрасти показатель эозинофилов.
Если в анализе лейкоцитоз не обнаружен, то это неблагоприятный прогностический признак для взрослых людей. При сдаче общего анализа крови в графе результатов обязательно присутствует временной показатель оседания красных кровяных клеток, который не должен быть больше таких данных: 15 мм в час у женской половины и 10 — у мужчин. Повышенный показатель скорости всегда свидетельствует о воспалительных процессах и нарушениях, протекающих в человеческом организме. Показатели, которые свидетельствуют о воспалении легких у ребенка:
- количество эритроцитов находится в пределах нормы или незначительно понижено. Тяжелая форма заболевания провоцирует к значительному повышению эритроцитов в крови;
- повышенное содержание лейкоцитов при бактериальном заболевании у ребенка;
- появляется большое количество различных форм палочкоядерных нейтрофилов;
- бактериальная пневмония приводит к снижению лимфоцитов;
- СОЭ значительно превышает норму.
В ней отображается работа почек, которые очень чувствительны к любым воспалительным процессам в организме. Пневмония выступает катализатором появления в моче белка, а также эритроцитов.После выздоровления пациента показатели микрогематурии и протеинурия сразу исчезают.
Для того чтобы результат исследования был максимально точным и правильно отображал клиническую картину заболевания, следует правильно подготовиться к сдаче анализа:
- Первое правило заключается в том, что кровь для анализа следует сдавать строго на пустой желудок и желательно утром. Можно пить только свежую воду без газов.
- Ужин должен быть минимум за 8 часов до предположительного времени сдачи крови. Только такая ситуация гарантирует достоверный результат анализов.
- За несколько дней до предполагаемых обследований следует прекратить прием любых лекарственных препаратов. Некоторые из них способны сильно влиять на состав крови. Это может привести к получению ложных результатов исследования.
- За сутки до сдачи следует слегка откорректировать меню, не употреблять жирные продукты и напитки, содержащие алкоголь, исключить любые физические упражнения.
Пневмония характеризуется сильным выделением мокроты. Показатели, которые свидетельствует о наличии воспаления легких:
- оттенок мокроты. Очаговая или гриппозная пневмония имеют ржавый оттенок. Эозинофильная — яркий желтый;
- отсутствует неприятный запах выделений;
- различные соотношения гноя и слизи в мокроте;
- реакция проб при пневмонии может быть нейтральной или щелочной.
Исследования при помощи рентгенологических методов — решающий способ диагностики пневмонии. Они включают в себя:
Однако рентгенография не всегда может помочь в постановке диагноза. Если ее использование было малоэффективным, необходимо провести компьютерную томографию легких. Ее назначают в случаях:
- если у пациента ярко выражены все признаки острого воспаления, однако исследование рентгеном не выявило очаг воспаления;
- рецидива заболевания (более 4 раз), однако воспалительный очаг должен располагаться в одном и том же месте;
- когда рентгенологические результаты противоречат проявившимся симптомам.
Биохимический анализ крови напрямую не используется при диагностике такой болезни, как пневмония, но он дает возможность обнаружить нарушения в работе жизненно важных органов.
Все проводимые обследования дают возможность точно определить патологию и назначить и провести максимально эффективное лечение.
Анализ крови при пневмонии, если были выполнены все подготовительные рекомендации, способен с высокой достоверностью показать наличие заболевания.
При любых симптомах общий анализ крови считается обязательным как для взрослых, так и для детей.
Показатели, которые оцениваются при общем исследовании крови, позволяют определить факт наличия пневмонии, в том числе и у ребенка.
При любых жалобах пациента на недомогание врач в обязательном порядке назначает общий анализ крови. Такое исследование проводится и при подозрениях на пневмонию.
С помощью него можно получить все основные показатели крови взрослых и детей, на основании которых и определяется та или иная патология.
Конечно, для более точной постановки диагноза, скорее всего, потребуются дополнительные типы диагностик, однако предварительные выводы о наличие патологии уже можно будет сделать.
Так, при подозрениях на пневмонию, помимо анализа крови, определить заболевание позволяет также рентгенография и микроскопия мокроты.
Лучше всего, если необходимо максимально точно установить факт воспаления легких, то использовать все эти обследования в комплексе.
Исследование крови способно наиболее достоверно показать наличие в организме воспалительного процесса, кроме того, оно дает возможность с высокой вероятностью оценить его интенсивность и характер.
Анализ крови на выявление пневмонии проводится по назначению врача в любом медицинском учреждении, в котором есть своя собственная лаборатория.
В этом случае при исследовании образца крови работник лаборатории тщательно изучает ее лейкоцитарную формулу, чтобы наиболее точно предположить этиологию заболевания, которая может быть как вирусного, так и бактериального характера.
Следует отметить, что анализ крови для выявления пневмонии назначается пациенту не менее двух раз: непосредственно перед самым началом лечения, когда необходимо подтвердить факт патологии, а также по его окончанию, чтобы подтвердить эффективность проведенной терапии.
В некоторых случаях исследование крови проводится и в период активной фазы лечения. Это дает возможность врачу оценить динамику проводимого лечения.
Такой анализ в обязательном порядке проводят не только среди взрослых, но и у детей, которые заболели пневмонией.
Когда в организме взрослых и детей активно развивается пневмония, то происходят определенные изменения и в кровяной жидкости.
В первую очередь в этом случае у взрослого и ребенка можно наблюдать лейкоцитоз, а также заметное ускорение СОЭ.
Кроме того, результаты исследования могут показать и сдвиг лейкоцитарной формулы несколько влево.
Чтобы правильно расшифровать результаты исследования, необходимо знать нормы всех основных показателей.
Кроме того, при проведении анализа на выявление пневмонии важно учитывать и все физиологические особенности каждого человека.
Стоит отметить, что для взрослого и ребенка в нормальном состоянии количество лейкоцитов колеблется в пределах от 4 до 9 Г/л.
Воспаление легких увеличивает этот показатель до 60 Г/л, причем как у взрослых, так и у детей. То же самое относится и к индексу СОЭ, который резко возрастает при пневмонии.
Первые признаки пневмонии позволяет определить общий анализ крови, по результатам которого может быть назначена дополнительная диагностика.
Основную защитную функцию в организме от различного рода воспалений выполняют лейкоциты, которые являются одними из важнейших элементов кровяной жидкости.
В этом случае следует заметить, что среди данных элементов есть несколько разновидностей клеток, каждая из которых выполняет свою определенную функцию.
В медицине лейкоциты принято делить на бесцветные, фиолетовые и розовые. Цвет элемента хорошо виден под микроскопом.
Когда у взрослого или ребенка активно развивается пневмония, можно заметить резкое увеличение именно бесцветных клеток. Эта патология получила название нейтрофилез.
Нейтрофилы, которые и являются бесцветными клетками, между собой различаются по возрастным критериям.
Так, для здорового организма характерно соотношение, при котором количество молодых клеток находится в пределах 5 %, в свою очередь зрелых около 60 процентов.
Когда у пациента, в том числе и у ребенка, в организме прогрессирует пневмония, это соотношение резко нарушается.
Чтобы иммунная система могла эффективно сопротивляться инфекции, ставшей причиной развития воспаления легких, необходим резкий рост именно молодых клеток.
Также при воспалении легких можно наблюдать некоторую дестабилизацию и в отношении индекса СОЭ.
Как правило, повышение показателя СОЭ наблюдается при разного рода воспалительных патологиях.
Между тем данное значение может несколько возрастать и в случае беременности, а также у пожилых людей.
Сильно от нормы в меньшую сторону отличается этот показатель у грудничков. Судить однозначно о том, что при изменении значения СОЭ в организме взрослого или ребенка развивается пневмония, нельзя.
В этом случае требуется дополнительная диагностика, например, биохимический анализ.
При пневмонии вирусного характера заметные изменения происходят и со значением ОАК. Здесь стоит отметить, что не всегда причиной увеличения лейкоцитов является рост нейтрофилов.
В том случае, когда воспаление легких спровоцировано каким-либо вирусом, то будет заметно резкое увеличение общего числа лимфоцитов, так как именно им отведена роль бороться с разного рода вирусами.
Анализ крови при воспалении легких является наиболее доступным способом определить факт наличия данной патологии в организме, в том числе и у ребенка.
Первым признаком того, что у взрослых и детей действительно активно протекает пневмония, является резкое увеличение количества лейкоцитов в кровяной жидкости.
Какие именно показатели исследуются в крови при серьезных подозрениях на воспаление легких, сможет точно ответить лечащий врач.
В лаборатории при исследовании крови пациента тщательно изучается лейкоцитарная формула, которая показывает ненормальное изменение процентного соотношения различных групп лейкоцитов.
Когда пациенту диагностирована острая очаговая пневмония, то можно наблюдать сдвиг этой формулы влево.
Наиболее достоверным анализом крови в плане определения пневмонии является биохимический. В этом случае в лаборатории обращают внимание на наличие фибриногена, а также С-реактивного белка.
Если оба этих индекса имеют повышенные значения, то это в полной мере свидетельствует о присутствии в организме воспалительного процесса.
Кроме того, при исследовании кровяной жидкости смотрят и на наличие сиаловых кислот.
У тех пациентов, у которых диагностировано хроническое воспаление легких, анализ крови показывает изменение всех основных индексов.
Когда болезнь находится в фазе ремиссии, исследование крови может показать результат, который будет соответствовать норме, так как на данный момент в организме воспалительный процесс отсутствует.
При малейших подозрениях на воспаление легких у взрослых и у детей рекомендуется сдать анализ крови как можно быстрей.
Пневмония — воспаление ткани легкого. Возбудителем пневмонии являются бактерии, вирусы, микоплазма, хламидии, грибы и др.
Про анализы при пневмонии у детей написано здесь. а о пневмонии у детей — здесь .
Общий анализ крови помогает определить тяжесть и фазу процесса пневмонии.
— при средней тяжести — выраженный лейкоцитоз со сдвигом влево до юных форм, повышенная СОЭ;
— при тяжелом течении в анализе высокий лейкоцитоз, токсическая зернистость нейтрофилов. резкий сдвиг лейкоцитарной формулы влево вплоть до миелоцитов, снижение числа эозинофилов. лимфоцитов, очень высокая СОЭ. В крови также возможна анемия при длительной интоксикации; увеличение количества эозинофилов более 5 % является ранним и характерным признаком аллергизации и аллергии. Читайте о диагностике анемии в статье «Диагностика анемии. Какие анализы стоит сдавать? ».
— при благоприятном течении воспаления легких (пневмонии) в анализе крови перед кризом нарастает количество эозинофилов и моноцитов ;
— отсутствие лейкоцитоза при анализе крови наблюдается у ослабленных и пожилых больных и является прогностически неблагоприятным признаком.
Повышены С-реактивный белок. фибриноген (даже более 10 г/л при тяжелом течении), общей ЛДГ (лактатдегидрогеназы), особенно ЛДГ 3, АСТ. АЛТ .
При анализе газового состава крови при пневмонии выявляется гипоксемия, в коагулограмме — ДВС-синдром, в анализе микроэлементов крови — гипонатриемия .
Рекомендуется бактериологический анализ мокроты и лаважа (бакпосев).
Для иммунологических анализов характерно снижение числа Т-лимфоцитов. иммуноглобулинов G. А и М (Ig G, Ig A, Ig M). При затяжной пневмонии в анализе снижено количество Т- и В-лимфоцитов, иммуноглобулинов М (IgM).
Анализ крови при пневмонии у ребенка и взрослого дает базовую информацию о происходящих в организме процессах. Конечно, для подтверждения диагноза необходимы и другие методы, в частности, рентгенография и микроскопия мокроты. В комплексе с ними общий анализ крови позволяет врачу получить объективную картину состояния больного.
При воспалении легких кровь исследуют минимум 2 раза. Делается это при поступлении заболевшего человека в больницу и при выписке. Желательно иметь и промежуточные результаты на разных этапах. Регулярно контролируя показатели лейкоцитоза и ускорение СОЭ при пневмонии у взрослых и детей, врач может полнее оценить динамику выздоровления.
Лейкоцитами называют элементы крови, борющиеся с воспалением. На самом деле среди них существует немало разновидностей, каждая из которых в организме отвечает за определенный набор специфических функций. В зависимости от окраса лейкоцита под микроскопом выделяют:
- бесцветные нейтрофилы;
- розовые эозинофилы;
- фиолетовые базофилы.
Анализ крови при пневмонии у взрослых позволяет выявить нейтрофилез, то есть повышение содержания нейтрофильных клеток. Нейтрофилы отличаются по возрасту. В норме молодые клетки составляют до 5% лейкоцитов, а зрелые — около 60%. При пневмонии это соотношение резко нарушается.
Чтобы иммунная система больного могла противостоять инфекции, число молодых клеток должно увеличиться. Термин «сдвиг лейкоцитарной формулы влево» принят из-за того, что в таблице юные клетки располагаются левее зрелых.
У деток картина крови постоянно меняется. На первых 3-4 годах жизни лимфоциты существенно преобладают над нейтрофилами. У взрослого такая картина дала бы основания заподозрить пневмонию вирусной этиологии, но для ребенка это норма.
Для детей старше 5 лет нормальным является состояние, при котором нейтрофилы преобладают. Только к 14-15 годам данные общего анализа крови у ребенка приближаются к нормам, характерным для взрослого возраста. Именно поэтому расшифровкой детских анализов должны заниматься педиатры, которые могут точно сопоставить полученные в лаборатории результаты с возрастом и состоянием пациента.
Важным показателем при воспалении легких является скорость оседания эритроцитов, которую называют СОЭ. В норме описываемый показатель не должен превышать у женщин 15 мм/час, а у мужчин — 10 мм/час. Исключением являются пожилые люди, а также беременные. У людей старше шестидесятилетнего возраста СОЭ — 20-30 мм/час, у будущих мам она иногда достигает 30-40 мм/час. В то же время у грудничков этот показатель сильно снижен. СОЭ при пневмонии у ребенка может достигать 50 мм/час, в то время как норма — 1-15 мм/час.
Повышение данного показателя связано с накоплением грубо дисперсных фракций глобулинов, фибриногена, а также других белков острой фазы воспаления. Можно наблюдать определенную корреляцию степени воспаления и увеличения скорости оседания эритроцитов.
Хотя СОЭ при пневмонии у взрослых и детей возрастает, возможны исключения. В частности, данный показатель остается неувеличенным при одновременном сгущении крови или снижении pH (данные явления вызывают уменьшение агломерации эритроцитов).
Огромную прогностическую ценность имеет оценка данных биохимического исследования крови. Биохимические показатели в основном являются неспецифическими, но позволяют врачу получить представление о характере и выраженности нарушения метаболизма.
Для оценки воспалительного процесса важное значение имеет определение белка и белковых фракций. У человека с нормальным состоянием здоровья концентрация белков в плазме держится на уровне 65-85 г/л. Приблизительно 90% общего белка — это альбумины, глобулины и фибриноген.
Самой гомогенной фракцией простых белков являются альбумины. Они синтезируются в основном в печени. Примерно 60% альбуминов находится в межклеточной жидкости, а 40% — в плазме. Эти белки поддерживают коллоидно-осмотическое давление, участвуют в транспорте билирубина, свободных жирных кислот, ионов кальция и магния, стероидных гормонов.
Глобулины представлены 4-мя фракциями, каждая из которых содержит несколько белков с разными функциями. Фибриноген — это компонент жизненно важной системы свертывания крови. За счет него формируется основа сгустка, в которой задерживаются кровяные клетки.
У здорового человека содержание общего белка — 65-85 г/л, а альбумина — 35-50 г/л. Для воспалительных процессов (в том числе связанных с пневмонией) характерно изменение фракций глобулинов. Чаще всего увеличиваются а1 и а2-фракции глобулинов. Связано это с тем, что в составе а-глобулинов — белки острой фазы. Они естественным образом увеличиваются при любом воспалении. Итак, мы рассмотрели, что показывают анализы крови при пневмонии у взрослых и детей, а теперь перейдем к показателям после болезни.
Картина крови после выздоровления улучшается, но изменения все же сохраняются еще в течение длительного времени. Почти нормальным становится общее количество лейкоцитов, РОЭ может остаться на повышенном уровне.
Постепенно уравновешивается лейкоцитарная форма. Молодые клетки, созревая, превращаются в сегментоядерные, сдвиг плавно исчезает. Для периода выздоровления характерно некоторое увеличение количества эозинофилов — это явный признак благоприятного исхода. Если же в результате воспаления легких развились осложнения, то эозинофилы могут исчезнуть полностью.
Пожалуйста, оцените статью:
Пневмония – это острый инфекционно-воспалительный процесс, поражающий преимущественно респираторный отдел легочной ткани, как правило, вызываемый бактериями, и проявляющийся разной степени выраженности симптомами :
- признаки интоксикации — ухудшение общего состояния, аппетита, лихорадка и др;
- локальными изменениями в легких при обследовании ребёнка (укорочение перкуторного звука, ослабление дыхания, хрипы);
- инфильтративными затемнениями на рентгенограммах;
- кашлем;
- дыхательной недостаточностью (одышка, участие вспомогательной мускулатуры в акте дыхания и др.).
У разных возрастных групп детей возбудители пневмонии различаются. Так, например, у детей первых шести месяцев чаще всего воспалительный процесс в легких бывает вызван такими возбудителями, как:
- кишечная палочка;
- стафилококками;
- пневмококками.
У детей с 6 месяцев и примерно до пятилетнего возраста развитие пневмонии может провоцировать:
- кишечная палочка;
- стафилококк;
- пневмококк;
- микоплазма;
- хламидия пневмония.
Именно те пневмонии, которые были вызваны хламидиями и микоплазмой, врачи называют атипичными. Их течение и лечение протекают иначе, чем в случае обыкновенной пневмонии.
Хламидийная и микоплазменная пневмонии проявляют себя симптомами, схожими с симптомами обычного респираторного заболевания. У ребенка появляется обильный насморк, першение в горле, чихание. Ребенок страдает от сухого изнуряющего кашля, больше типичного для острого бронхита, а не для пневмонии, что очень часто в значительной мере затрудняет диагностику заболевания. Типичной для пневмонии высокой температуры может не быть, а все показатели анализа крови остаются неизмененными.
В эпидемические сезоны (август-ноябрь) возрастает значение микоплазмы, как возбудителя пневмонии у детей раннего дошкольного и школьного возраста. У подростков следует учитывать возможную роль хламидия пневмония как причинного фактора заболевания.
Вирусы имеют значение в развитии пневмоний преимущественно у детей первого года жизни.
У ослабленных детей чаще причиной пневмонии является кишечная палочка, золотистый стафилококк.
Отдельно выделяют большую группу внутрибольничных пневмоний, которые развиваются у детей при госпитализации по поводу других заболеваний. Такие пневмонии вызываются больничными штаммами возбудителей, обычно высоко устойчивыми к антибиотикам (стафилококки, клебсиеллы, псевдомонас – синегнойная палочка, протей).
В результате развития переохлаждения или вследствие снижения защитных сил организма по любой другой причине происходит активное проникновение микробов или вирусов в ткань легкого, где они активно размножаются и вызывают реакцию организма в виде воспаления. Кроме того, инфекция может спуститься с верхних отделов дыхательной системы — горла, носа или бронхов. Болезнетворные микроорганизмы чаще всего попадают в легкие через вдыхаемый воздух – аэрогенным путем.
Предрасполагают к оседанию микробов на слизистой оболочке бронхов предшествующие острые респираторные вирусные инфекции и заболевания, приводящие к ослаблению иммунных механизмов ребенка. ОРВИ у детей играют важную роль в развитии бактериальных пневмоний. Вирусная инфекция снижает местную иммунологическую защиту, облегчая, таким образом, проникновение бактериальной флоры в нижние дыхательные пути и способствуя развитию воспалительных изменений в легких.
После инфицирования, при развитии патогенной микрофлоры в легких начинается воспаление, оно сопровождается повышением температуры тела. В отличие от обычных респираторных заболеваний, при которых повышенная температура падает уже на второй-третий день, при пневмонии температура держится более трех дней, на уровне около 37-38 градусов.
Точный диагноз позволяет сделать рентгенограмма легких ребенка. но существуют и внешние признаки болезни:
- бледность и синюшность носогубного треугольника;
- раздувание крыльев носа;
- учащенное дыхание (60/мин. у детей первых месяцев жизни, 50/мин. у детей 2-12 мес. 40/мин. у детей 1-4 лет);
- очень быстрая утомляемость;
- необоснованная потливость;
- отказ ребенка от еды.
Характерного кашля не существует. он может быть легким, поверхностным, может вообще отсутствовать, а может быть тяжелым, приступообразным как при коклюше.
К внелегочным симптомам пневмонии относятся также:
- тахикардия (учащение сердцебиения);
- желтуха;
- диарея;
- мышечные боли;
- кожные высыпания;
- спутанность сознания.
У детей раннего возраста на фоне высокой температуры тела иногда развиваются судороги.
При аускультации (выслушивании легких) врач обнаруживает характерные для пневмонии изменения – своеобразные хрипы на высоте вдоха (крепитацию) или разнокалиберные влажные хрипы. Очень часто первым аускультативным признаком пневмонии может быть ослабление дыхания в зоне поражения, а не наличие хрипов.
Рентгенологический метод имеет особенно важное значение в диагностике заболеваний органов дыхания у детей. Поэтому, если после обследования ребёнка у вашего врача возникнет подозрение относительно острого воспаления легких, он, кроме других лабораторных обследований, непременно назначит рентгенографию органов грудной клетки.
В анализах крови ребенка при пневмониях обнаруживают:
- повышение числа лейкоцитов со сдвигом формулы влево (признаки воспаления);
- токсическую зернистость нейтрофилов;
- ускорение СОЭ.
Однако отсутствие воспалительных изменений в показателях крови не исключает наличие пневмонии у ребенка.
Пневмония — заболевание коварное и требует постоянного контроля, в любую минуту состояние ребенка может ухудшиться. поэтому не стоит рисковать детским здоровьем. Детей до трех лет чаще всего госпитализируют для постоянного наблюдения за состоянием и во избежание развития осложнений. Детей старшего возраста могут оставить дома, при условии неукоснительного выполнения родителями всех рекомендаций.
Длительность лечения пневмонии зависит от очень многих индивидуальных особенностей организма ребенка, в том числе от возраста, типа пневмонии и тяжести протекания заболевания. Как правило, в неосложненных случаях пневмонии лечение антибиотиками продолжается в среднем 7-10 дней.
Если же пневмония протекает в тяжелой форме, сопровождается различными осложнениями, или же речь идет об атипичной пневмонии, лечение может занимать достаточно длительное время. Это может быть и две недели, и даже месяц — продолжительность лечения может определить только врач, занимающийся лечением вашего ребенка.
При своевременном обращении за медицинской помощью, неосложненном течении заболевания и правильном лечении прогноз воспаления легких в целом благоприятный. Полное выздоровление чаще всего наступает через месяц. А вот в том случае, если медицинская помощь не будет оказана своевременно, последствия пневмонии у детей могут быть достаточно серьезными.
После перенесенной пневмонии дети требуют наблюдения педиатра и детского пульмонолога в течение года.
источник