Продукты питания и вода, потребляемые человеком, весьма далеки от стерильности. Миллиарды самых разнообразных бактерий ежедневно и ежечасно попадают к нам в организм, и совершенно ничего страшного от этого не происходит — уж слишком много способов нейтрализации микробов выдумала природа.
Обладающая бактерицидными свойствами слюна, ядовитый желудочный сок, множество своих, «хороших», бактерий в кишечнике — все это не дает чужакам возможности прижиться и сделать свое черное дело.
Тем не менее человека, ни разу не болевшего кишечной инфекцией, просто не существует. Не существует хотя бы потому, что имеется множество способов нейтрализации всех многочисленных защитных сил — глотать, не пережевывая, чтобы слюна не успела до микробов добраться, переедать, нейтрализовывать щелочными напитками кислый желудочный сок, убивать собственных микробов антибиотиками и т. д.
Но наиглавнейшей причиной кишечной инфекций было, есть и будет несоблюдение элементарных гигиенических норм — неправильное хранение пищевых продуктов, немытые руки, снующие между обеденным столом и туалетом мухи. В конце концов, какими бы замечательными защитными силами человеческий организм ни обладал, всегда найдется количество микробов, нейтрализовать которое просто невозможно.
Возбудителями кишечных инфекций могут быть бактерии (дизентерийная палочка, сальмонелла, стафилококк, палочка брюшного тифа, вибрион холеры) и некоторые вирусы. Размножаясь в кишечнике, и те и другие приводят, во-первых, к нарушениям процесса пищеварения и, во-вторых, к воспалению клеток слизистой оболочки кишечника.
Типичным и наиболее характерным следствием двух указанных процессов является основной симптом любой кишечной инфекции — понос. Другие признаки болезни — тошнота, рвота, боли в животе, повышение температуры тела, отсутствие аппетита, общая слабость — встречаются часто, но обязательными спутниками кишечной инфекции не являются.
Кстати, следует отметить, что на бытовом и на медицинском уровне понятия кишечной инфекции весьма разнятся. Для обычного человека раз есть понос, значит, и кишечная инфекция есть, а для врача главное не симптомы, а путь заражения.
С медицинских позиций, любая болезнь, передающаяся через рот (с пищей, водой, немытыми руками — т. н. фекально-оральный путь инфицирования), является типичной кишечной инфекцией. Наиболее показательный пример — вирусный гепатит А (болезнь Боткина). Заражение вирусом всегда происходит при его попадании в желудочно-кишечный тракт, но поражается печень, а никакого поноса в большинстве случаев нет.
Пути профилактики кишечных инфекций достаточно очевидны и сводятся к соблюдению элементарных гигиенических норм: мытью рук, особенно тщательно после посещения туалета, термической обработки пищи и воды, соблюдению правил хранения пищевых продуктов, изоляции больных и, уж по крайней мере, обязательному выделению им отдельной посуды.
Всегда следует помнить, что наиболее страшным и опасным последствием любого поноса является потеря организмом жидкости и солей. Без пищи человеческий организм более или менее благополучно может просуществовать пару недель, но без адекватного обеспечения водой и солями калия, натрия и кальция счет может пойти на часы. Запасы воды и солей особенно невелики в организме ребенка, и именно для детей кишечные инфекции представляют собой реальную угрозу здоровью и жизни.
Таким образом, истинная тяжесть кишечной инфекции зачастую определяется не частотой стула, не запахом и цветом испражнений, а именно степенью обезвоживания. Определить тяжесть кишечной инфекции может только врач, но вероятность того, что по поводу каждого поноса люди будут обращаться за медицинской помощью, очень невелика.
Поэтому подчеркнем, что вне зависимости от того, как называется конкретная кишечная инфекция, существуют совершенно определенные правила поведения больного и его родственников.
1. Всегда следует задуматься над тем, что это вы такое съели. Полбеды, если это ваш личный кулинарный шедевр, но если это пирожное из ближайшего магазина, то следует проявить сознательность и подумать о тех, кто может пойти по вашим следам. Узнать телефон районной санстанции совсем не трудно.
2. Кишечная инфекция у любого члена семьи — сигнал тревоги для всех остальных. Больному — отдельная посуда, всем остальным — организовать идеальную чистоту, тщательно мыть руки, убрать от греха подальше подозрительные продукты, всю посуду перекипятить, не жалеть дезинфицирующих средств.
3. И понос, и рвота являются способами защиты организма. В упрощенном варианте это выглядит так: в желудочно-кишечный тракт попало что-то не то, и организм всеми возможными способами пытается эту гадость удалить.
Поэтому в первые часы кишечной инфекции мы вовсе не заинтересованы в том, чтобы понос и рвота прекратились. Наоборот, в обоих направлениях организму следует помогать — пить и рвать (а если не хочется — сознательно вызывать рвоту, промывая тем самым желудок), очистить толстый кишечник с помощью клизмы.
Для клизмы используется обычная кипяченая вода, ни в коем случае не теплая (оптимальная температура — около 20 °С), обязательно следить за тем, чтобы вышла вся введенная жидкость.
4. Главный принцип помощи — восполнение потерь жидкости и солей. Для этой цели идеально подходят лекарственные средства, представляющие собой заранее приготовленную смесь различных солей, которую перед употреблением разводят кипяченой водой (оралит, регидрон, глюкосолан). При отсутствии указанных препаратов вполне подойдет компот из сухофруктов, можно чай, лучше зеленый, чем черный. В конце концов, лучше пить то, что есть под рукой (минеральная вода, отвары трав, шиповника и т. д.), чем не пить ничего.
5. Температура напитков должна, ориентировочно, быть равна температуре тела — при этом всасывание жидкости из желудка в кровь будет максимально быстрым.
6. При упорно повторяющейся рвоте помните, что надо пить чаще, но малыми порциями, чтобы не растягивался желудок, а использование противорвотных препаратов (типичный представитель — церукал) — всегда согласовывать с врачом.
7. По большому счету, существует лишь два абсолютно безопасных способа самостоятельного лечения кишечных инфекций — голод и обильное питье. Любые лекарственные препараты могут привести к самым неожиданным последствиям, ну разве что смекта и активированный уголь целесообразны и показаны практически всегда.
8. Обращение к врачу обязательно при поносе у детей первого года жизни и, вне зависимости от возраста, при отсутствии тенденции к улучшению в течение суток.
9. Немедленно обращайтесь за медицинской помощью если:
- из-за упорной рвоты не можете пить;
- более 6 часов нет мочи;
- сухой язык, запавшие глаза, кожа приобрела сероватый оттенок;
- в кале имеется примесь крови;
- понос прекратился, но при этом усилилась рвота и (или) резко поднялась температура тела.
10. При улучшении состояния не торопитесь есть все подряд. Чай с творожком, рисовая и овсяная кашки — это максимум. Потерпите сутки-двое, здоровее будете.
Следует отметить: современная терапия кишечных инфекций вовсе не предусматривает глотание всеми любимых фталазола и левомицетина — хотя бы потому, что причиной каждого третьего поноса являются вирусы, на которых упомянутые антибактериальные препараты не действуют вообще. Но даже если это бактерия, например сальмонелла, то лечиться можно по-разному.
Можно — глотать антибиотики, пытаясь уничтожить сальмонеллу, и попутно уничтожать всех своих кишечных палочек, кисломолочных бактерий и многих других очень полезных и очень нужных микробов. А можно поступить по-другому — «запустить» в кишечник полезных микробов, которые сами «выгонят» вредную сальмонеллу.
Таких лекарств, так называемых эубиотиков, промышленность всего мира выпускает множество. Неудивительно, что при кишечных инфекциях эубиотики все чаще и чаще приходят на смену антибиотикам. А на смену активированному углю приходят новейшие энтеросорбенты, в сотни раз более эффективные.
Главный вывод из предыдущего абзаца состоит в том, что современный врач владеет множеством высокоэффективных способов лечения кишечных инфекций. И совершенно неразумно рисковать здоровьем, часами не покидая туалета, или, руководствуясь советами соседей, пить кисель вприкуску с фталазолом.
источник


Этот микроорганизм впервые был выделен немецким бактериологом Эшерихом из испражнений человека. Позже у него была обнаружена способность продуцировать токсины. В прошлом века были детально изучены свойства эшерихий. И они были разделены исследователями на типы. Некоторые из этих бактерий вызывают эшерихиозы.
Болезнетворные виды таких микроорганизмов способны спровоцировать инфекционно-воспалительные болезни органов ЖКТ, мочевыделительной и половой системы у пациентов женского и мужского пола.
Различные группы таких микроорганизмов, неспособные вызвать развитие заболевания, обитают в человеческом кишечнике, представляя собой часть естественной микрофлоры организма. Кишечная палочка е. coli в моче здорового человека выявляется в следующих случаях:
- При неправильном сборе урины.
- При нестерильной посуде для анализа.
- При травмировании органов мочеполовой системы.
Бактерии е. коли в таких случаях при ослаблении иммунитете могут стать причиной заболеваний в организме человека. Заражение кишечной палочкой обычно происходит неполовым путем.
Инфицирование этим микробом возможно только посредством перехода штамма из одного органа в другой. Все инфекции, поражающие желудочно-кишечный тракт, вызываемые этим микроорганизмом, передаются через зараженную воду, пищу или при контакте. Механизм заражения — фекально-оральный.

Болезнетворные виды палочек coli у детей могут спровоцировать возникновение патологий ЖКТ и гемолитико-уремического синдрома. Кишечные инфекции могут вызывать воспаление толстой кишки, при котором появляется кровь в фекалиях, и воспаление тканей тонкого кишечника.
Склеиваясь с эпидермисом толстой кишки, Escherichia coli усиленно размножаются и выделяют токсины, вызывающие функциональное расстройство. У зараженного человека кал становится жидким и водянистым.
Кроме того, заражение проявляется повреждением сосудов внутренней оболочки толстого кишечника. Это ведет к развитию инфекционного воспаления толстой кишки, грозящего ее омертвением.
Если бактерии оказываются в абдоминальном пространстве, развивается перитонит. При попадании в систему мелких сосудов они поражают различные структуры организма, вызывая воспаление желчевыводящих путей, почек и даже молочных желез.
Энтеропатогенные микроорганизмы в основном вызывают кишечные инфекции у младенцев в возрасте до одного года. Часто вспышки заболевания регистрируются в ДОУ, роддомах и детских стационарах.
Микроорганизмы передаются малышам контактно-бытовым путем через руки рожениц и работников детских учреждений и с недостаточно простерилизованным медицинским инструментарием.
Кроме того, палочка способна вызывать пищевые токсические инфекции у новорожденных младенцев, которые не употребляют грудное молоко. Она может оказываться в молочных смесях, если в процессе их приготовления не соблюдались санитарно-гигиенические нормы. Кишечная палочка в моче у ребенка не должна обнаруживаться. Она может стать причиной серьезных проблем с почками.
У детей старше года и у взрослых кишечная палочка вызывает патологические процессы, которые проявляются по типу «болезни грязных рук». Заражение обычно происходит через загрязненную еду и питье. Пик заболеваемости приходится на летний период, когда возрастает число случаев употребления некачественной воды и испорченной еды.
Кишечные инфекции могут вызывать осложнения и приводить к развитию таких заболеваний, как воспаление мочевого пузыря, отит, менингит и заражение крови. Чаще такие патологии возникают у пациентов со слабой иммунной системой.
Гемолитические кишечные палочки способны спровоцировать тяжело протекающие инфекционные недуги у детей старше года и взрослых пациентов. Эти патологии проявляются симптомами воспаления слизистой оболочки и стенок толстого кишечника.
Инфекция также способна вызвать синдром ГУС, для которого характерно нарушение функции почек, вплоть до невозможности выделять мочу, уменьшение числа красных кровяных телец и гемолитическая анемия.
Также инфицирование почек способно стать причиной развития нефритов у пациентов любого возраста. Помимо этого, инфекция может вызывать заболевания репродуктивной системы. Заболевания мочеполовой системы могут развиваться вследствие инфицирования не только патогенными, но и условно непатогенными видами микроорганизмов.
Обычно при их попадании в половые органы развиваются такие воспалительные процессы, как воспаление уретры, циститы и пиелонефриты. У мужчины такое инфицирование в дальнейшем может стать причиной заболеваний половой системы (хронического воспаления простаты, яичек и их придатков).
Попадание кишечной палочки в женское влагалище может вызвать воспалительные процессы в репродуктивной системе. Обычно она является причиной вагинита или вульвовагинита. Если заболевание не лечить, возбудители могут подняться в матку и яичники и, соответственно, привести к развитию аднексита и эндометрита.
При попадании из маточных труб в брюшную полость инфекция может послужить причиной перитонита.
Бактериурия — наличие патогенной микрофлоры в моче, в том числе и Escherichia coli. Она может являться признаком воспалительного процесса в мочевыводящей системе.
Если появление кишечной палочки в моче сопровождается дополнительными симптомами (повышенная температура, озноб, боли в пояснице), это может указывать на развитие пиелонефрита. Болезни почек и гинекологических органов, вызванные кишечной палочкой, могут продолжаться годами и почти не поддаваться лечению.
В большинстве случаев при воспалении слизистой толстого кишечника, вызванном эшерихией, развивается геморрагический колит. Токсины в сосудистом эндотелии провоцируют развитие ДВС-синдрома, при котором происходит нарушение свертываемости крови.
Кожа становится очень бледной, и на ней появляются синяки. В сосудах почечных клубочков и канальцах нарушается кровообращение, и они закупориваются тромбами. В них откладывается фибрин, они некротизируются, и развивается почечная недостаточность.
При этом резко сокращается количество урины, которая со временем вообще прекращает выделяться. Токсины повреждают эритроциты. В результате развивается специфический вид желтухи, кожа при которой приобретает оттенок цедры.
При грамотно выбранной тактике лечения у большинства больных функция почек восстанавливается. Но у 1/3 пациентов процесс осложняется развитием ХПН, которая может стать причиной летального исхода. В половине случаев в острый период заболевания может диагностироваться отек головного мозга. Смертность от этого эшерихиоза может составлять до 7 % от общего числа выявленных заболеваний.
До появления клинической картины вышеописанного эшерихиоза в моче может наблюдаться белок и эритроциты, а также отмечаться выраженная анемия.
У грудных детей в кале часто обнаруживают гемолитическую кишечную палочку. Это указывает на патологический процесс, потому что это патогенные микробы, вызывающие токсикоинфекции.
Но если у грудничка такая патогенная флора все-таки обнаружилась, с назначением антибактериальной терапии стоит подождать и сначала оценить состояние ребенка.
Если он нормально развивается, его не нужно лечить. Терапия потребуется только в том случае, если появятся симптомы кишечной бактериальной инфекции.
Если в анализах грудного младенца обнаруживает лактозонегативная палочка, лечить ребенка также не требуется, если он развивается в соответствии с возрастом. Если малыш теряет вес, врач должен будет назначить ему лечение.

- схваткообразные боли в животе;
- диспепсические расстройства;
- повышение температуры тела, лихорадка;
- головные боли;
- жидкий водянистый стул;
- рвота.
При поражении мочевыводящей у больного могут появиться следующие симптомы:
- учащенное или непроизвольное мочеиспускание;
- редкое мочеиспускание;
- задержка мочи;
- отечность;
- гипертермия;
- почечная недостаточность

- повышение температуры;
- боли внизу живота;
- болезненное затрудненное мочеиспускание;
- выделения из уретры или вагины;
- дискомфорт во время интимной близости.

- частые позывы к мочеиспусканию (иногда ложные);
- болевые ощущения и зуд половых органов;
- общая слабость;
- незначительная гипертермия.
У беременных женщин признаками наличия в моче кишечной палочки могут стать проявления тяжелого токсикоза. У мужчин при такой патологии диагностируются эректильные расстройства, боль при семяизвержении, бесплодие, уменьшение или увеличение размера яичек.
Также бактериурия может протекать бессимптомно. Особенно это характерно для беременных женщин. Поэтому, начиная с третьего месяца, все будущие мамочки должны ежемесячно сдавать мочу для бакпосева на e. coli. Размножение бактерий при отсутствии терапии может приводить к возникновению серьезных патологий беременности.
Если кишечная палочка в бакпосеве находится в количестве 10 в 5 степени, врач может диагностировать бактериурию в скрытой форме, которая при наличии э. коли протекает бессимптомно.
Чем лечить? Принципы и методы лечения те же, что и при дизентерии.
Терапия должна быть комплексной. Это подразумевает соблюдение постельного режима, лечебное питание, длительный сон, лечение, проводимое с целью ликвидации причины недуга (назначение иммуномодулирующих препаратов и средств, направленных на уничтожение патогенных микроорганизмов).
Рацион пациента зависит от стадии заболевания. Сначала диетолог назначает стол № 4 (или № 46), обеспечивающий щадящее воздействие на ЖКТ. После нормализации стула он назначает стол № 4в. Если состояния больного стабилизируется, его переводят на диету № 2.
Препараты из группы нитрофуранов, а также производные фторхинолона угнетают действие палочек, а также помогают сохранить в норме кишечную микрофлору. Также важно восстановить водно-электролитный баланс (особенно если речь идет о поражении по типу холеры). Для этого проводится регидратационная терапия специальными медицинскими растворами, в особо тяжелых случаях внутривенно вводятся полиионные смеси.
Важным нюансом в терапии заболеваний, вызванных Escherichia coli, является ликвидация воспалительного процесса. Выбор антимикробного медикамента определяется видом инфекции и ее локализацией. Исход терапии часто зависит от основного недуга.
Так, острая инфекция мочевого пузыря у женщин нередко проходит без соответствующей антибактериальной терапии (случаи самостоятельного выздоровления). Напротив, у больного гемобластозом бактериемия, вызванная ETEC, может не поддаваться антибактериальной терапии, если в это же время не удается достичь ремиссии основного заболевания.
Нет препаратов, одинаково эффективных против всех видов кишечной палочки. Однако ряд лекарственных средств достаточно действенен в отношении основной массы клинически выделенных штаммов. Некоторые из них могут быть довольно устойчивыми, однако эффективными против них продолжают оставаться препараты, содержащие ампициллин.
Цефалоспорины также дают хороший эффект в отношении этого патогенного микроорганизма. Третье поколение этих средств благодаря способности проникать через гематоэнцефалический барьер используют в терапии менингитов, вызванных этой палочкой.
При тяжелых колитах используются аминогликозиды. Также для лечения заболеваний, вызванных колибактерией, используются препараты тетрациклинового ряда и антибиотики группы хлорамфеникола.
Специальным образом синтезированные штаммы входят в состав фармакологических препаратов, которые применяются при дисбактериозе с недостатком E. coli в ЖКТ. Также при дисбиозе с чрезмерным содержанием кишечной палочки больным назначают пробиотики.
Чтобы излечиться от инфекций, вызванных вирулентной ETEC, специалисты советуют применять комбинированные схемы лечения, включающие несколько фармакологических средств. Но обычно не возникает необходимости назначать более одного препарата.

- Проводить гигиенические процедуры женщина должна правильным способом (спереди назад), не допуская переноса патологических палочек из прямой кишки на слизистую гениталий.
- Соблюдать общие правила личной гигиены с использованием моющих средств. Тщательно мыть фрукты и овощи перед тем, как употреблять их в пищу. Проводить тепловую обработку мясных, рыбных и молочных блюд. Не пить некипяченую воду из непроверенных водоемов.
- Соблюдение этих простых рекомендаций позволит избежать тяжелых заболеваний, которые проще предупредить, чем вылечить.
источник
Кишечная палочка в моче является патологическим признаком, появление которого указывает на инфицирование мочеполовой системы болезнетворным микроорганизмом. Обследование проводится в связи с жалобами человека на симптомы острого, либо же хронического воспаления, чувство жжения при мочеиспускании, частые позывы в туалет, покраснение слизистой оболочки половых органов.
Кишечная палочка может быть обнаружена в моче у женщин, у мужчин и детей независимо от их возрастной группы. Рассмотрим более подобно, что это такое, откуда берется инфекционный микроорганизм, а также изучим методы лечения кишечной палочки в урине.
Если результаты биохимического анализа урины показывают, что кишечная палочка в моче находится в пределах 10 в 3-ей или 10 в 4-ой степени, то это считается пределами нормы. В медицинском заключении отмечается, что реакция на патогенный возбудитель является отрицательной. Установленные нормативы применяются в отношении пациентов всех возрастных групп.
При обнаружении бактерии в количестве 10 единиц в 5-ой степени и выше, пациент получает результаты анализов, в которых указано, что норма микрофлоры урины нарушена и присутствуют признаки урологического заболевания. Все, что меньше указанных пределов является обыденным составом мочи, не угрожающим здоровью пациента. Расшифровка анализа проводится лечащим врачом урологом, который выписал направление на диагностическое обследование.
Эшерихия коли в моче не может взяться внезапно без влияния ряда негативных факторов. Выделяют следующие причины, наличие их рано или поздно, но приводит к тому, что болезнетворные бактерии проникают в органы мочеполовой системы и обнаруживаются в составе урины:
- осложненные формы течения воспалительных процессов стенок мочевого пузыря, выделительных каналов, почек (связано это с тем, что под воздействием сопутствующего заболевания ослабевает местный иммунитет, клетки не в состоянии справиться с патогенной активностью кишечной палочки);
- несоблюдение элементарных правил личной гигиены, отсутствие должного ухода за кожной поверхностью интимной зоны и половых органов (особенно часто бактерии обнаруживают у мужчин, игнорирующих ежедневный прием душа и смену нижнего белья);
- в моче у ребенка инфекционный возбудитель появляется, как следствие дисбактериоза кишечника, когда в пищеварительной системе преобладают патогенные микроорганизмы;
- использование изначально зараженной емкости, если в нее осуществлялся сбор биологического материала перед проведением анализа (тара обязательно должна быть стерильной, а ее получение проводится в учреждении здравоохранения, где она прошла санитарно-гигиеническую обработку специальными растворами, а также подверглась воздействию высоких температур);
- ведение аморального образа жизни, наличие большого количества половых партнеров, с которыми у мужчин или женщин имеются незащищенные сексуальные связи (в таком случае не исключается наличие сопутствующих инфекций, передающихся половым путем);
- анальный секс без использования презервативов (по этой причине в уретре и моче у мужчин может быть в избытке обнаружена кишечная палочка, а также такие опасные бактерии, как золотистый стафилококк, стрептококковая инфекция, синегнойная палочка, простейшие микроорганизмы, ведущие внутриклеточный образ жизни).
Независимо от того, по какой причине появилась кишечная палочка в посеве мочи, необходимо принимать срочные меры лечения, чтобы не допустить осложнения и развития сопутствующих заболеваний органов мочеполовой сферы. Своевременное устранение указанных факторов является залогом быстрого выздоровления без риска рецидива болезни.
Для того, чтобы подтвердить наличие эшерихии коли в моче, пациент должен сдать урину на бакпосев. Забор биологического материала проводится в утреннее время суток. Правила сдачи анализа выглядят следующим образом:
- отправляться в поликлинику необходимо в утреннее время суток, пробудившись ото сна;
- стерильная емкость для отбора мочи получается в лаборатории, где будет выполняться исследование;
- первые 2-4 секунды необходимо помочиться в унитаз, чтобы выполнилось естественное промывание выделительного канала от ночной слизи и прочих частиц;
- остальная порция урины в объеме 50-80 миллилитров отправляется в тару для отбора анализов.
Емкость с мочой, которая подлежит бактериальному посеву, передается сразу же после возвращения из туалета. Чем раньше медики получат биологический материал для исследования, тем больше вероятность того, что результат исследования будет максимально точным.
Симптомы возникновения воспалительного процесса, вызванного попаданием кишечной палочки в органы мочеполовой системы, проявляются остро, и без должного лечения переходят в хроническую форму течения. Бактерия escherichia coli в моче вызывает следующие неприятные ощущения:
- рези и жгучая боль, возникающие непосредственно в момент мочеиспускания;
- слизистая оболочка выделительного канала, а также эпителиальная поверхность, расположенная в окружности входа в уретры, приобретает отечный вид, наблюдаются симптомы покраснения;
- частые позывы в туалет (это свидетельствует о том, что микроорганизм проник непосредственно в полость мочевого пузыря, либо же выстраивает свои колонии в верхней части уретры);
- моча приобретает более темный оттенок, меняется запах биологических выделений, они становятся концентрированными, ощущается большое количество аммиака, что характерно при урологических заболеваниях инфекционного характера.
Намного реже на поверхности половых органов появляется красная сыпь, либо из мочеиспускательного канала выходят слизистые выделения гнойного типа. Если все же в дополнение к наличию кишечной палочки в составе мочи, присутствуют еще и указанные симптомы, то это говорит о тяжелой форме инфицирования и сильно ослабленной иммунной системе.
Лечение кишечной палочки в моче носит индивидуальный характер. Связано это с подбором лекарственных препаратов, фармакологические свойства которых направлены на избавление тканей мочеполовой системы от болезнетворных бактерий. Важно помнить, что эшерихия коли имеет большое количество штаммов. Поэтому лечить недуг необходимо с использованием антибактериальной терапии, но только подбирая медикаменты с учетом чувствительности микроорганизма к активным компонентам препарата.
Существуют следующие способы лечения урологических патологий, вызванных инфицированием кишечной палочкой:
- антибиотики — подходят практически все средства, относящиеся к фармакологической группе аминогликозидов (Неомицин, Канамицин, Нетилмицин, Амикацин, Тобрамицин), принимаются строго по назначению врача, вводятся в организм в виде внутримышечных инъекций, либо же пьются в форме таблеток;
- медикаменты от дисбактериоза, чтобы восстановить нарушенный баланс полезных и вредоносных микроорганизмов, поднять уровень иммунного статуса (в таких клинических случаях наиболее эффективными являются такие препараты, как Линекс, Йогурт, Лактусан, Дюфалак, Ромфалак, Нормазе);
- ежедневное употребление кисломолочных продуктов, содержащих живые бактериальные культуры, которые способствуют укреплению иммунной системы и восстановлению более усиленной активности ее клеток.
Антибиотические препараты составляют основу лечебного курса, так как именно от их эффективности и правильного подбора медикамента, зависит результат избавления от недуга. Терапия длится от 10 до 16 дней. Многое зависит от динамики процесса выздоровления, насколько быстро активные компоненты антибиотика будут подавлять рост бактериальной инфекции.
Урологические симптомы уходят уже на 3-4 день от начала лечения. Главное не прекращать терапию досрочно, так как в таком случае часть микроорганизмов останется на слизистой оболочке уретры или других органов мочеполовой системы и спустя 2 недели возможен рецидив болезни.
Лечение народными средствами не приветствуется представителями официальной медицины, но все же данная методика избавления от недуга широко практикуется среди различных слоев населения.
Выделяют следующие наиболее эффективные способы самостоятельной терапии кишечной палочки в моче.
- Мумие. Это минеральное вещество, которое собирают с поверхности скальных пород на Алтае, Кавказе и в Тибетских горах. Считается очень мощным стимулятором иммунной системы. Принимается по 0,5 грамма на голодный желудок за 15 минут до завтрака. Продолжительность терапии составляет 30 суток. Затем необходимо сделать перерыв 5 дней и в случае необходимости пройти повторный курс лечения, который в большинстве случаев не нужен. Женщинам, у которых обнаружена гомолизирующая кишечная палочка в моче, рекомендуется проводить спринцевания раствором на основе мумие. Потребуется взять 1 грамм данного вещества и растворить его в стакане теплой воды (250 миллилитров). Полученное лекарство набирается в медицинскую грушу, а затем струя жидкости впрыскивается в полость влагалища. Данный метод лечения позволит не только избавиться от инфекционного возбудителя в мочеполовой системе, но и выступит в качестве профилактики воспаления придатков.
- Творожная сыворотка. Этот молочный продукт получают после приготовления мягкого сыра. В ней содержится большое количество полезных лактобактерий, которые подавляют рост кишечной палочки и восстанавливают нормальную микрофлору пищеварительной системы. Рекомендуется пить сыворотку по 1 стакану 3 раза в день за 20 минут до еды. Важно помнить, что этот продукт улучшает перистальтику кишечника, поэтому возможно послабление стула. Длительность лечения 10-15 суток.
- Отвар из земляной груши. Корневище этого растения еще именуется, как топинамбур. Произрастает на приусадебных участках, огородах и в садах. Может быть дикорастущим или высаженным человеком специально для употребления в пищу и с целью лечения различных заболеваний организма. Потребуется выкопать 300 грамм земляной груши, очистить ее от земли и тщательно вымыть. Затем корнеплоды заливаются 1 литром проточной водой и кипятятся на протяжении 20-30 минут. После готовности топинамбура, полученный отвар не стоит сливать в канализацию. Он употребляется в качестве домашнего лекарственного средства от кишечной палочки в моче. Необходимо пить по 100 грамм отвара 3 раза в день за 10 минут до приема пищи. Сваренные корнеплоды также съедаются, но уже без особых рекомендаций. Их можно употреблять в неограниченном количестве. Срок лечения составляет 6-7 суток. В случае необходимости может быть продлен еще на 3-4 дня.
- Лапчатка гусиная. Из этого целебного растения готовится лекарственный чай, который обладает отличными противовоспалительными и антибактериальными свойствами. Доказал свою эффективность и в борьбе с кишечной палочкой, паразитирующей в тканях мочеполовой системы. Приготовление домашнего лекарства на основе лапчатки гусиной проводится по следующему рецепту: взять 1 столовую ложку сушенного и предварительно измельченного растения и высыпать его в чайник или любую другую емкость, которая способна выдержать резкий перепад температуры; залить лапчатку гусиную 1 стаканом крутого кипятка, а сосуд сразу же закрыть крышкой; емкость с целебным чаем укутывается махровым полотенцем или любой другой плотной тканью; настаивается домашнее лекарство от кишечной палочки на протяжении 30 минут.
По истечению указанного времени чай готов к употреблению. За 1 раз рекомендуется выпивать полностью всю приготовленную порцию. Оптимальная суточная дозировка — это 1 стакан данного отвара, который пьется исключительно на голодный желудок и без добавления сахара.
Сроки лечения составляют 8-10 дней. Терапевтическая практика показывает, что гемолитическая палочка полностью погибает, а следующий бакпосев не показывает наличие инфекционного возбудителя в составе мочи.
источник
Кишечная палочка – заболевания, пути передачи, симптомы кишечных инфекций и заболеваний мочеполового тракта (у женщины, у мужчины, у ребенка), методы лечения. Выявление бактерии в анализе мочи и в мазке из влагалища
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Кишечная палочка на латыни называется Escherichia coli (E. coli) и представляет собой вид бактерий, включающий в себя патогенные и непатогенные разновидности. Патогенные разновидности кишечной палочки вызывают инфекционно-воспалительные заболевания органов пищеварительного тракта, мочевыделительной и половой системы у мужчин и женщин. А непатогенные разновидности бактерии живут в кишечнике человека в качестве представителей нормальной микрофлоры.
Все разновидности кишечных палочек устойчивы к воздействиям факторов внешней среды, а потому могут в течение длительного времени сохраняться в жизнеспособном состоянии в воде, почве и фекальных массах. В то же время кишечные палочки погибают при кипячении и воздействии на них формалина, хлорной извести, фенола, сулемы, едкого натра и 1% раствора карболовой кислоты.
Бактерии быстро и хорошо размножаются в продуктах питания, особенно в молоке, а потому съедание зараженных и обсемененных кишечной палочкой блюд вызывает заражение с последующим развитием инфекционно-воспалительного заболевания.
Непатогенные разновидности кишечной палочки (эшерихии коли) входят в состав нормальной микрофлоры кишечника человека. Они появляются в кишечнике человека в первые дни после появления на свет в процессе его заселения нормальной микрофлорой, и сохраняются в течение всей жизни. В норме в содержимом толстого кишечника человека должно быть 10 6 —10 8 КОЕ/г кишечных палочек, а в каловых массах – 10 7 —10 8 КОЕ/г типичных кишечных палочек и не более 10 5 КОЕ/г лактозонегативных ее разновидностей. Кроме того, в норме и в содержимом толстой кишки, и в фекалиях должны отсутствовать гемолитические кишечные палочки. Если содержание бактерий выше или ниже указанных норм, то это свидетельствует о дисбактериозе.
Во-вторых, кишечные палочки утилизируют кислород, который губителен и вреден для лактобацилл и бифидобактерий, составляющих остальную, большую часть кишечной микрофлоры. То есть благодаря кишечной палочке обеспечивается выживание лактобацилл и бифидобактерий, которые, в свою очередь, жизненно необходимы для функционирования кишечника и переваривания пищи. Ведь если не будет лактобацилл и бифидобактерий, пища окажется не переваренной полностью, начнет гнить и бродить в просвете кишечника, что приведет к тяжелым заболеваниям, истощению и, в конечном итоге, к смерти.
В-третьих, кишечные палочки в результате своей жизнедеятельности вырабатывают жизненно важные для организма вещества, такие, как витамины группы В (В1, В2, В3, В5, В6, В9, В12), витамин К и биотин, а также уксусную, муравьиную, молочную и янтарную кислоту. Выработка витаминов позволяет обеспечить большую часть суточной потребности организма в них, вследствие чего все клетки и органы работают нормально и максимально эффективно. Уксусная, муравьиная, молочная и янтарная кислоты, с одной стороны, обеспечивают нужную для жизни бифидобактерий и лактобацилл кислотность среды, а с другой стороны, утилизируются в процессах обмена веществ. Кроме того, кишечные палочки участвуют в обмене холестерина, билирубина, холина, желчных кислот и способствуют усвоению железа и кальция.
К сожалению, среди разновидностей кишечной палочки имеются и патогенные, которые при попадании в кишечник вызывают инфекционно-воспалительные заболевания.
В настоящее время выделяют четыре основные группы патогенных кишечных палочек:
- Энтеропатогенные кишечные палочки (ЭПКП или ЕТЕС);
- Энтеротоксигенные кишечные палочки (ЭТКП);
- Энтероинвазивные кишечные палочки (ЭИКП или EIEC);
- Энтерогеморрагические (гемолитические) кишечные палочки (ЭГКП или ЕНЕС).
Энтеропатогенные кишечные палочки наиболее часто вызывают инфекционно-воспалительные заболевания тонкого кишечника у младенцев до одного года, а также «диарею путешественников» у взрослых и детей старше года.
«Диарея путешественников» проявляется водянистым жидким стулом и наиболее часто развивается у людей, оказавшихся в теплое время года в развивающихся странах, где отсутствуют нормальные санитарные нормы хранения и приготовления пищи. Данная кишечная инфекция через несколько дней проходит самостоятельно и не требует лечения, поскольку иммунная система организма человека успешно уничтожает патогенную кишечную палочку.
Кишечная инфекция у детей первого года жизни, вызванная энтеропатогенными кишечными палочками, проявляется водянистым жидким стулом до 10 раз в сутки, болями в животе и рвотой. Инфекция требует лечения, поскольку иммунная система детей еще не сформирована полностью и потому не может уничтожить патогенную кишечную палочку.
Энтеротоксигенная кишечная палочка обычно вызывает острый понос у детей и взрослых, а также «диарею путешественников». Оба заболевания, как правило, проходят самостоятельно через несколько дней, и не требуют лечения.
Энтероинвазивная кишечная палочка вызывает острые пищевые токсикоинфекции у детей и взрослых, течение которых похоже на дизентерию.
Энтерогеморрагическая (гемолитическая, гемолизирующая) кишечная палочка вызывает геморрагический колит у детей и взрослых или гемолитико-уремический синдром (ГУС). Оба заболевания требуют лечения.
Кишечная палочка: особенности генома, причины вспышек кишечных заболеваний, как бактерии приобретают патогенные свойства — видео
Патогенные разновидности кишечной палочки при попадании в желудочно-кишечный тракт вызывают кишечные инфекции и гемолитико-уремический синдром у детей и взрослых. Кишечные инфекции могут протекать по типу геморрагического колита, энтерита, пищевого отравления или «диареи путешественников».
При этом энтеропатогенные кишечные палочки (ЭПКП) вызывают преимущественно энтероколиты (кишечные инфекции) у детей первого года жизни, причем инфекция, как правило, возникает в форме вспышки в дошкольных учреждениях, родильных домах и больницах. Патогенные штаммы кишечной палочки передаются детям контактно-бытовым путем через руки родивших женщин и медицинского персонала, а также с нестерильным инструментом (шпателями, термометрами и др.). Также энтеропатогенные разновидности кишечной палочки могут вызывать пищевое отравление у детей первого года жизни, находящихся на искусственном вскармливании, если попадают в молочные смеси, приготовленные с несоблюдением санитарным норм и правил гигиены.
Энтероинвазивные кишечные палочки (ЭИКП) вызывают кишечные инфекции у детей старше года и взрослых, которые протекают по типу дизентерии. Передача инфекции, как правило, происходит через загрязненную воду и продукты питания. Наиболее часто такие дизентерийноподобные инфекции бывают в теплое время года, когда увеличивается частота употребления или случайного заглатывания грязной некипяченой воды и продуктов питания, приготовленных и хранившихся с нарушением санитарных норм.
Энтеротоксигенные кишечные палочки вызывают кишечные инфекции у детей старше 2 лет и взрослых, протекающие по типу холеры. Как правило, данные инфекции широко распространены в странах с жарким климатом и плохими санитарными условиями жизни населения. В странах бывшего СССР такие инфекции обычно завозные, их «привозят» люди, возвращающиеся из отпуска или рабочих командировок в жаркие местности. Обычно заражение данными кишечными инфекциями происходит через употребление загрязненной воды и пищи.
Энтеропатогенные, энтероинвазивные и энтеротоксигенные кишечные палочки при тяжелом течении вызываемых ими кишечных инфекций могут приводить к развитию осложнений, таких, как отит, цистит, пиелонефрит, менингит и сепсис. Как правило, такие осложнения возникают у детей первого года жизни или у пожилых людей, иммунная система которых недостаточно эффективно уничтожает патогенные микробы.
Энтерогеморрагические (гемолитические) кишечные палочки вызывают тяжелые кишечные инфекции у детей старше года и взрослых, которые протекают по типу геморрагического колита. При тяжелом течении геморрагического колита возможно развитие осложнения – гемолитико-уремического синдрома (ГУС), который характеризуется триадой – гемолитической анемией, почечной недостаточностью и критическим снижением количества тромбоцитов в крови. ГУС, как правило, развивается через 7 – 10 дней после перенесенной кишечной инфекции.
Кроме того, гемолитическая кишечная палочка может приводить к развитию невритов и заболеваний почек у детей и взрослых в случаях, если попадет в мочевыводящие пути или в кровоток. Инфицирование происходит через воду и пищу.
Помимо кишечных инфекций, кишечные палочки могут вызывать заболевания мочевой и половой систем у мужчин женщин при условии, что они попадут в соответствующие органы. Причем заболевания органов мочеполовой системы у мужчин и женщин могут вызывать не только патогенные, но и непатогенные разновидности кишечной палочки. Как правило, попадание кишечных палочек в половые и мочевыделительные органы происходит при несоблюдении правил личной гигиены, ношении тесного белья или анальных половых актах.
При попадании кишечных палочек в мочевыводящие пути как мужчин, так и женщин, развиваются воспалительные заболевания уретры, мочевого пузыря и почек, такие, как уретриты, циститы и пиелонефриты.
Попадание кишечной палочки в уретру мужчины приводит к развитию воспалительных заболеваний не только органов мочевыводящей, но и половой системы, поскольку по уретре микробы могут подниматься как в почки, так и в яички и предстательную железу. Соответственно, инфицирование уретры мужчины кишечными палочками в будущем может привести к хроническим простатитам, орхитам (воспаление яичек) и эпидидимитам (воспаление придатков яичек).
Попадание кишечной палочки во влагалище женщин является причиной воспалительных заболеваний внутренних половых органов. Причем, в первую очередь, кишечная палочка вызывает кольпит или вульвовагинит. В будущем, если кишечная палочка не будет уничтожена и удалена из влагалища, бактерии могут подниматься в матку, откуда по маточным трубам добираться и до яичников. В случае, если кишечные палочки попадут в матку, у женщины разовьется эндометрит, если в яичники – аднексит. Если же из маточных труб кишечные палочки попадут в брюшную полость в большом количестве, то это может привести к развитию перитонита.
Заболевания мочевыделительных и половых органов, обусловленные кишечной палочкой, могут длиться годами и трудно поддаваться терапии.

Контактно-бытовой путь распространения кишечных палочек встречается реже и играет наибольшее значение для развития вспышек эшерихиозов в коллективах, например, в больницах, родильных домах, детских садах, школах, в семьях и т.д. При контактно-бытовом пути кишечные палочки могут передаваться от матери к новорожденному ребенку при прохождении последнего по родовым путям, загрязненным бактериями. Кроме того, бактерии могут переноситься на различные предметы (например, посуду, шпатели и т.д.) немытыми руками, использование которых влечет за собой инфицирование детей и взрослых.
Значимыми для женщин являются инфекции мочеполовых органов, вызываемые также кишечными палочками, поскольку они протекают длительно, мучительно и с трудом поддаются терапии. То есть помимо кишечных инфекций, патологические и непатологические кишечные палочки могут вызывать у женщин тяжелые, длительно текущие хронические заболевания мочевыводящих и половых органов, а также заражение крови или менингиты при условии, что попадут в уретру, влагалище или в кровоток. Проникать в мочеполовые органы кишечные палочки могут из фекалий, в которых они содержатся в норме в достаточно большом количестве.
В уретру и влагалище кишечные палочки могут попадать следующими путями:
- Несоблюдение гигиены (женщина не подмывается регулярно, на коже промежности, ануса и половых органов скапливаются остатки фекалий после испражнений и т.д.);
- Ношение слишком тесного нижнего белья (в таком случае кожа промежности потеет и частички фекалий, оставшиеся на коже анального отверстия после дефекации, перемещаются ко входу во влагалище, в конечном итоге попадая в него);
- Неправильная техника подмывания (женщина подмывает сначала область анального отверстия, и после этого той же грязной рукой моет наружные половые органы);
- Специфическая техника половых актов, при которых происходит проникновение сначала в прямую кишку, а затем во влагалище (в этом случае на половом члене или сексуальных игрушках после проникновения в прямую кишку остаются частицы фекалий с кишечными палочками, которые и заносятся во влагалище);
- Обычный вагинальный половой акт с семяизвержением во влагалище с мужчиной, страдающим хроническим простатитом, орхитом или эпидидимитом, вызванными кишечной палочкой (в этом случае со спермой во влагалище женщины попадают кишечные палочки, носителем которых является ее половой партнер).
После проникновения во влагалище и уретру кишечные палочки провоцируют острые кольпиты и уретриты соответственно. Если эти инфекционно-воспалительные заболевания не вылечить, то кишечная палочка останется в половых путях или мочеиспускательном канале, поскольку бактерия способна прикрепляться к слизистой оболочке, и поэтому не вымывается струей мочи или вагинальными выделениями. А оставшись в уретре или влагалище, кишечная палочка может подниматься в вышележащие органы мочевыделительной и половой систем – мочевой пузырь, почки, матка, маточные трубы, яичники, и вызывать в них воспалительные заболевания (циститы, пиелонефриты, эндометриты, сальпингиты, аднекситы). По данным статистики, примерно 80% всех циститов у женщин спровоцированы кишечной палочкой, а причиной практически всех случаев пиелонефрита или бактериурии (бактерий в моче) у беременных также является кишечная палочка.
Воспалительные заболевания мочеполовых органов у женщин, спровоцированные кишечной палочкой, протекают длительно, склонны к хронизации и трудно поддаются лечению. Часто в организме протекает подострый воспалительный процесс, при котором отсутствуют четкие и заметные симптомы, вследствие чего женщина считает себя здоровой, хотя на самом деле является носительницей хронической инфекции. При таком подостром, стертом течении инфекции любое малейшее переохлаждение организма, стресс или иное резкое воздействие, приводящее к снижению иммунитета, станет толчком для перехода воспаления в активную и заметную форму. Именно носительством кишечной палочки объясняются хронические рецидивирующие циститы, пиелонефриты, кольпиты и эндометриты, обостряющиеся у женщин при малейшей простуде и не проходящие в течение долгих лет, несмотря на проводимую терапию.

А вот воспалительные заболевания мочеполовых органов, вызываемые кишечными палочками, играют гораздо большее значение в жизни мужчины, поскольку отрицательно сказываются на качестве жизни и являются причиной прогрессирующего ухудшения сексуальной и мочевыделительной функции. К сожалению, эти заболевания практически всегда являются хроническими, вялотекущими и очень трудно поддающимися терапии.
Воспалительные заболевания мочеполовых органов у мужчин кишечная палочка вызывает, если ей удается проникнуть в уретру (мочеиспускательный канал) пениса мужчины. Как правило, это происходит при анальном сексе без презерватива или вагинальном половом сношении с женщиной, влагалище которой обсеменено кишечными палочками.
После проникновения в уретру кишечная палочка провоцирует острый уретрит, который без лечения стихает в течение нескольких дней, но это происходит не потому что имеет место самоизлечение, а потому что инфекция переходит в хроническую форму и просто уменьшается выраженность симптоматики. То есть если острый уретрит, спровоцированный кишечной палочкой у мужчины, не вылечить, то инфекция перейдет в хроническую форму, а бактерия не просто останется в мочеиспускательном канале, а попадет в другие органы половой и мочевыделительной систем.
Необходимо понимать, что кишечную палочку невозможно удалить из уретры без лечения только регулярным мочеиспусканием, поскольку бактерия способна плотно прикрепляться к слизистой оболочке и не смываться потоком струи мочи. Со временем кишечные палочки из уретры поднимаются в вышележащие органы мужчины, такие, как мочевой пузырь, почки, предстательная железа, яички и придаток яичка, и вызывают в них хронический воспалительный процесс.
У мужчин кишечная палочка из уретры чаще проникает в половые органы, а не в мочевыделительные. Вследствие этого они гораздо реже, чем женщины, страдают циститами и пиелонефритами, спровоцированными кишечными палочками. Но мужчины очень часто страдают хроническими, длительно текущими и трудно поддающимися терапии простатитами, орхитами и эпидидимитами, которые также обусловлены тем, что в эти органы проникла кишечная палочка из уретры и периодически вызывает обострения. Достаточно сказать, что не менее 2/3 хронических простатитов у мужчин старше 35 лет обусловлены кишечной палочкой.
При наличии кишечной палочки в половых органах мужчины она так же, как и у женщин, будет активизироваться после малейшего эпизода переохлаждения или стресса, вызывая обострение простатита, орхита или эпидидимита. Такие воспалительные заболевания трудно поддаются терапии, и мужчина является их постоянным носителем, испытывая эпизодические мучительные обострения, которые упорно не проходят, несмотря на проводимую терапию.
Мужчина, ставший носителем хронической коли-инфекции половых органов, также является источником инфицирования и причиной частых циститов, пиелонефритов и кольпитов у своих половых партнерш. Дело в том, что при хроническом простатите, спровоцированном кишечной палочкой, последняя всегда попадает в сперму вместе с другими компонентами, вырабатываемыми предстательной железой. А в результате эякуляции такой инфицированной спермы во влагалище женщины происходит внесение кишечных палочек в ее половые пути. Далее кишечные палочки попадают в уретру или остаются во влагалище и вызывают, соответственно, цистит или кольпит. Причем эпизоды цистита или кольпита появляются практически после каждого полового сношения с партнером-мужчиной, сперма которого обсеменена кишечными палочками.
Статистика прошлых 30 – 40 лет свидетельствует о том, что 90 – 95% всех дефлорационных циститов, возникающих после первого в жизни девушки полового акта, вызваны кишечной палочкой. Это означает, что девственная девушка, вступая в первый половой контакт, заражается кишечной палочкой из спермы мужчины, который является ее носителем, в результате чего у нее развивается цистит, поскольку мочевой пузырь – это орган, куда бактерии попасть наиболее просто.

Появление бактерии не означает, что женщина обязательно больна, но свидетельствует о том, что ее половые пути или мочевыводящая система обсеменена кишечными палочками, способными спровоцировать воспалительный процесс в любой момент. Поэтому даже при отсутствии симптомов заболевания врачи-гинекологи, ведущие беременность, назначают антибиотики для уничтожения бактерии. Ведь если кишечная палочка останется в моче, то рано или поздно это приведет к появлению у беременной женщины пиелонефрита или цистита. Если же кишечная палочка останется во влагалище, то это может привести к кольпиту, который, как известно, способен спровоцировать преждевременное излитие околоплодных вод. Кроме того, наличие кишечной палочки во влагалище перед родами представляет собой опасность для плода, поскольку ребенок может инфицироваться микробом во время прохождения по родовым путям матери. А такое инфицирование младенца может привести к развитию тяжелых заболеваний, таких, как сепсис, менингит, отит или кишечная инфекция, которые для новорожденного смертельно опасны.
Таким образом, очевидно, что обнаружение кишечной палочки в мазке из влагалища или в моче у беременной женщины требует обязательного лечения, даже если отсутствуют какие-либо симптомы воспалительного процесса в почках, мочевом пузыре, уретре или влагалище. При беременности для уничтожения кишечной палочки можно применять следующие антибиотики:
- Амоксиклав – можно применять в течение всей беременности;
- Цефотаксим – можно применять только с 27-ой недели беременности и до родов;
- Цефепим – можно применять только с 13-ой недели беременности и до родов;
- Цефтриаксон – можно применять только с 13-ой недели беременности и до родов;
- Фурагин – можно применять до 38-ой недели беременности, а с 38 и до родов – нельзя;
- Все антибиотики группы пенициллина.
Антибиотики принимают в течение 3 – 10 дней, после чего сдают анализ мочи. Через 1 – 2 месяца после окончания лечения сдается бактериальный посев мочи, и если он отрицательный, то терапия считается оконченной, поскольку эшерихия коли не выявляется. Но если в бактериальном посеве мочи выявляется кишечная палочка, то лечение проводят снова, сменив антибиотик.
У грудничков в каловых массах при анализе на дисбактериоз или копрограмме (копрологии) часто обнаруживают кишечные палочки двух видов – гемолитическую и лактозонегативную. В принципе, гемолитической кишечной палочки в каловых массах ни грудничка, ни взрослого человека быть не должно, поскольку она является чисто патогенным микробом и вызывает кишечные инфекции, протекающие по типу геморрагического колита.
Однако при обнаружении гемолитической кишечной палочки у грудничка не стоит спешить начинать лечение антибиотиками. Чтобы понять, нужно ли лечить малыша, следует объективно оценить его состояние. Так, если ребенок нормально прибавляет вес, развивается, хорошо кушает и не страдает от водянистого стула желтого цвета, выходящего из ануса ребенка буквально струей, то лечить малыша не нужно, поскольку терапия необходима только при наличии симптоматики, а не цифр в анализах. Если же ребенок теряет или не прибавляет вес, страдает от водянистого желтого, зловонного стула, вырывающегося струей, то это свидетельствует о кишечной инфекции, и в таком случае обнаруженную в анализах кишечную палочку нужно лечить.
Лактозонегативная кишечная палочка в фекалиях грудничка вполне может присутствовать, поскольку она является компонентом нормальной микрофлоры, и в норме может составлять до 5% от общего количества всех эшерихий коли, имеющихся в кишечнике. Поэтому обнаружение лактозонегативной кишечной палочки в кале грудничка неопасно, даже если ее количество превышает нормы, указываемые лабораторией, при условии, что ребенок нормально набирает вес и развивается. Соответственно, лечить лактозонегативную кишечную палочку, обнаруженную в анализах грудничка, не нужно, если он растет и развивается. Если же малыш не набирает или теряет вес, то лечить лактозонегативную кишечную палочку нужно.

А кишечные инфекции, вызываемые патогенными разновидностями эшерихий коли, могут протекать по-разному, поэтому мы опишем их симптоматику подробно. Причем в данном разделе опишем симптоматику, которая возникает у взрослых людей и детей старше трех лет, поскольку именно с этого возраста кишечные инфекции у малышей протекают так же, как и у взрослых. Отдельно, в следующих разделах опишем симптоматику кишечных инфекций, вызванных патогенными разновидностями эшерихии коли у детей младше 3 лет, поскольку они протекают не так, как у взрослых.
Итак, кольпит, спровоцированный кишечной палочкой, протекает вполне типично – у женщины появляются обильные дурно пахнущие выделения из влагалища, возникают боли при половом акте и неприятное ощущение при мочеиспускании.
Цистит и у мужчин, и у женщин также протекает типично – появляются боли и рези при попытках помочиться и возникают частые позывы на мочеиспускание. При походе в туалет выделяется небольшое количество мочи, иногда с примесями крови.
Пиелонефрит чаще возникает у женщин, и протекает с болями в области почек и неприятными ощущениями во время мочеиспускания.
Уретрит и у мужчин, и у женщин также протекает типично – появляются зуд в мочеиспускательном канале, кожа вокруг него краснеет, а во время мочеиспускания чувствуется резкая боль и жжение.
Простатит у мужчин характеризуется болями в области простаты, затруднением мочеиспускания и ухудшением половой функции.
Кишечные инфекции, вызванные различными разновидностями патогенных кишечных палочек, протекают с разными симптомами, поэтому рассмотрим их по-отдельности.
Итак, кишечные инфекции, вызванные энтеропатогенными кишечными палочками, у взрослых и детей старше 3 лет протекают по типу сальмонеллеза. То есть заболевание начинается остро, появляется тошнота, рвота, боли в животе, умеренно или незначительно повышается температура тела. Стул становится жидким, водянистым и обильным, причем больной ходит в туалет по 2 – 6 раз в сутки. При дефекации испражнения буквально брызжут. Инфекция в среднем продолжается в течение 3 – 6 дней, после чего наступает выздоровление.
Энтеротоксигенные кишечные палочки вызывают кишечные инфекции, называемые «диареей путешественников», и протекающие по типу сальмонеллеза или легкой формы холеры. У человека сначала появляются признаки интоксикации (температура, головная боль, общая слабость и вялость), выраженные умеренно, и к ним в течение короткого промежутка времени присоединяются боли в животе в области желудка и пупка, появляется тошнота, рвота и обильный жидкий стул. Испражнения водянистые, без примеси крови и слизи, обильные, выходящие из кишечника струей. Если заражение произошло в странах с тропическим климатом, то у человека может фиксироваться лихорадка, озноб, боли в мышцах и суставах. Кишечная инфекция в среднем продолжается 1 – 5 дней, после чего наступает выздоровление.
Энтероинвазивные кишечные палочки провоцируют кишечные инфекции, по течению сходные с дизентерией. У человека умеренно повышается температура тела, появляется головная боль и слабость, пропадает аппетит, развиваются сильные боли в левой нижней части живота, которые сопровождаются обильным водянистым стулом с примесью крови. В отличие от дизентерии, стул обильный, а не скудный, со слизью и кровью. Инфекция длится 7 – 10 дней, после чего наступает выздоровление.
Энтерогеморрагические кишечные палочки вызывают кишечные инфекции, протекающие по типу геморрагического колита и встречающиеся преимущественно у детей. Инфекция начинается с умеренного повышения температуры тела и интоксикации (головная боль, слабость, потеря аппетита), после чего присоединяется тошнота, рвота и водянистый стул. При тяжелом течении на 3 – 4 день заболевания развиваются боли в животе, стул остается жидким, но бывает значительно чаще, и в испражнениях появляются прожилки крови. Иногда стул полностью состоит из гноя и крови без фекальных масс. Как правило, инфекция продолжается в течение недели, после чего наступает самовыздоровление. Но при тяжелом течении на 7 – 10 день после прекращения поноса может развиться гемолитико-уремический синдром.
Гемолитико-уремический синдром (ГУС) проявляется анемией, количество тромбоцитов снижается до критических цифр и появляется острая почечная недостаточность. ГУС является тяжелым осложнением кишечной инфекции, поскольку помимо анемии, почечной недостаточности и уменьшения количества тромбоцитов, у человека могут развиваться судороги ног и рук, ригидность мышц, парезы, сопор и кома.
Осложнения кишечных инфекций, вызываемых патогенными кишечными палочками у взрослых и детей старше 3 лет, возникают очень редко. Причем в большинстве случаев осложнения появляются при инфицировании энтерогеморрагической кишечной палочкой, и возникают примерно в 5% случаев. К осложнениям кишечных инфекций, провоцируемых кишечной палочкой, относят заболевания почек, геморрагическую пурпуру, судороги, парезы и ригидность мышц.
Энтеропатогенная и энтеротоксигенная кишечные палочки являются причиной кишечных инфекций у детей раннего возраста, находящихся в коллективах, например, в больницах, родильных домах и т.д. Инфекция, вызываемая данными разновидностями кишечной палочки, характеризуется постепенным ухудшением состояния и нарастанием тяжести течения к 4 – 5 дню. У младенца сначала умеренно повышается (не выше 37,5 o С) или остается нормальной температура тела, затем появляются частые срыгивания и рвота. Стул становится частым, фекалии желтого цвета с примесями слизи или частичек непереваренной пищи. С каждым новым испражнением стул становится все более жидким, в нем увеличивается количество воды. Фекалии могут выливаться струей с сильным напором. Ребенок беспокойный, его живот вздут.
При легком течении инфекции рвота бывает по 1 – 2 раза в сутки, а стул – по 3 – 6 раз, а температура тела не повышается более 38 o С. При инфекции средней тяжести рвота чаще 3 раз в сутки, стул – до 12 раз в день, а температура может повышаться до 39 o С. При тяжелом течении заболевания стул бывает до 20 раз в сутки, а температура повышается до 38 – 39 o С.
Если ребенок, заболевший такой кишечной инфекцией, не получает достаточного количества жидкости для восполнения ее потерь с поносом, то у него в качестве осложнения может развиться ДВС-синдром (синдром диссеминированного внутрисосудистого свертывания) или гиповолемический шок с недостаточностью миокарда и парезом кишечника.
Кроме того, у детей с ослабленной иммунной системой кишечные палочки вследствие повреждений кишечной стенки могут проникать в кровоток и заноситься в другие органы, вызывая пиелонефрит, гнойный отит, менингит или сепсис.
Инфекция, вызванная энтеропатогенными и энтеротоксигенными кишечными палочками, наиболее тяжело протекает у детей 3 – 5 месяцев. Причем инфекция, спровоцированная энтеротоксигенными кишечными палочками у детей первого года жизни, как правило, проходит через 1 – 2 недели, после чего наступает полное выздоровление. А заболевание, обусловленное энтеропатогенными палочками, у детей первого года жизни протекает длительно, поскольку после выздоровления через 1 – 2 недели может рецидивировать. В общей сложности инфекция может длиться от 1 до 3 месяцев, когда периоды выздоровления чередуются с обострениями. У детей 1 – 3 лет инфекции, вызываемые и энтеропатогенной, и энтеротоксигенной кишечными палочками, длятся в течение 4 – 7 дней, после чего наступает самовыздоровление.
Инфекция, вызываемая энтероинвазивной кишечной палочкой, у детей младше 3 лет начинается с симптомов умеренной интоксикации (повышение температуры тела, головная боль, слабость, потеря аппетита), к которым присоединяется диарея. Фекалии жидкие, похожие по консистенции на сметану, содержат примеси слизи и иногда крови. Перед позывом на дефекацию появляются боли в животе. Заболевание обычно продолжается в течение 5 – 10 дней, после чего наступает самовыздоровление.
Энтерогеморрагические кишечные палочки вызывают кишечные инфекции, протекающие у детей любого возраста одинаково. В начале заболевания умеренно повышается температура тела и появляются симптомы интоксикации (головная боль, слабость, потеря аппетита), затем к ним присоединяются тошнота, рвота и жидкий стул. Фекалии водянистые, очень жидкие, брызжущие струей. Если инфекция протекает тяжело, то к 3 – 4 дню появляются боли в животе, учащается стул, и в фекалиях фиксируется примесь крови. В некоторых случаях из испражнений вовсе исчезают фекалии, и стул полностью состоит из крови и гноя.
При нетяжелом течении инфекция продолжается 7 – 10 дней, после чего наступает самовыздоровление. А при тяжелом течении примерно в 5% случаев развивается осложнение – гемолитико-уремический синдром (ГУС). ГУС проявляется почечной недостаточностью, анемией и резким уменьшением количества тромбоцитов в крови. Иногда при ГУСе также появляются судороги, ригидность и парезы мышц, а также развивается сопор или кома.
Поэтому обнаружение кишечной палочки в моче или мочевом пузыре является сигналом для начала антибактериальной терапии антибиотиками с целью уничтожения патогенного микроба и устранения опасности развития острого воспалительного заболевания мочеполовых органов. Чтобы лечение было эффективным, нужно сначала сдать анализ мочи на бактериальный посев с целью выявления, к каким антибиотикам чувствительная кишечная палочка, обитающая в мочеполовом тракте данного конкретного человека. По результатам бактериологического посева мочи подбирают эффективный антибиотик и проводят курс терапии. Через 1 – 2 месяца вновь сдают мочу на бактериологический посев, и если по его результатам кишечная палочка не обнаруживается, то лечение считается успешным. Если же по результатам контрольного посева мочи кишечная палочка вновь обнаруживается, то вновь пропивается курс уже другого антибиотика, к которому также чувствительна бактерия.
Обнаружение кишечной палочки во влагалище является сигналом тревоги для женщины, поскольку данной бактерии не должно быть в половых путях. А при ее нахождении во влагалище кишечная палочка рано или поздно вызовет инфекционно-воспалительное заболевание какого-либо полового органа женщины. В лучшем случае кишечная палочка спровоцирует кольпит, а в худшем из влагалища проникнет в матку и дальше в яичники, вызвав эндометрит или аднексит. Кроме того, из влагалища бактерия может проникнуть в мочевой пузырь и вызвать цистит.
Поэтому при обнаружении кишечной палочки в мазке из влагалища необходимо провести курс лечения антибиотиками с целью уничтожения данной бактерии в половых путях. Чтобы терапия была эффективной, необходимо сначала сдать отделяемое влагалища на бактериологический посев с целью выявления, к каким антибиотикам чувствительна кишечная палочка, оказавшаяся во влагалище конкретной женщины. Только после выявления чувствительности подбирается антибиотик, который будет эффективным, и начинается его прием. Через 1 – 2 месяца после лечения сдается контрольный бактериальный посев, и если по его результатам кишечная палочка отсутствует, то терапия прошла успешно. Если же в посеве снова обнаружилась кишечная палочка, то придется заново пройти курс терапии антибиотиком, но уже другим.
Кишечная палочка в Черном море: в 2016 году количество заражений кишечной инфекцией бьет рекорды — видео
В кале человека общее количество типичных кишечных палочек должно составлять 10 7 —10 8 КОЕ/г. Количество лактозонегативных кишечных палочек должно быть не более 10 5 КОЕ/г. Гемолитические кишечные палочки в каловых массах любого человека, как взрослого, так и ребенка, должны отсутствовать.
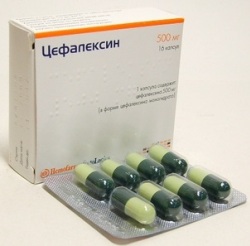
Наиболее эффективны для лечения инфекций мочеполовой системы, вызванных кишечной палочкой, следующие антибиотики:
- Цефалексин;
- Цефотаксим;
- Цефтазидим;
- Цефепим;
- Имипенем;
- Меропенем;
- Амикацин;
- Левофлоксацин;
- Офлоксацин;
- Моксифлоксацин.
Лечение кишечных инфекций, спровоцированных кишечной палочкой, у детей и взрослых производят по одним и тем же правилам. Единственное различие в подходах к терапии заключается в том, что детей младше года обязательно госпитализируют в инфекционную больницу, а взрослые и малыши старше года при умеренном и легком течении инфекции могут лечиться на дому.
Итак, при кишечной инфекции детям и взрослым назначают щадящую диету, состоящую из слизистых супов, каш на воде, черствого белого хлеба, баранок, сухариков, отварных овощей, нежирной отварной рыбы или мяса. Из рациона исключают пряности, копченое, жирное, жареное, соленое, маринованное, консервы, молоко, наваристые супы, жирные сорта рыбы и мяса, свежие фрукты.
С момента появления поноса и рвоты и до их полного окончания обязательно питье регидратационных растворов, которые восполняют потери жидкости и солей. Пить нужно из расчета 300 – 500 мл на каждый эпизод поноса или рвоты. Регидратационные растворы готовятся либо из аптечных порошков (Регидрон, Трисоль, Глюкосолан и др.), либо из обычной соли, сахара, пищевой соды и чистой воды. Аптечные препараты просто разводятся чистой водой в количестве, указанном в инструкции. А домашний регидратационный раствор готовится следующим образом – в 1 литре чистой воды растворяется столовая ложка сахара и по одной чайной ложке соли и пищевой соды. Если регидратационные растворы по каким-либо причинам невозможно ни купить, ни приготовить самостоятельно, то нужно пить любые имеющиеся в доме напитки, такие, как чай с сахаром, компот, морс и т.д. Помните, что при поносе и рвоте лучше пить хотя бы что-то, чем ничего, поскольку нужно обязательно восполнять потери жидкости и солей.

При необходимости, если температура тела повышается более 38 o С, рекомендуется принимать жаропонижающие препараты на основе парацетамола, ибупрофена или нимесулида.
Далее, на 4 – 5 день заболевания, если кишечная инфекция протекает тяжело и не появляется улучшений, назначаются антибиотики или нитрофураны. Однако если инфекция имеет нетяжелое течение, то рекомендуется воздержаться от антибиотиков. Наиболее эффективным нитрофураном для лечения кишечных инфекций является Фуразолидон, который назначают и взрослым, и детям. Среди антибиотиков наиболее часто для лечения кишечной палочки назначают Ципрофлоксацин, Левофлоксацин или Амоксициллин. Антибиотики и Фуразолидон назначают на 5 – 7 дней.
Помимо антибиотиков, в настоящее время для уничтожения кишечной палочки с первых дней заболевания могут применяться бактериофаги – бактериофаг коли жидкий, интестибактериофаг, колипротейный бактериофаг, пиобактериофаг комбинированный жидкий, пиобактериофаг поливалентный комбинированный жидкий и др. Бактериофаги, в отличие от антибиотиков, действуют только на патогенную кишечную палочку и не уничтожают бифидо- и лактобактерии нормальной микрофлоры. Поэтому их можно принимать с первых дней заболевания.
После выздоровления от кишечной инфекции рекомендуется в течение 2 – 3 недель принимать пробиотики (Бификол, Бифидумбактерин и др.) для восстановления нормальной микрофлоры.
Если кишечная инфекция, вызванная эшерихией коли, перешла в генерализованную форму и у человека развился менингит, сепсис, пиелонефрит или холецистит, то обязательно принимают антибиотики группы цефалоспоринов, такие, как Цефуроксим, Цефтазидим и др.
Автор: Наседкина А.К. Специалист по проведению исследований медико-биологических проблем.
источник