Воспаление мочевого пузыря в большинстве случаев имеет бактериальную причину. Очень часто цистит появляется из-за такой патогенной бактерии, как кишечная палочка. В связи с этим, помимо общих симптомов, такая форма заболевания имеет и свои специфические признаки. Также и лечение такого цистита имеет свои нюансы.
Даже в здоровом организме всегда присутствуют условно патогенные бактерии, в числе которых и кишечная палочка. Когда их количество в норме, такие бактерии обитают в нижних отделах толстого кишечника и участвуют во многих важных процессах обмена веществ. В частности, они участвуют в пищеварении, необходимы для выработки витамина К, тормозят развитие патогенной флоры.
Лакто- и бифидобактерии – это полезная микрофлора, без которой нормальная работа кишечника невозможна. Кроме этого, данные микроорганизмы тормозят развитее патогенной микрофлоры. Но если эти самые бактерии попадают в другую среду – где нет барьеров размножения и благоприятная питательная среда, то они начинают активно размножаться, что и провоцирует воспаление. Попадая в мочевыделительную систему, кишечная палочка станет очень быстро развиваться, что вызовет определенные изменения слизистых оболочек органа и соответственно – к циститу.
Моча обладает бактерицидным действием, она уничтожает все вредоносные микроорганизмы. Именно поэтому, бактерии, случайно попавшие в мочеполовую систему, провоцировать заболевание не могут. Они попросту не успевают даже прикрепиться к слизистым оболочкам, как смывает потоком урины. Однако есть некоторые факторы, располагающие к развитию воспаления.
Возникновение бактериального цистита обусловлено такими причинами:
- Снижение иммунитета, что может быть вызвано самыми разными причинами – как стрессом, так и хроническими заболеваниями
- Патологические процессы в мочеиспускательном канале, а также в верхних мочевыводящих путях.
- Застой мочи, нередко появляющийся при мочекаменной болезни или патологиях простаты.
- Регулярные нарушения правил интимной гигиены. Очень часто к воспалениям приводит неправильное подмывание, в результате которого патогенные микроорганизмы попадают в уретру из прямой кишки.
- При воспалении простаты, сопровождающемся повышением температуры.
- Изменение бактерицидных свойств мочи вследствие почечных заболеваний, диабета и других заболеваний.
- Снижение барьерных свойств уретры и сдавливание мочеиспускательного канала во время беременности.
Женщины страдают бактериальным циститом значительно чаще, чем мужчины, из-за особенностей строения мочеполовой системы. Помимо этого, сфинктер прямой кишки, где и сконцентрирована патогенная микрофлора, у женщин находится гораздо ближе к уретре, чем у мужчин. В данном случае кишечной палочке намного проще попасть в уретру и вызвать воспаление.
Цистит, вызванный кишечной палочкой, имеет такую клиническую картину:
- Учащенное и болезненное мочеиспускание.
- Ощущение наполненного мочевого пузыря.
- Моча выходит малыми порциями.
- Жжение, рези.
- Боль и дискомфорт внизу живота, в области лобка, промежности.
Когда цистит имеет бактерицидную природу и вызван кишечной палочкой, то помимо общих симптомов имеются и особенные, а именно:
- появление в моче осадка,
- примесь разных частиц, хлопьев, крови
- моча меняет цвет и приобретает неприятный запах.
- может повыситься температура тела
- общее недомогание: слабость, озноб, тошнота, рвота.
Если имеет место быть высокая температура, нужно сразу вызывать врача или обращаться в больницу, так как это может говорить о воспаление почек.
Понять, что цистит развился от кишечной палочки, можно даже по симптомам. Достаточно детально опросить больного о первых проявлениях болезни. Однако не все пациенты достаточно внимательны, потому без лабораторных исследований, конечно же, не обойтись.
Самым информативным исследованием при цистите, является анализ мочи. При сдаче мочи важно соблюдать правила гигиены, а также важно использовать стерильную емкость для забора.
Общий анализ покажет содержание лейкоцитов, повышенное содержание которых, говорит о наличие воспалительного процесса. Также может быть повышен уровень эритроцитов, а также появится белок в моче.
При воспалениях вызванных кишечной палочкой, моча имеет кислую реакцию и запах кала. Если осадок в моче окрасить по Граму, то станут видны грамотрицательные бактерии, имеющие форму палочек.
После подтверждения наличия воспаления мочевого пузыря, переходят к бактериологическим исследованиям. Этот анализ выявит, какая именно бактерия присутствует в моче. При наличии более 102 штук кишечных палочек в 1 мл. мочи диагностируют острую форму цистита.
Так как патогенная микрофлора умеет приспосабливаться ко многим препаратам, то важно также сделать анализ на чувствительность бактерий к определенным антибиотикам. Это позволяет подобрать максимально эффективный препарат.
Также обязательно нужно сдать кровь на общий анализ, чтобы оценить общее состояние организма и еще раз подтвердить наличие воспаления.
По показанию врача, также могут назначать цистоскопию — осмотр стенок мочевого пузыря. Для исключения заболевания почек назначают УЗИ.
Цистит бактериальной природы можно вылечить только антибиотиками. Препарат должен назначать только врач и только после необходимого обследования. Самостоятельно невозможно правильно подобрать препарат, от того он может не иметь достаточной эффективности. В результате вы приглушите симптомы, а болезнь перейдет в хроническую стадию, а это лечить гораздо дольше и сложней.
Антибиотики. Для подавления кишечной палочки обычно применяют следующие препараты: цефалоспорины, фторхинолоны, тетрациклины, аминопенициллины, аминогликозиды. Подбирать конкретный препарат будет врач, опираясь на данные лабораторных исследований, а также особенностей и предрасположенностей самого больного. Острый цистит лечится 3-5 дней хронический — около 10 суток.
Пробиотики. При лечении антибиотиками всегда назначают и пробиотики. Потому что антибактериальные препараты воздействуют не только на патогенную флору, но и на нормальную микрофлору кишечника и влагалища. Поэтому прием пробиотиков для женщин точно необходим, чтобы вылечив цистит, не получить кандидоз.
Иммуномодуляторы. Также при терапии цистита широко применяют препараты, повышающие естественный иммунитет организма.
Спазмолитики. Для снятия болевых ощущений спазмов назначают спазмолитики, противовоспалительные препараты также снижают боль и способствуют устранению инфекции. Также при необходимости назначают сосудорасширяющие средства, чтобы улучшить кровоток и проницаемость капилляров мочевого пузыря.
Диета. При лечении особенно важно исключить из рациона кислую, острую, соленую и слишком пряную и жареную пищу. Предпочтение нужно отдавать свежим фруктам и овощам, а также еде приготовленной на пару или в режиме тушения. Помимо этого, важно получать сбалансированное питание, в зимний период можно дополнить его приемом витаминов. Очень полезны морсы с кислым вкусом, отвар шиповника, чай с лимоном, отвары трав и т.д. Не забывайте пить достаточное количество воды. Это будет ускорять вымывание болезненной микрофлоры, а значит и выздоровление в целом.
Если вы запустили лечение бактериального цистита, а может, и вовсе не лечили его, то слишком велик риск появления осложнений в виде других заболеваний. Чаще всего может возникнуть пиелонефрит, хронический цистит, тригонит, развиться недержание мочи.
Не допустить появления таких осложнений достаточно просто – при первых же симптомах обратиться к урологу и пройти необходимый курс лечения.
Кишечная палочка может спровоцировать и другие заболевания. Поэтому очень важно соблюдать гигиену, укреплять иммунитет, а в случае появления неприятных симптомов сразу же обращаться за квалифицированной помощью.
источник
Кишечная палочка в моче или иначе Escherichia Coli относится к группе условно-патогенных микроорганизмов и в норме может существовать в человеческом организме. Ее обнаружение в моче в большом количестве является патологией. Это признак воспалительных заболеваний мочеполовой системы.
При единичном ее обнаружении можно предположить, что были нарушены правила сбора мочи для лабораторного анализа. Поэтому прежде чем предпринимать какие-либо меры нужно выяснить причины ее появления в моче. Часто с подобной ситуацией сталкиваются родители маленьких детей.
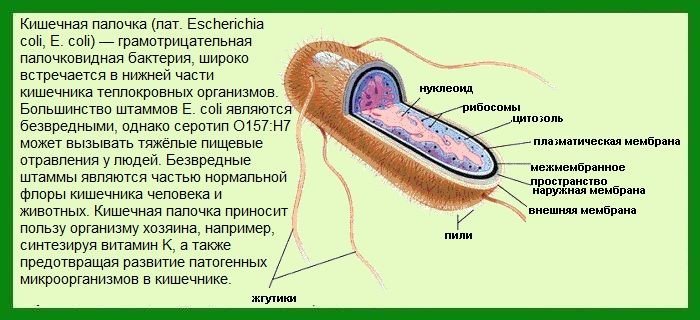
Кишечная палочка представляет собой грамотрицательную палочковидную бактерию, которая является представителем нормальной микрофлоры желудочно-кишечного тракта (ЖКТ) человека. В малом количестве она безвредна и даже необходима человеческому организму, поскольку участвует в важных процессах.
Она обеспечивает нормальное функционирование желудочно-кишечного тракта, способствуя процессу пищеварения. Но если по тем или иным причинам произошло ее проникновение и размножение в среде, где она не должна находиться, нарушается нормальное функционирование отдельных органов и систем организма.
Очень часто происходит проникновение этой бактерии в мочеполовую систему. Чаще всего это является следствием нарушения правил личной гигиены. У женщин это происходит в силу особенностей анатомического строения: уретра и анальное отверстие близко располагаются друг к другу. Также подобное встречается у представителей нетрадиционной сексуальной ориентации.
Кишечная палочка является возбудителем различных заболеваний органов мочевыделения, они характеризуются выраженной симптоматикой. Допустимое количество содержания в моче бактерии Escherichia Coli 105 мт/мл. При выявлении более высоких показателей рекомендуется повторить анализ, чтобы исключить ложный результат либо подтвердить наличие патологии.
Кишечная палочка обитает в нижнем отделе кишечника и в мочеполовую систему она может проникнуть при следующих условиях:
- недостаточный уход за половыми органами;
- беспорядочная половая жизнь и нетрадиционный секс;
- наличие половых инфекций;
- хронические заболевания мочеполовой системы.
Патологическая активизация кишечной палочки происходит при снижении иммунитета и гормональном дисбалансе. Также этому подвержены в большей степени лица, страдающие сахарным диабетом. Часто эшерихия коли обнаруживается в моче из-за неправильного сбора материала для анализа. Для того чтобы предотвратить вероятность постановки неправильного диагноза необходимо соблюсти правила забора мочи.
Прежде всего, нужно тщательно промыть мочевыводящие органы, а после руки. Если есть возможность, то анализ нужно собрать в стерильный одноразовый контейнер, его можно приобрести в любой аптеке. Если такового нет, то используемая другая емкость должна быть тщательно промыта и просушена. Первую порцию мочи лучше пропустить.
Нельзя хранить урину дольше 2–3 часов. Если такая необходимость возникла, то нужно плотно закрыть крышку и поместить емкость в холодильник, но не более чем на 2 часа. Если же предстоит собрать мочу для анализа у грудничков, то для этого лучше использовать специальный мочесборник, который также можно приобрести в аптеке.
При устойчивом иммунитете у человека кишечная палочка может длительное время никак не проявлять себя, находясь в мочевыводящих путях. Но с течением времени у больного появляются определенные неприятные симптомы, характерные для воспалительного процесса в мочевыделительной системе:
- частые позывы к мочеиспусканию;
- боль внизу живота;
- жжение и дискомфорт при мочеиспускании;
- содержание крови и гноя в моче;
- повышение температуры;
- боль при мочеиспускании.
Чаще всего кишечная палочка, проникнув в мочевой пузырь, вызывает цистит и пиелонефрит. Почти половина всех случаев диагностики пиелонефрита, заболевание становится спровоцированным бактерией эшерихия коли. Выявляется кишечная палочка в посеве мочи. Бактерия, проникнув в мочевые пути, закрепляется на стенках мочеиспускательного канала.
У мужчин кишечная палочка в мочевом пузыре свидетельствует о развитии простатита, эпидидимита или орхита. У женщин эшерихия коли способна вызвать эндометрит, аднексит, цистит, уретрит. Патологию можно заподозрить по тому, как моча приобретает резкий неприятный запах, у женщин могут возникнуть неприятные ощущения во время полового акта, в области поясницы и почек появляются тянущие боли. У мужчин снижается потенция, появляется боль в простате.
При обнаружении кишечной палочки в моче лечение подразумевает изменение рациона, прием лекарственных препаратов и соблюдение профилактических норм. Так как кишечная палочка вызывает заболевания мочеполовой системы, при таких патологиях пациентам рекомендуется стол №7. Он предполагает ограничение употребления белка и жидкости.
Согласно этой диете блюда лучше запекать, варить или тушить, а также готовить на пару. Необходимо исключить соленые, острые и жареные продукты. Поскольку эшерихия коли является бактерией, то для ее уничтожения назначаются антибактериальные препараты. Прежде желательно определить чувствительность микрофлоры посредством посева мочи.
До того как будут получены результаты анализа назначаются антибактериальные препараты широкого спектра действия:
- макролиды;
- цефалоспорины;
- карбапенемы;
- пенициллины.
Для предупреждения дисбаланса кишечной микрофлоры и повтора заболевания, наряду с антибиотиками, необходимо принимать пробиотики, эубиотики и пребиотики. На период лечения полезно включить в рацион молочнокислые продукты. Если заболевание сопровождается болевым синдромом, повышением температуры или ухудшением общего самочувствия, то пациенту назначаются нестероидные противовоспалительные препараты (НПВП).
В качестве таковых применяются Ибупрофен, Анальгин, Диклофенак. В зависимости от степени выраженности и интенсивности симптомов эти препараты применяются перорально или внутримышечно в виде инъекций. Поскольку кишечная палочка в моче часто провоцирует развитие цистита, для лечения этого заболевания назначают спазмолитики. Они используются как в форме таблеток, так и в виде раствора для уколов.
Строгое соблюдение правил личной гигиены является главным способом профилактики проникновения кишечной палочки в мочу. Нижнее белье нужно менять каждый день. Девушкам и женщинам нежелательно носить стринги. В период менструального кровотечения, после родов и во время беременности важно соблюдать гигиену половых органов. Прежде чем подмыться нужно вымыть руки с мылом.
Кроме того, для предупреждения проникновения эшерихии коли в мочу, необходимо:
- правильно питаться;
- включить в ежедневный рацион кисломолочные продукты;
- пользование индивидуальными средствами гигиены;
- исключение употребления алкоголя;
- воздержаться от анального секса;
- при смене половых партнеров пользоваться презервативом.
В период беременности женщине рекомендуется сдавать посев мочи каждые 3 месяца. В это время повышается риск активизации патогенной кишечной палочки, поскольку снижается иммунная защита организма. Эта мера позволит не упустить воспалительные заболевания мочеполовой системы.
источник
Болезнь цистит имеет бактериальную основу. Кишечная палочка — распространенная патогенная бактерия провоцирующая болезнь.
Цистит, помимо общих симптомов, будет иметь специфические. Кроме того, лечение патологии имеет особенности.
Даже при полном здоровье у человека присутствуют патогенные бактерии, в том числе кишечная палочка, это естественно.
В норме располагаются в нижних отделах толстого кишечника (в нисходящей кишке, сигмовидной, прямой), и приносят пользу. Участвуют в пищеварении и выработке витамина К, придерживают патогенное развитие.
Лакто- и бифидобактерии относят к тем микроорганизмам, которые приносят пользу микрофлоре кишечника, кроме того, придерживают размножение палочек.
Если патогенные бактерии попадают в такую среду, где нет барьеров, но есть питательные вещества, то они начинают размножаться, как результат появляется воспаление.
В мочевыделительной системе кишечная палочка будет быстро развиваться. Это вызовет структурные изменения слизистой органа и приведет к появлению цистита.
Моча обладает бактерицидным действием, истребляет болезнетворные микроорганизмы. По этой причине, бактерии, случайным образом занесенные в мочеполовую систему, не провоцируют болезнь.
У них попросту нет времени прикрепиться на слизистой оболочке органа, их смывает поток мочи. Но есть группа факторов, которые предрасполагают к появлению болезни, увеличивая шансы бактерий на развитие и размножение.
Бактериальный цистит возникает:
- Снижение защитных сил организма, из-за наличия хронической патологии или понижения иммунитета.
- Как результат патологических процессов в мочеиспускательном канале или в верхних мочевыводящих путях.
- Из-за грубых или регулярных несоблюдений правил интимной гигиены. При неправильном подмывании патогенные бактерии из прямой кишки попадут в уретру.
- К развитию болезни приводит застой мочи, который появляется при мочекаменной патологии или болезнях простаты.
- При воспалительных болезнях простаты, которые вызывают температуру местно и создают комфортные условия для развития кишечной палочки.
- Изменение химических свойств мочи при почечных патологиях.
- Изменение состава мочи, снижение защитных сил слизистой оболочки мочевого пузыря, как результат сахарного диабета.
- Применение неестественных сексуальных практик.
- Понижение барьерных функций уретры и сдавливание органа у женщин в период беременности.
Бактериальный цистит у женщин встречается гораздо чаще, нежели у мужчин. Получается по причине строения мочеполовых органов у слабого пола.
Сфинктер прямой кишки, содержащей патогенные микроорганизмы, располагается близко к уретре.
Кишечной палочке проще попасть в уретру. И на фоне ослабленного иммунитета, часто встречается цистит.
Цистит, возникший по причине попадания кишечной палочки внутрь мочевика, имеет такую клиническую картину:
- Учащенное мочеиспускание.
- Чувство полного мочевого пузыря.
- Неполное опорожнение после посещения туалета.
- Чувство жжения, резей.
- Болевые ощущения или дискомфорт внизу живота, иррадиирующий в область лобка, промежности.
- Для начала мочеиспускания прикладывают усилия.
- Учащенные ночные позывы к мочеиспусканию.
- При посещении туалета отмечают слабую струю мочи и выделение маленькими порциями.
Так как это бактериальный цистит, который вызван кишечной палочкой, будет иметь специфические симптомы для возбудителя.
Это появление в моче осадка, частиц крови или хлопьев, урина становится другого цвета с неприятным запахом.
У больных отмечается повышение температуры тела, ухудшение самочувствия, озноб, тошнота, рвота.
При высокой температуре стоит вызвать врача, это говорит о воспалении почек.
Цистит, который спровоцирован кишечной палочкой, диагностируют даже по симптоматике. Для этого опрашивают больного о первых симптомах и дальнейшем развитии. Но, для назначения необходимых препаратов проводят дополнительные анализы.
Информативное исследование при цистите, это анализ мочи. При сборе урины соблюдают требования и правила личной гигиены. Емкость для сбора анализа должна быть стерильна, это важно для достоверности результата исследования.
В общем анализе мочи обнаруживают повышенное содержание лейкоцитов, которое говорит о наличие воспаления.
Норма лейкоцитов для женщин до 6 штук, для мужчин до 3. Может увеличиваться количество эритроцитов и появляться белок в моче.
При воспалении мочевого пузыря, вызванного кишечной палочкой, у мочи будет кислая реакция и запах кала.
Если окрасить осадок по Граму, то будут обнаруживаться грамотрицательные бактерии, которые по форме напоминают палочки.
С помощью двухстаканных и трехстаканных проб определяют место, где локализуется инфекция. При такой форме цистита в первой порции мочи будет наблюдаться лейкоцитурия.
Анализ мочи по Нечипоренко позволит выявить количественное соотношение эритроцитов, лейкоцитов, цилиндров в моче.
После того, как подтвердится воспалительная основа цистита, будет проводиться бактериологическое исследование, это подтвердит наличие бактерий в моче.
Острая форма цистита будет диагностироваться при наличии свыше 102 штук кишечных палочек в 1 мл. мочи.
Патогенные организмы имеют устойчивость к медикаментам, в том числе и к антибиотикам. Чтобы определить медикамент, который убьет бактерии, проводят пробу на чувствительность кишечной палочки к препаратам.
В обязательном порядке пациенты сдают кровь на общий анализ. Исследование помогает установить наличие воспаления и оценить состояние здоровья организма.
По показанию врача проводят цистоскопию, для осмотра стенок мочевого пузыря, УЗИ или рентген, которые нужны для исключения наличия болезней в почках.

Самостоятельное лечение может только приглушить симптоматику, но не избавиться от кишечной палочки.
Это чревато тем, что патогенные бактерии в дальнейшем будут провоцировать рецидивы болезни, и как результат болезнь с острой перейдет в хроническую форму.
Кишечная палочка имеет чувствительность к медикаментам: фторхинолоны, цефалоспорины, тетрациклины, аминогликозиды, аминопенициллины.
Определять подходящий препарат будет врач, на основе лабораторных исследований и самочувствия больного.
Лечение острой формы цистита с использованием антибиотиков будет проходить 3-5 дней. Лечение хронической формы болезни — 10 суток.
Для женщин, лечение с применением антибактериальных препаратов будет проводиться с приемом пробиотиков.
Группа препаратов оказывает не только на патогенную флору, но и на нормальную микрофлору кишечника и влагалища.
В лечении бактериального цистита назначаются иммуностимулирующие препараты для поднятия защитных сил организма.
Применяются сосудорасширяющие медикаменты, которые способствуют улучшению кровотока и проницаемости капилляров мочевого пузыря.
Для снятия спазма используют спазмолитики, а для уменьшения болезненных чувств и воспаления — нестероидные противовоспалительные препараты. Иногда врач назначает препараты для устранения гипоксии тканей.
Кроме медикаментозного лечения врачи рекомендуют придерживаться диетического питания. Рацион при бактериальном цистите предусматривает сбалансированное количество витаминов, белковой пищи, и продуктов, которые будут улучшать перистальтику кишечника.
Важно выпивать за день достаточное количество жидкости. Это будет способствовать вымыванию кишечной палочки из мочевого пузыря и уменьшению раздражения слизистой оболочки органа мочой. Необходимо также правильно чередовать время работы и отдыха.
Если лечение цистита, вызванного кишечной палочкой, было неправильным или отсутствовало, это опасно ухудшением самочувствия, а также появлению осложнений:
- Парацистит
- Пиелонефрит
- Недержание мочи
- Хронический цистит
- Геморрагический цистит
- Интерстициальный цистит
- Гангренозный цистит
- Пузырно-мочеточниковый рефлюкс
- Тригонит.
Предотвратить развитие таких осложнений можно. Для этого при первых признаках болезни обращаются к терапевту или урологу.
Соблюдение правил интимной гигиены, лечение хронических болезней и крепкий иммунитет помогут предотвратить патогенное воздействие кишечной палочки в организме.
источник
Инфекции кишечной палочки мочевых путей очень распространены, особенно у женщин. Примерно 50% взрослых женщин сообщили о наличии некоторых эпизодов инфекции мочевых путей (IVU) в течение их жизни.
ИМП включают инфекции мочевого пузыря (CYSTITIS) и более серьезные инфекции почек (PIELONEFRITI), но наиболее распространенными инфекциями являются цистит, который обычно заживает с курсом антибиотиков. Кроме того, у молодых женщин также наблюдается присутствие бактерий кишечной палочки (обозначенных позитивной мочи) в образце мочи у пациента без симптомов, называемое «бессимптомная бактериурия». Этот вывод не обязательно подразумевает назначение антибиотика, если не в особых условиях, например у беременных женщин.
Мы сосредоточимся главным образом на остром цистите, проявляющемся у здоровых женщин.
Что имеется в виду при инфекциях мочевых путей ?
Бактерии обычно не живут в мочевом тракте, который включает в себя почки (которые отфильтровывают мочу), мочевой пузырь (который собирает мочу) и уретру (путь прохождения для выделения мочи). Когда бактерии попадают в мочевой путь и начинают размножаться, они могут вызывать IVU. Подавляющее большинство ИМП – инфекции мочевого пузыря.
Как возникает кишечная палочка в моче?
Кишечная палочка в моче в основном затрагивают женщин. Это, как полагают, связано главным образом с близостью отверстия уретры к анусу и к меньшей длине уретры. Большая часть ИМП происходит из-за бактерий Escherichia Coli (E. COLI), который является одним из наиболее распространенных микробов в фекалиях. Загрязнение фекалия может привести к прохождению микроорганизма, такого как E. COLI в уретре. Эти бактерии затем переходят в мочевой пузырь (и иногда возвращаются к почке), что приводит к инфекции. Конечно, у E. COLI есть функции, которые облегчают IVU, такие как способность прилипать к поверхностным клеткам уретры и мочевого пузыря.

Каковы факторы риска для развития кишечной палочки в моче?
Вхождение бактерий в мочеиспускательный канал может быть обусловлено многочисленными факторами, в частности факторами, связанными с сексуальной активностью. Использование спермицидов, особенно в связи с диафрагмой, по-видимому, увеличивает риск развития ИВС у женщин.
Некоторые женщины подвержены рецидивирующим ИМП. Факторы, которые могут предрасполагать молодых женщин к повторным эпизодам IVU, следующие:
• сексуальная активность
• использование спермицидов
• генетические факторы
• новый сексуальный партнер
Здоровые мужчины развиваются реже, чем женщины IVU.
Мужчины, женщины и дети с другими проблемами со здоровьем могут подвергаться IVU. Некоторые клинические состояния могут иногда приводить к ИМП, которые являются более серьезными, чем просто цистит. К таким факторам относятся: катетер с постоянным мочевым пузырем, недавний урологический маневр на мочевом тракте, анатомические аномалии мочевого тракта, нейрогенный мочевой пузырь (паралич мочевого пузыря из-за неврологических изменений), беременность, диабет, возраст старше 65 лет лет и наличие обструкции мочевых путей.
Каковы симптомы кишечной палочки у женщин?
Типичными симптомами острого цистита являются:
• частое мочеиспускание
• боль или жжение во время мочеиспускания
• кровь в моче
• дискомфорт в средней части нижней части живота (надлобковая боль)
Сжигание во время мочеиспускания является частым расстройством даже у пациентов с вагинитом (воспаление влагалища) или уретритом (воспаление уретры). Присутствие крови в моче распространено при цистите, но не в двух других условиях. Вагинальные выделения, неприятный запах, зуд или боль во время полового акта являются типичными особенностями вагинита. Вы должны думать об уретрите, если у пациента появился новый сексуальный партнер, партнер с уретритом или постепенное развитие симптомов мочеиспускания в течение 6-7 дней (как правило, в случае острого цистита симптомы становятся важными в 1 -2 дня).
Если у пациента имеется пиелонефрит (инфекция почек), лихорадка почти всегда присутствует. Пиелонефрит также может вызывать боль на стороне пораженной стороны, тошноту, рвоту. Частое мочеиспускание, боль или жжение во время мочеиспускания и боли выше лобка часто возникают в случаях пиелонефрита. Важно помнить, что присутствие бактерий в моче при отсутствии симптомов (бессимптомная бактериурия) не считается IVU и не всегда нуждается в лечении.
Как диагностируется ИВУ?
Простой цистит часто может быть диагностирован неуловимым, полагаясь исключительно на симптомы. Это особенно верно, если у женщины есть частый ИВС и он может легко распознать симптомы. Однако большинство пациентов, особенно с первым эпизодом, обращаются к своему врачу. Врач осмотрит пациента и спросит, есть ли у него лихорадка или боль в боку, что свидетельствует о пиелонефрите. Если симптомы указывают на вагинит или уретрит, необходимы гинекологическое или урологическое обследование и соответствующие культуры. Один из способов отличить IVU и вагинит – это исследовать мочу с помощью микроскопа для поиска белых кровяных клеток. Моча обычно имеет эти клетки в случае IVU, но не вагинита,
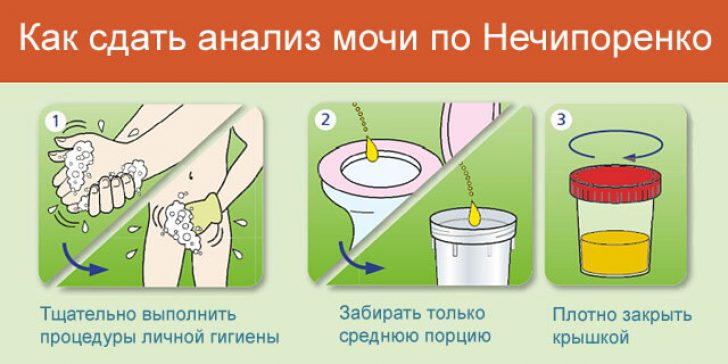
Поиск бактерий в моче осуществляется с помощью уринокультуры. Для проведения анализа мочи пациент должен собрать небольшое количество мочи, собранной в специальном стерильном контейнере во время средней части мочеиспускания (промежуточная жидкость), когда поток мочи имеет хорошую форму, без прерывания мочеиспускания. Собранный таким образом образец (10-20 см3) должен быть немедленно доставлен в лабораторию и, по возможности, охлажден в термоконтейнере. Фактически, если мочу оставляют надолго при комнатной температуре, количество присутствующих микробов умножается, и результат обследования более не является надежным.
Каково лечение ИВС?
У здоровых молодых женщин с простым циститом обычное лечение состоит из трех дней антибиотика. Наиболее распространенными препаратами являются триметоприм-сульфаметоксазол (бактрим), ципрофлоксацин (ципроксин) или левофлоксацин (левоксацин). Ведущие эксперты согласны с тем, что триметоприм-сульфаметоксазол является препаратом выбора для цистита, если только сопротивление E. COLI у местного населения не очень высока, или если у пациента аллергия, если он страдает фавизмом или пациент беременен. Ципрофлоксацин (Ципроксин) и левофлоксацин (Левоксацин) являются препаратами, которые нельзя назначать беременным или кормящим грудью женщинам. Некоторые антибиотики, такие как нитроформатоин (Furandantin), следует назначать в течение 5-7 дней. Симптомы обычно разрешаются в течение одного-трех дней после
Некоторые врачи рекомендуют увеличить потребление жидкости, чтобы помочь избавиться от бактерий из мочевого пузыря. Другие, однако, полагают, что увеличение жидкости в организме разбавляет концентрацию антибиотика в мочевом пузыре, делает препарат менее эффективным. Для подтверждения этой гипотезы исследований не проводилось.
Лечение при беременности.
Беременным женщинам с IVU с симптомами или без них требуется агрессивное лечение. На самом деле, во время беременности риск развития пиелонефрита (вовлечение почки) IVU или бессимптомной бактериурии больше. Кроме того, ИВУ может вызывать осложнения в течение беременности. У беременных женщин проводят культуру мочи, чтобы идентифицировать бактерии, и пациент лечится от инфекции даже при отсутствии симптомов.
Инспекционные визиты.
Они необходимы только молодым здоровым женщинам, у которых симптомы цистита не устранены. У беременных женщин мочеиспускание необходимо через две недели после окончания лечения, чтобы повторить терапию в случае рецидива инфекции.
Можно ли предотвратить вторжение?
Часто возникает проблема профилактики ИМП у молодых женщин с рецидивирующими инфекциями. Необходимо соблюдать следующие рекомендации:
1. Измените контрацептивы.
Женщины, которые используют спермициды, особенно в сочетании с диафрагмой или презервативом, должны использовать альтернативные меры контрацепции.
2. Увеличить потребление жидкости и мочеиспускание после полового акта.
Несмотря на то, что нет исследований, которые четко демонстрируют обоснованность этих мер, многие врачи считают, что эти рекомендации полезны.
3. Антибиотики.
Для пациентов, которые не нуждаются в изменении своего поведения или типа контрацепции, или для тех, у кого эти меры не были доказаны, антибиотики должны использоваться для профилактики рецидивирующих ИМП. Эти циклы антибиотиков могут быть даны по-разному, включая:
– Непрерывное использование антибиотиков. Антибиотики с низкой дозой можно назначать ежедневно в течение шести месяцев или нескольких лет у некоторых пациентов (амбибиотическая профилактика). Обычно рекомендуется принимать препарат до ночного отдыха, чтобы обеспечить большую эффективность.
– Антибиотики после полового акта. У женщин, у которых рецидив явно связан с половым актом, использование одной дозы антибиотика (например, таблетки Bactrim или Ciproxin) после полового акта может быть эффективным лечением.
– Самолечение. Некоторые женщины могут работать со своими врачами, чтобы разработать план самолечения с помощью антибиотиков при первом признаке инфекции мочевых путей, даже не дожидаясь результатов лабораторных исследований.
Где я могу найти дополнительную информацию?
Ваш врач – лучший человек, который предоставит вам важную информацию о вашем конкретном случае. Не все пациенты с IVU описаны, и важно, чтобы ваша ситуация оценивалась кем-то, кто знает вашу конкретную ситуацию
клиника.
Этот материал дает вам общую информацию и не заменяет рекомендации врача. Вам следует обратиться к своему врачу, чтобы задать ему любые вопросы, касающиеся вашего здоровья, терапии или лечения.
источник
Бактерии кишечной палочки, на самом деле, являются нормальной составляющей микрофлоры организма и способствуют укреплению иммунитета и правильному функционированию пищеварительной системы. Но это справедливо лишь в том случае, когда они размножаются в соответствующей среде. Кишечная палочка в моче сигнализирует о проблемах в урогенитальной сфере и возможных воспалительных заболеваниях.
Данное состояние правильно называется бактериурией и может наблюдаться как на фоне вполне безобидных факторов, так и вследствие более серьезных нарушений.
Кишечная палочка в моче – причины:
неправильный забор жидкости для анализа; недостаточная личная гигиена; занятия анальным сексом перед лабораторными исследованиями; воспалительный процесс в почках, мочевом пузыре и мочеточнике; беременность .
Если определяющим фактором появления палочки является все же инфекция мочевыводящих путей, то она сопровождается такими признаками:
жжение или острая боль во время либо в конце мочеиспускания; лихорадка, озноб; резкий, неприятный запах мочи; кровяные или гнойные примеси, сгустки в выделениях, слизь желтого или зеленоватого цвета; общее недомогание; тянущая боль в почках или пояснице, ощущение тяжести; частое, до 8-12 раз в день, мочеиспускание, неспособность терпеть позывы.
Стоит заметить, что иногда подобные инфекции протекают бессимптомно, скрыто, обычно это характерно для людей с хорошим иммунитетом. В таком случае вышеперечисленные признаки либо проявляются очень слабо, либо вообще отсутствуют.
При бессимптомном течении бактериурии нормальные показатели E. Coli не превышают количества 105 палочек в 1 мл мочи. Кроме того, допускается, что инфекции нет, а причиной наличия микроорганизмов является неправильный забор образцов.
Если больной обращается с характерными для воспалительного процесса жалобами, то пороговое значение нормы снижается до 104 кишечных палочек в 1 мл мочи. Также следует обратить внимание на концентрацию лейкоцитов в биологической жидкости. При подозрении на обострение цистита в сочетании с повышенной температурой тела и другими симптомами заболевания диагноз предполагает наличие не менее 102 палочек в анализах.
Бактериурия без признаков воспаления в мочевых путях не всегда требует лечения. Иногда организм в состоянии справиться с небольшой инфекцией самостоятельно посредством защитных механизмов иммунной системы.
В остальных случаях необходимо установить точную причину повышенной концентрации E. Coli в моче и, в соответствии с ней, разработать терапевтическую схему лечения. Чаще всего для подавления воспалительного процесса и остановки размножения бактерий назначается курс антибиотиков. Одновременно с этим предполагается прием гепатопротекторов, чтобы предупредить поражение тканей 
Особо тяжелые воспалительные заболевания требуют госпитализации, а также интенсивного лечения в условиях стационара под наблюдением врача.
Антибиотики при цистите обязательно назначаются урологом в тех случаях, когда заболевание вызвано бактериальной флорой. Острый и хронический цистит – довольно распространенная патология среди населения. Ежегодно в нашей стране регистрируется более 30 миллионов эпизодов этого заболевания, причем основную долю пострадавших составляют женщины. Примерно 1/3-я часть прекрасной половины человечества хотя бы раз в жизни, но сталкивалась с воспалением мочевого пузыря.
Основной причиной развития воспаления остается развитие бактериальной флоры внутри мочевого пузыря. Чаще всего находят кишечную палочку, несколько реже протей и клебсиеллу. Эти микробы становятся причиной появления цистита, пиелонефрита, уретрита. Если не подобрать действенный антибиотик, острый процесс переходит в хроническую форму воспаления.
Сегодня в аптеках можно найти большое количество антибиотиков, в аннотации к которым написано, что они могут применяться для лечения цистита. Однако это не так. Среди основных возбудителей патологии находится кишечная палочка, к которой у большинства антибиотиков развилась лекарственная устойчивость (или резистентность). Проводимые исследования показали, что 50% антибактериальных лекарств не действуют на кишечную палочку. Поэтому их назначение при цистите будет неэффективным.
Фосфомицин трометамол (Монурал); Фторхинолоны; Цефалоспорины; Нитрофурантоин; Ко-тримоксазол.
Лечение цистита антибиотиками составляет примерно 3–7 дней. Более длительное назначение может быть при наличии факторов риска, к их числу можно отнести:
заболевание у лиц мужского пола; возраст старше 65 лет; рецидивирующая форма цистита; использование в качестве средств контрацепции спермицидов или диафрагм; сахарный диабет; беременность.
Подобрать необходимый антибиотик поможет врач. При назначении средства учитывается чувствительность микроорганизмов, выделенных у пациента, к данному антибактериальному препарату. Врачом назначаются лекарства, которые непосредственно действуют на бактерии, находящиеся в самом мочевом пузыре.
Современные антибиотики при цистите не оказывают токсического влияния на организм в целом и редко проявляют побочные эффекты.
На сегодняшний момент существует один препарат – Монурал (Фосфомицин), к которому у кишечной палочки не выработалось лекарственной устойчивости. Кроме того, это лекарственное средство является безопасным для беременных женщин, пожилых людей и детей.

Иногда больные циститом, почувствовав облегчение, быстро прекращают лечение, не пропив всю курсовую дозу препарата. Может ли одна таблетка избавить от симптомов цистита ?
Монурал удобен тем, что пить его нужно однократно. Повторное лечение препаратом проводится в случаях хронического и рецидивирующего цистита, а также у пациентов пожилого возраста.
Действующее вещество – фосфомицин – способен справиться с бактериями, вызывающими цистит, всего за один прием. Это позволяет преодолеть болезнь, не нарушая привычного распорядка жизни. Однократное применение Монурала также предотвращает рецидив болезни и переход цистита в хроническую форму.
Препарат является антибактериальным средством широкого спектра действия. После употребления внутрь создается активная концентрация фосфомицина в моче, которая сохраняется на протяжении 24–48 часов. Этого времени будет достаточно для того, чтобы погибли бактерии, вызвавшие цистит.
Лечение Монуралом мало влияет на остальные органы и системы и практически не вызывает дисбактериоза. Однократный прием лекарства позволяет на протяжении длительного времени поддерживать в моче такую концентрацию действующего вещества, которая губительно действует на возбудителя болезни.
Лекарства для лечения цистита не назначаются без рецепта врача. Некоторые медикаменты могут быть противопоказаны при нарушениях функции почек, при индивидуальной непереносимости. Также случаются побочные эффекты в виде тошноты, рвоты, расстройства пищеварения. При лечении воспаления мочевого пузыря у беременных и детей следует учитывать безопасность медикамента для этой группы пациентов.
После окончания приема препарата необходимо сделать повторный посев мочи на бактериальную флору, чтобы убедиться в том, что лечение прошло успешно.
Некоторые пациенты предпочитают лечиться фитопрепаратами при первых симптомах цистита. Однако все растительные средства могут применяться только в совокупности с антибиотиками. Самостоятельно их можно принимать лишь с профилактической целью.
При лечении цистита следует также придерживаться диеты, исключающей раздражающие вещества (острые продукты, специи, алкоголь).
Важно соблюдать питьевой режим, врачи советуют пить не менее полутора литров жидкости во время приема лекарства. Это является обязательным условием при лечении заболевания. Ведь с мочой происходит удаление всех болезнетворных бактерий из мочевого пузыря.
ВАЖНО ЗНАТЬ! Единственное средство от ЦИСТИТА и его профилактики, рекомендованное Галиной Савиной!
В человеческом организме кишечная палочка играет очень важную роль, участвуя в процессе переваривания пищи. Но эта полезная функция бактерии. Есть и зловредная: кишечная палочка, найденная в моче, опасна тем, что способна негативно повлиять на иммунитет и способствовать развитию достаточно тяжелых заболеваний, таких как гонорея, уретрит, хламидиоз. Попав в мочевыделительный канал, кишечная палочка приживается на стенках мочевого пузыря. Вывести ее с потоком мочи невозможно. Для этой цели потребуется лечение специальными медикаментами. Особенно заражению мочевыводящих путей кишечной палочкой подвержены дети из-за слабого иммунитета и женщины из-за особенностей физиологического строения мочеполовых органов.
Если при обследовании у пациента выявили в урине кишечную палочку, это еще не повод для паники. Возможно, он не по правилам собрал материал для анализа или использовал нестерильную баночку.
У совершенно здоровых людей мочевыводящие каналы стерильны, за исключением конечного участка. Но кишечная палочка, а также другие уропатогенные микробы способны переселиться из желудочно-кишечного тракта в мочеполовую систему из-за несоблюдения правил личной гигиены, беспорядочных половых связей, занятий специфическими сексуальными практиками. Инфицирование мочевыводящих путей до поры до времени может протекать безболезненно без каких-либо симптомов. Если у заболевшего появились озноб, тошнота, рвота, лихорадка, боли в пояснице, затрудненное мочеиспускание, необходимо немедленное лечение. Иначе болезнь может спровоцировать пиелонефрит или цистит в острой форме.
Через кровь кишечная палочка распространяется реже, чем восходящим путем. По кровяному руслу бактерии распространяются при инфекционно-воспалительных заболеваниях, протекающих с попаданием бактерий в кровь.
Если беспокоит цистит, в народной медицине рекомендуют проводить лечение с использованием мумие, которое продается в каждой аптеке. Принимать только перед употреблением пищи по полграмма три раза в день на протяжении месяца. После столь длительного курса лечение с мумие нужно приостановить на недельный срок. При необходимости после перерыва курс можно повторить.
Хороший терапевтический эффект у взрослых людей дает спринцевание с мумие. Для этого один грамм вещества развести в 250 граммах воды. Через полчаса больному станет намного легче. Спринцеваться нужно полмесяца, потом сделать перерыв на неделю и повторить курс — не более трех раз, в зависимости от состояния.
Другой метод народной медицины советуют побороть кишечную палочку при помощи кисломолочных продуктов. Особенно эффективно действуют против бактерии сыворотка и простокваша. Но не стоит пренебрегать также и травами. Хорошо сочетается лечение против кишечной палочки с приемом отвара гусиной лапчатки. Столовую ложку сырья нужно залить стаканом кипятка и на маленьком огне варить в течении получаса. Дать настояться отвару в течение ночи, а на следующий день его можно принимать три раза в день. Полученную дозу нужно разделить на три равные части и выпить в течение дня.
Для лечения и профилактики Цистита наши читатели успешно используют Метод Галины Савиной. Внимательно изучив этот метод мы решили предложить его и Вашему вниманию. Читать подробнее.
Если вовремя не взяться за лечение, кишечная палочка начинает размножаться, тем самым вызывая воспалительные процессы в мочевом пузыре. Кишечная палочка способна спровоцировать такие болезни, как пиелонефрит, цистит и другие.
Особенно остро вопрос об уничтожении кишечной палочки в моче может стоять, если женщина вынашивает ребенка или пациент нуждается в оперативном вмешательстве на органах малого таза. Не стоит тратить время на самолечение, при плохом самочувствии нужно обращаться к урологу.
В данном случае лечение назначает врач. Могут быть прописаны специальные уросептики, антибиотики, витамины для усиления иммунитета, чтобы таким образом подавить воспалительный процесс и остановить развитие инфекции.
Излечение от кишечной палочки подразумевает также диетическое питание. Врач подбирает заболевшему индивидуальную систему питания, предусматривающую отказ от соли и вредных пищевых привычек. На протяжении болезни следует пить много чистой воды.
Некоторые тяжелые случаи требуют особого внимания и даже госпитализации в стационарном отделении больницы.
Несмотря на то что наличие кишечной палочки в мочевом канале — это уже тревожный знак, врачи в некоторых случаях могут не назначать лечение какими либо препаратами, надеясь на сильный иммунитет пациента.
Невероятно… Можно вылечить хронический цистит навсегда! Это раз. Без приема антибиотиков! Это два. За неделю! Это три.
Перейдите по ссылке и узнайте как это сделала Галина Савина!
Источники: http://womanadvice.ru/kishechnaya-palochka-v-moche, http://tibet-medicine.ru/sovrmed/cistit/lechenie-antibiotikami, http://aginekolog.ru/zdorove/mochevoj-puzyr/kishechnaya-palochka-v-mochevom-puzyre-lechenie.html
В девяти случаях из десяти цистит возникает под влиянием бактерий. Самым распространенным фактором, который провоцирует патологию, является кишечная палочка. Заболевание, возникшее в результате проникновения бактерии в мочевыводящие пути, имеет специфические признаки. А чтобы избавиться от такого недуга, требуется особое лечение.
Цистит часто развивается при проникновении кишечной палочки в мочевой пузырь
В здоровом организме присутствие условно патогенных бактерий E.coli считается нормой. Но место их обитания не должно распространяться дальше нижних отделов кишечника. Находясь в естественной среде, безвредные штаммы принимают участие в пищеварительном процессе, сдерживают развитие патогенных частиц и фигурируют в процессе образования витамина К.
Бурное размножение кишечных палочек сдерживают лактобактерии, а также бифидобактерии, которые относятся к полезным обитателям микрофлоры. Попадая в среду, где отсутствуют естественные барьеры, но имеется питательная среда, бактерии быстро размножаются и провоцируют воспалительные процессы.
Мочевыделительная система – идеальное место, где бактерии, не найдя сопротивления, способны стремительно развиваться. Обустроившись в мочевом пузыре, патогенные микроорганизмы вызывают морфологические изменения слизистой, что и становится причиной цистита.
Моча обладает бактерицидными свойствами и способна уничтожать болезнетворные микроорганизмы. Поэтому бактерии, которые случайно попали в мочевой пузырь, не способны причинить вреда. Они не успевают закрепиться на слизистых, так как смываются потоком урины. Однако наличие предрасполагающих факторов увеличивают шансы развития бактерий.
Цистит бактериального характера возникает:
Вследствие грубых нарушений основных правил гигиены, когда неправильно проведенные процедуры по уходу за половыми и выделительными органами приводят к попаданию микроорганизмов из прямой кишки в мочеиспускательный канал. По причине снижения защитных возможностей организма под воздействием хронических заболеваний или общего снижения иммунитета.
Наличие камней является одной из вероятных причин развития цистита
В результате патологий в верхних мочевыводящих путях и в мочеиспускательном канале, которые увеличивают шансы проникновения инфекций. При застое мочи, возникающем под влиянием проблем с простатой и при мочекаменной болезни. Вследствие изменений свойств урины при патологиях почек. При воспалении простаты, что вызывает повышение местной температуры и создает подходящие условия для развития патогенной флоры. Как последствие сахарного диабета, вызывающего изменение химического состава урины и уменьшение защитных способностей слизистой. Во время беременности вследствие сдавливания мочевого пузыря и снижения барьерных свойств уретры. Вследствие применения специфических сексуальных практик.
У женщин цистит, вызванный кишечными палочками, возникает чаще. Это объясняется специфическим строением мочеполовых органов. Прямая кишка, как прямой источник инфицирования, находится в непосредственной близости к сфинктеру. А длина уретры, составляющая менее 3 см, позволяет бактериям быстрее преодолевать путь к мочевому пузырю. Большинство женщин имеют ослабленный иммунитет, что снижает сопротивляемость инфекциям.
Близкое расположение ануса и влагалища у женщин обуславливает развитие цистита из-за кишечной палочки
Внимание! Если не начать своевременное и грамотное лечение цистита, который спровоцировала кишечная палочка, патология может перерасти в хроническую форму, а инфекция распространиться на почки и спровоцировать пиелонефрит.
Цистит, появившийся в результате воспаления под воздействием кишечных палочек, проявляется:
постоянной потребностью в мочеиспускании; чувством переполненности мочевого; болезненными ощущениями в виде резей, жжения в уретре; неполным опорожнением мочевого; болями или дискомфортом в нижней части живота с иррадиацией в район лобка, промежности; усилиями в начале процесса мочеиспускания; частыми ночными позывами в туалет; малыми порциями урины, слабой струей.
Кишечная палочка при циститах проявляется наличием в моче хлопьев, осадка, частичек крови. Урина при этом имеет нетипичный цвет и специфический запах. У некоторых пациентов наблюдается повышенная температура, озноб, общее недомогание, а также тошнота и рвота.
Будьте бдительны! Слишком высокая температура может свидетельствовать о воспалительных почечных заболеваниях, которым требуется безотлагательное лечение.
Цвет мочи и ее запах при заболевании будут отличаться от привычного
Цистит имеет ярко выраженную симптоматику. Поэтому для постановки предварительного диагноза доктору достаточно опросить пациента на предмет проявления патологии. Чтобы назначить правильное лечение, врач направит на дополнительные обследования, которые в основном состоят из анализов урины.
Анализ мочи считается самым информативным обследованием при цистите. Поэтому при сборе материала необходимо ответственно отнестись к процессу и соблюдать требования к правилам гигиены. Стерильность контейнера для сбора урины также важна для получения достоверных данных при обследовании.
В общем анализе при цистите обнаруживается повышенное количество лейкоцитов, что подтверждает наличие воспалительного процесса. Для женщин показатель в норме считается до 6 единиц в поле зрения, для мужчин – до 3. Также может наблюдаться увеличение количества эритроцитов, наличие белка.
Во время цистита при поражении кишечной палочкой урина имеет кислую реакцию с присутствием специфический запах кала. При окрашивании осадка по Граму обнаруживаются грамотрицательные бактерии, имеющие форму палочки.
Подтвердить место локации инфекции помогают двухстаканные и трехстаканные пробы. Цистит проявляется наличием лейкоцитурии в первой порции мочи. Более развернутым считается анализ по Нечипоренко. Он позволяет определить количественные показатели лейкоцитов, эритроцитов и цилиндров в урине.
После подтверждения воспалительного характера патологии проводят бактериологические исследования, которые позволяют подтвердить наличие в моче патогенных микроорганизмов. Острый цистит диагностируется при выявлении более 102 кишечных палочек в 1 мл урины.
Чаще всего для выявления причины цистита прибегают к анализу мочи
Так как среди пациентов распространено бесконтрольное лечение антибиотиками, бактерии приобретают устойчивость к определенным препаратам. Чтобы не экспериментировать с подбором антибактериальных средств, желательно провести пробу на чувствительность микробов к медикаментам.
Общее обследование крови проводится в обязательном порядке. Оно помогает не столько определить наличие воспалительного процесса в организме, сколько оценить общее состояние организма.
При необходимости проводят:
цистоскопию, чтобы осмотреть стенки мочевого пузыря; ультразвуковое или рентгенологическое обследование, чтобы исключить наличие патологий в почках.
Лечится цистит, вызванный патогенными микроорганизмами, антибактериальными средствами. Самостоятельное лечение с применением известных препаратов и рецептов народной медицины приглушает симптоматику заболевания, но не устраняет основную причину недуга. Затаившиеся бактерии провоцируют рецидивы патологии, что впоследствии приводит к переходу недуга в хроническую форму.
Возбудители мочевой инфекции чувствительны к фторхинолонам, цефалоспоринам, аминогликозидам, тетрациклинам, аминопенициллинам. Выбор подходящего препарата осуществляет доктор, опираясь на результаты биохимического анализа урины и общее состояние пациента. При остром цистите лечение антибиотиками проводится на протяжении 3–5 суток. При хронической форме курс увеличивают до 10 суток.
Медикаментозное лечение заболевания начинается только после проведения необходимых анализов
Помните! Антибактериальные средства воздействуют не только на патогенные бактерии, но и на необходимые организму частицы, живущие в кишечнике и влагалище. Лечение антибиотиками необходимо дополнять приемом пробиотиков.
Патогенетическое лечение предусматривает применение:
препаратов, влияющих на иммунные способности ослабленного организма; медикаментов для устранения гипоксии тканей; сосудорасширяющих лекарств для улучшения кровотока и проницаемости капилляров; нестероидных противовоспалительных средств для устранения болевых ощущений и уменьшения воспаления; спазмолитиков для снятия мышечных спазмов.
Медики также заостряют внимание на соблюдении:
рекомендаций по диетическому питанию, которое должно включать сбалансированное количество белка и витамин, способствовать перистальтике кишечника; режима труда и отдыха; требований по употреблению обильного питья, что способствует вымыванию бактерий и уменьшает раздражение слизистой концентрированной мочой.
Отсутствие лечения цистита приведет, как вариант, к развитию пузырно-мочеточникового рефлюкса
Бактериальный цистит без грамотной терапии угрожает не только ухудшением самочувствия, но и осложнениями в виде:
геморрагического цистита; интерстициального цистита; гангренозного цистита; тригонита; парацистита; пиелонефрита; пузырно-мочеточникового рефлюкса; недержания мочи.
Соблюдение правил собственной гигиены, укрепление иммунитета и своевременная терапия хронических недугов позволят предотвратить негативное воздействие на мочевой пузырь бактерии E.coli, живущей в кишечнике.
Из видео ниже можно узнать о симптоматике и лечении цистита:
источник
Кишечная палочка имеющая латинское название Esherichia coli, является представителем вида бактерий, которые совмещают в себе различные виды, и патогенные и полезные. Разновидность кишечной палочки патогенного вида становится причиной инфекционных и воспалительных болезней желудочно-кишечного тракта, системы мочевыводящих путей (кишечная палочка в мочевом пузыре достаточно распространенное явление), а также мужской и женской половых систем.
Полезные виды этого рода бактерий обсеменяют кишечный тракт здорового человека и являются представителями стандартной микрофлоры человеческого организма.
Бактерии кишечной палочки составляют большую семью, включающую в себя более ста разновидностей, и что примечательно, большая часть этих микроорганизмов не способна вызывать развитие патологических процессов в организме человеческого и некоторых других животных организмах.
Условно-патогенные виды имеют способность вызывать инфекционные и различного рода воспалительные процессы органов человека, в зависимости от того, куда попадают. Наиболее частыми местами дислокации патогенных видов являются ЖКТ, органы мочевыделения и половые органы. Развитие воспалительных процессов чаще затрагивает именно эти зоны. Опасным проявлением заражения является проникновение в кровяное русло и дальнейшее проникновение в головной мозг. Вызывает воспаление мозговых оболочек и заражение крови. Произойти это может у новорожденных младенцев и рожениц.
Кишечные палочки являются факультативными анаэробами (что означает развитие и размножение в условиях без присутствия кислорода), а именно по этому отличаются своей устойчивостью к факторам внешней среды. Имеют способность сохранять свою жизнеспособность в жидкостях, грунте и фекалиях. Но погибают при действии высоких температур, кипячении, а также под действием некоторых химических веществ, таких как:
- формалин
- хлорная известь
- фенолы
- едкий натрий
- гидроксибензол
С необычайно большой скоростью могут размножиться в разнообразных продуктах питания, а особенно в молочных продуктах. Потому употребление в пищу блюд, зараженных патогенными видами эшеризии, ведет к последующему заражению и развитию процесса, характеризующегося как воспалительный.
Полезные виды эшерихий входят в состав обычной микрофлоры пищевого тракта человека. Появление их происходит на первые сутки после рождения, и остается на протяжении всей жизни.
Учеными выведены определенные нормы количества наличия кишечной палочки в толстом отделе кишечника, а именно от 60 до 80 тысяч колониеобразующих единиц на 1 г кишечного содержимого, а в фекалиях от 70 до 80 тысяч колониеобразующих единиц. Помимо этого стоит отметить, что гемолитические кишечные палочки не должны присутствовать в нормальной микрофлоре кишечника. Значения полученные в процессе исследования не должны быть выше или же ниже нормы. При несоответствии можно говорить о возникновении дисбактериоза.
И несмотря на то, что количество эшерихий в стандартной микрофлоре кишечника составляет всего 1%, роль этого вида микроорганизмов, чрезвычайно важна для хорошего функционирования желудочно-кишечного тракта. Дело в том, что кишечная палочка, составляет здоровую конкуренцию другим вредоносным или же условно-патогенным бактериям, создавая препятствия для развития всевозможных воспалительных и инфекционных процессов в органах пищеварения.
Кроме того, эшерихии потребляют кислород, являющийся вредным для других жителей кишечника — лакто и бифидобактерий. Тем самым кишечные палочки позволяют жить и размножатся жизненно необходимым для пищеварения и всего кишечника в целом, бактериям. При отсутствии лакто и бифидобактерий потребляемая человеком еда не будет перевариваться, что в последствии ведет к загниваю и развитию процессов брожения. Это приводит к страшным последствиям, вплоть до летального исхода.
К большому сожалению, среди полезных видов кишечной палочки существует и огромное количество патогенных видов, способных вызвать воспалительные и инфекционные процессы, попадая в кишечник человека.
В наше время ученые выделили основные группы патогенных эшерихий:
- Энтеропатогенные
- Энтеротоксигенные
- Энтероинвазивные
- Энтерогеморрагические
Самыми частыми причинами инфекционных процессов возникающих в отделах тонкого кишечника у детей до 1 года, и диареи «путешественника» у малышей старше одного года и взрослых людей, является энтеропатогенные палочки.
Причиной возникновения становятся энтероколиты. Пути передачи различны — в детских учреждениях и родильных домах, через нестерильные инструменты, руки рожениц и медицинский персонал.
У взрослых проявление «диареи путешественника» не требует особого медикаментозного лечения. Проявляется расстройством акта дефекации, жидким и водянистым стулом. Развивается у людей, которые попали в жаркие страны в летний период при отсутствии санитарных норм хранения продуктов и их приготовления.
Другая ситуация складывается, если данный вид возбудителей попал в организм младенца. Проявления происходят в виде рвоты, жидкого стула, болей в животе. У малышей требует немедленного лечения, так как система иммунной защиты у детей не развита и возможности уничтожить патогенные микроорганизмы не представляется возможным.
Попадание энтеротоксигенных кишечных палочек в организм вызывает общее расстройство стула, с жидким непрерывным поносом. Обычно лечение не назначается, и патогенная микрофлора уничтожается внутренними силами организма.
Проявления очень часто могут напоминать протекание холеры. Очень широкое распространение имеют эти виды кишечной палочки, в странах с недостаточными санитарными условиями. Заражение происходит с употреблением зараженной воды и еды.
Энтероинвазивная форма вызывает острое течение пищевых токсикоинфекций у взрослого населения и у детей. Симптомы и течение заболевания очень схожи с проявлениями дизентерии.
Гемолитическая кишечная палочка становится причиной геморрагического колита и развития гемолитико-уремического синдрома. В этих случаях необходимо правильно подобранное лечение.
Помимо тяжелого отравления, гемолитическая палочка имеет способность приводить к образованию невритов и болезней почек малышей, в случае попадания в мочевыделительную систему или кровяное русло. Заражение в основном происходит через воду и еду.
Кроме как вызывать кишечные расстройства, патогенные виды микроорганизмов способны вызывать различные болезни мочеполовой системы как женской половины населения, так и мужской. Частой причиной попадания патогенной микрофлоры в органы мочеполовой системы является банальное не соблюдение правил гигиены, неправильное нижнее белье или анальный секс.
При попадании патогенной палочки в систему мочевыделения, могут развиваться процессы воспаления в уретре, мочевом пузыре, почках.
Основной путь передачи — орально-фекальный, в редких случаях передается бытовым путем. При пути передачи орально-фекальном, возбудитель вместе с каловыми массами проникает в грунт или воду, а также на растения выращенные на приусадебных участках. Пути попадания в дальнейшем предрешены, через немытые руки, которыми человек трогал почву или же растения. Помимо этого, не редки случаи заглатывания загрязненной воды.
Другой вид передачи возбудителя встречается намного реже нежели первый. Обычно заражение происходит в местах скопления большого количества людей, так или иначе контактирующих друг с другом. Это детские сады, школы, больницы, родильные дома. Патогенные микроорганизмы могут передаваться ребенку от роженицы во время родового процесса.
В случае попадания патогенных видов кишечной палочки в органы пищеварения женщины, могут развиваться различные кишечные инфекционные процессы, имеющие обычно позитивное течение и исчезают самостоятельно в течение нескольких дней. Инфекции пищеварительного тракта не так значительны для женского организма, как инфекции возникающие в мочеполовой системе, вызванные тем же возбудителями эшерихиями.
Течение заболеваний имеет достаточно длительный период, очень сложно поддается лечению. Кишечные палочки способны вызвать длительные хронические болезни мочеполовой системы, а кроме того сепсис и воспаление оболочек мозга, при том условии, если проникнут в мочевыводящий канал, влагалище или же кровяное русло.
Пути попадания в мочевыводящий канал:
- отсутствие правил личной гигиены
- неудобное и неправильно подобранное нижнее белье
- нарушение техники подмывания
- своеобразные техники половых актов
- вместе со спермой партнера, имеющего орхит, эпидидимит или же простатит, вызванный патогенной кишечной палочкой.
После того, как инфекция проникла в уретральный канал, кишечные палочки начинают вызывать острые вагиниты и воспаления мочевыводящего протока. Если вовремя не оказать должное лечение, эти воспаления остаются в мочеполовых путях, так как бактерия имеет способность внедрятся в слизистую оболочку выстилающую половые и мочевыводящие пути. Бактерии не вымываются вместе со струей мочи и выделениями влагалища. Поднимаясь дальше по расположенным выше органам способна вызывать различные заболевания:
Медицинская статистика гласит, что подавляющее большинство циститов, пиелонефритов и наличие бактерий в моче у женщин, спровоцировано именно наличием данного вида патологических микроорганизмов.
Воспаления вызванные данным возбудителем имеют способность к длительному течению, сложно поддаются лечению, а также склонны к перерождению в хронический процесс.
Замечено, что в частности случаев процессы протекающие под действием возбудителя кишечной палочки проходят бессимптомно, вследствие чего женщина становится носителем хронического заболевания.
При бессимптомном течении инфекционного процесса, любой стресс или же переохлаждение провоцируют развитие воспалительной активности. Именно скрытое носительство кишечной палочки обуславливает не проходящие циститы, кольпиты, эндометриты в течение многих лет, несмотря на то что, проводится соответствующая терапия.
Как и у женской половины населения, эшерихия может стать причиной кишечной инфекции. Но куда большее значение имеет заболевания вызванные этим возбудителем в сфере мочеполовой системы.
Проникая в уретральный канал мужского организма вызывает воспаления мочеиспускательного канала, через несколько дней течения заболевания, оно переходит в хроническую стадию. Помимо этого инфекция продолжит развиваться и поражать другие органы мочеполовой системы.
Характерной особенностью возникновения процессов воспалительного характера у мужчин, является то, что чаще всего поражается половая система, нежели мочевыделительная. Связано это с особенностями анатомического строения.
Мужчина, являющийся носителем инфекции, становится причиной частых циститов, пиелонефритов и кольпитов у своих половых партнерш.
Частыми проявлениями воспалительных процессов, возникающих по причине присутствия патогенной микрофлоры у взрослых людей, характеризуются следующие виды заболеваний:
При возникновении кольпита характерны следующие проявления: боль при половом акте, дурно пахнущие выделения из влагалища, дискомфорт при акте мочеиспускания.
При цистите возникают дискомфортные ощущения и частые позывы к мочеиспусканию, а также возможны примеси крови в незначительных порциях мочи.
Пиелонефрит проявляется болями в поясничном отделе спины, характеризующиеся тянущей природой и дискомфорт при мочеиспускании
Уретрит у мужской и женской половины населения практически не имеет выраженной симптоматики — жжение и зуд в канале уретры, кожа вокруг может быть гиперемированная.
Простатит характерен только для мужчин, и проявляется болью в области предстательной железы, а также половой дисфункцией.
Для того чтобы диагностировать патогенную микрофлору, необходимо сдать соответствующие анализы мочи и кала. В результате лабораторной диагностики можно выявить критическое наличие патологических эшерихий, спровоцировавших воспалительный процесс. Наличие патогенных микроорганизмов является прямым назначением к терапии, включающей в себя применение антибиотиков.
Важно помнить, что для того чтобы определить последующее лечение и назначить правильные антибиотики, нужно сделать посев лабораторного материала и узнать, какие именно бактерии обсеменяют мочевыделительную и половую системы.
Схема лечения для устранения воспалительного процесса вызванного патогенной эшерихией, стандартна для мужской и женской половины населения, включая детей.
После произведенного бакпосева, определяется чувствительность к определенным группам антибиотиков. Курс антибиотикотерапии обычно составляет от нескольких дней до двух недель. Через 30 дней после окончания лечения необходимо сдать повторные анализы, для того чтобы убедится в эффективности произведенного лечения.
В наше время выделены следующие препараты, успешно борющиеся с патогенной микрофлорой, обсеменяющей слизистые оболочки половых органов и мочевыводящих путей:
- Цефатаксим
- Цефтазидим
- Имипенем
- Амикацин
- Офлаксацин
- Моксифлоксацин.
Для того чтобы устранять поднятие температуры, возможное при развитии воспалительного процесса, применяют жаропонижающие: «Парацетамол», «Ибупрофен», «Нимесулид».
Важно не допускать появление инфекции, чем потом заниматься ее лечением. Для этого необходимо придерживаться определенных мер профилактики, которые включают в себя:
- ношение удобного белья
- придерживание правил гигиены
- здоровое питание
- выбор здоровых половых партнеров
источник