Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Ни для кого не секрет, что душевное спокойствие матери – одна из важнейших составляющих успешного грудного вскармливания. Лишние тревоги новоиспеченной маме ни к чему. Цель этой статьи заранее ознакомить матерей с маленькими неприятностями, ожидающими их в роддоме. Это поможет избежать многих страхов и сомнений, подстерегающих непосвященных мам.
Акт рождения – «нелегкое путешествие на другую планету». Первый шок и адаптация. Общие понятия о переходных состояниях периода новорожденности
При нормально протекающей беременности плод 9 месяцев пребывает в условиях идеальных для его роста и развития. Постоянная температура, стерильная среда, условия пониженной гравитации, бесперебойная подача по сосудам пуповины всех необходимых питательных веществ — все это защищает малыша от внешних стрессов, обеспечивая ему ровную и беззаботную внутриутробную жизнь. И вдруг, как гром с ясного неба – РОДЫ!
Роды – это огромное испытание для новорожденного. То, что чувствует ребенок при рождении, можно сравнить лишь с путешествием на другую планету, когда перенеся огромные перегрузки и кислородное голодание во время перелета, человек попадает в условия, абсолютно непохожие на земные: другой состав атмосферы, гравитация, температура, влажность, излучение. Тяжелейший болевой стресс, вызванный прохождением через узкие родовые пути, сменяется температурным стрессом (температура в родильном зале на 10 -15 градусов ниже, привычной для новорожденного), потом оксидантным стрессом (кислород престает поступать по пуповине и появляется необходимость сделать первый вдох), а затем пищевым стрессом (изменяется путь поступления питательных веществ). В этот момент все адаптационные механизмы новорожденного максимально напряженны, в его кровь выбрасывается огромное количество различных гормонов и биологически активных веществ, полностью перестраиваются кровообращение и дыхание — это помогает быстрее приспособиться к изменившимся условиям.
Новорожденный адаптируется к новой жизни на протяжении всей первой недели, у некоторых детей этот процесс затягивается до 3-4 недель. Именно поэтому условно принято считать, что длительность периода новорожденности составляет 28 дней. Как только организм ребенка полностью перестраивается для существования вне матки, ребенок перестаёт называться новорожденным.
Период новорожденности характеризуется наличием у ребенка некоторых состояний, которые внешне могут напоминать болезнь, но на самом деле являются отражением незавершенной адаптации и со временем проходят бесследно без лечения. Такие состояния называются переходными, транзиторными или пограничными. К ним относятся физиологическая потеря массы тела, некоторые виды кожной сыпи, транзиторное понижениеповышение температуры тела, физиологическая желтуха, физиологические изменения функции почек, физиологический дисбактериоз кишечника и другие.
Не обязательно, что все переходные состояния проявятся у одного конкретного новорожденного, обычно имеют место лишь некоторые из них.
Однако такое голодание не проходит бесследно. Все новорожденные в первые дни своей жизни теряют в весе. В норме максимальная суммарная потеря веса регистрируется у детей на 3-4 день жизни, она должна составлять менее 6% от веса ребенка при рождении. Если новорожденный теряет 6-10% своего веса, ему требуется дополнительное внимание со стороны врача-неонатолога. А потеря веса более 10 % чаще всего указывает на наличие у ребенка заболевания, реже связана с неправильным уходом (например, слишком высокая температура воздуха в палате способствует перегреванию малыша и избыточной потере воды с потом и дыханием). Детей с потерей веса более 10 % необходимо допаивать между кормлениями 5% раствором глюкозы и дополнительно обследовать.
На 4-5 день жизни ребенок перестает терять вес, и регистрируется первая прибавка к массе тела. После чего здоровый новорожденный в среднем набирает по 30 грамм в день.
При переводе матери с новорожденным в послеродовую палату тесно пеленать ребенка не стоит, это будет ограничивать его движения и он лишится возможности согреться с помощью активных движений. Достаточно одеть его в чистую одежду и свободно завернуть в пеленку или одеяло.
Нужно помнить, что недоношенные дети гораздо хуже удерживают тепло, чем зрелые. Поэтому для их согревания могут понадобиться специальные средства: грелки, столик с подогревом или инкубатор.
Одна из основных проблем ухода за новорожденным заключается в том, что он не только легко переохлаждается, еще хуже он справляется с перегреванием. Неопытной матери довольно сложно прочувствовать это зыбкий баланс. Часто мамы слишком тепло укутывают ребенка, и прямым следствием этого является скачок температуры на 3-4 день жизни новорожденного до 38,0 – 38,5 С. Это состояние называется транзиторной гипертермией. Температура тела быстро нормализуется, если переодеть ребенка соответственно температуре в палате. Если вы неуверенны, не стесняйтесь спрашивать у медицинских сестер, как правильно одеть ребенка в той или иной ситуации. Это поможет избежать многих ошибок, как в роддоме, так и дома.
Идеально для терморегуляции новорожденного, если температура в родзале будет 25-26 С, а в послеродовой палате 22-23 С.

Физиологическое шелушение кожи характерно для переношенных детей. Также может наблюдаться у родившихся в срок детей, у которых простая эритема проявилась особенно ярко. Кожа таких детей сухая, шелушение начинается на 3-4 день, кусочки кожи отделяются крупными пластинками.
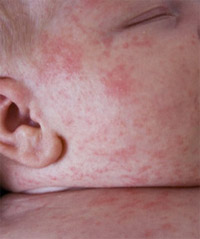
Говоря о коже новорожденного, нельзя не отметить еще одну важную особенность. Чем младше ребенок, тем выше проницаемость его кожи для различных веществ. Об этом нужно вспоминать каждый раз, собираясь нанести на кожу малыша, какие-либо мази или крема. Их компоненты бесконтрольно всасываются в кровь, а оказываемый ими эффект непредсказуем.
Как правило, кожа здорового младенца не нуждается ни в каком дополнительном уходе, кроме чистой воды и мыла. Всевозможные детские крема, масла, присыпки и соли для ванны, в изобилии представленные на рынке, зачастую приносят больше вреда, чем пользы и должны использоваться с большой осторожностью и только после консультации с врачом педиатром.
Единственная рекомендация, которую дают педиатры в этом случае – это больше гулять на солнце, так как в солнечных лучах билирубин теряет свою токсичность.
Помимо физиологической желтухи встречается и патологическая желтуха, которая чаще всего указывает на наличие у ребенка заболевания.
Патологическая желтуха отличается от физиологической следующими признаками:
- Заметна с первых суток жизни
- Впервые проявляется на второй неделе жизни
- Имеет волнообразное течение (то исчезает, то появляется вновь)
- Страдает общее состояние ребенка (он вялый, рвет, плохо сосет)
- Желтуха сочетается с бледностью кожных покровов
- Увеличение размеров печени
- Уровень билирубина в крови больше 271 мкмоль/л
Детям с таким диагнозом необходимо тщательное обследование, контроль уровня билирубина в крови и лечение, иногда даже условиях реанимации.
Существуют 3 простых правила, позволяющие оценить тяжесть желтухи у новорожденного.
Желтуха считается очень тяжелой —
- Если в первые сутки желтушность заметна на любом участке тела .
- Если на вторые сутки окрашиваются ручки и ножки.
- Если на третьи сутки желтыми становятся ладошки и стопы.

В первые дни ребенок выделяет очень небольшое количество мочи. Это связано в первую очередь с физиологическим голоданием новорожденного. Первое мочеиспускание обычно имеет место не ранее, чем через 12 часов после рождения, иногда на вторые сутки. Начиная с 4-5 дня жизни, ребенок должен мочиться не менее 7 раз в день. Такой ритм мочеиспусканий указывает на то, что ему достаточно молока.
В моче новорожденного ребенка на первой неделе жизни часто обнаруживают белок, эпителий и лейкоциты. Поэтому в роддоме у детей редко забирают мочу для общего анализа, он будет неинформативен. На 8-10 день жизни все эти изменения исчезают, и обнаружение патологических примесей в моче на второй неделе жизни уже является признаком патологии.
Среди всех переходных состояний наибольшее беспокойство у матерей вызывает мочекислый инфаркт почки. На самом деле никакого инфаркта в почке нет, название немного устаревшее, но продолжает использоваться в отечественной медицине. Организм новорожденного в избытке образует мочевую кислоту, которая выделяется с мочой виде кристаллов. Моча приобретает кирпично-красный цвет, оставляя в подгузнике пятно соответствующего цвета. К концу первой недели состав мочи нормализуется. Функция почек у малышей, перенесших мочекислый инфаркт, в будущем не страдает.
В матке плод находится в стерильных условиях. Во время родов кожа и слизистые оболочки ребенка заселяются микроорганизмами, находящимися во влагалище у матери. Вот почему так важно, чтобы женское здоровье беременной было в порядке.
В первые часы жизни кишечник ребенка стерилен, поэтому первый стул новорожденного тоже практически не содержит микроорганизмов. Он вязкий, черного цвета, называется меконий. Постепенно кишечник заселяется флорой, попавшей в рот ребенка во время родов. Она содержит не только полезные для кишечника бифидо- и лактобактерии, в небольшом количестве там присутствуют и болезнетворные микроорганизмы, такие как стрептококки, стафилококки, кишечные палочки, некоторые грибы и другие. Это состояние называется физиологический дисбактериоз кишечника. Разной степени выраженности дисбактериоз встречается у всех новорожденных. На 3-4 день жизни стул учащается, приобретает зеленоватый оттенок, содержит большое количество слизи.
У детей, находящихся на грудном вскармливании стул нормализуется уже к концу первой недели. Нормальный стул новорожденного золотистого цвета с примесью маленьких белых комочков, имеет кислый запах, может содержать небольшое количество слизи.
После рождения гормональный фон плода резко меняется. Это становиться причиной развития полового криза, к проявлениям которого относятся следующие состояния.
Нагрубание молочных желез . Молочные железы у новорожденных начинают увеличиваться на 3-4 день. Они плотные, болезненные, иногда слегка красноватые. При надавливании выделяется капелька молозива. Обычно к концу периода новорожденности железы ребенка возвращаются к нормальному состоянию.
Выделения из влагалища . Слизистые обильные выделения из влагалища у новорожденных девочек можно заметить почти сразу после рождения. Через 2-3 дня их количество значительно уменьшается, а к концу первой недели жизни они полностью прекращаются. У некоторых девочек слизистые выделения сменяются кровянистыми. Кровотечение продолжается 1-2 дня.
Кровопотеря незначительная, обычно не более 1-2 миллилитров, никак не отражается на здоровье девочки.
Милиа . Маленькие, 0,5-2 мм в диаметре белые узелки на носу, лбу, подбородке, реже на коже туловища — закупоренные сальные железы. Обычно проходят через 2 недели без лечения. Если кожа вокруг узелка краснеет и уплотняется, это указывает на воспаление милиа. Воспаленные милиа обрабатываются несколько раз в день 0.5 % раствором марганцовки.
Выраженный половой криз — один из показателей хорошей адаптации ребенка к внеутробной жизни. У детей, перенесших половой криз, период новорожденности обычно проходит очень гладко, они спокойны, хорошо спят, едят и набирают вес.
У новорожденных мальчиков мошонка часто бывает отечна, увеличена в размерах. Отек сходит через 1-2 недели. Небольшое скопление жидкости в мошонке (гидроцеле) также не является патологией. Жидкость рассасывается в течение месяца.
При осмотре половых органов мальчика необходимо убедиться, что яички опустились в мошонку (у плода они находятся в брюшной полости). У доношенных мальчиков яички прощупываются в мошонке в виде плотных округлых образований диаметром около сантиметра. Если при первом осмотре яички прощупать не удается, процедуру следует повторить при первом купании новорожденного (яички у маленьких мальчиков очень мобильны и могут прятаться в брюшную полость в ответ на механическое или холодовое раздражение). Если в течение первой недели вам так и не удалось найти яички, обратитесь к детскому урологу.
У недоношенных мальчиков яички опускаются в мошонку через несколько месяцев после рождения (зависит от степени недоношенности).
Длина полового члена у новорожденных мальчиков 2-3 см. Если длина пениса меньше 1см или больше 5-6 см, мальчику необходима консультация эндокринолога. Головка полового члена прикрыта крайней плотью, насильно открывать головку нельзя, это часто приводит к её инфицированию.
Почти все новорожденные имеют невыраженную неврологическую симптоматику. Это связано с незрелостью у них нервной системы. Кроме этого, головной мозг новорожденного сильно страдает от недостатка кислорода во время родов, поэтому требуется некоторое время для полного восстановления всех его функций.
Небольшое косоглазие, дрожание подбородка и ручек, некоторая разница в тонусе мышц правой и левой стороны тела не считаются патологией на первой неделе жизни, в случае если эта симптоматика не нарастает и общее состояние ребенка остается хорошим.
источник
Впервые ребенок мочится иногда во время родов, а иногда и сразу после них. Вообще же первое мочеиспускание у новорожденных происходит в первые 12 часов жизни. Однако у каждого 10-го ребенка оно может наступить только на 2-е и даже на 3-и сутки.
Поэтому, если вы рожали дома и так случилось, что ребенок все не писает, подождите после родов 2–3 дня. Если положение за это время не изменилось, пригласите врача.
У новорожденных в первые 3 дня жизни выделяется немного мочи, хотя мочевыделительная система сформирована у них достаточно хорошо. В чем здесь дело – окончательно не установлено. Но, безусловно, определенную роль играет то обстоятельство, что ребенок вне утробы выделяет воду всей поверхностью тела, а жидкости получает пока мало.
Сниженное выделение мочи у новорожденных на 1-й неделе жизни называется транзиторной олигурией (греч. oligos – немногий, незначительный).
На этой же неделе у всех новорожденных развивается еще одно переходное состояние – мочекислый инфаркт, который внешне проявляется необычным желто-кирпичным цветом мочи. Она мутноватая и оставляет на пеленке соответственно окрашенное пятно. К концу недели моча приобретает свой естественный цвет и прозрачность.
Частота мочеиспускания у доношенных новорожденных в 1-ю неделю жизни составляет 4–5, а у недоношенных – 8–13 раз в сутки.
Обычно у здоровых детей к концу 1-й недели суточное выделение мочи достигает в среднем 209±26 мл. Если к этому сроку оно значительно меньше возрастной нормы (например, составляет только треть ее), вы должны наблюдать за малышом.
Уменьшение количества мочи не всегда связано с болезнью почек, мочевого пузыря или мочеточников.
У ребенка может быть высокая температура (38–39 °C), если он чересчур тепло одет, да к тому же лежит рядом с радиатором отопления, или в комнате очень жарко – все это способно привести к уменьшению выделения мочи.
Тот же результат бывает и при расстройстве стула – поносе, который сопровождается большими потерями жидкости.
Должен вас насторожить и необычный цвет мочи. Она может быть концентрированной – очень желтой. Пеленки при этом также красятся в желтый цвет, а кожа ребенка в том месте, куда попала моча, розовеет. Повышенная концентрация мочи может быть вызвана тем, что малыш получает мало жидкости. В таком случае ему нужно давать побольше пить.
Если же он пьет много, а моча у него по-прежнему концентрированная, вам следует проконсультироваться у врача.
У новорожденных в первые дни изредка встречается острая задержка мочи. При этом мочевой пузырь переполнен ею, растянут и его хорошо видно над лоном. Иногда он даже достигает уровня пупка.
Поводом для неотложного обращения к врачу может послужить сочетание двух симптомов: 1) ребенок 2–3 суток не мочится и 2) его мочевой пузырь при этом пуст.
Анурия, тяжелая болезнь, для которой характерно подобное сочетание признаков, может вскоре привести к резкому ухудшению состояния ребенка. Он побледнеет, станет сонливым и вялым, будет отказываться от еды. Далее возможны судороги, кома. Лечат анурию исключительно в стационаре.
При некоторых патологиях мочевыводящей системы в моче новорожденного обнаруживается кровь. Этот симптом может быть связан и с другими болезнями – например, геморрагической болезнью новорожденных.
Однако моча может приобрести красноватый цвет и после приема некоторых препаратов. Поэтому после консультации с врачом можно некоторое время не давать ребенку лекарство, чтобы выяснить, не оно ли тут виной.
Достаточно редко у детей в первые дни жизни могут появляться признаки наследственных патологий обмена веществ. При рождении малыш выглядит вполне здоровым, но уже спустя несколько дней (а чаще месяцев) он становится сонливым и вялым, у него возникают рвота, судороги. И при этом появляется необычный запах мочи и тела. Он ассоциируется с запахом мышей, потных ног, затхлости, кленового сиропа, гниющей рыбы
Вам не откладывая следует обратиться к врачу, поскольку лечение наследственных ферментопатий, для того чтобы оно было эффективным, следует начинать обязательно в периоде новорожденности, и чем раньше, тем лучше. В противном случае, как правило, страдает умственное развитие малыша. А нередко течение болезни приобретает угрожающий для его жизни характер.
Иногда бывает и так, что пеленки, на которые мочится ребенок, высохнув, становятся черными, как смола. Такой же цвет приобретает и моча при стоянии. Это признак еще одной наследственной ферментопатии – алкаптонурии. Часто болезнь не дает других симптомов. Однако со временем алкаптон (черный пигмент) может накапливаться в хрящях носа и ушей, а затем и в суставах, подвижность которых из-за этого будет уменьшаться.
О врожденном сахарном диабете, который встречается у новорожденных крайне редко, говорят характерные признаки. Ребенок много и жадно сосет, часто и обильно мочится, пеленки, высохнув, становятся жесткими, будто накрахмаленные.
источник
Ваш малыш стал чаще проситься в туалет? Не стоит бить тревогу раньше времени. Это может быть связано с тем, что кроха попил больше обычного или съел, например, много арбуза или дыни. Однако не нужно забывать, что подобное явление может быть первым симптомом развития серьезного заболевания.
Вспомним, прежде всего, что ребенок — это не маленький взрослый. Как строение его тела, так и функции внутренних органов отличаются от таковых у взрослых. То есть зачастую то, что для взрослого человека является нормой, для ребенка — уже патология (болезнь) и наоборот. Анатомически (по строению) и функционально почки ребенка отличаются от почек взрослого (причем, чем младше ребенок, тем это разница прослеживается в большей степени) — к моменту рождения развитие почек еще не завершено и будет продолжаться в течение нескольких лет. Поэтому прежде чем говорить о возможных заболеваниях (симптомами которых являются как изменение частоты мочеиспусканий, так и внешнего вида мочи), давайте попробуем определиться с понятием «норма» в данном вопросе.
Работа почек малыша происходит как бы на пределе своих возможностей, то есть на фоне здоровья почки ребенка со своими «обязанностями» справляются, но даже при небольших изменениях (как внешней, так и внутренней среды) возможны нарушения.
Особенности строения и функции почек и мочевого пузыря у детей младшего возраста приводят к тому, что частота мочеиспускания варьирует в зависимости от возраста и — в целом — больше, чем у взрослых. Так, младенцу первых месяцев жизни потребуется около 25 одноразовых пеленок на сутки (исключение составляют дети первой недели жизни — в первые пять дней частота мочеиспусканий мала — всего 4-5 раз в сутки; это связано с высокими потерями жидкости ребенком и малым поступлением грудного молока), а к году ребенок мочится примерно 15-16 раз. С возрастом количество мочеиспусканий уменьшается: в 1-3 года количество мочеиспусканий составляет около 10 раз в сутки, в 3-6 лет — 6-8 раз в сутки, с 6 до 9 лет — 5-6 раз, а дети постарше мочатся, как правило, не более 4-5 раз в сутки. Причем большая часть мочи выделяется днем. Все, что больше указанных цифр, можно считать учащенным мочеиспусканием. Как правило, в медицине всегда допускается отклонение от нормальных показателей в небольших пределах. То есть, если ребенок 6 лет мочится сегодня 6 раз в сутки, а завтра 9 раз, вряд ли стоит сразу же впадать в панику. И обязательно обратите внимание на изменение условий (факторов внешней среды, питания и т.д.): на фоне большого количества съеденных фруктов (содержащих много жидкости — арбуза, дыни, груш и пр.) диурез (суточное количество мочи) может увеличиться и без всякой патологии. Но не стоит забывать, что изменение частоты мочеиспусканий может быть и первым симптомом неблагополучия, так что даже в эпоху памперсов маме нужно быть внимательной относительно данного параметра.
Помимо учащенного мочеиспускания большое значение имеет одновременное присутствие других симптомов. Что это может быть и на что маме нужно обращать внимание?
Болезненность при мочеиспускании. Возникает при воспалительных явлениях в нижних мочевых путях (уретре или мочевом пузыре), выделении крупных кристаллов солей (мелких камней), при воспалении наружных половых органов. Причем если ребенок 3-7 лет может сам активно пожаловаться маме (малыш может стараться оттянуть болезненный процесс мочеиспускания), то кроха в возрасте нескольких месяцев будет морщиться, кряхтеть или даже плакать (в зависимости от выраженности болезненности) в момент (или, возможно, до и/или после) мочеиспускания.
Ложные позывы. Как видно из названия, ребенок испытывает желание помочиться (возможно, даже через несколько минут после предыдущего похода в туалет), но позыв оказывается ложным (мочи нет).
Боли в животе (пояснице). Если с ребенком 3-7 лет в этом смысле проще (хотя многие дети на вопрос «где болит» укажут в область пупка), то спросить младенца о наличии или отсутствии болей довольно сложно. Возможны беспричинный (естественно, на первый взгляд) плач, сучение ножками, болезненная гримаса на лице.
Боли могут быть одно- или двусторонними, различного характера (тупые, ноющие, схваткообразные и т.д.), отмечаться при прыжках, беге, танцах.
Жажда в сочетании с повышенным выделением мочи. Подобные проявления, конечно, могут иметь место и у здоровых детей, и у взрослых (в уже упомянутом выше примере — при употреблении в пищу большого количества фруктов), и тем не менее, требуют контроля (консультации врача, проведения общего анализа мочи и исследование крови на сахар для исключения сахарного диабета, одним из признаков которого является повышенное выделение мочи).
Энурез, неудержание мочи. К энурезу обычно относят случаи ночного и дневного недержания мочи у детей в возрасте старше 4-5 лет. Недержание мочи — это случаи спонтанного мочеиспускания (ребенок не чувствует позыв на мочеиспускание), неудержание мочи — ребенок захотел помочиться, но «не успел» дойти до туалета. Еще один неблагоприятный симптом — постоянное подтекание мочи по каплям.
Из возможных причин учащенного мочеиспускания можно назвать инфекции мочевыводящих путей (уретрит — воспаление мочеиспускательного канала, цистит — воспаление мочевого пузыря, пиелонефрит — воспаление почечной ткани), пороки развития мочевыводящих путей, патологию нервной системы, психические заболевания.
Общие жалобы, сопровождающие воспалительный процесс (цистит, пиелонефрит), – слабость, недомогание, потеря аппетита, головная боль, нарушение сна, у грудных детей — срыгивания, рвота, учащение или урежение стула. Повышение температуры тела выше 37° С характерно для воспалительных заболеваний мочевой системы. Обратите особое внимание на подъем температуры без всякой видимой причины до высоких цифр в течение одного дня с последующим снижением до нормы. Данный симптом может быть свидетельством пузырно-мочеточникового рефлюкса — состояния, при котором моча забрасывается вверх — из мочевого пузыря в мочеточники или даже в почки. Более длительные подъемы температуры при отсутствии насморка, кашля и т.д., то есть при отсутствии симптомов респираторного заболевания, могут быть признаком мочевой инфекции (высокую температуру при этом, как правило, тяжело «сбить» жаропонижающими средствами, зато на правильно подобранный антибиотик реакция положительная). Но ни в коем случае не занимайтесь самолечением! Следует обратиться к врачу.
Изменение цвета мочи. Моча младенца обычно бледно-желтая (так как она мало концентрирована), в более старшем возрасте моча имеет соломенно-желтый цвет (при обильном питьевом режиме — более светлая). Появление красного оттенка мочи может быть как в норме (при употреблении свеклы, вишни, красных пищевых красителей, некоторых лекарственных препаратов), так и быть грозным признаком наличия в моче крови (точнее, эритроцитов), например, при таком заболевании почек, как гломерулонефрит — хроническое иммуновоспалительное заболевание с поражением почечных клубочков, расположенных непосредственно в ткани почек. Бледная, почти бесцветная моча в сочетании с ее повышенным выделением и жаждой — подозрение на сахарный диабет, другое неприятное предположение — нарушение функции почек.
Итак, вы заподозрили неладное, заметив у своего ребенка какие-либо из перечисленных симптомов. Первый шаг — консультация педиатра. Выслушав жалобы, выяснив нужные подробности, осмотрев ребенка, педиатр примет решение — либо проведет первичное обследование в условиях поликлиники, либо сразу же направит маму с малышом к соответствующему специалисту: нефрологу, эндокринологу, невропатологу, урологу, гинекологу.
Какие обследования могут быть назначены?
Общий анализ мочи. Стеклянную баночку для анализа нужно с вечера помыть с щеткой и простерилизовать на пару. Кроме того, в аптеках продаются стерильные пластиковые контейнеры для мочи, что значительно упрощает процедуру с поиском подходящей баночки и ее стерилизацией. Если вы собираетесь сдавать мочу в коммерческом центре, можно заранее зайти и попросить такой контейнер. Детский горшок тоже должен быть чисто вымыт и ополоснут кипятком (это можно сделать утром). Наружные половые органы малыша желательно обмыть мыльным раствором.
Более старшего малыша можно попросить чуть-чуть помочиться (в горшок или прямо в ванну), а для остальной мочи подставить баночку.
Для анализа нужна утренняя моча. Собирать ее с вечера не имеет смысла, так как при хранении (даже в холодильнике) искажаются результаты исследования. В полученном анализе мочи врач сможет оценить такие показатели, как количество лейкоцитов и эритроцитов (форменных элементов крови). Увеличение числа лейкоцитов (лейкоцитурия) может быть признаком воспалительных заболеваний, таких, как пиелонефрит, цистит, уретрит; большое количество эритроцитов (гематурия) — при гломерулонефрите, выделении крупных кристаллов солей или камней и некоторых других заболеваниях. Наличие белка в моче может свидетельствовать о гломерулонефрите и т.д.
Посев мочи. Для выявления бактериурии (наличия бактерий в моче) врач может назначить посев мочи, т.е. небольшую порцию мочи помещают на питательную среду (особый бульон). При наличии бактерий в моче, через некоторое время заметен рост их колоний на питательной среде. Обычно перед этим исследованием маме выдают специальный стерильный контейнер или пробирку для мочи. После сбора хранить мочу не следует, нужно по возможности сразу нести контейнер в лабораторию (допустимо кратковременное хранение в холодильнике, но не более 2 часов).
Если в моче обнаружится определенное количество микробов, то в лаборатории проведут исследование на чувствительность к антибиотикам, которое может служить ориентиром при назначении антибактериальных средств.
Сбор суточной мочи на белок, глюкозу или соли. Если ребенок мочится в горшок, проблем со сбором суточной мочи у вас не возникнет (кроме ночной порции, особенно если малыш спит в памперсе). Каждую порцию мочи нужно переливать в большую банку. Конечно, вся моча в лаборатории не потребуется, там замерят суточный объем выделенной мочи и возьмут небольшую часть.
Исследование суточного количества белка проводится при гломерулонефрите, врожденных и наследственных заболеваниях почек. Повышение количества белка в суточной моче может наблюдаться и при любых заболеваниях, сопровождающихся лихорадкой (температурой тела выше 38°С), при повышенной подвижности почек, а также у некоторых детей после усиленной физической нагрузки.
Увеличение количества глюкозы (или, проще говоря, сахара) в суточной моче может быть признаком сахарного диабета и наследственных заболеваний почек.
Если суточное выделение солей (оксалатов, уратов, фосфатов) превышает определенные цифры, то говорят о кристаллурии. На фоне повышенного выделения солей может произойти присоединение других заболеваний (например, цистита).
Ритм спонтанных мочеиспусканий. На вопрос «сколько раз в день ребенок мочится» далеко не каждая мама сможет дать более-менее точный ответ, а оценить на глаз объем каждой порции и вовсе нереально. Поэтому в домашних условиях (при обычном питьевом режиме) вы должны подсчитать число мочеиспусканий за сутки, а также замерять объем каждой порции мочи (не приблизительно, а используя мерный стаканчик). Исследование желательно проводить в течение двух-трех суток. На приготовленный заранее листок бумаги вы будете записывать время мочеиспускания и объем выделенной мочи. Мочу собирать не нужно, доктору вы принесете только листочек с записями, по которым можно выявить частое мочеиспускание малыми порциями или редкое большими порциями. В первом случае речь идет о таком патологическом состоянии, как гиперрефлекторный мочевой пузырь (накопив совсем небольшое количество мочи, мочевой пузырь подает сигнал о необходимости мочеиспускания), во втором — о гипорефлекторном (даже при накоплении в мочевом пузыре большого количества мочи позыв на мочеиспускание слабый или отсутствует). Причины могут быть различны: нарушение регуляции мочеиспускания со стороны нервной системы, недостаточное развитие (созревание) структур, отвечающих за акт мочеиспускания, патология в самом мочевом пузыре.
Ультразвуковое исследование почек и мочевого пузыря (УЗИ). Данное исследование — по возможности — лучше провести в плановом порядке, то есть обратившись самостоятельно, даже не имея никаких подозрительных симптомов, указывающих на заболевания мочевой системы. УЗИ покажет, нет ли пороков развития почек (таких, например, как удвоение почки, уменьшение почки — гипоплазия, отсутствие почки — аплазия, низкорасположенная почка — нефроптоз и т.д.), признаков воспалительных заболеваний, наличия камней или крупных кристаллов, нарушения мочевыделения.
Захватите с собой пеленку (хотя в некоторых учреждениях используют свои). Ею же можно стереть гель с кожи малыша в конце исследования.
Нужно ли приходить на ультразвуковое исследование с полным мочевым пузырем? Если малыш сможет, то да. Тогда специалист осмотрит наполненный мочевой пузырь, затем отправит ребенка помочиться и повторит осмотр мочевого пузыря, чтобы выяснить, нет ли остаточной мочи (часть мочи, которая остается в мочевом пузыре после мочеиспускания при патологии).
Наблюдение в динамике лучше проходить у одного и того же специалиста на одном и том же аппарате. И еще: если вас направили на УЗИ почек и мочевого пузыря уже с подозрением на патологию, постарайтесь пройти обследование в специализированном нефрологическом центре.
Рентгенологическое исследование. Внутривенная (экскреторная) урография. Несмотря на повсеместное распространение ультразвуковых аппаратов, рентгенологическое исследование не утратило свою актуальность. Данный метод позволяет оценить расположение, строение почек и мочевых путей, сохранность функции почек, процесс мочевыделения, возможные образования или камни. Ребенку вводят внутривенно контрастное вещество. Поскольку почки участвуют в процессе очищения крови от посторонних веществ, примерно через 5 минут контрастное вещество появляется в почках и далее в составе мочи «спускается» по мочеточникам в мочевой пузырь. В это время выполняют несколько снимков рентгеновским аппаратом.
Конечно, все, что связано с инъекциями, тем более внутривенными, для ребенка весьма неприятно, поэтому желательно провести с ним дома беседу на тему предстоящего обследования.
Перед данным исследованием необходима подготовка. Так как загруженный газами и калом кишечник может усложнить оценку рентгеновских снимков, за 12 часов и за 1-2 часа до исследования ребенку назначают очистительную клизму (малышам в возрасте младше 3-5 лет можно ограничиться только одной — за 12 часов до обследования). За 2 — 3 дня до исследования уменьшите в рационе ребенка такие продукты, как сырые овощи, соки, черный хлеб, молоко. В день исследования детям в возрасте до года разрешается дать грудное молоко или смесь (за 1 — 1,5 часа), более старшим — булочку с чаем без сахара.
Кроме негативной психологической реакции на исследование, возможны и другие (примерно у 4-5% детей): тошнота, рвота, снижение артериального давления, отек лица, озноб. Тяжелые реакции возникают довольно редко (в рентгенологическом кабинете обязательно есть на этот случай нужные медикаментозные средства).
Микционная цистоуретрография. Данный метод тоже основан на введении контрастного вещества, но через уретру в мочевой пузырь.
Непосредственно перед исследованием ребенка просят помочиться, затем через катетер (тонкую трубочку) в мочевой пузырь вводят контрастное вещество (до появления позыва на мочеиспускание) и делают два снимка (до и в момент мочеиспускания). В некоторых клиниках ограничиваются только одним снимком в момент мочеиспускания, что уменьшает лучевую нагрузку, но практически не снижает информативность исследования.
Данный метод поможет в выявлении аномалий развития мочевого пузыря и уретры, наличия пузырно-мочеточникового рефлюкса и степени его выраженности.
Радиоизотопные исследования. Реноангиография. Методика исследования заключается во внутривенном введении радиодиагностического вещества и регистрации прохождения этого соединения через сосудистую систему почек. Получаемая в результате исследования кривая называется непрямой радиоизотопной реноангиограммой. Этот метод позволяет оценить почечный кровоток, функцию почек, а также процесс мочевыделения в мочеточниках. По сравнению с рентгенологическими методами лучевая нагрузка минимальна.
Динамическая и статическая сцинтиграфия (сканирование) почек. Пациенту внутривенно вводят радиодиагностический препарат, который вызывает радиоактивное излучение от исследуемого органа, а специальные приборы — гамма-камеры или сканеры графически фиксируют его. Полученные данные проходят специальную обработку на компьютере и выводятся в виде статического или динамического изображения. Метод позволяет оценить размеры, форму, расположение почек, а также выявить образования в почке (например, кисты или опухоль). Лучевая нагрузка практически та же, что и при проведении внутривенной урографии, то есть достаточно высокая. К радиоизотопным методам исследования можно не готовиться заранее, но некоторые клиники рекомендуют прием препаратов йода за 3 дня до обследования (для «защиты» щитовидной железы).
Цистоскопия. С помощью оптического аппарата (цистоскопа), введенного через уретру, врач осматривает мочевой пузырь изнутри с целью оценки слизистой оболочки, осмотра отверстий (устьев) мочеточников и оценки некоторых других моментов (в том числе наличия камней, опухоли, инородных тел). Специальная подготовка обычно не требуется, кроме тех случаев, когда мальчикам и совсем маленьким детям исследование проводится под общим обезболиванием (наркозом).
Возможно, вашему ребенку будут необходимы другие исследования. Не стесняйтесь и всегда уточняйте у врача, с какой целью и как именно проводится нужное исследование.
Для проведения диагностических мероприятий с целью уточнения конкретного заболевания и/или нарушения функции почек, решения вопроса о тактике лечения (например, необходимости хирургического вмешательства) ребенка могут госпитализировать в специализированное отделение детской больницы. В некоторых клиниках практикуют частичное пребывание в отделении — стационар прерывистого пребывания (по вечерам, выходным и праздничным дням ребенка с мамой могут отпускать домой).
Помимо поликлиник и больниц существуют и диагностические центры, в которых можно пройти обследование в условиях дневного стационара. Для последующего диспансерного наблюдения за состоянием здоровья ребенка вы можете обратиться как в консультативное отделение диагностического центра, так и к нефрологу районной поликлиники.
Если в ходе обследования выявляется серьезная патология (пиелонефрит, гломерулонефрит, туберкулез мочевыводящих путей, камни в мочевых путях, подозрение на сахарный диабет, почечную недостаточность) и требуется проведение интенсивного лечения, родителям предлагают госпитализацию ребенка.
Инфекция мочевых путей (а учащенное мочеиспускание — одно из проявлений патологии) далеко не безобидное заболевание, особенно если затронуты не только нижние мочевыводящие пути, но и почки. Вот только сухие цифры статистики: из 100 нелеченных детей у 20 происходит частичная (либо полная, что случается достаточно редко) гибель почечной ткани, а из 100 пролеченных — только у одного. Гибель 80% клеток почечной ткани приводит к стойкому и необратимому нарушению функции почек — хронической почечной недостаточности. Стоит ли так рисковать? Особое внимание на возможную патологию в анализах мочи стоит обратить тем, у кого при проведении ультразвукового исследования обнаружили пороки развития почек и мочевыводящих путей (маленькая почка — гипоплазия почки, подковообразная почка, удвоение почки и т.д.). Такие дети в большей степени предрасположены к возникновению пиелонефрита. И еще больше усугубляет ситуацию наличие уже упомянутого выше пузырно-мочеточникового рефлюкса, так как даже при отсутствии инфекции забрасываемая моча повреждает почечную ткань, а при наличии инфекции этот процесс идет в несколько раз быстрее.
Нельзя сказать, что, соблюдая какие-то определенные меры, можно полностью застраховать своего ребенка от заболеваний мочевой системы. Это было бы неправдой. Но вовремя выявить патологию (и, значит, вовремя начать лечение) для предотвращения возможных неприятных осложнений очень важно. Для этого нужно следующее:
- будьте внимательны к состоянию ребенка, отмечая возможные признаки заболевания;
- не пренебрегайте профилактическими осмотрами педиатра (напомним, что дети до года осматриваются каждый месяц, от года до трех — каждые три месяца, от трех до семи лет — каждые полгода) ;
- не допускайте переохлаждений (не позволяйте ребенку садиться на холодную землю, камни, купаться в холодной воде и т.д.);
- как можно дольше кормите малыша грудью — у таких детей меньше вероятность развития дисбиоза (дисбактериоза) кишечника, а значит, меньше вероятность попадания болезнетворных микроорганизмов из кишечника в мочевую систему с последующим развитием инфекции мочевых путей. Кроме того, у детей, находящихся на естественном вскармливании, в моче более высокий уровень иммуноглобулина А, осуществляющего местную защиту мочевых путей от инфекционных агентов;
- если у ребенка поднялась высокая температура и при этом нет других признаков болезни (насморка, кашля и т.д.), обязательно вызовите врача (не занимайтесь самолечением).
источник
Все родители готовы к тому, что грудничок часто и много писает. С того времени, как впитывающие подгузники прочно вошли в обиход, обеспечить малышу сухость и комфорт – не проблема. Но если подросший ребенок продолжает мочиться в штанишки, родители ощущают беспокойство: все ли нормально? Давайте попробуем разобраться, что же такое детский энурез, почему он возникает и в каком возрасте ребенка нужно начинать лечение от этого.
У врачей четкое мнение: диагноз «энурез» ставится, если недержание мочи у ребенка сохраняется после 5 лет. Сам термин происходит от греческого слова enureo – мочиться. Следует различать дневной и ночной энурез: в первом случае ребенок не может контролировать мочеиспускание в течение дня, во втором – ночью. Дневное недержание мочи встречается сравнительно редко, а вот ночное бывает у 14% 5-летних детей, у 7% 7-летних и у 2% подростков в возрасте 14 лет. Каждая четвертая семья, в которой есть ребенок в возрасте до 5 лет, сталкивается с проблемой «мокрых простыней». Статистика довольно тревожная.
Причинами его возникновения могут быть пороки развития, заболевания мочеполовой системы, различные инфекции, перенесенные ребенком. Но в подавляющем большинстве случаев энурез появляется из-за незрелости центральной нервной системы ребенка: сигнал о переполнении мочевого пузыря и необходимости его опорожнения просто не поступает в мозг.
Диагноз ставится после 5 лет, поскольку именно к этому возрасту заканчивается формирование рефлекса мочеиспускания. Различают несколько форм энуреза:
- простая – непроизвольное мочеиспускание в фазе глубокого сна;
- невротическая – ее проявления зависят от психологического состояния ребенка;
- эпилептическая – это недержание мочи при приступах;
- эндокринопатическая – возникает при различных заболеваниях эндокринной системы, например диабете или ожирении;
- диспластическая – может сопровождаться также недержанием кала и является следствием органических нарушений мочевыделительной системы.
У каждой формы свои особенности и проявления. Соответственно, и лечение ребенку назначается с учетом причин возникновения энуреза. Простая форма нередко бывает наследственной. Причем в психологическом плане ребенок легче переносит энурез, если родители за это не ругают.
Проблема недержания мочи весьма серьезна – ведь мало кто из детей не посещает до 5-летнего возраста детские сады. Родителям при поездках или прогулках с ребенком несложно применять подгузники, но в детском саду его могут ждать насмешки и замечания сверстников и воспитателей. Между тем стресс – это фактор, провоцирующий энурез.
Поэтому обратиться к врачу нужно обязательно, как только родители заметят, что малыш слишком часто просыпается в мокрой постели. Если речь идет о возрасте 3-4 года, то такие эпизоды могут случаться не чаще 1 раза в 3 недели. Обязательно обследование, если малыш старше 1,5-2 лет был уже приучен к режиму и контролировал себя, однако внезапно снова начал писать в штанишки и постель. Обследование позволит исключить наличие патологий и инфекций мочеполовой системы.
Многие мамы полагают, что ребенка нужно приучать к горшку как можно раньше. К сожалению, современные исследования доказывают, что это не просто неэффективно, но и довольно опасно для незрелой детской психики. Каждый малыш развивается индивидуально, насильственное приучение к горшку наносит лишь вред.
Американские специалисты на основе наблюдений за группой детей в возрасте от 3 до 10 лет сделали следующие выводы: оптимальный возраст приучения к горшку – период от 2 до 3 лет. Слишком раннее или, наоборот, позднее приучение повышает риски развития энуреза. Например, дневной энурез был зафиксирован у 60% «ранних» малышей и у 70% «поздних». Выводы очевидны.
К какому специалисту обращаться? Начать нужно с посещения педиатра, который при необходимости направит ребенка на консультацию к урологу и детскому неврологу. Соответственно, схема лечения будет зависеть от причин возникновения энуреза. Существует довольно много способов лечения этого заболевания, в том числе и медикаментозные. Чаще всего применяются гормоны («Адиуретин СД»), психостимуляторы, антидепрессанты. Все назначения должен осуществлять только врач!
Помимо медикаментозного лечения широко применяются физиотерапия, иглорефлексотерапия и фитотерапия. Огромное значение имеет психологический настрой ребенка и родителей и соблюдение ими ряда несложных правил.
Прежде всего, никогда нельзя ругать за оплошность с горшком. Как ни странно, это требование не выполняют многие родители, лишь усугубляя психологический дискомфорт малыша. Ребенок должен знать, что такая проблема встречается не только у него, иначе он может начать скрывать, что описался.
Надо соблюдать четкий распорядок дня и укладывать ребенка спать в одно и то же время, проследив, чтобы он сходил перед сном в туалет. За 2-3 часа до сна нужно ограничить потребление ребенком жидкости. Перед сном лучше избегать повышенных эмоциональных нагрузок, в том числе активных игр. Если ребенок боится темноты, следует включить ему ночник.
Будить или не будить ребенка ночью? Мнения врачей на этот счет различны, но если родители стремятся избежать ночных огрехов, то ребенка нужно усаживать на горшок не в полусне, а полностью разбудив.
Детям старше 3 лет не надо надевать на ночь подгузники, даже если родителям так спокойнее – это лишь замедлит процесс образования рефлекса правильного мочеиспускания.
Дети дошкольного и младшего школьного возраста могут заниматься аутотренингом, а также делать упражнение, укрепляющее сфинктер мочеиспускательного канала: во время мочеиспускания на короткое время постараться прервать его. Если при упражнении ребенок почувствует боль, обязательно расскажите об этом врачу.
Детский энурез сегодня успешно лечится. И мы желаем вам и вашему ребенку здоровья и терпения!
Видео с YouTube по теме статьи:
источник
Сколько вопросов возникает у родителей в связи с уходом за новорожденным ребенком! То им кажется, что малыш часто чихает, то что он поносит, или, наоборот, стул слишком редкий. Так сколько же на самом деле какают младенцы в течение дня? И где та грань, когда пищеварение нарушается и нужно оказывать помощь?
То, что ребенок часто какает, говорит о его хорошем состоянии здоровья. Если малыш при этом прекрасно себя чувствует, отсутствуют другие симптомы, переживать по поводу творожистого стула или изменения цвета на желтый с оттенком зеленого не стоит. Однако когда кроха капризничает, плохо набирает вес, его сильно мучают колики, есть повод обратиться за консультацией к врачу.
На частоту освобождения от каловых масс, их цвет, запах, консистенцию влияет много факторов:
- способ вскармливания;
- принципы питания мамы;
- объем употребляемого питья;
- индивидуальные особенности организма.
Как же выглядит нормальный физиологический стул, и как он меняется по мере того, как новорожденный растет?
Сутки после родов . Должен выйти первородный кал меконий. Он смолянистый как по цвету, так и по консистенции, немного липкий, запаха не имеет. Очень важно, чтобы меконий вышел именно в первые сутки после рождения.
Следующие 4-5 дней — так называемый переходной период. Если мекония первоначально было много в кишечнике, ребенок может продолжать какать им. Поскольку кормление только устанавливается, и малыш сначала получает небольшими порциями молозиво, а лишь на 3-4 сутки прибывает молоко, какают детки от 1 до 3 раз в сутки.
Вторая неделя . Стул ежедневный, но количество опорожнений колеблется от 1 до 10 в сутки. Первые три недели состав молока непостоянен, он меняется вместе с потребностями малыша. Совершенно нормально, когда ребенок какает каждый раз после кормления. Но к концу второй недели обычно начинаются кишечные колики и повышенное газообразование, вносящие свои коррективы в пищеварительный процесс.
До шестой недели . Мамино молочко передает месячному ребенку легкий слабительный эффект, поэтому какает он столько же раз, сколько и ест. В этот период считается, что если стул у крохи реже 4-х раз в сутки, значит, он не наедается, молока недостаточно и нужно срочно стимулировать лактацию. Для этого лучше всего обратиться к специалисту по грудному вскармливанию.
В 1,5-2 месяца . Казалось бы, все шло хорошо, как вдруг грудничок начинает опорожняться реже, раз в 2 или даже в 3 дня. В медицине подобное явление именуется ферментным кризом. Грудное молоко вновь обновляется, а пищеварительная система малютки пытается адаптироваться, вырабатывая подходящие ферменты. Подобная перестройка может затянуться на несколько недель, а со стороны кажется, что у малыша начался запор.
После отладки организм ребенка выбирает для себя индивидуальный режим опорожнения. В большинстве случаев акт дефекации осуществляется 1-2 раза за день. Однако есть детки, предпочитающие по-прежнему какать до 5-ти раз в сутки. Повторимся, что если отсутствуют другие подозрительные симптомы, волноваться не стоит.
6 месяцев . Время, когда вводится первый прикорм. Ферментная система крохи уже готова к новым дегустациям, поэтому и кал становится похож на «взрослый», с характерным резким запахом, оформленный.
Надо признать, что, находясь на искусственном вскармливании, новорожденный какает реже. Так происходит из-за того, что смесь, в отличие от грудного молока, более густая, а значит, дольше переваривается.
В начале частота стула в большинстве случаев будет совпадать с частотой кормлений: примерно каджые 3-4 часа. Из-за того, что кал у искусственников плотнее и медленнее продвигается по кишечнику, нередко такие детки страдают запорами (о том, что такое запор и как его лечить, читайте здесь). В отличие от ребятишек на грудном вскармливании, задержка стула на сутки у искусственников — сигнал к действию. Возможно, придется потрудиться, чтобы подобрать подходящую смесь.
А сколько раз в день малыш должен на первом году жизни писать? Этот вопрос также волнует многих мам. Интересен факт, что в первое сутки после рождения мочеиспускания вообще может не быть, и это нормально. Последующие несколько дней новорожденный редко писает, и моча может иметь насыщенный оранжевый цвет из-за повышенного содержания в ней уратов.
Зато потом мочеиспускания становятся настолько частыми, что по ним можно судить, наедается ребенок грудным молоком или нет. Первый месяц памперсы при смене увесистые, полные, потому что мочится кроха до 20-ти раз в сутки. Следующие месяцы — около 15-ти раз в сутки. Таким образом, если подгузники каждые 2-3 часа наполняются содержимым, все с вашим ребенком в порядке. Успехов вам в подсчетах!
источник
Впервые ребенок мочится иногда во время родов, а иногда и сразу после них. Вообще же первое мочеиспускание у новорожденных происходит в первые 12 часов жизни. Однако у каждого 10-го ребенка оно может наступить только на 2-е и даже на 3-и сутки.
Поэтому, если вы рожали дома и так случилось, что ребенок все не писает, подождите после родов 2–3 дня. Если положение за это время не изменилось, пригласите врача.
У новорожденных в первые 3 дня жизни выделяется немного мочи, хотя мочевыделительная система сформирована у них достаточно хорошо. В чем здесь дело – окончательно не установлено. Но, безусловно, определенную роль играет то обстоятельство, что ребенок вне утробы выделяет воду всей поверхностью тела, а жидкости получает пока мало.
Сниженное выделение мочи у новорожденных на 1-й неделе жизни называется транзиторной олигурией (греч. oligos – немногий, незначительный).
На этой же неделе у всех новорожденных развивается еще одно переходное состояние – мочекислый инфаркт, который внешне проявляется необычным желто-кирпичным цветом мочи. Она мутноватая и оставляет на пеленке соответственно окрашенное пятно. К концу недели моча приобретает свой естественный цвет и прозрачность.
Частота мочеиспускания у доношенных новорожденных в 1-ю неделю жизни составляет 4–5, а у недоношенных – 8–13 раз в сутки.
Обычно у здоровых детей к концу 1-й недели суточное выделение мочи достигает в среднем 209±26 мл. Если к этому сроку оно значительно меньше возрастной нормы (например, составляет только треть ее), вы должны наблюдать за малышом.
Уменьшение количества мочи не всегда связано с болезнью почек, мочевого пузыря или мочеточников.
У ребенка может быть высокая температура (38–39 °C), если он чересчур тепло одет, да к тому же лежит рядом с радиатором отопления, или в комнате очень жарко – все это способно привести к уменьшению выделения мочи.
Тот же результат бывает и при расстройстве стула – поносе, который сопровождается большими потерями жидкости.
Должен вас насторожить и необычный цвет мочи. Она может быть концентрированной – очень желтой. Пеленки при этом также красятся в желтый цвет, а кожа ребенка в том месте, куда попала моча, розовеет. Повышенная концентрация мочи может быть вызвана тем, что малыш получает мало жидкости. В таком случае ему нужно давать побольше пить.
Если же он пьет много, а моча у него по-прежнему концентрированная, вам следует проконсультироваться у врача.
У новорожденных в первые дни изредка встречается острая задержка мочи. При этом мочевой пузырь переполнен ею, растянут и его хорошо видно над лоном. Иногда он даже достигает уровня пупка.
Поводом для неотложного обращения к врачу может послужить сочетание двух симптомов: 1) ребенок 2–3 суток не мочится и 2) его мочевой пузырь при этом пуст.
Анурия, тяжелая болезнь, для которой характерно подобное сочетание признаков, может вскоре привести к резкому ухудшению состояния ребенка. Он побледнеет, станет сонливым и вялым, будет отказываться от еды. Далее возможны судороги, кома. Лечат анурию исключительно в стационаре.
При некоторых патологиях мочевыводящей системы в моче новорожденного обнаруживается кровь. Этот симптом может быть связан и с другими болезнями – например, геморрагической болезнью новорожденных.
Однако моча может приобрести красноватый цвет и после приема некоторых препаратов. Поэтому после консультации с врачом можно некоторое время не давать ребенку лекарство, чтобы выяснить, не оно ли тут виной.
Достаточно редко у детей в первые дни жизни могут появляться признаки наследственных патологий обмена веществ. При рождении малыш выглядит вполне здоровым, но уже спустя несколько дней (а чаще месяцев) он становится сонливым и вялым, у него возникают рвота, судороги. И при этом появляется необычный запах мочи и тела. Он ассоциируется с запахом мышей, потных ног, затхлости, кленового сиропа, гниющей рыбы
Вам не откладывая следует обратиться к врачу, поскольку лечение наследственных ферментопатий, для того чтобы оно было эффективным, следует начинать обязательно в периоде новорожденности, и чем раньше, тем лучше. В противном случае, как правило, страдает умственное развитие малыша. А нередко течение болезни приобретает угрожающий для его жизни характер.
Иногда бывает и так, что пеленки, на которые мочится ребенок, высохнув, становятся черными, как смола. Такой же цвет приобретает и моча при стоянии. Это признак еще одной наследственной ферментопатии – алкаптонурии. Часто болезнь не дает других симптомов. Однако со временем алкаптон (черный пигмент) может накапливаться в хрящях носа и ушей, а затем и в суставах, подвижность которых из-за этого будет уменьшаться.
О врожденном сахарном диабете, который встречается у новорожденных крайне редко, говорят характерные признаки. Ребенок много и жадно сосет, часто и обильно мочится, пеленки, высохнув, становятся жесткими, будто накрахмаленные.
источник
Молодых мам волнует множество вопросов, касающихся здоровья их малышей. Они озабочены цветом кожных покровов, качеством сна, придирчиво исследуют содержимое подгузника и т.д. Начитанные матери скрупулезно высчитывают количество мочеиспусканий младенца в сутки, особенно в периоды болезней, ведь они знают, что их частота — один из главных показателей здоровья дитя. Так сколько раз в сутки должен писать новорожденный? Какая частота считается нормой, а когда родителям следует бить тревогу?
Норма количества мочеиспусканий у детей первого года напрямую зависит от возраста крохи. Но при этом эти рамки весьма подвижны, ведь если дитя много и с удовольствием пьет, то и писать малыш будет чаще.
- После появления на свет новорожденные могут не писать совсем около суток. Цвет мочи при этом поначалу далек от стандартного: он может быть оранжевым, коричневым или красноватым. В первую неделю малыши писают до 5 раз в сутки. Постепенно работа выделительной системы налаживается, и частота мочеиспусканий, а также цвет выделяемой жидкости, приходят к норме.
- До полугода ребенок в сутки выводит из организма от 300 до 500 мл. жидкости. В среднем число мочеиспусканий в этом возрасте колеблется от 20 до 25, а объем каждого из них составляет до 35 мл.
- Постепенно мочевой пузырь малыша растягивается, он начинает вмещать в себя больше жидкости, поэтому объем каждого мочеиспускания увеличивается, а частота уменьшается. Ребенок писает теперь около 16 раз в сутки, при этом его мочевой пузырь накапливает до 45 мл мочи.
При небольших отклонениях от нормы вам не стоит волноваться. Задуматься и срочно искать причины сбоя в режиме мочеиспусканий вместе с педиатром надо, если малыш писает в два раза реже или чаще, чем положено. При этом для диагностики будут важны не только интервалы между опорожнениями мочевого пузыря, объемы жидкости, но и цвет мочи, характеризующий ее концентрированность.
- Когда ребенок писает редко и мало или, наоборот, часто и помногу.
- Когда моча у грудничка чересчур концентрирована. На это будут указывать окрашенные светлые пеленки, а также легкие воспаления на коже, контактировавшей некоторое время с выделяемой жидкостью. Обратиться к врачу следует, если грудничок часто писает, его мочеиспускания обильны, а при использовании мочеприемника моча в нем будет практически прозрачна.
- Когда новорожденный не писает, и при этом очевидно, что его мочевой пузырь переполнен — он будет выпирать на животике младенца.
- На фоне отсутствия мочеиспусканий малыш заметно вял, сонлив и отказывается от питания.
- Если младенец плачет во время мочеиспускания, а моча выделяется при этом маленькими каплями или прерывистой струей.
- Если вы заметите, что моча малыша приобрела другой запах, а температура тела даже незначительно, но поднялась.
- Если на фоне нечастых мочеиспусканий лицо и конечности крохи заметно отекают.
- Нарушения температурного режима. Если ребенок ваш спит зимой возле батареи, в комнате жарко, он много потеет из-за неправильно подобранной одежды, и на этом фоне стал реже писать, значит, ему не хватает жидкости.
- Недостаток питья. Дефицит влаги может возникнуть и без внешних факторов. Если кроха находится на ГВ, он может выпивать недостаточный объем молока, который бы обеспечил его организм влагой в полной мере. Искусственники же всегда нуждаются в допаивании из-за концентрированности употребляемой смеси.
- Заболевания. Температура, рвота и диарея — вот главные факторы, провоцирующие обезвоживание у детей. Малыши нуждаются в т.н. «отпаивании», когда им дают небольшое количество жидкости через краткие промежутки времени. Подобная методика эффективно обеспечивает организм грудничка необходимой влагой и не провоцирует рвоту.
Самое простое и «безопасное» объяснение временно уменьшившейся частоты мочеиспусканий и их объема — это недостаток жидкости в организме крохи.
Если же частота мочеиспусканий не связана с температурным режимом, недостатком питья и эпизодами заболеваний, то, возможно, причиной, почему грудничок не писает, выступают некие патологические процессы, диагностировать которые может только специалист. Это могут быть:
- заболевания почек;
- закупорка мочеточников;
- последствия травм, повлиявших на нервную систему;
- инфекционное поражение мочеполовой системы.
Если ваш малыш капризен или, наоборот, очень вял и мало писает, не стесняйтесь обращаться к специалистам и вызывать скорую помощь. Доктор быстро поставит верный диагноз, если вы поможете ему: постарайтесь собрать «анамнез» — вспомните, сколько раз младенец писал за сутки, какого цвета была моча и сколько примерно он выпил молока, смеси и жидкости за этот период.
источник
