Что такое клинические исследования и зачем они нужны? Это исследования, в которых принимают участие люди (добровольцы) и в ходе которых учёные выясняют, является ли новый препарат, способ лечения или медицинский прибор более эффективным и безопасным для здоровья человека, чем уже существующие.
Главная цель клинического исследования — найти лучший способ профилактики, диагностики и лечения того или иного заболевания. Проводить клинические исследования необходимо, чтобы развивать медицину, повышать качество жизни людей и чтобы новое лечение стало доступным для каждого человека.
У каждого исследования бывает четыре этапа (фазы):
I фаза — исследователи впервые тестируют препарат или метод лечения с участием небольшой группы людей (20—80 человек). Цель этого этапа — узнать, насколько препарат или способ лечения безопасен, и выявить побочные эффекты. На этом этапе могут участвуют как здоровые люди, так и люди с подходящим заболеванием. Чтобы приступить к I фазе клинического исследования, учёные несколько лет проводили сотни других тестов, в том числе на безопасность, с участием лабораторных животных, чей обмен веществ максимально приближен к человеческому;
II фаза — исследователи назначают препарат или метод лечения большей группе людей (100—300 человек), чтобы определить его эффективность и продолжать изучать безопасность. На этом этапе участвуют люди с подходящим заболеванием;
III фаза — исследователи предоставляют препарат или метод лечения значительным группам людей (1000—3000 человек), чтобы подтвердить его эффективность, сравнить с золотым стандартом (или плацебо) и собрать дополнительную информацию, которая позволит его безопасно использовать. Иногда на этом этапе выявляют другие, редко возникающие побочные эффекты. Здесь также участвуют люди с подходящим заболеванием. Если III фаза проходит успешно, препарат регистрируют в Минздраве и врачи получают возможность назначать его;
IV фаза — исследователи продолжают отслеживать информацию о безопасности, эффективности, побочных эффектах и оптимальном использовании препарата после того, как его зарегистрировали и он стал доступен всем пациентам.
Считается, что наиболее точные результаты дает метод исследования, когда ни врач, ни участник не знают, какой препарат — новый или существующий — принимает пациент. Такое исследование называют «двойным слепым». Так делают, чтобы врачи интуитивно не влияли на распределение пациентов. Если о препарате не знает только участник, исследование называется «простым слепым».
Чтобы провести клиническое исследование (особенно это касается «слепого» исследования), врачи могут использовать такой приём, как рандомизация — случайное распределение участников исследования по группам (новый препарат и существующий или плацебо). Такой метод необходим, что минимизировать субъективность при распределении пациентов. Поэтому обычно эту процедуру проводят с помощью специальной компьютерной программы.
- бесплатный доступ к новым методам лечения прежде, чем они начнут широко применяться;
- качественный уход, который, как правило, значительно превосходит тот, что доступен в рутинной практике;
- участие в развитии медицины и поиске новых эффективных методов лечения, что может оказаться полезным не только для вас, но и для других пациентов, среди которых могут оказаться члены семьи;
- иногда врачи продолжают наблюдать и оказывать помощь и после окончания исследования.
- новый препарат или метод лечения не всегда лучше, чем уже существующий;
- даже если новый препарат или метод лечения эффективен для других участников, он может не подойти лично вам;
- новый препарат или метод лечения может иметь неожиданные побочные эффекты.
Главные отличия клинических исследований от некоторых других научных методов: добровольность и безопасность. Люди самостоятельно (в отличие от кроликов) решают вопрос об участии. Каждый потенциальный участник узнаёт о процессе клинического исследования во всех подробностях из информационного листка — документа, который описывает задачи, методологию, процедуры и другие детали исследования. Более того, в любой момент можно отказаться от участия в исследовании, вне зависимости от причин.
Обычно участники клинических исследований защищены лучше, чем обычные пациенты. Побочные эффекты могут проявиться и во время исследования, и во время стандартного лечения. Но в первом случае человек получает дополнительную страховку и, как правило, более качественные процедуры, чем в обычной практике.
Клинические исследования — это далеко не первые тестирования нового препарата или метода лечения. Перед ними идёт этап серьёзных доклинических, лабораторных испытаний. Средства, которые успешно его прошли, то есть показали высокую эффективность и безопасность, идут дальше — на проверку к людям. Но и это не всё.
Сначала компания должна пройти этическую экспертизу и получить разрешение Минздрава РФ на проведение клинических исследований. Комитет по этике — куда входят независимые эксперты — проверяет, соответствует ли протокол исследования этическим нормам, выясняет, достаточно ли защищены участники исследования, оценивает квалификацию врачей, которые будут его проводить. Во время самого исследования состояние здоровья пациентов тщательно контролируют врачи, и если оно ухудшится, человек прекратит своё участие, и ему окажут медицинскую помощь. Несмотря на важность исследований для развития медицины и поиска эффективных средств для лечения заболеваний, для врачей и организаторов состояние и безопасность пациентов — самое важное.
Потому что проверить его эффективность и безопасность по-другому, увы, нельзя. Моделирование и исследования на животных не дают полную информацию: например, препарат может влиять на животное и человека по-разному. Все использующиеся научные методы, доклинические испытания и клинические исследования направлены на то, чтобы выявить самый эффективный и самый безопасный препарат или метод. И почти все лекарства, которыми люди пользуются, особенно в течение последних 20 лет, прошли точно такие же клинические исследования.
Если человек страдает серьёзным, например, онкологическим, заболеванием, он может попасть в группу плацебо только если на момент исследования нет других, уже доказавших свою эффективность препаратов или методов лечения. При этом нет уверенности в том, что новый препарат окажется лучше и безопаснее плацебо.
Согласно Хельсинской декларации, организаторы исследований должны предпринять максимум усилий, чтобы избежать использования плацебо. Несмотря на то что сравнение нового препарата с плацебо считается одним из самых действенных и самых быстрых способов доказать эффективность первого, учёные прибегают к плацебо только в двух случаях, когда: нет другого стандартного препарата или метода лечения с уже доказанной эффективностью; есть научно обоснованные причины применения плацебо. При этом здоровье человека в обеих ситуациях не должно подвергаться риску. И перед стартом клинического исследования каждого участника проинформируют об использовании плацебо.
Обычно оплачивают участие в I фазе исследований — и только здоровым людям. Очевидно, что они не заинтересованы в новом препарате с точки зрения улучшения своего здоровья, поэтому деньги становятся для них неплохой мотивацией. Участие во II и III фазах клинического исследования не оплачивают — так делают, чтобы в этом случае деньги как раз не были мотивацией, чтобы человек смог трезво оценить всю возможную пользу и риски, связанные с участием в клиническом исследовании. Но иногда организаторы клинических исследований покрывают расходы на дорогу.
Если вы решили принять участие в исследовании, обсудите это со своим лечащим врачом. Он может рассказать, как правильно выбрать исследование и на что обратить внимание, или даже подскажет конкретное исследование.
Клинические исследования, одобренные на проведение, можно найти в реестре Минздрава РФ и на международном информационном ресурсе www.clinicaltrials.gov.
Обращайте внимание на международные многоцентровые исследования — это исследования, в ходе которых препарат тестируют не только в России, но и в других странах. Они проводятся в соответствии с международными стандартами и единым для всех протоколом.
После того как вы нашли подходящее клиническое исследование и связались с его организатором, прочитайте информационный листок и не стесняйтесь задавать вопросы. Например, вы можете спросить, какая цель у исследования, кто является спонсором исследования, какие лекарства или приборы будут задействованы, являются ли какие-либо процедуры болезненными, какие есть возможные риски и побочные эффекты, как это испытание повлияет на вашу повседневную жизнь, как долго будет длиться исследование, кто будет следить за вашим состоянием. По ходу общения вы поймёте, сможете ли довериться этим людям.
Если остались вопросы — спрашивайте в комментариях.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!

При диагностике и лечении рассеянного склероза может понадобиться консультация:
- Инфекциониста – при подозрении на наличие вирусных или бактериальных инфекций, которые могли бы спровоцировать обострение заболевания.
- Офтальмолога – при наличии признаков нарушения зрения.
- Иммунолога – при подозрении на выраженные нарушения функций иммунной системы пациента.
- Психиатра – при наличии у пациента психических расстройств и отклонений.
- Уролога – при нарушениях мочеиспускания.
- Генетика – при планировании семьи (для выявления вероятности передачи генетической предрасположенности детям).
Первое, что должен сделать врач при постановке диагноза, это побеседовать с больным. Целью опроса является выявление возможных факторов риска рассеянного склероза, а также выявление симптомов, которые могли бы указывать на данное заболевание.
При опросе пациента врач может спросить:
- Что (какие конкретно симптомы) беспокоит пациента в данный момент?
- Как давно появились симптомы и что этому предшествовало (вирусная или бактериальная инфекция, переохлаждение, стресс, травма и так далее)?
- Наблюдались ли подобные симптомы ранее?
- Как часто пациент болел вирусными или бактериальными инфекционными заболеваниями?
- Имеются ли у пациента какие-либо хронические инфекции (например, герпес)?
- Страдал ли кто-либо из родственников пациента рассеянным склерозом?
- Курит ли пациент?
- Как (чем) питается пациент в последнее время?
- Имеются ли у пациента аллергические заболевания (аллергии на медикаменты, продукты питания, пыльцу растений и так далее)?
Ответы на эти и некоторые другие вопросы помогут врачу предположить тот или иной диагноз. Если вероятность наличия рассеянного склероза у пациента окажется повышенной (например, при выявлении сразу нескольких факторов риска), врач может провести более детальное обследование.
Первичное обследование пациента иногда позволяет выявить симптомы и признаки, которые могут указывать на наличие рассеянного склероза. Обычный осмотр не дает какой-либо ценной диагностической информации, так как на начальных стадиях развития рассеянный склероз может не иметь никаких внешних проявлений. В то же время, более детальное обследование пациента может помочь выявить характерные признаки заболевания.
Во время диагностики врач определяет:
- Кожную чувствительность. Для проверки чувствительности врач может прикасаться заостренной рукояткой неврологического молоточка или ручной к различным участкам тела пациента (который при этом должен закрыть глаза). Когда больной почувствует прикосновение, он должен сообщать об этом врачу. Как правило, вначале пропадает тактильная чувствительность (ощущение прикосновения), затем температурная и вибрационная. Гораздо реже может отмечаться утрата болевой чувствительности.
- Мышечную силу. Для оценки мышечной силы врач может использовать субъективный или объективный метод. В первом случае он сам берет пациента за руку и просит согнуть ее, при этом оказывая ему сопротивление. В результате такого простого теста врач оценивает, насколько сильно пациент может сократить ту или иную группу мышц. Объективная оценка проводится с помощью специального прибора (динамометра). Пациенту предлагают сжать рабочую часть прибора как можно сильнее, в результате чего на циферблате стрелка отображает определенное значение. Результаты оцениваются врачом в зависимости от возраста, пола и уровня физической подготовки пациента.
- Мышечный тонус. Врач может субъективно оценить тонус мышц-сгибателей и разгибателей в конечностях пациента. При оценке тонуса мышц верхних конечностей он берет руку пациента в свои руки и просит полностью расслабить ее. Далее он несколько раз сгибает и разгибает руку пациента в локтевом суставе, оценивая при этом состояние мышечного тонуса. В нормальных условиях рука пациента должна сгибаться и разгибаться одинаково легко, в то время как при рассеянном склерозе врач может ощущать более или менее выраженное сопротивление во время выполнения разгибания (что связано с повышенным тонусом мышц-сгибателей). Подобную проверку врач может провести и с нижними конечностями, сгибая и разгибая ноги пациента в коленных суставах.
- Наличие признаков поражения мозжечка. Если в патологический процесс вовлечен мозжечок (в норме отвечающий за координацию движений), у пациента будут наблюдаться определенные нарушения. Так, например, даже на ранних стадиях заболевания он не сможет долго удерживать состояние равновесия, особенно стоя на 1 ноге или с закрытыми глазами. Также врач может выявить легкий или умеренно выраженный тремор (дрожание) в руках и ногах, особенно при попытке вытянуть их перед собой и удерживать в таком положении.
- Наличие или отсутствие нистагма.Нистагм – это патологическое подергивание глаза при отведении глазных яблок в сторону. Чтобы выявить нистагм, врач помещает перед глазами пациента молоточек или ручку и просит следить за ним глазами, а сам передвигает его вправо-влево, вверх-вниз.
- Выраженность сухожильных рефлексов. Суть сухожильных рефлексов заключается в том, что если ударить по сухожилию какой-либо мышцы молоточком, она резко сократится. При рассеянном склерозе отмечается повышенный тонус мышц, вследствие чего сухожильные рефлексы будут более выраженными (будет отмечаться так называемая гиперрефлексия). Наиболее распространенными сухожильными рефлексами являются пяточный, коленный и локтевой. Для проверки пяточного рефлекса пациент должен согнуть одну ногу в колене и опереться коленом на стул. Врач при этом легонько ударяет молоточком по пяточному (ахиллову) сухожилию, что вызывает разгибание стопы. Для проверки коленного рефлекса пациент садится на стул и закидывает ногу на ногу, а врач бьет молоточком чуть ниже коленной чашечки верхней ноги, что вызывает ее резкое разгибание в коленном суставе. Для проверки локтевого рефлекса врач берет руку пациента и слегка сгибает ее в локтевом суставе, после чего ударяет молоточком по сухожилию двуглавой мышцы плеча (в области локтевой ямки). Это приводит к резкому сгибанию руки в локтевом суставе.
Важно отметить, что подтвердить диагноз рассеянного склероза иногда бывает крайне сложно. Обусловлено это тем, что первые симптомы и признаки крайне разнообразны и неспецифичны, то есть могут проявляться при целом ряде других заболеваний.
Вот почему для подтверждения диагноза врачу может потребоваться много времени и множество всевозможных исследований.
При диагностике рассеянного склероза может понадобиться:
- общий анализ крови;
- определение СОЭ (скорости оседания эритроцитов);
- уровень сахара в крови;
- определение уровня мочевой кислоты в крови;
- люмбальная пункция и анализ ликвора;
- электрофорез белков сыворотки крови;
- выявление антител к миелину;
- анализ на иммуноглобулины;
- иммунограмма;
- анализы на вирусные инфекции;
- исследование сосудов глазного дна;
- КТ (компьютерная томография);
- МРТ (магнитно-резонансная томография);
- энцефалограмма (электроэнцефалограмма, ЭЭГ).
Общий анализ крови – это стандартный анализ, который выполняется всем пациентам с неясным диагнозом. Сразу стоит отметить, что каких-либо характерных данных, позволяющих подтвердить наличие рассеянного склероза, с помощью этого анализа получить не удастся. В то же время, определенные изменения позволят заподозрить наличие у больного данного заболевания.
У пациента с рассеянным склерозом может отмечаться:
- Увеличение общего количества лимфоцитов.Лимфоциты – это главные клетки иммунной системы, которые регулируют активность всего иммунитета. Именно лимфоциты ответственны за развитие аутоиммунных реакций, то есть за поражение миелиновой оболочки нервных волокон центральной нервной системы. При обострении рассеянного склероза продукция лимфоцитов значительно усиливается, вследствие чего их количество в крови будет повышаться до 40% и более.
- Уменьшение общего числа лейкоцитов.Лейкоциты – это клетки иммунной системы, которые обеспечивают защиту организма от чужеродных инфекций (преимущественно бактериальных). Количество лейкоцитов снижается при вирусных инфекциях, а также при аутоиммунных заболеваниях, в том числе при обострении рассеянного склероза.
- Увеличение СОЭ (скорости оседания эритроцитов). Данный показатель говорит о возможном наличии выраженного воспалительного процесса в организме. Дело в том, что в нормальных условиях помещенная в пробирку кровь со временем разделяется на две части — на дно пробирки опускаются (оседают) более тяжелые клетки крови (эритроциты), в то время как жидкая часть крови (плазма) остается на поверхности. Скорость этого процесса обусловлена количеством эритроцитов в крови, а также некоторыми другими факторами. Так, например, при развитии в организме воспалительного или аутоиммунного процесса в системный кровоток выделяется большое количество так называемых белков острой фазы воспаления (фибриногена, С-реактивного белка и других). Данные белки прикрепляются к поверхностям эритроцитов и способствуют их сближению друг с другом, в результате чего скорость их оседания на дно пробирки во время проведения исследования значительно возрастает. В норме СОЭ у мужчин колеблется в пределах от 2 до 10 миллиметров в час, а у женщин – от 2 до 15 мм в час. В то же время, при обострении рассеянного склероза данный показатель может достигать 40 мм в час и более.
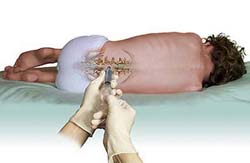
Люмбальная (спинномозговая) пункция (прокол) позволяет подтвердить наличие аутоиммунного процесса в центральной нервной системе, что необходимо для постановки диагноза. Дело в том, что при развитии иммунного процесса образуется множество активных компонентов иммунной системы (иммуноглобулинов). Кроме того, в процессе разрушение миелина в окружающее пространство выделяются продукты его распада. Все эти вещества скапливаются преимущественно в центральной нервной системе, которая отделена от системного кровотока так называемым гематоэнцефалическим барьером. Следовательно, обнаружить их в больших концентрациях можно в спинномозговой жидкости (СМЖ) – веществе, которое омывает и питает головной мозг и спинной мозг.
Спинномозговую жидкость легче и безопаснее получить путем люмбальной пункции. Чтобы понять смысл и суть данной процедуры, необходимо знать некоторые особенности анатомии позвоночника и спинного мозга.
Позвоночник человека состоит и множества позвонков, которые накладываются друг на друга. В центре позвонков имеется круглое отверстие, которое формирует спинномозговой канал. Именно через эти отверстия и проходит спинной мозг, вокруг которого располагается спинномозговая жидкость. Также в норме между двумя соседними позвонками располагается межпозвоночный диск, вследствие чего они (позвонки) расположены на определенном расстоянии друг от друга.
Суть спинномозговой пункции заключается в том, что врач проводит специальную иглу между двумя соседними позвонками и прокалывает ею спинномозговой канал, после чего производит забор спинномозговой жидкости из него. Легче и безопаснее всего делать это в области поясничных позвонков, так как при этом риск повреждения спинного мозга минимален. Какой-либо особенной подготовки перед выполнением процедуры не требуется, однако накануне перед сдачей анализа рекомендуется принять теплый душ и тщательно вымыть кожу в области спины. Также процедура будет выполняться под местным обезболиванием, вследствие чего пациенту нужно заранее сообщить врачу, нет ли у него аллергии на какие-либо медикаменты.
Сама процедура выполняется в условиях строгой стерильности, так как проникновение даже небольшого количества микроорганизмов в спинномозговой канал может привести к развитию опасных для жизни осложнений. Перед процедурой врач просит пациента оголить верхнюю часть тела, сесть на стул задом наперед и опереться руками об его спинку (в некоторых случаях процедура может выполняться в положении пациента лежа на боку). Далее, надев стерильные перчатки, врач несколько раз обрабатывает место предстоящей пункции (прокола) спиртовым раствором, чтобы уничтожить все имеющиеся на коже бактерии. После обработки кожи врач вводит в нее раствор местного обезболивающего препарата, а затем с помощью специальной иглы прокалывает спинномозговой канал. Как только игла окажется в нем, через нее начнет вытекать (медленно капать) спинномозговая жидкость, около 2 миллилитров которой врач собирает в стерильную пробирку. Крайне важно, чтобы во время выполнения процедуры (особенно во время забора спинномозговой жидкости) пациент сидел абсолютно неподвижно, так как любое движение может привести к смещению иглы, вследствие чего процедуру придется повторять заново.
После забора материала врач удаляет иглу и накладывает на место прокола стерильную повязку, которую пациент может снять самостоятельно через 4 – 6 часов. Спинномозговая жидкость направляется в лабораторию, где подвергается дальнейшему исследованию. Пациент при этом может отправляться домой сразу после окончания процедуры.
На наличие рассеянного склероза может указывать:
- Наличие в СМЖ иммуноглобулинов G (IgG). Иммуноглобулины – это особые белки-антитела, которые выделяются клетками иммунной системы (лимфоцитами) и принимают непосредственное участие в развитии воспалительных, а также аутоиммунных реакций. Роль их заключается в том, что они прикрепляются к антигенам (специфическим структурам) миелина, что в дальнейшем способствует его разрушению. При обострении заболевания, а также при его хроническом течении (даже в стадии ремиссии) концентрация IgG в спинномозговой жидкости будет повышенной.
- Повышение концентрации лимфоцитов. Также может указывать на наличие аутоиммунного процесса в ЦНС. В то же время, подобное изменение может наблюдаться и при ряде других патологий (например, при вирусном поражении спинного мозга), так что результаты анализа нужно оценивать в комплексе с другими данными.
Также стоит отметить, что при исследовании спинномозговой жидкости врач оценивает и другие ее показатели (концентрацию глюкозы, наличие патологических клеток, белков и так далее). Необходимо это, для того чтобы исключить наличие у пациента каких-либо других заболеваний спинного мозга (например, опухолей, вирусных инфекций и так далее), которые могли бы имитировать симптомы рассеянного склероза.
Выполнение спинномозговой пункции противопоказано:
- При наличии кожной инфекции в месте прокола – инфекционные частицы могут попасть в более глубокие ткани или в спинномозговой канал.
- При нарушении свертывающей системы крови – при этом может начаться кровотечение, которое будет крайне сложно остановить.
- При психических расстройствах – неадекватный человек не сможет сидеть неподвижно во время выполнения процедуры.
- При высоком внутричерепном давлении – может произойти необратимое повреждение головного мозга.
Иммунограмма – это специальный анализ, который позволяет детально оценить состояние и активность иммунной системы организма. Материалом для исследования служит венозная кровь, забор которой производится в специальной лаборатории. Исследовав концентрации тех или иных видов клеток иммунной системы, а также других ее компонентов (в том числе иммуноглобулинов), врач может предположить, имеется ли у пациента аутоиммунное заболевание или же причина возникающих симптомов кроется в чем-то другом.
Также стоит отметить, что контрольные выполнения иммунограммы во время лечения рассеянного склероза могут давать врачу информацию об эффективности или неэффективности терапии.
При подозрении на рассеянный склероз может потребоваться анализ для выявления:
- вируса герпеса 1 типа;
- вируса Эпштейна-Барр;
- вируса кори;
- вируса краснухи;
- ретровирусов;
- цитомегаловируса и других.
При поражении зрительного нерва (то есть при развитии ретробульбарного неврита) могут выявляться определенные изменения на глазном дне, что связано с повреждением расположенных там структур.
Глазным дном называется задняя внутренняя поверхность глазного яблока, к которой прикреплена сетчатка (структура, состоящая из фоточувствительных нервных клеток и ответственная за восприятие света). От нервных клеток сетчатки нервные волокна собираются вместе в задней области глазного дна, формируя так называемый диск зрительного нерва. Далее в составе самого зрительного нерва они поступают в головной мозг.
Для исследования глазного дна врач-офтальмолог использует специальный прибор – офтальмоскоп, представляющий собой увеличительное стекло с встроенным источником света. Процедура исследования крайне проста, безопасна и не требует специальной подготовки. Врач просит пациента открыть глаз и максимально приближает офтальмоскоп к его зрачку, а сам смотрит через рабочее отверстие инструмента на сетчатку и глазное дно. Затем исследование повторяется со вторым глазом.
При рассеянном склерозе может отмечаться:
- Отек диска зрительного нерва. Это связано с аутоиммунным поражением зрительного нерва, развивающимся при разрушении миелиновой оболочки. Края диска зрительного нерва при этом отекают и выступают в полость глазного яблока.
- Атрофия диска зрительного нерва. Из-за отека нарушается кровоснабжение нервных волокон диска зрительного нерва, что проявляется сужением и разрушением кровеносных сосудов в его краях. Краевые зоны диска при этом бледнеют и истончаются, что сопровождается сужением полей зрения (человек хуже видит периферическим зрением, а также снижается острота зрения).
- Поражение сосудов глазного дна. Может отмечаться воспаление тканей вокруг мелких вен сетчатки.
МРТ (магнитно-резонансная томография) – один из наиболее информативных методов в выявлении и диагностике рассеянного склероза, с помощью которого можно выявить очаги патологических изменений в тканях головного и/или спинного мозга (так называемые «бляшки»). Суть метода заключается в том, что исследуемая часть человеческого тела помещается в сильное электромагнитное поле. Под действием данного поля атомы, входящие в состав различных тканей, начинают выделять определенную энергию. Ключевым моментом исследования является тот факт, что каждая ткань содержит различное количество разных атомов. Вследствие этого при проведении исследования от каждой ткани человеческого организма будет исходить строго определенный сигнал. Так как при рассеянном склерозе нормальная миелиновая оболочка и даже сама ткань нервного волокна разрушается и замещается склеротической (рубцовой) тканью, эти изменения будут заметны во время проведения МРТ. Так как данное исследования является весьма чувствительным, оно позволяет обнаружить самые мелкие изменения в ЦНС даже на ранних стадиях заболевания.
Чтобы повысить эффективность исследования, иногда применяется МРТ с введением контраста. Суть метода заключается в том, что в кровеносное русло пациента вводят вещество, которое накапливается в хорошо кровоснабжаемых тканях (например, в нормальной ткани головного мозга) и хорошо заметно на МРТ. Так как склерозированные (разрушенные) зоны нервных волокон (бляшки) практически не кровоснабжаются (и, следовательно, не накапливают контрастного вещества), данное исследование позволяет выявить их с максимальной точностью.
Сама процедура МРТ безопасна, безболезненна и не требует особой подготовки. Вначале пациент должен сдать абсолютно все металлические предметы (включая кредитные карты, мобильный телефон и так далее), так как при приближении к томографу они могут взаимодействовать с магнитом, что может стать причиной неприятных инцидентов. Далее больной ложится на специальный выдвижной стол компьютерного томографа, который затем перемещается внутрь аппарата. Затем вокруг пациента создается сильное электромагнитное поле, а выделяемая атомами энергия регистрируется специальными датчиками и представляется на мониторе компьютера в виде послойного изображения исследуемой ткани. Во время выполнения процедуры (которая может длиться от нескольких десятков минут до 1 – 2 часов) пациент должен лежать абсолютно неподвижно, так как любое движение может исказить качество полученных данных.
МРТ противопоказано:
- При наличии металлических предметов в теле (костных имплантатов, осколков, зубных протезов и так далее) – при воздействии сильного электромагнитного поля металл в теле пациента может разогреваться до крайне высоких температур.
- При клаустрофобии (боязни замкнутых пространств) – во время исследования пациент должен будет находиться в относительно узком отсеке аппарата в течение длительного времени.
- При аллергии на контрастное вещество – в данном случае можно выполнить обычное МРТ или использовать другой контраст.
- При психических расстройствах – если пациент неадекватен, он не сможет оставаться в неподвижном состоянии в течение всего исследования.
КТ (компьютерная томография) – высокоточный метод исследования, который, однако, имеет ограниченное значение при рассеянном склерозе. Суть процедуры схожа с МРТ, однако при КТ информация о состоянии центральной нервной системы получается не с помощью электромагнитного поля, а посредством множества рентгеновских снимков, выполняемых специальным аппаратом (компьютерным томографом). Сама процедура выполнения КТ схожа с таковой при МРТ — пациент помещается в специальный отсек аппарата, после чего вокруг исследуемой части тела начинает вращаться маленький рентгеновский аппарат, делая при этом целую серию снимков. Далее полученная информация обрабатывается специальным компьютером и представляется в виде изображения на мониторе.
К недостаткам метода относится то, что он не позволяет выявить мелкие очаги повреждения нервных волокон. Вот почему при подозрении на рассеянный склероз КТ назначается лишь как вспомогательный метод исследования (например, для выявления переломов костей черепа при подозрении на травму головного мозга и так далее).
Это исследование применяется, для того чтобы оценить выраженность нарушения функций головного мозга на поздних стадиях рассеянного склероза. Данная процедура не позволяет выставить или подтвердить диагноз рассеянного склероза, а лишь дает определенную информацию о состоянии пациента.
В нормальных условиях мозг каждого человека обладает определенной электрической активностью, которая обусловлена происходящими в нем процессами. Выделяемые мозгом электрические импульсы могут быть зарегистрированы с помощью специальной аппаратура. При рассеянном склерозе отмечается поражение белого, а в далеко зашедших случаях и серого вещества головного мозга (то есть непосредственно нервных клеток). Активность мозговой ткани при этом изменяется и снижается, что может быть заметно во время специальных исследований. Одним из таких исследований и является ЭЭГ.
Перед выполнением процедуры следует прекратить прием медикаментозных препаратов, которые могли бы изменять активность головного мозга. Также не следует принимать кофе, алкоголь, наркотики и другие подобные вещества в течение 1 – 2 суток до выполнения исследования.
Сама процедура проходит следующим образом. Пациент заходи в специально оборудованное помещение и ложится на кушетку. Ему на голову надевают своеобразную шапочку, к которой подсоединено множество проводов (электродов). После этого специальный аппарат начинает регистрировать электрические импульсы, исходящие от головного мозга пациента. Во время проведения исследования врач может просить больного открывать или закрывать глаза, глубоко дышать и выполнять некоторые другие действия, что необходимо для оценки различных функций мозга.
Сама процедура может занимать до 45 – 60 минут, после чего пациент может сразу отправляться домой. Каких-либо абсолютных противопоказаний для выполнения ЭЭГ нет.
источник
Проблемы с мочеиспусканием при рассеянном склерозе довольно частая проблема среди больных РС. Рассеянный склероз поражает нервные волокна, передающие сигналы к мышцам, что приводит к затруднению контроля над ними. Это же касается и мышц, отвечающих за работу мочевого пузыря.
Рассеянный склероз задержка мочеиспускания, отсутствие контроля – одна из наиболее распространенных проблем среди людей, страдающих рассеянным склерозом. Однако, это еще не повод давать болезни диктовать свои правила. Предприняв необходимые шаги, можно справиться с этой проблемой, минимизировав связанные с ней неудобства.
Люди с рассеянным склерозом страдают от нескольких видов отличающихся по характеру проблем с мочеиспусканием:
- Срочность мочеиспускания. При ней у человека часто возникает неотложная необходимость сходить в туалет по-маленькому. Небольшой «звоночек» и легкое давление, обычно оповещающие нас о том, что пришло время помочиться, в данном случае сменяются гораздо более сильными и неприятными ощущениями.
- Недержание, или потеря контроля над мочевым пузырем. В некоторых случаях рассеянный склероз может нарушить передачу нервных сигналов, отвечающих за циркуляцию мочи в организме, в результате чего та может выйти наружу в самый неподходящий момент.
- При ноктурии нередко возникает необходимость встать с кровати и сходить в туалет во время сна.
- Мочевая нерешительность связана с состоянием, когда ощущается необходимость помочиться, но начать процесс не удаётся.
Проблемы с мочеиспусканием – это нечто большее, чем просто неудобство. Не получив должного внимания, они могут обернуться дополнительными осложнениями, наподобие инфекции мочевого пузыря, поражения почек и проблем с гигиеной. В общем и целом это состояние помешает вам жить полноценной жизнью и заниматься тем, чем вы привыкли.
Немедленно проконсультируйтесь с вашим врачом, если заметите какие-либо изменения во время посещения туалета (либо в частоте посещения).
В случае необходимости он должен перенаправить вас к специалисту-урологу, а также дать несколько полезных советов, таких как:
— Соблюдение диеты. Не лишним будет начать лечение с установления контроля над источниками жидкости, поступающей в организм. Врач может порекомендовать вам следующее:
- Пить не более двух литров воды в день
- Воздерживаться от напитков, содержащих кофеин, таких как кофе, чай или газировка
- Пить не больше одной порции алкогольных напитков в день.
— Научиться контролировать мочеиспускание, приняв на вооружение следующие методы:
- Тренировка мочевого пузыря позволит удлинить временные промежутки между походами в туалет. Начать следует с составления расписания, по которому вы будете мочиться. Затем постарайтесь не поддаваться первому требованию организма и сдерживайтесь от похода в туалет до наступления строго отведенного для этого времени. Со временем вы научитесь обходиться без визита в уборную на протяжении нескольких часов кряду.
- Мочеиспускание по расписанию подойдёт людям, которым в силу физической неспособности бывает сложно добраться до туалета вовремя. При этом человек посещает уборную согласно составленному расписанию, но он не должен сопротивляться желанию опорожниться.
- Мочеиспускание по напоминанию поможет опекуну человека, страдающего рассеянным склерозом, вовремя предлагать тому сходить в туалет. Целью этого метода служит избежание небольших «неприятностей» путём как можно более частого напоминания больному о необходимости сходить по-маленькому. Этот метод нередко имеет смысл использовать одновременно с мочеиспусканием по расписанию.
- Упражнения Кегеля позволяют укрепить нижние мышцы таза, тем самым обеспечив больший контроль над мочевым пузырем. Узнать о них более детально можно на консультации с лечащим врачом.
- Также помогают сохранить сухость впитывающие изделия, наподобие прокладок, крепящихся на нижнее белье, или пеленок для взрослых. Большинство из них одноразовые, но при желании можно найти впитывающую одежду, которая вновь будет доступна для использования после стирки.
- Медикаментозные средства. В том случае, если научиться контролировать мочевой пузырь вышеперечисленными методами не удаётся, врач может выписать вам соответствующие препараты. Наиболее эффективно их приём покажет себя при совмещении с тренировками мочевого пузыря.
Список лекарственных препаратов, помогающих контролировать движение мышц, отвечающих за мочеиспускание, выглядит так:
- Дарифенацин (Энаб;лекс)
- Фезотеродин (Товиаз)
- Имипрамин (Тофранил)
- Оксибутинин (Дитропан, Окситрол)
- Солифенацин (Везикар)
- Толтеродин (Детрол)
- Троспиум (Санктура)
Также при проблемах с мочевым пузырем используют следующие механические приспособления:
— Катетер: Врач помещает эту тонкую гибкую и пустотелую трубку в уретру и через неё опустошает мочевой пузырь от жидкости.
— Уретральная вставка: тонкая гибкая и сплошная трубка вставляется в уретру с целью перекрыть путь для самопроизвольно вытекающей мочи.
— Внешний уретральный барьер: специальный клейкий пластырь, закрывающий собой уретральное отверстие.
Врачи обычно рекомендуют операцию как крайнюю меру, на которую следует решаться лишь в случаях, когда все прочие методы не дают результатов.
источник
Поскольку не вызывает сомнений, что изменения ликвора при рассеянном склерозе зависят от клиники, фазы и особенностей течения заболевания, исследования цереброспинальной жидкости были использованы вами в качестве показателя активности патологического процесса.
Обращаем специальное внимание на то, что пи у одного из больных, которым производилась люмбальная пункция, мы не наблюдали не только обострений заболевания, но и какого бы то ни было увеличения неврологической симптоматики.
У 60% больных содержание белка в цереброспинальной жидкости превышало норму. Плеоцитоз наблюдался у 24,7% больных и достигал иногда высоких цифр 102/3, 83/3, 74/3. Реакции Панди и Нонне-Апельта были положительными соответственно в 95,5 и в 81,1% случаев. Реакция с коллоидным золотом изменена у 41,7% больных. Реакция Вассермана у всех обследованных нами больных была отрицательной.
Таким образом, по нашим данным, наиболее часто в цереброспинальной жидкости при рассеянном склерозе наблюдаются положительные глобулиновые реакции, затем увеличение белка, изменение реакции с коллоидным золотом и плеоцитоз.
Значительные изменения цереброспинальной жидкости всегда соответствовали тяжелому течению рассеянного склероза, его обострениям и острому началу заболевания. Выраженные признаки воспаления в ликворе при рассеянном склерозе являются плохим прогностическим признаком, особенно если они зарегистрированы в начале болезни.
Система крови. При аллергических демиелинизирующих заболеваниях и, в частности, при рассеянном склерозе, система крови изучена недостаточно. В монографиях, посвященных рассеянному склерозу, нет данных о состоянии системы крови при этом заболевании. Гематологическим изменениям посвящены лишь отдельные работы. Так, Bagni, Andreani (1950) при анализе гематотрамм больных рассеянным склерозом отметили увеличение числа ретикулоцитов. Schmidt (1955) также нашел увеличение числа клеточных элементов в периферической крови и в костном мозге (стернальный пуакхат). Эти изменения совпали с увеличением содержания гамма- глобулина в крови и рассматривались (автором как иммунологические проявления. Вместе с тем Gordie (1957) не обнаружил изменений количества ретикулоцитов.
Abb, Schaltenbrandt (1956) отмечали лимфоцитов в 62,9% случаев, лейкоцитоз — в 5,4%, эозинофилию — в 0,98 % • Эти авторы приводят данные, свидетельствующие о том, что при рассеянном склерозе возможен лимфоцитов в 22%, а эозинофилия в 12% случаев.
(Birkmayer, Neumayer (1957), исследуя стернальный пунктах больных рассеянным склерозом, выявили торможение созревания элементов лейкопоэтического ряда, нередко наблюдаемое при хронических инфекциях. Авторами была установлена корреляция указанных показателей с содержанием гамма-глобулина в сыворотке и спинномозговой жидкости. М. С. Маргулис и др., 1959; М. Ш. Корин (1960) отметили незначительный лимфоцитоз.
Более подробно система крови изучалась в работе Plum, Fog (1959). Авторы отметили четкое увеличение диаметра нейтрофильных гранулоцитов, эритроцитов, снижение активности эритроноэза. Последнее подтверждено исследованиями Swank (1961). Кроме того, Plum и Fog (1959) исследовали рост тканевых культур костного мозга на различных питательных средах. Было установлено, что сыворотка крови больных рассеянным склерозом оказывает тормозящее влияние на гемопоэтическую функцию нормального костного мозга.
Halasy-Lechoszky (1962) отметила, что лейкопения является первоначальным и характерным признаком аллергии при рассеянном склерозе.
Согласно нашим наблюдениям, изменения при рассеянном склерозе в основном касаются лейкоцитарной картины крови. Морфологический состав белой крови при этом заболевании характеризуется следующими признаками. Умеренная лейкопения встречалась у 50,7% больных и стойко держалась на нижних границах нормы у 11% больных. Общее количество лейкоцитов было увеличено лишь у 4,5% больных. Эозинофилия отмечена у 41,5%. Более ярко выраженная наклонность к нейтропении наблюдалась у 76,1% больных. У 52,3 % отмечался сдвиг лейкоцитарной формулы с нарастанием количества палочкоядерных ней
трофилов до 14—15%. Следовательно, при рассеянном склерозе нередко встречается нейтропения с одновременным сдвигом лейкоцитарной формулы влево. Лимфоцитов наблюдался у 60% больных. Количество моноцитов было увеличено у 11,2%, а уменьшено — у 30,5% больных.
Эозинофилия, нейтропения и лимфоцитов более свойственны спинальной форме рассеянного склероза. Увеличение числа палочкоядерных нейтрофилов чаще наблюдалось при церебральной форме заболевания. Менее генерализованные формы рассеянного склероза отличаются более выраженной эозинофилией. Ремиттирующее течение болезни характеризовалось чаще встречающейся лейкопенией и лимфоцитозом, прогрессирующее — эозинофилией.
Таким образом, гематологическая картина при рассеянном склерозе имеет, хотя и не специфические для этого заболевания, но вполне определенные особенности.
В наших наблюдениях иногда лейкопения приобретала пароксизмальный характер и часто сочеталась с эозинофилией, сопутствуя атакам рассеянного склероза. Менее часто в периоды обострения заболевания отмечался умеренный лимфоцитоз, сдвиг лейкоцитарной формулы влево, нейтропения, ретикулоцитоз.
На протяжении 14 лет мы наблюдали больную, у которой каждая атака рассеянного склероза сопровождалась четкими гематологическими изменениями. Диагноз рассеянного склероза был верифицирован на вскрытии.
Больная Б., 39 лет. Первые признаки заболевания в виде слабости лицевой мускулатуры появились в 23 года вскоре после гриппа. Через месяц парез лицевого нерва прошел полностью. Через год также весной у больной появилось ощущение «прохождения электрического тока» в лице, слабость и неловкость при движениях правой рукой, невнятная речь, понижение слуха слева. Через 2i мес все болезненные явления исчезли. Осенью через 4 года возникло лихорадочное состояние с повышением температуры до 38°, общим недомоганием и последующим длительным субфебрилитетом. Одновременно с подъемом температуры развилась слабость в левых конечностях, чувство онемения в ногах. Через 3 мес состояние улучшилось, но ремиссии полной не было, нарушение чувствительности в нижних конечностях сохранялось. После случайного охлаждения вновь температура поднялась до 38,8° и в тот же день появились слабость в йогах, боли в пояснице, недержание мочи и кала. Через 2 мес эти явления уменьшились. Через 3 мес снова после подъема температуры усилилась слабость в ногах, возникло чувство онемения в руке, появилась задержка кала.
Анализ крови в период ремиссии заметно не отличался от нормы. Через год снова возникло лихорадочное состояние с температурой 38,8°. Больная перестала самостоятельно передвигаться, появилось дрожание рук при целенаправленных движениях. В период развития стойких и выраженных Неврологических симптомов по 3—4 раза в год возникали лихорадочные состояния с температурой 38—39°. На этом фоне усиливались имеющиеся пирамидные, мозжечковые симптомы и расстройства функций тазовых органов, а также возникали новые — расстройство глубокой чувствительности в руках, астереогноз, стволовый нистагм, явления ретробульбарного неврита. В период усиления неврологических симптомов отмечалось критическое падений числа лейкоцитов до 1500—1250, уменьшение числа нейтрофилов, увеличение количества лимфоцитов, ретикулоцитов до 29%.
Больной производилась стернальная пункция, не выявившая патологии. Был поставлен диагноз: гранулоцитарные реакции аллергического происхождения.
В последующие годы подобные состояния возникали несколько раз и всегда совпадали с увеличением неврологических симптомов. Так, развитие системного головокружения произошло на фоне подъема температуры, общего недомогания и сопровождалось гематологическими изменениями (табл. 1).
Через 5 лет усилилось дрожание рук, стали отчетливо выраженными психические изменения (снижение интеллекта, эйфория). Смерть последовала от бульбарных нарушений. Патологоанатомический диагноз: рассеянный склероз, цереброспинальная форма.
Из общего анамнеза следует отметить частые ангины, грипп, экссудативный диатез в детстве, крапивницу в 15 лет. Во время болезни появилась непереносимость некоторых лекарственных средств (пенициллина, сульфаниламидных препаратов). После их применения возникала крапивница.
Таким образом, нами установлено, что у 79,5—80,9% обследованных больных существуют изменения гематологических показателей. Больным рассеянным склерозом
свойственна в значительном проценте случаев лейкопения, нейтропения, лимфоцитов и эозинофилия. Изменения состава крови непостоянны. Иногда они возникают пароксизмально, С01путствуя атакам рассеянного склероза. Есть основания предполагать, что гематологические изменения связаны с основным заболеванием. Гематологические сдвиги наблюдались у больных и при полном отсутствии каких бы то ни было очагов воспаления.
Аналогичные гематологические изменения описаны при лекарственной аллергии. Ряд авторов наблюдали агранулоцитозы и лейкопении, возникавшие вследствие аллергической сенсибилизации организма. Moesehlin, Wagner (1952) установили, что кровь больного агранулоцитозом, появившимся после применения амидопирина, обладает лейколитической активностью. Такая кровь, введенная здоровому человеку, вызывала через 3 ч резкую лейкопению и агранулоцитоз. Добавление подобной крови к лейкоцитам in vitro вызывало агглютинацию. Dausset и соавторы (1952) наблюдали больных с выраженной лейкопенией, причем сыворотка крови этих больных обладала лейкоагглютинирующим действием, особенно усиливающимся в период агранулоцитарного криза.
Сведения, полученные современной иммуногематологией, позволяют, на наш взгляд, убедительно объяснить гематологические сдвиги, наблюдающиеся в некоторых случаях рассеянного склероза. Известно, что в процессе сенсибилизации организма к какому-либо аллергену форменные элементы белой крови видоизменяются под влиянием аллергических процессов. Сенсибилизированные в отношении определенного аллергена лейкоциты при контакте с последним подвергаются значительной деформации и лизису.
Т. М. Царегородцева (1966) показала, что при экспериментальном аллергическом энцефаломиелите возникает повреждение сенсибилизированных лейкоцитов крови в присутствии антигена, что проявляется в изменении их формы, угнетении цитоплазменной грануляционной активности и амебоидного движения, нарушении целостности клетки и т. д.
В работах Н. В. Медушщына (1963) показано, что лизис гранулоцитов при действии антигена может происходить в течение часа. Вероятно, подобными механизмами можно объяснить остро развивавшиеся у больных рассеянным склерозом агранулоцитарные лейкопенические кризы, сирого совпадавшие по времени с /усилением неврологических симптомов.
В дальнейшем были получены экспериментальные данные об участии полиморфноядерных лейкоцитов в реализации нейро аллергического процесса при рассеянном склерозе. Исследованиями Г. Ф. Пироговой, А. Ю. Звиргзда (1965) и Р. О. Шварц, Г. Ф. Пироговой (1965) установлено изменение ядерной структуры нейтрофильных лейкоцитов и лимфоцитов у больных рассеянным склерозом. Не менее интересны исследования О. М. Невской (1958) и А. Л. Леонович (1968), в которых была показана in vitro альтерация лейкоцитов в сыворотке больных рассеянным склерозом при внесении в нее антигена, полученного из мозговой ткани больных, умерших от рассеянного склероза.
О. М. Невской (1973) установлено, что указанный иммуногематологический синдром зависит от характера течения процесса, нарастая при его обострениях. Об энзимологических нарушениях в лейкоцитах крови сообщил И. К. Жовнир (1973).
И, наконец, исследованиями Frick и Sticko (1957) установлены изменения в культуре лимфоцитов, взятых от больного рассеянным склерозом, под влиянием энцефалитогенного протеина и иммуноглобулина. Специфическое воздействие цереброспинальной жидкости больных рассеянным склерозом на лимфоцитарную культуру авторы объясняют увеличенным количеством указанного иммуноглобулина в ликворе.
Анализ изменений системы крови у больных рассеянным склерозом при сопоставлении с -данными других авторов -позволяет предположить их аллергическую природу.
Гематологические изменения, свойственные рассеянному склерозу, не могут считаться для него специфическими. Иногда они сопутствуют и другим хроническим прогрессирующим заболеваниям центральной нервной системы. Можно думать, что подобные гематологические изменения, отражая аллергические реакции организма, при рассеянном склерозе встречаются несколько чаще, чем при других заболеваниях нервной системы. Они, по-видимому, кратковременны скорее всего носят преходящий характер и поэтому не всегда обнаруживаются. По той же причине литературные сведения, касающиеся изменений крови при рассеянном склерозе, отличаются противоречивостью. Основываясь на приведенных источниках и -наблюдавшихся
«О нами гематологических изменениях, можно предположить, что последним принадлежит известная роль в активации патологического процесса при рассеянном склерозе. Гематологические изменения у больных рассеянным склерозом в некоторых случаях могут служить дополнительным дифференциально-диагностическим критерием этого заболевания.
Коагуляционные свойства к р о в и. Со времени работ Puthnam (1937) приобрела известное значение васкулярная теория патогенеза рассеянного склероза. Puthnam считал, что развитие тромбоза вен является первичным поражением при рассеянном склерозе, а демиелинизация должна рассматриваться как вторичный процесс. Он показал, что тенденция к тромбообразованию в большей степени свойственна капиллярам белого вещества мозга. Им отмечено также увеличение содержания фибриногена при рассеянном склерозе.
Если факт изменения коагуляционных свойств крови яри рассеянном склерозе у авторов, его изучавших, не вызывал сомнений, то по поводу того, первичны они или вторичны, существовали представления, отличающиеся от выводов, сделанных Puthnam. Так, Dow, Barglund (1942), сообщили о том, что венозные тромбозы были обнаружены ими лишь в 2/з очагов рассеянного склероза, причем в некоторых из них имелось лишь небольшое их количество. Авторы делают вывод, что венозные тромбозы не являются первопричиной, определяющей возникновение очагов демиелинизации. Huszak, Szak (1950) установили, что тромбопластическая активность серого и белого вещества неодинакова, вторая оказалась значительно выше. По мнению авторов, это связано с изменением содержания гепарина. Белое вещество содержит, кроме того, большое количество неспецифических активаторов свертывания (липидов). В результате увеличения проницаемости сосудов компоненты разрушенной мозговой ткани (тромбопластическое вещество) попадают в венозный кровоток. Авторы изучали также скорость инактивации тромбина при рассеянном склерозе, которая в период обострения процесса значительно уменьшалась, что способствовало тромбообразованию. Венозный тромбоз является вторичным феноменом и по его возникновению могут определяться новые очаги в нервной системе.
Увеличение коагуляционных свойств крови в период обострения рассеянного склероза отмечалось Hathamson, Savitsky (1952), Wright с соавторами (1956), Caspery (1965), Sharp (1955).
Millar с соавторами (1956) считали, что увеличение способности тромбоцитов к агглютинации вторично и происходит в результате действия продуктов, освобождающихся при демиелинизации.
МШас (1967) этот феномен объяснял распадом нервной ткани и высвобождением некоторых фосфолипидных фракций, активирующих реакцию агглютинации тромбоцитов. Вместе с тем в работе Lemoine (1956) показано, что количество тромбоцитов изменялось незначительно. Аналогичные данные представили S. Feldman с соавторами (1957).
Namerow (1967) показал, что реактивность свертывающей системы крови; при воздействии внешних и внутренних факторов у больных рассеянным склерозом выше, чем у других больных. В числе таких факторов рассмотрены травмы, введение тифозной вакцины, адреналина и т. д.
Содержание фибриногена по данным В. М. Карпинской во всех группах обследованных нами больных имеет тенденцию к повышению, однако статистически достоверно, что уровень его повышен лишь у больных со спинальной формой заболевания.
Наряду с повышением содержания фибриногена, во всех группах отмечена четкая активация фибринолиза, причем никакой взаимозависимости между этими двумя показателями получено не было. Например, нулевому значению показателей фибринолитической активности соответствовало высокое содержание фибриногена, его нормальный уровень или сниженный. Высокая фибринолитическая активность (100%) наблюдалась как при нормальном, так и при низком и повышенном уровнях фибриногена.
Величина тромбинового индекса и количество тромбоцитов во всех трех группах обследованных не отличались от нормы, тогда как время кровотечения было укорочено, а свертываемость крови соответствовала верхней границе нормы. Интегральная величина — свертываемость крови, определяемая по ряду показателей (время свертывания, время рекальцификации, тромботест, тест толерантности к гепарину и др.), у больных рассеянным склерозом не была заметно нарушена. Протромбиновый индекс у больных соответствовал нормальным величинам, следовательно, процесс протромбинообразования, происходящий в печени,
Нарушен не был. То же, по-видимому, можно сказать и относительно образования фибриногена. Более трудной нам представляется трактовка причин повышения фибринолитической активности. Возможно, активация фибринолитической системы обусловлена усиленным поступлением в кровь активаторов фибринолиза в ответ на повышенный уровень фибриногена или других неспецифических раздражителей, появляющихся при инфекционно-аллергических заболеваниях. Не исключен, однако, и другой генез: ингибиторы фибринолиза в основном продуцируются печенью; возможно, что в печени при рассеянном склерозе избирательно нарушена секреция ингибиторов фибринолиза. Оба предположения требуют в дальнейшем обоснованного доказательства.
Наблюдавшееся укорочение времени кровотечения свидетельствует об удовлетворительной сократительной реакции сосудистой стенки и косвенно о полноценности некоторых функций тромбоцитов (их ретрактивности). Только у тяжелобольных намечается тенденция к нарушению свертываемости крови (уменьшение времени свертывания, снижение фибринолитической активности, удлинение времени кровотечения, возрастание числа тромбоцитов и уровня фибриногена) в сторону гиперкоагуляции. Однако следует отметить, что за пределы нормальных величин статистически достоверно выходит лишь содержание фибриногена.
Таким образом, при рассеянном склерозе показатели, характеризующие общую свертываемость крови, мало изменены. Имеется тенденция к повышению содержания фибриногена, особенно выраженная при спинальной форме. Наряду с повышенным содержанием фибриногена отмечается активация фибринолитической системы. Однако корреляция между этими двумя показателями отсутствует. Характер течения болезни (ремиттирующий и прогрессирующий) не оказывает влияния на систему свертывания крови. По мере нарастания тяжести заболевания обнаруживается склонность к гиперкоагуляции. Свертывающие свойства крови оказываются наиболее повышенными у больных в период обострений рассеянного склероза, которые сопровождаются значительной генерализацией патологического процесса (табл. 2, 3, 4). Выявленные нами изменения коагуляционных свойств крови при рассеянном склерозе не имеют ведущего значения в клинике заболевания. Сопутствуя обострениям, они включаются в сложный патогенетический механизм рассеянного склероза как компонент аллергической реакции.
Электрокардиографические исследования занимали определенное место в комплексе клинических исследований. Если обратиться к литературе, посвященной изучению клиники рассеянного склероза, то можно убедиться в том, что систематические электрокардиографические исследования при этом заболевании крайне редки. Мы исследовали больных молодого возраста. Те или иные изменения ЭКГ были обнаружены у 59,4% больных. У них были изменения частоты сердечного ритма (тахикардия, брадикардия, синусовая аритмия), желудочковая экстрасистолия. Другого вида аритмий, связанных с изменением возбудимости, мы не наблюдали. У другой группы больных отмечалось замедление предсердно-желудочковой проводимости (удлинение интервала Р—Q до 0,22 с).
У 30% больных на ЭКГ наблюдались изменения, связанные, по-видимому, с той или иной степью поражения миокарда (сглаженность зубцов Т в нескольких стандартных и грудных отведениях), что сочеталось иногда со снижением интервала S—Т в этих же отведениях. У 9% больных отмечались сравнительно выраженные изменения конечной части желудочкового комплекса с наличием отрицательных зубцов Т (чаще в правых грудных отведениях) (рис. 4).
Следует отмстить, что возраст обследованных больных не оказывал влияния на характер и степень изменений ЭКГ. Заметных различий в характере ЭКГ при разных клинических проявлениях основного заболевания отметить не удалось. Исключение составляет степень активности болезни в момент обследования.
При обострениях болезни, измененные ЭКГ встречались у 88,3%, а ЭКГ без существенных изменений отмечены лишь 1в 11,7% больных. При хроническом течении заболевания, напротив, изменения ЭКГ у большинства больных отсутствовали (68,5%).
При обсуждении полученных данных следует иметь в виду главным образом два варианта объяснений тех изменений ЭКГ, которые мы наблюдали у больных рассеянным склерозом. Первый состоит в возможном влиянии определенной локализации поражения нервной системы на трофику мышцы сердца и изменения коронарного кровообращения. Право на существование такое объяснение может иметь в связи с интересными экспериментальными
4. ЭКГ больной Т. (рассеянный склероз).
исследованиями (М. Г. Заикина, 1948), установившими выраженные изменения ЭКГ при поражении спинальных грудных корешков. Тем не менее оно представляется нам менее вероятным из-за отсутствия корреляции с данными неврологической клиники. Второе объяснение вытекает из заметного сходства изменений ЭКГ при рассеянном склерозе с таковыми при других инфекционно-аллергических заболеваниях (А. А. Кедров, 1963). Естественно предположить на этом основании, что и при рассеянном склерозе могут иметь место поражения сердечной мышцы инфекционно-аллергического характера.
Следует отметить, что патология со стороны сердца у обследованных нами больных при осмотре терапевта, как правило, не определялась. Наши данные согласуются в этом отношении с результатами, полученными другими авторами.
Учитывая отсутствие данных, указывающих на значительное поражение сердечной мышцы (заметное увеличение границ относительной сердечной тупости, значительное изменение тонов сердца, а также выраженные признаки сердечной недостаточности), можно думать, что при рассеянном склерозе возникает умеренно выраженное Поражение миокарда, не оказывающее существенного влияния на его функцию. Корреляции результатов электрокардиографических исследований со степенью активности основного заболевания подтверждают предположение об инфекционно-аллергическом генезе изменений мышцы сердца.
Уважаемые пациенты, Мы предоставляем возможность записаться напрямую на прием к доктору, к которому вы хотите попасть на консультацию. Позвоните по номеру ,указанному вверху сайта, вы получите ответы на все вопросы. Предварительно, рекомендуем Вам изучить раздел О Нас.
1) Позвонить по номеру 8-863-322-03-16.
1.1) Или воспользуйтесь звонком с сайта:
1.2) Или воспользуйтесь контактной формой:
2) Вам ответит дежурный врач.
3) Расскажите о том, что вас беспокоит. Будьте готовы, что доктор попросит Вас рассказать максимально подробно о своих жалобах с целью определения специалиста, требующегося для консультации. Под руками держите все имеющиеся анализы, особенно, недавно сделанные!
4) Вас свяжут с вашим будущим лечащим доктором (профессором, доктором, кандидатом медицинских наук). Далее, непосредственно с ним вы будете обговаривать место и дату консультации – с тем человеком, кто и будет Вас лечить.
Бесплатный Звонок из регионов:
8-800-555-96-03

Доктор Медицинских наук, хирург высшей квалификационной категории,заслуженный врач РФ.
Подробнее…
Запись на прием ☎
Указ Президента РФ
Путина В.В.
источник


