Для 80% женщин боли при мочеиспускании после кесарева (КС) становятся настоящей проблемой. Если на последних сроках беременности мучают позывы в туалет каждые полчаса, то после родов ситуация кардинально меняется. Молодые мамы испытывают много негативных ощущений: боль, рези, жжение, тянущие боли в области рубца и прочее. Все эти неприятные чувства в основном являются естественными последствиями оперативного вмешательства и должны пройти за несколько суток. Все же такие симптомы могут свидетельствовать о серьезных осложнениях, поэтому стоит дополнительно проконсультироваться с врачом.
На мочевой пузырь во время вынашивания ребенка приходится большая нагрузка, которая негативно влияет на состояние его сосудов и нервных окончаний. Поэтому после родов — как естественных, так и после кесарева сечения — нужно некоторое время для восстановления нормального мочеиспускания. Травмирующим фактором также является катетер, который обязательно используют при операции. Он может вызвать осложнения в случае неправильной установки и повреждения мочевого канала или стать причиной инфекции. Не последнюю роль играет также качество и расположение шва на матке.
Из-за ослабленного иммунитета женщины в послеродовом периоде особенно подвержены инфекционным заболеваниям. Риск повышается при большой кровопотере и если были болезни во время беременности. Обычно во избежание воспалительных процессов, для подстраховки, роженицам назначают курс антибиотиков. Воспаление в области таза вызывает резкие режущие боли при мочеиспускании, может спровоцировать недержание мочи. Чаще всего встречаются следующие осложнения:
К неинфекционным причинам патологии мочеиспускания относят физическое повреждение мочеиспускательного канала катетером, повреждение мочевого пузыря при извлечении ребенка. Физические и психологические нагрузки также негативно влияют на мочеиспускание. Нарушение тонуса мышц после наркоза и некорректная работа нервных волокон, передающих сигнал в мозг о малой нужде, приводят к тому, что женщина не осознает потребности сходить в туалет. Переполненный мочевой пузырь приносит дополнительные болезненные ощущения и грозит развитием инконтиненции. В связи с этим важно соблюдать рекомендации медперсонала и первое время посещать уборную каждые 2 часа.
Если через неделю после операции боль при мочеиспускании не стала меньше, а, наоборот, усилилась или изменилась, перешла на другие области, это может свидетельствовать о наличии серьезных патологий.
Поскольку после родов женщина находится под наблюдением врачей, вероятность того, что они не обратят внимания на существующую патологию, крайне мала. Однако нужно в точности следовать докторским предписаниям и сообщать о необычных и болезненных ощущениях. В течение 4—6 недель состояние молодой мамы должно прийти в норму. Но стоит обратиться к специалисту ранее, если:
- после кесарево появились непривычные выделения, сопровождающиеся неприятным запахом;
- температура тела не опускается ниже 37ºС;
- походы в туалет сопровождаются болью или неприятными ощущениями длительное время;
- при полном мочевом пузыре появляются сторонние боли — тянет поясницу или беспокоит послеоперационный рубец — возможно болезненное мочеиспускание свидетельствует о пиелонефрите или неправильном сращивании тканей.
Вернуться к оглавлению
Если присутствуют инфекции назначается медикаментозное лечение препаратами, совместимыми с грудным вскармливанием. Если проблема носит исключительно физиологический характер, поможет обильное питье, легкая жидкая пища и движение. У женщин, которых поднимают и помогают немного пройтись уже через 6 часов после операции, осложнения наступают реже, чем у тех, кто длительное время проводит лежа. Важен и правильный психологический настрой, основанный на понимании сути проблемы
- Специально самоназначать себе мочегонные, обезболивающие.
- Долго сидеть на унитазе, так как дополнительно может развиться геморрой.
- Подмывать половые органы непроверенными или неразрешенными врачом растворами и средствами по уходу.
- Поднимать тяжести.
- Выбирать дешевые, некачественные средства личной гигиены — прокладки, специальные трусики и пр.
Вернуться к оглавлению
Для профилактики болезненного мочеиспускания следует соблюдать правила личной гигиены и посещать туалет каждые 2 часа. Если справление малой нужды на унитазе слишком болезненно, можно попробовать воспользоваться биде или делать это в душе. Стоя мышцам будет легче сократиться, а звук льющейся воды поможет на подсознательном уровне. Важно пить много жидкости (желательно компоты или морсы) и придерживаться диеты. Кроме этого, нужно много двигаться и не поднимать ничего тяжелее ребенка.
источник
Оставьте комментарий 10,815
Достаточно часто женщин беспокоят боли при мочеиспускании после кесарева. Врачи считают, что это вполне нормальное явление после проведенного оперативного вмешательства. Боли и жжение должны прекратиться в течение первых недель после кесарева сечения. Если же симптомы сохраняются — необходимо проконсультироваться с врачом для прохождения обследования.
Существует несколько причин, которые вызывают неприятные ощущения во время опорожнения:
- реакция организма женщины на прием лекарственных препаратов и анестезии;
- эмоциональное состояние пациентки перед проведением оперативного вмешательства;
- часто меняющийся гормональный фон роженицы;
- инфекционные заболевания во время беременности;
- сильные и обильные кровопотери при кесаревом сечении, что значительно снижают защитные силы организма женщины.

После проведения оперативного вмешательства женщина и ребенок находятся под пристальным присмотром опытных специалистов. На основании полученных симптомов врач определяет наличие патологий и назначает лечение. Помимо указанных причин, также могут вызывать боль и жжение во время опорожнения сопутствующие инфекции:
- большая потеря крови после кесарево;
- недостаточное количество минеральных веществ и витаминов;
- недостаточное соблюдение личной гигиены.
Вернуться к оглавлению
После проведения оперативного вмешательства любое болезненное мочеиспускание должно прекратиться в течение одного месяца. Бывают случаи, когда боли и жжение прекращаются на некоторое время, а потом возвращаются с новой силой. Существует несколько основных симптомов, на которые должна обратить внимание роженица:
- постоянный дискомфорт при мочеиспускании;
- неспадающая температура 37,5 градусов;
- нехарактерные выделения из половых органов.
Нельзя заниматься самолечением. Это только ухудшит состояние здоровья женщины. Необходимо обратиться к врачу, который назначит детальное обследование и грамотное лечение. Прием лекарственных препаратов даст возможность избежать перехода болезни в хроническую форму и наступления осложнений.
Существует несколько способов, которые помогут женщине облегчить опорожнение. Помогает мочеиспусканию включенный кран с водой. Если пациентка самостоятельно не может опорожниться, ей вставляют специальный катетер для выведения жидкости. После проведения оперативного вмешательства первое опорожнение должно произойти в первый день. Это дает возможность предотвратить переполнение мочевого пузыря и болевых ощущений.
Каждая женщина после проведения кесаревого сечения должна обратить внимание на состояние своего здоровья. Опорожняться необходимо в первые сутки как минимум каждые два часа. Это предотвратит развитие инфекции и воспалительного процесса. Частое мочеиспускание стимулирует восстановление работы мышц мочевыводящих путей.
Специалисты рекомендуют выполнять следующие рекомендации по восстановлению:
- Судно для опорожнения перед применением можно нагреть. Пациентка должна морально настроиться на опорожнение, на судно.
- Нельзя терпеть и воздерживаться от мочеиспускания. Это негативно влияет на организм роженицы.
- После оперативного вмешательства женщина должна как можно больше расхаживаться (если это позволяет состояние здоровья). Чем раньше будет восстанавливаться здоровье, тем быстрее женщина сможет вернуться к обычному образу жизни.
- Первое время пациентка должна употреблять большое количество жидкости и придерживаться диеты, чтобы избежать осложнений.
Главная задача женщины после кесарева сечения — внимательно следить за состоянием своего здоровья и здоровья малыша. Любые неприятные ощущения должны насторожить и быть принятыми ко вниманию. Именно такие шаги дают возможность как можно дольше сохранить здоровье женщины и восстановить все функции после родов и вынашивания ребенка. Мочеиспускание после оперативного вмешательства не должно доставлять хлопот.
источник
Недержание мочи после родов — патологическое состояние, возникающее в результате ослабления мышц тазового дна и изменения положения органов малого таза. Проблема требует медицинского контроля. В некоторых случаях устранить патологию можно только хирургическим путем.
Восстановление после родов может занимать несколько месяцев. На этапе реабилитации женщина может столкнуться со многими проблемами. Например, пациентку часто беспокоит недержание мочи после родов. Это явление, которое причиняет много неудобств. Возникает у женщин на фоне естественных родов и после кесарева. Существует несколько видов послеродового недержания:
| Вид патологии | Описание |
| Стрессовое | Непроизвольное выделение мочи возникает при кашле, чихании, физических упражнениях. Эта форма патологии характерна для женщин, рожавших естественным путем. |
| Императивное | Происходит при внезапном позыве к мочеиспусканию. При этом женщина не успевает вовремя среагировать и попадает в неловкую ситуацию. |
| Непроизвольное | Такое недержание мочи наблюдается в течение всего дня. При этом моча может выделяться как небольшими каплями, так и струйками. |
| Энурез | Эта форма патологии крайне редко встречается у взрослых. Однако может наблюдаться у только что родивших женщин. При этом мочеиспускание происходит во время сна. |
| При переполнении | В данном случае урина выделяется небольшими порциями и только тогда, когда мочевой пузырь переполнен. Подобное состояние указывает на патологии. Например, часто явление диагностируется при миоме матки или инфекциях. |
| Рефлекторное | Конфуз может произойти при громком звуке или неожиданном действии. Любой внешний фактор может вызвать недержание мочи. |
Кроме перечисленного, урина у женщин может выделяться и после опорожнения мочевого пузыря. Обычно женщины наблюдают небольшие капли. Подобное состояние продолжается около пары минут, затем проходит до следующего мочеиспускания.
Непроизвольное выделение мочи происходит в результате нарушения функций мышц тазового дна. В процессе родов они растягиваются, становятся менее эластичными. Спровоцировать расстройства мочеиспускания могут разные факторы:
- беременность близнецами;
- слишком крупный плод;
- лишний вес у матери;
- разрывы промежности, возникшие в процессе родов;
- повторные роды;
- психические отклонения у женщины;
- инфекции;
- гормональные сбои;
- наличие аналогичной проблемы у близких родственниц.
Чтобы подобрать эффективное лечение, необходимо определить точную причину развития патологии. Для этого необходимо посетить гинеколога. Врач произведет необходимый осмотр и выпишет направление на анализы.
Недержание мочи после родов встречается примерно у 30-40 % женщин. Чаще всего патология возникает при повторных родах. Игнорировать проблему нельзя. Также не стоит ждать, когда состояние нормализуется самостоятельно. Чем раньше будет обнаружена проблема, тем быстрее женщина избавится от нее.
Если проблема не исчезает в течение нескольких недель после родов, специалисты предлагаю несколько путей ее решения:
- консервативное;
- хирургическое;
- физиопроцедуры.
Перед лечением женщина должна пройти комплексное обследование. Оно включает ряд осмотров и анализов:
- сбор анамнеза — гинеколог задает женщине вопросы о ее текущем состоянии, выясняет, когда возникла проблема. Врачу необходимо сообщить о наличии сопутствующих симптомов, например болях при мочеиспускании и т. д.;
- осмотр на кресле позволяет оценить состояние родовых путей женщины, а также выявить патологии, вызвавшие недержание мочи;
- цистоскопия — процедура, позволяющая оценить состояние стенок мочевого пузыря и выявить очаги воспаления. При этом подбирается эффективное лечение. Иногда требуется курс антибиотиков;
- УЗИ. Процедура необходима для оценки общего состояния органов малого таза. Также ультразвук определяет отклонения в расположении органов относительно нормы;
- уродинамическое исследование. Включает широкий комплекс процедур. Сюда относятся профилометрия и цистометрия;
- назначение общего анализа мочи необходимо для выявления воспалительных процессов в мочевом канале и пузыре.
Лечение недержания подбирается в зависимости от результатов анализов и общего состояния женщины.
В этом случае необходимо убедиться в том, что проблема не была спровоцирована воспалительными процессами. Если анализы подтвердят наличие инфекции, женщине выписываются соответствующие лекарственные препараты. Во всех остальных случаях назначение медикаментов не практикуется.
Главным методом консервативной терапии является специальная гимнастика. Упражнения Кегеля помогают укрепить мышцы и нормализовать состояние тканей промежности. Также рекомендуются упражнения на фитболе. Некоторые упражнения можно делать только после полного восстановления организма. Именно поэтому перед началом занятий необходимо поговорить с гинекологом. Упражнения можно выполнять дома или записаться на специальные курсы.
Если консервативное лечение недержания мочи оказывается неэффективным, женщине назначают хирургическое вмешательство.
Устранить непроизвольное выделение мочи можно несколькими способами. Малоинвазивные методики позволяют избежать травм и значительно сокращают период реабилитации:
- введение специального геля. При этом в парауретральное пространство вводится специальный состав. Данный метод не дает стопроцентной гарантии удержания мочи. После процедуры нередко возникают рецидивы, требующие повторной коррекции;
- использование синтетических петель. Такая петля вводится под среднюю часть мочеиспускательного канала. Конструкция обеспечивает дополнительную поддержку и защищает от возникновения неприятной ситуации. Данный способ является более эффективным.
Уретроцистоцервикопексия — это полноценное хирургическое вмешательство. Операция назначается в том случае, если малоинвазивные способы не дают нужного результата. Суть лечения заключается в фиксировании мочевого пузыря, матки и мочевого канала. Этот метод используется очень редко. После проведения процедуры женщина нуждается в длительном реабилитационном периоде. Однако недержание мочи проходит.
Физиометодики являются дополнительными. Они комбинируются с основной терапией и позволяют добиться лучших результатов. Существует несколько методов физиотерапии:
Процедуры направлены на укрепление мышц тазового дна у женщин. В результате нормализуется процесс мочеиспускания. Однако физиопроцедуры при выделении мочи имеют противопоказания. Отказаться от дополнительных мер помощи придется женщинам, имеющим следующие проблемы:
- наличие злокачественных опухолей;
- доброкачественные новообразования с высоким риском перерождения в злокачественные;
- нарушения и сбои в работе сердечно-сосудистой системы;
- заболевания печени и почек в стадии обострения.
При наличии хотя бы одного из противопоказаний от перечисленных методик стоит отказаться. Перед началом курса необходимо проконсультироваться с гинекологом и терапевтом.
Если послеродовое недержание мочи было спровоцировано естественными причинами, то оно пройдет в течение нескольких недель. Как только мышцы приобретут тонус, непроизвольное выделение мочи прекратится. Однако если патология не проходит в течение 2-3 недель, необходимо срочно обратиться за помощью. Возможно, это именно тот случай, когда без хирургического вмешательства не обойтись.
При отсутствии своевременной помощи возможно развитие осложнений:
- опущение органов малого таза — при этом происходит смещение части влагалища, мочевого пузыря и мочеиспускательного канала. Органы принимают неестественное положение, что может стать причиной более серьезных патологий;
- развитие кожных инфекций — при постоянном подтекании мочи происходит раздражение кожных покровов. В случае нарушения правил гигиены в области промежности образуются язвочки и сыпь. Такие раны долго заживают и имеют высокую вероятность инфицирования.
Если женщина прибегает к методам консервативной терапии, делает регулярную гимнастику, то ждать окончательного результата от лечения можно через 6-12 месяцев.
Недержание мочи может возникать как после естественных родов, так и кесарева сечения. Дело в том, что во время вынашивания ребенка на мочевой пузырь и мышцы тазового дна приходится повышенная нагрузка. В результате они растягиваются и утрачивают свои функциональные возможности. Чтобы произошла нормализация процесса мочеиспускания, требуется некоторое время.
Кроме того, в процессе кесарева сечения мочеиспускательный канал женщины подвергается дополнительной нагрузке в виде катетера. Часто конструкция травмирует слизистую, нарушает чувствительность нервных окончаний. При неправильной постановке катетера возрастает риск инфицирования органов мочеиспускания.
Еще одним фактором, вызывающим недержание, становится расположение шва на матке.
Для пациенток, перенесших кесарево сечение, подбираются индивидуальные программы по коррекции проблемы. Дело в том, что после операции длительное время запрещены физические нагрузки. Таким образом, занятия на фитболе или упражнения Кегеля не подходят таким женщинам. Недержание устраняется иными способами.
Кроме того, после кесарева важно оценить состояние мышц, так как высока вероятность того, что недержание мочи после родов было спровоцировано нарушениями в хирургическом вмешательстве.
Лечение недержания мочи — длительный и сложный процесс. Кроме того, курс терапии отнимает время, которое женщина могла бы провести с ребенком. Существуют способы профилактики, позволяющие предотвратить развитие патологии:
- во время беременности необходимо соблюдать режим питания. Лишний вес повышает нагрузку на органы малого таза. В результате повышаются риски развития послеродового недержания мочи;
- придерживайтесь рекомендаций врача. Это позволит не только избежать проблем с мышцами промежности, но и не навредить малышу;
- используйте специальные конструкции. Послеродовый бандаж — обязательное приспособление для беременных. Устройство снижает нагрузку на мышцы тазового дна;
- следите за продуктами питания. Частые запоры повышают давление на мочеиспускательный канал. Это способствует риску развития недержания мочи;
- следите за гигиеной. Урогенитальные инфекции могут привести к послеродовому недержанию мочи. Чем раньше будет обнаружена инфекция, тем ниже риски развития патологий;
- выполняйте специальную гимнастику. Упражнения укрепляют мышцы влагалища, а также сокращают риск возникновения разрывов во время родов. Перед началом курса упражнений важно проконсультироваться с гинекологом;
- не терпите позывы к мочеиспусканию. Такое состояние ведет к растяжению мышц мочевого пузыря. В результате развивается недержание.
Недержание мочи после родов — распространенное явление. Несмотря на это, не стоит ждать, когда оно пройдет самостоятельно. Иногда для устранения патологии требуются помощь медиков или выполнение специальных упражнений. При ухудшении состояния нужно обратиться к гинекологу. Иногда требуется консультация уролога. Чем раньше будет обнаружена проблема, тем меньше осложнений возникнет в дальнейшем.
источник

В нормальном состоянии в мочевом пузыре скапливается урина, сфинктер сдерживает давление и предотвращает преждевременное излитие. Когда объем органа наполнится более чем на ¾, основная мышца или детрузор сокращается, а сфинктер расслабляется. Весь этот процесс человек легко контролирует при отсутствии проблем с мочеполовой системой.
При недержании происходит неконтролируемое расслабление сфинктера, даже при минимальном заполнении мочевого пузыря.
Если рассматривать недержание мочи именно в послеродовый период, то наиболее часто встречаются следующие виды этого явления:
-
Рефлекторное. Под действием внешних факторов возможны сложности удерживать мочу – она в небольших количествах изливается. От простого звука текущей воды уже может возникнуть выделение урины.
- Стрессовое. Особенно часто встречается у рожавших женщин, проявляется при физических нагрузках, даже незначительных. Кашель, чихание также может привести к неприятностям.
- Императивное. Возникает при резком позыве к мочеиспусканию.
- Последующее выделении мочи при уже завершенном процессе мочеиспускания.
- Энурез или выделение урины в ночное время.
- Недержание при переполнении, то есть, нет возможности сдерживать позывы, моча вытекает в виде капель.
Вышеперечисленные виды наиболее часто встречаются у рожавших женщин как при первых неделях после появления малыша, так и спустя несколько месяцев.
Вынашивание ребенка и сам родовой процесс предполагает серьезные нагрузки на органы малого таза, мышечные ткани и другие задействованные ткани. В результате происходят ряд изменений, провоцирующих недержание мочи или инконтиненцию. К ним можно отнести:
- нарушения иннервации или взаимосвязи нервных окончаний с органами;
- деформации и смещения органов малого таза в связи с прохождением по родовым путям малыша;
- ослабление и растяжение мышц тазового дна;
- гормональный изменения, влияющие на работу эндокринной и других систем, включая мочеполовую;
- механические повреждения мочевого пузыря, происходящие во время рождения ребенка, приобретенные в связи с хирургическими вмешательствами;
- травмы области головного или спинного мозга, защемления;
- обострения хронических заболеваний, в том числе нервной системы, после инсультного состояния;
- развитие инфекций мочеполовой системы, воспаления.
Причин недержания мочи у молодых мам после родов достаточно много, иногда этот синдром проходит самостоятельно после исчезновения провоцирующих факторов, в ряде случаев требуется курс специального лечения.
Сразу после родов признаки недержания мочи распознать сложно, так как в первую неделю идет интенсивное очищение матки с обильными выделениями и подтекание мочи можно просто не заметить. Последующие отклонения при мочеиспускании должны настораживать, так как это могут быть признаки развития различных патологий. К основным симптомам недержания мочи обычно относят:
-
выделение урины при нагрузках, даже незначительных, иногда кашель, приподнимание ребенка уже вызывает некоторое выделение мочи;
- чувство полного мочевого пузыря, включая период после опорожнения;
- невозможность сдерживать позывы, даже при легком желании моча начинает подтекать;
- ночной энурез или неконтролируемое мочеиспускание во сне;
- процесс мочеиспускания прерывистый, иногда затруднительный, после его завершения урина продолжает подкапывать.
Для определения состояния мочевого пузыря назначается комплекс мероприятий, включающий аппаратное исследование и анализ биологических материалов. Диагностика может включать ряд следующих процедур:
- Анализ мочи, крови. Эти обязательные анализы дают информацию о состоянии организма в целом. Сравниваются органолептические свойства, структурные изменения, состав, например, изменение концентрации лейкоцитов может свидетельствовать о воспалительных процессах. Сдается также биохимия, анализ на флору, при необходимости восприимчивость к антибиотикам.
- УЗИ. Назначаются исследования не только самого мочевого пузыря и окружающих тканей, но и почек и прилегающих органов малого таза. Процедура информативная, рекомендована в качестве профилактического осмотра после тяжелых родов.
- Цистоскопия. Одно из распространенных типов исследования при урологических заболеваниях. Представляет собой введение через мочевыводящие пути цистоскопа, через который можно визуально оценить состояние тканей мочевого пузыря, структурные изменения, воспалительные очаги.
- Процедуры уродинамического типа. Они предназначены для выявления отклонений во время мочеиспускания. Это может быть урофлоуметрия, помогающая определить вывод объема урины за единицу времени, профилометрия, необходимая для измерения давления относительно разных точек канала, а также цистометрия – вычисление давления в мочевом пузыре, способности к сокращению и растяжению мышц.
- МРТ. Применяется при подозрении на нейрогенную природу возникновения недержания мочи.
Комплексная диагностика позволяет с точностью определить причину недержания, относительно этих данных подобать оптимальный курс восстановления здоровья.
Ч то делать женщине при недержании мочи после родов? После прохождения ряда исследований ей назначается соответствующая схема лечения, чтобы избавиться от неприятной симптоматики недержания мочи. Обычна терапия комплексная и включает изначально консервативные методы, а при отсутствии положительной динамики или критической ситуации прорабатывается хирургическое вмешательство.
Послеродовое восстановление чаще поддерживается консервативными методами, при правильном подборе которых проблема исчезает, органы малого таза функционируют в норме. Безоперационная терапия включает следующие мероприятия:
-
Удержание грузиков или тренировка мышц влагалища. Для этого помещаются во влагалище небольшие конусообразные грузики, необходимо их удерживать в течение 15 минут. Начинать следует с минимального веса и последовательно увеличивать нагрузки, в процессе тренировки можно заниматься повседневными делами молодой мамы.
- Упражнения Кегеля. Гимнастика направлена на тренировку мышц тазового дна, в частности мочевого пузыря. Для этого в течение дня (около 150-200 раз) нужно напрягать мышцы промежностей, удерживать 2-3 секунды, расслаблять. Именно для мочевого пузыря упражнения делаются во время опорожнения, когда усилиями прерывается струя и снова возобновляется.
- Физиотерапия. Прямое воздействие на мышцы мочевого пузыря является полезной процедурой, но только не в период воспаления. Назначается электромагнитная стимуляция, могут быть рекомендованы лазерные процедуры, аппликации.
- Тренировка мочевого пузыря. Совместно с врачом оставляется интервал между мочеиспусканием, пациентка должна придерживаться этому своеобразному графику.
- Лекарственные средства. Препараты назначаются для избавления от причин недержания, провоцирующих факторов. Как вспомогательные могут быть использованы средства, улучшающие кровообращение, обменные процессы, витамины. Также практикуется принимать лекарства, снижающие активность веществ, передающих возбуждение нервной системы (антихолинэстеразные средства), мягкие успокоительные.
При отсутствии улучшений после консервативных процедур принимается решение о хирургическом вмешательстве. Операция может проходить по следующим схемам:
- Петлевая (слинговая) операция. Практикуется наиболее часто для снятия симптомов недержания. Заключается в дополнительном формировании искусственной опоры для шейки мочевого пузыря. Для этого специальным образом фиксируется петля, которая и перекрывает неконтролируемый отток мочи. Петли изготавливаются из синтетических волокон, в некоторых случаях из тканей самой пациентки. Методика имеет высокую эффективность, минимум противопоказаний, короткий реабилитационный период – через 1,5-2 недели возвращение к привычной жизни, через 4-5 недель допускается половая жизнь.
- Введение геля. Процедура проводиться без наркоза, направлена на поддерживание уретры в нормальном физиологическом положении за счет специального геля.
- Уретроцистоцервикопексия. Операция проводиться с целью укрепления непосредственно связок пузыря. Манипуляции сложные, в последствии требуется длительная реабилитация.
С проблемой недержания мочи встречаются у женщины как после естественных родов, так и после проведения кесарева сечения. Хотя при прохождении по родовым путям ребенка нагрузка на органы, в частности мочевой пузырь, больше у мам с появившимися детьми естественным путем, после кесарева сечения также встречаются проблемы с недержанием.
Для таких пациенток выбирается индивидуальная программа по коррекции мочеиспускания, так как упражнения и умеренные физические нагрузки могут не подойти. Коме этого, важно проверить состояние мышечных тканей, так как есть вероятность, что именно механические воздействия стали причинами недержания мочи.
Для снижения вероятности появления проблем с мочевым пузырем следует соблюдать рекомендации врача. В первую очередь, после родов необходимо своевременно опорожнять мочевой, даже при отсутствии очевидных позывов. Они могут быть неощутимы из-за растянутых мышц, смещений органов.
В дальнейшем желательно носить послеродовой бандаж, следить за своевременным опорожнением кишечника, уделять внимание правильному питанию, интимным гигиеническим процедурам. Важно находиться в эмоциональном равновесии, так как повышенная нервозность может спровоцировать ряд нарушений, включая связанных с функциями мочеполовой системы. Консультация и осмотр врача спустя нескольких недель после родов обязателен, даже при отсутствии серьезных жалоб.
источник
В послеродовом периоде часто появляются осложнения. Наблюдается у женщин, у которых роды протекали тяжело.
Осложнения связаны с травматизмом или занесением инфекции. Одним из таких явлений в послеродовом периоде считается цистит.
Цистит — распространенная патология мочевыделительной системы среди женщин. Болезнь характеризуется воспалением стенки мочевого пузыря, которое возникает из-за инфицирования полости.
Большинство женщин сталкивались с этой проблемой хотя бы раз в жизни. Причиной развития болезни являются бактерии.
Установлено, что бактерии вызывают поражение слизистой оболочки мочевого пузыря. Самыми распространенными возбудителями являются стафилококки, стрептококки, кишечная флора, специфические возбудители инфекционных болезней, передающихся половых путем.
Кроме бактерий, причиной цистита становятся:
- Вирусы.
- Грибки рода Candida.
- Аллергии на нижнее белье или лекарственные средства.
- Травмы и перенесенные операции.
Также важно наличие сопутствующих факторов, которые повышают риск появления патологии. Для случаев цистита после родов относят:
- Наличие хронической инфекции половых органов. Роды протекают с обильными выделениями из половых органов. В них содержатся различные возбудители. Наличие влажной среды повышает риск появления болезни.
- Снижение иммунитета. Если в организме наблюдается иммунодепрессивное состояние, то он не способен оказывать должное сопротивление бактериям.
- Близкое расположение наружного отверстия уретры к влагалищу. Если уретра крайне близко находится к входу во влагалище, то она может травмироваться при родах. Наличие на слизистой оболочке микроразрывов является входными воротами для инфекции.
На отдельное место стоит поставить роды в перечне причин цистита. Физиологический процесс сочетает сразу несколько патогенных факторов. 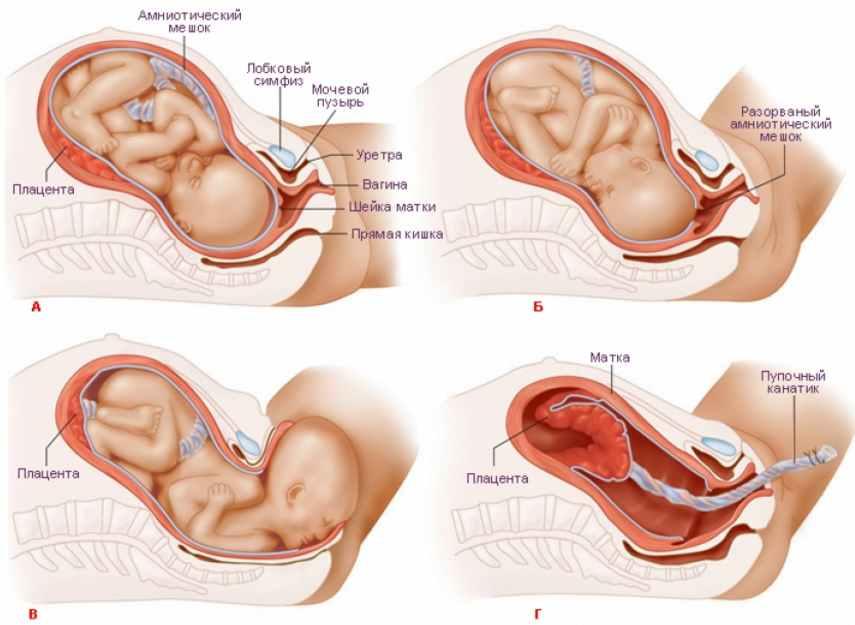
Во-вторых, при родоразрешении появляется риск занесения инфекции в организм. Так как в матке имеются поврежденные сосуды, то бактерии сразу проникают в кровь, посредством которой и разносятся в органы.
В-третьих, роды — это стресс. Стрессовая ситуация сказывается на состоянии организма. В первую очередь страдает иммунная система.
Это проявляется как снижение иммунной защиты, что приводит к появлению болезней бактериального характера.
И наконец, во время родовой деятельности происходит активизация резервов женского организма, что приводит к истощению.
Таким образом, после родов создаются комфортные условия для развития возбудителей цистита.
Инфицирование во время родовой деятельности происходит такими путями:
- Инфекция заносится в уретру. При таком пути инфицирования бактерии попадают в мочевой пузырь даже из окружающего воздуха, так как роды сопровождаются растяжением тканей промежности и наружных половых органов. При сильном растяжении зияет не только влагалище, анус, наружное отверстие уретры. В такой ситуации симптомы воспаления мочевого пузыря появятся спустя несколько часов после родов.
- Инфицирование полости матки. Если инфекция попадает в матку, то через поврежденные сосуды эндометрия, с высокой вероятностью проникнет в кровь. С током крови распространяется сначала на ближайшие органы, каковым и является мочевой пузырь. Для такого пути инфицирования характерно появление симптоматики через 1-2 дня.
Также возникает стерильная форма цистита, которая развивается из-за сильного сдавливания мочевого пузыря головкой ребенка.
Такая патология наблюдается крайне редко и в тех случаях, когда размер ребенка велик, но не было назначено кесарево сечение.
Современные средства, направленные на соблюдение правил асептики и антисептики, бактериальные осложнения оперативных вмешательств встречаются редко.
Это связано с тем, что современные средства для обработки и антибактериальные препараты уничтожают патогенную микрофлору.
После кесарево сечения цистит возникает на фоне таких причин:
- Активизация хронической инфекции в организме женщины. Оперативное вмешательство приводит к тому, что защитные механизмы иммунной системы угнетаются. Кесарево сечение не исключение. Риск развития цистита у тех женщин, которые страдают от хронических бактериальных болезней мочеполовой системы. К таким патологиям относят аднекситы, вульвовагиниты, хроническую форму поражения мочевого пузыря.
- Катетеризация мочевого пузыря. Подготовка к кесареву сечению часто включает постановку мочевого катетера. В результате этой манипуляции происходит инфицирование уретры, или травматизация. Как следствие процессов, появляются симптомы патологии.
- Травматизм. При операции по родоразрешению происходит механическое воздействие на висцеральную поверхность органов малого таза. При этом, развивается стерильная форма воспаления, которая в течение нескольких дней протекает без инфекционного фактора. Стерильная форма цистита осложняется присоединением инфекции. Это связано с тем, что на коже вокруг наружного отверстия уретры присутствуют патогенные бактерии. Единично проникают в просвет мочевого пузыря, где воспаленная слизистая оболочка являться для них питательной средой.
- Истощение организма из-за токсикоза в поздних сроках беременности. Токсикозы беременных на поздних сроках — опасные состояния, которые приводят даже к летальному исходу. Протекают с поражением почек, что сопровождается отеками, повышением артериального давления и уменьшением количества вырабатываемой мочи. Недостаточное количество мочи создает условия для закрепления бактерий на слизистой оболочке мочевого пузыря.
- Иммуносупрессия. Угнетение иммунной системы наблюдается из-за авитаминоза или того, что большое количество необходимых организму веществ расходуется на внутриутробное развитие ребенка. При недостатке витаминов и микроэлементов нарушается работа иммунной системы, что повышает риск болезней, связанных с наличием инфекции.
- Тяжелое течение беременности. Если во время беременности у женщины развивались кровотечения или другие нарушения, это становится причиной развития цистита.
- Нарушение профилактической антибиотикотерапии в послеоперационном периоде. После кесарево сечения женщинам назначают курс антибиотиков, который направлен на предупреждение развития септических осложнений. Назначают препараты, обладающие широким спектром действия. Такие препараты не способны воздействовать на специфических возбудителей, которые часто являются причиной болезни мочеполовой системы у женщин.
Клиническая картина воспаления мочевого пузыря после родов характерна, что упрощает постановку диагноза.
Для цистита свойственны такие симптомы:
- Дизурический синдром. Частые и болезненные мочеиспускания — специфический симптом цистита. Эти проявления возникают остро, на фоне полного здоровья. При дальнейшем прогрессировании, появляются и другие изменения со стороны мочевыделительной системы. Изменяется цвет мочи. При преобладании инфекционного процесса, моча меняет цвет на зеленоватый, что обусловлено наличием гноя. Если происходит поражение кровеносных сосудов, то становится красноватой.
- Интоксикация. Как и другая любая болезнь бактериального характера, цистит сопровождается повышением температуры тела и ухудшением состояния. Выраженность этих симптомов зависит от реактивности иммунной системы. Чем выше температура при цистите, тем лучше состояние иммунитета. Обычно, температура не превышает 38˚С. Но отмечаются единичные случаи, когда воспаление мочевого пузыря протекает с лихорадкой.
Симптомы проявляются в первые часы, после чего сохраняются до полного выздоровления.
Симптомы цистита после кесарево сечения проявляются на 1-2 день. Несмотря на особенности развития болезни, клиническая картина не будет отличаться от других случаев.
К проявлениям цистита относят:
- Частые мочеиспускания. Учащенные мочеиспускания являются основным клиническим признаком цистита. Появляются в результате того, что слизистая оболочка мочевого пузыря, из-за воспалительного процесса, становится чувствительной к некоторым компонентам мочи. Рецепторы расположенные на участках воспаленной слизистой, распознают даже маленькое количество мочи, как большое.
- Развитие интоксикации. Для патологий, которые возникают из-за инфицирования или протекают с развитием очага воспаления, характерно повышение температуры тела. В послеоперационном периоде кесарево сечения такое проявление может отсутствовать, так как проводится антибиотикотерапия. Клиническая картина цистита может ограничиваться дизурическим синдромом.
- Появление гноя или крови в моче. Проявление характерно с первых дней только в тех случаях, когда болезнь проявилась из-за инфицирования мочевого пузыря. Если же цистит возник на фоне травматического фактора, то пиурия и гематурия появляются спустя несколько дней, когда присоединяется инфекция.
Пиурия
Одна из особенностей цистита после кесарева сечения — отсутствие болевого синдрома. Это обусловлено тем, что после оперативного вмешательства назначаются анальгетики. Эти препараты исключают появление боли, так как блокируют болевые рецепторы.
Неприятные ощущения внизу живота при цистите тяжело распознать из-за того, что присутствует боль в области разреза, которая является преобладающей.
Лечение цистита после родов начинается только после обследования. Определяют форму болезни, чтобы назначить эффективные препараты для лечения.
Комплекс диагностических мероприятий включает:
- Лабораторный и микробиологический анализ мочи. Общий анализ мочи проводится для оценки тяжести поражения мочевого пузыря. А вот бактериологический посев является специфической диагностикой, которая определяет конкретный тип возбудителя болезни.
- УЗИ мочевого пузыря. Ультразвуковая диагностика дает определить площадь воспаления, интенсивность. На основе локализации патологического процесса составляют прогноз на развитие тех или иных осложнений.
Лечение цистита основано на использовании антибактериальных средств широкого спектра действия. Но в послеродовом периоде назначение этих препаратов имеет одну особенность.
Допускается назначение тех лекарственных средств, которые не экскретируются из организма в составе грудного молока.
В первые дни жизни материнское молоко является крайне важным для детского организма, так как с его помощью формируется иммунная система, поступают необходимые питательные вещества.
Подбор антибиотиков позволяет продолжать грудное вскармливание даже при лечении.
С антибактериальными препаратами назначают противовоспалительные средства. Эти лекарственные средства помогают устранить сам воспалительный процесс, что приводит к нормализации мочеиспускания.
Цистит после родов требует профилактических мер, направленных на предупреждение распространения инфекции в другие органы мочевыделительной системы.
Для этого, пациенткам показано применение диуретиков. Для предотвращения обезвоживания пациентам нужно выпивать большое количество жидкости.
Женщинам при кормлении грудью, объем жидкости увеличивается, так как мочегонные препараты становятся причиной гипогалактии — недостаточности грудного молока. Соблюдение такого правила связано с тем, что клиническая картина становится смазанной на фоне использования анальгезирующих препаратов.

Наличие дизурического синдрома могут связать с оперативным вмешательством в малый таз, а неправильный выбор препаратов навредит здоровью новорожденного ребенка
Чтобы предупредить появление цистита в послеродовом периоде, соблюдают ряд правил:
- Туалет половых органов перед родами.
- Лечение хронических инфекционных болезней перед зачатием ребенка, подготовка к беременности. Каждый ребенок должен быть запланирован. Накануне оплодотворения родители проходят обследование и лечат болезни.
- Стимуляция иммунной системы с помощью натуральных источников витаминов.
- Соблюдение правил асептики и антисептики во время родов со стороны медицинского персонала.
После родов цистит становится причиной ряда неприятных последствий, которые скажутся на здоровье матери, и новорожденного малыша.
источник
Боль при мочеиспускании после кесарева сечения – явление у женщин довольно распространенное. Если симптомы слабовыраженные, это считают нормой. Такие признаки не должны продолжаться более 2–3 дней.
Если боль при мочеиспускании после родов беспокоит дольше, это может говорить о попадании в мочевыводящие пути инфекции.
Кесарево сечение – операция хирургическая, она требует некоторое время для реабилитации и восстановления. Причин для раздражения мочевого пузыря после оперативного вмешательства несколько, но есть и способы справиться с этим неприятным явлением.
После проведенной операции возникает дискомфорт – это закономерно, и болезненные ощущения считают нормой. Только если симптомы не проходят более 5–7 дней, нужно обратиться за помощью к доктору. Иногда восстановление завершается быстро, и женщина не испытывает боли уже через 1–2 дня, но симптомы могут вернуться позже и быть гораздо интенсивнее.
Кроме болезненности при мочеиспускании, роженица может ощущать и другие признаки нарушений в работе мочеполовой системы:
- дискомфорт во время мочеиспускания и при позывах к нему;
- повышенная температура тела;
- патологические выделения из влагалища;
- примеси гноя, слизи, крови в моче.
Указанные проявления свидетельствуют о развитии воспалительного процесса и инфицировании органов мочевыделительной системы.
Последствия ли это оперативного вмешательства или развитие серьёзных заболеваний, необходимо уточнить у врача. Самолечение крайне опасно и может только ухудшить состояние. Доктор проведет обследование и назначит по его результатам эффективное лечение. Терапия избавит роженицу от неприятных симптомов, вылечит болезнь и предупредит развитие осложнений.
Появление болей спровоцируется внутренними и внешними факторами. Кроме того, не стоит забывать, что кесарево сечение само по себе вызывает временную дисфункцию некоторых органов и систем.
К основным причинам болевого синдрома относят такие:
- гормональный дисбаланс;
- психологическое напряжение;
- переохлаждение;
- реакцию организма на прием лекарств и анестезирующих препаратов;
- инфицирование;
- потерю крови во время операции.
Хорошо, что женщина и ребенок в первые дни находятся под наблюдением врача. Главное – при появлении симптомов сразу обратиться за помощью.
Другие, более редкие, причины боли после кесарева сечения:
- дефицит минералов и микроэлементов;
- кровопотеря;
- плохая гигиена.
После родов организм женщины подвержен инфекции больше обычного. Иммунитет ослаблен оперативным вмешательством и пренебрежение правилами личной гигиены, малейшее переохлаждение могут послужить причиной развития воспалительного процесса.
Признаки инфицирования могут возникнуть сразу после родов или появляться постепенно. Для первых дней после операции свойственны незначительная гипертермия в области швов и ноющая боль. Это нормальное явление, но если боли усиливаются или не проходят долгое время, важно обратиться за медицинской помощью.
Симптомы воспалительного процесса:
- резкая боль при мочеиспускании;
- жжение в промежности;
- постоянная ноющая боль, рези;
- повышение температуры.
Кроме того, у мочи меняется цвет, она становится мутной, ощутим неприятный запах. После кесарева боль при мочеиспускании может сообщать о наличии разрывов или серьезных повреждениях слизистой матки, влагалища.
У женщин возникает покалывание в яичниках или другие симптомы. Жжение при мочеиспускании может также возникнуть после использования катетера, но такие ощущения проходят через 1–2 суток после его извлечения. В противном случае боль провоцирует повреждение мягких тканей, что может вызвать воспалительный процесс.
Если симптоматику вызывает цистит, то к характерным признакам добавляется дискомфорт в области мочевого пузыря, болевой синдром не проходит даже в состоянии покоя.
У женщин при развитии эндометрита, кроме болезненности, появляются характерные выделения из влагалища. Они имеют бурый цвет и неприятный запах. Если заболевание запущено, появляются и гнойные включения. Температура тела поднимается стремительно, и жаропонижающие средства только незначительно ее снижают.
Чтобы подавить болезненность, важно выяснить причину такого патологического явления. Чтобы облегчить состояние, ускорить восстановление сразу после родов важно опорожнить мочевой пузырь, это простимулирует матку и защитит органы мочевыделительной системы от проникновения инфекции.
Если женщина испытывает трудности и не может самостоятельно опорожнить мочевой пузырь, вызвать этот рефлекс поможет звук струящейся воды. В крайних случаях назначают мочегонные препараты, но только растительного происхождения и с разрешения лечащего врача. Можно также поставить катетер, но он только усилит боль, вызванную воспалением.
Чтобы вернулся нормальный мышечный тонус, важно как можно больше двигаться, насколько это позволяет послеоперационный период. Сокращать прием жидкости, особенно если ребенок на грудном вскармливании, нельзя. Следует отказаться от еды и напитков, которые раздражают мочевой пузырь.
Не менее важно проводить гигиенические мероприятия, своевременно мыться и соблюдать правила личной гигиены. Не будет лишней и консультация у гинеколога, ведь часто боль при мочеиспускании связана с нарушением в работе половых органов.
Если после кесарева боли при мочеиспускании появились из-за воспаления, необходимо пройти курс антибактериальной или противогрибковой терапии в зависимости от выявленного возбудителя.
Если после кесарева сечения женщине больно писать, в первую очередь нужно обратиться к врачу. Только специалист определит необходимые обследования, установит причину и выпишет эффективные препараты.
При этом важно помнить, чего делать нельзя:
- принимать самостоятельно диуретики;
- долго сидеть на унитазе;
- делать лекарственные аппликации;
- подмываться различными растворами;
- принимать обезболивающее;
- пользоваться непроверенными средствами гигиены.
Любые препараты после родов, принимаемые без назначения врача, могут усугубить ситуацию и навредить организму. Естественное это явление после оперативного вмешательства или инфицирование, пренебрежение указанными правилами может привести к серьезным последствиям.
источник
После родов женщина ощущает все радости материнства, но часто, разнообразные заболевания мешают сосредоточиться на приятных заботах. К наиболее распространённым явлениям можно отнести расстройства мочеиспускания, слабость, головная боль, хроническая усталость, болезненные ощущения в пояснице или нижней части живота. Такие проблемы, связанные с мочеиспусканием после родов, как задержка, болезненность и большая частота, требуют медицинского вмешательства.
Часто после родов нарушается функциональность мочевого пузыря, из-за чего возникают следующие расстройства:
1. Отсутствуют позывы к мочевыделению. Обычно мочевой пузырь после заполнения передаёт нервные импульсы в головной мозг и человек чувствует позыв, но при дисфункции органа этот механизм не срабатывает. Это объясняется тем, что матка, которая растянулась после родов, не давит на пузырь. Тонус мочевыделительного органа снижается, его стенки отекают и сильно растягиваются из-за большого количества мочи. Чувствительность мочевого пузыря может снижаться из-за применения болеутоляющих препаратов во время родов. Обычно, через какое-то время после родов процесс мочевыделения нормализуется. По этой причине врачи рекомендуют женщинам ходить в туалет «по-маленькому» регулярно (через каждые 2 часа), даже если отсутствуют позывы.
2. Боль в момент мочеиспускания. Если после родов болезненное мочеиспускание, то это говорит о наличии микроскопических травм, разрывов и швов в промежности. Моча попадает на повреждённые участки слизистой и вызывает боль. Для облегчения болезненных ощущений рекомендуется опорожнять мочевой пузырь под струёй душа с тёплой водой. Обычно после заживления ранок и швов боль уходит. Если этого не произошло, рекомендуется посетить гинеколога, так как болезненные ощущения могут указывать на развитие воспалительного процесса.
3. Частое мочеиспускание после родов. В первые дни после родов это происходит из-за выведения лишней жидкости из организма женщины. Если во время мочеиспускания выделяются малые дозы мочи, то это признак воспаления мочевого пузыря, инфицирование которого могло произойти во время родов.
4. Недержание мочи. Этот недуг возникает из-за перерастяжения мышц тазового дна вследствие стремительных, длительных родов. Также спровоцировать чрезмерное растяжение мышц может крупный плод. Мышцы больше не в состоянии поддерживать мочевой пузырь, из-за чего он наклоняется к мочеиспускательному каналу. Моча подтекает из пузыря в мочеиспускательный канал. Когда повышается внутрибрюшное давление (кашель, смех, физическая нагрузка) происходит непроизвольное выделение мочи. Подробнее про недержание мочи после родов вы можете почитать в отдельной статье на нашем сайте.
Это наиболее распространённые проблемы с мочеиспусканием после родов.
Дизурия (нарушение мочеиспускания), в зависимости от причины её возникновения, сопровождается следующими симптомами:
• боль во время выделения мочи;
Если после родов мочеиспускание не до конца, то это признак заболеваний мочеполовых органов.
Важно обращать внимание на дополнительные симптомы. Если изменился характер выделений (запах, цвет, количество), появился зуд в области половых путей, боль в нижней части живота, то следует обратиться к врачу. Высокая температура, примеси в моче – это тоже достаточно тревожные признаки.
Проблемы с мочевыделением после родов могут возникнуть в любом возрасте. Терпеть проявления дизурии опасно!
Причинами возникновения расстройства мочеиспускания после родов могут быть:
• Стремительные роды – родовая деятельность, которая протекает намного быстрее, чем нужно.
• Крупный ребёнок, вес которого выше 4 кг может вызвать осложнения в виде чрезмерного растяжения мышц тазового дна.
• Разрывы влагалища, которые возникают в период потуг.
• Роды с применением акушерских щипцов – это метод родовспоможения для быстрого окончания второго периода родов, из-за угрозы матери или ребёнку.
• Инфекционно-воспалительные заболевания мочеполовых органов (цистит, кольпит, уретрит и т. д.).
• Смещение влагалища и матки наружу.
• Онкологические образования на половых органах.
• Уролитиаз – это заболевание, при котором в разных отделах мочеполовой системы формируются камнеподобные образования.
Чтобы выяснить истинную причину нарушения мочеиспускания необходимо посетить врача уролога.
Если вы заметили нарушения мочеиспускания после родов – отправляйтесь к гинекологу. После описания проблемы врач проведёт осмотр. Чтобы выявить атонию (недержание мочи) проводят кашлевой тест. Если в результате повышения внутрибрюшного давления выделилась моча, то это говорит об ослаблении мышц тазового дна. В некоторых случаях гинеколог назначает УЗИ мочевого пузыря и половых органов, которые располагаются в малом тазу. Для точной постановки диагноза гинеколог может отправить вас на консультацию к урологу.
Чтобы выявить проблемы с почками после родов исследуется кровь и моча пациентки. А цистоскопия (введение датчика с камерой в полость мочевого пузыря) и цистография (рентгенологическое исследование с введением контрастного раствора в мочевой пузырь) позволит оценить состояние мочевыделительного органа.
Нормализовать деятельность мочевого пузыря самостоятельно возможно. Для этого регулярно посещайте туалет, обращайте внимание на частоту и объём выделенной мочи. При регулярном мочеиспускании сокращается матка и восстанавливается правильное положение органов, которые находятся в малом тазу. Если женщина не может самостоятельно опорожнить мочевой пузырь, то в его полость вставляют специальный катетер, который выводит мочу.
Чтобы восстановить работу мочевыделительного органа необходимо следить за рационом. Не рекомендуется употреблять острые блюда с большим количеством специй. Также откажитесь от тонизирующих (чай, кофе, какао) и спиртных напитков. Срок восстановительного периода составляет 1–1.5 месяца.
Через 2 недели после рождения ребёнка можно выполнять физические упражнения. Гимнастика Кегеля способствует укреплению мускулатуры тазового дна. Выполнять упражнения можно только после одобрения врача.
Консервативные методы лечения расстройств мочеиспускания:
• Необходимо выполнять гимнастику для укрепления мышечного каркаса малого таза.
• Трансвагинальная электростимуляция – это процедура, во время которой восстанавливается мышечный тонус тазового дна под воздействием импульсных токов.
• Если расстройства мочевыделения возникли в результате послеродовой депрессии или сильного эмоционального напряжения, то необходимо провести психотерапию.
• При мочеполовых заболеваниях врач после анализов назначает противовирусные, противогрибковые препараты или антибиотики.
Онкологические заболевания и мочеполовые патологии лечат хирургическим методом.
Чтобы избежать подобных расстройств мочеиспускания женщина должна соблюдать следующие правила:
• Выполнять упражнения Кегеля до и во время беременности.
• Посещать туалет после родов через каждые 2 часа.
• Избегать переохлаждения, не сидеть на холодной поверхности.
• Соблюдать интимную гигиену.
• Запрещено терпеть позывы к мочевыделению.
Если симптомы дизурии не исчезают на протяжении 1.5 месяца после родов – проконсультируйтесь с гинекологом или урологом. Только после проведения полного обследования врач установит точный диагноз и назначит лечение. Не занимайтесь самолечением во избежание опасных осложнений.
источник
 Рефлекторное. Под действием внешних факторов возможны сложности удерживать мочу – она в небольших количествах изливается. От простого звука текущей воды уже может возникнуть выделение урины.
Рефлекторное. Под действием внешних факторов возможны сложности удерживать мочу – она в небольших количествах изливается. От простого звука текущей воды уже может возникнуть выделение урины. выделение урины при нагрузках, даже незначительных, иногда кашель, приподнимание ребенка уже вызывает некоторое выделение мочи;
выделение урины при нагрузках, даже незначительных, иногда кашель, приподнимание ребенка уже вызывает некоторое выделение мочи; Удержание грузиков или тренировка мышц влагалища. Для этого помещаются во влагалище небольшие конусообразные грузики, необходимо их удерживать в течение 15 минут. Начинать следует с минимального веса и последовательно увеличивать нагрузки, в процессе тренировки можно заниматься повседневными делами молодой мамы.
Удержание грузиков или тренировка мышц влагалища. Для этого помещаются во влагалище небольшие конусообразные грузики, необходимо их удерживать в течение 15 минут. Начинать следует с минимального веса и последовательно увеличивать нагрузки, в процессе тренировки можно заниматься повседневными делами молодой мамы.
 Пиурия
Пиурия