Традиционное хирургическое удаление желчного пузыря — это щадящая для пациента операция. По научному – лапароскопическая холецистектомия возможна для 80% больных.
Образование камней в желчном пузыре – нарушение, с которым к гастроэнтерологу приходит каждый второй пациент.
Врачи отмечают рост заболеваемости. За последние 25 лет, этой болезнью стало страдать в три раза больше людей. Женщины подвержены патологии в два раза чаще мужчин, типичный возраст пациентов – от 35 лет.
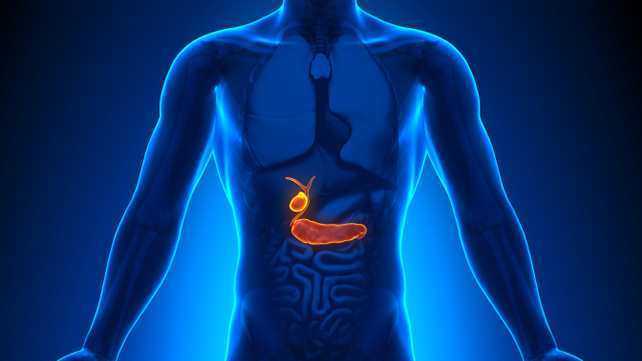
Желчный пузырь представляет собой орган-мешок, служащий вместилищем для желчи, которая постоянно вырабатывается клетками печени.
Желчнокаменная болезнь (холелитиаз) вызывает образование камней в протоках и пузыре, по причине сбоя в обменных процессах организма.
Болезнь возникает постепенно, не проявляя себя, на протяжении многих лет, до момента накопления критической массы камней в органе и протоках.
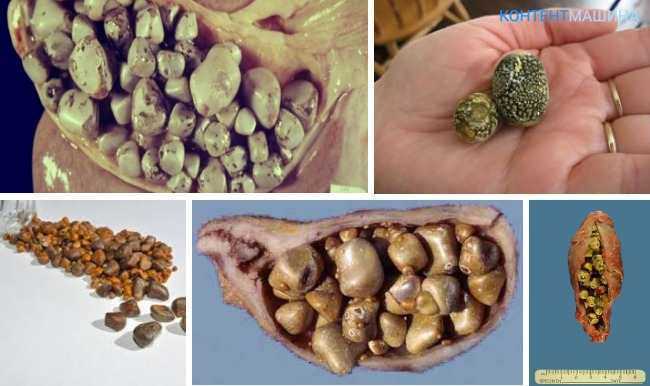
Такие камни различаются по составу, по величине и форме. Они имеют способность раздражать стенки пузыря, провоцируя его воспаление (холецистит). Основой для формирования патологических образований являются соли кальция или холестериновые кристаллы.
При выходе камня из пузыря и перекрывание желчного протока появляется сильнейшая боль, или желчная колика.
- периодические боли в печени и правом подреберье;
- постоянное ощущение тошноты;
- вкус горечи во рту;
- перемежающийся стул, слишком светлые фекалии;
- вздутие кишечника;
- ощущение слабости и недомогания;
- периодическое повышение температуры;
- пожелтение кожи и белков глаз.
Провокаторами приступов обычно выступают жирная и острая еда, алкоголь, стрессы. Причиной боли является раздражение слизистой пузыря конкрементами или растяжение стенок из-за чрезмерно скопившегося в нем секрета.
Причинами возникновения патологии являются:
- изменения состава желчи, она становится более густой;
- инфицирование органа и развитие воспаления на фоне застоя желчи.
- излишний вес;
- заболевания обмена веществ – сахарный диабет, аллергия;
- длительный прием противозачаточных средств.
Патологии застоя желчи вызываются:
- нарушением состава принимаемой пищи – преобладанием в меню слишком жирных, острых и жареных блюд;
- нерациональным режимом питания – голоданием, принятием пищи через длительные промежутки;
- беременностью и сдавлением пузыря растущим плодом;
- малодинамичный образ жизни;
- анатомические особенности строения пузыря, которые препятствуют оттоку желчи.
Желчнокаменная болезнь вызывает:
- резкое снижение уровня жизни больного;
- сильную боль во время почечной колики;
- падение работоспособности;
- ослабление иммунной защиты организма.
Диагностика болезни проводится на основании:
- жалоб пациента;
- УЗИ;
- МРТ или компьютерная томография;
- аналитические исследования крови и мочи.
Выход камней может создать угрозу для жизни больного
Поэтому, во многих случаях, операция по удалению желчного пузыря является единственным способом лечения болезни.
Существует два способа лечения патологии:
Консервативный метод предполагает:
- изменение способа жизни больного, отказ от вредных привычек;
- установление диеты;
- частое дробное питание;
- контроль питьевого режима.
Для снижения образования камней в желчном пузыре, и растворения существующих, применяют терапию препаратами, которые содержат урсодезоксихолевую и хенодезоксихолевую кислоты.
Лечение длительное, показанное только для мелких холестериновых камней. Способ недостаточно эффективный, поэтому у 80 % больных повторное появление камней отмечено через 18-24 месяца.
Хирургический способ является наиболее оптимальным, так как в этом случае устраняется желчный пузырь, как объект патологии.
Врачи обычно рекомендуют удаление желчного пузыря в случае:
- образований в желчном протоке;
- камней в самом пузыре;
- отягощения желчнокаменной болезни воспалением органа;
- диагностированного панкреатита.
для предупреждения возможных осложнений, опасных для жизни больного.
Осложнения, виновниками которых является ЖКБ:
- развитие острого воспаления желчного пузыря;
- перекрытие путей вывода желчи конкрементами, развития воспаление органа и поджелудочной железы;
- разрыв пузыря, развитие перитонита;
- непроходимость кишечника по причине выпадения камней из пузыря и протоков.
- возможное развитие новообразований в желчном пузыре.
Вид оперативного вмешательства (удаление желчного пузыря или только конкрементов) избирается врачом. Делается это после тщательного обследования пациента, изучения состава конкрементов и тяжести состояния.
На сегодняшний день существует два подхода к не консервативному лечению желчнокаменной болезни:
- устранение камней из желчного пузыря;
- удаление органа вместе с камнями.
Удаленное ультразвуковое дробление камней, характеризуется минимальными травмами. Процесс обеспечивает звуковая волна, которая генерируется специальным аппаратом.
- мелких холестериновых конкрементов размером не более 30 мм;
- их количество не должно превышать трех (или один крупный);
- желчный пузырь должен быть достаточно активным для выталкивания раздробленных остатков.
Мелкие куски камней выводятся из организма с фекалиями. Процедура достаточно хорошо переносится, может выполняться без помещения больного в стационар.
Процесс проводится сеансами, их может быть до 7.
Нельзя проводить процедуру если:
- есть патологии свертываемости крови;
- диагностированы заболевания желудочно-кишечного тракта или панкреатит.
Возможные осложнения процедуры:
- перекрытие желчных протоков мелкими осколками камней;
- нанесение травм пузырю острыми краями конкрементов.
Дробление камней может осуществляться лучом лазера. Для этого делается прокол брюшной стенки, специальный зонд, генерирующий луч, вводится через прокол в орган.
Длительность сеанса дробления – 20 минут.
Для процедуры существует ряд противопоказаний.
- слишком большой вес пациента (сверх 120 кг.)
- возраст более 59 лет;
- наличие множественных осложнений;
- вероятность развития ожога органа;
- поражение слизистых пузыря и протоков осколками камней;
- закупоривание протоков.
Для дробления, нужно наличие специальной аппаратуры.
Оперативные вмешательства бывают следующих типов:
- извлечение камней с помощью лапаротомии:
- удаление органа лапарокопическим методом;
- традиционное вмешательство.
Щадящие методы в последние годы становятся более приоритетными, чем открытые полостные операции.
Оперативное вмешательство производится под общей анестезией. Для проведения используется специальное оборудование и инструментарий.
Процедуру может выполнять специально обученный хирург. Процесс продолжается не более 60 минут, длительность лечения – неделя.
- большой вес пациента;
- конкременты крупного размера;
- спайки в брюшной полости;
- болезни сердца и легких;
Операция имеет небольшой послеоперационный период до 7 дней, низкую степень повреждений брюшной полости.
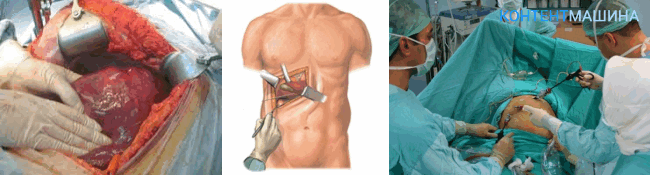
Традиционное удаление желчного пузыря показано при определении в нем конкрементов больших размеров, диагностировании воспалений в брюшной полости и различные осложнения желчнокаменной болезни.
- высокая степень поражения брюшной полости – разрез до 10 см.;
- необходимость в общей анестезии;
- возможность развития внутреннего кровотечения.
Для проведения операции проводится рассечение брюшины, хирург приподнимает ткани для открытия доступа к печени и желчному пузырю, орган удаляется.
Проводится контрольная проверка и накладываются швы, пациента переводят в реанимацию.
После выхода больного из состояния наркоза и контроля его состояния пациента переводят в послеоперационную палату. Процедура оперативного вмешательства длится до двух часов.
Успех операции обеспечивает ее плановый характер, правильная подготовка больного к операции.
Перед назначенной операцией ведется подготовка больного к процедуре. Полное комплексное обследование и сдача анализов.
По результатам исследований выбирается метод вмешательства и последующее лечение.
Для уточнения данных используют аппаратную диагностику:
- УЗИ для оценки состояния внутренних органов, положения, размеров камней, основываясь на этом методе нельзя определить расположение камней во всем желчном протоке;
- МРТ, чтобы установить расположение камней и выявить все имеющиеся проблемы органа, в некоторых ситуациях возможно использование метода КТ;
- ЭКГ и рентген легких, при необходимости назначается дополнительное обследование сосудов.
При возникшей необходимости могут привлекаться другие методы аппаратной диагностики (КТ).
- Общеклинический и биохимический анализ крови (СОЭ) и мочи;
- исследования крови на ВИЧ, сифилис, гепатиты;
- определение группы и фактора крови;
- стоматологическое обследование;
- оценка общего состояния;
- проводится анализ крови на свертываемость.
Лапароскопическое вмешательство назначается только в случае нормального значения анализов. Если есть отклонения от нормы или обострившиеся хронические болезни для нормализации состояния привлекаются врачи профильных направлений.
Когда выбран день процедуры, больного дополнительно консультируют хирург, который будет проводить операцию и анестезиолог. Пациента информируют:
- о ходе оперативного вмешательства;
- о последствиях и возможных осложнениях;
- инструктируют о поведении перед операцией.
Больной обязан уведомить о наличии аллергии на фармакологические препараты (для женщин – о беременности). Также пациент подписывает бланк согласия на проведение операции и наркоз.
Перед операцией больного переводят на щадящую диету, состоящую из продуктов, которые не вызывают вздутие кишечника. В меню должны быть включены кисломолочные продукты, нежирное мясо и рыба.
Полностью исключаются блюда из муки, зерна, овощей и фруктов, бобовых.
Последнее принятие пищи назначают не позднее восьми часов вечера перед днем операции, после этого нельзя принимать пищу и пить.
Присутствие еды в желудке может спровоцировать рвоту во время проведения вмешательства или сразу же после него. При постоянном приеме лекарственных средств обязательность приема обговаривается с лечащим врачом.
Перед проведением оперативного вмешательства обязательное очищение кишечника с помощью клизмы. Подготовительные процедуры включают удаление волос с живота и лобка.
Непосредственно перед манипуляцией с тела больного удаляются все протезы и украшения, конечности больного бинтуются эластичными бинтами с целью профилактики тромбоэмболии.
Возможные осложнения после холецистэктомии:
- нарушения работы сфинктера Одди;
- воспаления поджелудочной железы;
- кровотечения наружные и внутренние;
- скопление жидкости в брюшной полости;
- пневмонии.
При тщательной подготовке больного к операции этих осложнений можно избежать. Проведение вмешательства квалифицированным хирургом, минимизирует риски.
Удаление желчного выполняется под общей анестезией. Непосредственная длительность операции индивидуальна и может длиться до двух часов (среднее время составляет приблизительно 40 минут).
В начале операции, используя специальное приспособление – иглу Вереша, в брюшную полость вводят газ.
Это нужно для создания операционного поля. Для установления необходимого давления используют специальный прибор для нагнетания углекислого газа, который обеспечивает сохранение давления не ниже 12 мм. рт. столба.
Через проколы в брюшине в полость вводят специальное устройство (троакар) и лапароскоп – устройство для создания возможности обзора внутри брюшной полости с увеличением в 40 раз.
Вывод изображения производится на монитор, что дает возможность операционной бригаде видеть операционное поле лучше, чем при обычной полостной операции.
Через троакары в операционную зону вводят хирургические инструменты и зажимы для удержания органов, электрод для операций над желчным пузырем.
После определения всех анатомически важных органов сосуды, питающие желчный пузырь, и протоки для отделения желчи, зажимают титановыми клипсами.
После иссечения желчный пузырь отделяют, принимают меры профилактики возможных кровотечений. Обрабатывают брюшную полость и удаляют пузырь через троакар.
В некоторых случаях необходимо делать дополнительный разрез в районе пупка (до 2 см).
Завершающим становится дренирование операционной зоны. Выведение специальной трубки через боковую часть живота
Это позволяет не накапливаться жидкости в брюшной полости.
Послеоперационный период после лапароскопического удаления органа длится до 21 дня (при традиционной операции – до 60 дней).
Процесс восстановления больного – это комплексный процесс, включающий:
- определение режима дня;
- диету и схему питания;
- лекарственную терапию;
- физиотерапию и лечебную физкультуру.
После стандартной операции больной два часа находится в реанимации для наблюдения за его выходом из состояния наркоза. После этого больной переводится в послеоперационную палату.
Шесть часов после операции запрещено подниматься с постели
По глотку разрешается пить негазированную воду (до 500 мл.) Затем пациента поднимают с постели — он может сделать несколько шагов возле кровати.
На следующий день можно передвигаться в пределах отделения, питание после удаления желчного пузыря на второй послеоперационный день. Питание включает кисломолочные продукты, каши без молока, вегетарианские супы.
Начиная со второго послеоперационного дня, пациент должен начать перестраивать режим жизнедеятельности. Все это с учетом того, что изменилась схема пищеварения. Питание должно стать частым, мелким порциями.
Основу питания должна составлять диета после удаления желчного пузыря №5.
В первую неделю после операции питание больного состоит из:
- кисломолочных продуктов;
- приготовленных без молока каш;
- пюре без овощей;
- супов по вегетариански;
- бананов и печеных яблок;
- отварное мясо птицы или телятина.
Пить можно негазированную воду или отвары шиповника, некрепкий несладкий чай.
На второй день, если состояние больного позволяет, удаляется дренажная трубка, это безболезненная процедура, занимающая немного времени.
На 3 день после операции пациента выписывают из клиники. Выписку с историей болезни и рекомендациями выдают на руки для передачи в поликлинику.
Последствия после удаления желчного пузыря для организма заключаются в изменении схемы пищеварения. Желчь меняет свою структуру, становится менее густой и концентрированной. Её одноразовый объем становится меньше.
Диета после удаления желчного пузыря должна быть более строгой в первые 6 месяцев после холицестэктомии. Затем возможно присоединение к меню новых блюд и выход на расширенный перечень блюд согласно диеты №5, до года после операции.
Диета после удаления желчного пузыря направлена на то, чтобы стимулировать отток желчи из протоков. Делается это для того, чтобы предотвратить образование новых камней.
Пища должна быть только отварной, тушеной или приготовленной на пару. Она включает следующие продукты:
- супы различные на овощных отварах (после 6 месяцев возможно присоединение некрепких мясных или рыбных бульонов);
- нежирное отварное или паровое мясо;
- нежирную рыбу отварную, паровую или запеченную.
- яйца не более 2 раз в неделю;
- кисломолочные продукты;
- овощи (кроме щавеля, шпината, редиса и редьки, лука и томатов);
- каши различные и макароны;
- сладкие фрукты;
- печенье, приготовленное без жира, зефир, мед и мармелад;
- простые воды без газа, некрепкий чай (можно с лимоном).
Растительное или сливочное масло добавляется в уже готовые блюда, есть ограничения на соль.
Лекарственная терапия после операции включает в себя купирование боли после удаления желчного пузыря. Для чего назначаются таблетки Дротаверин, Но-Шпа.
Обязательным является назначение желчегонных средств для урегулирования процесса пищеварения и профилактики застоя секрета (таблеток, растворов, желчегонных трав).
Удаление желчного пузыря устраняет источник воспаления в организме, но не меняет метаболизм. Угроза повторного возникновения камней не устраняется.
Организм человека после вмешательства сталкивается с целым комплексом проблем.
- боли в области подреберья;
- воспаления двенадцатиперстной кишки и поджелудочной железы;
- изменения диаметра желчного протока (как травма после операции).
Воспаления двенадцатиперстной кишки возникают в связи с уменьшениями объема желчи и ее составом после операции. В норме — желчь, выбрасываясь из желчного пузыря в достаточном объеме, дезинфицирует кишечник.
Удаление желчного пузыря достаточно распространенная хирургическая процедура. Методика проведения которой становится все совершеннее и безопасней для больных.
Придерживаясь диеты, отказавшись от вредных привычек, установив режим дня с достаточной физической нагрузкой больной может вести нормальную, полноценную жизнь.
источник
Последствия после удаления желчного пузыря заключаются не только в соблюдении диетических норм питания и в ограничении физических нагрузок, но и в высокой вероятности развития послеоперационных воспалительных процессов.
Любое хирургическое вмешательство, даже удачное, без осложнений в восстановительном периоде, всегда тем или иным образом сказывается на состоянии организма в целом. Возможные последствия операции по удалению желчного пузыря сводятся к следующему:
- возникает необходимость придерживаться определенного образа жизни и питания;
- увеличивается риск развития заболеваний, связанных напрямую или косвенно с прошедшей операцией;
- возрастает вероятность воспалительных процессов в органах пищеварительной системы;
- возникают проблемы с самочувствием.
Как правило, после удачно проведенной операции и строгом соблюдении всех предписаний лечащего врача, реабилитация больного проходит быстро и не сопровождается какими-либо осложнениями. Однако в организме все взаимосвязано и хирургическое вмешательство по удалению желчного пузыря вполне способно обострить и выявить воспалительные процессы и заболевания, которые уже есть в организме.
После хирургического удаления желчного пузыря, организмом больного должен перестроиться, так как исчезает резервуар для накопления желчи. Чтобы компенсировать утрату органа начинается процесс увеличения желчных протоков в объеме.
При нормально функционирующем пузыре, диаметр желчных протоков составляет от одного до полутора миллиметров, но после удаления органа, примерно на 6-10 день после вмешательства, их размеры достигают 2,8-3,2 мм. В дальнейшем протоки продолжают расширяться и через год после удаления пузыря достигают 10-15 мм. Этот процесс неизбежен, так как организму человека необходим резервуар для хранения желчи, и в данном случае протоки берут на себя такую функцию.
Желчный пузырь в организме выполняет депонирующую функцию, то есть накапливает желчь и выделяет ее при поступлении пищи. После удаления органа пищеварительные процессы нарушаются, снижается объем выделяемой желчи, необходимой для расщепления жиров, поступающих с пищей. Поэтому после употребления жирных или жареных блюд, возникает тошнота, рвота, появляется жидкий, жирный стул.
Желчь, поступающая в пузырь, не просто накапливалась там в определенном объеме, но и за счет всасывания воды, приобретала определенную концентрацию, необходимую для быстрого расщепления пищи. После холецистэктомии концентрационная и накопительная функции исчезают. На этом фоне развивается постхолецистэктомический синдром, так как цикличность поступления желчи теряется и она беспрепятственно поступает из печени в систему пищеварения.
Из-за снижения секреции желчных кислот уменьшаются бактерицидные свойства желчи, что может привести к росту патогенной микрофлоры и дисбактериозу кишечника. При развитии билиарной недостаточности возрастает концентрация токсичных желчных кислот, что негативно сказывается на общем самочувствии и состоянии здоровья пациента.
К сожалению, не существует однозначного ответа на вопрос – удалили желчный пузырь, какие могут быть последствия? Ни один лечащий врач не сможет дать точного прогноза и гарантировать отсутствие осложнений после вмешательства. Даже применение малоинвазивных лапароскопических методик не всегда позволяет избежать негативных последствий. На конечный результат лечения влияет множество факторов – возраст и общее состояние здоровья пациента, наличие сопутствующих болезней и прочих индивидуальных особенностей.
Большую роль в успешной реабилитации играет внимательное отношение к собственному здоровью и выполнение всех рекомендаций по корректировке образа жизни и соблюдению особой диеты. Даже если операция прошла успешно, негативных последствий не удастся избежать, если пациент вернется к вредным привычкам и неправильному питанию.
В некоторых случаях, увеличение протоков провоцирует определенные проблемы, которые становятся причиной следующих осложнений:
- холангита, то есть – воспаления в желчных протоках;
- образования кист в тканях холедоха, которые приводят к невризматическому расширению стенок желчных путей, межклеточным разрывам, рубцеванию ткани, кровотечениям и другим патологиям;
- нарушения оттока желчи, желчная гипертензия – часто возникают при несоответствии функциональных возможностей протоков с объемами поступающей желчи;
- функциональных нарушений при заломах и патологиях самих протоков;
- холестаза, то есть – застоя желчной жидкости в протоках;
- образования камней и песка в печеночных протоках.
Кроме того, удаление органа часто обостряет все дремлющие хронические болезни, имеющиеся в организме. В период реабилитации большая часть внутренних ресурсов и сил уходит на то, чтобы справится с отсутствием важного органа и приспособится к новым условиям. Иммунная система ослабевает и ее ресурсов не хватает на борьбу со старыми болячками.
Именно поэтому во время восстановительного периода у пациента обостряются гастриты, язвенная болезнь, возникают нарушения со стороны печени или поджелудочной железы, с которыми удаленный орган составлял единую систему. На фоне ослабления иммунитета заявляют о себе и прочие заболевания (сердечно – сосудистой, дыхательной, нервной системы), не имеющие прямого отношения к удалению пузыря.
К прямым последствиям перенесенной операции холецистэктомии относятся и болезни печени. Согласно статистике, в течение первых двух лет после операции, практически у половины пациентов развивается жировой гепатоз, который в свою очередь, провоцирует ряд воспалительных процессов в других органах.
Пациентам, перенесшим операцию по удалению желчного пузыря, чаще приходится сталкиваться с такими проблемами:
- воспалительные процессы и заболевания печени;
- нарушения функций поджелудочной железы;
- кожные заболевания (зуд, экземы, высыпания);
- диспепсические симптомы, то есть нарушения в работе пищеварительной системы (боли в правом боку, диарея или запоры, рвота, неприятие пищи, вздутие живота, метеоризм);
- изменение функциональных возможностей кишечника, приводящее к развитию дуоденитов, рефлюкс-гастритов, колитов и ряда иных патологий.
Предупредить развитие и само появление каких-либо недугов полностью невозможно, но свести эту вероятность к минимуму вполне реально, нужно лишь следовать всем предписаниям и рекомендациям доктора, занимающегося лечением.
Что касается симптоматики развивающихся осложнений, то на начальных этапах она одинакова и включает в себя следующие ощущения:
- боли в верхней части живота;
- тянущие боли под ребрами, с отдачей в спину и под лопатку;
- резко возникающие и так же резко прекращающиеся колики в области печени;
- тошнота и постоянный привкус горечи во рту;
- сильный специфический запах мочи и изменение ее цвета, вплоть до темно-кирпичного оттенка;
- вздутие живота, повышенное газообразование;
- желтизна кожи и белков глаз;
- появление мешков под глазами.
Все вышеперечисленные симптомы свидетельствуют о том, что в организме начинается воспалительный процесс, связанный с развитием послеоперационных осложнений. В этом случае тянуть время не стоит, необходимо сразу обращаться за медицинской помощью.
Любые лечебные меры зависят от характера воспалительного процесса и типа заболевания, обострившегося на его фоне. Но, существует и перечень лекарств, которые назначаются врачами для того, чтобы процесс реабилитации прошел успешно. Подобные медикаменты необходимы для нормализации процессов, связанных с резервацией и оттоком желчи и предотвращения возможных осложнений.
В период реабилитации пациентам назначают следующие препараты, способствующие купированию постхолецистэктомического синдрома:
- спазмолитики Дротаверин, Но-шпа, Мебеверин, Пирензепин хорошо снимают болевой синдромы и дополнительно улучшают работу ЖКТ, расслабляя спазмированный сфинктер Одди ;
- пищеварительные ферменты Фестал, Креон, Панзинорм Форте, Пангрол, нормализуют пищеварительные процессы и поддерживают функции поджелудочной железы;
- Гепабене, Эссенциале Форте – универсальные медикаменты, сочетающие в себе противовоспалительные и заживляющие свойства. Это гепатопротекторы, которые способствуют восстановлению поврежденных клеток печени, нормализуют выработку желчных кислот и прочие функций органа.
При развитии хологенной диареи больному назначают противомикробные и противодиарейные средства, при возникновении запоров – прокинетики Домперидон, Метоклопрамид.
После холецистэктомии сохраняется риск повторного образования камней в желчных протоках, так как состав вырабатываемой желчи не меняется. С целью предотвращения рецидивов холелитиаза пациенту назначают препараты урсодезоксихолевой кислоты (Урсосан, Урсофальк, Гепатосан), а также медикаменты, содержащие желчные кислоты и стимулирующие ее производство (Аллохол, Холензим, Лиобил).
Для устранения изжоги и дискомфорта, вызванного повышением концентрации желудочного сока, больному выписывают медикаменты, нейтрализующие соляную кислоту (Омез, Омепразол).
При осложнениях, вызванных проникновением патогенных бактерий в тонкую и 12 –перстную кишку, пациенту назначают курс кишечных антисептиков и антибиотиков, после которого обязательно рекомендуют пропить пробиотики для восстановления баланса полезной микрофлоры.
Как говорят отзывы о последствиях удаления желчного пузыря, образ жизни и правильное питание имеют первостепенное значение в период восстановления. После удаления органа кушать можно далеко не все и лечащий врач обязательно даст подробную «диетическую» памятку больному.
- алкоголь, не зависимо от его компонентов и крепости, то есть одинаково нельзя и виски, и домашний сидр из яблок;
- газированные напитки;
- животные жиры;
- жирные сорта мяса и рыбы;
- жирные соусы, кетчупы;
- кисломолочные продукты и молочные напитки высокой жирности;
- сладости, сдобная выпечка, кондитерские изделия, шоколад;
- все блюда и продукты, способные раздражать слизистую и влиять на концентрацию желчных ферментов – специи, приправы, соленья, маринады, острые блюда, копчености, сало;
- из рациона следует исключить овощи с грубой клетчаткой и содержанием эфирных масел – капусту белокочанную, редьку, хрен, редис, тыкву, репу, перец болгарский и пр.;
- бобовые, грибы;
- лук, чеснок, щавель;
- кислые фрукты и ягоды;
- мороженое, так как холодная пища стимулирует сужение желчных протоков.
Помимо блюд и продуктов очень важно придерживаться графика питания, кушать следует небольшими порциями по 6-8 раз в сутки, в некоторых случаях врачи рекомендуют разделить прием пищи на 10-12 раз.
Большое значение имеет консистенция и температура пищи. Все блюда должны подаваться в теплом виде (не горячем и не холодном!). После удаления желчного органа кушать нужно мягкие продукты, идеальный вариант – каши, супы-пюре, пюре из овощей или фруктов, нейтральных по своим качествам, тушеные блюда.
Многие больные после операции переходят на детское питание. Рыбные, мясные и овощные пюре из баночек идеально соответствуют всем условиям диеты после операции и содержат все, нужные организму витамины и питательные вещества. Баночки с детским питанием очень хорошо разнообразят рацион в восстановительный период. В дальнейшем, пациент постепенно может переходить к употреблению привычных продуктов питания.
- серый или ржаной хлеб вчерашней выпечки;
- нежирные сорта мяса и рыбы в отварном, тушеном, запеченном или паровом виде;
- хорошо разваренные каши из гречневой, овсяной крупы;
- овощные или крупяные супы-пюре на постном бульоне;
- белковые омлеты;
- кисломолочные напитки (обезжиренные или с минимальным содержанием жира);
- сладкие ягоды и фрукты;
- овощные пюре или тушеные овощи;
- растительное масло для заправки (в небольшом количестве);
- из сладостей можно в небольшом количестве употреблять натуральный мармелад, варенье, джемы, мед;
- из напитков разрешены зеленые и травяные чаи, минеральная вода без газа, компоты из сухофруктов, морсы, отвар шиповника.
Но при этом важно больше двигаться, делать легкие гимнастические упражнения и закаливающие процедуры, совершать длительные прогулки на свежем воздухе. Со всеми рекомендациями врач обязательно ознакомит пациента перед выпиской, поможет подобрать правильный рацион питания и даст памятку, с подробным описанием разрешенных и запрещенных продуктов.
Мне удаляли желчный пузырь лапароскопическим методом, через небольшие проколы в брюшной полости. Ранки зажили быстро, восстановление прошло успешно, и уже через несколько дней после операции я вернулась домой. В первые дни радовалась, что исчезли постоянные боли в правом подреберье и спине, которые мучили меня на протяжении полугода. Но потом начались некоторые сложности. После удаления желчного пузыря требуется соблюдать строгую диету. А мне так хотелось скушать чего-нибудь сладкого или калорийного. Не удержалась и в гостях съела небольшой кусочек торта с кремом. После этого вскоре почувствовала тошноту, открылась рвота, появилась сильная слабость и боли в животе. Теперь больше не рискую и строго ограничиваю себя в питании, употребляю только разрешенные продукты. Такую диету придется соблюдать всю оставшуюся жизнь.
В больницу меня привезли с приступом желчнокаменной болезни. Боли были адские, а даже двигаться не могла, сидела согнувшись. Сделали экстренную полостную операцию, удалили желчный пузырь. Восстанавливалась тяжело, шов долго не заживал, были осложнения на печень. Пришлось пройти курс антибактериальной терапии и соответствующее лечение. Когда меня выписали, встал вопрос с питанием, так как многие продукты просто запрещены, а готовить себе отдельно, и каждый день кушать только каши и сухую курятину было тяжело. Выход нашелся. Я стала покупать детское питание в баночках – фруктовые, овощные и мясные пюре. Для меня это был идеальный вариант. Со временем стала кушать привычную еду, избегая жирных, острых блюд и приправ. Теперь чувствую себя отлично, придерживаюсь правильного питания и уже практически забыла о перенесенной операции.
источник
Холецистэктомия (удаление желчного пузыря) – операция, давно применяемая в хирургии. Все методы ее проведения, от пути проникновения в брюшную полость до способа наложения наружных и внутренних швов опробованы и хорошо работают. С началом использования лапароскопического метода доступа к больному органу количество осложнений после удаления пузыря значительно снизилось, но не свелось к нулю.
Возможные осложнения происходят:
- в ходе операции;
- в ранний послеоперационный период;
- в отдаленные сроки.
Предоперационная диагностика аномалий развития и расположения желчного пузыря помогает разработать тактику ведения хирургического вмешательства, но не всегда определяет исчерпывающие сведения. В некоторых случаях корректировка действий бригады врачей происходит после вскрытия брюшины. Чаще всего это никак не отражается на результате, но при срочной операции, без достаточной диагностической, медикаментозной и санитарной подготовки возможны как варианты проведения лечения, так и осложнения.
Важно знать! С учетом того, что холецистэктомия чаще всего проводится по экстренным показаниям, вероятность осложнений весьма высока.
К осложнениям во время операции относят не только и не столько возникшие в результате хирургических манипуляций нежелательные последствия, сколько ставшие очевидными сопутствующие поражения органов брюшной полости.
- воспаление печени, желудка, поджелудочной железы – частое сопутствующее явление, обнаруживаемое в ходе вмешательства, развившееся одновременно с патологией желчного пузыря или в результате заболевания;
- абсцессы – локальные гнойные образования на соседних органах, возникшие до операции по причине инфицирования из желчного пузыря, но требующие вмешательства хирургов, что увеличивает время проведения и сложность операции;
- травмы соседних органов и сосудов при распространении опухоли, срастании соприкасающихся участков – по возможности ушиваются во время операции;
- разрыв желчного пузыря с попаданием частиц содержимого в забрюшинную полость – грозное осложнение, возникающее при позднем обращении за врачебной помощью, когда хирургическую помощь оказывают в экстренном порядке по жизненным показаниям, – требует тщательнейшей санации всех внутренних поверхностей во избежание перитонита;
- кровотечение – происходит при травмировании аномально расположенных печеночной или воротной вен, опасно массированной потерей крови в короткие сроки, требует немедленной остановки и переливания.
Каковы бы ни были внутриоперационные осложнения при удалении желчного пузыря, операция рано или поздно заканчивается, больного переводят на интенсивную терапию.
В первые дни после удаления органа пациент находится под наблюдением на предмет осложнений. В это время возможны:
- воспаление наружных швов и области вокруг дренажной трубки – местные явления раздражения сопровождаются болью, зудом, гнойными выделениями – это осложнение встречается все реже, т.к. удаление желчного пузыря проводятся на фоне введения антибиотиков, при возникновении проводят санацию участка;
- холемия – общее ухудшение состояния организма (зуд, нарушение сердечной деятельности, падение артериального давления, неврологические симптомы) при превышении в составе крови продуктов желчеотделения, возникает в первые дни после удаления желчного пузыря в результате препятствия для оттока желчи в печеночном протоке (спазм, загиб, камень), требует немедленного устранения;
- перитонит – внутреннее воспаление брюшины – возможен при попадании в полость живота конкрементов содержимого желчных путей, осеменения инфекционными агентами из мест нагноений или воспалений – тяжелое, угрожающее жизни осложнение, при плановых вмешательствах встречается редко.
Редкое осложнение, встречающееся после любой полостной операции – тромбоз сосудов. Сгущение крови – рефлекторное явление в сосудистом русле в ответ на нарушение целостности тканей тела. Это явление направлено на закрытие раны, препятствие обширной кровопотере. Однако, возникшая в ненужном месте вязкость крови может спровоцировать закупорку жизненно важных сосудов. Это стремительно развивающееся состояние предотвращается эластичным бинтованием ног перед операцией и в послеоперационный период до исчезновения всех угроз. В случае возникновения устраняют осложнение путем введения тромболитиков (гепарин), разжижающих кровь. Это повышает вероятность послеоперационного кровотечения, но может спасти от эмболии сосудов.
Еще одно неспецифическое осложнение после холецистэктомии – легочные проблемы. Трудности с дыханием и даже пневмония возникают изредка на фоне отсутствия активных движений (длительный постельный режим). Поэтому еще в стационаре рекомендуют всем выздоравливающим раннее вставание после операции, а при невозможности – ежедневную дыхательную гимнастику.
Все осложнения раннего периода купируются в стационаре. Поэтому сроки выписки из больницы неодинаковы. В выписном документе указывают особенности восстановительного этапа.
После выписки из больницы важно следовать рекомендациям хирурга стационара и врача амбулатории.
На этом этапе возможны некоторые последствия после удаления желчного пузыря со стороны желудочно-кишечного тракта – диспепсические явления (изменение вкусовых ощущений, отрыжка, тошнота, чувство тяжести в животе, нарушения стула). Происходит перестройка пищеварения на фоне изменения состава желчи, поступающей в кишечник, со временем эти неприятности проходят – организм адаптируется к новым условиям.
Важно! В амбулаторный период и в течение как минимум первого года (а лучше пожизненно) после удаления желчного пузыря с камнями необходимо придерживаться специальной диеты во избежание рецидивов.
При удалении желчного пузыря из-за присутствия в нем камней устраняется причина плохого самочувствия – непроходимость желчных путей, но не причина такого состояния – состав желчи остается неизменным. Поэтому в поздние периоды после хирургического вмешательства возможны осложнения со стороны печеночного желчного протока. Желчь поступает в кишечник непосредственно из печени, минуя стадию отстаивания в желчном пузыре, поэтому она менее вязкая. Это делает маловероятным повторное возникновение желчнокаменной болезни, но не исключает такой возможности.
При наличии показаний удаление желчного пузыря безопаснее проводить в плановом порядке. Подробнейшее обследование перед хирургическим лечением патологий поможет спрогнозировать ход вмешательства и гипотетические трудности. В этом случае угроза возникновения осложнений значительно ослабевает.
Камни в желчном пузыре возникают при систематических гастрономических погрешностях – обилии жирной пищи, больших порциях поступающих в организм одномоментно. Провоцирующее патологию значение имеет малоактивный образ жизни – он провоцирует остановку перемещения желчи и ее уплотнение, а значит, и камнеобразование. Для предотвращения рецидивов необходимо упорядочить меню и увеличить подвижность. Но тяжелые атлетические нагрузки неприемлемы. Полезны энергичная ходьба, плавание, велосипедные и лыжные прогулки без сильных ускорений, регулярные гимнастические упражнения.
Важное профилактическое значение имеет отказ от курения. Эта привычка сопровождается периодическим спазмом сосудов, который до некоторых пор компенсируется последующим их расширением. Но со временем спазмирование становится постоянным, сужаются не только сосуды, но и печеночные протоки, в том числе и желчные. Это может привести к нарушениям выведения желчи, и может потребоваться новое хирургическое решение проблемы. Бросить курить после удаления желчного пузыря – хорошая заявка на полное восстановление здоровья.
Из рациона исключаются сладости, жиры, ограничивается алкоголь. Питание распределяется на активную часть суток через приблизительно равные промежутки времени небольшими порциями.
Со временем пищеварение и самочувствие пациента, перенесшего удаление желчного пузыря, нормализуется. Новый образ жизни принимается организмом и становится привычным для прооперированного человека, происходит практически полное выздоровление.
источник
После операции по удалению желчного пузыря у пациента начинается повседневная жизнь буквально через несколько дней. Цель операции по удалению желчного пузыря состоит в том, чтобы желательно за один операционный подход удалить желчный пузырь и, если необходимо, освободить желчный проток от камней как можно быстрее и качественнее.
Если пациент приходит в сознание, возможно, у него в носу находится желудочный зонд или на руке канюля (венозный отток), с помощью канюли и зонда во время операции обеспечивают введение жидкости и регулируют наркоз.
В некоторых клиниках также практикуют дренаж оперированной области. Трубку удаляют примерно 3 дня спустя, если жидкость в норме (например, в ней отсутствует желчь, старая кровь).
Уже вечером после оперативного вмешательства пациенту разрешают пить. Затем на следующее утро возможен легкий завтрак.
Внимание: если Вы испытываете боль, сразу же обратите на это внимание Вашего врача! Если начальную боль заглушают медикаментами, то, само собой разумеется, боль в дальнейшем значительно ослабнет.
Хотя после операции при помощи лапароскопии боль выражена не так сильно, все же могут быть значительные жалобы на боли в плече, а также при дыхании. Причина состоит в том, что брюшная полость во время оперативного вмешательства наполняется газом.
В случае обоих операционных методов по удалению камней и самого желчного пузыря нужно учитывать период госпитализации примерно от трех до пяти дней. Разумеется, затем следует обеспечить хороший уход дома. При лапароскопии предлагают даже проведение операций в амбулаторном режиме: в тот же самый день пациента отправляют домой. Это ни в коем случае не рекомендуется!
Операции удаления желчного пузыря в амбулаторном режиме не рекомендуются.
Больница была и остается самым надежным местом, в котором обнаруживают и лечат тяжелые осложнения, такие как повторные кровотечения и отток желчи, в первые часы после операции.
Инциденты при удалении желчного пузыря случаются довольно редко. Однако их вероятность возрастает, если неизбежными являются дальнейшие операции, например, в области желудка или на поджелудочной железе. К тому же, риск может возрастать по причине перенесенных ранее или сопутствующих заболеваний (например, желтухи или перитонита). Случаи повреждения желчного протока во время операции редки. Но при лапароскопии их все же в пять раз больше, чем при традиционной лапаротомии.
При использовании лапароскопии кровотечения случаются реже. При обильном кровотечении существует необходимость в более обширном оперативном вмешательстве.
Кстати, показатель операционного риска (с летальным исходом) при операциях на желчном пузыре составляет около нуля (менее чем 0,2 % при оперировании пациентов до 40 лет). Однако такой риск повышается с возрастом (4,7 % при оперировании пациентов, которым за 80) и при дополнительных рисках (диабет, нарушение сердечного кровообращения). Вероятность раневой инфекции составляет в общем (также при использовании метода лапароскопии) около 3 % и более.
Об осложнениях (если они случились) расскажет сам организм. Это могут быть боли, темный и насыщенный цвет мочи, тошнота и рвота. Обо всех этих явлениях Вы должны рассказать врачу
В зависимости от обширности ран, швы, зажимы или клейкие ленты следует удалять только шесть-восемь дней спустя. В это время можно распознать нарушение заживления ран. Если образовавшийся рубец массировать возрастающим надавливанием пальцем, то снижается чрезмерное образование рубцов.
Занятия спортом возможны через десять — четырнадцать дней, однако тренировки, направленные на достижение высшего спортивного мастерства, можно возобновлять только через три недели.
Только в крайне редких случаях Вам придется иметь дело с поздними осложнениями.
Может случиться, что после оперативного вмешательства в желчном протоке остаются камни. Осложнения также могут представлять собой последствия воспаления желчного протока. Впрочем, считают, что удаление желчного пузыря не ведет к нежелательному нарушению Вашей повседневной жизни.
В Германии не назначается специальная диета после операции по удалению желчного пузыря. Но рацион должен быть рациональным, содержащим достаточное количество клетчатки. Для стимуляции кишечника желательно применять отруби и чернослив.
У 95% людей после операции по удалению камней и желчного пузыря симптомы болезни исчезают.
источник
36 дней, шли по дней 5-6/ , я абсолютно неправильно питалась (как кормили родители), мало двигалась + подростковый возраст, депрессивные состояния. Внезапно я посмотрела на себя «со стороны» и поняла, что не хочу такого образа жизни. Я решила все изменить. Постепенно изучала все про правильное питание, про разные продукты, про спорт и тд. Весной в один день отказалась от вредных продуктов насовсем (майонез, жареная пища, фастфуд и тд). Я перестала есть мясо (жареную свинину). Постепенно старалась кушать правильно. Начала заниматься спортом дома время от времени. Старалась больше ходить пешком. Весов у меня не было, я не знаю, сколько весила.
Весной 2012 были серьезные стрессы: по учебе, в семье, со стороны психологии. Черная полоса, так сказать. Мне даже не хотелось жить.
Я учусь на сложной специальности — архитектор. Не спала ночами, много работала , и так круглый год. + родители «подливали масла в огонь», не понимали моих изменений в питании, были против меня и не давали денег на питание (примерно 3 недели я попробовала питаться только овощами,фруктами,молочными продуктами, на что хватало денег со стипендии).
В июне 2012г было самое трудное время перед сессией и на ней. Была задержка месячных на 2 недели, затем прошли скудные 3 дня какими-то черными сгустками крови. ВСЕ ! После этого я забыла, что такое нормальный цикл .
Еще мне удалось немного похудеть, по весу не знаю сколько , но по одежде мне было заметно.
Я так поняла, что ВСЕ это послужило СИЛЬНЫМ СТРЕССОМ для моего организма.
В конце июля я как раз проходила медосмотр в детской поликлинике на переход во взрослую. Я сказала гинекологу, что нету месячных месяц, и была задержка в предыдущем, сказала про стрессы. Она мне ответила, что это все перестройка организма, и еще это из-за сильной жары, якобы все придет в норму через пару месяцев. Все. К этому времени мое настроение улучшалось.
В августе я пошла к другому гинекологу. Она сказала тоже ,что это перестройка организма, и из-за похудения тоже, сказала пить Циклодинон (он на травах), витамины , дополнительно селен, магний и Глицин . Я все начала пить.
Месячные так и не шли 5 месяцев. Из-за этого я начала дополнительно нервничать.
Осенью (мне 18 лет) началась опять трудная учеба. Опять стрессы. Опять поход к гинекологу. Сделала внешнее узи, оно показало , что матка истощена, большое скопление фолликул, подозрение на поликистоз яичников. + сказали сделать узи щитовидной железы, оно показало ,что щитовидка немного увеличена, есть маленькая киста. И сдала анализы ТТГ и Т4, они были в норме. Гинеколог сказала — дисфункция яичников. И все — мне прописали ГОРМОНЫ ! Без анализов(. ) Я не хотела их принимать, я до последнего упиралась, плакала, а гинеколог яро утверждала, что я должна пить, если хочу иметь детей. Я была в отчаянии.
В итоге в ноябре 2012 я начала принимать Три-Регол по указанию врача. Пропила курсом 3 месяца , месячные пошли уже после первого блистера. Я от радости думала, что у меня все хорошо, и яичники функционируют. Т.о., месячные прошли в декабре,январе,феврале. И на этом с радостью решила распрощаться с препаратами гормонов.
Но месячные опять сами не начинались. Я опять из-за этого переживала.
В июле 2013 я сделала внешнее узи, сказали ,что матка в норме. Я объяснила ситуацию и мне врач сказала принимать гормоны не менее года, и советовала (по-моему) Линдинет-20. Но я уже решила принимать Три-Регол, боялась пить новые препараты.
И так, месячные опять шли регулярно с гормонами в августе-ноябре. Затем сделала перерыв месяц и вновь стала принимать — прошли в январе, феврале.
С лета я начала замечать изменения в питании , меня стало больше тянуть на сладости, постоянно хотела есть (хоть я и питалась дробно каждые 3 часа). Тогда я весила 48кг. Осенью 2013 вес повысился до 52-52. Зимой 2014 — до 55. Я много ела, особенно вредного , не смотря на такое количество еды, меня все равно тянуло еще больше есть. А весной вес дошел до 58кг. Т.о., за полгода я набрала 10 кг. Появился животик, мясистые бедра.
Сейчас тоже трудно контролировать аппетит. Тянет на сладкое.
На данный момент мне 19 лет (в сентябре будет 20).
В начале июня самостоятельно сдала анализы крови на гормоны. Результаты пришли в конце месяца. Все значения прописали напротив фолликулярной фазы, по ее значениям я вписываюсь в цифры нормы.
Я записалась к платному врачу на 27 июня. Я вкратце все объяснила,как было.
Сделали узи через прямую кишку. Выявило — гипоплазия матки, поликистоз яичников. Гинеколог толком ничего не сказал и не расспрашивал. Просто прописал первый месяц пропить Дюфастон, а затем как пойдут месячные — начать принимать Диане-35. И сказал не рассчитывать на быстрое лечение, а год примерно точно надо принимать и делать каждые 3 месяца узи. Все.
Мне сначала говорили про этого врача, что он самый хороший в нашем городе, к нему все женщины идут. Оказывается он всем выписывает Диане-35 (!) . А потом знакомая рассказала свою печальную историю, как этот врач только усугубил ее ситуацию. У нее тоже поликистоз поставили, тоже прописал Диане 35. После него она еще больше набрала вес и осложнила себе все. После обследования у других врачей выяснилось ,что эрозия матки, подозрение на рак, оказалось,что ей вообще ПРОТИВОПОКАЗАНЫ ОК ,и они только ухудшили ее здоровье. Она делала уже не одну операцию и до сих пор ее лечение не заканчивается. Она мне посоветовала пойти к другому гинекологу и сравнить результаты, посоветовала другого хорошего,которая все объясняет и разговаривает с пациентами.
Я боюсь и не знаю ,что мне делать. Я начала уже пить Дюфастон 4-й день. После месячных надо Диане. Поэтому остались считанные дни.
Хочу сделать узи у другого врача в ближайшие дни. Сдать общий анализ крови и мочи. Сделать узи щитовидки и НАДПОЧЕЧНИКОВ.
После прочитанного, я так поняла, что после стрессов инсулин может быть повышенным. Еще у моей бабушки (по линии отца) диабет, но наверное тяжелой степени.
Как мне быть с Диане-35 ? Вообще, нужны ли они мне в моей ситуации?
Или они также усугубят мне все? Как привести в правильную работу яичники?
ВООБЩЕ, что мне делать и как быть? Просто опускаются руки от всего этого кошмара.
НО Я ХОЧУ БЫТЬ ЗДОРОВОЙ ! И иметь возможность родить ребенка в дальнейшем.
источник
Основной функцией желчного пузыря выступает хранение желчи и ее отток к кишечнику для улучшения пищеварительной функции. Но часто при образовании камней и других образований приходится прибегать к холецистэктомии. Под холецистэктомией подразумевают удаление желчного пузыря.
После этого вся нагрузка падает на печень и желчные пути. Вследствие этого, возникает вопрос, как побочные реакции могут появиться после операции?
Сразу после выполнения операции по удалению желчного пузыря у пациента могут возникать неприятные явления. Одним из них выступает болевое чувство в области живота, где были сделаны разрезы и наложен шов. Такой процесс проявляется вследствие сдвигания внутренних органов. Смех, кашель и чихание вызывают появление сильной боли. При проведении операции открытого характера дискомфортные ощущения могут пройти только через две-три недели. Если пациент жалуется на сильное болевое чувство, то врач назначает обезболивающие медикаменты.
Еще после операции нередко появляются тошнота и рвота. Эти явления объясняются тем, что больной перенес наркоз. Некоторые пациенты анестезирующие лекарства переносят хорошо. Но если возникают такие симптомы, то больному дают специальные средства в виде Церукала.
Во время оперативного вмешательства специалисты запускают немного воздуха в брюшную область. Данный процесс проводится для того, чтобы органы лучше просматривались. После наложения швов часть газообразующих веществ остается в организме, что ведет к появлению после операции вздутия живота.
Наши читатели рекомендуют
Наша постоянная читательница порекомендовала действенный метод! Новое открытие! Новосибирские ученые выявили лучшее средство для восстановления после удаления желчного пузыря. 5 лет исследований. Самостоятельное лечение в домашних условиях! Тщательно ознакомившись с ним, мы решили предложить его и вашему вниманию.
Нередко у больного, перенесшего холицистэктомию, возникает диарея или запор. Обычно понос проходит через один-два дня. А если у больного наблюдается запор, то в рацион включают клетчатку.
Чтобы после операции не возникло трудностей с пищеварением, исключают острую и жирную пищу. При этом количество употребления пищи в сутки разделяют на шесть раз.
В связи с такими побочными проявлениями у больного нет аппетита. Чтобы решить проблему, сначала в рацион вводят простой куриный бульон и напитки без сахара. Когда тошнота, рвота и трудности с перевариванием пропадают, то аппетит снова возвращается, а рацион увеличивается.
Некоторая часть пациентов интересуется тем, почему поднимается температура после удаления желчного пузыря?
Если больной после холецистэктомии обнаружил у себя повышение температурных показателей до 38 градусов, то сильно переживать не нужно. Держаться температура может в течение пяти-шести дней. Такое явление на раннем этапе является нормой. Все дело в том, что иммунная система, реагирует на поврежденность целости тканей и пытается защитить организм от проникания микробов.
Если через шесть-семь дней температурные показатели не спадают, то принято говорить о возникающем воспалительном процессе. Кроме лихорадочного состояния у больного могут возникать и другие симптомы в виде сильного ухудшения общего состояния, болезненных ощущений в области живота, задерживания и частого мочеиспускания, желтухи и появления сыпи на теле.
Также после операции возникает опухание раны, покраснение и отечность. При пальпировании пораженной области выходит прозрачная или желтоватая жидкость.
К таким патологиям можно отнести возникновение перитонита или абсцесса, повреждение кишечника во время операции, инфицирование желчи и крови.
При проявлении неблагоприятных последствий пациенту необходимо срочно обратиться за помощью к доктору. Он проведет осмотр и назначит соответствующее лечение. Заниматься самолечением не стоит, так как такой процесс еще больше усугубит положение.
Одним из самых распространенных осложнений выступает развитие пневмонии. Возникает такой процесс из-за того, что во время выполнения манипуляций используют искусственное вентилирование легких.
Пневмония же проявляется из-за атипичной микрофлоры. При этом у больного могут наблюдаться поднятие температурных показателей до 39 градусов, лихорадочное состояние и сухой кашель, затруднение дыхания и сильное болевое чувство в голове и грудной области.
По статистике, около сорока процентов пациентов, которые перенесли операцию по удалению желчного пузыря, сталкиваются с побочной симптоматикой через несколько недель или месяцев.
К самым распространенным относят:
- Развитие диареи. Во многих случаях понос встречается в течение нескольких дней после операции. Но некоторые пациенты испытывают такое состояние на протяжении нескольких месяцев. После принятия пищи они могут сразу же бежать в туалет. Особенно если употребляется еда с большим содержанием жира.
Все дело в том, что кишечник переполняется желчью и не успевает ее перерабатывать. Такой процесс может длиться годами. Для облегчения симптоматики следует не только придерживаться особой диеты, но и принимать лекарственные препараты. - Синдром раздраженного кишечника. Даже после операции по удалению желчного пузыря печень по-прежнему вырабатывает желчь. Она позволяет переваривать жиры. Но так как место для ее хранения был устранен, желчь поступает напрямую в кишечник. Если пациент вовремя не принял пищу и остался голодным, то желчь все равно попадает в кишечник, вследствие чего раздражает его стенки.
- Появление отрыжки воздухом и урчания в животе. Такое явление возникает из-за того, что организм пытается перестроиться. В течение нескольких месяцев питание должно быть щадящим и не вызывать образование газов в кишечнике. Если пациент не соблюдает данное правило и продолжает питаться бутербродами, колбасами, копченостями, то это ведет к появлению отрыжки воздухов.
- Возникновение изжоги. Этот симптом встречается чаще всего. Почему происходит такое явление? Все дело в том, что после удаления органа происходит изменение состава желчи. Наличие в ней полезных веществ уменьшается, но зато повышается содержание холестерина. Когда такие вещества попадают в кишечник, они раздражают его стенки. Если у больного появилась изжога, то возможно он редко принимает пищу, переедает или употребляет более тяжелые продукты.
- Проявление сахарного диабета. После оперативного вмешательства организм является более уязвимым. Питание должно быть настолько правильным и щадящим, чтобы предотвратить развитие осложнений.
По статистике около двадцати процентов людей после холецистэктомии начинают страдать сахарным диабетом. Все дело в том, что изменение состава желчи ведет к падению полезных веществ. Вследствие чего организм попросту не способен перерабатывать нормально пищу. Из-за этого увеличивается количество холестерина и сахара в крови, что ведет к появлению заболевания.
При сахарном диабете необходимо часто наблюдаться у доктора. А в домашних условиях научиться контролировать уровень сахара в крови.
Если у пациента в течение шести-семи дней начинает сыпать на кожном покрове и появляется зуд, то это может указывать на то, что у больного появилась аллергическая реакция на анестезирующие препараты или антисептические средства.
Если высыпания на кожном покрове проявились в послеоперационном периоде через несколько недель или месяцев, то возможно возникла повышенная восприимчивость к продуктам питания. Чтобы избежать неблагоприятных последствий, пациенту рекомендуют исключить из рациона сильно аллергенную пищу.
В некоторых случаях холецистэктомия ведет к развитию серьезных осложнений. Возникать они могут по ряду причин, куда относят:
- Воспалительную инфильтрацию во время проведения хирургического вмешательства. Такой процесс затрудняет визуализацию тканей органа.
- Формирование спаечного процесса вследствие наличия холецистита в хронической форме.
- Необычное строение желчного пузыря, протоков и сосудов.
- Пожилой возраст.
К распространенным осложнениям относят кровотечение. Оно может проявляться из шва, где был проделан разрез. А также из-за большой формы желчного пузыря или наличия камней в его протоках.
Если кровотечение имеет наружный характер, то хирург переделывает швы и накладывает повязку, смоченную в антисептическом растворе.
Сложнее всего ситуация тогда, когда кровоточивость имеет внутренний характер. Чтобы ее приостановить, больному проводят повторное оперативное вмешательство и выясняют причину ее возникновения.
Когда кровь останавливают, пациенту в брюшную полость помещают отсос, чтобы откачать оставшуюся жидкость. После этого врачи внимательно проводят осмотр и зашивают рану.
Если у пациента проявилось данное состояние, то его оставляют в стационаре еще на несколько дней. Если потеря крови была большая, то выполняют переливание. После нормализации состояния пациента могут выписать домой.
К другому осложнению можно отнести желчеистечение. Во время устранения желчного пузыря в брюшную полость может попасть желчь. Если оперативное вмешательство проведено удачно, то герметичность пищеварительной системы не нарушается. Сформированная в печени желчь поступает напрямую в кишечник.
Если во время процедуры произошло нарушение, то желчь вытекает в брюшную полость. Такой процесс ведет к воспалению. Но вероятность развития данной патологии очень низкая. Встречается она лишь в одном проценте от всех случаев.
По каким критериям ставят осложнение в виде желчеистечения? После оперативного вмешательства в брюшную полость вставляют дренаж, чтобы откачать всю лишнюю жидкость. Если во время этого явления будет заметно выделение желчи, то можно говорить об осложнении.
К другим не менее распространенным осложнениям относят поддиафрагмальные абсцессы. Такие процессы чаще всего сопровождаются:
- Лихорадочным состоянием с повышением температурных показателей до 39 градусов. При этом пациент может жаловаться на болевое чувство в голове, мышечных и суставных структурах. При употреблении жаропонижающих средств эффект наблюдается недолго.
- Одышкой. Чтобы больному стало легче дышать, он старается найти то положение, в котором удобно лежать.
- Болезненными ощущениями в области нижних ребер при пальпировании и осмотре. Возможно возникновение асимметричности грудной клетки.
Чтобы определить размеры поддиафрагмального абсцесса, врач назначает рентгенографию и компьютерную томографию. Если диагноз подтверждается, то будет проведено повторное оперативное вмешательство.
Встречается и другой вид абсцесса — подпеченочный. Он возникает в правой области живота под печенью в том месте, где удален орган. Недуг характеризуется повышением температурных показателей до 38 градусов. Во время осмотра и пальпирования специалист обнаруживает напряженность мышечных структур. При этом болевое чувство отдает в лопатку или плечо с правой стороны.
Лечение такого типа абсцесса также проводится хирургическим путем. Хирург производит вскрытие и устанавливает дренаж. Существует в медицине и другая методика, которая подразумевает проведение пункции и дренирования при помощи ультразвука и компьютерной томографии. Так как во время заболевания возникает гной, в послеоперационном периоде назначаются антибиотики.
В любом случае какое бы осложнение или побочный эффект ни проявились у пациента, необходимо в срочном порядке обращаться к врачу. В дальнейшем от больного требуется соблюдение диеты, покоя и умеренных физических нагрузок.
- Много способов перепробовано, но ничего не помогает.
- И сейчас Вы готовы воспользоваться любой возможностью, которая подарит Вам долгожданное хорошее самочувствие!
Эффективное средство для существует. Перейдите по ссылке и узнайте что рекомендуют врачи!
источник