Явление, при котором появляется моча с кровью у женщин – гематурия. Этим признаком проявляются патологии, требующие немедленного вмешательства – терапевтического или хирургического. В половине случаев кровопотерю нужно компенсировать. Замещение предотвратит развитие анемии, позволит избежать геморрагического шока и летального исхода. Без специализированной медицинской помощи нельзя установить причину гематурии, восполнить объем утраченной крови. Вызов врача – непременное условие для сохранения здоровья и жизни.
Существует свыше 10 состояний, способствующих появлению эритроцитов в моче. Эти патологии связаны с нарушением состояния урогенитального тракта, дисфункцией эндокринной системы. Гематурия может быть обусловлена неправильным приемом лекарств, наличием в организме опухолевого процесса. Точную причину возникновения признака может установить только врач.
При инфекционно-воспалительных патологиях моча окрашена кровью незначительно. Факторы, способствующие развитию болезней урогенитального тракта у женщины:
- систематическое воздействие низких температур на организм
- отсутствие постоянного полового партнера
- занесение бактериальной, грибковой или вирусной микрофлоры с инструментов во время выполнения лечебно-диагностических процедур
- недостаточное выполнение гигиенических мероприятий
- пренебрежение использованием накладок при посещении общественного туалета
- злоупотребление тампонами во время месячных
Если гематурия вызвана инфекцией в мочеполовой системе, у женщины повышается температура тела, возникает болевой синдром. Локализация неприятного ощущения – пояснично-крестцовая область спины, влагалище, низ живота. Процесс выделения мочи сопровождается режущими ощущениями внутри уретры, урина имеет неприятный рыбный или кислотный запах. Одновременно с женщиной, лечение нужно проходить ее половому партнеру.
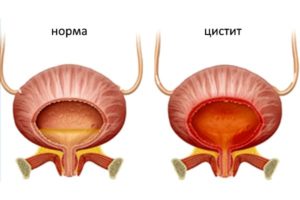
Воспаление мочевого пузыря развивается из-за переохлаждения, несоблюдения личной гигиены, чрезмерной активности во время полового акта, злоупотребления алкоголем. Также цистит возникает после недавней медицинской манипуляции инструментами, которые не продезинфицированы должным образом. Иногда мочевой пузырь воспаляется после сильного отравления – кислотами, щелочами, медикаментами, продуктами питания.
Моча окрашивается эритроцитами преимущественно при острой форме цистита, а не при хронической. Дополнительные симптомы:
- озноб, повышение температуры тела
- отказ от питания
- трудности с принятием удобного положения тела
- раздражительность, бессонница
Но основной признак патологии – частые позывы к мочеиспусканию (до 10 раз за 1 час), при этом ощущение полного опорожнения мочевого пузыря – не наступает. Процесс выделения урины сопровождается жжением в половом канале. Моча окрашивается эритроцитами из-за того, что воспаленный мочевой пузырь отекают, капилляры, пролегающие внутри тканей органа – повреждаются. Происходит кровоизлияние в мочу. Лечение патологии – преимущественно консервативное.
Представляет собой разрастание слизистого слоя матки – эндометрий преодолевает пределы детородного органа, охватывает полость малого таза. Отделы репродуктивной системы женщины расположены близко. Хотя изначальный очаг патологического процесса – матка, неблагоприятному процессу подвержены и придатки. Наряду с фаллопиевыми трубами и яичниками в группе риска органы мочевыделительной системы – мочевой пузырь, мочеточники, уретра.
Кроме появления крови в моче, на фоне эндометриоза у женщины возникают такие симптомы:
- Болезненность внизу живота.
- Сбой менструального цикла. Кровотечение длится до 2 недель, в выделяемых массах присутствуют крупные фрагменты, внешне напоминающие части печени.
- Равнодушие к половой жизни.
- Уменьшение объема мочи.
- Дискомфорт в промежности во время пребывания женщины в сидячем положении (симптом возникает при 3,4 стадии эндометриоза).
- Периодическое повышение общей температуры тела.
- Слабость, снижение трудоспособности, нарушение сна.
- Трудности с принятием удобного положения тела.
- Давящая болезненность во время интимной близости.
- Раздражение внутри урогенитального тракта при мочеиспускании.
Прогрессирование патологии занимает значительный период времени – от полугода до 2 лет. При регулярном посещении врача болезнь удается выявить на ранней стадии ее развития, и устранить без последствий для здоровья.
Слизистый эпителий уретры воспаляется из-за воздействия на него вирусов, грибков, бактерий или простейших. С момента попадания патогенной микрофлоры в организм до появления первых признаков проходит 1-3 дня.
Факторы, которые способствуют развитию уретрита:
- Слабая сопротивляемость организма.
- Несоблюдение правил личной гигиены женщиной или ее половым партнером.
- Использование слишком облегающего, натирающего нижнего белья.
- Воздействие на организм низких температур, повышенной влажности воздуха.
- Наличие урогенитального заболевания, при котором приходится расчесывать зудящий участок, что подвергает его повреждению, развитию воспаления.
- Наличие сахарного диабета. Болезнь вызывает раздражение слизистых оболочек органов, включая ткань уретры.
- Недавние диагностические или лечебные процедуры на урогенитальном тракте (если при их выполнении медперсонал применял нестерильные инструменты).
Клинически воспаление уретры проявляется болевым синдромом, повышением температуры тела, выделением патологической секреции из влагалища. При наружном осмотре в области наружного отверстия мочевыделительного канала определяют покраснение, отек тканей. Пациентка жалуется на дискомфорт, жжение при мочеиспускании. Уретрит достаточно быстро провоцирует развитие цистита – мочеиспускательный канал у женщин имеет небольшую длину и переходит в мочевой пузырь. Близкое расположение органов – причина быстрого расширения спектра воспаления в урогенитальном тракте.
Распространенная причина развития мочекаменной болезни – злоупотребление жирной, соленой, кислой, острой пищей, а также нефильтрованной (загрязненной) водой. Конкременты, или камни, образуются в почках из-за алкоголизма, хронической интоксикации лекарствами. Имеет значение обмен веществ организма женщины, ежедневный объем двигательной активности, наследственность.
Мочекаменная болезнь представляет собой формирование 1 или сразу 2 конкрементов – это индивидуальный фактор. Новообразование может самостоятельно покинуть предел почечной лоханки, переместиться в мочеточник. К этому предрасполагает резкое движение, физическая нагрузка. Далее конкремент сдвигается в мочевой пузырь, но в 80% случаев все же остается внутри мочеточника – перекрывая его просвет и вызывая задержку мочи.
Камни отличаются по форме, структуре – бывают гладкие, обтекаемые, шероховатые, с острыми или затупленными краями. От характеристик конкремента зависит степень выраженности почечной колики – приступа, возникающего при подвижности новообразования. В этот момент одновременно с гематурией:
- температура тела повышается до субфебрильных отметок
- возникает тошнота, нередко переходящая в рвоту
- обильно выделяется пот
- до критически высоких отметок повышается уровень артериального давления
Но преобладающий симптом почечной колики – боль. Пациентка ощущает сильный схваткообразный дискомфорт в пояснице с переходом на нижнюю часть живота. Спазмы вызывают высокий уровень раздражительности, беспокойства, реже – обморок вследствие шока.
Когда наблюдается насыщение мочи эритроцитами у беременной – это тревожный сигнал: нужно срочно связаться с наблюдающим гинекологом, вызвать скорую помощь. Гематурия в 80% случаев свидетельствует об отслойке плодного яйца – угрозе гибели ребенка и матери (от массивной кровопотери). Дополнительные признаки – резкая боль в надлобковой области, снижение уровня артериального давления, давящий дискомфорт в спине. Выкидыш может возникнуть на разном сроке вынашивания плода – из-за стресса, чрезмерной двигательной активности, травм, воздействия высокой температуры.
Кроме остальных симптомов, возникает вагинальное кровотечение. Другие причины появления гематурии у беременных – гломерулонефрит, увеличение давления внутри брюшной полости. При воспалении почек кроме крови в моче возникает тупая боль в пояснице, повышение температуры тела, слабость, отсутствие аппетита, сокращение объема выделяемой мочи. При повышении внутрибрюшного давления болевой синдром охватывает всю поверхность живота.
Кровь появляется в моче при развитии у женщины рака мочевого пузыря, почек, матки, яичников. Общие причины появления перечисленных болезней:
- Наследственная предрасположенность
- Работа в условиях токсического воздействия
- Регулярное воздействие стрессовых факторов
- Злоупотребление гормональными препаратами
- Частые случаи прерывания беременности
- Употребление продуктов с большим количеством стабилизаторов, красителей и других искусственных компонентов
Степень окрашивания мочи варьирует от слабо-розового цвета до интенсивного бардового оттенка с крупными фрагментами тканей органов. Насыщенность зависит от стадии опухолевого процесса, вида новообразования. Кроме эритроцитов в моче, состояние сопровождается дискомфортом в пояснице и внизу живота, снижением аппетита, выделением сгустков крови из влагалища.
Во время интимной близости возникает боль распирающего типа, ослабляется либидо, нарушается менструальный цикл. Крупная опухоль сдавливает мочеточники, кишечник: урина выделяется по каплям, возникает запор. Если гематурию длительное время не купируют, общие симптомы дополняются головокружением, тошнотой, слабостью, снижением показателей давления.
Патология представляет собой появление эритроцитов в моче спустя непродолжительный период времени после физической активности. Дополнительные признаки состояния – боль внизу живота, ощущение наличия инородного тела в спине. Иногда происходит повышение температуры тела до субфебрильных отметок. Также моча с кровью возникает у женщин из-за продолжительного влияния на организм жары или холода.
Воспаление клубочкового аппарата почек возникает вследствие переохлаждения, пребывания во влажной среде, перенесенной сильной интоксикации. Немаловажное значение имеет фактор генетической предрасположенности к гломерулонефриту. Кроме насыщения мочи кровью, женщину беспокоит тупая боль в пояснице, повышение температуры тела, отсутствие аппетита, слабость, снижение либидо. В отличие от похожего заболевания – пиелонефрита, гломерулонефрит – лидирующая причина почечной недостаточности.
Моча насыщается кровью при повреждениях отделов урогенитального тракта, брюшной полости. Причины таковых:
- падения, удары
- ДТП
- излишества во время полового акта
- неосторожные действия хирургов во время вмешательства (случайное повреждение органов, расположенных вблизи оперируемого)
- ненормированная физическая нагрузка во время трудовой деятельности или спортивной тренировки
- разрыв воспаленных органов
- самостоятельное вскрытие яичника или фаллопиевой трубы вследствие увеличения плодного яйца при внематочной беременности
Симптоматика перечисленных состояний, кроме гематурии – боль внизу живота и пояснично-крестцовой области; тошнота, рвота, слабость, снижение показателей давления. При массивной кровопотере пациентка теряет сознание, дополнительно возможно присутствие эритроцитов в каловых массах. В зависимости от индивидуальной чувствительности женщины, она может переносить болезненность, не догадываясь о повреждении внутренних органов.
Использование пероральных противозачаточных средств осложняется появлением эритроцитов в моче лишь в 10% случаев из 100. Побочный эффект вызван значительной нагрузкой на эндокринную систему, которую обеспечил препарат. Выделение крови из влагалища – последствие гормонального дисбаланса, возникшего в женском организме. При этом сопутствующие признаки – боль, повышение температуры тела – возникают редко. Учитывая анатомическую близость органов, при мочеиспускании урина окрашена эритроцитами, выделяемыми непосредственно из влагалища.
Использование препаратов, которые разжижают кровь и препятствуют формированию тромбов, потенциально может привести к развитию гематурии. Признак входит в число побочных эффектов от применения Фленокса, Гепарина, Фраксипарина и их аналогов. Причина развития осложнения – перенасыщение организма активными компонентами лекарств. О возникновении проблемы нужно немедленно сообщить врачу, назначившему антикоагулянт. Для прекращения выделения крови с мочой в 85% случаев достаточно только прекращения использования ранее назначенного препарата.
Если длительный период времени не устранять болезнь или состояние, вызвавшее развитие гематурии, возможно снижение уровня гемоглобина и формирование анемии. Другие потенциальные риски:
- Выкидыш, преждевременное наступление родовой деятельности. Развивается из-за частичной или полной отслойки плодного яйца от стенок матки.
- Гидронефроз, или водянка почки – это расширение ее оболочек из-за блокирования камнем оттока мочи. Если препятствие не устранять, повышается риск потери органа.
- Бесплодие. Возникает из-за спаечной болезни. Она развивается на фоне длительного воспаления в урогенитальном тракте, эндометриоза, перенесенной травмы органов малого таза или брюшной полости.
Почти в 100% случаев перечисленных осложнений можно избежать.
Когда эритроциты окрашивают мочу вследствие эндометриоза, необходимо обращение к гинекологу. Если гематурия у женщин вызвана уретритом, мочекаменной болезнью, циститом, гломерулонефритом – понадобится обращение к урологу. Когда моча имеет кровянистый оттенок из-за приема гормональных средств или антикоагулянтов – нужно посетить специалиста, который порекомендовал эти лекарства. Врач проведет осмотр, отменит ранее назначенный препарат или заменит его аналогом.
Когда кровь выделяется с мочой у беременных – следует обратиться к наблюдающему гинекологу. Но если гематурия интенсивная, нужно вызвать скорую помощь, а до приезда медиков ограничить двигательную активность. Онколога следует посетить при выявлении опухолевого процесса в урогенитальном тракте. Восстановление целостности отделов мочеполовой системы проводит уролог или гинеколог – в зависимости от поврежденного органа. При функциональной гематурии следует записаться к терапевту. Затем, с учетом установленной основной причины, лечение проводит специалист узкого профиля.
Для установления причины развития гематурии нужно провести УЗИ полости малого таза, лабораторный анализ крови, кала (на выявление скрытых эритроцитов), мочи. Дополнительно – пройти МРТ или КТ. Параметры конкремента и его точное расположение при мочекаменной болезни устанавливают с помощью обзорного рентгенологического исследования и последующей экскреторной урографии. При подозрении на наличие опухолевого процесса проводят биопсию пораженного органа с дальнейшим изучением образца ткани.
Остановку крови выполняют такими препаратами, как Дицинон, Этамзилат натрия, Аминокапроновая кислота, Кальция хлорид. При травмах отделов мочеполовой системы требуется экстренное хирургическое вмешательство. Врач восстанавливает целостность тканей, устанавливает дренажи (для профилактики скопления кровяных масс и последующего воспаления прилегающих тканей). Гломерулонефрит устраняют антибиотиками, противовоспалительными препаратами, гемостатическими средствами.
Камни урогенитального тракта удаляют консервативным или хирургическим способом. Вид лечения зависит от характеристик конкрементов (размера, состава, количества), вероятности их самостоятельного выведения наружу. Также учитывают возраст пациентки, показатели ее артериального давления. Если конкремент подлежит консервативному устранению, его выводят с помощью Фитолита, Уролесана, выполняют водную нагрузку.
Пациентке нужно выпить на протяжении 1 часа 2 л воды, после чего ей внутримышечно вводят мочегонный препарат – Фуросемид или Лазикс. После инъекции женщине следует усилить двигательную активность – за счет ходьбы, прыжков, занятия на тренажере. Физическая нагрузка спровоцирует движение камня и его выведение наружу. Чтобы не пропустить выделение конкремента, при позывах нужно мочиться только в емкость.
Когда камневидное отложение не подлежит консервативному устранению – пациентке проводят операцию: контактную литотрипсию. Метод предполагает дробление конкремента до состояния песка и последующее его вымывание из урогенитального тракта. Операция этого вида не требует разреза кожи, направлена на быстрое восстановление организма.
Опухолевый процесс устраняют посредством химиотерапии, лучевого воздействия, применения гормонов, хирургического вмешательства. Цистит, уретрит устраняют с помощью антибиотикотерапии, приема уросептиков, спазмолитиков, иногда – мочегонных препаратов. Дополнительно необходимо регулярно промывать мочевой пузырь и уретру антисептическими растворами. При травмах внутренних органов проводят заместительную гемотрансфузию – переливание объема крови, равного количеству, выведенному из тела.
Во всех перечисленных случаях пациентке назначают диету. В зависимости от фактора, который повлек окрашивание мочи эритроцитами, питание предполагает усиленное употребление овощей, фруктов, мяса, рыбы. Цель рациона – повысить уровень гемоглобина в крови, восстановить активность организма, улучшить общее самочувствие женщины.
Во всех клинических случаях, когда возникает гематурия, прогноз зависит от объема кровопотери, своевременности ее восполнения, основной причины развития признака. В 80% случаев насыщение мочи эритроцитами не приводит к тяжелым последствиям для здоровья. В 20% случаев, когда кровопотеря вызвана разрывом фаллопиевой трубы, яичника или другого органа, возможно наступление летального исхода. Причина смертности – сочетание геморрагического и болевого шока.
Чтобы предотвратить появление состояний, которые сопровождаются гематурией, нужно:
- Отказаться от неконтролируемого использования любых лекарств, не превышать дозировку препарата, назначенного врачом.
- Одеваться с учетом температурного режима окружающей среды, не допускать переохлаждения.
- Избегать повреждения тела – в быту, во время спортивных тренировок или трудовой деятельности.
- Нормализовать режим и качество питания.
- Избегать значительной физической нагрузки, не поднимать тяжести.
- Тщательно, регулярно выполнять гигиенические мероприятия.
- Отказаться от употребления алкоголя.
- Улучшить или изменить условия труда и проживания, не допускать пребывания вблизи источников интоксикации.
При наследственной предрасположенности к развитию любых заболеваний нужно регулярно проходить диагностику у специалиста соответствующего профиля. Своевременное обследование и, возможно, выявление патологии позволит купировать ее без последствий для здоровья. Немаловажно устранять все заболевания в острой форме их развития, не допуская принятия ими хронического течения.
Окрашивание мочи кровью всегда указывает на проблемы со здоровьем. Основная причина может заключаться в болезни или повреждении органов малого таза, брюшной полости. Чтобы избежать развития негативных последствий и сохранить репродуктивный статус, женщине нужно посетить врача и не отклоняться от его рекомендаций.
источник
Период менопаузы вызывает изменения во всех органах и их системах, а не только в репродуктивных, как обычно, ошибочно об этом думают многие дамы. Замедляются процессы обмена веществ, снижается иммунитет, страдает выделительная система. Поэтому менопауза и цистит – это такие две вещи, которые могут идти рука об руку, так как нередко женщины заболевают циститом в период климакса.
Менопауза наступает тогда, когда количество половых гормонов — эстрогенов значительно уменьшается. Эти гормоны существенно влияют на состояние кожи и слизистых оболочек, делая их более упругими и эластичными. Это касается и стенок мочевого пузыря: с возрастом они тоже становятся более тонкими и слабыми, кровь в них поступает уже намного хуже.
Цистит – это воспаление мочевого пузыря, и для того, чтобы началось воспаление, хватает уже и вышеперечисленных факторов, и при этом микробы начинают размножаться усиленно. Также во время климакса бактерии могут переходить на область мочевого пузыря и из репродуктивных органов. Сухость и воспаление влагалища легко переносятся на мочевой пузырь.
Кажется, что цистит при менопаузе появляется буквально из ниоткуда и практически сразу приобретает хроническую форму. Однако, провокатором инфекции может стать любое, даже самое минимальное переохлаждение, стресс, волнение или простудное заболевание, которому не уделялось должного внимания.
- Снижение защитной функции организма.
- Наличие у женщины патогенных микроорганизмов, которые и дают толчок к воспалению.
- Половые заболевания, типа хламидий, которые не лечатся должным образом, могут повлечь за собой цистит.
- Хронические воспаления почек или других внутренних органов, которые находятся рядом с мочевым пузырем. Они могут переносить воспаление и на мочевой пузырь.
- Снижение выработки гормона эстрогена.
- С камнями в почках тоже дела обстоят не лучшим образом: они часто провоцируют цистит.
Внимание! От цистита не застрахована ни одна представительница женского пола, потому как женский организм в принципе предрасположен к такой болезни. Если заболевание случилось один раз, то ничего страшного в этом нет. Нужно лишь правильно его вылечить, и сделать выводы. Однако, если недуг повторяется несколько раз с завидной регулярностью, то оставлять это без внимания нельзя, и стоит пройти серьезное обследование организма.
Симптомы цистита при климаксе схожи с симптомами цистита у женщин репродуктивного возраста. Для этого заболевания характерны:
- Дискомфорт в области интимного места.
- Болезненные ощущения при походах в туалет. Эти походы в туалет становятся неестественно частыми.
- Во время акта мочеиспускания из мочевого канала выделяется кровь. После того, как женщина сходила в туалет, внизу живота ощущаются боли: так как воспаленный мочевой пузырь опорожнился, и стенки его касаются друг друга, а так как они воспалены, то больная ощущает дискомфорт.
- Цвет мочи постоянно меняется, из-за того, что есть кровь в моче.
- Выделения из области влагалища со зловонным запахом.
- Если больная долгое время ничего не предпринимает, то у нее может быть высокая температура, начаться тошнота и рвота.
Внимание! Для лечения и постановки верного диагноза нужно обязательно обращаться к врачу, так как самолечение может сделать пациентке только хуже, и ее недуг перерастет в хроническую форму.
Для того, чтобы врач смог установить верный диагноз и определить степень развития заболевания, пациентке нужно сдать мочу на общий анализ, а также на предмет содержания в ней бактерий, которые провоцируют цистит. Помимо этого нужно сделать УЗИ почек и УЗИ мочевого пузыря. Основываясь на этих данных, врач ставит диагноз и назначает соответствующее лечение.
Так как цистит при климаксе вызван отсутствием половых гормонов, то нужно восполнить этот недостаток. И если женщине еще не назначена заместительная гормональная терапия, то врач обоснует необходимость приема гормонов. Возможно, гормоны нужно будет принимать на протяжении всей своей оставшейся жизни.
Однако, только при помощи гормонов цистит не вылечить. Придется употреблять еще ряд медикаментов и соблюдать некоторые правила.
- На ранних стадиях болезни нужно применять мази и гели для наружного применения, которые помогают снять воспаление.
- Если женщина вовремя не обратилась к врачу и запустила свое заболевание, то лечиться придется более интенсивно. Для полного уничтожения бактерий нужны антибиотики, курс которых назначается врачом. Кстати, антибиотики – это такой препарат, который нужно употреблять по определенной схеме. Забывать о том, что нужно выпить лекарство и по каким-то другим причинам пропускать их прием крайне нежелательно.
- Для того, чтобы слизистые влагалища не были слишком сухими и не усугубляли ситуацию, рекомендуется использовать свечи, например, Овестин.
Народные методы лечения можно использовать при цистите в менопаузу, как дополнительное средство для поддержания своего здоровья. Но перед этим тоже нужна консультация врача, так как народные средства могут оказаться не такими безобидными, как может показаться на первый взгляд.
- В первую очередь, помогает вывести бактерии из организма обильное питье. Пить можно все что угодно: морс, компоты, минеральную воду, соки и чаи из трав.
- Если в моче нет крови, то живот можно прогревать при помощи грелки или бутылки с теплой водой.
- При менопаузе хорошо подходит настойка рябины. Для ее приготовления возьмите 200 граммов плодов рябины и залейте их либо водкой, либо коньяком. Лекарство должно настаиваться 2 недели в темном месте, посте этого его нужно процедить и пить по одной чайной ложке перед каждым приемом пищи.
- Залейте водкой 200 граммов шишек хмеля, настаивайте лекарство неделю и принимайте по 10 капель, растворенных в стакане воды дважды в день независимо от приема пищи.
- Отвар из семян петрушки – это отличное мочегонное средство. Для этого возьмите чайную ложку семян петрушки и залейте их литром воды. Оставьте на ночь для настаивания, наутро процедите и употребляйте по паре глотков каждые три часа.
- Тщательным образом соблюдайте правила личной гигиены.
- Постарайтесь, чтобы бактерии не попадали на область влагалища из заднего прохода.
- Для подмывания пользуйтесь только мягким мылом для интимной гигиены.
- Выбирайте только мягкое белье из натуральных тканей, чтобы кожа могла дышать в нем.
- Постарайтесь кушать поменьше соленого, острого, приправ. Эти блюда провоцируют воспаление слизистых оболочек.
- Избегайте переохлаждений. Даже самые банальные замерзшие руки могут стать поводом к развитию заболевания.
- Пейте как можно больше воды: до 2 литров в день.
- Избегайте возникновения запоров, так как сильное напряжение при дефекации может повредить стенки мочевого пузыря.
Таким образом, цистит во время климакса – это очень коварное заболевание, и женщины подвержены ему в большей степени только потому, что так устроена их половая система. Период менопаузы только лишь увеличивает эти риски, поэтому важно быть предельно внимательной к своему женскому здоровью, и в случае любого недомогания обращаться к врачу, так как климакс и цистит – это очень опасное сочетание.
Познавательное видео по этой теме:
источник
Ко многим женщинам климакс и цистит приходят практически одновременно. Это связано с тем, что во время климактерического периода происходит угасание гормональной деятельности яичников. Они постепенно продуцируют меньшее количество эстрогенов.
В женском организме происходит гормональная перестройка, которая сопровождается существенным снижением иммунитета. Всё это приводит к тому, что организм дамы становится чувствительным к воспалительным процессам, в том числе мочевыводительная система. Мы рассмотрим, как лечить цистит, и какие у него признаки.
Цистит – это болезнь, при которой воспаляется слизистая оболочка мочевого пузыря. Этим довольно неприятным заболеванием могут болеть женщины в любом возрасте. У представительниц прекрасного пола репродуктивного возраста, как правило, болезнь проявляется очень ярко.
Можно выделить следующие основные признаки развития цистита:
- Существенно увеличивается количество мочеиспусканий на протяжении дня. У некоторых женщин доходит до 60 раз.
- В ночное время возникает необходимость к мочеиспусканию более 2-3 раз.
- Во время интимных отношений дама ощущает дискомфорт.
- Появляются частые ложные позывы к мочеиспусканию.
- После мочеиспускания выделяются капельки крови.
- Во время мочеиспускания появляется ярко выраженные боли.
- В моче могут появляться нехарактерные выделения.
Как видим, все симптомы указывают на возникшие проблемы в мочевыделительной системе. Поэтому, не заметить развитие цистита дама не сможет. При климаксе симптомы заболевания менее выражены.
- Увеличение количества мочеиспусканий в дневное время. Но оно менее интенсивное, чем у женщин в репродуктивном возрасте. Как правило, колеблется в пределах 10-20 раз на протяжении дня.
- Моча меняет окрас и появляется специфический запах, которого раньше не было.
- Дама ощущает неинтенсивные болевые ощущения либо дискомфорт в надлобковой области.
- Температура тела повышается до значений 37-37,20С, что указывает на воспалительный процесс.
Создаются благоприятные условия для того, чтобы в орган проникали болезнетворные микроорганизмы, которые провоцируют цистит у женщин: кишечная палочка, стафилококк, анаэробная бактерия, хламидия и др.
Инфекция может попадать в мочевой пузырь из влагалища. Сухие стенки половых органов более уязвимы для микроорганизмов, провоцирующих воспалительный процесс.
Микрофлора из воспаленного влагалища из-за сухости слизистых легко переносится в органы мочевыводительной системы. Кроме того, цистит при климаксе развивается по причине сниженного иммунитета. К болезни может привести незначительное переохлаждение организма, стресс или другой фактор.
Во время климактерического периода выделяют такие стадии развития цистита:
- Катаральная стадия – это начальная фаза развития болезни.
Именно на ней происходит инфицирование мочевого пузыря. У дамы менопаузального возраста появляется дискомфорт в нижней части живота и ложная потребность помочиться. Во время мочеиспускания возможна боль и резь. Внешняя оболочка гениталий будет иметь сильно красный цвет. Следует обратиться к урологу и пройти УЗИ мочевого пузыря. При обследовании специалист выявит, что нижний фрагмент органа покраснел, имеет отёчность и небольшие эрозии. - Интерстициальное воспаление уже сопровождается заметным дискомфортом не только в мочевом пузыре, но и мочеиспускательном канале.
Женщина может ощущать постоянную ноющую боль, которая сменяется острой или сильной болью. Возможны случаи недержания мочи. Даму должно насторожить, что у мочи появился резкий и неприятный запах, мутный осадок, а иногда может присутствовать кровь. На УЗИ будет виден сильный отёк слизистой мочевого пузыря, и значительные эрозии с кровоизлияниями. Иногда появляются наросты в виде полипов. Анализ мочи покажет наличие лейкоцитов. - Атрофический цистит – это хроническая стадия болезни.
Для неё характерно недержание мочи при слабовыраженных болях или даже при их полном отсутствии. Из-за того, что произошли стойкие разрушения слизистой мочевого пузыря, ухудшилось его функционирование. Во время специального исследования цистоскопии или УЗИ будет обнаружено, что слизистая побледнела, имеет слабовыраженный рисунок сосудов и происходит её атрофия или другими словами отмирание. Стенки мочевого пузыря стали более толстыми, а объём уменьшился. Возможно нарастание полипов. Из-за регулярного застоя мочи могут образовываться камни и различные новообразования.
Когда женщина обращает внимание на первые симптомы и сразу обращается к специалисту для назначения правильного лечения, то заболевание не переходит на следующую стадию.
Лечение цистита при климаксе должен проводить только доктор. Прежде чем назначать лекарства он проведет диагностику, которая включает: анализы крови и мочи, УЗИ мочевого пузыря, цистоскопию – исследование мочевого пузыря изнутри при помощи специального прибора цистоскопа.
Врач назначит медикаментозное лечение, которое будет направлено на следующие аспекты:
- Устранение возбудителя цистита.
С этой целью проводят посев мочи. Этот анализ длится от 5 до 7 дней. Он позволяет выявить бактериальную, вирусную или грибковую природу микроорганизма, спровоцировавшего воспалительный процесс. В зависимости от его природы врач назначит конкретные препараты. До получения результатов анализа пациентке назначают антибиотики: Фурадонин или Ципрофлоксацин. Они благодаря широкому спектру действия воздействуют на возбудителя, устраняют воспаление, а также исключают возможность вторичного присоединения инфекции, что при климаксе не редкость. - Прекращение воспалительного процесса при помощи стероидных или нестероидных лекарств.
- Облегчение болевых ощущений при мочеиспускании.
С этой целью назначают болеутоляющие средства и спазмолитики. - Восстановление гормонального фона.
Для этого женщина сдает анализ крови на гормоны.
В тех случаях, когда у дамы температура тела повышена до 380С или есть острый болевой синдром, то лечение проводят в стационаре. Когда результаты анализа мочи покажут большую концентрацию бактерий, то пациентке нужна госпитализация. Для интоксикации организма непосредственно в мочевой пузырь через катетер вводят антибактериальные и антисептические препараты.
Терапия напрямую зависит от стадии цистита:
- На катаральной стадии назначают гормональные средства местного использования: гели, кремы и свечи. К самым популярным относятся: Овестин, Дивигель и Климара. Курс лечения 3 месяца. За это время восстанавливается структура и тонус слизистой. Для снятия воспалительного процесса назначают: Цистон, Канефрон и Фитолизин.
- На интерстициальной стадии прописывают гормональные препараты в таблетках и дополнительно те же средства местного использования, что на предыдущей стадии. Хороший эффект показывают следующие гормональные препараты: Дивина, Климонорм, Климен. Для устранения бактерий назначают: Нолицинон, Монуралом и др. Если необходимо купировать боль при мочеиспускании, то рекомендуют Но-Шпу, Спазган, Папаверин и Баралгин.
- На атрофической стадии слизистая становится нечувствительной к эстрогенам и поэтому, гормональные лекарства не дают эффекта. Для устранения бактерий и купирования боли назначают вышеупомянутые лекарства. Справиться с недержанием мочи можно только хирургическим путём. Поэтому, желательно не доводить цистит до этой стадии.
Важно знать, что при своевременно начатой заместительной гормональной терапии атрофия слизистой мочевого пузыря не начнётся. Поскольку будет устранена причина – дефицит эстрогенов.
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Согласно медицинской статистике, менопауза у женщины начинается, в среднем в возрасте 45-47 лет. Гормональный фон в этот период претерпевает значительные изменения, что не может сказаться на состоянии здоровья и самочувствии. Женщина ощущает приливы жара, периодически учащается сердцебиение, нередко нарушается сон, повышается раздражительность, развивается хроническая форма цистита. Цистит при климаксе — частое явление, ведь гормональная «революция» делает организм очень уязвимым для воспаления.

Значимый фактор патогенеза заболевания — недостаточная выработка гормона эстрогена. Из-за нехватки эстрогена слизистая мочевого пузыря истончается, а защитные функции снижаются и бактерии задерживаются, провоцируя воспаление.
Виновниками цистита часто выступают кишечная палочка, стафилококк, протей — условно-патогенные микроорганизмы, а значит, роль в развития заболевания сыграли дополнительные факторы, присутствие которых дало толчок воспалению.
Хламидии, уреаплазмы, микоплазмы — верные спутники цистита. По статистике, хламидии обнаруживаются в 33-42% случаев. Мочевой пузырь затрагивается и из-за хронического воспаления почек или других соседних органах. Цистит зачастую проходит сам после устранения источника инфекции.
Далеко не в каждом случае цистит при климаксе связан с развитием вирусной или бактериальной вирусной инфекции и диагностируется по факту начала физиологической менопаузы или в связи с операцией по удалению яичников. С другой стороны, частые эпизоды проявления цистита – веский повод провести детальное обследование.

Толчок развитию воспаления обычно дает эпизод переохлаждения. Затем проявляются первые признаки цистита — мочеиспускание резко учащается и становится болезненным. Иногда заболевшие посещают туалет десятки раз в течение суток, а объем мочи не превышает 20 мл. При цистите температура тела практически никогда не повышается, а прощупывание обнаруживает небольшую боль в нижней области живота.
Для цистита характерно изменения в моче: она становится непрозрачной, к последней порции примешивается кровь, если воспаление затронуло шейку мочевого пузыря. Сжатие провоцирует вброс небольшого количества крови из подслизистого слоя.
Анализ мочи показывает повышенное содержание лейкоцитов, эритроцитов и эпителия, однако в некоторых случаях патологические изменения не обнаруживаются.
Острый цистит при климаксе сопровождается явными симптомами около недели или чуть дольше, после чего они идут на спад. Если признаки цистита присутствуют более продолжительное время, это говорит о переходе болезни в хроническую форму. Тогда обследование поможет установить, что именно поддерживает воспалительный процесс.
Хронический цистит при климаксе может проявляться неприятными ощущениями внизу живота, так и учащенным мочеиспусканием даже случаями недержанием мочи. Конечно же, при хронической форме периодически бывают вспышки обострений, чаще — в осенний и весенний сезон.

Для точного распознавания цистита необходима дифференциальная диагностика, проведение лабораторных и инструментальных исследований.
Дифференциальная диагностика. Характерная клиническая картина цистита и нормализация самочувствия женщины после приема антибактериальных препаратов позволяют быстро диагностировать острую форму. Если организм не отреагировал на такую терапию, а заболевание перетекло в хроническую форму, обязательно нужно выявить причину или дифференцировать цистит от прочих возможных заболеваний. Если есть нарушения мочеиспускания без пиурии, следует проверить соседние органы: такие признаки характерны для гинекологической патологии.
Лабораторная диагностика включает несколько анализов:
- Общий анализ крови. Почти всегда остается в норме, иногда сигнализирует о присутствии незначительного воспалительного процесса. Общий анализ мочи — ключевое исследование, позволяющее выявить патологии органов мочеполовой системы. Мутная моча при цистите обусловлена содержанием лейкоцитов, гнойных компонентов, бактерий, эпителия, эритроцитов. На виде мочи сказывается наличие соли мочевой кислоты, белка. Резкий неприятный запах указывает на очень запущенный случай.
- Анализ мочи по Нечипоренко. Итог этого исследования детальнее обозначит состояние мочеполовой системы. Исследование выявляет концентрацию элементов в одном миллилитре мочи из средней порции. Среднюю порцию мочи исследуют в обязательном порядке, если есть расхождение с нормальными показателями в общем анализе. В норме в моче содержится до 1000 красных кровяных телец, 2000 лейкоцитов и 20 цилиндров. Если эти цифры многократно превышены, диагностируют острый цистит.
Инструментальная диагностика. В первую очередь для выявления цистита проводится цистоскопия. Ее суть — визуализация органов с помощью цистоскопа. При острой форме инструментальные манипуляции недопустимы: они могут не только причинить боль, а и травмировать органы, что интенсифицирует инфекционный процесс. Эта процедура проводится исключительно при хроническом цистите, при климаксе именно эта форма более распространена.
Кроме этих исследований и анализов, причины и степень тяжести цистита при климаксе поможет определить анализ на инфекции, УЗИ, урофлоуметрия, биопсия.

Для лечения цистита при климаксе назначают, помимо антибактериальных медикаментов, заместительную пожизненную гормонотерапию. Принимаемые препараты и формы их выпуска могут корректироваться с течением времени.
Наиболее широко при климаксе применяются лекарства в таблетках, можно воспользоваться также специальными пластырями, мазями, вагинальными свечами, инъекциями.
Все эти лекарства объединяет то, что они содержат исключительно натуральные женские половые гормоны и поэтому их применяют с минимальным риском развития побочных эффектов, последствия и осложнений. Многие из медикаментов состоят из гестагенов — гормонов, предотвращающих развитие чрезмерного разрастания эндометрия.
Препараты Цикло-прогинова, Дивина, Климонорм, Климен имеют схожий состав и механизм действия — это двухазные эстроген-прогестагенные препараты. Они содержат производную гормона прогестерона, который предотвращает гиперплазии и рак эндометрия. Эстрадиол восполняет недостаток эстрогенов, благодаря чему устраняются климактерические симптомы психо-эмоционального и вегетативного рода, замедляется старение эпидермиса и истончение слизистых оболочек, в том числе -мочеполовой системы.
Климонорм особо рекомендован женщинам с чрезмерным волосяным покровом, кожей с расширенными порами и избыточной работой сальных желез, пониженным тембром голоса и прочими признаками избыточной выработки мужских гормонов.
В составе Гинодиан-Депо присутствуют, напротив, мужские половые гормоны. Препарат подойдет женщинам, у которых слишком сухая и склонная к образованию морщин кожа. Гинодиан-Депо применяется в виде ежемесячной инъекции.
Трисеквенс – это новая разработка фармацевтической промышленности. В упаковке не 21, а 28 таблеток: Трисеквенс принимается не традиционными прерывистыми курсами 21/7, а ежедневно без перерывов.
Женщинам, которым довелось перенести операцию по удалению матки, рекомендуют препараты, содержащие исключительно эстрогены. К ним относятся Прогинова, Премарин, Хормоплекс, Эстрофем.
Для нормализации работы мочеполовой системы при климаксе хороший результат дадут эстрогенные препарат — Овестин либо Эстриол. Использование женских гормонов, которые вводятся непосредственно во влагалище, способствуют росту влагалищного эпителия, активизации циркуляции крови, восстановлению эластичности стенок влагалища, росту выработки гликогена, нормализации микрофлоры. Благодаря интенсивному кровоснабжению мочевого пузыря и уретры, нормализуется тонус, растет уротелий, налаживается выработка необходимой слизи. Кроме того, эстриол в составе Овестина или Эстриола помогает эпителию мочеполовой системы противостоять развитию инфекционных и воспалительных процессов, способствует нормализации мочеиспускания. Эстриол, в отличие от других препаратов с эстрогенами, действует короткий промежуток времени. Поэтому нет необходимости в полноциклического введения прогестагена и нет последствий внезапной отмены, чреватого кровотечением.
Свечи Овестин применяются по 1 суппозиторию (0,5 мг) каждый день в течение 14-21 дня в период интенсивной терапии, а как поддерживающее лечение при климаксе- 1 суппозиторий 2 раза в неделю.
Когда терапевтические методы не принесли результатов, показано оперативное лечение. Согласно данным статистики, примерно 6 % больным с диагнозом хронического цистита необходимо оперативное лечение.
- Особенности анатомического строения, когда мочеиспускательный канал, находится слишком близко ко входу во влагалище. Тогда во время половых контактов канал может втягиваться во влагалище, вследствие чего травмируется отверстие канала и возникают болевые ощущения. Так же такое строение провоцирует развитие инфекций, которые с легкостью проникают в мочевой пузырь, и воспалений в нем. Во время операции хирург смещает канальное отверстие, и тогда проблема решается. Это относительно несложное хирургическое вмешательство, поэтому восстановление проходит быстро. После операции назначают курс антибиотиков и воздержание от половой жизни в восстановительный период.
- Рецидивирующий цистит. Что же вызывает рецидив цистита при климаксе? Это происходит вследствие многих причин, и, в том числе, из-за опускания либо выпадения матки или из-за того, что мышечные волокна в районе шейки мочевого пузыря заменяются соединительной тканью. Участок шейки удаляют с помощью специальной петли, разогретой с помощью электротока. Операция проходит бескровно: петля не только срезает ткань, а и одновременно коагулирует сосуды.
- При некротических формах цистита, когда происходит омертвение стенки мочевого пузыря, накладывают эпицистостому — специальную трубку для отведения мочи. Затем лечат воспаление и удаляют трубку только тогда, когда получается емкость органа за счет тренировок увеличить до 150 мл.
- Интерстициальный цистит. Возникает из-за рубцов или на стенках мочевого пузыря. Они могут никак не беспокоить, но иногда именно они – виновники болевых ощущений при мочеиспускании. Удаление проводится под общей анестезией с помощью цистоскопа.
- В самых крайних случаях, когда прогноз развития заболевания неблагоприятный, а справиться иными методами невозможно, проводят резекцию мочевого пузыря. Резервуар для мочи заменяются частью толстого или тонкого кишечника.
Кроме гормональной терапии, при менопаузе принимают гомеопатические средства на базе фитоэстрогенов.
Фитоэстрогены наиболее мягко воздействуют на женский организм, абсолютно безопасны для длительного применения. Таким образом, организм женщины в течение долгого времени получает небольшие дозы растительных эстрогенов и его настройка происходит постепенно и естественно. Самые популярные гомеопатические препараты:
- Ременс снижает проявления климакса (перепады настроения, головокружения, избыточное потоотделение, нервозность, приливы). Ременс замедляет процессы увядания и старения, препятствует набору лишних килограммов, прекрасно переносится женским организмом, не имеет противопоказаний и прием его не чреват побочными реакциями. Ременс прописывают по 10 капель трижды в день. Терапия при менопаузе должна длиться не менее 6 месяцев.
- Ледис формула «Менопауза» содержит вытяжку растений, минералы и витамины групп Е и В. Это средство подходит предотвращает ломкость костей и восполняет недостаток витаминов, стабилизирует эмоциональное состояние.
- Ци-Клим. В его основе — экстракт цимицифуги. Эффективен при повышенной раздражительности, апатии, перепадах настроения, бессоннице, чрезмерном потоотделении, приливах и расстройствах, сопровождающих менопаузу. Препарат противопоказан женщинам, у которых обнаружены эстрогенозависимые новообразования.
- Эстровэл активизирует защитные функции организма, предотвращает ломкость костей, снижает интенсивность приливов.
- Феминал создан на основе экстракта красного клевера, препарат восполняет недостаток половых гормонов при менопаузе.
Поддержать организм и помочь справиться с циститом в хронической форме поможет обильное питье – оно помогает выводит из мочевого пузыря «провокаторов» воспаления. Здесь годится и брусничный или клюквенный морс, и неконцентрированный компот, и минеральная вода, и чай из трав. Ацидофильные кисломолочные продукты способствуют восстановлению нормальной флоры.
В меню не должно присутствовать слишком острых или соленых блюд. Лучше остановиться на молочных продуктах и растительной пище.
Если моча не содержит крови, можно прогреваться: подойдет прием ванны, грелка на живот или можно попарить ноги.
После наступления менопаузы полезно принимать рябиновую настойку. Она улучшает самочувствие, повышает трудоспособность и энергичность. 200 гр. свежей либо 100 гр. сухой измельченной рябины и настаивают 14 дней на литре коньяка либо водки. Затем настойку процеживают и пьют по 1 чайной ложке трижды в день.
Шишки хмеля содержат растительные фитогормоны, которые снимают выраженность симптомов климакса, вызванных дефицитом эстрогена. 100 грамм шишек настаивают на 500 мл водки 7 дней, затем процеживают. Дозировка приема — дважды в день по 10 капель. По такой схеме можно принимать настойку несколько недель, а затем сделать перерыв.
Нельзя недооценивать целебное действие трав, из которых можно приготовить настои и отвары.
- Взять равные части плодов можжевельника, траву тысячелистника и зверобоя, брусничные листки. 2 столовых ложки смеси заварить 0,5 л кипятка в термосе на ночь. Пить по 50-100 мл 4-5 раз в день до еды. Курс лечения составляет два месяца. Если цистит в хронической форме, после курса лечения делают двухнедельный перерыв, а затем продолжают лечение с помощью другого сбора.
- Взять равные части брусничных листков, цветков календулы, семян льна, травы фиалки трехцветной. 2 столовых ложки сбора заварить 0,5 л кипятка в термосе на ночь. Принимать таким же курсом, как и первый сбор.
- Еще один отвар готовится из побегов багульника — 5 частей, травы зверобоя — 5 частей, семян льна — 1 часть, листков мяты — 3 части, сосновых почек— 3 части, травы хвоща— 4 части. Готовится и принимается по такой же схеме.
- Отвар семян петрушки – прекрасное мочегонное средство при цистите. Чайную ложку семян заливают литром на ночь литром воды комнатной температуры, затем пьют по 3 столовых ложки настоя каждые 3 часа.
Цистит при климаксе – коварное заболевание, которое может доставить немало неприятностей. Здесь диктуются довольно жесткие меры терапии, потому что в период менопаузы болезнь легко переходит в хроническую форму. Победить его можно быстрее, если комбинировать лечение по отработанным медикаментозным методикам с лечением народными средствами.

источник

Есть и другие описания того, чем является гематурия (что это такое у женщин и мужчин): след крови в моче, эритроциты в моче, или видимая кровь в моче.
Гематурия бывает макроскопической и микроскопической.
- В первом случае кровь в моче видна невооруженным глазом. При этом изменения в цвете мочи может варьироваться от розового до темного (как напиток кола), возможно наличие сгустков крови.
- Микроскопическая гематурия не видна без микроскопа. Она часто обнаруживается случайно, при ежегодном медицинском обследовании на работе, или же при исследовании мочи пациента с симптомами инфекции мочевыводящих путей.
Во многих случаях появлению крови в моче не сопутствуют дискомфортные ощущения. Это — бессимптомная гематурия. Но бывает, что кровь в моче сопровождается различными симптомами, начиная от частых позывов к мочеиспусканию и заканчивая дизурией — болью во время мочеиспускания. В некоторых случаях, связанных с инфекцией в почке и мочевыводящих путях, боль может «дополняться» лихорадкой.
Распространенность бессимптомной гематурии у взрослых женщин и мужчин колеблется в широких пределах. По данным популяционных исследований показатели распространенности данного состояния варьируются от 1% до 16%. Этот диапазон объясняется различиями в демографии пациентов, количестве наблюдений, методов диагностики, и количестве скрининговых тестов на одного пациента.
Пациенты пожилого возраста, с высоким риском урологической заболеваний, имеют более высокий показатель распространенности гематурии. По данным долгосрочного исследования израильских ученых, стойкая бессимптомная микроскопическая гематурия, развившаяся в подростковом возрасте, дает повод заподозривать развитие терминальной стадии почечной недостаточности у пожилых людей.
Что такое гематурия у женщин при различных состояниях:
- В норме количество эритроцитов в моче у женщин не должно превышать 3 в поле зрения. То есть без микроскопа их не увидеть, и окрашивать жидкость в красный цвет они не могут.
- При беременности кровь в моче может «говорить» о росте плода или же указывать на изменение гормонального фона у беременной женщины, заболевание мочеполовой сферы, проблемы со свертываемостью крови, диатез, наличие камней в мочевом пузыре или почках. Редко гематурия появляется у беременных женщин старше 40 лет при раке почки или мочевого пузыря. Иногда кровотечение из прямой кишки при геморрое (частом спутнике женщин в положении) может быть спутано с гематурией.
- Гематурия при лактации чаще всего является следствием геморрагического цистита, травмы влагалища или пиелонефрита.
- При менопаузе гематурия может быть вызвана онкологическим заболеванием. Однако есть и менее опасные причины: терапия эстрогенами, воспалительное заболевание мочевого пузыря, полипы в матке, атрофический вагинит, эндометриоз и сильная сухость слизистой влагалища.
- В подростковом возрасте примесь крови в моче — возможное следствие повышенных физических нагрузок, инфекционной болезни мочеполовой системы, печеночной недостаточности или острого гломерулонефрита.
Наиболее распространенные причины гематурии:
- Цистит, уретрит и пиелонефрит.
- Маточное или вагинальное кровотечение.
- Менструация.
- Камни в почках и мочеточнике могут спровоцировать микроскопическую гематурию, но иногда возникает и макрогематурия.
- Поражения мочевого пузыря, в том числе полипы.
- Киста в почке, в том числе поликистоз почек.
- Доброкачественная опухоль и рак почек. Выявить опухоли можно прежде чем они разрастутся настолько, чтобы вызвать гематурию. Разумеется, если человек будет проходить ежегодные профилактические осмотры.
- Камни в мочевом пузыре.
- Уретральные опухоли, полипы и дивертикулы — мешковидные выпячивания стенки полого или трубчатого органа.
- Геморрагический цистит.
- Лекарства. Общие препараты, которые могут вызвать макрогематурию, включают: аспирин, пенициллин, варфарин и гепарин для разжижения крови, и противораковые препараты с циклофосфамидом.
- Серьезные физические нагрузки. Не совсем ясно, почему они вызывают макрогематурию. Возможно, это объясняется травмой мочевого пузыря или обезвоживанием. Чаще всего гематурия бывает у людей, чья спортивная деятельность связана с бегом.
- Гематурия может быть первым признаком внутренней болезни почек (клубочкового заболевания).
Менее распространенные причины гематурии включают:
- Рак толстой кишки или мочевого пузыря.
- Рак мочеточника.
- Радиационный цистит. Он может возникнуть у женщин, которые подверглись облучению таза в прошлом для лечения рака матки.
Выяснив об особенностях гематурии, что это такое у женщин, важно отметить, что из-за цистита, который часто встречается у женщин, гематурию могут неправильно отнести к инфекции мочевых путей. Однако, и кровь в моче и симптомы инфекции мочевых путей могут совпадать с другими, более серьезными причинами гематурии.
Поэтому, увидев изменение цвета мочи, следует немедленно обратиться к врачу без самостоятельного назначения противовоспалительных лекарств, антибиотиков, народных средств и т.д.
Факторы риска для развития опасной болезни у пациенток с микроскопической гематурией:
- Курение.
- Профессиональное воздействие химических веществ или красителей (например, бензина, ароматических аминов).
- Возраст старше 40 лет.
- История урологического расстройства.
- Инфекции мочевыводящих путей.
- Облечение органов малого таза.

Различные факторы могут привести к ложно-положительным и ложно-отрицательным результатам анализа мочи на гематурию.
- Например, ложно-отрицательный результат может быть вызван приемом витамина C.
- Ложно-положительный результат может быть следствием миоглобинурии или загрязнения мочи менструальной кровью.
Иногда врач может рекомендовать дополнительные тесты, в том числе:
- Ультразвуковое сканирование.
- Цистоскопию. В ходе данной процедуры врач проводит узкую трубку, снабженную миниатюрной камерой в мочевой пузырь. «Зрение» при помощи цитоскопа дает более точную информацию о состоянии мочевого пузыря и уретры, по сравнению с обычным физическим осмотром.
Несмотря на все обследования, причина появления крови в моче иногда не поддается выявлению. В этом случае врач, скорее всего, порекомендует пациентке регулярно сдавать анализы.
Гематурия не имеет специфического лечения. Вместо этого лечащий врач сосредоточится на основном заболевании, таком как:
- Инфекция мочевых путей. Обычно для их лечения применяются антибиотики. Симптомы стихают через несколько дней после начала приема лекарства, но повторяющиеся инфекции, возможно, потребуют длительной терапии.
- Камни в почках. Маленькие камни в почках могут выйти, если потреблять большое количество жидкости. Пациентке следует поговорить со своим врачом о соответствующем количестве жидкости. Если это не сработает, уролог, скорее всего, порекомендует более инвазивные меры, такие как ультразвуковое дробление камней на мелкие кусочки. А в некоторых случаях удалить камень поможет только хирургическая операция.
- Болезни почек. Независимо от того, что вызвало проблему, цель лечения — снять воспаление и ограничить дальнейший ущерб почкам.
- Рак. Хотя есть несколько способов лечения рака почек и мочевого пузыря, операция по удалению пораженной ткани часто является первым выбором, поскольку раковые клетки относительно устойчивы к радиации и большинству типов химиотерапии. Часто справиться с раком помогает хирургическая резекция или полное удаление мочевого пузыря. В некоторых случаях операция может быть назначена в комбинации с химиотерапией.
- Наследственные нарушения кровообращения. Лечение наследственных заболеваний, которые влияют на почки, сильно различается. Доброкачественная семейная гематурия, как правило, не требует лечения, в то время как люди с тяжелым синдромом Альпорта должны проходить диализ — искусственный способ удаления отходов из крови, когда почки уже не в состоянии это делать. Серповидноклеточная анемия лечится с помощью лекарств, переливания крови, или, в худшем случае, трансплантации костного мозга.
источник