Моча при панкреатите сдается несколько раз, пока человек проходит лечение в стационаре.
Анализ назначают пациентам, имеющим жалобы на расстройство процесса пищеварения, благодаря исследованию врач может определить причины патологии. Результаты биохимического анализа важны, если имеются подозрения на хронический панкреатит.
В лабораториях используют для исследований анализаторы, обладающие чувствительностью ко всем имеющимся в моче веществам и микроорганизмам.
Чтобы общий анализ мочи при панкреатите показал точный результат, нужно за день до сдачи отказаться от употребления мяса и молока, и продуктов, которые поменяют цвет урины.
Для исследований годится только утренняя моча.
Для сбора мочи приобретают специальные одноразовые стерильные контейнеры с крышкой, которые продаются в аптеке.
Для исследования нужна первая утренняя моча. Перед тем как собрать биологическую жидкость в контейнер, рекомендуется провести гигиенические мероприятия. Нужно сначала с мылом вымыть половые органы, подсушить их чистым полотенцем, а потом собрать материал для анализа сразу же в стерильный контейнер.
Биологический материал принимают утром в лабораториях. Время приема указано на направлении, которое выдает врач. Контейнер следует доставить сразу после сбора материала. Нельзя сдавать мочу при панкреатите, собранную вечером или ночью. В структуре урины происходят изменения, которые ухудшают результаты анализа.
Для биохимической диагностики нужна полная порция утренней мочи.
При сборе нужна не только начальная часть струи, которая покажет состояние уретры.
Для анализа важна средняя часть для исследования биохимического состава, и последняя порция, благодаря которой получают информацию о состоянии мочевого пузыря.
Если для врача важно получить информацию только о состоянии верхних мочевых путей и продуктах, которые выводятся почками, он назначает анализ мочи по Нечипоренко. Для этого пациент собирает в контейнер только среднюю часть струи мочи.
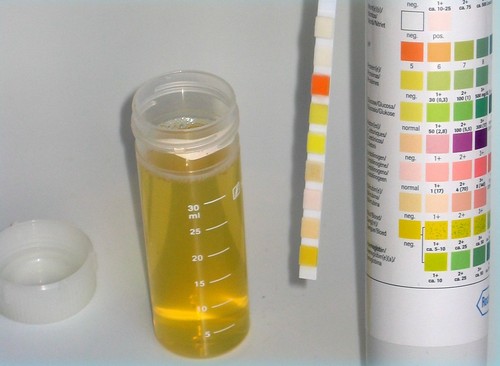
Анализ мочи при панкреатите показывает, насколько остро протекает воспалительный процесс в поджелудочной железе. В результатах анализа будут компоненты, которые отсутствуют в моче здорового человека и появляются при патологии.
Билирубин – компонент, указывающий на наличие острого воспалительного процесса в печени и поджелудочной железе.
Глюкоза будет наблюдаться при развитии сахарного диабета. Гемоглобин свидетельствует о хронических заболеваниях, ослабляющих общее состояние здоровья.
Повышенное количество лейкоцитов указывает на воспалительный процесс, происходящий в организме. Если присутствует белок, это указывает, что имеется патология почек.
Амилаза при остром панкреатите в моче есть всегда. Количество фермента является показателем остроты воспалительного процесса в поджелудочной железе.
Диастаза, или альфа-амилаза, – название фермента, образующегося в поджелудочной железе и слюнных железах. Он нужен для расщепления крахмала до глюкозы.
Этот фермент всегда присутствует в моче. Его норма у взрослых людей и детей должна быть около 64 ЕД. При остром панкреатите уровень повышается до 16 000 ЕД.
Временное снижение количества диастазы происходит при острых гепатитах и раннем токсикозе во время беременности.
Если анализ показывает низкий уровень фермента, то это подтверждает, что поджелудочная железа теряет свою активность из-за панкреатита, и развивается недостаточность ее ферментообразующей функции.
Что показывает анализ мочи на диастазу? Подробную расшифровку результатов читайте в следующей статье.
Нормальные показатели анализа мочи допускают присутствие не более 2000 лейкоцитов в 1 мл мочи. Эритроцитов может быть не более 1000, гиалиновых цилиндров – не более 20. Кровь в моче – это патология.
Увеличение количества диастазы происходит при остром панкреатите и других заболеваниях брюшной полости. В больших количествах она появляется в моче при холецистите и перитоните, алкогольном отравлении, аборте. Уровень фермента повышается после приема антибиотиков тетрациклинового ряда, Адреналина и НПВС.
Нормальные показатели мочи у детей мало чем отличаются от норм для взрослого человека. В детском возрасте плотность урины чуть ниже, до 2 лет этот показатель составляет 1004-1006, а до 5 лет 1012-1020. Белок в норме у дошкольников достигает 0,036 г/л, а у подростков он отсутствует или доходит до 0,033 г/л.
Урина при панкреатите чаще всего имеет темный оттенок из-за повышения уровня амилазы.
Темная урина бывает из-за билирубина, который поступает в мочу, когда прекращается отток желчи. Коричневая жидкость (цвета темного пива) указывает на гепатит, который может быть причиной воспаления поджелудочной железы.
Темно-желтая моча при панкреатите появляется при обезвоживании организма, происходящем из-за нарушения всасываемости воды при диарее, что повышает концентрацию азотистых шлаков.
Красная моча указывает, что острый приступ панкреатита дал осложнение на почки. В них началось кровотечение из-за воспалительного процесса.
Розовая моча показывает присутствие в ней свежей крови, которая попадает в мочеточник из-за травм, полученных при отхождении камней из почек.
Синяя урина наблюдается при приеме Метиленового синего, Амитриптилина, Индометацина и Доксорубицина.
Зеленый цвет указывает на бактериальные инфекции мочевыводящих путей.
Светлая урина при панкреатите бывает у людей, употребляющих достаточное количество воды.
Золотистая окраска появляется при употреблении витаминных добавок. Неоново-желтая урина приобретает свой цвет из-за Рибофлавина, который содержит желтый пигмент.
Ярко-желтый цвет урины при панкреатите может быть из-за продуктов, содержащих каротин.
источник
Моча при панкреатите исследуется в диагностических целях, для выявления уровня ферментов поджелудочной железы, в частности, амилазы. Данный элемент участвует в процессе расщепления полисахаридов до мальтозы. Анализ мочи для определения фермента разрешается проводить за один раз или при сборе дневной биологической жидкости.
Общий анализ мочи уделяет возможность оценить функционирование всего организма в целом. Образец исследуется на физические, химические свойства и вид под микроскопом. Регистрация повышенной концентрации амилазы без роста липазы наблюдается при патологиях слюнных желез. Активность ферментов поджелудочной железы нормируется в течение 3 дней. Повышенный уровень этих веществ фиксируется при почечной недостаточности, болезни печени, желчного пузыря.
Показанием для определения активности ферментов поджелудочной железы посредством анализа мочи является боль в эпигастральной зоне, ирридирующая в спину. Тревожным считается состояние, когда регистрируются повышение температуры, тошнота, рвота, тахикардия и снижение артериального давления крови. У пациентов в итоге желчнокаменных заболеваний, возможно появление желтухи, когда цвет белков глаз и кожа меняются (желтеют).
Опознание признаков, указывающих на заболевание поджелудочной железы, позволяет своевременно организовать курс лечения и предупредить развитие патологии. К основным симптомам относятся боль в верхнем участке живота, пожелтение кожи и роговицы глаз, боль и вздутие после жирного блюда, отвращение к пище, снижение веса, повышение слюноотделения. К тревожным признакам относятся также быстрая утомленность и общая слабость, отрыжка воздухом или пищей, употребленной накануне, метеоризм, диарея, при этом каловые массы имеют светлый цвет, жирный блеск и след, зловонный запах. Все указанные симптомы являются сигналом о серьезном патологическом состоянии, нарушении электролитного баланса, обезвоживании организма и могут привести к необратимым изменениям поджелудочной железы.
Для точного диагностирования специалисты назначают лабораторные и инструментальные исследования. Анализ мочи входит в число необходимых обследований, поскольку является информативным и доступным. Наличие панкреатита подтверждается при условии снижения диастазы (альфа – амилаза) в моче, поскольку воспаление ПЖ приводит к снижению выработки ферментов, что и регистрируется с помощью анализа мочи.
Понижению уровня амилазы, что может стать причиной неправильного диагноза, способствуют наличие перитонита, повреждения брюшной полости, беременность, алкоголизм, почечная недостаточность.
Для более точного диагноза, проводятся исследования других факторов, проявленных при воспалительных процессах в ПЖ:
- При острой форме панкреатита или при обострении хронической формы заболевания в моче обнаруживаются кетоновые тела, которые не бывают у здорового человека;
- При продолжительном течении болезни, когда в воспалительный процесс включены и другие органы, в моче обнаруживаются белки, лейкоциты и эритроциты, что свидетельствует о масштабном воспалительном процессе в организме;
- Потемнение мочи и появление резкого запаха.
Для получения точных результатов при панкреатите необходимо сдавать анализ мочи в условиях лаборатории, четко по существующей инструкции.
Взять следует, образцы из первой утренней мочи. Перед забором урины нужно вымыть зону половых органов, особенно устья уретры. Мочу требуется собирать в стерильный контейнер, приобретенный в аптеке или предоставленный в поликлинике. Количество мочи должно быть около 50 мл. Образец в клинику нужно доставить в течение 3 часов. Результаты можно получить на следующий день.
Перед сдачей анализа запрещается использование спиртных напитков, нужно избегать чрезмерных физических нагрузок (может привести к получению в результатах анализа альбуминурии, то есть выделения белка с мочой, что искажает реальную картину).
Перед тестированием рекомендуется ограничить прием еды с богатым белковым составом, под влиянием которого может изменяться цвет урины. Следует избегать употребления лечебных препаратов с аналогичным влиянием, к примеру, Фенитоина, Леводопа, витамина В. В основном специалисты рекомендуют перед сдачей анализа мочи прекратить прием холинергических средств, глюкокортикостероидов, диуретиков и противозачаточных препаратов.
Нужно прекратить прием Пентазоцина, Аспарагиназы, поскольку их прием может искажать результаты анализа. Нельзя сдавать анализ мочи в период менструального цикла, поскольку кровь в урине может вызвать ложные предположения о гематурии.
Оттенок мочи при панкреатите является важным показателем. В большинстве случаев цвет мочи бывает темным, что вызвано повышением уровня амилазы. Темный оттенок вызывает билирубин, поступающий в мочу в итоге сбоя оттока желчи. Коричневый цвет мочи может быть признаком гепатита, на фоне которого может проявиться панкреатит.
- Причиной темно – желтого цвета мочи является повышенная концентрация азотистых шлаков. Состояние появляется в результате обезвоживания организма, вызванного сбоем всасываемости жидкости при диарее.
- Красный оттенок урины свидетельствует о проблемах с почками, вызванных острым приступом панкреатита. Состояние обусловлено воспалительным процессом, вызывавшим в почках кровотечение.
- У некоторых пациентов наблюдается посинение мочи, что может быть в результате приема определенных препаратов, к примеру, Метиленового синего, Индометацина.
- Зеленый цвет мочи является сигналом о бактериальных инфекциях мочевыводящих путей.
- Использование продуктов с высоким процентом каротина может стать причиной окрашивания урины в желто – оранжевый цвет. Моча принимает золотистый цвет, при использовании витаминных добавок. Рибофлавин, в состав которого входит желтый пигмент может стать причиной окрашивания уретры в неоново – желтый цвет.
- Уретра светлого цвета при панкреатите наблюдается при употреблении большого количества жидкости.
О панкреатите свидетельствует как повышенная концентрация ферментов ПЖ, так и увеличение количества лейкоцитов в моче и крови, функция которых — защита организма от патогенных микроорганизмов. Увеличение количества этих телец в моче называется лейокцитурией, что приводит к помутнению биологической жидкости (молочный цвет) и становится причиной характерного запаха.
В норме запах урины нерезкий. При разложении биологической жидкости бактериями на воздухе или внутри мочевого пузыря (цистит), чувствуется аммиачный запах. В итоге гниения мочи, содержащей белок, кровь или гной (рак мочевого пузыря), моча приобретает запах тухлого мяса. Если в моче фиксируются кетоновые тела, она имеет фруктовый запах, схожий с запахом гниющих яблок.
Для диагностирования панкреатита современная медицина применяет разные лабораторные тесты, которые уделяют возможность за короткий срок определить наличие воспаления поджелудочной железы у пациента. Наибольшее значение для медиков имеет определение уровня ферментов в биологической жидкости.
Применяется биохимический способ анализа мочи, который позволяет определить уровень диастазы в урине. Повышенное количество фермента указывает на воспалительный процесс, характерный для острой фазы панкреатита. Пониженный показатель указывает на наличие хронической формы заболевания.
Применяется анализ мочи по способу Нечипоренко. Данный метод используется, когда воспаление в ПЖ развивается на фоне патологии почек и мочевыводящих путей. Суть методики следующая: небольшое количество мочи пропускается через центрифугу. В осадке, полученном после процедуры, определяют содержание лейкоцитарных клеток и эритроцита, присутствие цилиндрических частиц. Увеличенное количество свидетельствует о проблемах с почками, усиливающих развитие панкреатита.
Результаты анализа мочи включают информацию о сложности течения панкреатита. В моче пациента с воспалением поджелудочной железы фиксируются составляющие, которые не встречаются у здорового человека.
Стандартные значения амилазы в моче составляют от 2,6 до 21,2 международных единиц в час. Нормальная активность данного фермента в единицах системы СИ составляет менее 650 Ед/л.
Повышение процента амилазы в моче называется амилазурией. Состояние наблюдается при остром воспалении ПЖ или обострении хронической формы недуга. Показатель амилазы в данном случае превышает норму от 3 до 20 раз, что может указывать также на непроходимость протоков ПЖ из-за камней, на болезнь печени и почек, на онкологические проблемы, на внематочную беременность. Регистрируется повышение амилазы и при алкоголизме, при зависимости от наркотических веществ, при масштабных повреждениях.
Превышение допустимой нормы уровня амилазы у некоторых людей может быть врожденным.
Низкий уровень амилазы в биологической жидкости фиксируется при обширных травмах ПЖ в случае молниеносного или расширенного хронического панкреатита, а также при гепатите, интоксикации и беременности, тяжелом тиреотоксикозе, обширных ожогах. Причиной снижения уровня амилазы могут быть цитраты и оксалаты, которые связывают кальций.
Обследование мочи при панкреатите может выявить повышение печеночных ферментов, что доказывает наличие панкреатита. Повышение этих ферментов фиксируется при остром воспалении ПЖ на фоне желчнокаменной болезни. Увеличение количества специальных ферментов, как АЛТ, АСТ, ЩФ, в комбинации с повышенным уровнем липазы и амилазы указывает на острое воспаление в ПЖ.
Цвет мочи при воспалении ПЖ бывает темным в результате повышения уровня амилазы.
При желтушной форме недуга регистрируется повышение уровня билирубина в моче, чем объясняется окрашивание биологической жидкости.
Важным показателем является уровень определенных антител, которые указывают на аутоиммунное происхождение болезни ПЖ. Проводят такое обследование при хроническом виде панкреатита. Антитела – химические элементы, вырабатываемые как ответная реакция для защиты организма. При заболеваниях аутоиммунного характера они начинают уничтожать клетки организма, принимая их как чужеродные. Хронический панкреатит в большинстве случаев развивается у больных с язвенным энтеритом или синдромом Крона.
При остром панкреатите или инфицировании кисты ПЖ фиксируется увеличение белка СРБ в урине. Показатель указывает на тяжесть заболевания. Присутствие белка в моче свидетельствует о патологии почек. Повышение уровня лейкоцитов говорит о развитии воспаления в организме.
О воспалении в организме также свидетельствует наличие в моче трисиногена.
Анализ мочи назначают, когда ребенок жалуется на боли в ЖКТ неясного генеза, а также при подозрении воспаления поджелудочной железы. Детская норма амилазы в моче – от 10 до 64 Ед./л. Повышение уровня фермента вещества свидетельствует о развитии панкреатита у ребенка. При повторном анализе мочи показатели могут нормализоваться, но это не устраняет патологические процессы в поджелудочной железе. В таком случае назначают дополнительные анализы крови.
Причинами повышения процента диастазы у ребенка могут быть панкреатит, полипы в ПЖ, почечные болезни, сбой в протоках ПЖ, патологии, на фоне которых нарушается работа слюнной железы.
Низкий уровень диастазы может быть результатом удаления ПЖ или ее недостаточности, гепатита, сахарного диабета, нарушения функциональности органов, выделяющих слизь.
Анализ мочи при наличии воспаления ПЖ помогает быстро и безошибочно определить причину заболевания, тяжесть ее течения, что очень важно при выборе лечебной тактики.
Дорогие читатели, нам очень важно ваше мнение — поэтому мы будем рады отзыву о моче при панкреатите в комментариях, это также будет полезно другим пользователям сайта.
Жаловался на тошноту, боли в верхнем отделе живота, рвотные позывы и слабость. Обратился в поликлинику, врач после осмотра сказал, что имеет подозрение на воспаление поджелудочной железы. Назначил обследование мочи, когда брал образец на анализ, заметил, что моча стала темного цвета. Результаты обследования подтвердили подозрение, назначили соответственное лечение.
Современная медицина имеет возможности проводить инструментальные обследования с применением разных аппаратур, однако, для точного диагноза важны лабораторные исследования, особенно анализы мочи и крови. Болею панкреатитом уже несколько лет, регулярно прохожу профилактические обследования, для предупреждения обострения и прогрессирования заболевания. Самым информативным является анализ мочи, поскольку уделяет возможность следить за уровнем специального фермента, повышение которого указывает на обострение болезни.
источник
В состав таблетки, драже и капсул в качестве активного вещества входит панкреатин (Pancreatinum) с минимальная липолитической энзимной активностью от 4,3 тыс. ЕД Ph. Eur.. Минимальная ферментная активность амилазы — от 3,5 тыс. ЕД Ph. Eur.; протеолитическая активность — от 200 ЕД Ph. Eur..
В качестве вспомогательных компонентов при изготовлении различных лекарственных форм препарата используются: натрия хлорид (Natrii chloridum), кремния диоксид коллоидный (Silicii dioxydum colloidale), целлюлоза микрокристаллическая (Cellulosum microcristallicum), коллидон Сl (Kollidon Сl), магния стеарат (Magnesium stearate), полиакрилат 30% (Polyacrylate 30%), пропиленгликоль (Propylene glycol), тальк (Talcum), титана диоксид (Тitanium dioxide), карбоксиметилкрахмал натрия (Sodium starch glycolate), крахмал 1500 (Аmylum 1500), повидон 8000 (Povidonum), красители.
Препарат выпускается в форме гастрорезистентных таблеток, драже и капсул.
Панкреатин принадлежит к фармакологической группе “Ферменты и антиферменты” и представляет собой полиферментное лекарственное средство, действие которого направлено на восполнение в организме дефицита ферментов ПЖЖ и облегчение переваривания поступающей в организм белковой, жирной и содержащей углеводы пищи. Как следствие — последние более быстро и более полно всасываются в тонком отделе кишечного тракта.
Панкреатин представляет собой ферментное лекарственное средство, в состав которого входят панкреатические ферменты протеаза, трипсин, химотрипсин, липаза, амилаза.
Вещество стимулирует секрецию собственных ферментов ПЖЖ и пищеварительного тракта (в частности, желудка и тонкого отдела кишечника), а также секрецию желчи, нормализует функциональное состояние пищеварительного тракта, улучшает процессы пищеварения и усвоение жирной, тяжелой или непривычной для человека пищи.
Капсулы, драже и таблетки панкреатина покрывают специальной оболочкой, которая защищает их от растворения до того, как они попадут в щелочную среду тонкого отдела кишечника. То есть оболочка не дает активному веществу разлагаться под действием соляной кислоты и pH пищеварительного сока в желудке.
Максимальная активность панкреатических ферментов отмечается спустя приблизительно полчаса после приема внутрь капсул, драже или таблеток Панкреатин.
Действие препарата представляет собой совокупное действие отдельных его компонентов. По этой причине определение фармакокинетических параметров, как и обнаружение метаболитов активного вещества, образующихся в процессе его биотрансформации в организме, представляет собой достаточно сложную задачу.
Компоненты могут быть отслежены только при помощи специальных маркеров или биологических исследований.
Эффективность препаратов панкреатина обусловливается формой выпуска (обычные таблетки, таблетки микро размера или минимикросферы) и особенностей клинической ситуации: так, в случае хронического панкреатита в фазе обострения лучший эффект достигается при применении таблетированных лекарственных форм, для коррекции внешнесекреторной недостаточности ПЖЖ целесообразным считается использовать микротаблетированные формы препаратов.
В инструкции указывается, от чего Панкреатин помогает и от чего эти таблетки применять. Показаниями к применению Панкреатина являются:
- Необходимость проведения заместительной терапии пациентам, у которых диагностирована экзокринная (внешнесекреторная) недостаточность органов пищеварительной системы (в частности, толстой и тонкой кишки, печени, желудка и ПЖЖ), а также желчного пузыря. Лекарство назначают для лечения воспалительных болезней этих органов и, в частности, болезней, сопровождающихся их дистрофическими изменениями; хронического панкреатита; кистозного фиброза ПЖЖ (муковисцидоза); состояний, развивающихся после хирургического удаления части желудка (в том числе после частичной резекции по Бильрот I/II) или участка тонкого кишечника (гастрэктомии); хирургического удаления ПЖЖ; при обструкции протоков ПЖЖ и обструкции желчных протоков, вызванной облучением или развитием новообразования.
- Поздний панкреатит, развивающийся после трансплантации.
- Недостаточность экзокринной функции ПЖЖ у людей преклонного возраста.
- Нарушения функции пищеварительной системы, спровоцированные нарушением жевательной функции.
- Нарушения функции пищеварительной системы, спровоцированные длительной иммобилизацией пациента.
- Протекающие в хронической форме болезни в системе печени и желчных путей.
- Ощущение переполнения желудка и избыточное скопление газов в кишечном тракте (метеоризм)вследствие переедания или употребления жирной, непривычно тяжелой для организма пищи.
- Нормализация процессов переваривания пищи у здоровых людей, если те были спровоцированы нерегулярным питанием, перееданием, употреблением жирной пищи, недостаточно активным образом жизни, беременностью.
- Диарея неинфекционной этиологии, диспепсические расстройства, гастрокардиальный синдром.
- Подготовка пациента к УЗИ или РИ органов брюшной полости.
Как долго можно принимать таблетки панкреатина?
Курс лечения может длиться как несколько дней (если прием препарата показан для коррекции нарушений, спровоцированных погрешностями в диете), так и несколько месяцев. Пациенты, которым показана заместительная терапия, в некоторых случаях могут принимать препарат годами.
Как и прочие лекарственные средства, препараты панкреатина имеют ряд противопоказаний к назначению. Так, их не следует назначать в следующих случаях:
- пациентам с острым панкреатитом, а также пациентам с обострившимся хроническим панкреатитом;
- пациентам, имеющим в анамнезе повышенную чувствительность к препаратам, содержащим в своем составе панкреатические ферменты животных, а также при гиперчувствительности к панкреатину;
- пациентам с кишечной непроходимостью;
- пациентам, у которых диагностирован острый гепатит.
Лечение препаратами панкреатина в очень редких случаях (реже, чем в одном из 10 тысяч случаев) может провоцировать побочные действия. Чаще всего это аллергические реакции, связанные с индивидуальной повышенной чувствительностью к входящим в его состав компонентам.
Длительное применение высоких доз Панкреатина может стать причиной развития гиперурикозурии — патологии, характеризующейся накоплением уратов мочевой кислоты и образованием конкрементов.
Очень редко у пациентов, у которых был диагностирован муковисцидоз, применение высоких доз Панкреатина может сопровождаться образованием сужений в илеоцекальной области (участке, образованном слепой кишкой и аппендиксом и окружающем место слияния тонкой и толстой кишки) и в начальном отделе ободочной кишки (то есть в ее восходящей части).
Также со стороны пищеварительного тракта в очень редких случаях возможны нарушения, которые проявляются в виде диареи, боли в эпигастральной области, ощущения дискомфорта в желудке, приступов тошноты, изменений в характере стула. Иногда возможно развитие непроходимости кишечного тракта, запор.
У больных муковисцидозом людей со стороны урогенитальной системы могут отмечаться нарушения, проявляющиеся повышением выделения мочевой кислоты вместе с мочой (в особенности, если Панкреатин применяется в высоких дозах).
Чтобы предупредить образование мочекислых конкрементов у пациентов из этой группы, следует постоянно контролировать концентрацию мочевой кислоты в моче.
Как пить препараты панкреатина?
Капсулы, драже и таблетки Панкреатин предназначены для приема внутрь. Принимают их во время основных приемов пищи, проглатывая целиком, не разжевывая и не измельчая. Запивать препарат рекомендуется большим количеством (не менее 100 мл) нещелочных жидкостей (например, чаем, соком или обычной водой).
Суточную дозу рекомендуется делить на два-три приема, которые в свою очередь соответствуют основным приемам пищи.
Дозировка препарата
Оптимальная дозировка препарата подбирается в зависимости от особенностей клинической ситуации, степени выраженности недостаточности функции ПЖЖ и возраста пациента.
Если нет других рекомендаций, а также в случае употребления жирной, непривычной или трудноперевариваемой растительной пищи, лекарство рекомендуется принимать по 1-2 таблетки.
Во всех остальных вышеуказанных случаях возникновения проблем с пищеварением доза составляет от 2 до 4 таблеток.
В случае необходимости ее разрешается повысить. Повышение дозы, обусловленное необходимостью уменьшить выраженность симптомов того или иного заболевания (например, панкреатической стеатореи или боли в эпигастральной области), производится исключительно под контролем лечащего врача.
При этом суточная доза панкреатического фермента липазы не должна превышать 15-20 тыс. ЕД Ph. Eur./кг/сут.. Продолжительность курса лечения определяется индивидуально в зависимости от того, насколько выражен у пациента дефицит панкреатических ферментов в 12-типерстной кишке.
Что касается применения препаратов панкреатина в педиатрической практике, то разные производители дают разные указания относительно того, с какого возраста можно использовать их для лечения детей.
Так, например, в инструкции по применению Панкреатин Форте, в состав которого входит панкреатин с энзимной протеолитической активностью — 300 ЕД Ph. Eur., активностью амилазы — 4,5 тыс. ЕД Ph. Eur. и липолитической активностью — 6 тыс. ЕД Ph. Eur., указывается, что для лечения детей его можно применять только с 6-тилетнего возраста.
В инструкции по применению Панкреатин ЛекТ, в состав которого входит панкреатин с энзимной протеолитической активностью — 200 ЕД Ph. Eur., активностью амилазы — 3,5 тыс. ЕД Ph. Eur. и липолитической активностью — 3,5 тыс. ЕД Ph. Eur., указывается, что детям этот препарат назначают также с 6-тилетнего возраста.
Оптимальной дозой для детей старше 6-ти лет является одна таблетка в сутки, детям старше 8-ми лет рекомендуется принимать по одной-две таблетки в сутки, детям старше 10-ти лет показан прием двух таблеток в день. Рекомендованная инструкцией доза может быть скорректирована лечащим врачом.
А вот Панкреатин 8000, в состав которого входит панкреатин с энзимной протеолитической активностью — 370 ЕД Ph. Eur., активностью амилазы — 5,6 тыс. ЕД Ph. Eur. и липолитической активностью — 8 тыс. ЕД Ph. Eur., производитель не рекомендует назначать детям ввиду отсутствия опыта его применения для лечения пациентов этой возрастной категории.
Пациентам, у которых диагностирован муковисцидоз, следует назначать дозу, адекватную количеству ферментов, которое требуется для всасывания жиров с учетом качественных и количественных характеристик потребляемой пищи.
Максимально допустимой для этой группы пациентов считается доза панкреатина — 10000 ЕД Ph. Eur./кг/сут. (в пересчете на липазу).
После того, как необходимый терапевтический эффект будет достигнут, дозу препарата плавно снижают, постоянно контролируя при этом ответ на лечение и клиническую картину заболевания.
Превышение терапевтической дозы Панкреатина сопровождается развитием состояний, сопровождающихся повышением уровня мочевой кислоты в крови и/или в моче).
На фоне длительного применения Панкреатина может снижаться всасывание фолатов и железа. Это в свою очередь провоцирует необходимость в их дополнительном поступлении в организм.
Одновременное применение препарата с антацидными средствамии, в состав которых входит кальций карбонат (углекислый кальций) и/или гидроксид магния, снижает эффективность его действия.
Иные формы взаимодействия Панкреатина на сегодняшний день не установлены.
Для приобретения препарата (включая в том числе таблетки с липолитической энзимной активностью Панкреатина 10000, 20000 или 25000 ЕД Ph. Eur.) Рецепт на латинском не требуется.
Хранить препарат следует в сухом прохладном месте. Температура хранения не должна быть выше 15°С.
Что такое Панкреатин и для чего он используется в медицине?
Панкреатин — это сок поджелудочной железы, участвующий в процессах расщепления белковой, жирной и содержащей углеводы пищи. Его роль в процессах пищеварения была установлена еще в 1659 году немецким физиологом, врачом, анатомом и химиком Франциском Сильвием.
Однако лишь спустя два столетия французскому физиологу Клоду Бернару удалось найти способ получения этого сока.
Изучая свойства этого вещества, он пришел к выводу, что если белки и углеводы могут расщепляться в пищеварительном тракте самостоятельно, то жиры без участия Панкреатина расщепляться не способны. Именно по этой причине при заболеваниях ПЖЖ жирная пища в организме практически не усваивается.
Универсальное средство, улучшающее пищеварение, изначально готовили в виде экстракта ПЖЖ свиней и коров, а вот фабричные препараты стали выпускаться с 1897 года. Они представляли собой очень горький на вкус порошок под названием “панкреатинум абсолютум”. Однако этот порошок оказался малоэффективным, даже если пациенты принимали его в очень высоких дозах.
Объяснялось это тем, что при прохождении через желудок ферменты ПЖЖ инактивируются в кислой среде желудка (в организме эндогенные ферменты попадают непосредственно в 12-типерстную кишку).
В дальнейшем препараты панкреатина неоднократно модифицировались. Так как все средства последнего поколения характеризуются высокой устойчивостью к желудочному соку и содержат в своем составе необходимое количество ферментов, при оценке их эффективности в первую очередь делают акцент на размере отдельных лекарственных частиц.
Препарат эффективен лишь тогда, когда попадает в 12-типерстную кишку одновременно с химусом (жидким или полужидким, частично переваренным комком пищи), на который и должен оказывать действие. В противном случае принимать Панкреатин бессмысленно.
В процессе переваривания пищи сквозь отверстие привратника 12-типерстной кишки проходят только частички, размер которых не более 1,5-2 мм. Большие частицы задерживаются в желудке, где расщепляются под воздействием ферментов и соляной кислоты.
Таким образом, крупные таблетки для улучшения пищеварения остаются в желудке так долго, что их активное вещество дезактивируется.
Современные препараты панкреатина выпускаются в форме таблеток и сфер микро размера, а также покрытых специальной оболочкой, разрушающейся непосредственно в кишечнике, сфер минимикроразмера.
В состав покрытых таблеток панкреатина входит лактоза. Поэтому их не следует назначать пациентам с наследственной непереносимостью галактозы, гиполактазией или синдромом глюкозо-галактозной мальабсорбции.
При длительном применении препаратов панкреатина рекомендуется дополнительно принимать препараты фолиевой кислоты и железа.
У пациентов с диагнозом “муковисцидоз” частым осложнением заболевания является непроходимость кишечника. При наличии признаков, напоминающих это патологическое состояние, следует помнить о риске появления кишечных стриктур (патологического сужения внутреннего просвета кишки).
В препарате содержатся активные панкреатические ферменты, которые могут повредить слизистую ротовой полости, в связи с чем таблетки следует глотать не разжевывая.
Пациентам, которым сложно проглотить целую капсулу, разрешается высыпать содержащиеся в ней микросферы и смешать их с жидкой пищей или жидкостями для питья.
В период лечения препаратом (в частности, больным с диагнозом панкреатит) рекомендуется скорректировать свое питание. Требования к диете при нарушениях функции ПЖЖ следующие:
- еда должна быть приготовлена на пару;
- все блюда должны быть теплыми, но не горячими и не холодными;
- количество приемов пищи — 5-6 в день, при этом порции должны быть небольшими;
- консистенция блюд должна быть полужидкой (твердую пищу можно перетирать);
- манную, гречневую, рисовую и овсяную крупы после отваривания (на воде) необходимо перетирать;
- питье должно быть обильным (лучше всего употреблять отвар шиповника или некрепко заваренный чай).
источник
Темная моча указывает на определенные процессы в организме, которые могут быть как естественными, так и патологическими. Рассмотрим основные причины данного симптома.
Урина – это продукт жизнедеятельности живого организма. Она образуется в почках, путем фильтрации и реабсорбции крови. Анализ данной биологической жидкости имеет большую ценность в первичной диагностике многих заболеваний, а особенно поражений внутренних органов. При этом особое внимание уделяется ее цвету.
Темная моча указывает на определенные процессы в организме, которые могут быть как естественными, так и патологическими. Рассмотрим основные причины данного симптома.
Урина – это продукт жизнедеятельности живого организма. Она образуется в почках, путем фильтрации и реабсорбции крови. Анализ данной биологической жидкости имеет большую ценность в первичной диагностике многих заболеваний, а особенно поражений внутренних органов. При этом особое внимание уделяется ее цвету.
Потемнение урины, которое сохраняется в течение нескольких дней, заставляет серьезно беспокоиться о состоянии здоровья. Причины мочи темного цвета могут быть как естественными, так и патологическими.
- Естественные:
- Повышенные физические нагрузки.
- Употребление мало жидкости.
- Продукты, окрашивающие мочу.
- Сильная жара.
- Применение лекарственных препаратов.
Кроме вышеперечисленных факторов, биологическая жидкость может менять свой цвет в течение дня. Самой темной она бывает утром. Это связано с ее концентрированием за ночь, когда жидкость не поступает в организм. Подобное происходит при несоблюдении водного баланса в течение дня, повышенном потоотделении, жаркой погоде и физических нагрузках.
Что касается продуктов питания, которые влияют на цвет мочи, то это: свекла, бобовые, морковь, черника и даже говядина. Изменение урины наблюдается у людей, которые употребляют много черного чая и кофе. Если исключить вышеперечисленные продукты из рациона, то цвет восстанавливается до нормального.
Также существуют медикаменты, вызывающие потемнение биологической жидкости. Это препараты, в состав которых входят такие вещества: цефалоспорины, ацетилсалициловая кислота, аскорбиновая кислота, метронидазол, рибофлавин, нитрофуран и его производные, сульфаниламиды.
- Патологические причины:
- Заболевания печени (цирроз, гепатит).
- Поражение желчного пузыря и желчных протоков (холестаз, холелитаз, панкреатит).
- Обезвоживание организма.
- Инфекционные заболевания мочеполовой системы.
- Заболевания почек (поликистоз, нефролитиаз, гломерулонефрит).
- Онкологические процессы в организме.
- Отравление солями меди.
- Нарушение обмена веществ (гемохроматоз, порфирия, тирозинемия).
Если жидкость темно-желтого цвета, мутная или с примесями, то чаще всего это указывает на мочекаменную болезнь. При данной патологии наблюдается повышенная концентрация соли. Если урина с зеленым оттенком, то это признак гепатита. Темно-желтый цвет – это обезвоживание организма, застойные явления в почках или острые инфекционные процессы. Темно-коричневый цвет вызван повышенным содержанием билирубина и биливердина, то есть желчных ферментов. Данное состояние указывает на заболевания желчного пузыря и печени. Если моча красная или похожа на мясные помои, то это указывает на, то что в ней содержатся эритроциты. Это связано с воспалительными заболеваниями мочевыделительной системой, гемоглобинурией или гематурией.

Один из главных фильтров организма – это почки. Они фильтруют плазму крови, превращая ее в первичную и вторичную мочу, которая выводит из организма избыток минеральных солей и азотистых шлаков. У здорового человека внутренняя среда почек стерильна. Но довольно часто в почках развивается патологическая микрофлора, провоцирующая воспалительные процессы. Чаще всего это происходит при аномалиях в развитии органа, различных опухолевых или аутоиммунных процессах.
Темная моча при заболевании почек встречается очень часто. Если выделяемая жидкость сопровождается кровавыми или гнойными примесями, то это указывает на нефрит или гломерулонефрит. При кровотечениях в почках, мочевыводящих путях или мочевом пузыре, урина становится бурой, темно или грязно-коричневой.
Выделяют ряд симптомов, которые появляются одновременно с изменениями мочи и указывают на патологии со стороны почек:
- Болезненные ощущения в пояснице и боку. Неприятные ощущения имеют разную интенсивность и чаще всего проявляются во время мочеиспускания и движений. Боли могут отражаться в пах и половые органы.
- Повышение температуры. Данное состояние указывает на инфекционные процессы. К примеру, при пиелонефрите температура поднимается до 38-39 градусов, а при апостематозном нефрите еще выше.
- Скачки артериального давления. Это характерно для гломерулонефритов, когда патологии со стороны сосудов клубочка вызывают спазмы артерий. Подобное наблюдается и при врожденных аномалиях почечных сосудов, перекруте сосудистой ножки у блуждающей почки.
- Тошнота и рвота появляются при пиелонефрите и хронической почечной недостаточности. Дискомфорт сопровождается скачками артериального давления.
- Отеки как нефритические, так и нефротические. Первые возникают из-за повышения артериального давления и проявляются на лице, под глазами, в области век. Второй тип отечности это результат нарушения баланса белковых фракций. Возникает из-за разницы онкостического давления после ночного отдыха. Проявляется на лице, руках, ногах, брюшной стенке и других частях тела.
- Изменения кожи – появляется бледность кожных покровов, сильный зуд и сухость. Данные симптомы возникают при пиелонефрите, почечной недостаточности, подагре, нефропатии диабетической, опущении почки, почечнокаменной болезни, почечных коликах и других патологиях.
Темный цвет мочи в сочетании с вышеперечисленными симптомами требуют тщательной диагностики. Для этого проводят клинический и биохимический анализ крови, анализ мочи общий и пробы по Нечипоренко, Зимницкого. В обязательном порядке проводят УЗИ почек, обзорную рентгенографию, подсчет скорости клубочной фильтрации по клиренсу креатина и другие исследования. По результатам проведенной диагностики, врач назначает соответствующее лечение.

Острое или хроническое заболевание почек с патологическими процессами в организме – это пиелонефрит. Темная моча при пиелонефрите появляется с первых дней расстройства.
- Болезнь характеризуется воспалением одной из структур чашечно-лоханочной системы органа и прилегающих к ней тканей с последующим нарушением функций пораженной почки.
- Чаще всего пиелонефрит возникает у женщин. Воспалительный процесс поочередно поражает обе почки. Воспаление может быть как односторонним, так и двусторонним.
- Если болезнь принимает острую форму, то появляется сильные боли в поясничной области, повышение температуры тела, тошнота, рвота и нарушения мочеиспускания. Урина может быть с примесями крови и гноя.
Диагностика пиелонефрита осуществляется с помощью анализа состава мочи. Показателями патологии выступают: высокий уровень лейкоцитов, наличие бактерий, плотность жидкости
Портал iLive не предоставляет медицинские консультации, диагностику или лечение.
Информация, опубликованная на портале, предназначена только для ознакомления и не должна использоваться без консультации со специалистом.
Внимательно ознакомьтесь с правилами и политикой сайта. Вы также можете связаться с нами!
Copyright © 2011 — 2019 iLive. Все права защищены.
источник
К сожалению, в современных условиях плохой экологии и переизбытка химических добавок в продуктах питания, мало кто может похвастаться тем, что пищеварительный тракт работает как часы. Существует огромное количество фармакологических препаратов и пищевых добавок, цель которых – помочь желудку и кишечнику в их работе. Одно из наиболее широко применяемых лекарственных средств в этой области – «Панкреатин», который способствует нормализации пищеварительного процесса.
Препарат зарекомендовал себя очень хорошо, а доступная цена и отпуск без рецепта обеспечили ему народную любовь. Однако, существуют ли побочные действия от приемаПанкреатина? Ниже попробуем разобраться в этом вопросе.
Основной функцией «Панкреатина» является восполнение дефицита ферментов, которых в нормальных условиях продуцирует поджелудочная железа. Под действием Панкреатина происходит расщепление белков, жиров и углеводов в двенадцатиперстной кишке, что является необходимым условием для их полного и быстрого усвоения.
В зависимости от производителя, препарат «Панкреатин» выпускается в форме таблеток или драже. Основным действующим веществом является панкреатин – вытяжка из поджелудочной железы домашнего скота (как правило, коров или свиней). Из-за того, что панкреатин очень быстро теряет свои свойства от контакта с желудочным соком, таблетки, как правило, покрывают кишечнорастворимой оболочкой.
Различаются препараты по содержанию активного вещества (встречается дозировка 100, 125, 250 и 500 мг), а также вспомогательных компонентов.
Основным показанием к назначению врачом «Панкреатина» является нарушение функции поджелудочной железы, в том числе такие заболевания, как хронический панкреатит, муковисцидоз и т.д.
Помимо этого препарат может быть назначен в комплексной терапии при лечении:
- Воспалительных заболеваний желудочно-кишечного тракта, печени, желчного пузыря и желчевыводящих путей, в том числе хронического характера;
- Метеоризм;
- Диарея;
- Нарушение пищеварительного процесса;
- Кишечные инфекции;
- Подготовка кишечника к различным исследованиям.
Таблетки предназначены для приема внутрь, как правило, во время еды. Препарат следует запивать большим количеством жидкости, желательно, простой воды.
Дозировка препарата назначается врачом и варьируется в зависимости от тяжести заболевания пациента.
Максимальная суточная доза препарата рассчитывается исходя из потребности человеческого организма в липазе, и составляет:
- для взрослых — 15 тыс ед /кг,
- для детей до полутора лет — 50 тыс ед/сутки,
- старше полутора лет – 100 тыс ед/сутки.
Продолжительность приема устанавливает лечащий врач, она может варьироваться от нескольких суток до нескольких лет.
Существуют следующие противопоказания к приему данного препарата:
- Повышенная чувствительность и непереносимость компонентов препарата, в том числе непереносимость свинины;
- Острый панкреатит;
- Обострение хронического панкреатита;
- Непроходимость кишечника;
- Возраст пациента до двух лет;
- Прием при беременности возможен только по назначению лечащего врача, поскольку влияние Панкреатина на развитие плода не изучено.
Панкреатин зарекомендовал себя как лекарство, которое достаточно хорошо переносится пациентами, однако, при его применении также встречаются побочные эффекты. Рассмотрим этот вопрос подробнее.
Условно можно разделить возможные побочные действия на следующие группы:
Возможно возникновение запоров, диареи, тошноты, болей в области желудка. Однако, документально подтвержденных исследований, которые бы доказывали связь этих симптомов именно с действием «Панкреатина», не существует. Все вышеперечисленные недомогания являются также признаками сбоев в работе поджелудочной железы.
Как правило, при возникновении запоров после начала приема препарата, его отменяют и назначают терапию для устранения новой проблемы.
Чрезвычайно редко, но все же случается, что организма реагирует на прием «Панкреатина» высыпаниями на коже. Чаще всего аллергия на препарат встречается у детей.
Не следует принимать препарат самостоятельно, без предварительной консультации с врачом. В случае возникновения аллергических признаков, следует немедленно прекратить прием и обратиться к специалистам.
Длительное поступление высоких доз препарата может спровоцировать у больного повышения уровня мочевой кислоты в моче, а в отдельных, особо тяжелых случаях, в крови.
Поскольку гиперурикемия и гиперурикозурия являются тяжелыми и опасными состояниями организма, следует в точности соблюдать назначенную врачом дозировку и срок приема препарата.
У детей применений больших доз препарата может спровоцировать перианальное раздражение.
Следует помнить о том, что длительное применение «Панкреатина» уменьшает способность организма усваивать железо. Именно поэтому, при назначении длительного курса лечения «Панкреатином», больному прописывают также железосодержащие препараты.
Прием данного лекарства во время беременности и лактации не рекомендован. Дело в том, что не существует результатов клинических исследований, которые бы доказывали безопасность «Панкреатина» для будущего малыша. Лечащий врач может назначить этот препарат лишь в том случае, если польза здоровью матери превысит потенциальный риск для ребенка.
Маленьким детям «Панкреатин» назначается только лечащим врачом после проведения ряда лабораторных исследований. В инструкции указано, что до двухлетнего возраста прием лекарства запрещен. Но и в более старшем возрасте его следует применять с осторожностью, ведь чаще всего именно детский организм реагирует аллергией или пищевыми расстройствами на прием «Панкреатина».
Несмотря на то, что «Панкреатин» может показаться безобидным лекарством, которое помогает при проблемах пищеварения, принимать его следует с осторожностью. Ведь побочные эффекты от его приема способны нанести серьезный вред здоровью. Не следует назначать себе этот препарат самостоятельно, без консультации врача, а также превышать дозу и пить таблетки дольше положенного.
источник
10 шт. — упаковки ячейковые контурные (2) — пачки картонные.
10 шт. — упаковки ячейковые контурные (6) — пачки картонные.
15 шт. — упаковки ячейковые контурные (4) — пачки картонные.
Ферментное средство. Содержит панкреатические ферменты — амилазу, липазу и протеазы, которые облегчают переваривание углеводов, жиров и белков, что способствует их более полному всасыванию в тонкой кишке. При заболеваниях поджелудочной железы компенсирует недостаточность ее внешнесекреторной функции и способствует улучшению процесса пищеварения.
Недостаточность внешнесекреторной функции поджелудочной железы (в т.ч. при хроническом панкреатите, муковисцидозе).
Хронические воспалительно-дистрофические заболевания желудка, кишечника, печени, желчного пузыря; состояния после резекции или облучения этих органов, сопровождающиеся нарушениями переваривания пищи, метеоризмом, диареей (в составе комбинированной терапии).
Для улучшения переваривания пищи у пациентов с нормальной функцией ЖКТ в случае погрешностей в питании, а также при нарушениях жевательной функции, вынужденной длительной иммобилизации, малоподвижном образе жизни.
Подготовка к рентгенологическому и ультразвуковому исследованию органов брюшной полости.
Доза (в пересчете на липазу) зависит от возраста и степени недостаточности функции поджелудочной железы. Средняя доза для взрослых — 150 000 ЕД/сут. При полной недостаточности внешнесекреторной функции поджелудочной железы — 400 000 ЕД/сут, что соответствует суточной потребности взрослого человека в липазе.
Максимальная суточная доза составляет 15 000 ЕД/кг.
Детям в возрасте до 1.5 лет — 50 000 ЕД/cут; старше 1.5 лет — 100 000 ЕД/сут.
Продолжительность лечения может варьировать от нескольких дней (при нарушении процесса пищеварения вследствие погрешностей в диете) до нескольких месяцев и даже лет (при необходимости постоянной заместительной терапии).
При применении в средних терапевтических дозах побочное действие наблюдается менее, чем в 1%.
Со стороны пищеварительной системы: в отдельных случаях — диарея, запор, ощущение дискомфорта в области желудка, тошнота. Причинно-следственная связь развития этих реакций с действием панкреатина не установлена, т.к. указанные явления относятся к симптомам внешнесекреторной недостаточности поджелудочной железы.
Аллергические реакции: в отдельных случаях — кожные проявления.
Со стороны обмена веществ: при длительном применении в высоких дозах возможно развитие гиперурикозурии, в чрезмерно высоких дозах — повышение уровня мочевой кислоты в плазме крови.
Прочие: при применении панкреатина в высоких дозах у детей возможно возникновение перианального раздражения.
При одновременном применении с антацидами, содержащими кальция карбонат и/или магния гидроксид, возможно уменьшение эффективности панкреатина.
При одновременном применении теоретически возможно уменьшение клинической эффективности акарбозы.
При одновременном применении препаратов железа возможно уменьшение абсорбции железа.
Не рекомендуется применение в фазе обострения хронического панкреатита.
При муковисцидозе доза должна быть адекватна количеству ферментов, которое необходимо для всасывания жиров с учетом качества и количества потребляемой пищи.
При муковисцидозе не рекомендуется применение панкреатина в дозах более 10 000 ЕД/кг/сут (в пересчете на липазу) вследствие повышения риска развития стриктур (фиброзной колонопатии) в илеоцекальном отделе и в восходящей ободочной кишке.
При высокой активности липазы, содержащейся в панкреатине, повышается вероятность развития запоров у детей. Повышение дозы панкреатина у этой категории пациентов следует проводить постепенно.
Нарушения со стороны пищеварительной системы могут возникать у пациентов с повышенной чувствительностью к панкреатину, или у больных с мекониевым илеусом или резекцией кишечника в анамнезе.
Безопасность применения панкреатина при беременности изучена недостаточно. Применение возможно в случаях, когда ожидаемая польза для матери превышает потенциальный риск для плода.
В экспериментальных исследованиях установлено, что панкреатин не оказывает тератогенного действия.
источник
В настоящее время редко встретишь человека, который бы мог с уверенностью сказать, что его пищеварительная система работает без сбоев. Современные продукты, которые предлагает пищевая промышленность, очень далеки от тех стандартов, которые организм человека перерабатывал бы без проблем. Часто приходится прибегать к препаратам, помогающим усваивать пищу. Рассмотрим в этой статье, в чём польза и вред Панкреатина.
Панкреатин помогает пищеварительной системе справиться с тем объёмом продуктов, который человек употребляет в процессе еды. Препарат содержит в себе те ферменты, которые вырабатываются поджелудочной железой. Они помогают расщеплять жиры, белки и углеводы, попадающие в двенадцатипёрстную кишку.
Панкреатин – это один из самых популярных препаратов из всех желудочных средств. Считается, что он не приносит никакого вреда для желудка и пищеварительной системы в целом. Но так ли это?
Выпускаются в форме таблеток или драже, содержащих в себе от 100 до 500 мг активного вещества.
При нарушении работы поджелудочной железы медики в обязательном порядке назначают Панкреатин. Он состоит из тех же ферментов, и пока поджелудочную лечат, выполняет её функции.
Есть и другие показания для применения Панкреатина:
- хронический панкреатит;
- муковисцидоз – это генетическое нарушение ЖКТ и органов секреции, передающееся по наследству;
- хронические заболевания органов пищеварительной системы, в том числе печени и желчного пузыря;
- нарушение пищеварения;
- вздутие кишечника;
- инфекционные заболевания ЖКТ;
- резекция желудка;
- хирургические операции на пищеварительных органах;
- диагностическая подготовка желудочно-кишечного тракта к обследованиям.
Панкреатин также можно применять при застольях, когда переваривание большого количества пищи становится проблематичным.
Принимать таблетки необходимо в целом виде, не нарушая оболочку. Иначе вещество начнёт растворяться в желудке и не принесёт необходимой пользы.
- непереносимость веществ, входящих в состав препарата;
- воспаление поджелудочной железы в острой стадии;
- затруднённая проходимость кишечника;
- возраст менее 2 лет;
Что касается беременности, то здесь влияние препарата на плод пока ещё до конца не изучено, поэтому принимать его можно лишь под присмотром лечащего врача.
Большинство пациентов считает Панкреатин безобидным препаратом, способным приносить только пользу. Но мало кто знает, что у него есть и побочные эффекты:
- Чаще всего при частом приёме препарата возникают запоры. У некоторых людей, наоборот, появляется диарея. Также возможна боль в области желудка и тошнота. Но часто эти симптомы связывают с неправильной работой поджелудочной железы.
- Иногда Панкреатин может вызвать аллергию на коже в виде высыпаний. Чаще это происходит у детей, но может возникнуть и у взрослых.
- В моче и крови возможно повышение мочевой кислоты.
- У детей действие препарата может вызвать раздражение слизистых оболочек пищеварительной системы.
При появлении хотя бы одного из перечисленных симптомов следует прекратить приём препарата и обратиться к врачу.

Если делать это самостоятельно, не советуясь с врачом, можно получить передозировку. Передозировка Панкреатином усиливает все побочные эффекты. При длительном применении могут возникнуть симптомы анемии из-за того, что нарушается всасывание железа.
Симптомы передозировки Панкреатином следующие:
- тошнота, рвота, боль в области желудка;
- сильные запоры;
- аллергические высыпания, отёк Квинке;
- кишечная непроходимость.
Панкреатин безопасен лишь в том случае, если принимать его по мере необходимости и по назначению врача. Самолечение приносит вред.

- головокружение;
- боль в животе;
- диарея;
- вздутие;
- общая слабость.
Естественно, что в это время пищеварительной системе необходима помощь. Панкреатин для этого очень хорошо подходит. Поэтому медики часто его назначают в таких случаях. Он наладит работу желудка, устранит рвоту и диарею.

Проявляются различные заболевания, связанные с желудочно-кишечным трактом и другими органами. В результате ребёнок хронически болеет. Чтобы этого не допустить, надо помогать его пищеварительной системе справляться со своей работой. А для этого детям назначают Панкреатин. Дозу назначает врач:
- детям до полутора лет можно принимать 50000 ЕД в течение суток;
- до 12 лет – 100000 ЕД;
- старше 12 – не более 400000 ЕД.
Препарат принимается перед едой или во время неё. Суточная доза разделяется на количество приёмов пищи. Следить за стулом ребёнка. Если возникают запоры, приём препарата следует прекратить.

Для этого медики выписывают Панкреатин. Но применять его необходимо с осторожностью, потому что его действие на организм грудничка до сих пор ещё не изучено.
Принимая это средство, мать должна следить за состоянием своего ребёнка, а особенно, за его животиком. Вот такие симптомы должны насторожить:
- беспокойство, плохой сон, частые капризы;
- вздутие животика, плохое отхождение газов;
- ребёнок трёт ножками, часто плачет;
- отрыжка вместе с рвотой;
- сыпь на коже.
При возникновении таких симптомов мать должна сообщить о них врачу. Возможно, именно Панкреатин вызвал такую реакцию, и его приём следует прекратить.
Исходя из вышесказанного, можно сделать вывод:
-
средство полезно для нормализации пищеварения;
- можно применять для лечения и для профилактики;
- при правильном приёме не приносит вреда;
- можно употреблять детям и кормящим матерям;
- нельзя злоупотреблять и принимать постоянно;
- может вызвать аллергию;
- не всеми переносится.
Не следует самим принимать Панкреатин. Это лекарственное средство, и его назначает врач.
Панкреатин при правильном применении может стать незаменимым помощником для ЖКТ. Но если не прислушиваться к рекомендациям медиков, самолечением можно нанести себе вред.
источник




 средство полезно для нормализации пищеварения;
средство полезно для нормализации пищеварения;