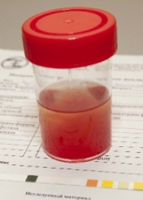
Такое явление, как наличие крови в моче выше физиологической нормы, обозначают медицинским термином «гематурия». Оно — одно из самых типичных клинических проявлений при ряде заболеваний мочевыводящих путей и почек. В соответствии с количеством крови, содержащимся в моче, выделяют макро- и микрогематурию. В первом случае её наличие можно легко определить на глаз, поскольку количества достаточно, чтобы придать биологической жидкости красноватый оттенок. Во втором — напротив, минимально и может быть выявлено только путём лабораторных исследований.
В то же время необходимо понимать, что объём кровяной примеси ни о чём не говорит: даже мизерное содержание крови в моче у женщины или мужчины может быть признаком серьёзного заболевания. Это обусловлено тем, что данное явление не является нормой и его появление требуется проведения комплексного обследования организма. Если у Вас в моче обнаружили кровь, обращайтесь в многопрофильную клинику ЦЭЛТ. Наши специалисты установят причину заболевания и помогут Вам вернуть здоровье.
Задаваясь вопросом о том, почему моча с кровью, важно понимать, что выделяют более 150-ти причин этого явления. Она может попадать в биологическую жидкость из мочевика, уретры, мочеточников и почек — именно через эти органы проходит моча до выведения из организма. Наиболее распространённые причины, по которым в моче появляется кровянистая примесь, представлены в нашей таблице ниже:
| Этиология | При каких заболеваниях появляется, особенности |
|---|---|
| Патологии инфекционной природы |
|
| Новообразования добро- и злокачественной природы | Раковые новообразования появляются после сорока лет и, помимо сгустков крови в моче, редко сопровождаются другими клиническими проявлениями. Новообразования доброкачественной природы в органах мочевыделительной системы развиваются крайне редко в виде ангиомиолипома и почечных кист. |
| Травматические повреждения органов таза |
|
| МЧБ | Конкременты в почках или мочевом пузыре не только создают оптимальные условия для развития воспалительных процессов, но и могут повредить слизистую оболочку почек, мочеточников, а также уретры (при выходе). |
| Генетические аномалии | Поликистоз почек поражает не только сами почки, но и печень, и характеризуется кистозным перерождением функционально активных эпителиальных клеток. |
| Патологические состояния, при которых наблюдаются нарушения сворачиваемости крови |
|
| Патологические состояния почечных сосудов |
|
| Ряд заболеваний почек |
|
Вышеперечисленные причины появления крови в моче являются общими для мужчин, женщин, детей и пациентов преклонного возраста. Однако, существуют и специфические причины, характерные для представителей разных групп.
| Группа | Заболевания, при которых наблюдается данный симптом |
|---|---|
| Женщины |
|
| Мужчины |
|
| Дети | Кровь в моче у ребёнка может появиться вследствие:
|
| Люди преклонного возраста |
|
Причины появления кровяной примеси в моче при вынашивании ребёнка до сих пор не выявлены, несмотря на то что данное явление не считается нормой. Оно может возникнуть на любом сроке и, по мнению специалистов:
- на ранних сроках может быть вызвано изменениями гормонального фона;
- на более поздних — ростом и опусканием плода, что увеличивает давление на органы мочевыводящей системы и приводит к нарушениям кровотока в почках.
Важно понимать, что подобные состояния сопряжены с угрозой для плода и матери, поэтому считаются опасными. Они могут быть сопровождаться кислородным голоданием плода и, как следствие, нарушением функций плаценты. В свою очередь, последнее может привести к таким осложнениям, как:
- выкидыш;
- преждевременные роды;
- ослабление родовой деятельности.
Помимо этого, у будущей мамы может развиваться маточное кровотечение.
Классификация гематурии осуществляется с учётом факторов, которые привели к её развитию, и по количеству содержания крови в урине.
| Виды гематурии | Характерные особенности |
|---|---|
| Классификация по факторам возникновения | |
| Постренальная | Симптом появился вследствие патологий почек или их травм. |
| Экстраренальная | Симптом появился вследствие других патологических состояний. |
| Классификация по количеству крови в моче | |
| Макроскопическая | Количества крови достаточно для того, чтобы урина была окрашена в красный цвет. Помимо крови в ней могут присутствовать другие примеси и гной. |
| Микроскопическая | Количество крови минимально, поэтому оно практически не влияет на цвет урины. Аномальные изменения можно обнаружить только при проведении специальных тестов. |
Кровь в моче является одним из симптомов целого ряда заболеваний и может сочетаться с другими клиническими проявлениями. Так, при:
- воспалении почек (пиелонефрите) она сопровождается болевыми ощущениями, локализующимися в поясничной области и в боку и иррадиирующими под лопатку;
- МЧБ в урине помимо крови есть и другие примеси — песок и конкременты;
- существенной кровопотере сигнализирует быстрая утомляемость, частые головокружения, общая слабость, бледность и не прекращающаяся жажда;
- патологиях печени наблюдается появления выделений в виде сгустков розоватого или желтоватого цвета;
- цистите наблюдаются частые позывы к мочеиспусканию, боли при опорожнении мочевого пузыря, рези и жжение, иногда появляются гнойные выделения из уретры;
- развитии новообразований злокачественной природы наблюдается выход с уриной крупных кровяных комков.
Гематурия коварна тем, что определить наличие крови в моче далеко не всегда удаётся на глаз. При отсутствии других симптомов больной не обращается к врачу в то время, как заболевание прогрессирует. В то же время, необходимо понимать, что иногда цвет мочи изменяется из-за приёма пищи с красителями или определённых лекарств. Существуют три способа определения наличия крови в моче:
- органолептический — недостаточно точен, поскольку при визуальном определении красный краситель может быть принять за кровь;
- экспресс-тест — может дать неверный результат при наличии в моче гемоглобина;
- при помощи микроскопа — даёт максимально точный результат.
Для того, чтобы определить этиологию крови в моче и назначить соответствующее лечение, проводят следующие диагностические исследования:
- осмотр пациента и сбор анамнеза;
- общий и бактериальный анализ мочи;
- исследование мочи микроскопом с целью выявления раковых клеток;
- ультразвуковое исследование;
- компьютерная томография.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Кровь в моче на профессиональном языке называется гематурией. Если в моче присутствует кровь, окраска ее меняется благодаря наличию в крови красных кровяных телец.
В зависимости от количества крови, гематурия различается на макрогематурию и микрогематурию. В первом случае крови столько, что ее можно заметить невооруженным глазом. Во втором же случае количество крови мизерно и обнаруживается она только во время лабораторного исследования или с помощью специальных одноразовых тестов – полосок.
По симптоматике гематурия может быть болезненной или безболезненной. А по происхождению гломерулярной или постгломерулярной.
В любом случае присутствие крови в пробе мочи не является нормой.
Любое количество крови в моче может указывать на очень серьезные заболевания. Поэтому, даже если обнаружены микроскопические примеси крови, необходимо полное обследование организма. Причем чем старше человек, тем вероятнее наличие тяжелых заболеваний.
Кровь может проникнуть в мочу из органов, находящихся на пути мочи, то есть из почек, мочеточников, мочевого пузыря или уретры. Существует больше полутора сотен различных причин этого явления.
Наиболее частые причины гематурии:
- Инфекционные заболевания,
- Новообразования,
- Травмы,
- Конгломераты.
Менее распространенные причины крови в моче:
1. Врожденные аномалии: кисты или поликистоз почек.
2. Заболевания, при которых ухудшается сворачиваемость крови: лейкемия, гемофилия, анемия серповидно-клеточной формы, а также прием препаратов, ухудшающих сворачиваемость крови.
3. Заболевания сосудов: тромбоз вены почек, наличие сгустка крови в почечных сосудах.
4. Другие болезни почек:
- Пиелонефрит. При этом заболевании пациент может не испытывать боль, но это редкость. Обычно первыми признаками пиелонефрита является озноб, боль в нижней части спины,
- Гломерулонефрит. При гломерулонефрите выделяется микроскопическое количество крови, которое можно обнаружить только в лабораторных условиях. Заболевание может проходить совершенно без каких-либо признаков, могут наблюдаться симптомы почечной недостаточности,
- Папиллярный некроз. Это заболевание характерно для пациентов с сахарным диабетом, с нарушением оксигенации. Заболевание поддается лечению.
Это в первую очередь туберкулез почек или мочевого пузыря, а также гнойные процессы, спровоцированные гноеродными микроорганизмами, цистит, уретрит.
Кровь в моче после травмы может наблюдаться при разрыве почки. Травма может быть как тупой, так и проникающей.
Травмироваться может и мочевой пузырь. Например, при длительном беге с пустым мочевым пузырем его стенки могут натирать друг друга. После подобной пробежки в моче вполне может быть незначительное наличие крови.
Такой больной должен немедленно обследоваться. Уже при его осмотре и опросе врач может заподозрить источник выделения крови. В том случае, если ушиб живота или тазовой области был очень силен, а также, если мочеиспускания после травмы не было ни разу, врач может подозревать разрыв органов мочевыведения.
Если промежность была повреждена в позе «сидя на лошади», существует вероятность травмы луковицы уретры.
Если болит над лобком, а также боль разливается по всему животу, если пациента тошнит, можно заподозрить разрыв мочевого пузыря.
Если болит верхняя часть живота, существует вероятность тяжелой травмы почек.
Убедиться в наличии или отсутствии камней в мочевыводящих путях можно с помощью экскреторной урографии.
Если кроме сгустков крови никаких других симптомов не ощущается, не было никаких травм и пациенту уже исполнилось сорок лет, вполне вероятно наличие раковой опухоли мочевого пузыря.
В мочевом пузыре может развиваться рак трех видов: самым распространенным является переходно-клеточный, который развивается из клеток переходного эпителия слизистой оболочки. Чуть реже встречается плоскоклеточная карцинома или аденокарцинома. Наиболее частой причиной заболевания является хроническое присутствие в организме шистосомы – паразитического червя. Очень редко в органах мочевыведения развивается аденокарцинома.
Рак мочевого пузыря лечится оперативно и в большинстве случаев не затрагивает глубокие слои. Если же опухоль распространяется на все слои или дает метастазы, назначается удаление мочевого пузыря либо облучение. Иногда при раке мочевого пузыря с метастазами эффективной бывает и химиотерапия.
При раке уретры кровь наблюдается не только в анализе мочи, но ее можно обнаружить и в промежутке между мочеиспусканиями во внешнем конце уретры.
Если же сгустки крови имеют форму червей, это в большой степени вероятности указывает на рак почки.
Не только злокачественные новообразования приводят к появлению крови в анализе мочи. Доброкачественные опухоли также могут быть его причиной. Однако они очень редки в органах мочевыведения. Чаще всего это кисты почек.
Ангиомиолипома – это доброкачественное новообразование, чаще обнаруживаемое у женщин в период беременности. Ее объемы могут быть очень велики, и в таком случае она может проявляться наличием крови в моче. Вся ткань ангиомиолипомы пронизана кровеносными сосудами и жировыми клетками. Сосуды нередко самопроизвольно лопаются, и кровь попадает в мочу. Такой вид опухоли лечится только с помощью операции. Она удаляется без повреждения здоровых тканей.
Чаще всего причиной появления крови в моче у женщин являются воспалительные процессы в системе мочевыведения. При таких процессах изменяется кровообращение, инфекция приводит к тому, что красные кровяные тельца проникают в ткани организма.
Очень часто наличие гематурии объясняется циститом. Во время мочевыведения женщина испытывает острые боли, рези или жжение. Анатомическое сложение органов малого таза у женщин таково, что создаются благоприятные условия для инфицирования мочевыделительных органов. Благодаря короткой уретре инфекции легко попасть в мочевой пузырь.
Если гематурия наблюдается во время менструации, это указывает на наличие эндометриоза мочевого пузыря.
У беременных женщин нередко в моче можно обнаружить кровь. Но до сих пор еще ни один врач не может толком объяснить, в чем причина этого явления. Одно из объяснений говорит, что во время развития плода матка увеличивается в размерах, пережимает близлежащие органы мочевыделения и вызывает микроскопические травмы. Они абсолютно безвредны для здоровья как мамы, так и плода. Однако если во время беременности в моче обнаружили кровь, нужно обязательно как можно быстрее посетить врача.
Причинами появления в моче крови у женщин могут быть как заболевания, свойственные обоим полам, например, мочекаменная болезнь, киста, пиелонефрит, мелкоклеточная анемия, рак почки, так и вполне физиологичные причины. Например, во время сбора анализа мочи в нее попала менструальная кровь.
Иногда при приеме гормональных противозачаточных таблеток в моче обнаруживается некоторое количество крови. Связано это с тем, что гормоны, находящиеся в таблетках, нарушают состояние стенок сосудов в органах мочевыделения. Ухудшается трофика тканей, развиваются воспаления, которые иногда невозможно обнаружить визуально.
При аденоме простаты или доброкачественной гиперплазии существует невысокая вероятность появления в моче крови. Но чаще это бывает при сочетании аденомы и цистита в острой форме.
Диагностируют заболевание с помощью определения уровня оттока мочи и количества остаточной мочи в пузыре. Лечение осуществляется оперативно.
Очень часто у мужчин кровь в пробе мочи обнаруживается после тяжелых физических нагрузок. Увеличивается кровяное давление, активизируется движение крови в почках и под действием некоторых веществ, остающихся в организме при тяжелых нагрузках, небольшое количество крови попадает в мочу. Хороший отдых — и никаких тревожащих явлений больше не будет.
Рак простаты
Около 20% пациентов, пришедших в поликлинику с явными признаками наличия в моче крови, оказываются больными именно этим заболеванием. Если же количество крови так мало, что обнаруживается только случайно во время анализа, вероятность рака простаты составляет 5%. Это заболевание обнаруживается с помощью биопсии, осуществляемой под контролем ультразвука. Методика терапии выбирается в зависимости от степени заболевания. Иногда назначается удаление простаты и последующее облучение. Если же заболевание на терминальной стадии развития, присоединяют и гормональное лечение.
Воспаление простаты – простатит. Наличие крови в моче – это не самый распространенный симптом данного заболевания. Однако в ряде случаев они связаны.
Другие причины:
- Наследственная предрасположенность к заболеваниям почек,
- Инфекционное заболевание,
- Неграмотный уход за органами воспроизводства после рождения,
- Травма уретры, нанесенная самим ребенком во время игры.
Кровеносные сосуды малыша более тонкие и хрупкие, чем у взрослого человека. Поэтому некоторые заболевания могут способствовать проникновению крови в мочу. Это может быть геморрагический диатез или другое заболевание. Иногда кровь может попасть в мочу при лечении некоторыми сильными препаратами.
Чаще всего причиной крови в моче ребенка являются воспалительные процессы в почках или мочевом пузыре. Более предрасположены к подобным заболеваниям девочки, так как уретра у них короче и путь для инфекции меньше. При воспалениях ребенок обязательно будет жаловаться на боль, часто мочиться, плакать во время мочеиспускания.
Иногда родители впадают в панику при виде изменившегося цвета мочи ребенка. Но иногда красный цвет не означает присутствие крови. Он может появиться при употреблении некоторых продуктов. Если же ребенок не употреблял в пищу ничего ярко красного цвета, следует обязательно и безотлагательно посетить врача.
Кровь может обнаружиться во время беременности на любых сроках вынашивания. При этом подобный симптом всегда очень нервирует и саму женщину, и ее врачей. Хотя в подавляющем числе случаев явление это является беспричинным (идиопатическим) и не вызывает никаких неприятностей, женщине требуется обязательно тщательно обследоваться.
Врачи полагают, что наличие в моче крови во время беременности можно связать с изменением гормонального фона, а также сдавливанием маткой органов мочевыделения.
Обычно тут же после появления ребенка на свет все тревожащие симптомы пропадают и только иногда гематурия не проходит. Но в таком случае она является симптомом заболевания мочевого пузыря, уретры или почек.
Если у пожилого человека гематурия сочетается с болями в области подвздошных костей, это может указывать на эмболию почечных артерий. У такого больного важно выявить заболевания сосудов и сердца, а также узнать: не принимает ли он лекарства от таких болезней.
Если кровь в моче сочетается с болью и появляется после совокуплений, у пациентки, вероятно, посткоитальный цистит. Развивается он на фоне воспаления, вызванного патогенной микрофлорой, проникающей в органы мочевыведения во время совокупления. Далее микроорганизмы поднимаются вверх до мочевого пузыря.
Строение органов мочевыведения у женщин способствует развитию посткоитального цистита. Когда уретра находится таким образом, что во время совокупления в нее проникают семенная жидкость и влагалищная слизь, вероятно инфицирование мочеполовой системы и развитие в уретре и мочевом пузыре воспаления. Очень важна поза, в которой осуществляется совокупление. Так как влагалище, уретра и заднепроходное отверстие находятся в непосредственной близости друг от друга, вероятность инфицирования увеличивается.
Признаки посткоитального цистита могут обнаружить себя как с первых сексуальных опытов, так и в более позднем возрасте.
Диагностика осуществляется урологом на основе осмотра и лабораторных исследований.
Лечение заболевания медикаментозное, в некоторых случаях при его неэффективности, назначают операцию.
Для предупреждения развития посткоитального цистита следует соблюдать требования гигиены, применять барьерные контрацептивы, а также избегать проникновения спермы и влагалищного секрета в уретру.
Нередко на цвет мочи влияет пища. Так, поедание красной свеклы придает моче интенсивный красноватый оттенок. Некоторые красители, добавляемые в пищу, также приводят к окрашиванию мочи.
Ряд лекарств могут изменять цвет мочи. Например, при лечении от туберкулеза рифампицином моча может стать оранжевого цвета, некоторые пациенты полагают, что это от присутствия крови.
Существует три метода обнаружения крови в моче:
- Органолептический (на глазок),
- С помощью экспресс-теста,
- С помощью микроскопа.
Два первых метода являются достаточно приблизительными. Так, при рассматривании мочи любой красный краситель можно принять за кровь. А тест может дать ложноположительный результат при наличии гемоглобина в моче.
Механизм действия тест-полосок на кровь в моче основан на реакции с гемоглобином красных кровяных телец. Тесты обладают очень высокой чувствительностью. Однако их результаты следует перепроверять с помощью лабораторных анализов.
Такие тесты чаще дают ложноположительные результаты, чем ложноотрицательные.
Для этого существует масса диагностических методов:
- Опрос пациента,
- Осмотр его,
- Анализ мочи общий,
- Бактериальный анализ мочи,
- Цитология мочи,
- Урография внутривенная,
- Цистоскопия,
- Компьютерная томография,
- Ультразвук.
В большом количестве случаев достаточно бывает только осмотра и опроса больного. Так, по тому, на каком этапе мочеиспускания появляется кровь, уже можно заподозрить причину нарушения.
Если кровь обнаруживается в первой порции мочи, значит, поражен мочеиспускательный канал.
Если кровь появляется в последних порциях мочи и сочетается с болью, это указывает на камни в мочевом пузыре, на цистит. При мочекаменной болезни кровь выделяется, если стенки пузыря сжимаются вокруг камня во время выделения мочи.
Иногда все порции мочи содержат кровь. И в таком случае сложнее установить источник крови.
Если наличие крови в моче сочетается с болями в нижней части спины или живота, существует вероятность инфекционного воспаления, новообразования или камней в почках. Цистит нередко протекает с достаточно обильными кровотечениями. При этом заболевании во время выделения мочи больной страдает от жжения или резей.
Наличие крови в виде сгустков у больных среднего возраста с большой степенью вероятности указывает на наличие злокачественной опухоли мочевого пузыря. У представителей сильного пола сложности с выделением мочи, например, вялая струя, торможение мочевыведения и долгое мочеиспускание говорит о нарушении функции простаты.
В ходе обследования женщинам обязательно следует пройти консультацию гинеколога, а мужчинам ректальное обследование. Иногда это дает возможность сразу выявить новообразование.
Для того чтобы уточнить наличие крови в моче и причины его, нужно сдать анализ, в том числе и на бактериальную флору.
Если пациент уже перенес раковое заболевание, ему назначат цитологию, показывающую состав клеток, присутствующих в моче.
Этот осмотр обязателен при наличии крови в моче, даже при самом ее малом количестве. Обычно для осмотра верхнего отдела мочевыделительной системы применяют ультразвук или урографию. Для проведения урографии внутривенно вливается контрастное вещество на основе йода. Аппарат фиксирует движение контрастного вещества по мочевыделительной системе. В результате врач получает несколько рентгеновских снимков с изображением разных частей мочевыделительной системы. Это самый широко используемый способ диагностики состояния органов выделения, который помогает обнаружить камни и новообразования в верхних частях системы мочевыведения.
Вместо урографии иногда используют УЗИ вместе с обзорной рентгенограммой. Большое удобство ультразвука в том, что этот вид обследования совершенно безвреден.
Если причиной крови в моче являются маленькие опухоли паренхимы почек, то ультразвук их обнаружит скорее, чем урография. А вот если новообразование появилось в дренажной системе почек, более эффективной является урография. Польза от любой из этих мер напрямую зависит от квалификации врача. Но в любом случае урография и УЗИ являются дополняющими друг друга методами. Иногда назначаются оба обследования.
Если эти обследования указывают на наличие новообразования, в качестве дополнительного метода выбирается компьютерная томография. Как первый метод обследования КТ при подобных симптомах никогда не используется.
Но, ни УЗИ, ни урография не обнаружат новообразование в мочевом пузыре. Для этого используется цистоскопия. При гематурии обязательно назначается это обследование.
Обычно назначают в таких случаях ультразвуковое обследование органов мочевыведения, общий анализ крови и мочи, уровень сахара в крови, уровень креатинина в крови.
Так как для постановки диагноза важно понимать, из какой части мочевыделительной системы проникает кровь, врач подробно опросит пациента и осмотрит его.
После определения причины будет назначено соответствующее лечение:
- При травмах — это медикаментозная терапия и, часто, хирургия,
- При новообразовании в почках назначается операция,
- При аутоиммунном недуге или инфекции используется лекарственная терапия,
- При мочекаменной болезни используется дробление ультразвуком или операция,
- При недугах мочевого пузыря, таких как новообразование или полип, используется хирургическое лечение,
- При инфицировании мочевого пузыря назначается антибиотикотерапия,
- При инфицировании уретры назначается антибиотикотерапия,
- При заболеваниях предстательной железы также назначается терапия с использованием антибиотиков, а в дальнейшем обычно прибегают к хирургическому лечению.
Автор: Пашков М.К. Координатор проекта по контенту.
источник

Способы лечения она ищет постоянно, и вопрос, можно ли при цистите греться в ванной как никогда в эти минуты актуален.
Ответ на этот вопрос можно получить из данной статьи, а также узнать о способах прогревания и о том, в каких случаях они используются, можно ли вообще греть мочевой пузырь при цистите и многое другое.
Представление о том, что данное заболевание возникает в результате переохлаждения, не совсем верное. По сути, это воспаление мочевого пузыря, и возникнуть оно может не только при переохлаждении – это всего лишь фактор, провоцирующий его.
Наиболее частая причина его возникновения – инфекция, которая находится в тканях мочевой системы и мочевого пузыря в частности. Она может спровоцировать развитие вирусного и бактериального цистита.
Урологи разрешают прогревание при формировании болезни. Воздействие тепла на мочевой пузырь положительное – это доказано наукой.
Но использовать прогревание нужно не в качестве основного лечения, а как дополнительную процедуру. К тому же греть цистит разрешено при определенных условиях, а не каждый раз и не всегда.
Факторы, провоцирующие его развитие, известны медикам. Чаще всего причиной цистита может быть:
- Развитие мочекаменной болезни в мочевом пузыре.
- Воспалительные процессы (инфекция) в почках.
- Застой или непроходимость урины в дивертикулах.
- Оперативное вмешательство, приведшее к развитию цистита травматического характера.
- Регулярный прием инсулина при сахарном диабете.
- Систематическое использование химиотерапии при онкоболезнях.
- Постоянный прием препаратов антигистаминной группы при аллергических заболеваниях.
- Дефицит гормонов при менопаузе или беременность.
Симптоматика заболевания следующая:
- частые позывы к мочеиспусканию;
- болевые ощущения у женщин внизу живота;
- ощущение неполного опустошения мочевого пузыря от урины (мочи);
- иногда может наблюдаться недержание мочи;
- в острой стадии могут быть кровяные вкрапления в урине;
- при хронической форме протекания кровь может отсутствовать вовсе.
Боль при цистите носит тянущий характер.
Температура тела может и не повышаться, при этом явно прослеживаются вышеуказанные симптомы или хотя бы несколько из них.
Поставить окончательный диагноз поможет диагностика (УЗИ и цистоскопия) в медучреждении и лабораторный забор биоматериала (мочи) для анализа.
Для борьбы с инфекцией нужно укрепить защитные силы организма, поэтому медики назначают лекарства, то есть медикаментозную терапию.
Лечение народными средствами доказало свою эффективность и может назначаться урологами. В этих целях прописываются фитопрепараты (травяные уросептики) или гомеопатические средства.
Лечение ваннами также приносит нужный эффект и часто используется в урологии.
Поскольку тепло оказывает положительный эффект на мускулатуру мочевой системы, грелку при цистите ставят, но лишь как вспомогательное средство, а не как основной способ терапии. Кроме грелки, есть и другие методы прогревания, более эффективные и полезные.

- При цистите можно греться потому, что тепло расслабляюще действует на мускулатуру уретры и мочевого пузыря, уменьшая спазмы.
- При прогревании сосуды расширяются тоже, при этом улучшается кровообращение в пораженном органе, особенно это нужно в очагах поражения инфекцией.
Есть разные способы прогревания, самые действенные:
- Грелка. Подразумевается непрямой контакт с водой, подогретой до нужной температуры. Разрешается греть грелкой с водой только низ живота. Вместо нее можно использовать обычную пластиковую бутылку.
- Сухое тепло. Можно подогревать песок или обычную поваренную соль, высыпав его после нагрева в тканевый мешочек, и прикладывать к животу.
- Следующие очень простые тепловые процедуры тоже можно проводить в домашних условиях. Для этого потребуется широкий, глубокий эмалированный сосуд или миска. В него надо положить разогретый кирпич (целый или дробленный, как кому угодно), затем сесть на него, предварительно укутав полотенцем область поясницы и низ живота. Сидеть так, пока из кирпичей не уйдет тепло.
- Можно ли греться при цистите под горячим душем? Можно, но не под горячим, а под теплым, и не более 15 минут. Делать это можно, чтобы уменьшить спазмы и болевые ощущения.
- Парить ноги при цистите у женщин можно с целью рефлекторного усиления кровообращения в области малого таза, что поможет уменьшить дискомфорт.
При обострении болезни от прогревания лучше отказаться. Это может усилить воспаление, усугубить осложнения, повысив риски их появления и существенно ухудшить самочувствие пациентки.
Стоить учитывать, что прогревание целесообразно и эффективно в случаях, когда воспаление хоть и присутствует, но не в острой форме.
Оптимальное лечение данного заболевания – это сочетание медикаментозной терапии и народных методов лечения. Причину развития болезни прогреванием нельзя вылечить, оно только помогает уменьшить симптоматику, улучшить самочувствие больной.

- наличие высокой температуры;
- нельзя прогревать мочеполовую систему при менструациях, от этого количество крови может существенно увеличиться;
- наличие новообразований в малом тазу, включая доброкачественные;
- категорически запрещено прогревание, если урина с кровью, особенно в конце мочеиспускания;
- наличие высыпаний на кожном покрове в области промежностей и внизу живота;
- любые прогревания в области почек недопустимы в период вынашивания ребенка;
- врачи не разрешают эту процедуру при злокачественных опухолях, независимо от того, в какой части тела они локализированы.
Прогревание может принести пользу, а может и навредить здоровью. Перед процедурой следует все взвесить, посоветоваться с лечащим врачом. А если появились хоть малейшие опасения, то в таких случаях стоит воздержаться от прогревания вовсе.
Урологи настоятельно рекомендуют температуру при прогревании не выше 38 градусов, независимо от того, каким методом осуществляется процедура.

- Сначала надо убедиться, что нет симптомов распространения инфекции по мочеполовой системе.
- Ванну при цистите можно принимать, если у женщины нет высокой температуры тела как свидетельства прогрессирования воспаления в мочеполовой системе.
- Пользоваться наиболее безопасным способом, а именно – использовать сухое тепло.
- Солью и песком, обязательно в полотняном мешочке, прогревать орган не дольше 20 минут.
- Теплая грелка при цистите наполняется содержимым (водой) не более чем на ¾ от общего объема. Перед заполнением из нее нужно выдавить воздух и плотно закрыть после наполнения.
- Чтобы не вызвать ожог при прогревании, под грелку с теплой водой обязательно нужно положить хлопчатобумажную ткань, температура воды не должна превышать 40 градусов. Время процедуры – не более 15 мин.
- Повторять прогревание следует по истечении 30 минут и не меньше.
- В домашних условиях делают только прогревания мочевого пузыря. Запрещено при этом затрагивать область почек, бока и поясницу. Там расположены не только почки, но и мочеточники. Их греть категорически нельзя – это может вызвать в них воспалительный процесс с полным поражением всего органа.
- Греться в ванной при цистите можно, если женщина не имеет сопутствующих заболеваний и указанная болезнь не сопряжена осложнениями.
Прогревание в сильно горячей воде или парилке – бане и сауне – не проводится.
Урологи рекомендуют соблюдать адекватный режим питья. В сутки пациенткам следует выпивать до 13 стаканов жидкости с содой.Это позволит снизить кислотность урины. Полностью на время лечения нужно отказаться от соленых, перченых блюд, кофе и продуктов, содержащих много кальция, который может только усугубить течение болезни.

- не носить синтетическое и слишком обтягивающее нижнее белье;
- нельзя терпеть при позывах к мочеиспусканию;
- пить нужное для полноценного функционирования организма количество жидкости;
- одеваться по сезону;
- избегать переохлаждения, особенно нижних конечностей;
- соблюдать гигиену, правильно подмываться (спереди назад).
Эти простые правила вполне способны минимизировать риск появления цистита. Ведь именно им все чаще и чаще болеют женщины, особенно в молодом возрасте.
И помните, если болезнь затягивается дольше 8 дней и к основной симптоматике данного недуга присоединились повышение температуры, сильная боль в области поясницы, общее недомогание – это первый сигнал осложнения – пиелонефрита.
Здесь без медикаментозной терапии и квалифицированной диагностики не обойтись. Прогревание в данном случае бессмысленно. Нельзя также самим себе назначать лечение – это привилегия медиков, и только их.
источник
Наличие крови в моче, что на латыни звучит как гематурия, в большинстве случаев является опасным симптомом, свидетельствующим о развитии заболевания мочеполовой системы. И лишь в некоторых ситуациях этот признак может быть незначительным физиологическим отклонением, не требующим назначения терапии.
Гематурия не относится к самостоятельному заболеванию. Это только проявление, которое может быть единичным, или одним из целого ряда характеристик симптоматики какой-либо определенной патологии. Поэтому обязательно при обнаружении следов крови в моче необходимо пройти полное обследование, чтобы подтвердить или опровергнуть присутствие нарушений в организме.
В медицине принято наличие крови в моче разделять на микро- и макрогематурию. Это связано с количественным содержанием кровяных следов. Диагноз «Микрогематурия» выставляется чаще всего при общем анализе крови, когда он проводится при подозрении на присутствие заболевания, либо при профилактических комплексных обследованиях.
Так называемая скрытая гематурия, или слабоположительная реакция на кровь в моче, симптом, который невозможно определить без помощи лабораторной диагностики. И наоборот, макрогематурия (наличие большого количества кровяных примесей в моче) – признак, легко распознаваемый пациентами в домашних условиях и лаборантами только при взятии образца в руки.
Моча в этом случае приобретает оттенки от бледно-розового до темно-коричневого, что часто приводит к панике пациентов. Следует отметить, что обе разновидности гематурии могут быть опасными симптомами быстро развивающихся серьезных заболеваний. Макро- и микрогематурия не должна остаться без внимания. При выявлении этих признаков пациенту нужно срочно проконсультироваться с врачом.
Врачи выделяют около 170 причин, приводящих к появлению гематурии, и по большей мере они доброкачественные. При этом существует достаточно широкий перечень заболеваний, к примеру, онкологических, при которых определяется данное состояние, и своевременная их диагностика чрезвычайно важна для жизни и здоровья пациентов.
Не все факторы, вызывающие гематурию, относятся к патологическим. Иногда следы крови могут появляться вследствие приема антикоагуляционных препаратов, таких как Варфарин, Гепарин, но при их отмене или корректировке дозы данный симптом пропадает.
Также гематурию в той или иной степени способно вызвать лечение антибиотиками (Пенициллин, Циклофосфан), длительный прием Аспирина и некоторые препараты наркотического действия. Эти лекарства могут раздражать ткани мочевыводящей системы, тем самым повреждая сосудистую сеть, что приводит к высвобождению определенного количества эритроцитов в мочу.
Еще одной причиной непатологического характера, из-за которой в урине появляется кровяная примесь, является чрезмерная физическая нагрузка, к примеру, беговые марафоны, походы на длительные дистанции или профессиональная деятельность. Такое состояние называется «беговая гематурия», и оно возникает в результате трения стенок мочевого пузыря с последующим выделением кровяных следов.
Патологические причины гематурии, то есть когда данное состояние развилось на фоне каких-то заболеваний, можно разбить на несколько следующих групп.
Наиболее часто отмечаются такие патологии, как уретрит (воспаление мочеиспускательного канала) и цистит (воспаление мочевого пузыря). Они возникают вследствие попадания болезнетворных бактерий через уретру. Слизистая поверхность органов становится раздраженной, и частое мочеиспускание может приводить к нарушению целостности сосудов, а значит, к появлению крови в моче.
Воспаление почечных лоханок (пиелонефрит) и почечных клубочков (гломерулонефрит) также могут стать причиной гематурии. Такие заболевания нередко развиваются как осложнения инфекций уретры или мочевого пузыря. Кровь из пораженных сосудов этих участков высвобождается и вместе с мочой выводится при мочеиспускании, окрашивая ее в оттенки красного или бордового цвета.
Гематурия при мочекаменной болезни может наблюдаться в двух случаях. Первый, когда камень сдавливает небольшие почечные сосуды, приводя их к разрыву, и во втором – при передвижении камней по мочевым путям с повреждением слизистых. Такие состояния могут сопровождаться острой невыносимой болью, которая потребует немедленной медицинской помощи.
Воспалительный процесс предстательной железы (простатит) доставляет мужчинам массу дискомфорта. Железа увеличивается в размерах, при этом уменьшая просвет уретры, в результате чего больному сложно нормально помочиться, его беспокоят частые позывы к мочеиспусканию.
Раздражение или деформация уретры нередко сопровождается кровью в моче. То же самое состояние бывает и при аденоме простаты – доброкачественной гиперплазии (разрастании) железы. При злокачественных опухолях простаты на последних стадиях может наблюдаться макрогематурия, связанная с кровотечением.
Опухоли на ранних стадиях могут иногда приводить к появлению крови в моче, причем такие симптомы бывают непродолжительными и незначительными, почему многие больные и не придают этому должного внимания. Но при разрастании новообразования мочеполовой системы или его внедрение в соседние ткани часто становятся причиной довольно сильного кровотечения из уретры. Отдельно выделяются жировые опухоли (липомы), которые плотно пронизаны кровеносными сосудами. Если вследствие каких-либо причин происходит нарушение целостности сосудистой сетки, то моча окрашивается в красный цвет.
Эндометриоз – разрастание внутренней маточной оболочки становится причиной появления крови в урине при распространении на мочевой пузырь или уретру. Кроме этого, при ярко выраженном вагините (воспалении влагалища) также могут отмечаться незначительные примеси крови. Но такое состояние наблюдается крайне редко.
Травматические повреждения органов мочеполовой системы зачастую сопровождается наличием крови в моче. Данное состояние может развиться вследствие тупого удара и разрыва тканей почек, мочеточников либо мочевого пузыря или же нарушения целостности сосудов.
Выраженность гематурии будет проявляться в зависимости от особенностей поврежденных сосудов, откуда произошло кровотечение. То есть при разрыве мелких капилляров она будет незначительна, а при повреждении венозных или артериальных сосудов содержание крови в моче будет высоко.
Воспалительные заболевания сосудов – васкулиты не очень частые причины возникновения гематурии. Состояние развивается на фоне повреждения сосудистых русел, имеющих сниженную эластичность вследствие воспалительного процесса.
Из патологий, передающихся на генетическом уровне, выделяется серповидноклеточная анемия, характеризующаяся видоизмененными эритроцитами, которые могут погибать на различных периодах своего жизненного цикла и попадать в мочу. Также гематурия является одним из симптомов болезни Альпорта – врожденного нефрита (воспаление почки), сопровождающегося нарушением целостности мембран почечных клубочков и снижающий их фильтрационную функцию.
Многолетнее изучение статистических данных позволило выделить факторы, которые могут стать своеобразным толчком для развития гематурии. К ним относят возраст пациентов, гендерные особенности и наследственную предрасположенность. Возраст. Следы крови в моче у лиц мужского пола старше 45–50 лет зачастую обусловлены развитием аденомы простаты. Тогда как для молодых мужчин наиболее характерны синдром Альпорта и мочекаменная болезнь, чем для других возрастных категорий.
У детей состояние гематурии в большинстве случаев сопровождает воспалительные процессы в почках, развившиеся как осложнения на фоне бактериальных либо вирусных инфекций. Самым частым из них является постинфекционный гломерулонефрит. Подробнее о появлении крови в моче у ребенка можно прочитать в этой статье.
Гендерные особенности. Гематурия у особ женского пола по большей мере возникает вследствие инфекционных заболеваний мочевыводящих путей, таких как уретрит и цистит.
Это связано с анатомическими различиями. У женщин более короткий и широкий мочеиспускательный канал по сравнению с мужчинами, поэтому бактериям из кишечника туда проще попасть.
Нередко у представительниц прекрасного пола может наблюдаться кровь в моче при беременности, что вызвано повышенной нагрузкой на весь организм и, в частности, на почки. Период вынашивания плода для многих становится временем обострения хронических заболеваний различных функциональных систем, и мочеполовая не исключение. Наследственная предрасположенность. В 10–15% гематурия развивается при врожденных патологиях или структурных аномалиях органов мочевыделительной системы.
При обнаружении крови в моче врач порекомендует пациенту провести полное комплексное обследование, включающее в себя лабораторные анализы и инструментальные методы. Самыми первыми будут назначены общие анализы крови и мочи, что поможет выявить изменения в двух основных жидкостях организма. Гематурия будет подтверждена, если в центрифугированной моче обнаружится свыше 5 единиц эритроцитов, и 3, если урина не прошла центрифугирование.
Анализ мочи по методу Нечипоренко укажет на гематурию при обнаружении свыше 1000 эритроцитов на 1 мм 3 . Проведение трехстаканной пробы поможет определить вид гематурии – в начале мочеиспускания (инициальную), в конце (терминальную) и тотальную. Посев на бактериальную флору обеспечит выявление возбудителя инфекции, его количественный состав и чувствительность к препаратам антибактериального действия.
К менее распространенным анализам относится обследование мочи на кальциурию, определение титра АСЛ-О (коэффициент острой стрептококковой инфекции). Кроме того, может назначаться диагностика крови на уровень содержания иммуноглобулина А, СЗ комплемента (сложных белков) и фазово-контрастная микроскопия.
К инструментальным методам обследования при гематурии в первую очередь относится УЗИ почек, мочеточников и мочевого пузыря. Не менее значимым является КТ вышеперечисленных органов мочевыводящей системы. Благодаря этим двум исследованиям, удается выявить обызвествления, структурные аномалии, камни и новообразования.
Также при наличии показаний врач может рекомендовать цистоскопию – внутренний осмотр мочевого пузыря с использованием оптического инструментария. Биопсия почки – информативная методика, но из-за определенных сложностей выполняется строго по показаниям. В отдельных случаях даже по итогам полного обследования причины проявления крови в моче найти не удается.
Такой результат отнюдь не означает, что пациент абсолютно здоров, и единственное, что делать врачу в данной ситуации – это убедить пациента регулярно наблюдаться у нефролога или уролога. Особенно важно постоянное посещение специалистов при присутствующих у пациента факторов риска, таких как курение, профессиональная деятельность на вредном производстве и лучевая терапия в анамнезе.
Состояние, именуемое гематурией, нельзя назвать самостоятельным заболеванием. Поэтому его лечение как отдельного симптома не проводят. В некоторых случаях при обнаружении незначительного количества крови терапия может вообще не потребоваться. Если гематурия является одним из признаков цистита, то назначается курс антибиотикотерапии.
При выявлении аденомы простаты проводится лечение ингибиторами 5-альфа-редуктазы (Финастерид, Дутастерид) и блокаторами альфа-1 адренорецепторов (Альфузозин, Силодозин, Тамсулозин). Терапия мочекаменной болезни может заключаться как в консервативных методах, так и в дроблении и выведении камней. Таким образом, для пациента, столкнувшегося с появлением крови в моче, самым важным будет обращение к врачу и прохождение всех рекомендованных методов диагностики, на основе которых врач сделает вывод о том, нужно лечить данный симптом или нет.
источник
Цистит — это воспалительное заболевание, которое поражает мочевой пузырь. Оно имеет инфекционный характер и сопровождается болью внизу живота, жжением при мочеиспускании, частыми позывами, а иногда и выделением крови в мочу.
Совет уролога: «Прежде всего, я хотел бы сказать, что нельзя без назначения врача использовать сильные медицинские средства. Очень хорошо для профилактики заболеваний помогает. Читать далее »
Заболевание чаще встречается у женщин из-за особенностей строения мочеполовой системы. Цистит требует комплексного лечения, с применением антибактериальных и противовоспалительных средств. Но многие пациентки решают лечить цистит в домашних условиях методом прогревания. Рассмотрим, полезно ли прогревание при цистите.
Острый цистит является инфекционным заболеванием, которое лечится исключительно антибиотиками и другими препаратами от цистита. Прогревание, рецепты народной медицины, диета — это все лишь дополнительные вспомогательный методы терапии, которые оказывают исключительно симптоматический эффект. То есть, такие способы помогают немного уменьшить боль.
Прогревание оказывает сосудорасширяющий эффект, усиливая приток крови к больному органу, а также снимает спазмы, поэтому боль проходит. Но излечения от инфекции не наступает. Поэтому, если пациентка пренебрегает приемом антибиотиков, а только греется, то велика вероятность перехода цистита в хроническую форму.
Прогревание при цистите у женщин оказывает не только положительное влияние. Большим недостатком такого метода усиление активности бактерий. В тепле инфекция быстрее распространяется, активно начинается выделение гноя, что сильно усложняет течение заболевания, и может быть даже смертельно в запущенных случаях.
Поэтому прогревание при цистите используется только вместе с антибиотиками и только с разрешения лечащего врача, после исключения всех противопоказаний.
Полезно прогревание при хроническом цистите, когда пациентку регулярно беспокоят ноющие боли внизу живота. Сухое тепло поможет облегчить симптом без применения обезболивающих препаратов. Но опять же, прогревание в таком случае методом лечения не является, поэтому поход к врачу не заменит.
Греться при цистите категорически противопоказано в следующих случаях:
- При повышенной температуре тела.
- Если у женщины слабость, тошнота, болит голова.
- Если в моче появляются следы крови.
- При невыносимо сильных болях внизу живота — нужно вызывать скорую помощь.
- В период менструации прогревание приводит к сильнейшим кровотечениям.
- Если есть склонность к вагинальным кровотечениям.
- В том случае, если женщина принимает антикоагулянты.
- Запрещено греться и в период беременности.
- Не стоит пользоваться таким методом в летний зной.
Острый цистит является противопоказанием к прогреванию высокими температурами, посещению бани, горячих ванн.
Не всякое тепло разрешено при цистите. В первую очередь нужно отметить, что температура грелки не должна превышать 40 градусов. Слишком высокие температуры могут спровоцировать активное размножение бактерий, а также ожог на кожных покровах.
При остром цистите лучше вовсе ограничиться теплой ладонью, положив ее на низ живота.
Уролог: если хотите избавиться от цистита, чтобы он больше не вернулся, нужно всего лишь растворить Читать далее »
Процедуры для прогревания при цистите:
- Грелка на низ живота. В грелку наливают теплую воду, примерно 38 градусов и кладут на низ живота на 15 минут. После процедуры нужно остаться лежать в кровати под одеялом и отдыхать.
- Мешок с солью или песком. Нужно на сковороде слегка подогреть вещество, затем засыпать в мешочек из натуральной ткани и положить на низ живота, так же как и грелку.
- Облегчить состояние можно в теплом дуже. Нужно постоять под струей теплой воды 10-15 минут.
- Хорошо при цистите греть ноги. Необходимо в тазик налить теплой воды и опустить в него ноги, подержать 10-15 минут. После процедуры ноги нужно вытереть и надеть теплые носки, затем лечь в постель.
Многие женщины интересуются, можно ли делать прогревание при цистите в бане. Баня, определенно, полезна для организма, но при воспалении мочевого пузыря париться запрещено. Можно помыться в теплом помещении теплой водой, не более. Париться в бане при остром цистите очень опасно, это может спровоцировать ухудшение состояния.
Чтобы быстрее избавиться от цистита, больной рекомендуется комплексно подходить к лечению заболевания. Для этого нужно соблюдать следующие рекомендации:
- Не проводить прогревание при наличии противопоказаний.
- При остром цистите греться только во время приема антибиотиков.
- Соблюдать диету при цистите, чтобы уменьшить боль.
- Пить больше воды, мочегонные морсы, чтобы инфекция быстрее выходила.
- Соблюдать постельный режим.
- Обязательно обратиться к врачу.
Только комплексный подход поможет избавиться от цистита навсегда без последствий.
Прогревание при цистите у женщин — это давно известный и достаточно эффективный метод лечения, но только при правильном применении. Нужно помнить, что все хорошо в меру, поэтому злоупотреблять народными средствами, пренебрегая рекомендациями врачей, лучше не стоит.
источник
При сильном переохлаждении или инфекции может наступить воспаление мочевого пузыря — цистит. Это очень неприятное заболевание, сопровождаемое болями и жжением в области нижней части живота. Народные методы лечения предусматривают различные прогревания, чтобы облегчить течение болезни. Но стоит ли следовать подобным советам, можно ли греть цистит, и насколько это эффективно?
Разрешают ли врачи греть живот при воспалениях мочевого пузыря? Такой вопрос зачастую задают специалистам люди, обратившиеся за помощью при возникшем воспалительном процессе. Как правильно проводить процедуры, и являются ли они основными при лечении данного заболевания?
Воспаление мочевого пузыря можно перепутать с другими заболеваниями ЖКТ и мочеполовой системы. При возникновении инфекции, которая чаще всего вызвана атакой болезнетворных бактерий, начинаются тянущие боли внизу живота, напоминающие кишечные спазмы или недомогание при менструациях. Отличительным показателем цистита являются частые позывы в туалет, рези и жжение при мочеиспускании, иногда с примесью крови.
Существуют различные способы приостановить заболевание и избавиться от болей. Самое важное — сразу обратиться к врачу, пройти необходимое обследование и по его результатам получить необходимое медикаментозное лечение.
Однако существуют ситуации, когда немедленное обращение в больницу по каким-то причинам невозможно (выходной день либо вечернее время). Поэтому больному необходимо каким-то образом облегчить свое состояние до момента обращения к врачу. Помочь может прием спазмолитиков и сухое тепло.
К процедурам подобного прогревания относятся теплые вещи, свет синей лампы, электрическая грелка, нагретые камни, песок или крупная соль. Каждый из этих способов воздействует по-своему на воспалительный процесс. Необходимо перед применением любого из этих методов лечения получить рекомендацию врача или хотя бы быть точно уверенным, что у вас именно обострение цистита, а не какой-либо другой воспалительный процесс. При грамотном подходе к процессу снятия боли можно приостановить воспаление и облегчить течение. Для этого необходимо провести процедуры правильно.
Применение сухого тепла оказывает следующие действия:
- улучшается кровообращение;
- замедляется воспалительный процесс;
- снижается острота болевых ощущений;
- снимаются спазмы.
- Красный кирпич . Народный способ лечения воспаления мочевого пузыря теплым камнем широко используется и в наши дни. Для этого половинку красного кирпича следует нагреть на огне. На область живота постелить полотенце, сложенное в несколько раз. Сверху положить горячий камень. Вместо кирпича можно использовать нагретый до температуры 40 градусов песок или соль. После нагрева на чугунной сковороде, песок необходимо пересыпать в тканевый мешочек и греть низ живота через полотенце или пеленку. Другой метод использования кирпича тоже вполне подходит для прогревания в период обострения цистита. Кирпич прокаливается до высокой температуры и опускается в ведро. Края емкости нужно прикрыть полотенцем или обернуть им. Сесть сверху и греться, пока камень не остынет. Достаточно 15 минут, чтобы боли утихли.
- Горячий картофель — тоже очень эффективный метод для того, чтобы остановить воспалительный процесс в мочевом пузыре. Крупную картофелину необходимо сварить, завернуть в кухонную салфетку и приложить к животу ниже пупочной зоны. Чтобы не получить ожог, следует подложить пеленку. Регулировать температуру нужно, сворачивая пеленку в несколько слоев.
- Горячие ванны для ног . Греть ноги при цистите можно. Однако это не слишком действенный способ. Сухое тепло гораздо более эффективно, нежели подобные процедуры.
- Грелка . Электрическая грелка в случае обострения цистита подойдет лучше, чем с водяным наполнением. Температура нагрева должна лишь слегка превышать температуру тела. Держать грелку внизу живота следует не более 20 минут.
- Пластиковая бутылка с горячей водой . К такой процедуре следует прибегать в крайнем случае, если под рукой нет ничего другого. Бутылку необходимо наполнить горячей водой, обернуть кухонной салфеткой или полотенцем и зажать между ног.
Не всякое прогревание приносит пользу при таком заболевании, как воспаление мочевого пузыря. Порой тепловыми процедурами можно только навредить организму:
- Баня или сауна категорически противопоказаны при цистите. Дело в том, что при воздействии пара на организм болезнетворные бактерии лишь размножаются, воспалительный процесс усиливается и может привести к сильным болям и кровотечению.
- Горячая ванна — это еще одна запрещенная процедура в случае обострения данного заболевания. Вода лишь спровоцирует развитие болезни, даже при возможном кратковременном облегчении после принятия ванны.
- Теплый душ . В случае проявления симптомов цистита, с душем следует быть осторожнее. Лучше всего помогает именно сухое тепло. Прогревания низа живота, связанные с водой, могут вызвать осложнения, которые будет трудно вылечить.
Нельзя применять тепловые процедуры в следующих ситуациях:
- когда обострение цистита сопровождается повышением температуры и жаром — в данном случае воспаление проходит в острой форме, организм нуждается в медикаментозном лечении при участии специалиста;
- когда болезнь совпадает с периодом беременности — в данном случае все прогревания проводятся только с разрешения врача;
- когда, помимо воспаления мочевого пузыря, есть хронические заболевания кишечника, женских половых органов, почек;
- в период после операции на органах малого таза или брюшной полости;
- в менструальный период;
- при обнаружении крови в моче.
Греть живот при беременности ни в коем случае нельзя, поскольку это может навредить будущему ребенку. А поскольку цистит чаще всего возникает у женщин, на вопрос о правильном проведении обогревающих процедур можно получить при консультации у гинеколога.
Я считаю, что прежде чем использовать любой способ самолечения, следует побывать у врача. Любое средство действует индивидуально. Для кого-то оно подходит, а кому-то от него один вред. Я пробовала греть живот пластиковой бутылкой, наполненной горячей водой. Поначалу стало легче, а потом боли усилились, в моче появилась кровь. Наутро побежала к доктору. Назначили полный курс лечения. Вот и не могу понять — то ли прогревание просто не помогло, то ли оно усилило воспалительный процесс.
Мне очень помог способ прогревания мочевого пузыря горячим кирпичом. Я сильно застудилась в дороге, и в ночь почувствовала боли внизу живота. Со мной такое уже случалось, но греть никогда не пробовала. Бабушка подсказала, что можно нагреть кирпич и приложить к больному месту через полотенце. Утром даже не вспомнила о том, что были боли. Хорошо, что оказалась в деревне, и меня вылечили таким простым способом.
Считаю, что греть мочевой пузырь нельзя. Цистит — это инфекционное заболевание. А в данном случае от прогрева воспаление только усиливается. Поэтому лучше получить рекомендации специалиста по поводу приема специальных препаратов и не экспериментировать на себе.
Какими бы ни были отзывы тех, кто попробовал данные способы избавления от боли, следует помнить, что любое заболевание протекает у всех по-разному. Только специалист может определить, насколько серьезен ваш случай и какая помощь требуется именно вам.
Цистит может дать серьезные осложнения и повлиять на работу других органов, таких, как почки, яичники, кишечник. Поэтому, прежде чем греть живот или проводить еще какие-то домашние процедуры, необходимо при первых признаках заболевания пройти медицинское обследование. Лишь после получения результатов анализов можно с уверенностью сказать, какое лечение наиболее подходит в вашем случае. Если прогревания необходимы как дополнительный курс к основной терапии, вы узнаете об этом от вашего лечащего врача. В таком случае ваше здоровье будет вне опасности, и простые народные способы позволят вам получить быстрый и эффективный результат.
источник