Под нарушением функций тазовых органов медики часто подразумевают проблемы с дефекацией и мочеиспусканием. Застой мочи, невозможность естественного опорожнения кишечника относят к синдрому нарушений функций тазовых органов по центральному типу. В большинстве случаев причины этой патологии связаны с серьезными заболеваниями спины, позвоночника, нервной системы и сосудов. Единого кода по МКБ для нарушений функций таза не существует, так как этот симптом связан с огромным числом заболеваний.

- сначала однократные, затем усиливающиеся запоры;
- рефлекторное выведение мочи;
- острая задержка мочи в период обострения;
- недержание кала.
В редких случаях у больных наблюдается остаточная моча в пузыре.
Одно из самых распространенных заболеваний, вызывающих проблему, – нижняя параплегия с нарушением функций тазовых органов. Иначе говоря, это паралич нижних конечностей, который наступает в результате повреждения спинного мозга.
К этой группе относятся, в первую очередь, повреждения головного мозга — атеросклероз и нарушения кровообращения: Альцгеймер, ДЦП, травмы и опухоли, а также острые воспаления типа менингита, энцефалита и абсцесса.
К симптомам, указывающим на дисфункции, относят недержание или застой мочи и каловых масс. Признаки нарушения акта дефекации и мочеиспускания характерны для большинства болезней, приводящих к дисфункции тазовых органов по центральному типу.

- травмы и опухоли;
- воспалительные процессы;
- миелопатии;
- дистрофические изменения;
- демиелинизирующие нарушения (склерозы разного типа).
К классическим симптомам запоров или недержания прибавляются такие признаки, как метеоризм, вздутие живота, ложные и частые позывы к мочеиспусканию.
Еще одна группа заболеваний по центральному типу связана только с недержанием мочи и кала – это нарушения сознания разного вида. Подобные симптомы наблюдаются при эпилептических припадках, коме.
Сюда же можно отнести психические заболевания и расстройства, которые вызывают снижение интеллектуальных способностей, распад личности.
В группу периферических нарушений входят истинные симптомы недержания мочи и дефекации. Болезни и патологии, провоцирующие синдром:
- заболевания конуса спинного мозга;
- повреждения конского хвоста;
- повреждение нервных окончаний в копчике и крестце.
Среди дополнительных признаков врачи выделяют: капельное выделение мочи, непрерывное отделение мочи, жидкие каловые массы, отходящие непроизвольно, либо редкие и кратковременные задержки испражнений. У пациентов постоянно сохраняется ощущение переполненного мочевого пузыря.

К симптомам, определяющим врожденные или приобретенные аномалии, относят постоянное подтекание мочи или недержание. При наличии свищей жидкость выделяется каплями или небольшими порциями, если повышается давление внутри пузыря.
Неврожденные патологии – опухоли и травмы – также могут вызывать тазовые расстройства. Это же касается появления синдрома гиперактивного мочевого пузыря. Но причин для него намного больше, включая: выпадение матки, миому, уретроцеле, ректоцеле.
Первичный, ночной, дневной или сочетанный энурез может появиться в результате разных заболеваний и патологий:
- нарушение рефлекса сдерживания мочи;
- воздействие неблагоприятных факторов на рефлекс мочеиспускания;
- наследственные патологии;
- аномалия в системе почек.
Энурез беспокоит пациента постоянно, не бывает периодов ремиссии, возможно сочетание с психическими расстройствами.

- плохая перистальтика;
- стеноз, трещина заднего прохода;
- постоянная потребность справлять нужду в непривычном месте;
- отсутствие гигиены;
- неврологические и психические расстройства;
- новообразования в тазовой области;
- болезнь Крона, Гиршпрунга.
Энкопрез может возникнуть и при СРК, язвах прямой кишки, опущении промежности. Несмотря на то что часто заболевание рассматривают как детское расстройство, обнаружить его можно и у взрослого человека.
Доказано, что нарушения мочеиспускания и дефекации, в том числе с болезненными ощущениями, могут быть связаны с заболеваниями интимной сферы: сифилисом, гонореей, а также рядом других ЗППП.
У мужчин отклонения наблюдаются при образовании опухоли в простате, что может сочетаться с таким симптомом, как импотенция. У женщин обильное и неконтролируемое мочеиспускание указывает на развитие миомы.
Для диагностики первичных признаков необходимо обратиться к урологу, венерологу, а женщинам – к гинекологу. Если имеет место перелом или другая травма позвоночника, а также диагностированы нейрогенные нарушения, привлекаются другие специалисты: хирурги, травматологи, неврологи, ортопеды.
Иногда требуются специфические тесты, нацеленные на определение сохранения функций тазовых нервов:
- тест «холодной воды» — в мочевой пузырь вводят жидкость, которая при поражении верхнего мотонейрона выходит под напором сразу же, а при заболевании нижнего – задерживается в течение 1 минуты;
- исследование ректального сфинктера – требуется для определения повреждений рефлекторной дуги;
- трансректальная электрическая стимуляция – используется для изучения состояния мочевого пузыря.
В целом для диагностики используют метод УЗИ, анализы мочи и крови. Применяют методы урографии и цистографии.
Для эффективного восстановления работы тазовых органов после травм позвоночника и других нарушений применяют классические методы традиционного лечения: физиотерапию, ЛФК, а также специфические методы электронной стимуляции. Постоянно ведутся поиски новых методов лечения, так как действительно эффективных способов восстановления при остаточных явлениях параплегии или других заболеваний не существует.
Электростимуляция – один из самых перспективных способов реабилитации пациентов. С помощью импульсов, которые подаются стимулятором, обеспечивается активное управление мочеиспусканием.
ТРЭС – трансректальная электростимуляция сокращает сроки выработки рефлекса мочевого пузыря.
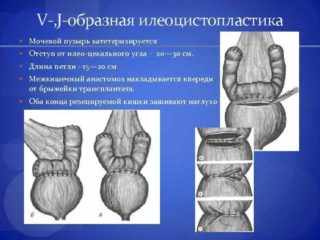
Метод ТРЭС не предполагает прямого вживления стимулятора в тело. Эта процедура проводится при оперативном вмешательстве. Основное показание к имплантации – проблемы мочеиспускания с сохранением остаточной мочи в объемах от 100 мл, либо функциональная степень арефлекторного мочевого пузыря.
При грубых нарушениях функций спинного мозга с образованием свищей развиваются дистрофические процессы, которые уничтожают мышцу мочевого пузыря. Это противопоказание к вживлению импланта и проведению электростимуляции любого типа.
В такой ситуации назначают илеоцистопластику – изменение арефлекторного мочевого пузыря с целью восстановления естественных функций и защиты почек от инфекции.
Аналогичный метод используется для коррекции недержания кишечных испражнений. В процессе восстановления функций тазовых органов нужно использовать не только стимуляторы для вживления внутрь человека. Обязательно назначают консервативные методы: упражнения для интимных мышц, лечебную гимнастику, применение специального инвентаря.
источник
Не вдаваясь в подробности, для облегчения запоминания можно привести небольшую таблицу по синдромам поражения спинного мозга.
| Локализация повреждения | Синдромы |
|---|---|
| Передние рога | Периферический парез, фасцикуляции в мышцах, иннервируемых из пораженных сегментов. |
| Задние рога | Расстройство чувствительности по сегментарно-диссоциированному типу. |
| Боковой канатик | На стороне поражения — центральный парез, на противоположной — нарушение болевой и температурной чувствительности на 2-3 дерматома ниже локализации поражения. |
| Задний канатик | На стороне поражения — утрата суставно-мышечного чувства ниже уровня поражения, снижение сухожильных рефлексов, мышечная гипотония и сенситивная атаксия. |
| Половина поперечника спинного мозга | На стороне поражения — центральный парез и утрата суставно-мышечного чувства, на противоположной стороне — потеря болевой и температурной чувствительности (синдром Броун-Секара). |
| Полное поперечное поражение | Утрата всех видов чувствительности ниже уровня поражения, тазовые расстройства; центральный или смешанный тетрапарез (шейный уровень) или нижний парапарез центральный (грудной уровень) либо периферический (поясничный уровень) |
Конечно, клиническая картина обусловлена сложностью строения, анатомией спинного мозга, поэтому ограничиваться вышеприведённой таблицей не целесообразно. Рассмотрим поражения спинного мозга по уровням.
1. Краниоспинальный синдром обусловлен поражением спинного мозга (чаще всего — опухолями, или травмами) в области перехода продолговатого мозга в спинной или внутри большого затылочного отверстия.
- боль или парестезии в области затылка и шеи, иногда — боли в области позвоночника и конечностей;
- тетрапарез или (плегия) — смешанного характера в руках и спастический — в ногах, иногда представленным асимметрично (с преобладанием геми- или параплегического вариантов);
- проводниковые расстройства чувствительности, ниже СI — сегмента, иногда асимметрично выраженные (геми-вариант);
- преходящие нарушения дыхания, вследствие раздражения дыхательного центра продолговатого мозга;
- различные варианты поражения каудальной группы (IX— XII) черепных нервов;
- синдром Горнера (поражение симпатического пути, идущего от CII);
- симптомы интракраниальной гипертензии, включая застойные диски зрительных нервов;
- возможны центральные нарушения функций тазовых органов проводникового характера (задержка мочи и дефекации).
2. Синдром верхнешейных сегментов СI — СIV:
- спастическая тетраплегия;
- нарушение всех видов чувствительности ниже уровня поражения по проводниковому типу;
- корешковые (СI – СIV) симптомы;
- при поражении задних рогов CI-CIII возникает диссоциированная анастезия в задних отделах лица – в наружных зонах Зельдера;
- нарушение функции тазовых органов по центральному типу;
- паралич диафрагмы, икота.
3. Синдром шейного утолщения CV-ThII:
- верхняя вялая параплегия;
- нижняя спастическая параплегия;
- нарушение всех видов чувствительности ниже уровня поражения по проводниковому типу;
- нарушение мочеиспускания по центральному типу;
- синдром Горнера: птоз, миоз, энофтальм.
4. Синдром грудного уровня ThII – ThXII:
- нижняя спастическая параплегия;
- нарушение всех видов чувствительности ниже уровня поражения по проводниковому типу;
- нарушение мочеиспускания по центральному типу;
- выпадение брюшных рефлексов;
- расстройство сегментарных вегетативных рефлексов.
5. Синдром поясничного утолщения LI — SII:
- нижняя вялая параплегия;
- нарушение чувствительности на нижних конечностях по сегментарному типу и в промежности по проводниковому типу;
- нарушение мочеиспускания по центральному типу.
6. Синдром эпиконуса LIV – SII:
- симметричные периферические парезы стоп с отсутствием ахилловых рефлексов;
- диссоциированные расстройства чувствительности по задне-наружной поверхности бедра, голени и наружному краю стопы, в дерматомах LIV-SV;
- нарушение эрекции, иногда нарушение функций тазовых органов проводникового характера (задержка мочи и кала).
7. Синдром конуса SIII – SV, С0-I:
- диссоциированное нарушение чувствительности в области промежности в виде «седла» по сегментарному типу;
- отсутствие анального рефлекса, импотенция и анэякуляция;
- нарушение мочеиспускания по периферическому типу (пародоксальная ишурия).
8. Синдром конуса и эпиконуса SI – SV:
- парез или паралич в дистальных отделах ног (обычно стоп) с появлением патологических стопных рефлексов;
- нарушения чувствительности в области промежности, пальцев стоп, внутренней поверхности бедер и голеней (по типу кавалерийских лей);
- задержка мочеиспускания и дефекации;
- нарушение трофики в области ягодиц и стоп.
9. Синдром конского хвоста, LII – SV — корешки:
- нижний вялый парапарез, асимметричный, особенно стоп;
- нарушение функции тазовых органов по периферическому типу;
- боли корешкового характера, больше в горизонтальном положении, ночью;
- нарушение чувствительности на нижних конечностях и в области промежности, гипо- или анестезия, часто асимметричная (в зоне LII — SV-корешков).
Поперечное поражение спинного мозга. Помним о том, что поперечные поражения могут вовлекать несколько сегментов.
1. Синдромы поражения: спинномозгового узла, задних корешков, задних и боковых канатиков, задних рогов рассматривались в одной из предыдущих тем: http://www.liveinternet.ru/community/4751246/post220089561/
2. Синдром серого вещества. Характеризуется перерывом всех путей перекрещивающихся в передних отделах серого вещества перед центральным каналом. В результате возникают двухсторонние расстройства поверхностной чувствительности. Кроме того, возможны вегетотрофические расстройства, симметричные периферические парезы верхних и спастические парезы нижних конечностей. Встречается, в основном, при сирингомиелии, гематомиелии, интромедуллярной опухоли.
3. Синдром сочетанной дегенерации задних канатиков и корково-спинномозговых путей. Возникает нарушение глубокой чувствительности ниже очага поражения, сенситивная атаксия, нижний спастический парапарез. Этот синдром встречается при перницеозной анемии (фуникулярный миелоз) и других формах нейродегенерации, связанных с недостаточностью питания.
4. Синдром передних рогов. Развиваются признаки периферического паралича. Изолированно могут поражаться при остром полиомиелите, спинальной мышечной амиотрофии, а также при боковом амиотрофическом склерозе.
5. Синдром комбинированного поражения переднего рога и пирамидного пути. Развиваются симптомы диссоциированного пареза, сочетания вялого и спастического паралича. Встречается при боковом амиотрофическом склерозе.
6. Синдром поражения передних и задних корешков и периферических нервов. Он включает сочетание чувствительных расстройств с вялым парезом, преимущественно дистальных отделов конечностей. Кроме того беспокоят парастезии и периодически – боли. Встречается при невральной мышечной атрофии.
7. Синдром поражения корково-спинномозговых путей. Этот синдром проявляется прогрессирующим спастическим спинальным параличом. Постепенно развивается спастический парапарез ног и спастическая походка. Спастический парез рук развивается позднее. Встречается при болезни Штрюмпеля, кроме того, нижний спастический парапарез возникает при рассеянном склерозе, боковом амиотрофическом склерозе, спинальной опухоли.
8. Синдром сочетанного поражения заднего канатика, спинно-мозжечковых путей и, возможно, пирамидных путей. Данное сочетание встречается при наследственных спиноцеребеллярных атрофиях. В клинической картине преобладает сочетание сенситивной и мозжечковой атаксии, нарушение глубокой чувствительности по проводниковому типу и, позднее, нижний спастический парапарез.
9. Синдром половинного поражения спинного мозга (синдром Броун-Секара) так же рассматривался здесь: http://www.liveinternet.ru/community/4751246/post220089561/
10. Синдром полного поперечного поражения спинного мозга — сочетание сегментарных расстройств с проводниковыми нарушениями ниже их уровня в виде параличей конечностей, утрата всех видов чувствительности, нарушения функций тазовых органов, вегетативно-трофические нарушения (пролежни, быстро становящиеся глубокими, «твердый отек всех тканей ниже места поражения, сухость кожи — ангидроз, паралич пилоарректоров). Синдром наблюдается при полном поперечном поражении спинного мозга на одном уровне.
11. Интромедуллярный синдром. Интрамедуллярный синдром характеризуется появлением в качестве инициальных симптомов диссоциированных нарушений чувствительности и расстройств функций тазовых органов проводникового или сегментарного характера (в зависимости от уровня локализации патологического процесса), нисходящим (сверху вниз) типом развития двигательных и чувствительных проводниковых симптомов и сравнительно быстрым появлением синдрома полного поражения всего поперечника спинного мозга, иногда проходящего через стадию синдрома Броун-Секара.
12. Экстрамедуллярный синдром характеризуется появлением в качестве инициальных симптомов корешковых болей и корешковой гиперестезии (соответственно локализации экстрамедуллярного патологического очага), сменяемых корешковой гипестезией и синдромом Броун-Секара. Синдром имеет восходящий (снизу вверх) тип развития проводниковых (двигательных и чувствительных) симптомов вследствие поражения, в первую очередь, более длинных проводниковых систем, располагающихся, согласно закону Флотау, в наружных отделах боковых и задних столбов спинного мозга, а потому и обуславливающих появление первых симптомов с дистальных отделов ног — стоп. Тазовые нарушения проводникового характера (задержки при осуществлении мочеиспускания и дефекации, необходимость «натуживания») встречаются лишь в позднюю стадию развития синдрома.
И, поскольку в 2х крайних вариантах поперечного поражения рассматриваются тазовые нарушения — о них подробнее.
Синдром нарушения функций тазовых органов по центральному типу — мочеиспускания, дефекации и эрекции — складывается из императивных позывов на мочеиспускание, задержки мочи, периодического недержания мочи, задержки кала и приапизма, возникающих при двустороннем нарушении корковых связей со спинальными центрами, расположенными в верхних поясничных и в крестцовых (S1—SIV) сегментах спинного мозга. Это возникает при двустороннем поражении спинного мозга на уровне шейных и грудных сегментов.
Клинически указанный синдром проявляется в качестве инициального симптома императивными позывами на мочеиспускание. В дальнейшем больной перестает чувствовать позывы на мочеиспускание и дефекацию, утрачивает способность произвольного управления мочеиспусканием и дефекацией, не ощущает прохождения мочи и катетера по мочеиспускательному каналу и при прохождении кала по прямой кишке.
При остро возникающем нарушении функций мочеиспускания вначале наступает задержка мочи. В дальнейшем в связи с наличием повышенной рефлекторной возбудимости сегментарного аппарата спинного мозга задержка мочи сменяется периодическим недержанием.
Кроме указанных выше нарушений мочеиспускания при данном синдроме, не возникает и позывов на дефекацию. Вследствие повышения тонуса, свойственного любому центральному параличу, возникает спастическое состояние сфинктеров прямой кишки и наступает задержка кала. Иногда при этом может происходить рефлекторное опорожнение прямой кишки, без участия воли больного. Помимо центральных нарушений мочеиспускания и дефекации при рассматриваемом синдроме по тем же самым причинам — прерывание корково-тазовых путей — может возникать и патологическая эрекция — приапизм.
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Поперечные повреждения спинного мозга вовлекают один или несколько сегментов и полностью или частично прерывают спинной мозг. Полное пересечение спинного мозга на шейном или грудном уровне вызывает следующие симптомы:
- Полная, в конечном счёте спастическая, тетрапалегия или, если пострадали только ноги, нижняя параплегия, который в случае полного повреждения приобретает характер параплегии в положении сгибания;
- Тотальная анестезия проводникового типа ниже уровня поражения;
- Нарушения функций тазовых органов;
- Нарушение вегетативных и трофических функций (пролежни и др.);
- сегментарный вялый паралич и мышечные атрофии вследствие вовлечения передних рогов на уровне одного или нескольких повреждённых сегментов.
Чаще встречается синдром неполного (частичного) поперечного поражения.
Симптомы различны при поражениях спинного мозга на верхнем шейном уровне (сегменты С1 — С4), на уровне шейного утолщения, при поражении грудного отдела спинного мозга, верхне-поясничного отдела (L1 — L3), эпиконуса (L4 — L5, S1 — S2) и конуса (S3 — S5). Изолированное поражение конуса спинного мозга встречается реже, чем в сочетании с поражением конского хвоста (в последнем случае наблюдаются жестокие корешковые боли, вялый паралич нижних конечностей, анестезия в них, расстройства мочеиспускания типа задержки или «истинного» недержания мочи).
Повреждения на уровне нижних отделов спинного мозга имеют свои клинические особенности. Так, синдром эпиконуса (L4 — S2) характеризуется поражением мышц, иннервируемых крестцовым сплетением с преимущественным поражением малоберцовой мышцы и относительной сохранностью большеберцовой. Сохранно сгибание бедра и разгибание колена. Вялые параличи (вариирующие по степени выраженности) мышц ягодичной области, задней поверхности бедра, на голени и стопе (дефектные разгибание бедра и сгибание колена, движения стопы и пальцев). Ахилловы рефлексы выпадают; коленные — сохранны. Нарушения чувствительности ниже сегмента L4. Ухудшаются функции мочевого пузыря и прямой кишки («автономный мочевой пузырь»).
Синдром конуса спинного мозга (S3 и более дистальные сегменты) характеризуется отсутствием параличей (при изолированном поражении конуса); наличием седловидной анестезии, вялым параличом мочевого пузыря и параличом анального сфинктера, отсутствием анального и бульбо-кавернозного рефлексов; сухожильные рефлексы сохранны; отсутствуют пирамидные знаки.
Заболевания, вызывающие повреждения лишь на одной половине спинного мозга, приводят к известному синдрому Броун-Секара (Вrown-Sequard), который здесь детально не обсуждается (в большинстве случаев встречаются неполные варианты синдрома Броун-Секара).
При медленно развивающихся поражениях грудного и шейного отдела возможно развитие синдрома спинального автоматизма с защитными рефлексами, что может быть использовано для определения нижней границы спинального процесса, например, опухоли.
Основные причины неполного (частичного) поперечного поражения:
- Окклюзия передней спинальной артерии.
- Патология позвонков (позвоночника).
- Экстрамедуллярная и интрамедуллярная опухоль (исходящая из ткани позвоночника, метастазы, саркома, глиома, спинальная ангиома, эпендимома, менингиома, невринома).
- Неопухолевая компрессия (грыжа межпозвонкового диска, эпидуральный абсцесс, эпидуральное кровоизлияние (гематома), поясничный стеноз.
- Миелит, эпидурит, абсцесс, демиелинизирующие заболевания.
- Радиационная миелопатия.
- Травма с ушибом спинного мозга (контузия) и поздняя травматическая компрессия спинного мозга.
Окклюзия передней спинальной артерии
Передняя спинальная артерия, идущая вдоль вентральной поверхности спинного мозга, кровоснабжает передние две трети спинного мозга посредством многочисленных бороздчато-коммисуральных артерий, входящих в спинной мозг в вентродорзальном направлении. Эти артерии кровоснабжают передние и боковые рога спинного мозга, спиноталамические, передние кортикоспинальные и, что особенно важно, латеральные кортикоспинальные тракты.
Важнейшим моментом является невовлеченность задних канатиков и задних рогов. Исходя из данных анатомических соотношений, синдром передней спинальной артерии (идентичный синдрому центрального спинального поражения) представлен следующими симптомами): центральный нижний парапарез (иногда монопарез ноги), который в острой фазе заболевания может быть вялым (спинальный шок) с арефлексией, но затем, спустя несколько недель, происходит постепенное повышение мышечного тонуса по спастическому типу, развивается гиперрефлексия, клонусы, симптом Бабинского, задержка мочеиспускания, которая постепенно переходит в недержание мочи (гиперрефлекторный мочевой пузырь) снижение болевой и потеря температурной чувствительности. В отличие от нарушенной болевой и температурной чувствительности, тактильная чувствительность и способность локализовать раздражитель сохраннны, это же касается вибрационной чувствительности. Нередко наблюдают корешковые боли, соответствующие верхнему уровню поражения. Иногда инфаркту спинного мозга предшествуют транзиторные ишемические спинальные атаки.
Причиной окклюзии может быть эмболия или локальный атеросклеротический процесс. Реже причиной спинального инфаркта становятся системные болезни (например, узелковый периартериит). Болезнь начинается остро. Неполное поперечное поражение спинного мозга возникает на нижнем шейном или грудном уровнях, где в переднюю спинальную артерию впадают крупные питающие сосуды. Возраст пациентов преимущественно пожилой (но не всегда). Выявляются признаки распространенного атеросклероза. При рентгенологическом исследовании отклонений нет. Ликвор не изменен. Иногда, как и при церебральном инсульте, повышен гематокрит.
Инфаркт задней спинальной артерии не даёт картины поперечного поражения спинного мозга.
Редкая причина синдрома компрессии спинного мозга — венозный инфаркт.
Компрессия спинного мозга может быть вызвана патологией позвоночника, (опухоль,спондилит, пролапс межпозвонкового диска) при которой происходит внедрение дисторофически измененных тканей позвонка, неопластической или воспалительной ткани в спинномозговой канал. В анамнезе могут быть указания на корешковые боли на уровне поражения, предшествовавшие острому развитию симптомов, однако такая информация может отсутствовать. Довольно часто синдром неполного поперечного поражения спинного мозга развивается без каких-либо предвестников. При неврологическом обследовании можно лишь примерно определить уровень поражения. На неврологическое обследование, в основном, можно полагаться при определении поперечного характера поражения, а не уровня поражения спинного мозга. Причина этого — так называемое эксцентрическое расположение длинных восходящих и нисходящих волокон. Любой очаг, воздействующий на спинной мозг в направлении снаружи кнутри, в первую очередь будет оказывать воздействие на эти длинные волокна, поэтому первые клинические проявления обычно возникают в анатомических областях, локализованных ниже уровня локализации самого очага поражения.
Определенную полезную информацию можно получить при лабораторных исследованиях (например, СОЭ). Другие нужные диагностические тесты в момент поступления пациента могут быть недоступны (например, исследование показателей метаболизма костной ткани).
Для уточнения диагноза необходимы дополнительные исследования. Традиционными методами являются рентгенография и нейровизуализация в режиме визуализации костей, позволяющие выявить деструктивные изменения позвонков вследствие локального воздействия на них новообразования или воспалительного процесса. В случае отсутствия изменений при рентгенографии или нейровизуализации диагностически ценным оказывается сцинтиграфия позвоночника. Сцинтиграфическое исследование выполняет роль поискового метода, когда уровень поражения позвоночного столба установить не удается. При определении уровня поражения о степени компрессии спинного мозга и экстраспинальном воздействии судят по результатам миелографии в сочетании с КТ.
Экстрамедуллярная или интрамедуллярная опухоль
Для выявлении экстрамедуллярных интрадуральных объемных процессов наиболее информативна миелография в сочетании с КТ или МРТ Позвоночный столб в таких случаях часто интактен, в то же время имеется компрессия спинного мозга. Преимуществом миелографии является ее способность хорошо визуализировать локализацию патологического процесса, кроме того, одновременно можно взять ликвор для исследования и получить диагностически ценную информацию. Спектр экстрамедуллярных патологических процессов широк: от невриномы или менингиомы (обычно расположенных на заднебоковой поверхности спинного мозга и требующих хирургического вмешательства) до лимфомы, которая лучше поддается лучевой терапии, и арахноидальной кисты.
Интрамедуллярные опухоли спинного мозга встречаются редко. На передний план в клинической картине выходит не боль, а парестезии, парапарез и нарушения мочеиспускания. При такой симптоматике, если вообще возникают предположения о неврологической патологии, то подозревают в первую очередь спинальную форму рассеянного склероза. Однако ни многоочаговости, ни течения с обострениями и ремиссиями при данном состоянии нет. Прогрессирующее течение спинальной патологии с вовлечением разных систем (чувствительной, двигательной, вегетативной) должно быть основанием для поиска объемного процесса.
Неопухолевая компрессия спинного мозга
Выпадение грыжи межпозвонкового диска на шейном уровне обычно ведет к синдрому Броун-Секара, но возможно формирование и синдрома передней спинальной артерии. Для выпадения грыжи не требуется какого-либо экстраординарного воздействия: в большинстве случаев это происходит в совершенно непримечательных ситуациях, например — при потягивании (вытягивании рук) в положении лежа на спине. Среди дополнительных методов исследования методом выбора является нейровизуализация.
Эпидуральный абсцесс характеризуется синдромом неполного поперечного поражения спинного мозга прогредиентного характера: локальная, почти нестерпимая боль и напряженность заинтересованной части позвоночного столба; локальная болезненность; и воспалительные изменения крови. В данной ситуации, времени для проведения дополнительных исследований нет, за исключением рентгенографии и миелографии. Необходимо срочное хирургическое вмешательство.
Эпидурит требует дифференциального диагноза с миелитом. Решающее диагностическое значение имеет МРТ или миелография. Поясничная пункция при подозрении на эпидурит абсолютно противопоказана.
Острое развитие синдрома поперечного поражения спинного мозга у пациента, получающего антикоагулянты, наиболее вероятно обусловлено кровоизлиянием в эпидуральное пространство (эпидуральная гематома). Таким пациентам следует немедленно вводить антагонисты антикоагулянтов, поскольку в данной ситуации необходимы проведение нейровизуализационных исследований и миелографии и срочное хирургическое вмешательство.
Миелит и рассеянный склероз
Более или менее полное поперечное поражение спинного мозга происходит при воспалительном (вирусный, паранепластический, демиелинизирующий, некротизирующий, поствакцинальный, микоплазматический, сифилитический, туберкулёзный, саркоидозный, идиопатический миелит) процессе в спинном мозге. Иными словами возможна как вирусная так и иная этиология миелита; часто он возникает как постинфекционная иммунная реакция, проявляющаяся в виде многоочаговой перивенозной демиелинизации. Это состояние иногда не просто дифференцировать от рассеянного склероза. Характерным знаком последнего является синдром атактического парапареза. Однако атактический синдром в острой стадии может отсутствовать.
Миелит возникает остро или подостро, нередко на фоне общеинфекционных симптомов. Появляются боли и парестезии в зоне иннервации поражённых корешков; к ним присоединяются тетраплегия или нижняя параплегия (парапарез), которые в остром периоде носят вялый характер. Характерны нарушения функций тазовых органов, трофические расстройства (пролежни). Функции задних столбов нарушаются не всегда.
Уточнение этиологии миелита требует комплекса клинических и параклинических исследований, включая исследование ликвора, МРТ спинного мозга, вызванные потенциалы разной модальности (в том числе зрительные), серологическую диагностику вирусной инфекции, в том числе ВИЧ-инфекции. Примерно в половине случаев изолированного воспаления спинного мозга причину выявить не удаётся.
Радиационная миелопатия может развиваться отсроченно (через 6-15 месяцев) после радиационной терапии опухолей в области грудной клетки и шеи. Периферические нервы более устойчивы к этому повреждению. Постепенно появляются парестезии и дизестезии в стопах и феномен Лермитта; затем развивается слабость в одной или обеих ногах с пирамидными знаками и симптомами вовлечения спиноталамических трактов. Имеет место картина поперечной миелопатии или синдрома Броун-Секара. Ликвор не обнаруживает заметных отклонений от нормы, за исключением лёгкого увеличения содержания белка. МРТ помогает увидеть сосудистые очаги пониженной плотности в паренхиме спинного мозга.
Спинальная травма и поздняя травматическая компрессия спинного мозга
Диагностика острой травмы спинного мозга трудностей не вызывает, так как имеется соответствующая анамнестическая информация. Если же травма произошла много лет назад, то пациент может забыть сообщить о ней врачу, поскольку не подозревает, что эта травма может быть причиной имеющейся прогрессирующей спинальной симптоматики. Поэтому, хроническую сосудистую миелопатию вследствие компрессионного повреждения позвонка без помощи рентгенографии диагностировать может быть нелегко.
Другие (редкие) причины синдрома компрессии спинного мозга: рубцово-спаечные процессы, гематомиелия, гематоррахис, спинальный сифилис (гумма), цистициркоз, кисты.
источник
Тазовые расстройства по периферическому типу – это нарушения непроизвольной (рефлекторной) регуляции функции мочевого пузыря (прямой кишки), возникающие вследствие непосредственного поражения самой рефлекторной дуги пузырного или ректального рефлекса. Клинически возможны их следующие варианты:
1. Истинное недержание мочи (incontinentia vera) – вследствие пареза детрузора и внутреннего сфинктера моча выделяется из мочевого пузыря постоянно по каплям, мочевой пузырь практически постоянно пуст и, по образному выражению некоторых авторов, превращается в «дырявый мешок».
2. Парадоксальное недержание мочи (ishuria paradoxa) – вотличие от истинного недержания мочи тонус внутреннего сфинктера рефлекторно повышается, однако при избыточном давлении мочи сфинктер растягивается механически. Последнее приводит к тому, что возникает парадоксальное сочетание: моча начинает выделяться по каплям, а мочевой пузырь при этом постоянно увеличивается и переполняется.
Проводниковый аппарат спинного мозга образуют задние, боковые, передние канатики спинного мозга (рис. 3.5).
Задние канатики спинного мозга представлены только двумя восходящими проводящими путями:
1. Тонкий пучок (Голля) (fasciculus gracilis).
Рис. 3.5. Проводящие пути спинного мозга (по П. Дуусу, 1996)
2. Клиновидный пучок (Бурдаха) (fasciculus cuneatus).
Боковые канатики спинного мозга.
1. Боковой корково-спинномозговой путь (tr. corticospinalis lateralis).
2. Красноядерно-спинномозговой путь (Монакова) (tr. rubrospinalis).
3. Оливоспинномозговой путь (tr. olivospinalis).
4. Часть ретикулоспинномозгового пути (tr. reticulospinalis lateralis).
5. Задний продольный пучок (Шутца) (fasc. longitudinalis posterior).
1. Латеральный спиноталамический путь (tr. spinothalamicus lateralis).
2. Передний спиномозжечковый путь (пучок Говерса) (tr. spinocerebellaris anterior).
3. Задний спиномозжечковый путь (пучок Флексига) (tr. spinocerebellaris posterior).
4. Спинокрышечный путь (tr. spinotectalis).
5. Спинооливный путь (tr. spinoolivaris).
Передние канатики спинного мозга.
1. Передний корково-спинномозговой путь (Тюрка) (tractus corticospinalis anterior).
2. Преддверно-спинномозговой путь (Левенталя) (tr. vestibulospinalis).
3. Крышеспинномозговой путь (tractus tectospinalis).
4. Часть ретикулоспинномозгового пути (tractus reticulospinalis anterior).
5. Медиальный продольный пучок (fasciculus longitudinalis medialis).
1. Передний спиноталамический путь (tractus spinothalamicus anterior).
2. Спиноретикулярный путь (tractus spinoreticularis).
Кроме того, в каждом из канатиков спинного мозга располагается собственный пучок (задний, средний, передний), благодаря которым осуществляется связь между выше- и нижерасположенными сегментами спинного мозга.
3.17. Клиническая картина заболеваний с изолированным или преимущественным поражением задних канатиков спинного мозга
Поражение задних канатиков характеризуется проводниковыми расстройствами глубокой чувствительности, которые возникают на стороне очага с уровня поражения и ниже. В случаях двустороннего поражения путей Голля (fasciculus gracilis) от 19 нижних сегментов наблюдается сенситивная атаксия, а при двустороннем поражении путей Бурдаха (fasciculus cuneatus) от 12 верхних сегментов – псевдоатетоз и ложный астереогноз.
1. Сенситивная атаксия – это синдром, характеризующийся нарушением стояния и ходьбы вследствие расстройств глубокой чувствительности в ногах. Основной жалобой таких больных являются нарушения ощущения поверхности, по которой они ходят. Пол воспринимается как толстый ковер, а любой предмет (камень и др.) может стать причиной падения. В результате человеку необходимо все время смотреть под ноги, компенсируя нарушенное суставно-мышечное чувство зрительным контролем. При его отсутствии или в темноте пациенты часто падают или ходьба становится невозможной. Для таких больных характерна «табетическая» походка: ноги при ходьбе высоко поднимаются и с силой ударяются о поверхность, а утрата зрительного контроля приводит к падению (симптом «умывальника», или «бритья»).
– расстройства глубокой чувствительности в ногах, падение в позе Ромберга при закрывании глаз или поднятии головы;
– нарушение походки – при ходьбе ноги чрезмерно разгибаются и выбрасываются вперед. Опуская их на пол, больной громко топает – так называемая штампующая походка. Верхняя часть туловища немного отстает, как бы остается позади ног. Глаза напряженно следят за каждым шагом. С закрытыми глазами ходьба невозможна.
Дифференциальную диагностику следует проводить с другими видами атаксий: мозжечковой, вестибулярной, корковой, истерической (особенности их клинических проявлений рассматриваются в соответствующих разделах). Кроме того, при диагностике сенситивной атаксии следует учитывать, что причиной ее развития может быть поражение не только задних канатиков, но и более периферических отделов путей глубокой чувствительности. В частности, она встречается при поражениях дистальных отделов периферических нервов ног и корешков (полиневропатии, полирадикулоневропатии, полиневриты, спинная сухотка и т. д.).
2. Псевдоатетоз. Медленные червеобразные движения вытянутых пальцев рук, напоминающие атетоз и возникающие при закрывании глаз. В отличие от атетоза (последний представляет собой аналогичный по клинической картине гиперкинез), псевдоатетоз наблюдается, как правило, только при отсутствии зрительного контроля.
3. Ложный астереогноз. Его возникновение обусловлено возможным поражением путей глубокой чувствительности на различных уровнях (периферический, спинальный, церебральный, корковый при поражении задней центральной извилины), что приводит к астереогнозу – неузнаванию предметов на ощупь. Дифференциальную диагностику следует проводить с истинным астереогнозом – синдромом неузнавания предмета на ощупь, обусловленным поражением верхней теменной дольки.
3.18. Клинико-нозологические варианты заболеваний спинного мозга с изолированным или преимущественным поражением задних канатиков
Поражение задних канатиков спинного мозга является ведущим или даже определяется в изолированном виде при следующих заболеваниях:
1. Фуникулярный миелоз – комбинированное поражение задних канатиков и (в меньшей степени) путей поверхностной чувствительности в большинстве случаев развивается при дефиците витамина В12 вследствие дефицита внутреннего фактора Кастла. Может возникать также вторично при перницинозной анемии беременных, кровопотере, глистных инвазиях, малярии, кахексии.
– раннее поражение задних канатиков – расстройства глубокой (в первую очередь вибрационной) чувствительности по проводниковому типу с сенситивной атаксией и (или) псевдоатетозом и астереогнозом;
– проводниковые расстройства поверхностной чувствительности, а также парезы на поздних этапах заболевания;
– постепенное развитие первичной атрофии зрительных нервов со снижением зрения;
– возможен псевдотабетический синдром: миоз, прямой симптом Аргайлла Робертсона, двустороннее снижение или утрата ахилловых рефлексов;
– раздражительность, апатия, сонливость, эмоциональная лабильность, депрессия, иногда интеллектуально-мнестические расстройства;
– результаты дополнительных исследований – ахилия, анемия, снижение содержания витамина В12 в крови.
2. Спинная сухотка (tabes dorsalis) — заболевание, в основе которого лежит специфический (сифилитический) воспалительный процесс в эпидуральном пространстве спинного мозга с вторичным дегенеративным процессом преимущественно в задних канатиках и задних корешках спинного мозга. Одним из наиболее ранних проявлений табетического синдрома становится сенситивная атакс и я, которая обусловлена грубым нарушением глубокой чувствительности. Другими симптомами являются:
– корешковые боли «стреляющего», «режущего» характера;
– нарушения тактильной и болевой чувствительности на уровне корешков ThIV– ThVII (зона Гитцига), анестезия на уровне CVIII– ThI и в зонах, иннервируемых малоберцовыми нервами, а также анальгезия при сдавлении пяточного сухожилия (симптом Абади);
– глазодвигательные расстройства: прямой симптом Аргайлла Робертсона, миоз, анизокория, деформация зрачков;
– раннее угасание ахилловых и коленных рефлексов;
– переразгибание в коленных суставах (genu recurvarum) вследствие гипотонии мышц бедер и голеней;
– возможны дистрофические изменения в коленном суставе (сустав Шарко);
– результаты дополнительных исследований крови, спинномозговой жидкости, данные электронейромиографии.
3. Болезнь Фридрейха – наследственное заболевание, наследуемое по аутосомно-рецессивному типу. Характеризуется дегенерацией задних и боковых канатиков спинного мозга, особенно в люмбосакральных сегментах, а также гибелью клеток столбов Кларка и начинающихся от них дорсальных спиномозжечковых трактов, с присоединением в поздней стадии болезни дегенерации ядер III, V, IX, X, XII пар черепных нервов, клеток Пуркинье, зубчатого ядра, верхней ножки мозжечка. Изменения могут развиваться и в коре больших полушарий мозга. Ведущим клиническим проявлением является смешанная (сенситивная и мозжечковая) атаксия на фоне расстройств глубокой чувствительности и мозжечковой симптоматики.
Критерии диагностики: начало заболевания в 6 – 15 лет, аутосомно-рецессивный тип наследования, раннее угасание глубоких рефлексов, поражение каудальной группы черепных нервов, интеллектуально-мнестические расстройства на поздней стадии заболевания, экстраневральные симптомы, атрофия спинного мозга по данным МРТ, ДНК-диагностика – рассматриваются в подразделе 7.8.
Дифференциальную диагностику следует проводить с другими наследственными мозжечковыми атаксиями, которые могут по клинической картине обнаруживать значительное сходство с болезнью Фридрейха вследствие наличия смешанной атаксии (см. гл. 7). Основными дифференциально-диагностическими критериями в этих случаях являются отсутствие экстраневральных симптомов (характерных для болезни Фридрейха), преобладание мозжечковой атаксии, наличие спастического пареза при наследственных спастических атаксиях, особые симптомы отдельных форм наследственных мозжечковых атаксий.
4. Острые и хронические интоксикации. К поражению задних канатиков с соответствующими клиническими проявлениями могут приводить отравления солями тяжелых металлов, фосфорорганическими соединениями. При этом необходимо учитывать, что клиническая картина токсических поражений нервной системы обычно представлена сочетанием определенных (в зависимости от токсического агента) неврологических и ряда других синдромов, а атаксия и другие симптомы поражения задних канатиков представляют собой лишь одно из клинических проявлений поражений нервной системы.
5. Острые нарушения спинального кровообращения – нарушение глубокой чувствительности по проводниковому типу возникает при нарушении кровообращения в задних спинномозговых артериях – синдром ишемии дорсальной части спинного мозга (синдром Уильямсона). При этом нарушению глубокой чувствительности сопутствуют нарушения поверхностной чувствительности по сегментарному типу, соответствующие уровню поражения, а также возможны умеренные двигательные нарушения. Кроме того, преимущественное или даже изолированное поражение задних канатиков может наблюдаться при спинальных венозных инсультах, что обусловлено продольным ходом спинномозговых вен в непосредственной близости от задних канатиков.
6. Очаговая экстрамедуллярная патология спинного мозга на стадиях половинного или поперечного его поражения. Вотличие от вышеописанных нозологических форм, поражение задних канатиков возникает вследствие их сдавления различными экстрамедуллярными патологическими образованиями. В результате сенситивная атаксия и другие расстройства глубокой чувствительности становятся важным, но отнюдь не единственным клиническим проявлением данной группы спинальных патологических процессов. Дифференциальная диагностика проводится с интрамедуллярными объемными патологическими процессами на основании целого ряда диагностических критериев.
3.19. Клинико-нозологические варианты заболеваний спинного мозга с изолированным или преимущественным поражением его пирамидных путей
1. Наследственные спастические параплегии. Это группа заболеваний с гетерогенным типом наследования (аутосомно-доминантный, аутосомно-рецессивный, Х-сцепленный). В целом для них характерна выраженная дегенерация пирамидных путей в спинном мозге преимущественно в каудальных отделах. Выделяют изолированную спастическую параплегию (болезнь Штрюмпелля) и наследственные спастические параплегии плюс (с амиотрофиями, задержкой психического развития, нарушением зрения и др.). Болезнь Штрюмпелля диагностируется на основании следующих клинических признаков:
– начало заболевания чаще в возрасте до 35 лет, хотя возможны и более поздние сроки дебюта;
– спастический нижний парапарез с преобладанием спастики над парезом, спастико-паретическая походка;
– медленно прогрессирующее течение без ремиссий с относительно симметричной пирамидной симптоматикой;
– атрофия спинного мозга по данным МРТ.
Дифференциальную диагностику следует проводить с рассеянным склерозом, боковым амиотрофическим склерозом, объемными патологическими процессами спинного мозга, хронической недостаточностью спинального кровообращения, болезнью Литтла. Случаи наследственных спастических параплегий плюс встречаются значительно реже, нежели изолированная спастическая параплегия Штрюмпелля, нозологические границы между различными ее вариантами сильно размыты вследствие генетической неоднородности.
2. Наследственная спастическая атаксия. Представляет собой наследственное заболевание с гетерогенным типом наследования (аутосомно-доминантный, аутосомно-рецессивный, Х-сцепленный). Характеризуется дегенерацией пирамидных путей спинного мозга преимущественно в люмбосакральном отделе, а также дегенерацией задних канатиков, продолговатого мозга, ядер моста, средних ножек мозжечка.
– начало заболевания в возрасте 30 – 50 лет при аутосомно-доминантном, в первые годы жизни – при аутосомно-рецессивном и Х-сцепленном типах наследования;
– преимущественно мозжечковая атаксия главным образом в ногах, другие мозжечковые симптомы менее характерны;
– пирамидная спастичность в ногах при отсутствии выраженной мышечной слабости;
– непостоянные дополнительные симптомы в виде дизартрии, атрофии зрительных нервов, дегенерации сетчатки, глазодвигательных расстройств;
– атрофия спинного мозга по данным МРТ.
3. Острые нарушения спинномозгового кровообращения – поражение боковых канатиков спинного мозга возникает при нарушении кровообращения в корешковых артериях, когда в большей степени страдают корешково-оболочечные артерии и в меньшей – корешково-спинномозговые (синдром ишемии краевой зоны спинного мозга). При этом страдают также переднебоковые отделы передних канатиков спинного мозга. Клиническая картина характеризуется спастическим парезом конечностей, мозжечковой атаксией и легким нарушением поверхностной чувствительности.
4. Боковой амиотрофический склероз (болезнь Шарко). Как уже говорилось выше, для этого заболевания характерно сочетанное поражение центрального и периферического двигательного нейрона с клинической картиной сочетанных парезов.
Выделяют различные формы БАС в зависимости от преимущественного поражения центрального или периферического двигательного нейрона; в зависимости от преимущественной выраженности процесса по рострокаудальной оси: бульбарная, шейно-грудная, пояснично-крестцовая формы; в зависимости от клинико-эпидемиологических особенностей: спорадическая, семейные формы, комплекс БАС – паркинсонизм – деменция – болезнь острова Гуам. В то же время при вышеуказанном полиморфизме БАС имеет четко очерченное клиническое ядро, для которого характерны:
– начало заболевания чаще в возрасте от 40 до 50 лет;
– первые симптомы заболевания преимущественно в виде достаточно локализованных фасцикуляций, гиперрефлексии глубоких рефлексов, мышечной слабости преимущественно в мышцах одной конечности или даже в отдельной группе мышц (например, мышцах кисти) с последующей быстрой генерализацией процесса;
– отсутствие клинических признаков поражения других проводящих путей;
– отсутствие корковых нарушений;
– отсутствие расстройств функций тазовых органов;
– длительная сохранность брюшных рефлексов;
– частое наличие болезненных мышечных спазмов и мышечных болей;
– выраженные вегетативно-сосудистые расстройства, в том числе общая потливость со специфическим запахом пота, акроцианоз кистей и стоп;
– частая диссоциация между степенью выраженности объективных симптомов поражения центрального и периферического двигательного нейронов и степенью расстройств двигательных функций при относительно нерезко выраженных атрофиях мышц, изменениях мышечного тонуса и рефлексов отмечается выраженная мышечная слабость.
Дифференциальную диагностику проводят прежде всего с некоторыми редкими формами геридитарной патологии, объемными спинномозговыми патологическими процессами, а также с синдромом БАС. Последний может наблюдаться как одно из проявлений хронической стадии клещевого энцефалита, цервикальной миелопатии сосудистого генеза, токсических миелополирадикулоневропатий, медленных инфекций и характеризуется более благоприятным течением с возможностью даже положительной динамики на фоне медикаментозной терапии (например, при цервикальной миелопатии).
5. Болезнь Литтла (спастическая диплегия) является одной из форм детского церебрального паралича. Для заболевания характерен нижний спастический парапарез. При этом отмечается особенно высокий тонус мышц, обеспечивающих разгибание и приведение ног, что приводит к тому, что у больного при ходьбе ноги «перекрещиваются». Центральные парезы нередко сочетаются с гиперкинезом по типу атетоза или хореоатетоза, задержкой речевого и интеллектуального развития.
6. Очаговая экстрамедуллярная патология спинного мозга на стадиях половинного или поперечного его поражения, которая среди прочих симптомов приводит к развитию спастического пареза с уровня поражения и ниже.
Синдром половинного поражения спинного мозга (синдром Броун-Секара) характеризуется симптомокомплексом как на своей, так и на противоположной стороне (рис. 3.6).
Рис. 3.6. Синдром половинного поражения спинного мозга (синдром Броун-Секара)
Симптомы на стороне поражения:
– корешковые боли и (или) корешковые расстройства чувствительности в пределах 2 – 3 дерматомов, соответствующих сегментарной локализации патологического очага;
– спастический моно- или гемипарез (в зависимости от уровня) с уровня поражения и ниже;
– проводниковые расстройства глубокой чувствительности с уровня поражения и ниже;
– вазомоторные расстройства с уровня поражения и ниже вследствие пареза вазоконстрикторов.
Симптомы, контралатеральные очагу поражения, – проводниковые расстройства поверхностной чувствительности с уровня на 2 – 3 сегмента ниже патологического очага, возможна узкая (1 – 2 корешка) полоска гиперестезии над зоной проводниковой гипоили анестезии.
1) спастическая тетраплегия;
2) проводниковая тетраанестезия всех видов чувствительности;
3) расстройства функций тазовых органов по центральному типу;
4) периферический паралич диафрагмы (поражение сегмента СIV);
5) периферический паралич (чаще парез) трапециевидной, грудино-ключично-сосцевидной мышцы;
6) диссоциированные расстройства поверхностной чувствительности в каудальных зонах Зельдера.
1) смешанная тетраплегия: периферическая в руках и спастическая в ногах;
2) тетраанестезия корешково-сегментарная в руках, проводниковая – на туловище и в ногах;
3) расстройства функций тазовых органов по центральному типу;
4) синдром Горнера (поражение сегментов СVIII– ThI).
Грудной отдел спинного мозга:
1) нижняя спастическая параплегия;
2) корешково-сегментарная анестезия на туловище, проводниковая – в ногах;
3) расстройства функции тазовых органов по центральному типу.
1) нижняя периферическая параплегия;
2) корешково-сегментарная анестезия в ногах;
3) расстройства функций тазовых органов по центральному типу.
1) двигательные расстройства практически не определяются, утрачен анальный рефлекс;
2) параанестезия в перианальной зоне;
3) расстройство функций тазовых органов по периферическому типу;
4) вегетативно-трофические расстройства (быстро развивается цистит).
Конский хвост (корешки от сегментов LII и ниже):
1) корешковые боли в ногах, промежности, области крестца;
2) нижняя параанестезия по корешковому типу с уровня LII и ниже («седловидная»);
3) расстройства функции тазовых органов по периферическому типу;
4) вегетативно-трофические расстройства на внутренней поверхности бедер, крестце, голеностопных суставах.
источник
1. Сегментарный паралич (периферический паралич и атрофия мышц, иннервируемых мотонейронами соответствующего сегмента) на стороне поражения.
1. Сегментарный тип нарушения чувствительности (снижение болевой и температурной чувствительности при сохранении глубокой) на стороне поражения.
Синдром передней серой спайки
1. Симметричное двустороннее расстройство болевой и температурной чувствительности при сохранении глубокой чувствительности.
1. Утрата глубокой чувствительности на стороне очага ниже уровня поражения, при сохранении поверхностной чувствительности.
Синдром бокового канатика
1. Спастический паралич на гомолатеральной очагу стороне.
2. Утрата поверхностной чувствительности на противоположной стороне на 2 сегмента ниже очага поражения.
Синдром поражения половины спинного мозга (синдром Броун-Секара)
1. Центральный паралич и нарушение глубокой чувствительности на стороне поражения.
2. Периферический (сегментарный) паралич мышц соответствующего миотома и расстройство всех видов чувствительности по сегментарному типу на стороне поражения.
3. Нарушение поверхностной чувствительности по проводниковому типу на противоположной стороне на 2 сегмента ниже очага поражения.
Синдром полного поражения верхних шейных сегментов (С1-С4)
1. Спастическая тетраплегия (тетрапарез);
2. Утрата всех видов чувствительности ниже уровня поражения ;
1. Периферическая параплегия (тетраплегия) верхних конечностей;
2. Центральная параплегия (парапарез) нижних конечностей;
3. Расстройство всех видов чувствительности ниже уровня поражения;
4. Расстройство функции тазовых органов по центральному типу (задержка мочи и кала).
5. Двусторонний симптом Клода Бернара-Горнера (птоз, миоз, энофтальм).
1. Нижняя спастическая параплегия (парапарез);
2. Расстройство всех видов чувствительности ниже уровня поражения;
3. Нарушение функции тазовых органов по центральному типу (задержка мочи и кала).
4. Вегетативно-трофические расстройства в нижней половине туловища, нижних конечностях.
1. Нижняя вялая (периферическая) параплегия.
2. Нижняя параанестезия (в области ног и промежности)
3. Нарушение функции тазовых органов по центральному типу (задержка мочи и кала).
2. «Седловидная» анестезия (анестезия в аногенитальной зоне);
3. Утрата анального рефлекса.
4. Нарушение функции тазовых органов по периферическому типу (недержание мочи и кала).
5. Вегетативно-трофические нарушения в крестцовой области.
1. «Седловидная» анестезия (анестезия в аногенитальной зоне);
2. Утрата анального рефлекса.
3. Нарушение функции тазовых органов по периферическому типу (недержание мочи и кала).
4. Вегетативно-трофические нарушения в крестцовой области.
1. Выраженная боль в нижних конечностях.
2. Нарушение чувствительности в аногенитальной, ягодичной области, в области промежности, нижних конечностях.
3. Нижняя вялая (периферическая) параплегия, парез стоп.
4. Нарушение функции тазовых органов по периферическому типу (недержание мочи и кала).
источник