Мочевой пузырь устроен так, что при нормальном мочеиспускании он не опорожняется до конца. В нем находится остаточная моча в небольшом количестве. Норма у каждого разная, зависящая от возраста. У взрослых это не более 50 мл, у детей — 10% всего объема, что вмещается в орган.
Если размеры остаточной мочи превосходят нормальный объем, то это клинический признак какого-либо заболевания. Ведь это означает, что нарушено мочеиспускание, а такое возможно только при каких-то болезненных процессах. Если данный урологический симптом проявляется у детей, то это очень тревожный знак, который сигнализирует о том, что нужно провести полное обследование.
Застой мочи к тому же достаточно болезненный, и если не предпринимать меры, то симптоматика и объем будет нарастать с каждым днем, провоцируя бактериальные воспаления, недержание мочи и образование камней.
Этот симптом может проявляться из-за разных предлогов, и некоторые из них даже не связаны с патологиями мочеполовой системы. Условно их можно поделить на несколько категорий.
- Воспалительно-инфекционные. Из-за таких заболеваний возникает отекание уретры, а также может быть симптом спастического сжатия мышечных тканей органа, так как происходит его раздражение рефлекторного характера. Остаточная моча у мужчин свидетельствует о наличии таких заболеваниях этого пола:
- простатита,
- уретрита,
- баланита,
- цистита.
- Обструктивные. Это случаи, когда появляются преграды механического характера, которые отдавливают отток мочи с наружной или внутренней стороны. Это может быть:
- аденома простаты у мужского пола,
- миома матки, кисты яичников у женского пола,
- образование спаек, сужений уретры и камней,
- появление опухолей.
- Медикаментозные. Также тонус органа может ослабнуть от действия определенных лекарств. Это могут быть:
- миорелаксанты,
- мочегонные,
- антидепрессанты,
- гормональные,
- обезболивающие на основе наркотиков,
- медикаменты для лечения болезни Паркинсона.
-
Неврологические. Появление таких факторов напрямую зависит от нарушенной иннервации пузыря. Это означает, что контроль центральной нервной системы над мочеиспусканием становится слабее. Сам орган в этой ситуации абсолютно здоров, и потоку урины ничего не препятствует. Но есть статус «нейрогенного мочевого пузыря по гипотоническому типу», когда мышца, закрывающая канал для мочеиспускания, или мышечная стенка пузыря прекращают ощущать, когда требуется сокращение. Это может произойти:
- когда присутствуют врожденные пороки ЦНС (в частности у детей),
- при наличии болезней позвоночника,
- при травмах головного и спинного мозга,
- если есть рассеянный склероз.
Остаточная моча – это только один из различных симптомов, который обнаруживают при закупоривании путей мочеполовой системы и воспалении. Но если ее появление связано с нарушениями неврологического характера, то такую проблему намного тяжелее обнаружить, в частности, если дело в маленьком ребенке.
Если до этого вы себя ощущали здоровым человеком, то первым признаком задержки мочи станет наличие вялых позывов на опорожнение. Этот симптом имеет постепенное развитие, как и атония органа. Ощутить это можно по нескольким признакам.
- Давление в пузыре. Так как маленький ребенок сказать об этом не сможет, вы можете ощутить это по увеличению объема и болезненном реагировании ребенка на его обследование.
- Ощущение неполного опустошения.
- Прерывистая, вялая или тонкая струя при мочеиспускании.
- У мужчин также может быть нарушена сексуальная функция, отекание головки полового члена, а также боли в районе лобка или поясницы.
- Болевые ощущения в уретре.
- Частые позывы к испражнению также могут быть показателями, что есть остаточная моча при простатите или иных болезнях.
Если у вас дивертикула, то давления и боли не будет, но мочеиспускание будет происходить «в два приема». Сначала будет выходить большая порция, а потом скудная. Такой процесс происходит от того, что вначале идет опорожнение самого пузыря, а после появившегося там дивертикула.
Этот процесс состоит из нескольких неврологических, урологических, лабораторных исследований и опроса. При первом посещении уролога вам назначат следующие процедуры.
- УЗИ пузыря и органов малого таза. Такое исследование проводится в две фазы. Первая – при заполненном мочевом пузыре, чтобы измерить его объем и размер. Второе УЗИ – через 5-10 минут после его опорожнения. Чтобы результат был точный, расчеты проводятся минимум три раза. Есть специальные формулы для вычисления количества жидкости, для которых нужны следующие параметры:
- высота,
- ширина,
- длина УЗИ-тени пузыря.
Если больной принимает мочегонные препараты в данный момент, или перед обследованием пил напитки или ел продукты, которые могли раздражать орган для исследования, то обязательно об этом нужно предупредить врача, так как диагностика может оказаться ошибочной из-за этих влияющих факторов.
УЗИ считается неинвазивным методом, так как норма остаточной мочи у мужчин и женщин определяется неточно. Но его применяют чаще из-за общедоступности.
- Клинический анализ крови и мочи, посев урины определения бактериальной инфекции.
- Цистоскопия и контрастная урография – по необходимости. Первый вид обследования назначают в самом крайнем случае, так как он достаточно травматичен. Но он достаточно точно указывает объем остаточной мочи, если таковая была обнаружена.
Не стоит забывать о том, что расчет объема и анализ мочи при простатите и других заболеваниях, в которых появился этот симптом, могут оказаться ошибочными на УЗИ и других обследованиях из-за нервного перенапряжения.
Если в этом органе скопилось много жидкости, а у больного нет возможности вывести ее естественным образом, то требуется проведение катетеризации.
Некоторым пациентам такая процедура может быть противопоказана, например, если обнаружен спазм сфинктера уретры, и в этом случае делается инъекция ботулинического токсина в эту область для того, чтобы мышечная ткань расслабилась.
В отдельных ситуациях могут провести установку уретрального стента с кратковременным периодом функционирования – от 3 до 6 месяцев. Он выглядит как цилиндр, выполненный из тонкой проволочной спирали, в диаметре — 1,1 мм. При изготовлении использован рассасывающийся органический материал, который вскоре исчезает.
Остаточная моча не является отдельным заболеванием, а только одним из его симптомов. Чтобы была норма испражнения, необходимо устранить фактор, который ее нарушает. Могут быть предприняты следующие меры.
- Снятие воспалительного процесса.
- Восстановление проходимости мочевых путей. Может быть выбран оперативный или же консервативный метод.
- Нормализация сократительных возможностей пузыря.
При нарушениях неврологического характера потребуется более трудная терапия. Здесь возможно применение и хирургических, и медикаментозных способов.
Если у вас обнаружили атонию пузыря, то доктор выпишет препараты, восстанавливающие навык сокращащения. При спазмировании органа назначаются миорелаксанты. Если они не помогают, то проводится хирургическое вмешательство под названием «селективная дорсальная ризотомия». Во время этого доктор проводит выделение в пучке нервов спинного мозга – только тех из них, которые отвечают за спастическое сокращение пузыря, и делает им рассечение.
Главное – это соблюдение комплексной терапии, которая будет действовать не только на симптомы, но и на их причины.
Если вы выявили данную симптоматику, обязательно обратитесь к врачу, ведь только он может правильно диагностировать проблему и назначить соответствующее лечение.
источник
Заболевания мочеполовой сферы считаются одними из самых распространенных среди всех патологий у мужчин. Это целая группа болезней с похожими симптомами. Одним из них может быть остаточная моча – ишурия, когда мочевой пузырь опорожняется не полностью.
В норме у мужчин может быть несущественное скапливание мочи (до 50 мл). При наличии патологических процессов в организме, объемы невыведенной жидкости могут составлять до 1 литра. Такое явление может повлечь за собой серьезные осложнения (гидронефроз, пиелонефрит). Первые признаки нарушения мочеотделения требуют ранней диагностики и адекватного лечения.
У мужчин данный синдром может быть сигналом развития ряда заболеваний, которые вызывают затруднение оттока мочи по мочеиспускательному каналу:
- Аденома (доброкачественная гиперплазия) простаты – предстательная железа гипертрофируется и вызывает сдавливание уретры в районе ее входа в мочевой пузырь.
- Простатит – воспаленные ткани предстательной железы отекают, увеличивается объем межклеточной жидкости, уретра сдавливается.
- Опухоль предстательной железы – может приводить к развитию задержки мочи только в том случае, если новообразование прорастает в уретру и уменьшает ее диаметр.
- Травмы, оперативные вмешательства в области мочевого пузыря.
- Нейрогенный мочевой пузырь.
- Цистолитиаз – наличие камней может вызывать обструкцию мочеточников, застой мочи.
Дополнительными причинами иннервации могут стать:
- повреждения спинного мозга;
- эндокринные нарушения;
- рассеянный склероз;
- энтероколит;
- патологии периферической нервной системы.
Узнайте о том, как проводится КТ почек с контрастированием и как проводится процедура.
Рецепт монастырского чая для почек и применение целебного напитка описаны на этой странице.
У здорового мужчины опорожнение пузыря должно быть полным. Допустимая норма остатка – около 10% мочи, то есть, для взрослого человека это не больше 50 мл. Если ее объем выше допустимой нормы, можно утверждать о развитии урологических патологий. Для подтверждения или опровержения диагноза нужно точно установить объем остатка урины.
Бывает полная или неполная задержка мочи. При полной задержке даже при сильном натуживании мужчина не может выделить мочу вообще. Частичная задержка заключается в неполном опорожнении мочевого пузыря.
Дополнительные признаки, указывающие на увеличение количества остаточной мочи:
- ощущение неполного опорожнения после мочеиспускания;
- вялая струя мочи;
- сильное натуживание при мочеиспускании;
- возможны болезненные ощущения при выделении мочи.
При постепенном нарастании остаточной мочи и длительном препятствии ее оттоку развивается хроническая ишурия. При неполном опорожнении недуг длительное время может протекать бессимптомно. Больной может выявить проблему только после возникновения осложнений вследствие застоя мочи и нарушения работоспособности почек.
Длительная задержка урины приводит к растяжению мышц мочевого пузыря и сфинктеров. Из переполненного органа моча начинает непроизвольно выделяться наружу. Развивается парадоксальная ишурия. Постоянное мочеиспускание неполными порциями приводит к тому, что острую задержку можно вовремя не распознать. Развивается вторая стадия заболевания, при которой происходят дегенеративно-дистрофические изменения нервных рецепторов мочевого пузыря.
При хронической остаточной мочи почти всегда нарушается функция почек. Мужчину могут беспокоить:
- поясничные боли;
- повышение температуры, озноб;
- слабость;
- ухудшение аппетита.
Если у мужчины нарушен отток мочи и он не предпринимает никаких мер для устранения проблемы, в конечном итоге это приведет к развитию опасных патологий:
Самостоятельно определить объем остаточной мочи невозможно. Для этого прибегают к таким методам исследования, как катетеризация мочевого пузыря и абдоминальное УЗИ.
Достаточно часто диагностика дает ложноположительные результаты. Дело в том, что в норме ее проводят в течение 5 минут после мочеспускания. Но, как правило, между посещением туалета и проведением обследования проходит больше времени и новая порция мочи успевает скопиться в мочевом пузыре.
Искривить результаты диагностики может прием диуретиков, а также употребление накануне большого объема жидкости. Некоторым пациентам трудно сходить в туалет в условиях поликлиники из-за определенного психологического дискомфорта. Чтобы получить более достоверные результаты, анализ нужно провести как минимум 3 раза.
Узнайте об особенностях чистки почек в домашних условиях без вреда для организма.
О стадиях рака мочевого пузыря у мужчин и о лечении онкопатологии прочтите по этому адресу.
Перейдите по ссылке http://vseopochkah.com/mochevoj/zabolevaniya/hronicheskij-tsistit.html и ознакомьтесь с информацией об особенностях терапии хронического цистита при обострении.
Чтобы выяснить причины, которые вызывают застой мочи, может потребоваться более тщательная диагностика с применением лабораторных и инструментальных методов:
- общий анализ мочи, крови;
- моча по Зимницкому;
- биохимия крови;
- бакпосев мочи с антибиотикограммой;
- урография;
- КТ;
- МРТ и другие.
Чтобы избавиться от остаточной мочи нужно восстановить проходимость уретры.
Поскольку патологическое состояние является симптомом, а не отдельным заболеванием, то восстановить нормальное мочеиспускание можно только после устранения его первопричины:
- консервативным или оперативным путем восстановить проходимость мочевых путей;
- купировать воспалительный процесс;
- привести в норму сократительную функцию органа.
Ее главная задача – вылечить заболевание, которое привело к остаточной моче. При атонии мочевого пузыря назначаются лекарственные средства, восстанавливающие способность сокращаться. При спазмах рекомендуется прием миорелаксантов. Если они не оказывают должного эффекта, проводится селективная дорсальная ризотомия. Это рассечение в пучке нервов спинного мозга тех, которые провоцируют спастическое сокращение органа.
Если неполное опорожнение у мужчин вызвано циститом, лечение должно включать прием антибактериальных препаратов, которые врач подбирает исходя из типа возбудителя. Эффективны антибиотики группы макролидов и фторхинолонов. Дополнительно назначаются спазмолитики, мочегонные препараты, витамины, иммуномодуляторы, а также диетическое питание.
При мочекаменной болезни лечение заключается в устранении конкрементов. В зависимости от видов, размеров, формы камней врач может назначить консервативную терапию с применением камнерастворяющих препаратов. Но в большинстве случаев используют хирургическое вмешательство, поскольку лекарственная терапия малоэффективна при наличии больших образований и тех, которые не поддаются растворению. Эффективный оперативный метод лечения – литотрипсия (дробление камней с помощью ультразвука или лазера). Операция малотравматичная, не нарушающая целостность кожи пациента. Восстановление после дробления проходи достаточно быстро, без тяжелых последствий.
Для лечения сужения мочеиспускательного канала часто применяют бужирование – введение в уретру специальных инструментов, которые ее расширяют. Такой метод не устраняет главную причину сужения и дает только временный эффект.
При скоплении большого количества жидкости в пузыре и невозможности его естественного опорожнения, приходится прибегать к методу катетеризации – введение резинового катетера в уретру. Процедуру проводит врач в стационаре. Самостоятельное введение катетера дома запрещено – высок риск инфицирования мочевого пузыря.
Сначала отверстие уретры обрабатывают дезинфицирующим средством. Катетер смачивают глицерином и с помощью пинцета вводят в уретру. Движения нужно делать поступательно, постепенно продвигаясь по 2 см. Нельзя насильственно продвигать катетер вперед. При некоторых заболеваниях (например, мочекаменной болезни), такая процедура может повлечь за собой серьезные последствия.
Иногда может возникнуть необходимость установления постоянного катетера. Он должен находиться в уретре несколько дней. Чтобы не допустить инфицирования, следует промывать мочевой пузырь антисептическими средствами (Фурадонин, Нитроксолин). Может быть назначен антибиотик внутрь. При невозможности катетеризации пациента направляют к урологу, где будет решен вопрос о возможности хирургического вмешательства для устранения причины задержки мочи.
Видео — рекомендации специалиста об особенностях терапии остаточного количества мочи в мочевом пузыре у мужчин:
источник

Определив остаточное количество урины, можно судить о наличии самых разных патологий, которые, как правило, требуют немедленного лечения.
Мочевик ни при каких условиях не опорожняется полностью. Небольшой остаток мочи является приемлемым, а нормой данного показателя считается 10% от общего объема мочевика. У здорового взрослого человека, объем мочевика составляет 320 – 350 мл у женщин и 350 – 400 мл у мужчин. Следовательно, нормальным показателем остаточной урины считается 35 – 40 мл.
Критичным показателем принято считать остаток мочи в размере 50 мл. Такое количество урины приводит к застою, развитию большого количества бактерий, интоксикации организма.
Нормы остатка мочи у детей колеблются, зависимо от их возраста:
- новорожденные детки до 3 месяцев – 2 – 3 мл;
- в 1 год – до 5 мл;
- 2 – 4 года до 7 мл;
- 4 – 10 лет до 10 мл;
- 10 – 13 лет – 20 мл;
- подростковый возраст (14 – 16 лет) – 25 – 35 мл;
- взрослые – 35 – 40 мл (в некоторых случаях до 50 мл).
Остаток урины образуется в связи с различными патологиями, причем далеко не все из них имеют отношение к мочеполовой системе. Все причины можно условно разделить на 3 группы:
- Обструктивные.
- Воспалительно-инфекционные.
- Неврологические.
К обструктивным относят все заболевания, которые препятствуют полноценному опорожнению мочевика, а именно:
-
мочекаменная болезнь;
- полипы мочеточников и мочевика;
- аденома простаты;
- новообразования;
- миома матки;
- киста яичников;
- деструктивное нарушение мочевых каналов.
Уже с самого названия становиться, что причины воспалительно-инфекционного характера, вызваны наличием инфекции и воспалительных процессов мочевых органов. К таким относят:
- цистит;
- уретрит;
- пиелонефрит, гломерулонефрит;
- баланит;
- гнойные нарывы мочевого пузыря.
К данной группе можно отнести абсолютно все заболевания инфекционного характера, которые вызывают отечность уретры и поражение мышечной ткани мочевика.
Все неврологические причины основаны на снижении или полном отсутствие контроля за процессом мочеиспускания, который обеспечивает центральная нервная система. Как правило, в таких случаях мочеполовые органы абсолютно здоровы и прекрасно функционируют, но мышечная ткань теряет свою способность сокращаться, а человек не ощущает наполненность мочевика. В медицине такую проблемы выделяют, как нейрогенный мочевой пузырь. Причиной тому могут служить:
- рассеянный склероз;
- патологии центральной нервной системы (в основном врожденные);
- травмы спинного и головного мозга;
- хронические прогрессивные заболевания суставов и костей (остеохондроз, радикулит, артрит, артроз);
- позвоночная и брюшная грыжа.
Аденома простаты является доброкачественной гиперплазией простаты. Его характерным признаком является увеличение предстательной железы в объеме, что приводит к увеличению общего количества тканевых клеток. За счет гиперплазии происходит уплотнение ткани.

На начальных этапах человек не чувствует никаких изменений, но уже через некоторое время процесс мочеиспускания становится более трудным. Связано это с утолщением стенок мочевых путей. Мужчина замечает, что струя мочи становится более слабой, дабы полноценно опорожнить мочевик необходимо задействовать небольшие усилия (напрячь мышцы).
Если болезнь долгое время остается без лечения, постоянное напряжение при мочеиспускании значительно ослабляет мышцы, они становятся менее чувствительными. В скором времени исчезает чувствительность, что приводит к неполноценному опорожнению во время мочеиспускания. Такое состояние медики называют – парадоксальной ишурией, когда не в состоянии справить нужду за счет отсутствия мышечного тонуса.
Как правило, основными признаками наличия остаточной мочи в пузыре являются симптомы заболеваний, которые и стали ее причиной. Сюда можно отнести:
-
боли, зуд, жжение во время мочеиспускания;
- частые позывы справить нужду;
- струя мочи очень вялая и часто прерывается;
- боли в уретре;
- изменения цвета и физических свойств мочи.
Если говорить лишь о факте остатка урины, то главным симптомом будет жуткий дискомфорт, который испытывает больной при постоянно напряженном мочевом пузыря.
Мочевик растягивается и увеличивается в размерах, создавая большое давление на прилегающие к нему внутренние органы.
Еще одним признаком станет двойное испражнение. После мочеиспускания, больной возвращается к привычным делам, но уже через две минуты он вновь испытывает позыв, так как мочевой пузырь был опорожнен не полностью.
Остаточная моча опасна тем, что на первых этапах не имеет никаких симптомов, а заболевание переходит в более тяжелую форму. Чтобы понять в чем кроется причина, необходимо пройти полный ряд медицинских исследований:
-
общий осмотр у гинеколога или уролога;
- биохимический анализ крови;
- анализ мочи по Нечипоренко;
- посев мочи;
- мазок слизистых тканей половых органов.
После всех проведенных выше анализов, необходимо установить точный объем остаточной мочи. Делают это при помощи УЗИ в два этапа. Сперва больной должен подготовится. Утром, за два часа до проведения ультразвукового исследования, необходимо выпить большое количество воды (1,5 – 2 литра).
Объем воды укажет врач, основываясь на массе тела. Первый этап подразумевает исследование с полным мочевиком. Далее, больному необходимо помочиться, после чего исследование покажет количество оставшейся жидкости.
Еще одним эффективным методом определения остатка урины является цистоскопия. К сожалению, данная процедура имеет множество противопоказаний, поэтому ее редко используют в конкретном случаи.
Как уже было сказано, в силу особенностей строения каждого организма, существует большой риск недостоверности результатов проведенных исследований. Чтобы получить точные данные об остатке мочи, необходимо пройти УЗИ как минимум трижды, с перерывами в несколько дней. Если данные каждого из исследований будут совпадать, тогда можно говорить о том, что исследование было информативным и точным.
Очень часто остаточную мочу диагностируют ошибочно. Человек может принимать различные седативные, антигистаминные, спазмолитические препараты, которые имеют мочегонный эффект, что существенно сказывается на результатах обследования.
Также большую роль имеет поза, которую принимает человек во время мочеиспускания. Делать это лучше всего сидя, с ровной спиной (90°), чтобы исключить давление на мочевик.
Лечение полностью зависит от первопричины, вызвавшей остаточную мочу, и в первую очередь направлено на восстановление проходимости мочевыводящих путей. Оно может включать этиотропную терапию, катетеризацию и оперативное вмешательство.
- Этиотропная терапия. Прием противоинфекционных, противовирусных препаратов, антибиотиков, способствующих подавлению неблагоприятной микрофлоры (если причиной стали инфекционный цистит или уретрит). При мочекаменных заболеваниях, используют средства, способствующие растворению и быстрому отводу камней из почек. Если причиной являются неврологические расстройства, лечение направлено на восстановление контроля мышечной ткани. Дополнительно могут назначаться противовоспалительные препараты.
-
Оперативное вмешательство. Если речь идет о почечной недостаточности либо о деформации мочевого пузыря, исправить положение сможет лишь операция. Также операцию проводят при мочекаменной болезни, если размер камней слишком большой, а медикаменты неспособны их вывести.
- Катетеризация. Если остаток мочи слишком большой, для его безболезненного выведения, в уретру устанавливают специальный катетер. Уретру пациента предварительно дезинфицируют, после чего постепенно вводят смазанный глицерином катетер. Процесс довольно болезненный и неприятный. Как правило, катетер ставят на определенное время (5-6 дней), пока пациент находится в стационаре, но в редких случаях устанавливают постоянный катетер.
Остаток урины в мочевике выше нормы может вызвать серьезные нарушения работы не только мочевой системы, но и всего организма. На этом фоне возникает гидронефроз, воспаление почек, почечная недостаточность.
При абсолютном здоровье, моча полностью стерильна. Но согласно практике, за всю жизнь, человеческий организм приобретает огромное количество различных вирусов, микробов и бактерий, к которым постепенно вырабатывает иммунитет. Все эти бактерии и микробы частично попадают в мочу.
При больших объемах скапливаемой урины, они начинают активно размножаться, создавая опасность интоксикации организма. Зараженная моча при мочеиспускании способна вызывать сильное раздражение слизистых тканей мочевыводящих путей, провоцируя уретрит, цистит, простатит.
В запущенных формах, происходит поражение матки и яичников у женщин, что вызывает полное бесплодие. У мужчин это может вызвать отсутствие эрекции.
источник
Мочевыделительная система человека сформирована так, что в здоровом организме после произведённого акта мочеиспускания в мочевом пузыре остаётся незначительное количество урины. Её называют остаточной мочой. Это важный показатель правильного функционирования этой системы, так как если количество остаточной мочи сильно превышает норму, это свидетельствует о серьёзной патологии.
Количество остаточной мочи сильно зависит от таких физиологических показателей, как пол и возраст. К примеру, у мужчин эта норма выше, чем у женщин, ввиду большего объёма мочевого пузыря.
| Категория обследуемых | Количество остаточной мочи |
| Новорождённые | 3 мл |
| Дети первого года жизни | 5 мл |
| До 4 лет | 7 мл |
| До 10 лет | 10 мл |
| До 16 лет | 20 мл |
| Женщины | 40 мл |
| Мужчины | 50 мл |
Стоит отметить, что значения, указанные в таблице, являются ориентировочными. Небольшое отклонение от этих показателей вовсе не указывает на наличие какой-либо патологии нижних мочевыводящих путей. Основным критерием нормы при подсчёте остаточной мочи является её содержание в мочевом пузыре в количестве не более 10% от общего объёма полости органа.
Появление излишков остаточной мочи могут вызвать и спровоцировать многие заболевания и нарушения:
- Цистит. Под циститом понимается наличие воспалительных процессов в мочевом пузыре. Заболевание, как правило, поражает женщин, что объясняется анатомическими особенностями строения мочевыводящих путей у них. Вследствие воспаления нарушаются функции мочевого пузыря, в том числе сократительная, за счёт чего и происходит мочеиспускание. Это приводит к неполному опорожнению, вследствие чего в полости органа остаются излишки урины.
При цистите воспаляется слизистая оболочка мочевого пузыря, что вызывает нарушение сократительной функции (позывы возникают часто, но полного опорожнения может не происходить)
- Простатит. Это наиболее частая причина появления патологии у мужчин. Воспаление предстательной железы увеличивает её в размере, в результате чего возможно сдавливание уретры и, как следствие, неполное мочеиспускание. Схожие же механизмы образования избытка остаточной мочи наблюдаются и при опухолях простаты как доброкачественных (аденома), так и имеющих злокачественное течение.
Увеличенная предстательная железа сдавливает уретру, что приводит к неполному опорожнению мочевого пузыря
- Цистолитиаз. Это заболевание, вызываемое наличием песка или камней в мочеточниках, способно вызывать их обструкцию (перекрытие), что приводит к застою урины в мочевом пузыре.
- Нейрогенный мочевой пузырь. Данное заболевание связано патологией функционирования вегетативной нервной системы. Нарушается сократительная способность мочевого пузыря, что приводит к застою урины в его полости.
Кроме указанного выше, к возникновению патологии могут приводить травмы органа, оперативные вмешательства, системные патологии.
Основными признаками, свидетельствующими о том, что мочевой пузырь не полностью опорожняется, являются:
- дискомфорт внизу живота и паховой области;
- боли ломящего характера;
- позывы к повторному мочеиспусканию;
- чувство неудовлетворённости актом мочеиспускания.
Указанные выше признаки являются специфическими для данного нарушения, но учитывая тот факт, что образование излишков остаточной мочи не является самостоятельной патологий, а лишь следствием иных заболеваний мочеполовой системы, на первое место выходят симптомы, которые к ним и относятся:
- ощущение боли, жжения и зуда во время акта мочеиспускания;
- небольшая, прерывистая струя мочи;
- изменение цвета урины, наличие в ней крови и гноя.
Когда количество остаточной урины в мочевом пузыре незначительно превышает физиологическую норму, это состояние никакими симптомами себя не проявляет. На этом этапе заподозрить патологию практически невозможно. Наличие этого нарушения, как правило, выявляется по результатам обследований, связанных с иными заболеваниями (простатитом, циститом), когда болезнь переходит в тяжёлую форму. Медицинское обследование при этом проходят, как правило, по назначению уролога или гинеколога. К основным диагностическим методикам относятся:
- Общий анализ мочи. Это весьма информативный метод, позволяющий заподозрить наличие инфекционных поражений, воспалительных процессов мочевыводящих путей. Об этом будут свидетельствовать обнаруженные лейкоциты, эритроциты, эпителиальные клетки. Это исследование позволяет определить основные показатели урины, как то:
- цвет;
- кислотность;
- объём;
- консистенцию;
- наличие белка, конкрементов, посторонних вкраплений.
- Анализ мочи по Нечипоренко. При помощи данного исследования выявляется количество лейкоцитов и эритроцитов, содержащихся в моче, а отклонение их от нормы может свидетельствовать об инфекционно-воспалительных процессах.
- Мазок со слизистой уретры. Данное исследование направлено на выявление патогенной микрофлоры, обитающей в мочевыделительных путях и приводящей к урогенитальным инфекциям.
Мазок из уретры у мужчин вызывает неприятные, порою болезненные ощущения, но он с высокой точностью позволяет определить проблемы мочеполовой системы и назначить правильное лечение
Вышеприведённые исследования направлены на диагностику заболеваний, которые вызывают излишки остаточной мочи. Для определения же её количества проводится ультразвуковое исследование.
Техника его выполнения заключается в следующем:
- Обследуемый за 2 часа до начала исследования выпивает около полутора литров жидкости.
- На первом этапе УЗИ проводится с наполненным мочевым пузырём.
- Затем пациента просят помочиться, после чего оценивается количество оставшейся в полости органа урины.
Данный метод является наиболее детальным и точным.
С таким методом исследования пришлось мне столкнуться, когда моя 4-летняя дочка жаловалась на боли в нижней части живота. Первый этап исследования прошёл у нас хорошо. Выпить литр сока для ребёнка не составило труда. Но когда нас отправили в туалет, который находился тут же за дверью, начались проблемы. В незнакомых условиях ребёнок напрочь отказывался помочиться. Мы промучались минут 10, прежде чем мочеиспускание всё-таки случилось. Но из-за стрессовой для ребёнка обстановки, по-видимому, мочевой пузырь опорожнился не полностью, и остаточная моча в нём намного превышала норму. Учитывая второстепенность именно этого метода, повторное УЗИ нам не назначили, но врач признал, что результат можно подвергнуть сомнению именно потому, что ребёнок слишком мал и не смог полностью выполнить необходимые условия диагностики.
Лечение при избытке остаточной мочи заключается в первую очередь в избавлении от причин, вызвавших патологию:
- При цистите и иных воспалительных заболеваниях мочевыводящих путей широко используются антибиотики для устранения патогенной микрофлоры (пенициллины — Амоксициллин, цефалоспорины — Цефтриаксон). Уреаплазмоз и микоплазмоз успешно лечатся при помощи противомикробных средств, в частности, Метронидазола.
- Терапия простатита также может требовать применения антибиотиков, если болезнь вызвана инфекционными агентами. При аденоме простаты, наличии опухолевых образований возможно проведение хирургической операции.
- Наличие в мочевыводящих путях конкрементов, затрудняющих отток мочи, является показанием к приёму спазмолитиков (Но-шпы), лекарственных средств, растворяющих камни (Аллопуринол). В исключительных случаях возможно оперативное вмешательство.
- При проблемах с нарушением иннервации мочевого пузыря показаны:
- приём холинолитиков (Атропин), которые регулируют работу сфинктера органа;
- лечение антидепрессантами при расстройствах нервной системы;
- физиотерапия (электрофорез), направленная на активизацию рефлекторных способностей сфинктеров.
Если количество остаточной урины слишком велико вследствие полного отсутствия мочеиспускания, что может возникнуть на фоне наличия в мочевыводящих путях конкрементов или при запущенной аденоме простаты у мужчин, то необходимо провести катетеризацию для её выведения. Суть этой процедуры заключается во введении через уретру в мочевой пузырь специального катетера, через который возобновится нарушенный отток мочи. Данная процедура производится исключительно в условиях стационара.
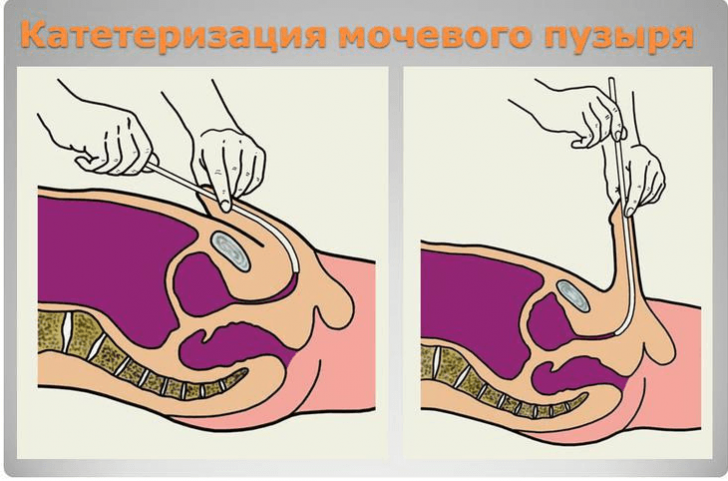
Прогноз лечения зависит непосредственно от причины, вызвавшей эту патологию. При своевременной и адекватно назначенной терапии прогноз в большинстве случаев благоприятный: устранение причины нормализует процессы полного оттока мочи.
Избыток остаточной мочи способен вызвать серьёзные осложнения:
- воспалительные заболевания почек;
- гидронефроз;
Гидронефроз — это патологическое расширение почечных чашечек и лоханки, которое возникает из-за нарушения оттока мочи
- хроническую почечную недостаточность.
У женщин остаточная моча может спровоцировать инфицирование и воспаление органов репродуктивной системы.
Основой профилактики остаточной мочи является своевременная диагностика и лечение инфекционно-воспалительных заболеваний мочевыводящих путей, простатита, мочекаменной болезни. Среди общих рекомендаций стоит выделить:
- соблюдение правил личной гигиены;
- отказ от случайных половых связей;
- правильное, сбалансированное питание;
- физическую активность.
Предупредить заболевания мочевого пузыря поможет обогащение рациона продуктами, которые препятствуют развитию инфекции, обладают мочегонным свойством:
Для нормального отделения мочи также не стоит забывать о питьевом режиме. В сутки следует выпивать не менее 1,5 литров чистой воды.
При любых проблемах, связанных с патологиями мочеиспускания (зуде, резях, боли, чувстве неудовлетворения после посещения туалета), необходимо как можно быстрее обратиться к врачу. Подобные нарушения хорошо поддаются терапии, однако при отсутствии лечения вероятность тяжёлых осложнений весьма высока.
источник
Ее распространенность прогрессирует с увеличением возраста пациентов.
В практических целях необходимо разграничивать состояние недержания мочи в различных подгруппах пациентов (женщины, мужчины, дети, пациенты с нейрогенной дисфункцией мочевого пузыря, пожилые пациенты).
В данной главе будут рассмотрены преимущественно вопросы недержания мочи (инконтиненции) у мужчин.
• Особенности образа жизни.
• Функциональные расстройства мочевого пузыря (нейрогенная дисфункция мочевого пузыря у спинальных больных, спинная сухотка, рассеянный склероз, болезнь Паркинсона).
• Нарушение кровообращения и биоэнергетики детрузора с возрастом («сенильный» детрузор) или у больных сахарным диабетом (диабетическая цистопатия).
• Механические повреждения сфинктера мочевого пузыря (инконтиненция после простатэктомии).
• Посттравматические повреждения сфинктера мочевого пузыря при отрыве его от мочеиспускательного канала, неправильной катетеризации, травмах тазового кольца.
• Симптомокомплекс ГАМП.
• Инфекция мочевых путей.
• Кристаллурические синдромы.
• Инфравезикальная обструкция различной этиологии.
• Опухолевое поражение мочевого пузыря.
• Воспалительные заболевания простаты.
• Детрузорно-сфинктерная нейрогенная диссинергия.
• Сочетанные причины.
При обследовании пациента с недержанием мочи необходимо строго придерживаться определенного алгоритма обследования, который включает в себя:
1. оценку анамнеза и симптомов;
2. клиническую оценку симптомов и нарушений;
3. определение основной патофизиологической причины недержания мочи.
При оценке клинических симптомов большую помощь оказывает заполнение пациентом дневника мочеиспусканий, который ведется им в течение не менее 3 дней. По результатам заполнения дневника мочеиспусканий можно оценить частоту произвольных мочеиспусканий в сутки, характер ночного мочеиспускания, резервуарную способность мочевого пузыря, количество и выраженность эпизодов недержания мочи.
У мужчин для оценки симптомов нижних мочевых путей (СНМП) традиционно используется Шкала оценки заболеваний простаты IPSS-QOL. которая может быть применена и при оценке симптомов недержания мочи. Однако при наличии клинических симптомов инконтиненции целесообразно результаты анкетирования по 1P55-QOL дополнять результатами Опросника Международного совета по недержанию (IC1Q), который для практического применения удобен в короткой форме (ICIQ-SF). Ниже приводится именно эта форма опросника (табл. 19.1).
Таблица 19.1. Короткая версия Опросника Международного совета
Опросник предназначен для скрининг-опроса (его заполнение занимает всего несколько минут), может использоваться и у мужчин и у женщин любых возрастных групп. Он содержит 6 пунктов, в баллах оцениваются ответы лишь на 3 вопроса. Суммарный балл может варьировать от 0 (норма) до 21 (крайняя степень недержания мочи). Проведены исследования психометрических характеристик опросника, в ходе которых доказана его надежность и валидность.
Недержание мочи у мужчин — наиболее трудная проблема современной урологии.
На рис. 19.1 и 19.2 представлены схемы начального и специализированного обследования мужчин при недержании мочи.
Рис. 19.1. Обследование при недержании мочи (НМ) у мужчин (начальное обследование) (EAU, 2007); ООМ — объем остаточной мочи
Рис. 19.2. Специализированное обследование при недержании мочи (НМ) у мужчин (EAU, 2007). ООМ — объем остаточной мочи; МП — мочевой пузырь; ФМ — флоуметрия; НМП — нижние мочевые пути; ИВО — инфравезикальная обструкция
Методы лечения недержания мочи у мужчин подразделяются на консервативные и хирургические.
Консервативные методы лечения недержания мочи у мужчин:
• Поддержание нормальной массы тела имеет меньшее значение в профилактике и лечении недержания мочи у мужчин, в отличие от женщин в силу особенностей анатомии мужского мочеиспускательного канала и его сфинктеров.
• Отказ от курения может уменьшить проявления СНМП в 1,5 раза.
• Ограничение объема потребляемой жидкости, равно как отказ от алкоголя и кофе, существенного вклада в выраженность инконтиненции не вносят
Первичный энурез отмечается на протяжении всей жизни у 0.3-0.6% мужчин и связан, чаще всего, с ГАМП.
В лечении ГАМП применяют:
• ночные пробуждения для мочеиспускания.
• прием десмопрессина на ночь.
• М-холинолитики — оксибутинин, толтеродин (Детрузитол), троспия хлорид (Спазмекс), солифенацин (Везикар), дарифенацин (Энаблекс).
Вторичный энурез может быть проявлением патологии, лечение которой в некоторых случаях приводит к улучшению мочеиспускания:
• Диабетическая цистопатия (лечение сахарного диабета, М-холинолитики, препараты липоевой кислоты).
• Инфравезикальная обструкция (устранение ее причины).
• Ночное недержание мочи при тиреотоксикозе (лечение тиреотоксикоза).
• Синдром ночных апноэ (устранение причины заболевания, синдром ночного апное часто сочетается с метаболическим синдром).
Минимальный период консервативной терапии данного вида недержания мочи составляет от 6 месяцев до 1 года.
Программа профилактики» лечения и реабилитации:
• Отбор пациентов на оперативное лечение доброкачественной гиперплазии простаты (ДГП) (ГАМП является одной из основных причин недержания мочи в послеоперационном периоде у мужчин после простатэктомии, поэтому пациентам с подобной симптоматикой или отсутствием эффекта от а-адреноблокаторов рекомендуется проведение дооперационных уродинамических исследований). Показано, что у 34% пациентов с недержанием мочи после трансуретральной резекции простаты (ТУРП) или простатэктомии имеется недостаточность сфинктеров, у 26%, ГАМП, а у 33% наблюдаются смешанные формы недержания мочи.
• Усовершенствование хирургической техники простатэктомии и ТУРП.
• Тренировка мышц тазового дна. Показано, что такая тренировка в сочетании с электростимуляцией, выполнением упражнений биологической обратной связи или чрескожной электростимуляцией ведет к более быстрому устранению инконтиненции в послеоперационный период.
• Фармакотерапия ГАМП (М-холинолитики) может приводить к уменьшению или устранению симптомов ургентного недержания мочи.
Данный вид недержания мочи характерен для мужчин со стриктурой мочеиспускательного канала или другой причиной, вызывающей его обструкцию, реже выявляются дивертикулы мочеиспускательного канала. Патология характеризуется задержкой мочи в луковичном отделе мочеиспускательного канала с ее выделением при движении или под воздействием силы тяжести.
Эти симптомы имеются у 17% здоровых мужчин и у 67% пациентов с СНМП. Проблема весьма негативно отражается на качестве жизни мужчин. Медикаментозное лечение малоэффективно. Решению проблемы может как-то помочь тщательное «сдавливание» мочеиспускательного канала после мочеиспускания или выполнение ритмичных движений тазом перед тем, как надеть трусы. В ряде случаев полезны упражнения для мышц тазового дна.
Хирургическая коррекция может потребоваться при патологических состояниях, сопровождающихся недержанием мочи у мужчин и отсутствием эффекта от комплексной консервативной терапии в течение 6 месяцев и более:
• При нарушениях сфинктерного аппарата мочевого пузыря (после операций на простате, лучевой терапии по поводу рака простаты, после цистэктомии с илеоцистопластикой по поводу рака мочевого пузыря).
• После травм (после реконструкции заднего отдела мочеиспускательного канала, травмы таза).
• Врожденные (экстрофия. эписпадия).
• Патология мочевого пузыря (тяжелая степень ГАМП без эффекта консервативной терапии, сморщенный мочевой пузырь).
• Свищи (уретроректальные, уретрокожные).
Варианты хирургической коррекции сфинктерной недостаточности у мужчин:
• Имплантация артифициального сфинктера мочевого пузыря (успешна у 75-80% пациентов с инконтиненцией после операций на простате).
• Инъекционная терапия (главный недостаток — временный эффект в силу миграции и рассасывания вводимого коллагена).
• Слинговые операции (позадилонный и промежностный доступы с фиксацией синтетической сетки к костям лонного сочленения). Эффект наблюдается у 55-76% оперированных больных.
Гиперактивный мочевой пузырь — набор симптомов (по отдельности или в сочетании):
• Ургентность с ургентным недержанием или без него, обычно сочетающаяся с частым мочеиспусканием (поллакиурией) (> 8микций/24часа) и частым ночным мочеиспусканием (ноктурией).
В отсутствие метаболических (например, сахарный диабет) или локальных патологических факторов (например, инфекция мочевых путей, интерстициальный цистит, конкременты).
• Ноктурия (ночное мочеиспускание) — необходимость пробуждения ночью один или более раз для мочеиспускания (ICS, 2002) (> 1(2) микций/ночь).
Эпидемиологические исследования чаще используют определение: «мочеиспускание минимум дважды за ночь».
Частота встречаемости симптомов при ГАМП:
• частое мочеиспускание (поллакиурия) — 85%;
• ургентность мочеиспускания — 54%;
• ургентное недержание мочи — 36%.
В настоящее время ГАМП — симптоматический диагноз, подразумевающий эмпирическое лечение. Во многих странах в процесс диагностики и лечения ГАМП вовлечены не только узкопрофильные специалисты (урологи и гинекологи), но и врачи общей практики, для которых, в большей степени, и был внедрен данный термин. Он облегчает неспециалистам диагностику и эмпирическое лечение, поскольку при разной этиологии ГАМП лечение практически одно и то же.
Общая распространенность ГАМП — 16.6-16.9%:
• Мужчины — 16.2%.
• «Сухой» ГАМП (без недержания мочи) — 13.6%.
• «Мокрый» ГАМП (сургентным недержанием мочи) — 2.6%,
ГАМП распространен шире, чем бронхиальная астма, сахарный диабет и остеопороз. В США ГАМП находится среди 10 самых распространенных хронических состояний.
Зависимость симптомов ГАМП от возраста:
• Частота ГАМП увеличивается с возрастом, однако 43% пациентов находятся в возрасте от 40 до 65 лет.
• Около 30% населения в возрасте старше 60 лет и 40% старше 75 лет имеют признаки ГАМП.
1. Нейрогенная гиперактивность:
— наличие неврологической патологии (ранее — гиперрефлексия детрузора).
2. Идиопатическая гиперактивность:
— причина не установлена (ранее — нестабильность детрузора).
Важно отметить, что детрузорная гиперактивность (непроизвольные сокращения детрузора во время наполнения мочевого пузыря) не синонимична ГАМП. Только 82 % мужчин и 52% женщин с ГАМП по данным Abrams Р. имеют гиперактивность детрузора.
• инфравезикальная обструкция (например, ДГП):
• возраст;
• миогенные нарушения;
• сенсорные нарушения;
• нарушения положения мочеиспускательного канала, мочевого пузыря.
Нейрогенные (супрасакральные поражения):
• травмы головного и спинного мозга;
• рассеянный склероз:
• болезнь Паркинсона;
• инсульты.
Выделяют нейрогенную и миогенную теорию развития ГАМП. Нейрогенная теория предполагает нарушение иннервации мочевого пузыря. Миогенная теория — характерные возрастные изменения детрузора, обусловленные его гипоксией. Мы считаем, что определенный вклад в гипоксию детрузора может вносить и возрастной андрогенный дефицит (ВАД), поэтому необходимо оределение уровня тестостерона и его коррекция у мужчин с ГАМП.
В последние годы получены новые данные о роли уротелия в регуляции функции мочевого пузыря. Возрастное снижение выделения ацетилхолина из нервных окончаний приводит к увеличению его продукцииуротелием.
Факторы риска развития ГАМП для мужчин:
• возраст;
• операции на простате;
• неврологические заболевания;
• СНМП;
• когнитивные нарушения и ограничения функциональности.
Рис. 19.3. Влияние симнгомов ГАМП на качество жизни пациентов
Влияние ГАМП на качество жизни мужчин (рис. 19.3):
• Снижение социальной активности.
• Ограничение или прекращение физической активности.
• Прокладки, темная одежда, семейные проблемы.
• Снижение продуктивности или полный отказ от работы.
• Вынужденное ограничение сексуальных контактов.
• Чувство вины/депрессия, потеря чувства собственного достоинства, апатия/замкнутость из-за потери контроля над мочевым пузырем, пятен на одежде и запаха мочи.
В большинстве случаев для диагноза достаточно:
• истории болезни;
• дневника мочеиспускания;
• физикального осмотра;
• общего анализамочи.
Консультация в специализированном центре и проведение уродинамических исследовании нужны в следующих случаях:
• затруднения при опорожнении мочевого пузыря;
• рецидивы инфекции мочевого тракта;
• гематурия;
• боли;
• сопутствующее неврологическое заболевание;
• предшествующие операции на органах таза;
• безуспешное эмпирическое лечение.
Уродинамическое исследование при симптомах ГАМП показано при:
• перспективе хирургического лечения;
• отсутствии положительнойдинамики СНМП после 3 месяцев лечения;
• неясном диагнозе;
• признаках затрудненного мочеиспускания;
• признаках неврологического расстройства или нарушений метаболизма (например, сахарный диабет).
• Постепенное удлинение интервалов между мочеиспусканиями. Отказ от мочеиспусканий без выраженных позывов, «на всякий случай».
• Тренировка мочевого пузыря (мочеиспускание по расписанию).
• Упражнения для мышц таза (миофасциальный массаж по Тилю).
• Усиление контроля над работой мышц тазового дна.
• Биологическая обратная связь — объективизация контроля над мышцами таза.
• Нейромодуляция.
Хирургическое вмешательство (используется очень редко, в тяжелых случаях):
• Денервация мочевого пузыря. Хирургическая перерезка нервов — открытая или эндоскопическая — цистолизис.
• Гидробужирование.
• Введение фенола.
• Введение ботулотоксина.
• Пластика мочевого пузыря.
• Энтероцистопластика (аугментация).
• Миэктомия детрузора (аутоаугментация).
• Ботулинический токсин (инъекции ботокса).
Фармакотерапия — основа лечения.
Первой линией фармакотерапии ГАМП были и остаются на сегодняшний день антихолинергические препараты (М-холинолитики) (2nd International Consultation on Incontinence, 2002).
Антихолинергические препараты остаются первой линией фармакологической терапии при ГАМП. Это единственное лечение с не вызывающей сомнения эффективностью (К-Е. Andersson. Antimuscarinics for treatment of overactive bladder. THE LANCET Neurology I. 2004).
Показания для антихолинергических препаратов — ГАМП, а не недержание мочи!
• Недержание мочи может быть стрессовым, при котором антихолинергические препараты малоэффективны.
• Недержание при моносимптоматическом ночном энурезе плохо отвечает на монотерапию холинолитиками.
• При ГАМП может не быть недержания (и довольно часто!) — в этих случаях холинолитики должны применяться.
Побочные эффекты М-холинолитиков:
• сухость во рту (снижение секреции слюны слюнными железами):
• тахикардия:
• когнитивные нарушения (снижение памяти);
• нарушения зрения (действие на цилиарную мышцу);
• запор.
Одни и те же рецепторы расположены в разных органах (например М3 — детрузор и слюнные железы кишечник, цилиарная мышца), поэтому избежать побочных эффектов М-холинолитиков практически невозможно.
Основными современным препа-ратамидля коррекции СНМП на фоне ГАМП являются:
• Оксибугинин (Дриптан), который назначается по 5 мг 2-3 раза в сутки в зависимости от выраженности симптомов (допускается титрация дозы). Препарат разрешен для применения у детей старше 5 лет.
• Толтеродин (Детрузитол), который назначается в стандартной дозе по 2 мг 2 раза в сутки.
• Троспия хлорид (Спазмекс), который выпускается в дозировке 5 мг (для пожилых пациентов и детей старше 12 лет) и 15 мг (для молодых пациентов). Назначается 3 раза в сутки.
• Солифенацин (Везикар) по 5 мг однократно в сутки, при необходимости доза может быть повышена до 10 мг.
Лечение М-холинолитиками должно носить длительный характер и продолжаться в идеале чем дольше, тем лучше. По крайней мере первый курс терапии должен быть не менее 3-4 мес. Механизм действия всех этих препаратов — прямое спазмолитическое действие на детрузор в сочетании с блокадой М-холинорецепторов детрузора. Лечение ГАМП М-холинолитиками носит симптоматический характер, т. е.
СНМП будут корректироваться до тех пор, пока пациент принимает препарат. После отмены препарата, которая должна осуществляться постепенно, эффект сохраняется в среднем 6-8 мес. По истечении этого срока в большинстве случаев возникает необходимость повторного курса терапии.
Чрезвычайно важно в начале лечения объяснить пациенту механизм действия препарата, а также информировать о необходимости формирования нового стереотипа мочеиспускания на фоне его приема. Эта методика получила название «мочеиспускание по расписанию». Во многих случаях проблема ГАМП сводится к невозможности контролировать мочеиспускание при императивном позыве.
На фоне приема М-холинолитиков за счет улучшения функции наполнения мочевого пузыря императивность мочеиспускания уменьшается, что позволяет пациенту осуществлять мочеиспускание не сразу, а спустя некоторое время. Поэтому пациенту рекомендуют в процессе лечения сознательно увеличивать интервалы между позывом и мочеиспусканием, что позволяет за 3-4 месяца терапии создать новый рефлекс на удержание мочи. Такой прием позволяет после отмены препарата надеяться на адекватный собственный ритм спонтанных суточных мочеиспусканий, что уменьшает частоту и выраженность эпизодов ургентного недержания мочи и повышает качество жизни пациента.
Во многих случаях после основного курса непрерывной терапии больным рекомендуется профилактический прием М-холинолитиков постоянно либо в меньшихдозах и кратности приема, либо «по требованию», ситуационно, в зависимости от планируемого вида активности (например, перед походом в кино или на рынок, в долгую поездку и т.д.). Такой подход, по нашему мнению, обеспечивает более высокий уровень качества жизни пациента и повышает его социальную, сексуальную и бытовую адаптацию.
• закрытоугольная глаукома,
• тяжелый язвенный колит,
• беременность,
• лактация,
• миастения,
• тяжелые нарушения функции почек и печени,
• мегаколон.
• привычные запоры,
• инфравезикальная обструкция средней и значительной степени выраженности (например, при ДГП).
Определенные трудности в лечении представляет ГАМП у больных с ДГП. У ряда мужчин с СНМП на фоне ДГП в клинической картине заболевания превалируют ирритативные симптомы (симптомы раздражения), которые заключаются в учащении дневного и ночного мочеиспускания, императивных позывах к мочеиспусканию, недержании мочи, связанным с императивным позывом (императивное недержание).
Отсутствие клинического эффекта от а1-адреноблокаторов у больных ДГП может косвенно свидетельствовать о наличии у них ГАМП. В этом случае следует попробовать терапию М-холинолитиками, но под строгим контролем остаточной мочи. Мы считаем, что при наличии остаточной мочи не более 50 мл у больного с ирритативной симптоматикой на фоне ДГП и максимальной объемной скорости мочеиспускания (МОСМ) при проведении урофлоуметрии не менее 10 мл/с (слабо выраженные признаки инфравезикальной обструкции) следует проводить комбинированную терапию СНМП с применением а1-адреноблокаторов и М-холинолитиков («медикаментозное моделирование мочеиспускания»).
Такая терапия во многих случаях оказывается эффективной и не усугубляет явления инфравезикальной обструкции. Лишь при увеличении объема остаточной мочи более 100 мл следует отказаться от дальнейшего лечения М-холинолитиками. решать вопрос об оперативном лечении ДГП, а в послеоперационном периоде возобновлять терапию в индивидуальных дозах и режимах.
По статистике, признаки вторичного ГАМП на фоне инфравезикальной обструкции у больных ДГП наблюдаются в 30-40% случаев. Вот почему очень важно помнить о том. что ирритативные симптомы у этой категории пациентов могут быть обусловлены не только гиперактивностью а1-адренорецепторов шейки мочевого пузыря и проксимальной уретры, но и повышением чувствительности миоцитов детрузора к ацетилхолину, что возникает при длительной инфравезикальной обструкции по причине гипертрофии последнего, ведущей к ишемии стенки мочевого пузыря и практически к ее денервации.
Единственным методом выявления вторичного ГАМП у этой категории пациентов является комплексное уродинамическое исследование, в идеале проводимое в диапазоне «амбулаторного мониторинга», т.е. в привычной для пациента обстановке повседневной жизни К сожалению, на практике это исследование в большинстве случаев недоступно по причине экономической ситуации в стране и дороговизны подобного у родинам ического оборудования для большинства лечебно-профилактических учреждений (ЛПУ) России
Непростая в клиническом смысле ситуация может возникнуть при наличии смешанных ирритативных симптомов у пациента с ДГП средних (30-60 см3 по ультразвуковому исследованию (УЗИ)) или больших (более 60 см3 по УЗИ) размеров, когда монотерапия а1-адреноблокаторами не приносит ожидаемых результатов. Пациентам, имеющим риск прогрессирования ДГП (симптомы средней и тяжелой степени, объем простаты > 30 см, ПСА > 1,5 нг/мл), необходимо назначение ингибиторов 5а-редуктазы с целью профилактики осложнений ДГП и предотвращения прогрессирования заболевания.
При отказе пациента от оперативной ликвидации инфравезикальной обструкции или наличии противопоказаний к операции мы считаем оправданным решать вопрос о комбинированной медикаментозной терапии, в состав которой следует включать не только а1-адреноблокаторы и М-холинолитики но обязательно и препараты из группы ингибиторов 5а-редуктазы. Их эффективность доказана в многочисленных четырехлетних рандомизированных исследованиях именно при средних и особенно больших размерах ДГП (Винаров А.З. и соавт., 2004; Лопаткин H.A. и соавт., 2007).
Только они способны оказывать патогенетическое действие на гиперплазированную простату Важным условием реализации подобной медикаментозной комбинации является безопасность простаты с точки зрения онкологии, так как эти препараты снижают уровень сывороточного простатспецифического антигена (ПСА) (в течение 6 мес. лечения уровень ПСА снижается на 50%). Поэтому при интерпретации результатов исследования сывороточного ПСА у мужчин получающих терапию ингибиторами 5а-редуктазы, полученный результат уровня ПСА следует умножать на два и лишь затем сравнивать его с нормативами мужчин, не получающих подобной терапии.
Учитывая данные последних исследований можно говорить о том. прием 5а-редуктазы не затрудняет своевременную диагностику рака простаты. Более того, в этой ситуации повышается эффективность определения уровня ПСА для диагностики рака простаты, в том числе высокой градации.
Еще одним непременным условием терапии данной группой препаратов является длительность терапии, которая должна продолжаться не менее 6-12 месяцев, а в идеале — пожизненно. Очень перспективен сегодня двойной ингибитор 5а-редуктазы типов I и II дутастерид (Аводарт), который назначается однократно в дозе 0.5 мг/сут перорально. Данный препарат приводит к уменьшению объема простаты уже после первого месяца лечения, а при длительном приеме этот показатель понижается на 27 % и более по сравнению с исходным.
При этом снижается риск развития острой задержки мочи на 57% и необходимость в оперативном лечении на 48% по сравнению с плацебо через 2 года лечения (Лопаткин К А. и соавт., 2007). Сегодня Аводарт является ведущим препаратом из группы ингибиторов 5а-редуктазы, который при соблюдении показаний к назначению демонстрирует высокую эффективность и превосходный комплаенс терапии у большинства пациентов.
источник
 Неврологические. Появление таких факторов напрямую зависит от нарушенной иннервации пузыря. Это означает, что контроль центральной нервной системы над мочеиспусканием становится слабее. Сам орган в этой ситуации абсолютно здоров, и потоку урины ничего не препятствует. Но есть статус «нейрогенного мочевого пузыря по гипотоническому типу», когда мышца, закрывающая канал для мочеиспускания, или мышечная стенка пузыря прекращают ощущать, когда требуется сокращение. Это может произойти:
Неврологические. Появление таких факторов напрямую зависит от нарушенной иннервации пузыря. Это означает, что контроль центральной нервной системы над мочеиспусканием становится слабее. Сам орган в этой ситуации абсолютно здоров, и потоку урины ничего не препятствует. Но есть статус «нейрогенного мочевого пузыря по гипотоническому типу», когда мышца, закрывающая канал для мочеиспускания, или мышечная стенка пузыря прекращают ощущать, когда требуется сокращение. Это может произойти:

 мочекаменная болезнь;
мочекаменная болезнь; боли, зуд, жжение во время мочеиспускания;
боли, зуд, жжение во время мочеиспускания; общий осмотр у гинеколога или уролога;
общий осмотр у гинеколога или уролога; Оперативное вмешательство. Если речь идет о почечной недостаточности либо о деформации мочевого пузыря, исправить положение сможет лишь операция. Также операцию проводят при мочекаменной болезни, если размер камней слишком большой, а медикаменты неспособны их вывести.
Оперативное вмешательство. Если речь идет о почечной недостаточности либо о деформации мочевого пузыря, исправить положение сможет лишь операция. Также операцию проводят при мочекаменной болезни, если размер камней слишком большой, а медикаменты неспособны их вывести.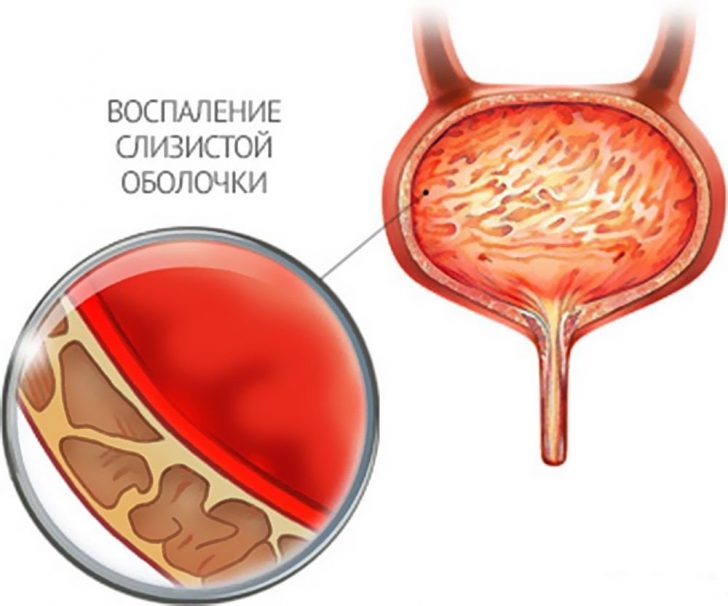 При цистите воспаляется слизистая оболочка мочевого пузыря, что вызывает нарушение сократительной функции (позывы возникают часто, но полного опорожнения может не происходить)
При цистите воспаляется слизистая оболочка мочевого пузыря, что вызывает нарушение сократительной функции (позывы возникают часто, но полного опорожнения может не происходить)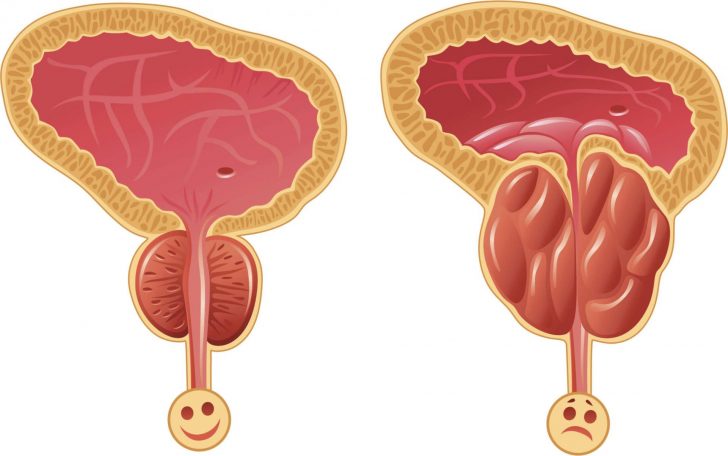 Увеличенная предстательная железа сдавливает уретру, что приводит к неполному опорожнению мочевого пузыря
Увеличенная предстательная железа сдавливает уретру, что приводит к неполному опорожнению мочевого пузыря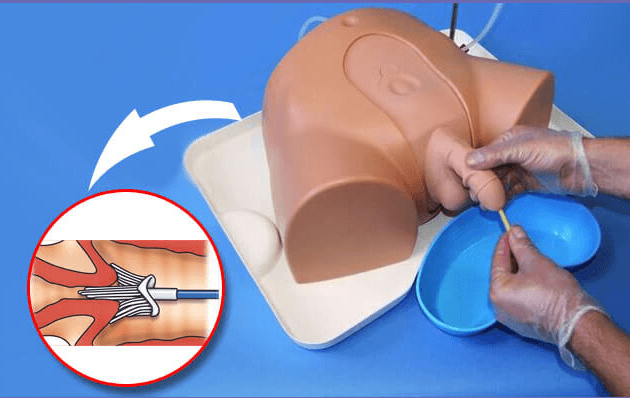 Мазок из уретры у мужчин вызывает неприятные, порою болезненные ощущения, но он с высокой точностью позволяет определить проблемы мочеполовой системы и назначить правильное лечение
Мазок из уретры у мужчин вызывает неприятные, порою болезненные ощущения, но он с высокой точностью позволяет определить проблемы мочеполовой системы и назначить правильное лечение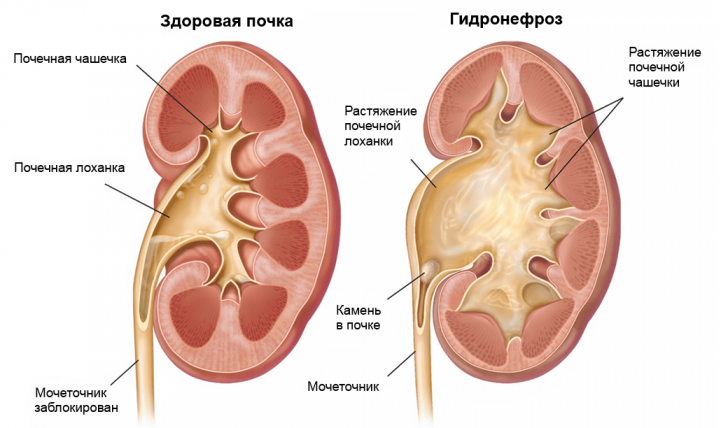 Гидронефроз — это патологическое расширение почечных чашечек и лоханки, которое возникает из-за нарушения оттока мочи
Гидронефроз — это патологическое расширение почечных чашечек и лоханки, которое возникает из-за нарушения оттока мочи

