Длительное пребывание больного в постели является вынужденным следствием перелома бедренного сустава. Неподвижность является залогом правильного и скорейшего сращивания кости в месте травмирования. Однако обездвиженность порождает много очень серьезных осложнений. Кроме того что они сами по себе являются серьезными заболеваниями, они также значительно замедляют процесс выздоровления больного. Ниже перечислены основные проблемы, возникающие при длительном лежании, и меры их профилактики.
Длительное пребывание больного в постели является вынужденным следствием перелома бедренного сустава. Неподвижность является залогом правильного и скорейшего сращивания кости в месте травмирования. Однако обездвиженность порождает много очень серьезных осложнений. Кроме того что они сами по себе являются серьезными заболеваниями, они также значительно замедляют процесс выздоровления больного. Ниже перечислены основные проблемы, возникающие при длительном лежании, и меры их профилактики.
При длительном лежании в постели без движения кожа подвергается значительному воздействию от трения о белье, от сдавливания между тканями человеческого тела (мышцы, кости и др.) и поверхностью матраца, крошек, складок белья, от пота, мочи и многого другого. У лежачих больных могут появиться опрелости, дерматозы, чрезмерная сухость или влажность кожи. Кожа становится более чувствительной к температуре окружающего воздуха, лежачие больные часто зябнут, плохо переносят проветривание в комнате, смену нательного и постельного белья.
Необходима частая и регулярная гигиенической обработка тела больного человека. Его одежда должна быть теплой, легкой, хорошо пропускающей воздух, не вызывающей потения. Если кожные раздражения все же появились, с ними необходимо бороться с помощью средств, приведенных далее.
У больных, длительно находящихся в неподвижном положении, а также страдающих частичной неподвижностью отдельных частей тела, могут развиваться нарушения микроциркуляции в коже, что приводит к образованию пролежней.
Пролежни — это участки повреждения кожных покровов дистрофического или язвенно-некротического характера, образующиеся в результате длительного сдавливания, сдвига или смещения между телом человека и поверхностью постели.
Потенциальными местами образования пролежней могут быть все области над костными выступами на теле, которые сдавливаются при лежании или сидении. Здесь слабее всего развита подкожно-жировая клетчатка, и давление костных выступов выражено сильнее всего. Если больной лежит на спине, этими местами являются крестец, пятки, седалищные бугры, локти, лопатки затылок. Если пациент постоянно лежит на боку, пролежни образуются на бедре сбоку (область большого вертела), по бокам лодыжек и коленей Если пациент лежит на животе, страдает область лобка и скулы.
Необходимо часто (не реже чем каждые 23 часа, в том числе и в ночное время) менять положение тела пациента, чтобы кожа испытывала минимальное трение, а мягкие ткани — минимальное смещение.
Для профилактики пролежней необходимо также регулярно обрабатывать и массировать места возможного образования пролежней.
Пролежень формируется при сдавливании, сдвиге или смещении кожи, когда на ткани действует повреждающая сила, которая вызывает нарушение питания и затем омертвение тканей. Повреждающая сила действует непостоянно. Если ее действие ослабить или прекратить, кровообращение в месте сдавливания восстановится.
При лежании часть сосудов, особенно в нижних конечностях, подвергается частичному или полному сдавливанию. Отсутствие активных движений и мышечных сокращений, в результате которых кровь выдавливается из венозного русла, снижает скорость кровотока.
При длительном лежании значительно слабеет тонус сосудов. Это приводит к тому, что при изменении положения пациента, например из лежачего в полусидячее или сидячее, у него может резко снизиться артериальное давление, при попытке встать может случиться обморок.
Снижению кровотока способствуют также параличи и парезы. Это может привести к образованию тромба в сосуде.
Тромб — это сгусток крови, который частично или полностью закупоривает просвет сосуда. Обычно тромбы образуются в системе глубоких вен нижних конечностях, это может проявляться болью, отеком, и самое главное то, что тромб может оторваться и с током крови дойти до легких и закупорить просвет легочных артерий. Нередко это кончается для пациентов смертью или тяжелой инвалидностью.
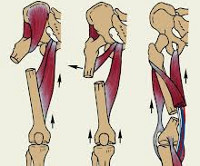
Профилактика тромбоза и спазмов сосудов состоит в создании возвышенного положения для нижних конечностей и бинтовании ног эластичными бинтами. Необходимо в случаях, когда нет противопоказаний, применять гимнастику для ног. Особенно эффективны упражнения, когда пациент в положении лежа на спине с поднятыми вверх ногами совершает круговые движения на манер езды на велосипеде.
В положении лежа объем легких при вдыхании воздуха уменьшается по сравнению с вертикальным положением. Отсутствие активных движений и уменьшение объема легочной вентиляции приводит к снижению кровотока и застою в легочной ткани. Мокрота становится вязкой и плохо откашливается. Она скапливается в воздухоносных путях и усиливает застойные явления в легких. Все это приводит к развитию инфекционно-воспалительного процесса в легочной системе, бронхиту и воспалению легких. При подозрении на пневмонию требуется сделать рентген на дому.
Профилактика состоит в активных (по возможности) движениях пациента в кровати и проведении дыхательной гимнастики.
Заболевания пищеварительного тракта.
Отсутствие активности при лежании приводит к снижению тонуса желудочно-кишечного тракта, в особенности толстой кишки, что, в свою очередь, приводит к запорам или затрудненной дефекации. Лежачие больные вынуждены совершать дефекацию в необычном и трудном положении, часто в присутствии посторонних лиц. Это способствует подавлению позыва на дефекацию. Некоторые больные произвольно задерживают дефекацию, так как стесняются обращаться за помощью. Запоры и вялость желудочно-кишечного тракта могут привести к нарушению пищеварения, что обычно выражается вначале в обложенном языке, дурном запахе изо рта, в отсутствии аппетита, легкой тошноте. Через несколько месяцев лежания желудочно-кишечный тракт становится очень восприимчивым к изменениям диеты и к инфекции, то есть у таких людей быстрее возникают нарушения пищеварения, по сравнению с человеком, ведущим активный образ жизни.
Профилактика осложнений состоит в создании комфортных условий для физиологических отправлений, в гимнастике передней брюшной стенки живота и соблюдении соответствующей диеты.
Установлено на опыте, что отсутствие движений, в результате которых мышцы сокращаются и расслабляются, приводит к потере мышечной массы (атрофии мышц), и эта потеря может составлять при полной неподвижности до 3% от общей мышечной массы в сутки. Это означает, что чуть больше чем через месяц постоянного неподвижного лежания у пациента произойдет полная атрофия мышц, и даже если появится возможность двигаться, то без посторонней помощи он уже этого сделать не сможет.
Профилактика состоит в регулярном исполнении комплекса гимнастики, физических упражнений.
Проблемы, связанные с суставами.
Контрактуры — ограничение активных и пассивных движений в суставах в результате длительного неподвижного состояния конечности. Из-за ослабления мышц суставы перестают выполнять свойственные им функции. Так, стопа лежачего больного довольно быстро опускается вперед (положение на «цыпочках») под тяжестью одеяла, и возникает контрактура голеностопного сустава, которая носит название «конская стопа». Для профилактики этого осложнения можно использовать подставку под одеяло, которая не позволяет одеялу давить на стопу больного.
Для предупреждения развития контрактур необходимо как можно раньше начинать проводить гимнастику в виде активных и пассивных упражнений, затрагивающих по возможности все суставы, особенно те, которые находятся в малоподвижном состоянии. Также необходимо обеспечить правильное положение конечности (соответствующее среднему физиологическому) в случае иммобилизации конечности гипсовой повязкой.
Анкилоз — полная потеря возможности осуществлять движение в суставе в результате костного сращения суставных концов костей, если пациент лежит неподвижно очень длительное время и профилактика контрактур не проводится.
Боли в суставах заставляют больного дополнительно щадить больной сустав, исключать его из движения, тем самым усиливая его обездвиженность. В этом случае необходимо сочетать физические упражнения с приемом обезболивающих препаратов.
источник
Поговорим о такой неприятности, как перелом бедра. Редко кому удается прожить жизнь, ни разу не травмировавшись. Большинство людей на своем веку хоть раз испытывают все «прелести» общения с травматологом. Поводов — не сосчитать. И один из самых серьезных — перелом бедра.
Бедренная кость — самая крупная из трубчатых костей в человеческом организме. Вверху ее округлая головка соединяется с тазом. Тело кости крепится к головке узкой частью шейки. Головка бедренной кости совместно с впадиной тазовой, именуемой вертлужной, образует тазобедренный сустав. Внутри него к головке походят нервные окончания и кровеносные сосуды.
Переломы бедренной кости — результат воздействия грубой механической силы. Один из них — так называемый чрезвертельный перелом бедра. Основная причина такого рода травм — дорожные аварии. Встречаются они, как правило, у пациентов молодого возраста. Наиболее опасен открытый перелом бедра. При этом отломки костей прорывают мягкие ткани и выходят наружу.
Признаки перелома — резкая боль, изменение длины конечности и ее деформация. Возможно, произошел перелом бедра со смещением. И в этом, и во всех других случаях обязателен рентгеновский снимок. Он покажет, обошлось ли дело только бедренной костью, или же имеет место перелом костей таза.
Главное в лечении при этом — восстановление нормальной длины конечности и ее оси. И, разумеется, нормализация функции обоих суставов — тазобедренного и коленного. Сейчас консервативное лечение пациентов взрослого возраста, получивших перелом бедра, используется крайне редко. В основном это случаи, когда операция и анестезия невозможны.
От пациентов, перенесших перелом бедра, лечение консервативным путем требует длительного (порой неделями и месяцами) постельного режима. Больной, закованный в гипс, подвергается процедуре скелетного вытяжения. Последствиями часто выступают гипостатические осложнения.
Современные оперативные методы терапии лишены подобных недостатков. С их помощью выздоровление происходит в гораздо более сжатые сроки.
Перелом бедренной кости имеет классические признаки. Это острая, порой невыносимая боль, деформация конечности и ее ненормальная подвижность. Чтобы уточнить характер травмы, проводят рентгенографию сразу в двух проекциях. Если перелом без смещения, пациенту накладывают гипс (проводят так называемую процедуру гипсовой иммобилизации) сроком на 8 недель.
Если рентгеновский снимок показал смещение костных отломков, прежде всего необходимо максимально точное восстановление костной и суставной поверхности с соблюдением оси конечности. Только тогда впоследствии можно будет нормализовать движение в коленном суставе. После хирургической операции перелом бедренной кости требует полного комплекса восстановительного лечения.
Другой широко распространенный вид этой травмы — перелом шейки бедра. Строго говоря, речь идет о трех его разновидностях — повреждении в области самой шейки, головки и большого вертела. Перелом верхнего конца кости бедра может быть внутри- и внесуставным. Его признаки: боль в области сустава, травмированная нога находится в наружной ротации. Двигать ею невозможно. Точная диагностика возможна только с проведением рентгенографии.
Перелом шейки бедра имеет особенности. Чаще всего ему подвержены пожилые люди. Связан он обычно с неловким падением, иногда, что называется, «на ровном месте». Приключившееся несчастье — серьезный удар и по здоровью, и по психике пожилого человека. Не только ближайшие жизненные планы, но и порой сама жизнь идет под откос.
К несчастью, от перелома шейки бедра не застрахован абсолютно никто. Поэтому каждый человек, особенно переступивший рубеж сорока-пятидесяти лет, должен иметь представление об этой грозной опасности.
По статистике, подвергаются ему чаще всего женщины, находящиеся в возрасте менопаузы. Но и другим категориям людей есть о чем беспокоиться. Главная причина травмы — пожилой возраст. Чем человек старше, тем выше риск весьма грозного недуга — остеопороза.
Таким термином медики именуют нарушение структуры костной ткани из-за снижения ее плотности. Истонченная под действием остеопороза кость ломается даже при относительно слабом воздействии или ударе.
Каковы же причины данного состояния и кто может входить в группу риска? Провоцируют его развитие такие серьезные заболевания, как сахарный диабет, ревматоидный артрит, инфекции костной ткани. Непосредственную вероятность падения повышают плохое зрение, рассеянный склероз и старческая деменция.
Важный фактор — генетическая предрасположенность. В группу риска с большой долей вероятности войдут те, у кого в семье имеются или были родственники с подобным заболеванием, а также люди астенического типа — худощавые, с тонкими костями и небольшой мышечной массой.
Прием некоторых лекарств способен усугубить ситуацию. К потере костной массы ведут препараты против свертывания крови и мочегонные. Другие провоцируют сонливость и потерю координации, что учащает падения.
Образ жизни не менее важен. Безграмотное питание, многочисленные вредные привычки, неподвижность также провоцируют костные заболевания. Молодежь рискует получить травму при занятиях силовыми видами спорта, особенно если принимать стероидные препараты. Нельзя сбрасывать со счетов и дорожные аварии.
Если вы упали и почувствовали резкую болью в области паха, не можете подняться — это не всегда означает, что вы сломали шейку бедра. Возможно, это вывих или сильный ушиб. Точную картину прояснит лишь рентгенограмма. Порой серьезная травма сустава диагностируется неявно, и больной не спешит к врачу. Но если сломана шейка бедра, такая тактика чревата опасными осложнениями.
Может произойти прокол крупных кровеносных сосудов костяными осколками, скопление в суставной сумке крови, некроз головки сустава. Несильная боль все нарастает, и в стационар больной часто попадает в критическом состоянии.
Достоверные признаки — ротация ступни наружу. На сломанной ноге стопа неестественно вывернута, что видно в лежачем положении (пациент находится на спине). Попытки пошевелить или повернуть стопу сопровождаются сильнейшей болью в сломанном суставе. То же — при легком постукивании по пятке. Пострадавшая нога становится короче здоровой на несколько сантиметров (от двух до пяти) по причине сокращения мышц ягодиц.
Еще один признак носит название «прилипшей пятки». Ногу можно согнуть и разогнуть в колене, но не оторвать от постели. При попытках поворота туловища слышен характерный хруст.
Если данные симптомы игнорировать, дело закончится в лучшем случае инвалидностью, в худшем — смертью. Поэтому малейшее подозрение на перелом шейки бедра требует срочного обращения в лечебное заведение.
Как оказать первую помощь при переломах? Увы, эта беда может в любой момент произойти с кем-то из нас или наших близких. Поэтому важно иметь представление о том, что делать в подобных случаях.
Классическая мера — наложение шины. При переломах следует ввести пострадавшему обезболивающее (при его наличии). Следующее действие — наложить шину Дитерихса. Если таковой под рукой нет, потребуются два любых предмета подходящей длины и формы. Наложение шины при переломах шейки бедра производят следующим образом. Одну из них (или любой длинный предмет) накладывают от подмышечной впадины до лодыжки снаружи. Более короткую — от паха до лодыжки внутри. Стопа должна быть зафиксирована под прямым углом.
Разумеется, все эти меры — лишь временные, до приезда врача. Квалифицированная помощь при переломах возможна лишь в стационаре.
По статистике, около трети больных возрастом старше 65 лет умирают в первый год после полученной травмы. Главным образом это происходит из-за продолжительного постельного режима. Вынужденная неподвижность в течение многих дней подряд провоцирует пролежни, тромбоз сосудов, венозный застой. Часто дело осложняется пневмонией из-за застойных явлений в легких. Такой вид воспаления почти не лечится антибиотиками. Гиподинамия сопровождается вялостью кишечника.
Эмоциональные нарушения и расстройство психики на фоне вынужденной потери активности почти всегда преследуют пациентов старческого возраста. Они впадают в депрессию, отказываются спасать себя сами путем специальной гимнастики и часто полностью теряют интерес к жизни.
Результатом служит сердечная недостаточность, стремительно развивающийся некроз тканей, ведущий к смерти. И пациентам, и родственникам важно знать, что главное в выздоровлении — оптимистический настрой больного и грамотный уход. Неумелая или неаккуратная санобработка и смена белья, неосторожные переворачивания причиняют боль, и начинаются протесты и избегания. Оттого важно поручить дело ухода доброжелательному и опытному человеку.
Если сломан тазобедренный сустав, лечение может быть консервативным и оперативным. Первый вид применяется при наличии строгих противопоказаний для операции, например, заболеваний сердца. Когда решение вопроса хирургическим путем невозможно, проводится гипсование сустава (на медицинском языке именуемое иммобилизацией) и скелетное вытяжение специальным тракционным аппаратом.
До полного сращения костей опираться на поврежденную ногу категорически запрещается, иначе процесс восстановления будет нарушен. Следует внимательно выполнять все указания врача, преодолевая при необходимости страх и болевые ощущения. В этом случае здоровье восстановится быстрее.
Спустя неделю или десять дней больной сможет принять сидячее положение, что слегка облегчит его состояние. Хотя постельный режим соблюдать придется в среднем еще полгода.
Большинство врачей единогласны: если у вас перелом шейки бедра, операция обязательна, причем срочная. Проведенная в первые дни (от 3 до 5), она заметно повышает шанс успешного выздоровления. Известно, что быстрее всего срастаются свежие переломы. Если же головку сустава вовремя не зафиксировать, лишенная кровоснабжения, она подвергается самопроизвольному рассасыванию.
В подобных ситуациях операции могут различаться. Один из видов — остеосинтез. Данный вариант рассматривается, если произошел перелом костей таза, и в некоторых других сложных случаях. Делают его под общим наркозом. Хирург, сделав разрез, соединяет костные отломки в правильном положении костей и стягивает их винтами. Через некоторое время больной способен передвигаться на костылях.
Когда перелом срастется, делают еще одну операцию — для удаления винтов. Показана данная процедура только пациентам относительно молодого возраста и в не самых тяжелых случаях.
Другой, более современный вид операций именуется эндопротезированием и заключается в замене сломанной кости имплантатом. Это — совершенно новая технология, получившая название прорыва в будущее. Эндопротезирование осуществимо даже при самых сложных переломах. По результатам его пациент способен садиться уже через день, передвигаться на костылях — через три. Некоторые ограничения существуют еще около 6 месяцев, затем человек возвращается к полноценной жизни.
Перелом шейки бедра — сложный и долгий в лечении вид травмы. Обязательным этапом (причем крайне важным) является восстановительная программа, включающая полный комплекс различных мероприятий. Рассмотрим, что в него входит.
Реабилитация после перелома включает, прежде всего, общий массаж, сеансы которого должны проводиться дважды в день.
Обязательной является нагрузка для мышц. Над кроватью пациента крепится специальная рама, держась за которую, больной имеет возможность без посторонней помощи поворачиваться и подтягиваться. Часто при этом возникают болевые ощущения, которые приходится преодолевать, иногда — с помощью анальгетиков.
Дыхательная гимнастика. Существует множество полезных и эффективных комплексов. Можно порекомендовать, например, упражнения по методике Стрельниковой.
Лечебный питательный рацион. В его состав непременно должна входить растительная клетчатка. Это улучшает аппетит, помогает бороться с запорами и повышает сопротивляемость организма.
Мероприятия по психотерапевтической профилактике. Пожилые люди, сломавшие тазобедренный сустав, лечение которого затягивается по объективным причинам, плохо переносят вынужденную неподвижность. Беспомощность и неизбежные болевые ощущения негативно действуют на психику пациентов. У большинства стариков, уставших бороться с недугом, возникает депрессивное состояние, апатия, попытки махнуть рукой на борьбу за собственную жизнь. Допускать такой деградации ни в коем случае нельзя, иначе исход лечения благоприятным не будет.
Первый комплекс лечебной физкультуры врач назначает уже через неделю. Упражнения, входящие в него, пока просты. Лежа на спине, больной должен сгибать-разгибать здоровую ногу, вертеть и вращать стопой. Затем те же движения повторяются и для больной ноги, только с минимальной нагрузкой, при этом нужно следить, чтобы не возникало острой боли.
Сидя в кровати с опущенными на пол ногами, пациент нажимает ступнями на пол с легким напряжением мышц. Придерживаясь за упор, отклоняется в сторону неповрежденной ноги. Пытается разгибать и сгибать больную конечность в колене («болтает» ею).
После того как гипс снят, обязательные движения усложняются по нарастающей. В зарядку включается ходьба с костылями, в ходунках, с тросточкой. Все это сопровождается неизбежной болью, но без нее преодолеть недуг невозможно. Только упорство и уверенность в успехе — залог положительного результата.
Чем же обусловлены те метаболические изменения нашего организма, которые так коварно «готовят» нам этот тяжелый недуг? Изменения в человеческом организме происходят с 35-летнего возраста, когда кальций из костей «вымывается» стремительнее, чем образуется. Соотношение оксидов и солей кальция и магния в крови — важнейший фактор, влияющий на прочность скелета. Так, при снижении количества магния почки в меньшей степени удерживают и кальций, стараясь сохранять баланс. И наоборот. При высокой концентрации магния потери кальция, соответственно, меньше. Поэтому важнейшая профилактика остеопороза — регулярный прием магния и витамина В6, помогающего удерживать кальций в клетках.
Потеря «главного строительного материала» чревата хрупкостью всего скелета, но особенно страдают позвонки, бедра и предплечья. Достаточно несильного удара или падения в гололед для получения перелома шейки бедра.
Почему женщины больше подвержены этому заболеванию? Причина в том, что с началом менопаузы в их крови снижается уровень эстрогенов. Это гормоны, которые удерживают в организме кальций. Поэтому остеопороз преследует женщин вчетверо чаще, чем мужчин.
С целью сгладить неизбежные возрастные изменения, женщинам назначают прием эстрогенов. Кроме того, очевидные способы профилактики — правильная диета, назначенная врачом, и активная жизнь.
источник
Самой распространенной травмой у людей пожилого возраста является перелом бедра. Это обусловлено тем, что структура кости нарушается вследствие возрастных изменений, которые усиливаются с каждым годом. Как лечить человека, получившего такую травму, как долго длится период восстановления после нее, читайте в статье.
Это травма, обусловленная наличием у человека остеопороза. В большинстве случаев возникает в пожилом возрасте, причем у женщин чаще, чем у мужчин. Перелом бедра может произойти по нелепой случайности. Например, человек споткнулся и упал, причем на разогнутую нижнюю конечность. В этом случае амортизировать удар колено не сможет. Вследствие того, что бедро получило ударное воздействие, начинает развиваться травма. Кроме этого, перелом бедра может произойти из-за удара по тазобедренному суставу. В результате такой травмы повреждаются кости таза.
Следствием перелома шейки бедра у человека является повреждение той скелетной части, которая соединяет бедренную кость и ее головку. Это актуально для пожилых людей, так как с возрастом происходят изменения в структуре тканей, в том числе и костных. Согласно статистическим данным, перелом шейки бедра составляет 6 % от общего числа переломов.
В состав бедра входят конечности и основное тело. Местом нахождения бедренной головки является верхняя часть, прилегающая к суставной впадине. Ниже ее расположена шейка. Она и тело бедра соединены между собой. В составе бедра имеются островки, их два. Один прилегает к надколеннику, другой – к кости большеберцовой.
- Остеопороз – это заболевание, в результате которого кости становятся хрупкими. Риск перелома шейки бедра увеличивается, даже если нагрузка будет незначительной. Высота собственного роста может стать причиной перелома при падении человека.
- Заболевания онкологического характера увеличивают риск получения травм.
- Физическая нагрузка минимальная или вовсе отсутствует. В пожилом возрасте далеко не все люди ходят в фитнес-клубы, оздоровительные комплексы. Большинство из них даже не делают зарядку по утрам. Как результат – слабые мышцы и дефицит питания для костей.
- Ожирение – проблема человечества, и в первую очередь – пожилых людей. У многих из них причиной лишнего веса являются заболевания сосудов, сердца, а также диабет. Но немало пожилых людей, не страдающих этими недугами. Причиной ожирения в этом случае является низкий уровень физической активности.
- Несбалансированное питание. В рационе часто отсутствуют продукты, содержащие необходимые для организма питательные вещества.
- Менопауза в жизни женщин. Этот период характеризуется ломкостью и хрупкостью костей. Вот почему женщины получают перелом шейки бедра чаще, чем мужчины.
- Причиной травм у пожилых людей является атеросклероз, эндартериит, заболевания, связанные с нервами, и другие.
- Не исключаются аварии на дорогах, случайные падения, а для работающих пенсионеров – производственные травмы.
Перелом шейки бедра у пожилых людей сопровождается следующими признаками:
- Возникает боль в области паха, но не сильная. Это объясняется тем, что травма является патологической. Дискомфорт, конечно, ощущается, но человека не очень беспокоит. В состоянии покоя боль вообще полностью проходит, поэтому люди не спешат обращаться к врачу за помощью, считая, что она не нужна.
- Иногда нарушена функция ноги. Травма не позволяет человеку стоять, а тем более ходить.
- Если расслабиться в лежачем положении, нога выворачивается наружу. Это можно определить при осмотре.
- Конечность перестала поворачиваться внутрь.
- Если на пятку надавить или по ней постучать, возникает боль.
- После перелома бедра в паховой области появляется гематома.
При получении травмы человеку нужно оказать первую медицинскую помощь. Для этого ему делается обезболивающий укол препаратом «Кетонал», который вводится внутривенно, а также «Новокаин» в качестве местной анестезии. Тазобедренный сустав фиксируется со стороны повреждения щитом или шиной. Если нужно, корректируется артериальное давление, а также выполняются процедуры по противошоковой терапии.
Терапия при такой травме для пожилых людей проводится следующим образом:
- Консервативное лечение перелома бедра должно осуществляться в специализированном отделении стационара – травматологии.
- Чтобы сращение произошло быстро, делают скелетное вытяжение. Человек будет находиться без движения долго, примерно два месяца. Поэтому врач с самого начала занимается с больным упражнениями, которые разработаны специально для каждого пациента с учетом тяжести перелома.
- После отмены вытяжения человек начнет самостоятельно передвигаться, но ему в этом будут помогать костыли, так как на травмированную конечность наступать нельзя.
- Только спустя четыре месяца на ногу можно давать дозированные нагрузки, и то под наблюдением врача.
- После шести месяцев лечения можно пытаться ходить самостоятельно, наступая на конечность с переломом бедра. У пожилых людей это вызывает большие трудности, так как мышцы атрофировались за долгий период лечения. Поэтому родные люди должны оказывать помощь.
- При условии прохождения полного курса терапии и реабилитации человек, как правило, уже через семь месяцев возвращается к прежнему ритму жизни.
Консервативное лечение перелома бедра у пожилых граждан занимает достаточно много времени. Людям в таком возрасте очень сложно длительное время находиться без всякого движения, потому что возникают различные осложнения, не совместимые с жизнью. Если пациенту с переломом бедра операцию можно делать, ее проводят. Но обязательно учитывается возраст человека, его общее самочувствие, наличие заболеваний, которые могут повлечь за собой нежелательные осложнения. Специалисты в области медицины считают, что хирургическое вмешательство при переломе бедра является приоритетным. Чем раньше его начать, тем для пациента лучше.
Для этого прибегают к использованию остеосинтеза, это когда отломки фиксируют металлическими конструкциями: специальными винтами, гвоздями, шурупами. Если целостность кости восстановить невозможно, делают эндопротезирование – это когда тазобедренный сустав человека заменяют на искусственный.
Реабилитация является очень важным процессом. На сроки восстановления перелома бедра у пожилых людей оказывают влияние многие факторы, потому этот период может растянуться на долгое время. Сколько пройдет времени, прежде чем пациент вернется к обычной жизни без всяких ограничений, устанавливает врач в зависимости от состояния больного.
При консервативном лечении перелома бедра у пожилых людей сроки растягиваются на шесть месяцев или даже на целый год. После хирургического вмешательства с использованием остеосинтеза полное восстановление наступает за три-пять месяцев, а начинается этот период с того момента, когда через две-три недели образуется костная мозоль. Если пациенту было проведено эндопротезирование, реабилитационный период сокращается по времени и составляет всего два-три месяца.
После того, как больной проснется, нужно уложить проблемную конечность правильно. Для разведения ног между ними кладут валик. На следующий после операции день больному разрешено быть активным, насколько это возможно при постельном режиме. В этот же день проводится первая перевязка. В дальнейшем эта процедура выполняется через два-три дня, пока не заживет рана. Швы удаляют спустя две недели.
Соблюдение диеты является обязательным условием для выздоровления. Первые двое суток пациент ест кашу на воде, кисели и кисломолочные продукты. Пищу нужно измельчать до пюреобразного состояния. Употребление соли и сахара строго ограничивается. Чтобы исключить тромбоз вен, ноги бинтуют эластичной повязкой.
Первые двое суток спать нужно на спине, никаких боков и живота. В дальнейшем, когда врач разрешит принимать любое положение, при переворачивании используют валик, который зажимают между конечностями. Для этого задействуют согнутые ноги и колени. Примерно неделю после проведения операции резкие движения противопоказаны.
Основной путь к выздоровлению – двигательная активность. Лечебные упражнения разрабатываются индивидуально с учетом возраста и тяжести перелома бедра у пожилых пациентов. Значение лечебно-физкультурного комплекса заключается в следующем:
- В поврежденных тканях значительно улучшается кровообращение, предупреждается появление пролежней.
- Укрепляются мышцы таза, ног, что предупреждает осложнения, которые возникают при малоподвижном образе жизни.
- Увеличивается подвижность суставов.
- Восстанавливается опора на ногу со сломанной шейкой бедра.
- Помогает человеку научиться ходить после операции.
- Регулярные занятия лечебной физкультурой помогают полностью восстановить трудоспособность и вернуться к прежнему циклу жизни.
Сразу после перелома упражнения выполняются простые и, разумеется, в лежачем положении:
- Прямая нога осторожно поднимается вверх и опускается.
- Прямая или согнутая нога отводится в сторону.
- Можно пытаться вставать с использованием опоры или ходунков.
- Спустя месяц больной может делать гимнастику. Упражнения предназначены для укрепления мышц ног и восстановления равновесия.
- Стопы нужно сгибать и разгибать. При разгибании зафиксировать их на несколько секунд в таком положении, потом расслабить.
- Сгибать пальцы ног и рук.
- Сгибать не травмированную конечность в колене так, чтобы пятки переломанной не отрывались от кровати, а предплечье согнуть в локтях.
- Подтягиваться, держась за спинку кровати, таз можно немного поднимать.
- Лежа на спине, сводятся и разводятся лопатки.
- Рисуются круги в воздухе в одну и другую сторону, нога прямая.
- Поочередно мышцы тела напрягаются и расслабляются.
- Комплекс будет неполным, если в нем не будет дыхательных упражнений.
Чтобы не было застоя в легких у лежачих больных, нужно делать дыхательную гимнастику. Примеры упражнений приведены ниже:
- Лечь на спину и очень плавно делать вдох и выдох. Если закружится голова, нужно сделать перерыв.
- Когда можно будет делать несложные движения руками, их следует подключить к дыхательным упражнениям. На вдохе руки нужно развести в стороны и повернуть голову влево или вправо. При выдохе – обхватить руками грудную клетку и коснуться груди подбородком. Вдох нужно делать носом, выдох – ртом.
- Ладони рук положить на грудь. Вдыхая, выпрямить их вперед, выдыхая – возвратить назад. При выдохе произносится звук «Ха-а-а», только громко.
- При вдохах и выдохах делаются движения руками, как во время плавания различными стилями.
- Правая ладонь обхватывает плечо с левой стороны, а левая – с правой. Носом делается вдох, при выдохе голову нужно повернуть вправо, а также произнести «Ии-и-и». Руки поменять местами и повторить.
Чтобы поддерживать внутренние органы в тонусе, нужно делать следующие упражнения:
- Одна ладонь на животе, вторая – на груди. При вдохе грудная клетка неподвижна, а живот – надут. При выдохе живот втягивается в себя, при этом произносятся гласные звуки, любые.
- Пальцы сцепить в замок, ладони положить на живот. Сделать вдох не грудью, а животом. На выдохе руки вытянуть вверх, замок развернуть ладонями в потолок, положить их на макушку, а затем снова на живот.
- Руки развести в стороны, вдох сделать животом. На выдохе втянуть живот и обхватить грудную клетку. Упражнение сложное, сразу может не получиться. Но отчаиваться не нужно. Терпеливо продолжайте его делать каждый день и научитесь, только не бросайте заниматься.
Перелом бедра у пожилых граждан требует длительного восстановления. Необходимо регулярно выполнять комплекс мероприятий, благодаря которым суставы – разработаются, кровоснабжение – улучшается, тонус мышц – повышается. Специалисты рекомендуют выполнять:
- Лечебную гимнастику. Комплекс подбирается для каждого пациента индивидуально. Первое время за выполнением упражнений наблюдает врач, подсказывает, если что не понятно. Можно использовать бандаж.
- Легкий массаж руками, сеансы которого должны быть короткими по времени. Эта процедура необходима для того, чтобы исключить возможные осложнения, которые связаны с неподвижностью больного. С помощью массажа восстанавливается кровоснабжение, расслабляются мышцы, ткани насыщаются кислородом.
- Механотерапия, когда упражнения выполняются с использованием тренажеров.
- Курсы специалистов в области психотерапии. Это нужно, чтобы пожилые люди быстрей вышли из депрессии.
- Физиопроцедуры, которые включают: ультравысокочастотную терапию, лечение парафином, грязью, минеральной водой, электрофорез, магнитотерапию. С их помощью устраняются отеки, заживают раны, восстанавливается обращение крови, не распространяется возможная инфекция.
Еще древние целители использовали различные средства, чтобы уменьшить боль и ускорить сращивание осколков. Этим занимаются и сейчас, только разница в том, что сегодня человек имеет возможность проконсультироваться с врачом.
- Магниты кольцевые. Их можно взять с фильтров или громкоговорителей. Лечение проводится так: к коже в области тазобедренного сустава прикладывают магнит. По направлению часовой стрелки начинают водить им в области локализации боли. Для процедуры достаточно 10 минут.
- Мумие, растительное или розовое масло смешиваются, чтобы получилась такая консистенция, как у крема. Приготовленную мазь втирают в кожу несколько раз в день.
- Картофель сырой нужно натереть на терке и приложить к больному суставу. Такое средство облегчает боль.
- Листья цветка герани. Сначала их нужно высушить, затем залить кипятком. Листьев нужно две маленькие ложки, воды – литр. Отвар используется для ванночек и компрессов.
При переломе бедра у человека консервативное лечение не проводится быстро. Нужны долгие месяцы, чтобы поставить больного на ноги. Как ухаживать:
- Растирать покровы кожи. Для этого использовать камфорный спирт.
- Делать массаж конечностей и тела.
- Ежедневно по утрам заниматься зарядкой.
- Тело больного не должно находиться в одном положении больше двух часов. Человеку нужно помочь перевернуться на другой бок.
Соблюдение постельного режима продолжительное время часто становится причиной возникновения различных осложнений. Их игнорировать нельзя, так как они бывают опасней самой травмы. Самыми распространенными осложнениями бывают:
- пролежни;
- тромбоз;
- пневмонии;
- инсульт, инфаркт;
- атрофирование мышц;
- некроз тканей, как костных, так и мышечных;
- смерть.
После перелома бедра сроки восстановления по времени очень растянуты. В это время больные особенно нуждаются в качественном уходе и поддержке. Чтобы исключить возникновение всякого рода инфекций, важно соблюдать гигиенические нормы. Лежачих больных больше всего пугают пролежни. Не допустить их образование можно, если под спину и стопу больной конечности подкладывать подушечки или валики из полотенца. Чтобы у больного не возникла пневмония, нужно научить его правильно делать дыхательную гимнастику, а исключить проблемы с кишечником поможет слабительное средство.
Заболевание всегда легче предупредить, чем потом лечить, причем очень долго. Ничего особенного делать не нужно, достаточно соблюдать следующие рекомендации:
- Максимум движений, занятия спортом приветствуется для людей любого возраста. Ежедневная зарядка по утрам – это образ жизни.
- Питание должно быть сбалансированным. Присутствие в ежедневном рационе продуктов, содержащих много кальция, обязательное условие для укрепления костей.
- Нормализовать собственный вес.
- Своевременно лечить суставные, костные и эндокринные заболевания.
источник
Переломы бедра составляют около 6% от числа всех переломов костей. Выделяют три основные группы переломов бедра: переломы верхнего конца бедра, диафизарные переломы и переломы нижнего конца бедра. В зависимости от места перелома бедра он может проявляться болью, ограничением подвижности бедра, укорочением и деформацией поврежденной конечности. При открытом переломе возможна значительная кровопотеря. Основной способ диагностики переломов бедра — это рентгенография. При внутрисуставных переломах бедра дополнительно проводится МРТ сустава. Лечение перелома бедра заключается в репозиции отломков и их фиксации спицами, трехлопастным гвоздем или аппаратом внешней фиксации; по показаниям применяется скелетное вытяжение.
Переломы бедра составляют около 6% от числа всех переломов костей. Выделяют три основные группы переломов бедра:
- переломы верхнего (проксимального) конца бедренной кости. К этой группе относятся переломы шейки бедра и вертельные переломы;
- диафизарные переломы бедра (переломы тела бедренной кости);
- переломы нижнего (дистального) конца бедренной кости.
Перечисленные группы переломов бедра различаются по механизму травмы, клинической симптоматике, тактике лечения и отдаленному прогнозу.
Бедренная кость, как и все остальные трубчатые кости, состоит из тела (диафиза) и двух концов (эпифизов). В ее верхней части расположена головка, которая входит в суставную впадину тазовых костей, образуя вместе с ними тазобедренный сустав.
Ниже головки бедренной кости расположена более тонкая шейка. Шейка бедренной кости соединяется с телом под углом. Снаружи в месте их соединения находятся выступы (большой и малый вертел). Нижний конец бедренной кости расширяется и образует два мыщелка (внутренний и наружный). Мыщелки своими суставными поверхностями граничат с большеберцовой костью и надколенником, формируя коленный сустав.
Линия перелома бедра может проходить внутри сустава или находиться за его пределами. В первом случае перелом бедра называется внутрисуставным, во втором – внесуставным.
В травматологии выделяют следующие виды внутрисуставных переломов бедра:
- Капитальный. Линия перелома проходит в области головки бедра.
- Субкапитальный. Линия перелома расположена сразу под головкой.
- Чрезшеечный (трансцервикальный). Линия перелома расположена в области шейки.
- Базисцервикальный. Линия перелома расположена на границе перехода шейки в тело бедренной кости.
Внесуставные переломы бедра в его верхней части расположены на уровне вертелов. Выделяют чрезвертельные и межвертельные переломы. При определенном механизме травмы (прямой удар или падение на область вертела) возможен отрыв большого вертела. Изолированный отрыв малого вертела встречается очень редко.
Переломы верхнего конца бедра, как правило, наблюдаются у людей пожилого возраста. Чаще страдают женщины. Возникновению таких переломов бедра способствует остеопороз и сниженный тонус мышц. Повышенная частота переломов шейки бедра у женщин объясняется большей выраженностью остеопороза и некоторыми анатомическими особенностями женского организма. Угол между шейкой и телом кости у женщин более острый, а шейка бедра более тонкая и слабая.
У лиц молодого и среднего возраста переломы бедра в его верхней части (как правило, вертельные) возникают в результате значительной травмы (при автомобильной аварии, падении с высоты). У пожилых людей причиной перелома бедра может стать прямой удар или падение на область тазобедренного сустава. В старческом возрасте переломы шейки бедра иногда происходят в результате обычного спотыкания, когда пациент, стараясь удержаться, резко переносит на ногу вес всего тела.
Пациента с переломом шейки бедра беспокоят боли в области тазобедренного сустава и паховой области. При внутрисуставных переломах боль в покое слабая или умеренная, резко усиливается при движениях. Пальпация области перелома сопровождается глухой болезненностью в глубине тазобедренного сустава. При вертельных переломах бедра боли интенсивные, усиливаются при ощупывании и малейшей попытке движений в тазобедренном суставе. Больные с вертельными переломами бедра менее подвижны, чем пациенты с переломами шейки бедра и в отличие от них страдают от резких болей, поэтому субъективно их травма воспринимается, как более тяжелая.
Нога больного на стороне поражения повернута кнаружи. При переломах со смещением больная нога короче здоровой. При вколоченных переломах укорочение конечности может отсутствовать. Характерный признак перелома верхней части бедра – «симптом прилипшей пятки», при котором пациент в положении лежа на спине не может поднять прямую ногу. Вколоченные переломы нередко проявляются сглаженной клинической симптоматикой. Иногда больные могут свободно опираться на больную ногу. Вертельные переломы бедра сопровождаются более выраженным отеком и кровоподтеками в области травмы. При переломах шейки бедра отек меньше, кровоподтеки, как правило, отсутствуют.
Диагностика переломов бедра в верхней его части проводится путем рентгенографии. При внутрисуставных переломах проводится МРТ тазобедренного сустава.
Шейка бедренной кости не покрыта надкостницей. Кровоснабжение шейки и головки затруднено, поэтому переломы шейки бедра срастаются плохо. Из-за недостаточного питания полноценного сращения в большинстве случаев не наступает. Со временем отломки частично фиксируются плотным соединительнотканным рубцом. Происходит так называемое фиброзное сращение. Прогноз при переломах шейки бедра тем хуже, чем выше расположена линия перелома. Без оперативного лечения исходом «высоких» переломов шейки бедра часто становится инвалидность.
Область вертелов хорошо снабжается кровью, что создает благоприятные условия для формирования полноценной костной мозоли. Вертельные переломы бедра при адекватном лечении в большинстве случаев хорошо срастаются без операции. Прогноз ухудшается при многооскольчатых чрезвертельных переломах бедра со смещением отломков.
При поступлении для обезболивания в область перелома вводят местный анестетик (новокаин). Дальнейшая тактика лечения определяется травматологом в соответствии с уровнем перелома и общим состоянием пациента. При внутрисуставных переломах предпочтительно оперативное лечение, обеспечивающее сращение в 70% случаев. Противопоказаниями к операции являются тяжелые сопутствующие заболевания и старческий возраст пациента.
Пожилой возраст пациентов с переломом шейки бедра и наличие сопутствующих заболеваний обуславливают большую частоту осложнений при длительном постельном режиме. У больных нередко развиваются пролежни и пневмонии. Возможна тромбоэмболия. В связи с большим количеством осложнений при выборе тактики лечения таких больных необходимо придерживаться общего принципа – обеспечения максимальной подвижности пациента в сочетании с возможной в данных условиях иммобилизацией конечности. Если состояние пациента позволяет провести операцию, выполняют фиксацию трехлопастным гвоздем или костную аутопластику.
В последующем у больных с переломами шейки бедра может сформироваться ложный сустав или развиться асептический некроз головки, при которых показано эндопротезирование тазобедренного сустава. При вертельных переломах бедра используется скелетное вытяжение сроком на 8 недель. После снятия вытяжения накладывается гипсовая повязка. Наступать на поврежденную ногу разрешается спустя 3-4 месяца. Операция при вертельных переломах позволяет сократить сроки лечения и увеличить подвижность пациента. Проводится остеосинтез трехлопастным гвоздем, пластинами или винтами. Полную нагрузку на ногу разрешают через 6-10 недель.
Диафизарный перелом бедра – тяжелая травма, сопровождающаяся болевым шоком и значительной кровопотерей.
Как правило, переломы бедра возникают в результате прямой травмы (падение, удар). Возможен перелом бедра при непрямой травме (скручивании, сгибании). Причиной повреждения может стать падение с высоты, автомобильная авария, производственная или спортивная травма. Чаще страдают люди молодого и среднего возраста.
При прямой травме возникают поперечные, косые и оскольчатые переломы бедра, при непрямой – винтообразные. При переломе бедра на отломки воздействует большое количество мышц, прикрепляющихся к бедренной кости. Мышцы тянут отломки в стороны, вызывая их смещение. Направление смещения зависит от уровня перелома.
Пациент с переломом бедра предъявляет жалобы на сильную боль в месте повреждения. В области перелома наблюдается отечность, кровоизлияние, деформация конечности и патологическая подвижность. Нога, как правило, укорочена. Перелом бедра может сопровождаться повреждением нерва или крупного сосуда. Возможно развитие травматического шока, обусловленного резкой болью и выраженной кровопотерей.
Поврежденную конечность необходимо зафиксировать, наложив шину Дитерикса или шины Крамера. Пациенту вводят обезболивающее. Затем его накрывают одеялом и транспортируют в стационар.
При переломе бедра существует опасность развития травматического шока. Профилактические противошоковые мероприятия включают в себя адекватное обезболивание. При значительной кровопотере проводится переливание крови и кровезаменителей. Гипсовая повязка на начальном этапе лечения не применяется, поскольку с ее помощью невозможно удержать отломки в правильном положении. В качестве основных методов лечения используется скелетное вытяжение, аппараты внешней фиксации и операция (остеосинтез).
Противопоказанием к оперативному лечению при переломе бедра являются тяжелые сопутствующие заболевания, инфицированные раны и общее тяжелое состояние больного в результате сочетанной травмы. При наличии противопоказаний к операции показано скелетное вытяжение сроком на 6-12 недель. Спица для скелетного вытяжения проводится через мыщелки бедра или бугристость большеберцовой кости. Больного укладывают на щит, поврежденную ногу кладут на шину Белера. Величина груза при переломе бедра определяется уровнем перелома характером смещения.
Груз может быть увеличен у молодых пациентов с хорошо развитыми мышцами. Средняя величина груза в начале лечения – около 10 кг. По мере устранения смещения груз уменьшают. После снятия вытяжения на поврежденную конечность накладывают гипсовую повязку на срок до 4 месяцев. При консервативном лечении коленный и тазобедренный сустав долгое время остаются неподвижными. Оперативное лечение позволяет увеличить подвижность пациента и предупредить развитие контрактур. Операцию проводят после нормализации состояния больного. Остеосинтез выполняют, используя пластины, штифты и стержни.
Мыщелковые переломы бедра возникают в результате падения или прямого удара в область коленного сустава. Могут сопровождаться смещением отломков. Чаще страдают пожилые люди.
Возможен перелом одного или обоих мыщелков. Характерное смещение отломков при мыщелковом переломе бедра – вверх и в сторону. Линия перелома проходит внутри сустава. Кровь из места перелома изливается в сустав, возникает гемартроз.
Пациент предъявляет жалобы на резкую боль в колене и нижних отделах бедра. Движения в суставе ограничены и резко болезненны. Коленный сустав увеличен в объеме. Перелом наружного мыщелка сопровождается отклонением голени кнаружи. При переломе внутреннего мыщелка голень пациента отклоняется кнутри. В диагностике мыщелковых переломов бедра наряду с рентгенографией дополнительно применяют МРТ коленного сустава.
Область перелома обезболивают, при гемартрозе проводят пункцию сустава. При мыщелковых переломах бедра без смещения накладывают кокситную гипсовую повязку (от паха до лодыжек) на срок 4-8 недель. При смещении отломков перед наложением повязки выполняют их репозицию (сопоставление). Если отломки сопоставить невозможно, проводится операция. Для фиксации отломков используют винты. В некоторых случаях применяют скелетное вытяжение.
источник
Переломы костей таза со значительным смещением отломков почти у каждого третьего пострадавшего осложняются повреждением органов таза. Чаще травмируются мочевой пузырь и мочеиспускательный канал, реже — прямая кишка. Повреждения тазовых органов не только утяжеляют течение переломов костей таза, но и нередко осложняются мочевыми затеками, флегмонами, перитонитом, уросепсисом. При разрыве органов таза показано срочное оперативное вмешательство.
Повреждения мочевого пузыря возникают при тяжелой травме, сопровождающейся переломом переднего тазового полукольца. Согласно классификации Л. Г. Школьникова, повреждения мочевого пузыря делят на две группы.
1. Непроникающие разрывы мочевого пузыря:
а) наружные (при целости слизистой оболочки);
б) внутренние (при разрыве слизистой оболочки).
2. Проникающие разрывы мочевого пузыря:
Клиническая картина. При внебрюшинном разрыве мочевого пузыря возникают ложные позывы на мочеиспускание, в некоторых случаях выделяется небольшое количество кровянистой мочи. Затем появляется отечность в области промежности, вследствие скопления в предпузырной клетчатке мочи и крови определяется притупление над лобком, не исчезающее после опорожнения мочевого пузыря.
Для уточнения диагноза показана катетеризация мочевого пузыря. При его разрыве через катетер выделяется небольшое количество кровянистой жидкости. В сомнительных случаях производят восходящую цистографию: через катетер в мочевой пузырь вводят 250—300 мл 10 % раствора сергозина. Рентгенограмму выполняют после наполнения пузыря контрастирующим раствором и после опорожнения (оставшийся контрастирующий раствор в паравезикальных тканях укажет на разрыв задней стенки мочевого пузыря).
Внутрибрюшинный разрыв мочевого пузыря возникает при сдавлении живота с переполненным мочевым пузырем, при этом появляются боли в животе и частые бесплодные позывы на мочеиспускание, так как мочевой пузырь пуст. Моча, изливающаяся в брюшную полость, раздражает брюшину и вызывает явления перитонизма (мягкий, слегка вздутый, умеренно болезненный живот, снижение перистальтики кишечника, нечеткая выраженность симптома Блюмберга). В отлогих местах живота определяется свободная жидкость.
Лечение. Выбор метода лечения повреждений мочевого пузыря обусловлен характером его повреждения.
При непроникающих повреждениях мочевого пузыря проводят неоперативное лечение.
В случаях задержки мочеиспускания производят катетеризацию мочевого пузыря с последующим его промыванием раствором фурацилина или риванола. Внутримышечно вводят антибиотики, per os назначают сульфаниламидные препараты.
Проникающие разрывы мочевого пузыря лечат только оперативно.
При внебрюшинном его разрыве срединным нижним разрезом обнажают мочевой пузырь и выявляют место его разрыва. Затем широко вскрывают брюшину и производят ревизию органов брюшной полости. Разрыв мочевого пузыря зашивают двухрядным швом до слизистой оболочки, ниже в надлобковой области накладывают эпицистостому. Околопузырную клетчатку дренируют по Буяльскому (через запирательные отверстия) или по Куприянову (через промежность). Разрыв мочевого пузыря в области шейки зашивают на катетере, введенном через уретру.
При внутрибрюшинном разрыве мочевого пузыря производят нижнюю срединную лапаротомию и ревизию органов брюшной полости и мочевого пузыря. После осушения брюшной полости зашивают рану мочевого пузыря. Пузырь катетеризуют через уретру, и проверяют швы на герметичность. Катетер оставляют на 5-8 дней для отведения мочи и промывания мочевого пузыря антисептическими растворами. Брюшную полость зашивают наглухо.
При запоздалом оперативном вмешательстве, когда уже развился мочевой перитонит, в дополнение ко всему накладывают эпицистостому.
Повреждения мочеиспускательного канала при переломах костей таза у мужчин встречаются чаще, чем повреждения мочевого пузыря. Нередко эти повреждения сочетаются. Как правило, повреждается задняя часть мочеиспускательного канала (бульбарная или перепончатая).
Различают пристеночные неполные и полные разрывы мочеиспускательного канала.
Клиническая картина повреждения мочеиспускательного канала на фоне шокового состояния, вызванного переломом костей таза, в первые часы после травмы выражена нечетко, отмечается задержка мочеиспускания, уретроррагия. При разрывах мочеиспускательного канала быстро образуются парауретральная гематома и мочевой затек, распространяющийся на промежность и мошонку. Для уточнения характера и локализации повреждения производят восходящую уретрографию 40 % раствором сергозина. Для удаления мочи производят надлобковую пункцию мочевого пузыря. Кожу над лобком по средней линии смещают пальцем на 1,5—2 см кверху, и тонкую иглу вкалывают строго перпендикулярно коже на глубину 5—6 см (одновременно производя местную анестезию). Если моча не вытекает, то ее отсасывают шприцем. Перед пункцией необходимо убедиться (перкуторно или пальпацией) в том, что мочевой пузырь выстоит над уровнем лобковых костей.
Лечение разрывов мужского мочеиспускательного канала только оперативное. Накладывают надлобковый свищ, через который вводят два катетера до места разрыва: один катетер проводят из мочевого пузыря, а другой — через дистальную часть мочеиспускательного канала. Наружный катетер проводят в мочевой пузырь, и на нем зашивают разрыв мочеиспускательного канала кетгутом.
Рану на промежности зашивают до дренажей, введенных в парауретральную клетчатку. Катетер на 2-3 нед. оставляют в мочеиспускательном канале. В надлобковый свищ вводят дренаж для постоянного отведения мочи.
Повреждение прямой кишки происходит при введении клистирного наконечника или при преступных ранениях через анальное отверстие, реже — изнутри при переломах костей (крестца или копчика во время репозиции отломков через прямую кишку).
Повреждения прямой кишки подразделяют следующим образом.
1. Внутрибрюшинные ранения:
Клинически внутрибрюшинные проникающие ранения прямой кишки характеризуются симптомом «острого живота», что является показанием для срочной лапаротомии.
При внебрюшинных повреждениях прямой кишки отмечаются выделение крови из заднего прохода, позывы на дефекацию. Во время обследования прямой кишки пальцем обнаруживаются рана ее стенки и кровь на перчатке.
Инструментальное (ректоскопом) обследование прямой кишки при подозрении на ее ранение не рекомендуется.
Если ранение прямой кишки происходит чрескожно рядом с задним проходом, то можно наблюдать выделение крови и кишечного содержимого через рану.
Вскоре после ранения (через несколько часов) в параректальной клетчатке развивается гнойно-некротический процесс. Общее состояние больного ухудшается (появляются тревога, повышение температуры тела, нарушение сна, спутанность сознания).
В некоторых случаях возникает рефлекторный спазм сфинктера заднего прохода, что способствует переполнению прямой кишки и проникновению кишечного содержимого через рану в параректальную клетчатку. Из наружной раны выделяется ихорозное содержимое с каловым запахом. Гнойно-некротический процесс может осложниться пиемией, сепсисом, анаэробной инфекцией.
Лечение. Хирургическая тактика при внебрюшинном ранении прямой кишки зависит от локализации ранения и заключается в хирургической обработке раны и дренировании параректальной клетчатки салфетками с мазью Вишневского.
Делают попытку зашить рану прямой кишки через расширенную чрескожную рану трехрядным швом.
Когда входное раневое отверстие находится на ягодице или на бедре, дренирование параректальной клетчатки целесообразно осуществить через параректальные дополнительные разрезы со стороны промежности. Отведение кишечного содержимого осуществляют через насильственно расширенный задний проход и резиновую трубку или через противоестественный задний проход, наложенный на сигмовидную кишку.
источник
Повреждения нижних конечностей часто влекут за собой ряд последствий, отражающихся на общем здоровье пострадавшего. Часто более опасными являются не сами травмы, а их осложнения. При переломах шейки бедра (collum femoris) проблемы возникают достаточно часто, а потому имеет смысл рассмотреть этот вопрос более подробно.
Перелом collum femoris – это проблема, характерная для женщин пожилого возраста с ослабленным здоровьем. Тем не менее, пострадать могут и мужчины, и женщины любой возрастной категории.
Спровоцировать травму могут такие причины:
- падение;
- резкое движение;
- воздействие силы на нижнюю конечность;
- удар.
При исключительно травматической природе повреждения следует обращать внимание на степень его тяжести, вид и наличие сопутствующих травм. А вот при наличии патологических причин такая травма способна перечеркнуть дальнейшую жизнь человека. В этом случае кости могут попросту не срастись из-за нарушения обменных процессов, дефицита минеральных составляющих и т. д.
Чтобы не упустить осложнение, необходимо контролировать состояние больного на протяжении не только периода оказания первой помощи и основного лечения, но и в процессе его восстановления. Некоторые проблемы отчетливо проявляются лишь спустя полгода — год.
Повреждения collum femoris могут проявляться достаточно интенсивно, но в некоторых случаях человек некоторое время может даже не догадываться, что у него перелом. Так случается при вколоченных травмах, когда кость как бы упирается в свой отломок, что снижает болевые проявления и позволяет передвигаться.
Однако чаще пострадавшие испытывают следующие симптомы:
- сильная резкая боль в области тазобедренного сустава, отдающая в ягодицы, поясницу, бедро;
- выраженная отечность;
- гематома или синяк;
- ограничение подвижности ноги;
- неспособность подняться на ноги;
- боли при наступании на поврежденную конечность;
- неспособность оторвать пятку от пола в положении лежа с выпрямленной в колене ногой;
- нога вывернута в неестественном положении;
- изменение длины конечности.
Некоторые осложнения перелома бедренной кости проявляются схожим образом. Серьезные патологии имеют свои характерные симптомы. Выяснить точную причину недомогания и устранить ее способен только квалифицированный врач, поэтому медлить с обращением за помощью не рекомендуется во избежание печальных последствий.
В процессе лечения и реабилитации могут проявляться различные проблемы.
К их появлению способны привести следующие причины:
- сильно ослабленный организм;
- большие нагрузки на поврежденную ногу;
- сложный перелом бедра, например, наличие множества осколков;
- повторные или сопутствующие травмы;
- нарушение кровообращения;
- инфицирование;
- ухудшение питания тканей;
- нарушение метаболизма;
- дефицит витаминов и минералов;
- неправильный уход за пациентом с переломом бедра в домашних условиях;
- отказ от проведения эндопротезирования тазобедренного сустава;
- неправильно подобранные реабилитационные процедуры;
- невыполнение упражнений;
- возрастные изменения в организме;
- наличие определенных заболеваний;
- нарушения со стороны врачей в ходе лечения.
Очень часто основной предпосылкой для развития негативных последствий является то, что инструкция лечащего врача относительно режима и выполнения определенных процедур систематически нарушается. Это неизбежно приводит к проблемам, поэтому рисковать своим здоровьем категорически не рекомендуется.
Для каждого пациента существуют разные риски развития негативных последствий.
Возможны следующие осложнения:
- воспаление;
- сепсис;
- гемартроз;
- посттравматическая пневмония;
- фиброз;
- кистоз;
- изменение чувствительности нервных окончаний;
- ложный сустав;
- асептический некроз;
- лимфостаз и слоновая болезнь;
- венозный тромбоз нижних конечностей;
- жировая эмболия;
- ограничение двигательной способности человека;
- хромота;
- изменение длины конечности;
- летальный исход.
Некоторые осложнения встречаются очень часто, но их можно без проблем устранить даже в домашних условиях. Другие же представляют серьезнейшую угрозу, поэтому госпитализация является обязательным условием. К сожалению, даже оперативное врачебное вмешательство не всегда оказывает необходимый эффект.
Рассмотрим более подробно некоторые из возможных осложнений, которые являются наиболее опасными:
| Наиболее опасные осложнения при переломе бедра и фото | Краткое описание |
| Асептический некроз |
Нельзя медлить с обращением к врачу, даже если травма не вызывает у вас серьезных беспокойств. Цена беспечности – это ваше здоровье и жизнь.
Отдельно следует выделить наиболее часто встречающиеся осложнения травмы.
Далеко не все они представляют существенную угрозу для больного, но в любом случае необходимо как можно скорее от них избавиться:
Сократить риск развития какого-либо осложнения после перелома бедра вполне возможно.
Для этого необходимо следовать таким рекомендациям:
- Неотложная помощь пострадавшему должна быть оказана правильно. Неумелые действия могут лишь усугубить степень тяжести травмы и спровоцировать ухудшение состояния больного. Иногда лучше ограничиться вызовом «скорой помощи».
- Необходимо как можно скорее обратиться за квалифицированной медицинской помощью. Даже если перелом не доставляет вам сильного дискомфорта, все равно обратитесь в травматологию. В любом случае последствия неизбежны.
- Принимайте лекарства, которые вам прописал лечащий врач. Особенно это касается антибиотиков после проведения хирургического вмешательства.
- Не двигайте ногой до консолидации перелома. Нельзя допустить смещения отломков и появления сопутствующих повреждений.
- Посещайте предписанные вам процедуры на правильном этапе лечения. Физиопроцедуры не стоит выбрасывать из программы лечения. Массаж также будет полезен, но только после полного сращения костей.
- Принимайте витамины. Без вспомогательных добавок организму будет очень трудно справиться с последствиями травмы. Особенно это касается людей, чей рацион обделен витаминами и минералами, а организм является истощенным.
- Не перегружайте больную ногу в первый год после получения травмы и ее заживления. Интенсивные физические нагрузки, длительное пребывание на ногах – все это может спровоцировать повторное повреждение collum femoris.
- Регулярно проходите необходимые плановые обследования. В первое время после травмы необходимо контролировать процесс выздоровления с помощью регулярных обследований у врача и рентгенологической диагностики.
- Посещайте занятия по ЛФК. Для восстановления функций больной ноги и укрепления ослабленных тканей показано выполнение специальных упражнений, желательно под контролем специалиста.
источник