Дети никогда не имеют стабильных физических показателей, и чем младше ребенок, тем больше могут они варьироваться. В определенном возрасте у ребенка может быть достаточно редкое мочеиспускание. В таких ситуациях большинство родителей задаются вопросом: что не так со здоровьем малыша?
Ниже будут рассмотрены подробные причины, а пока достаточно понять, что это может быть не болезнью, а вариантом возрастной нормы. И, конечно, редкое мочеиспускание у ребенка может быть патологическим.
Если причина в заболевании, потребуется правильная и тщательная диагностика, а также прохождение полного курса лечения, чтобы детская болезнь осталась в детстве.
Помимо частоты мочеиспусканий нужно отмечать изменения и в других качествах – показатели мочи, ее объем в сутки и в разовой порции, ритм мочеиспускания.
Прерывистое мочеиспускание у ребенка является поводом для обращения к специалисту. Не стоит медлить, так как любая острая патология мочевыводящих путей приводит к усиленной интоксикации организма и может осложняться острыми воспалительными процессами других органов и систем. Кроме того, невылеченная патология почек и мочевыводящих путей часто перерастает в хроническую и беспокоит человека в течение всей жизни.
В поисках причин редкого мочеиспускания у ребенка, начинать стоит с понимания самого процесса и его норм.
Мочеиспускание – процесс фильтрации и выведения из организма мочи путём произвольного сокращения мышц и опорожнения мочевого пузыря. В мочеиспускании существует два важных процесса – фильтрация и абсорбция (всасывание). От активности и слаженности этих процессов зависит качество мочеиспускания.
Частота мочеиспускания неодинакова в разных возрастных группах. Почки человека – один из немногих органов, развитие которых возможно и вне утробы матери. Корковое и мозговое вещество почек может развиваться в течение нескольких лет и вышеупомянутые процессы абсорбции и фильтрации протекают со своими особенностями в каждом возрастном периоде.
Чтобы понять грани патологии, нужно разобраться с тем, что принято считать нормой. Согласно данным, принятым в ВОЗ (всемирная организация здравоохранения), нормы мочеиспускания у детей следующие.
| Возраст ребенка | Частота МИ в норме, раз в сутки |
|---|---|
| 1 — 5 сутки жизни | 4 — 6 |
| До 6 месяцев | 20 — 25 |
| 6 -12 месяцев | 15 — 16 |
| 1 -3 года | 10 — 12 |
| 3 — 5 лет | 7 — 10 |
| 5 -7 лет | 7 — 10 |
| 7 — 9 лет | 7 — 9 |
| 9 — 11 лет | 5 -7 |
| 11 — 13 лет | 5 — 7 |
Соответственно, уменьшение частоты мочеиспусканий по сравнению с нижней границей возрастной нормы может считаться редким мочеиспусканием.
Рассматривая этот вопрос, нужно выделить два основных критерия – возраст ребенка и физиологичность. Если с первым все относительно понятно, то второй может вызвать вопросы.
Физиологичность проблемы редкого мочеиспускания – это причины, не связанные с заболеваниями ребенка. Патологичность – противоположное физиологичности значение, указывающее на наличие заболевания.
Далее причины редкого мочеиспускания у детей будут рассматриваться с точки зрения обоих критериев.
Физиологические причины.
- В периоде новорожденности и младенчества, когда ребенок находится на однокомпонентном вскармливании (молоко или смесь), причиной редкого мочеиспускания может быть повышенная жирность молока матери. Жирное молоко может также служить причиной редкого стула у малышей. Единственный действенный способ избежать таких проблем – это регулярная смена кормящей груди. Первичное молоко, то есть молоко из «новой» груди является наименее жирным. Также допустимо допаивание.
- В период с 6 месяцев и дальше причиной может быть как физиологическая смена ритма мочеиспускания у ребенка, так и нарушение диеты. В последнем случае нужно отрегулировать калорийность питания и количество потребляемой жидкости.
Патологические причины.
- Заболевания почек как врожденные, так и приобретенные. О врожденных патологиях родители, как правило, узнают в первые месяцы. А к приобретенным стоит отнести инфекционные заболевания. Помимо редкого мочеиспускания могут наблюдаться рези, печение, зуд, боли внизу живота. Эти заболевания лечатся согласно причине их вызывающей.
- Инфекционные заболевания мочевыводящих путей или механическая закупорка мочеточников (наличие камней в почках и мочевыводящих путях). Для них характерно не столько редкое, сколько прерывистое мочеиспускание у ребенка. Дополнительные симптомы такие же, как при воспалительных процессах в почках.
- Долгое вынужденное воздержание от мочеиспускания. После него возникает рефлекторный спазм мочевого пузыря и мочевыводящего канала, которое вызывает задержку мочеиспускания у детей. Зачастую это состояние проходит само по себе, но если оно длится долгое время и приносит сильные болевые ощущения, прибегают к катетеризации мочевого пузыря. При этом могут возникать болезненные позывы и напряжение стенок мочевого пузыря, ощущаемое как спазм.
- Неврологические и психические расстройства. Так, истерические припадки могут вызывать как недержание мочи, таки и её острую задержку. Устранение припадка или неврологического синдрома возобновляет самостоятельное мочеиспускание. При этом будут наблюдаться симптомы, характерные для неврологических патологий – тики, параличи и парезы. При психических нарушениях в глаза сразу бросаются нарушения сознания и поведения.
- Высокая температура тела, приводящая к обезвоживанию, и как следствие, редкое мочеиспускание. Недостаточное возмещение жидкости при её потере не позволит организму избавляться от токсинов.
- Проблемы с мочеиспусканием у детей могут возникать также вследствие травм спинного и головного мозга (сотрясение, перелом). В таких случаях на весь период восстановления и лечения травмы ребенку ставят катетер мочевого пузыря.
При расстройствах мочеиспускания у детей педиатр, нефролог или уролог должен назначить обследования для определения причин и постановки диагноза.
Назначаются следующие анализы:
- общий анализ мочи определяет количество жидкости, её кислотность, наличие осадка, солей, глюкозы, лейкоцитов и эритроцитов позволяет судить о предположительной природе патологии;
- анализ мочи по Нечипоренко позволяет выявить источник и локализацию инфекционного процесса в 1 мл мочи;
- общий анализ крови помогает определить состояние иммунной системы в общих чертах, а также наличие воспалительных процессов в организме;
- бактериологический посев мочи при подозрении на наличие бактериальной инфекции позволяет определить возбудителя для назначения необходимого лечения.
Кроме того, проводятся исследования:
- измерение количества актов мочеиспускания в сутки. Это первое, на что обращают внимание родители или сам ребенок;
- измерение объёма разовой порции мочи, позволяющее определить отклонение от возрастной нормы;
- УЗИ органов малого таза и УЗИ почек, которое помогает увидеть структурные изменения в почках, мочевом пузыре и мочевыводящих путях;
- микционная цистоуретрография – этот инновационный метод позволяет визуализировать врожденные пороки развития мочевого пузыря, почек, мочеточников;
- сцинтиграфия для выявления новообразования в почках и мочевыводящих путях.
Если задержка мочеиспускания не носит болезненный характер, можно попробовать спровоцировать его теплыми сидячими ванночками, звуками текущей воды.
Если же мочеиспускание не наступает, следует вызвать скорую помощь, чтобы была произведена катетеризация мочевого пузыря.
При расстройствах мочеиспускания у ребенка первым делом необходимо обратить внимание на питание и режим потребления воды. Не всякая жидкость приравнивается к воде, поэтому стоит приучить ребенка регулярно пить обычную чистую воду. Из диеты следует исключить жирные и острые продукты, а также быстрые углеводы и кофе, которые имеют свойство удерживать жидкость в организме.
Нарушения мочеиспускания у детей – не повод для паники, но повод для беспокойства. Поэтому своевременное обращение к специалисту является главным и первым, что должны сделать родители при возникновении таких проблем.
Автор: Сухорукова Анастасия Андреевна, педиатр
источник
Начнем с определения, ибо сам термин «новорожденный» — понятие растяжимое.
Если новобрачные перестают быть таковыми по окончании медового месяца, то для новорожденного срок, отведенный медицинской наукой, и того меньше и составляет, согласно указаниям Всемирной Организации Здравоохранения, всего 28 дней. 28 дней от момента рождения, еще точнее — с момента перерезания пуповины и отделения плода от матери.
Понятно, что новорожденные весьма отличаются друг от друга и определяется это как состоянием здоровья, так и степенью доношенности. Рассуждать об умениях новорожденного, не уточнив, о каком собственно новорожденном идет речь, — дело неблагодарное, ибо между здоровым доношенным младенцем и малышом, родившимся семимесячным, — дистанция огромного размера.
Поэтому договоримся сразу — предметом нашего обсуждения станет именно здоровый, родившийся в срок новорожденный, поскольку физиологические особенности детей недоношенных — тема специфическая, требующая акцента не столько на «умениях», сколько на отличиях от нормы и вытекающих отсюда особенностях ухода.
Стартовая оценка умений, а соответственно, и состояния здоровья новорожденного проводится медицинскими работниками непосредственно в родильном зале. Итог этой оценки каждый родитель сможет обнаружить в документах, полученных при выписке из роддома, где прочитает, например: «родился 8-9 баллов по Апгар».
Не все знают, кто такой или что такое «Апгар», многие уверены в том, что это некая аббревиатура и безуспешно пытаются ее расшифровать.
Поясним. Апгар — это фамилия такая с ударением на первой букве «А», принадлежит она (фамилия) женщине, американскому анестезиологу. Апгар предложила шкалу, в соответствии с которой 5 основных признаков здоровья (нездоровья) новорожденного, а именно: сердцебиение, дыхание, мышечный тонус, рефлексы и окраска кожи оцениваются по трехбалльной системе — получают 0, 1 или 2 балла. Так в сумме и набирается максимум 10.
Но оценивать по Апгар — это дело людей в белых халатах. А рядовому среднестатистическому родителю как быть? Вот прибыли из роддома домой, вот собрались на семейный совет. Имеем новорожденного.
Врачи сказали, что все в порядке. Но гнетут сомнения. Красный какой-то, глаза в разные стороны, ручонками машет странным образом, ножками дергает, губки выпячивает, головой вертит и вообще орет. Столпившиеся у кроватки родственники выдвигают самые разнообразные и вовсе неутешительные версии, повергающие в уныние молодых родителей и отнюдь не способствующие нормальной лактации у матери.
И с учетом вышеописанной и очень типичной ситуации, постараемся рассказать о том, как все-таки должно быть, ибо самый надежный способ избежать стрессов — вовремя получить информацию. Есть и второй способ — попросить родственников воздерживаться от комментариев, дабы ненужные стрессы не создавать, но в рамках отечественной ментальности это задача практически нереальная.
На самом деле, по издавна заведенным правилам, оценкой работы органов чувств врач осмотр ребенка заканчивает, но именно это волнует родителей больше всего — что дитя видит, что слышит, что чувствует.
И глазной нерв, и мышцы, двигающие глазное яблоко у новорожденного полностью не сформированы. Дитя ощущает лишь сам свет как таковой, т. е. отличает день от ночи, но понять, что перед ним размахивает руками именно бабушка — не в состоянии. Упомянутая незрелость глазодвигательных мышц формирует физиологическое, т. е. совершенно нормальное, для периода новорожденности косоглазие.
Специфика именно новорожденного — мигательный рефлекс. Суть: сколько бы вы ни размахивали предметами возле глаза — не мигает, а вот на яркий и внезапный пучок света — реагирует.
Сразу после рождения несколько снижен (полость уха заполняется воздухом постепенно), но к тому моменту, как окажется дома — слышит почти как взрослые. Но не понимает и поэтому не реагирует. Если же звук достаточно громкий — вздрагивает, при этом может изменятся глубина и частота дыхания, реагируют мимические мышцы лица.
На резкие запахи явно реагирует (как правило, изменением частоты дыхания), но отличить одеколон папы от духов мамы не в состоянии. Вкус. Вот с этим — уж точно все в порядке. Сладкое действует успокаивающе, облизывает губы, делает глотательные движения. Соленое и горькое не любит. Прекращает сосать, кривится, плачет.
Поскольку вкус и обоняние развиты очень даже неплохо, то вполне возможны, и это надобно обязательно учитывать, отрицательные реакции на «невкусные» лекарства и средства гигиены, коими пользуется кормящая мать.
Развито хорошо, но неравномерно, поскольку неравномерно распределены нервные окончания. Прикосновения к лицу и конечностям воспринимает более активно, чем поглаживание спины. Ну а реагирует вполне цивилизовано — плачет от холодного и твердого, успокаивается от мягкого и теплого.
Итак, с органами чувств мы разобрались. Теперь понемножку обо всем остальном, не менее важном.
Прекрасно кровоснабжается, самые мелкие сосуды (капилляры) шире, чем у взрослых (относительно, разумеется). Существенно недоразвиты потовые железы. С этими двумя факторами связана значительная чувствительность к повреждающим факторам, особенно к перегреву.
Но есть и заметный плюс — очень высокая восстановительная способность — заживает все очень быстро, естественно в том случае, если устраняется повреждающий фактор.
Специфическая особенность — повышение мышечного тонуса, но сами мышцы недоразвиты, особенно мышцы конечностей. Да и общая мышечная масса заметно отличается от взрослого человека и составляет всего 22-25% от веса тела, тогда как у папы с мамой — не менее 40%.
Легочное дыхание, как известно, у плода отсутствует в принципе, обмен газов осуществляется посредством т. н. плацентарного кровообращения. Сразу же после рождения ребенок делает первый вдох, верхние дыхательные пути и легкие заполняются воздухом, — малыш начинает дышать по-человечески.
Важная особенность новорожденного — узость и носовых ходов, и гортани, и трахеи, а покрывающие их изнутри слизистые оболочки очень нежные и активно кровоснабжаются. Слизистые оболочки верхних дыхательных путей легко повредить ковыряниями в носу, легко пересушить.
При сухости и запыленности воздуха в большом количестве вырабатывается защитная слизь, а коль скоро все ходы узкие, то нередко возникают проблемы, когда слизь накапливается в дыхательных путях. Чихнуть новорожденный может, а вот высморкать нос — уж никак.
Знать это важно именно потому, что малыш, разумеется, может дышать по-человечески (т. е. носом и без хрюканья), но только в том случае, если любящие родственники создадут ему человеческие условия — чтоб пыли было поменьше, чтоб не переусердствовать с обогревателями, чтоб вовремя проветрить детскую комнату.
Нормальная частота дыхания для новорожденного ребенка колеблется в пределах 40-60 дыхательных движений в минуту.
Сразу же после рождения прекращается плацентарное кровообращение. Работа сердца и сосудов существенно изменяется. Наполняются кровью легкие, перестают функционировать и закрываются некоторые сосуды и отверстия (через них у плода осуществлялся кровоток в обход легких).
Сердце новорожденного — один из самых здоровых органов, оно весьма устойчиво и к нагрузкам, и к нехватке кислорода. Частота сердечных сокращений колеблется от 110 до 140 ударов в минуту, и колебания эти происходят постоянно — практически любое внешнее воздействие серьезно изменяет частоту пульса.
Ребенок рождается с очень хорошо развитыми жевательными мышцами и относительно большим языком. Это делает возможным длительное и активное сосание. А вот слюнные железы еще незрелые и самой слюны немного.
Органы пищеварения растут очень быстро. Так, в первый день жизни желудок вмещает около 20 мл молока, через неделю уже 50 мл, а к концу периода новорожденности больше 100.
Поскольку организм ребенка ориентирован именно на молоко, то ферменты желудка и кишечника по качественному и количественному составу ориентированы на успешное переваривание именно молока. В первые 10-20 часов жизни кишечный тракт практически стерилен, но он очень быстро заполняется микробами.
Размножающиеся в кишечнике бактерии изменяют внешний вид кала — поначалу он коричневый, затем зеленовато-желтый, еще через несколько дней — светло-желтый, кашицеобразный с кисловатым запахом.
Уже при рождении в мочевом пузыре есть небольшое количество мочи. В первые 3 дня жизни мочеиспускание относительно редкое — 4-5 раз в сутки — это вполне нормально. Но количество хождений по малой нужде стремительно возрастает и на второй неделе жизни составляет от 15 до 25 раз.
Объем мочевого пузыря у новорожденного от 50 до 80 мл, но накапливать мочу в таком количестве дитя не умеет — 10-15 мл «собралось» и достаточно — пора менять пеленки. Что же касается самих почек, то они хоть и способны вполне успешно выполнять свои функции, но к моменту рождения недоразвиты.
В связи с этим характеристики мочи новорожденного (удельный вес, реакция, содержание белка) — отличны от норм взрослого человека.
Нервная система новорожденного имеет целый ряд особенностей, это, пожалуй, именно та система организма, что претерпевает самые большие изменения именно в течение первых месяцев жизни. И рефлексы, и возбудимость, и реакции на окружающее — меняются постоянно.
Мышечный тонус больше выражен именно в мышцах, сгибающих ручки и ножки. Некоторые признаки, абсолютно ненормальные для взрослых, вполне естественны для новорожденных. Так, например, дрожание мышц конечностей (т. н. тремор) очень нежелателен для разволновавшихся бабушек, но для новорожденного- это норма.
Сухожильные рефлексы (те, что врач-невропатолог определяет с помощью молоточка) у новорожденного не постоянны, ну разве что коленный определяется практически всегда и у всех.
Но есть и совершенно особые рефлексы их так и называют «физиологические рефлексы новорожденных». Упомянутые рефлексы обусловлены незрелостью головного мозга, они имеются у всех здоровых новорожденных, но по мере того, как мозг «созревает», они угасают и к 4-5 месяцам исчезают. Эти рефлексы может обнаружить у своего дитя каждый родитель и убедиться тем самым, в его (дитя) нормальности.
Если поднести к внутренней стороне ладони малыша палец взрослого, дитя обхватывает его и прочно держится. Так прочно, что ребенка несложно поднять вверх над поверхностью стола.
Возникает при ударе по столу, на котором лежит ребенок, при внезапном громком звуке, при похлопывании по ягодицам или бедрам. Состоит рефлекс из двух фаз. В первой — ребенок откидывается назад, плечи разгибаются, а руки разводятся в стороны. Во второй фазе рефлекса руки сходятся на груди.
Если малыша уложить на животик и ладони взрослого приставить к ступням, ребенок отталкивается.
В вертикальном положении (дитя держат под мышки) ребенок упирается ножками в пеленальный столик. А если немного наклонить его вперед возникают движения, напоминающие ходьбу.
Перечисленными рефлексами список не ограничивается, но для родительских экспериментов приведенный перечень вполне достаточен.
Приведенная информация позволяет нам составить вполне определенное впечатление об умениях новорожденного младенца. Малыш, хоть и кажется слабеньким и беспомощным, но умеет на самом деле очень много. Главное умение — способность отличать хорошее от плохого и сообщать об этом родственникам.
Плакать и звать на помощь, когда голоден, когда испытывает дискомфорт, когда болит что-то, успокаиваться и вести себя вполне прилично, когда все устраивает. Умеет сосать и глотать, умеет справлять нужду, отличать день от ночи, тишину от шума, вкусное от горького, мягкое от твердого — не так уж и мало для человека, возраст которого определяется днями.
источник

У новорожденных в первые 3 дня жизни выделяется немного мочи, хотя мочевыделительная система сформирована у них достаточно хорошо. В чем здесь дело — окончательно не установлено. Но, безусловно, определенную роль играет то обстоятельство, что ребенок вне утробы выделяет воду всей поверхностью тела, а жидкости получает пока мало. Сниженное выделение мочи у новорожденных на 1-й неделе жизни называется транзиторной олигурией (греч. oligos — немногий, незначительный).
На этой же неделе у всех новорожденных развивается еще одно переходное состояние — мочекислый инфаркт, который внешне проявляется необычным желто-кирпичным цветом мочи. Она мутноватая и оставляет на пеленке соответственно окрашенное пятно. К концу недели моча приобретает свой естественный цвет и прозрачность.
Частота мочеиспускания у доношенных новорожденных в 1-ю неделю жизни составляет 4–5, а у недоношенных — 8–13 раз в сутки.
Обычно у здоровых детей к концу 1-й недели суточное выделение мочи достигает в среднем 209±26 мл. Если к этому сроку оно значительно меньше возрастной нормы (например, составляет только треть ее), вы должны наблюдать за малышом. Уменьшение количества мочи не всегда связано с болезнью почек, мочевого пузыря или мочеточников. У ребенка может быть высокая температура (38–39° С), если он чересчур тепло одет да к тому же лежит рядом с радиатором отопления, или в комнате очень жарко — все это способно привести к уменьшению выделения мочи. Тот же результат бывает и при расстройстве стула — поносе, который сопровождается большими потерями жидкости. Однако если ребенок не перегрет и стул у него в норме, вам нужно обратиться к врачу.
Должен вас насторожить и необычный цвет мочи. Она может быть концентрированной — очень желтой. Пеленки при этом также красятся в желтый цвет, а кожа ребенка в том месте, куда попала моча, розовеет. Повышенная концентрация мочи может быть вызвана тем, что малыш получает мало жидкости. В таком случае ему нужно давать побольше пить. Если же он пьет много, а моча у него по-прежнему концентрированная, вам следует проконсультироваться у врача.
У новорожденных в первые дни изредка встречается острая задержка мочи. При этом мочевой пузырь переполнен ею, растянут и его хорошо видно над лоном. Иногда он даже достигает уровня пупка. Причины здесь могут быть разные, но в любом случае малышу потребуется срочная медицинская помощь.
Поводом для неотложного обращения к врачу может послужить сочетание двух симптомов:
1) ребенок 2–3 суток не мочится;
2) его мочевой пузырь при этом пуст.
Анурия, тяжелая болезнь, для которой характерно подобное сочетание признаков, может вскоре привести к резкому ухудшению состояния ребенка. Он побледнеет, станет сонливым и вялым, будет отказываться от еды. Далее возможны судороги, кома. Лечат анурию исключительно в стационаре.
При некоторых патологиях мочевыводящей системы в моче новорожденного обнаруживается кровь. Этот симптом может быть связан и с другими болезнями — например, геморрагической болезнью новорожденных. Однако моча может приобрести красноватый цвет и после приема некоторых препаратов. Поэтому после консультации с врачом можно некоторое время не давать ребенку лекарство, чтобы выяснить, не оно ли тут виной.
Достаточно редко у детей в первые дни жизни могут появляться признаки наследственных патологий обмена веществ. При рождении малыш выглядит вполне здоровым, но уже спустя несколько дней (а чаще месяцев) он становится сонливым и вялым, у него возникают рвота, судороги. И при этом появляется необычный запах мочи и тела. Он ассоциируется с запахом мышей, потных ног, затхлости, кленового сиропа, гниющей рыбы. Вам, не откладывая, следует обратиться к врачу, поскольку лечение наследственных ферментопатий, для того чтобы оно было эффективным, следует начинать обязательно в периоде новорожденности, и чем раньше, тем лучше. В противном случае, как правило, страдает умственное развитие малыша. А нередко течение болезни приобретает угрожающий для его жизни характер.
Иногда бывает и так, что пеленки, на которые мочится ребенок, высохнув, становятся черными, как смола. Такой же цвет приобретает и моча при стоянии. Это признак еще одной наследственной ферментопатии — алкаптонурии. Часто болезнь не дает других симптомов. Однако со временем алкаптон (черный пигмент) может накапливаться в хрящах носа и ушей, а затем и в суставах, подвижность которых из-за этого будет уменьшаться. Болезнь поддается лечению, если к нему приступить рано.
О врожденном сахарном диабете, который встречается у новорожденных крайне редко, говорят характерные признаки. Ребенок много и жадно сосет, часто и обильно мочится, пеленки, высохнув, становятся жесткими, будто накрахмаленные. У ребенка может быстро развиться диабетическая кома. Поэтому при таких симптомах вам нужно срочно обратиться к врачу.
источник
ПРИЧИНЫ:
I. Врожденные
1. Наличие тонкой пленки, захватывающей наружное отверстие мочеиспускательного канала (нередко при гипоспадии)
2. Отек крайней плоти в результате трудных родов при ягодичном предлежании.
3. Фимоз
4. Кальциноз мочевого пузыря (при нахождении кальцификатов в области наружного отверстия уретры)
5. Крупные эктопические уретероцеле
II. Приобретенные
Воспалительные процессы в области наружных гениталий (в виде острых вульвитов у девочек и баланопоститов у мальчиков).
КЛИНИЧЕСКАЯ КАРТИНА
Дети перестают мочиться, становятся беспокойными. Мочевой пузырь растянут над лоном, может достигнуть уровня пупка. При осмотре наружных половых органов у таких детей удается определить видимые наружные причины. На обзорной рентгенограмме органов мочевой системы — кальциноз уретры и мочевого пузыря, при уретроцистографии — препятствия по ходу уретры в мочевом пузыре, дивертикул мочевого пузыря, уретроцеле.
НЕОТЛОЖНАЯ ПОМОЩЬ
— осторожная попытка катетеризации мочевого пузыря
— при безуспешности катетеризации пункция мочевого пузыря.
Пункцию проводят на 2-3 см выше симфиза лобкового сочленения, показана госпитализация в детское хирургическое отделение.
Анурия
Симптом анурии характеризуется отсутствием выделения мочи из верхних мочевых путей в мочевой пузырь. В отличие от острой задержки мочи при анурии мочевой пузырь пуст. Признаком анурии является отсутствие мочеиспускания в течение 72 часов и более.
ПРИЧИНЫ
1. Преренальная — (85%) нарушение притока крови к почкам (острая гипоксия и гиперкопния, травма, гиповолемический, геморрагический, травматический и токсический шок и т.д.), гипертермия.
2. Аренальная — у новорожденных с агенезией почек или 2х-сторонним поликистозом.
3. Ренальная — (12%) тромбоз почечных вен и артерий, ДВС, внутрипочечная обструкция (уратная нефропатия, гемо — и миоглобулинурия, кистозная и безкистозная дисплазия, внутриутробная инфекция, пиелонефрит).
4. Субренальная — (3%) врожденные аномалии (двусторонний стеноз пиелоуретерального сегмента, уретероцеле, клапаны задней уретры, внепочечная компрессия).
5. Рефлекторная — характеризуется прекращением функции здоровой почки в результате влияния различных периферических раздражителей (у новорожденных редко).
КЛИНИЧЕСКАЯ КАРТИНА
В начальной стадии обусловлена формой анурии. Общим симптомом является отсутствие мочи в мочевом пузыре. В более поздних стадиях ведущими являются симптомы острой почечной недостаточности.
Клиника острой и почечной недостаточности у новорожденных.
Как и в другие возрастные периоды, у новорожденных при ОПН выделяют 4 стадии: преданурическая олигурия, анурия, полиурия и восстановление.
В начальной стадии ОПН в клинической картине преобладают симптомы того патологического процесса, который осложняется повреждением почек (асфиксия новорожденных, СДР, шок, ДВС на фоне сепсиса и гипоксии). Олигурия, метаболический ацидоз, гиперкалиемия, азотемия обычно затушевываются проявлениями основного заболевания. В этот период чрезвычайно важно своевременно выявить и предотвратить момент смены функциональных изменений в почках их органическими поражениями. Это связано также с тем, что у новорожденных функциональная почечная недостаточность встречается существенно чаще, чем в более старшем возрасте. Ее большую частоту можно объяснить относительно высоким сопротивлением сосудов почек при низком перфузионном давлении, повышенной чувствительностью к гиповолемии, гипоксии и ацидозу.
Скорость развития и тяжесть органических изменений определяются степенью и длительностью повреждающего воздействия. У новорожденных раннее 3-4-го дня жизни постнатальное органическое повреждение почек, как правило, не успевает развиться. Имеют также значения гестационный возраст ребенка (чем он меньше, тем тяжелее процесс) и адекватность лечения.
Вслед за олигоанурической стадии наступает полиурическая стадия ОПН, или период восстановления диуреза. В этот период первоначально появляется водовыделительная функция почек. Диурез в 2-3 раза превышает возрастную норму и сочетается с низкой осмолярностью мочи. Велики абсолютные потери ионов натрия и калия с мочой, но относительное выделение ионов натрия меньше, чем воды. Поэтому гипонатриемия сменяется гипернатриемией, а гиперкалиемия — гипокалиемией. Показатели азотемии некоторое время могут оставаться высокими или в течение 2-3 дней продолжают даже нарастать. Состояние ребенка нет заметного улучшения, сохраняются заторможенность, мышечная гипотония, гипорефлексия. Могут появляться порезы и параличи. В моче содержится много белка, лейкоцитов, эритроцитов, цилиндров, что связано с выделением погибших клеток канальцевого эпителия и рассасыванием инфильтратов.
В некоторых случаях у детей первых месяцев жизни острая анурия может возникать на фоне острого апостематозного нефрита, который является одним из очагов сепсиса. Микробная эмболия артериол (апостома) приводит к образованию множества инфильтратов, отеку почечной ткани с резким повышением внутрипочечного давления. В результате снижается клубочковая фильтрация с «внезапной» или постепенно нарастающей в течение нескольких дней анурии. Помимо типичных для ОПН расстройств гемостаза, у этих детей имеются признаки тяжелого инфекционного токсикоза. В лечении предусматривают сочетание антибактериальной терапии и хирургического вмешательства (рассечение капсулы почек для уменьшения синдрома сдавливания). По мере уменьшения экссудации и инфильтрации у больного постепенно ликвидируются азотемия и метаболический ацидоз.
Почечная недостаточность, обусловленная нарушением развития паренхимы почки и обструктивной уропатией, в первые начинает проявляться к концу первой и в течение второй недели жизни. При соединении вторичной инфекции в виде пиелонефрита может ускорить процесс декомпенсации.
При пороках развития паренхимы почек (гипоплазия почек, агенезия, младенческий тип поликистоза) нарушения функций обусловлены наличием критического уменьшения массы действующих нефронов. Подозрения на возможность дисплазии почек возникает при наличии у матери маловодия во время беременности и родов, присутствии у ребенка явных стигм дисэмбриогенеза (соединительно тканное образование, шестипалость, отсутствие мышц передней брюшной стенки и др.). Как правило все варианты дисплазий сопровождаются гематурией, микропротеинурией.
Клиническая симптоматика ОПН, обусловленная канальцевым или корковым некрозом почек, проявляется с 3-4 -х суток жизни. Кардинальным ее симптомом является стойкое, не поддающееся терапии, снижение диуреза ниже 1 мл/ (кг х ч). Олигурия может сменяться анурией. Олигоанурия сочетается с нарушениями ЦНС (угнетение, судороги), деятельности желудочно-кишечного тракта (анорексия, рвоты, неустойчивый стул), дыхательной недостаточностью (обычно шунто-диффузионного типа) и сердечно-сосудистыми нарушениями (тахикардия, реже «регидная» брадикардия, артериальная гипертензия). Стойкое повышение артериального давления на фоне анурии и предшествующих ей дегидратации, полицитемии, инфузий в пупочные сосуды должны всегда наводить на мысль о возможности тромбоза почечных артерий.
Тромбоз почечной артерии в клинике проявляется непостоянной гематурией, непостоянной гипертензией, нарастающей сердечной недостаточности и неврологической симптоматикой. Тромбоз почечных вен встречается реже. При двустороннем тромбозе почечных вен и нижней полой вены возможно развитие ОПН. Для него характерно пальпируемые большие почки, эхографически: почки увеличены в размерах, повышена эхогенность паренхимы, исчезновение кортикомедуллярной диференциации, с возможной надпочечной гематомой, макрогематурией в общем анализе мочи. Все разнообразие проявлений ОПН укладывается в 4 клинико-лабораторных синдромов: гипергидротации, нарушения КОС, нарушения обмена электролитов и уремической интоксикации.
Гипергидратация харатеризуется прогрессивным нарастанием отеков (у недоношенных детей — склеремы) вплоть до анасарки, отека легких, экламксии.
Характер расстройств КОС зависит от соотношения между нарушением кислотно-выделительной функции почек и влиянием осложнений со стороны дыхательной системы и желудочно-кишечного тракта. В неосложненных случаях типичен метаболический ацидоз с ацидотическим дыханием и респираторным алкалозом. При осложнениях ацидоз сменяется метаболическим алкалозом (длительные рвоты) или сочетается с дыхательным ацидозом (отек легкого).
Синдром расстройств электролитного обмена в типичных случаях характеризуется гипорнатриемией, гипохлоремией, гипермагниемией, гиперфосфатемией, гипокальциемией, сочетаясь с клиническими симптомами, отражающими, прежде всего, влияние этих нарушений на ЦНС и кровообращение (сомнолемность или кома, судороги, нарушения сердечного ритма и др.). При ОПН можно было бы ожидать гиперкалиемию как патогномоничный лабораторный признак. Однако у части больных, несмотря на резкое уменьшение диуреза, концентрация ионов калия в плазме крови снижается.
Гипокалиемию в этих случаях обуславливают рвота и профузные поносы, способствующие избыточному выделению ионов калия из организма даже в условиях анурии. Уремическая интоксикация клинически проявляется в появлении кожного зуда, беспокойства или заторможенности, неукротимых рвот, диареи, признаков сердечно-сосудистой недостаточности. По лабораторным данным, у новорожденных степень азотемии более четко отражает уровень креатининемии, а не повышение концентрации мочевины.
ЛЕЧЕНИЕ
Установление причины анурии обуславливает дальнейшую хирургическую тактику. Хирургическое вмешательство при анурии может быть достаточно эффективным только в сочетании с интенсивной консервативной терапией, целью которой является коррекция физико-химических нарушений.
Введение жидкости должно компенсировать незначительную потерю как воды так и мочи. Они подсчитываются отдельно. Потери зависят от массы при рождении и гестационного возраста и составляют на 1 неделе жизни:
при массе 1750 г 20 мл/кг/сут
Для всех новорожденных старше одной недели потеря жидкости приблизительно равна 30 мл/кг/сут. Объем мочи, выделяемой новорожденным за каждые 12 часов должен быть возмещен в следующие 12 часов. Проводится ежедневное взвешивание. Отсутствие нарастания массы — цель ограничения водного режима. Na не должен вводиться если нет гипонатриемии.
Выбор пути водной нагрузки определяется состоянием ребенка. Чем оно тяжелее, тем больше показаний к катетеризации центральных вен (подключичной, бедренной) и внутривенным инфузиям. При внутривенном введении 1/5 от общего объема инфузионной среды должны составлять кровезаменители или растворы натрия гидрокарбоната. Последние показаны в случаях, когда у больного отсутствует рвота и есть олигоанурия или повреждение канальцев почек. Натрия гидрокарбонат назначают при снижении рН крови ребенка ниже 7,2 и при дефиците оснований менее 10 ммоль/л. Чем меньше гестационный возраст ребенка, тем менее концентрированные растворы натрия гидрокарбоната должны быть использованы. Для недоношенных детей оптимальны изотонические концентрации (1,3-0,9%). Это предотвращает гиперосмолярность плазмы и возможность внутричерепных кровоизлияний. Кроме внутричерепных введений ощелачивающих растворов, целесообразно их применение при регулярных промываниях желудка. Последние необходимо проводить с крайней осторожностью при подозрении на внутричерепные кровоизлияния. Чтобы избежать разрушения эндогенных белков должна проводиться карбогидратная инфузия ( 15 % декстроза).
Гипонатриемия обычно возникает не из-за истощения Na, а по причине гипергидратации. Пока это не откоррегировано, вода должна быть ограничена.
Неблагоприятные последствия гиперкалиемии у новорожденных детей возникают при относительно больших величинах ионов калия в плазме (7-7,5 ммоль/л), чем у взрослых. В первую очередь при гиперкалиемии необходимо ограничить введение калия до 1-2 ммоль / (кг х сут). Затем вводят концентрированный (10%) раствор глюкозы с инсулином. Затем кальция сорбистерит 1 г / (кг х сут) 2-3 в 2-3 приема внутрь или сальбутамол 4 мг/кг/20 мин. Схема неотложных мероприятий при гиперкалиемии: глюконат кальция 0,5-1 мл/кг 10%раствор в/в в течении 5-10 мин, бикарбонат натрия 2 мэкв/кг в/в в течение 5-10 минут, глюкоза 0,5-2 мл/кг 25 % в течение 30 минут с инсулином 0,1 МЕ/кг в/в.
Внутривенное введение раствора кальция глюконата необходимо также при гипокальциемии (содержание кальция в плазме менее 1,5 ммоль/л). Следует отметить, что при почечной недостаточности гипокальциемия рефрактерна к лечению и может явиться причиной повторных судорог. Поэтому больному необходимо ввести 50-100 мг/ (кг х сут) препаратов кальция в сочетании с витамином Д.
Улучшению почечной гемодинамики способствует применение дофамина и др. Дофамин проявляет свои свойства через допаминовые и адренэргические рецепторы, увеличивая почечный кровоток. Сосудорасширяющие свойства и диуретический эффект достигается при введении малых доз внутривенно (0,5-2 мкг/кг х сут). Дофамин изолировано или в сочетании с фуросемидом особенно эффективен при преренальной ОПН.
Внутрипочечная гипоперфузия с парциальным давлением кислорода 10-20 мм.рт.ст. и ишемия почечной ткани приводят к снижению выработки АТФ и повреждению канальцев (S 3 сегмента и толстого восходящего колена петли Генле) и межуточной ткани. Применение коктейля в виде инфузии АТФ 1% 1-2 мл в сочетании с аскорбиновой кислотой 25 мг, 25% раствора магния сульфата 0,5-0,8 мг/кг восполняет содержание АТФ в тканях, что способствует улучшению почечной функции.
Предотвратить избыточный катаболизм и накоплание азотистых продуктов помогает адекватная диетотерапия. Суть ее заключается в обеспечении достаточной энергетической ценности рациона (12 кал/кг х сут, или 502 кДж) при нагрузке белком не более 1 г/(кг х сут). Питание следует осуществлять преимущественно через зонд.
Одной из наиболее трудных проблем в лечении продолжительной почечной недостаточности, которой сопровождаются пороки развития мочевыводящих путей, можно считать анемию. Анемия может также определяться у детей, находящихся на диализе из-за хронической кровопотери. Коррекция ее производится за счет трансфузий эритроцитарной массы или отмытых эритроцитов.
Следует обращать внимание на сроки консервации переливаемой трансфузионной среды и на допустимый однократный объем инфузии. У новорожденных детей с почечной недостаточностью допустимо переливание крови и ее эритроцитарной массы со сроками заготовки не более 3 сут. Во избежание гиперволемии ребенку нельзя переливать одкратно более 8 мл/кг массы тела. Введение должно быть со сторостью 1-2 мл/мин. Частота заместительных гемотрансфузий зависит от степени анемии, но должна быть не чаще 1-2 раз в неделю.
Коррекцию проводят при уровне Hb
источник
Почему грудной ребенок писает мало и что при этом делать: причины редкого мочеиспускания, варианты лечения
Отсутствие или малое количество мочеиспусканий – повод задуматься о правильности ухода за малышом. Такое состояние ребенка требует немедленного устранения. Бить тревогу не стоит, если нарушение носит эпизодический характер и не причиняет малышу беспокойства. Далеко не всегда речь идет о патологии, однако обезвоживание и задержка жидкости одинаково опасны для здоровья.
Почему малыш много пьет, но мало мочится? Должен ли грудничок писать ночью? Что делать, если количество мочи резко уменьшилось при простуде, кишечной инфекции или ангине?
Для понимания, какое мочеиспускание является нормальным для ребенка, педиатры используют следующие нормативы:
| Возраст ребенка | Суточный объем мочи, мл | Суточное количество мочеиспусканий | Объем мочи за одно мочеиспускание, мл |
| 0-6 мес. | 300-500 | 20-25 | 20-35 |
| 6-12 мес. | 300-600 | 15-16 | 25-45 |
| 1-3 года | 760-820 | 10-12 | 60-90 |
| 3-5 лет | 900-1070 | 7-9 | 70-90 |
| 5-7 лет | 1070-1300 | 7-9 | 100-150 |
| 7-9 лет | 1240-1520 | 7-8 | 145-190 |
| 9-11 лет | 1520-1670 | 6-7 | 220-260 |
| 11-14 лет | 1600-1900 | 6-7 | 250-270 |

Малый объем выделяемой мочи может быть связан с физиологическими причинами, которые легко исправляются. Именно на них следует обратить внимание родителям, обеспокоенным состоянием ребенка. Если принятые меры не дали результата, а здоровье малыша ухудшается, необходимо незамедлительно обратиться за консультацией к специалисту.
К естественным, физиологическим, причинам редкого мочеиспускания относятся:

В жару жидкость из организма выходит посредством пота, поэтому количество выделяемой мочи может снизиться. Это естественный процесс, который не должен вызывать опасений. Однако количество потребляемой жидкости следует увеличить.
Протест против использования горшка приводит к тому, что малыш терпит. Это состояние вредно для ребенка. Возможно, нужно повременить с приучением или сменить педагогические методы.
При изменении привычного образа жизни ребенок также часто отказывается писать. Он может испытывать смущение в детском саду или школе, стесняться сверстников. Когда ребенок долго терпит, это входит у него в привычку. В этом случае родителям нужно узнать причину такого поведения и поговорить с ребенком. Возможно, потребуется помощь детского психолога.
Выяснив причину редкого мочеиспускания, ее можно легко исправить. Для этого следует изменить питьевой режим, питание или образ жизни. Однако не всегда можно решить вопрос без участия медиков.

Родители должны знать первые признаки заболеваний мочеиспускательной системы, а в случае их обнаружения срочно обратиться к специалисту. У малышей грудного возраста такие болезни могут протекать тяжело и приводить к осложнениям.
К патологиям, при которых снижается количество выделяемой мочи, относятся:
- инфекции мочеполовой системы;
- последствия ангины, гриппа и пр.;
- аномалии строения и функционирования почек;
- растяжение мочевого пузыря;
- у мальчиков — сужение крайней плоти;
- нервное перенапряжение, невроз;
- интоксикация, обезвоживание на фоне заболевания, сопровождающееся рвотой и диареей (кишечная инфекция, ангина и пр.);
- травма головы, позвоночника;
- опухоли в мочеиспускательной системе.

- моча выделяется по капелькам, очень слабо, прерывисто;
- мочеиспускание причиняет малышу боль, он жалуется на рези и жжение, плачет;
- для справления нужды ребенок принимает неестественное положение;
- грудничок не писает ночью, наутро подгузник оказывается пустым;
- малыш может терпеть и не ходить в туалет целый день.
Эти симптомы должны серьезно насторожить родителей. При их возникновении следует срочно обратиться за медицинской помощью, особенно, если речь идет о грудном ребенке.
Также следует незамедлительно вызвать врача, если есть признаки воспаления:
- повышенная температура тела;
- общее состояние вялости, слабости;
- моча поменяла цвет или запах, есть примесь крови;
- отечность после сна;
- мочеиспускание вызывает боль.

Диагноз ставится на основании медицинского исследования, в которое входит:
- общий анализ мочи, по Ничипоренко, по Зимницкому, бакпосев;
- ОАК;
- УЗИ органов мочевыделительной системы;
- компьютерная или магнитно-резонансная томография;
- контрастная рентгенография.
В зависимости от предполагаемого диагноза, могут потребоваться и другие исследования, о которых расскажет специалист. Лабораторные анализы позволяют определить воспаление и его возбудителя. УЗИ, рентген и томография выявят аномалии строения органов, локализацию воспалительного процесса. При наличии новообразований специалисты определят их размер и расположение.
Первым шагом должно стать посещение детского нефролога или уролога. В зависимости от поставленного диагноза, назначаются медикаментозные препараты. Принимать их следует в строгом соответствии с рекомендацией врача. При воспалении показана антибиотикотерапия. Выбор препарата осуществляется в зависимости от возбудителя болезни.
Часто специалист советует сидячие ванны по 15 минут, в которых температура воды постепенно повышается с 26 до 30С. Хорошо помогают лечебные компрессы на область мочевого пузыря. Обязательно соблюдение бессолевой диеты — известно, что соль способна задерживать жидкость в организме.
Если ребенок не может справить нужду, ему ставится катетер, делается спринцевание. При значительном обезвоживании показаны капельницы. Процедуры лучше проводить в условиях стационара. Особенно опасно обезвоживание для маленьких детей, в некоторых случаях оно может даже угрожать жизни. Если врач обнаружит камни или песок в мочевыделительной системе либо другие серьезные патологии, маленькому пациенту может быть показано хирургическое вмешательство.
Редкое мочеиспускание по причине неправильного ухода можно быстро устранить:
- при смене детского питания (переходе на новую смесь, введении прикорма) желательно проконсультироваться у участкового педиатра;
- следовать рекомендациям врача при введении новых продуктов в рацион, давать их по одному наименованию маленькими порциями, следить за реакцией малыша;
- давать ребенку достаточное количество жидкости (особенно летом), для старших детей вода должна быть в постоянном доступе;
- грудничкам полностью исключить соль из рациона, детям постарше давать ее в ограниченном количестве;
- кормить младенца грудью по требованию, в жаркую погоду и при простуде предлагать воду не меньше 2-3 раз в сутки;
- соблюдать гигиену, подмывать ребенка после каждого мочеиспускания и перед сном, чаще менять подгузники;
- не принимать никакие лекарственные препараты без рекомендации врача;
- не настаивать на использовании горшка, если ребенок этого не хочет, приучать постепенно и без негативных эмоций.
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Ни для кого не секрет, что душевное спокойствие матери – одна из важнейших составляющих успешного грудного вскармливания. Лишние тревоги новоиспеченной маме ни к чему. Цель этой статьи заранее ознакомить матерей с маленькими неприятностями, ожидающими их в роддоме. Это поможет избежать многих страхов и сомнений, подстерегающих непосвященных мам.
Акт рождения – «нелегкое путешествие на другую планету». Первый шок и адаптация. Общие понятия о переходных состояниях периода новорожденности
При нормально протекающей беременности плод 9 месяцев пребывает в условиях идеальных для его роста и развития. Постоянная температура, стерильная среда, условия пониженной гравитации, бесперебойная подача по сосудам пуповины всех необходимых питательных веществ — все это защищает малыша от внешних стрессов, обеспечивая ему ровную и беззаботную внутриутробную жизнь. И вдруг, как гром с ясного неба – РОДЫ!
Роды – это огромное испытание для новорожденного. То, что чувствует ребенок при рождении, можно сравнить лишь с путешествием на другую планету, когда перенеся огромные перегрузки и кислородное голодание во время перелета, человек попадает в условия, абсолютно непохожие на земные: другой состав атмосферы, гравитация, температура, влажность, излучение. Тяжелейший болевой стресс, вызванный прохождением через узкие родовые пути, сменяется температурным стрессом (температура в родильном зале на 10 -15 градусов ниже, привычной для новорожденного), потом оксидантным стрессом (кислород престает поступать по пуповине и появляется необходимость сделать первый вдох), а затем пищевым стрессом (изменяется путь поступления питательных веществ). В этот момент все адаптационные механизмы новорожденного максимально напряженны, в его кровь выбрасывается огромное количество различных гормонов и биологически активных веществ, полностью перестраиваются кровообращение и дыхание — это помогает быстрее приспособиться к изменившимся условиям.
Новорожденный адаптируется к новой жизни на протяжении всей первой недели, у некоторых детей этот процесс затягивается до 3-4 недель. Именно поэтому условно принято считать, что длительность периода новорожденности составляет 28 дней. Как только организм ребенка полностью перестраивается для существования вне матки, ребенок перестаёт называться новорожденным.
Период новорожденности характеризуется наличием у ребенка некоторых состояний, которые внешне могут напоминать болезнь, но на самом деле являются отражением незавершенной адаптации и со временем проходят бесследно без лечения. Такие состояния называются переходными, транзиторными или пограничными. К ним относятся физиологическая потеря массы тела, некоторые виды кожной сыпи, транзиторное понижениеповышение температуры тела, физиологическая желтуха, физиологические изменения функции почек, физиологический дисбактериоз кишечника и другие.
Не обязательно, что все переходные состояния проявятся у одного конкретного новорожденного, обычно имеют место лишь некоторые из них.
Однако такое голодание не проходит бесследно. Все новорожденные в первые дни своей жизни теряют в весе. В норме максимальная суммарная потеря веса регистрируется у детей на 3-4 день жизни, она должна составлять менее 6% от веса ребенка при рождении. Если новорожденный теряет 6-10% своего веса, ему требуется дополнительное внимание со стороны врача-неонатолога. А потеря веса более 10 % чаще всего указывает на наличие у ребенка заболевания, реже связана с неправильным уходом (например, слишком высокая температура воздуха в палате способствует перегреванию малыша и избыточной потере воды с потом и дыханием). Детей с потерей веса более 10 % необходимо допаивать между кормлениями 5% раствором глюкозы и дополнительно обследовать.
На 4-5 день жизни ребенок перестает терять вес, и регистрируется первая прибавка к массе тела. После чего здоровый новорожденный в среднем набирает по 30 грамм в день.
При переводе матери с новорожденным в послеродовую палату тесно пеленать ребенка не стоит, это будет ограничивать его движения и он лишится возможности согреться с помощью активных движений. Достаточно одеть его в чистую одежду и свободно завернуть в пеленку или одеяло.
Нужно помнить, что недоношенные дети гораздо хуже удерживают тепло, чем зрелые. Поэтому для их согревания могут понадобиться специальные средства: грелки, столик с подогревом или инкубатор.
Одна из основных проблем ухода за новорожденным заключается в том, что он не только легко переохлаждается, еще хуже он справляется с перегреванием. Неопытной матери довольно сложно прочувствовать это зыбкий баланс. Часто мамы слишком тепло укутывают ребенка, и прямым следствием этого является скачок температуры на 3-4 день жизни новорожденного до 38,0 – 38,5 С. Это состояние называется транзиторной гипертермией. Температура тела быстро нормализуется, если переодеть ребенка соответственно температуре в палате. Если вы неуверенны, не стесняйтесь спрашивать у медицинских сестер, как правильно одеть ребенка в той или иной ситуации. Это поможет избежать многих ошибок, как в роддоме, так и дома.
Идеально для терморегуляции новорожденного, если температура в родзале будет 25-26 С, а в послеродовой палате 22-23 С.

Физиологическое шелушение кожи характерно для переношенных детей. Также может наблюдаться у родившихся в срок детей, у которых простая эритема проявилась особенно ярко. Кожа таких детей сухая, шелушение начинается на 3-4 день, кусочки кожи отделяются крупными пластинками.
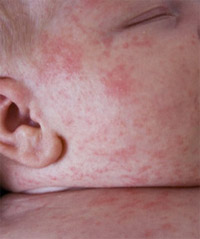
Говоря о коже новорожденного, нельзя не отметить еще одну важную особенность. Чем младше ребенок, тем выше проницаемость его кожи для различных веществ. Об этом нужно вспоминать каждый раз, собираясь нанести на кожу малыша, какие-либо мази или крема. Их компоненты бесконтрольно всасываются в кровь, а оказываемый ими эффект непредсказуем.
Как правило, кожа здорового младенца не нуждается ни в каком дополнительном уходе, кроме чистой воды и мыла. Всевозможные детские крема, масла, присыпки и соли для ванны, в изобилии представленные на рынке, зачастую приносят больше вреда, чем пользы и должны использоваться с большой осторожностью и только после консультации с врачом педиатром.
Единственная рекомендация, которую дают педиатры в этом случае – это больше гулять на солнце, так как в солнечных лучах билирубин теряет свою токсичность.
Помимо физиологической желтухи встречается и патологическая желтуха, которая чаще всего указывает на наличие у ребенка заболевания.
Патологическая желтуха отличается от физиологической следующими признаками:
- Заметна с первых суток жизни
- Впервые проявляется на второй неделе жизни
- Имеет волнообразное течение (то исчезает, то появляется вновь)
- Страдает общее состояние ребенка (он вялый, рвет, плохо сосет)
- Желтуха сочетается с бледностью кожных покровов
- Увеличение размеров печени
- Уровень билирубина в крови больше 271 мкмоль/л
Детям с таким диагнозом необходимо тщательное обследование, контроль уровня билирубина в крови и лечение, иногда даже условиях реанимации.
Существуют 3 простых правила, позволяющие оценить тяжесть желтухи у новорожденного.
Желтуха считается очень тяжелой —
- Если в первые сутки желтушность заметна на любом участке тела .
- Если на вторые сутки окрашиваются ручки и ножки.
- Если на третьи сутки желтыми становятся ладошки и стопы.

В первые дни ребенок выделяет очень небольшое количество мочи. Это связано в первую очередь с физиологическим голоданием новорожденного. Первое мочеиспускание обычно имеет место не ранее, чем через 12 часов после рождения, иногда на вторые сутки. Начиная с 4-5 дня жизни, ребенок должен мочиться не менее 7 раз в день. Такой ритм мочеиспусканий указывает на то, что ему достаточно молока.
В моче новорожденного ребенка на первой неделе жизни часто обнаруживают белок, эпителий и лейкоциты. Поэтому в роддоме у детей редко забирают мочу для общего анализа, он будет неинформативен. На 8-10 день жизни все эти изменения исчезают, и обнаружение патологических примесей в моче на второй неделе жизни уже является признаком патологии.
Среди всех переходных состояний наибольшее беспокойство у матерей вызывает мочекислый инфаркт почки. На самом деле никакого инфаркта в почке нет, название немного устаревшее, но продолжает использоваться в отечественной медицине. Организм новорожденного в избытке образует мочевую кислоту, которая выделяется с мочой виде кристаллов. Моча приобретает кирпично-красный цвет, оставляя в подгузнике пятно соответствующего цвета. К концу первой недели состав мочи нормализуется. Функция почек у малышей, перенесших мочекислый инфаркт, в будущем не страдает.
В матке плод находится в стерильных условиях. Во время родов кожа и слизистые оболочки ребенка заселяются микроорганизмами, находящимися во влагалище у матери. Вот почему так важно, чтобы женское здоровье беременной было в порядке.
В первые часы жизни кишечник ребенка стерилен, поэтому первый стул новорожденного тоже практически не содержит микроорганизмов. Он вязкий, черного цвета, называется меконий. Постепенно кишечник заселяется флорой, попавшей в рот ребенка во время родов. Она содержит не только полезные для кишечника бифидо- и лактобактерии, в небольшом количестве там присутствуют и болезнетворные микроорганизмы, такие как стрептококки, стафилококки, кишечные палочки, некоторые грибы и другие. Это состояние называется физиологический дисбактериоз кишечника. Разной степени выраженности дисбактериоз встречается у всех новорожденных. На 3-4 день жизни стул учащается, приобретает зеленоватый оттенок, содержит большое количество слизи.
У детей, находящихся на грудном вскармливании стул нормализуется уже к концу первой недели. Нормальный стул новорожденного золотистого цвета с примесью маленьких белых комочков, имеет кислый запах, может содержать небольшое количество слизи.
После рождения гормональный фон плода резко меняется. Это становиться причиной развития полового криза, к проявлениям которого относятся следующие состояния.
Нагрубание молочных желез . Молочные железы у новорожденных начинают увеличиваться на 3-4 день. Они плотные, болезненные, иногда слегка красноватые. При надавливании выделяется капелька молозива. Обычно к концу периода новорожденности железы ребенка возвращаются к нормальному состоянию.
Выделения из влагалища . Слизистые обильные выделения из влагалища у новорожденных девочек можно заметить почти сразу после рождения. Через 2-3 дня их количество значительно уменьшается, а к концу первой недели жизни они полностью прекращаются. У некоторых девочек слизистые выделения сменяются кровянистыми. Кровотечение продолжается 1-2 дня.
Кровопотеря незначительная, обычно не более 1-2 миллилитров, никак не отражается на здоровье девочки.
Милиа . Маленькие, 0,5-2 мм в диаметре белые узелки на носу, лбу, подбородке, реже на коже туловища — закупоренные сальные железы. Обычно проходят через 2 недели без лечения. Если кожа вокруг узелка краснеет и уплотняется, это указывает на воспаление милиа. Воспаленные милиа обрабатываются несколько раз в день 0.5 % раствором марганцовки.
Выраженный половой криз — один из показателей хорошей адаптации ребенка к внеутробной жизни. У детей, перенесших половой криз, период новорожденности обычно проходит очень гладко, они спокойны, хорошо спят, едят и набирают вес.
У новорожденных мальчиков мошонка часто бывает отечна, увеличена в размерах. Отек сходит через 1-2 недели. Небольшое скопление жидкости в мошонке (гидроцеле) также не является патологией. Жидкость рассасывается в течение месяца.
При осмотре половых органов мальчика необходимо убедиться, что яички опустились в мошонку (у плода они находятся в брюшной полости). У доношенных мальчиков яички прощупываются в мошонке в виде плотных округлых образований диаметром около сантиметра. Если при первом осмотре яички прощупать не удается, процедуру следует повторить при первом купании новорожденного (яички у маленьких мальчиков очень мобильны и могут прятаться в брюшную полость в ответ на механическое или холодовое раздражение). Если в течение первой недели вам так и не удалось найти яички, обратитесь к детскому урологу.
У недоношенных мальчиков яички опускаются в мошонку через несколько месяцев после рождения (зависит от степени недоношенности).
Длина полового члена у новорожденных мальчиков 2-3 см. Если длина пениса меньше 1см или больше 5-6 см, мальчику необходима консультация эндокринолога. Головка полового члена прикрыта крайней плотью, насильно открывать головку нельзя, это часто приводит к её инфицированию.
Почти все новорожденные имеют невыраженную неврологическую симптоматику. Это связано с незрелостью у них нервной системы. Кроме этого, головной мозг новорожденного сильно страдает от недостатка кислорода во время родов, поэтому требуется некоторое время для полного восстановления всех его функций.
Небольшое косоглазие, дрожание подбородка и ручек, некоторая разница в тонусе мышц правой и левой стороны тела не считаются патологией на первой неделе жизни, в случае если эта симптоматика не нарастает и общее состояние ребенка остается хорошим.
источник
