Существуют аномалии развития и анатомического строения почек в виде изменения их количества, месторасположения (локализации) и размеров. Изменение размеров — это чаще уменьшение почки (гипоплазия), которое развивается по различным причинам и может быть с нарушением ее функции или без такового.
К уменьшению размеров органа приводят 2 группы причин — те, которые приводят к врожденному уменьшению почки и те, которые, вызывают это состояние после рождения.
Причины уменьшения, приводящие к врожденной гипоплазии такие:
- Генетические нарушения — наиболее частая причина уменьшения, частота около 57%, в результате нарушения генов, отвечающих за деление клеток почечной ткани, происходит ее недостаточное развитие. Выраженные нарушения в структуре генов вызывают аплазию почек — полное отсутствие органа, обычно такое состояние несовместимо с жизнью.
- Тератогенные факторы, воздействующие на плод — ионизирующее излучение (радиация), химические соединения (анилиновые красители, бензол), некоторые вирусные инфекции вызывают нарушения в генах клеток почек, что приводит к их уменьшению. На фоне гипоплазии возможно развитие почечной недостаточности у ребенка после рождения. Частота такого вида уменьшения составляет 16%.
- Неизвестные причины — в 27% случаев точную причину врожденной гипоплазии установить не удается.
Приобретенная гипоплазия может развиваться после рождения человека под воздействием таких причин:
- Пиелонефрит в раннем детском возрасте — бактериальная инфекция, вызывая воспаление почечной ткани, приводит к уменьшению ее массы.
- Гломерулонефрит — аутоиммунное заболевание с их двусторонним поражением. В этом случае в связи со сбоем в работе иммунной системы, вырабатываются антитела, которые поражают почечную ткань, развивается длительное воспаление, которое приводит к ее замещению фиброзной тканью, что вызывает уменьшение паренхимы почки.
- Снижение систолического артериального давления ниже 70 мм рт. ст. — является причиной острого нарушения кровообращения в почках, что приводит к гибели клеток (острый некроз) и уменьшению их размеров. Это опасное состояние, так как развивается острая почечная недостаточность и интоксикация организма продуктами обмена веществ.
- Амилоидоз — в результате нарушения обмена веществ в организме, сахарного диабета, гипертонической болезни, туберкулеза в клетках почек откладывается специфическое белково-полисахаридное вещество амилоид, который приводит к гибели клеток. Этот процесс поражает обе почки и приводит к их уменьшению и развитию хронической недостаточности.
Это важно! Приобретенное уменьшение почки в размерах чаще поражает оба органа с развитием почечной недостаточности. Врожденный процесс гипоплазии затрагивает одну почку, при этом здоровая выполняет функцию выведения продуктов обмена веществ из организма, поэтому почечная недостаточность может не развиваться.
Если уменьшение почки в размерах не сопровождается развитием почечной недостаточности, то это может длительно время абсолютно не проявляться клинически. В этом случае гипоплазия выявляется случайно при ультразвуковом обследовании органов брюшной полости по причине других заболеваний.
При формировании почечной недостаточности появляются такие симптомы:
- отечность лица и конечностей — в результате снижения выведения жидкости, появляется утром, больше на лице (в виде припухлости под глазами), это первый симптом, позволяющий заподозрить начало развития почечной недостаточности;
- постоянная жажда и сухость во рту из-за накопления в организме продуктов обмена веществ;
- почечный запах изо рта — характерный симптом, запах напоминает отварную почку, его появление связано с накоплением в организме мочевины, которая должна выводиться;
- уменьшение суточного объема мочи (олигоурия);
- прекращение выделения мочи (анурия) — грозный симптом, свидетельствующий о выключении почек, это приводит к уремии (накопление в крови продуктов обмена);
- нарушение сознания от легкой сонливости до его полного отсутствия (кома) — зависит от выраженности уремии, так как не выведенные почками продукты обмена отравляют головной мозг, нарушают его функцию, в первую очередь коры головного мозга, которая отвечает за сознание;
- болезненность при мочеиспускании — в виде жжения.
Наиболее информативным методом исследования почек, их размеров и структуры, является ультразвуковое исследование (УЗИ) органов брюшной полости. Этот метод исследования является безопасным для организма, так как ультразвук абсолютно безвреден. Поэтому УЗИ органов брюшной полости и почек можно проводить беременным женщинам и детям раннего возраста.
Для диагностики почечной недостаточности используется лабораторное биохимическое обследование крови. Основными маркерами развития недостаточности почек являются уровень мочевины, мочевой кислоты и креатинина в крови, которые являются продуктами обмена веществ в организме.
Повышение уровня этих веществ выше нормы, свидетельствует о недостаточной выделительной функции почек. Также из лабораторных исследований в обязательном порядке проводится клинический анализ крови и мочи.
Дополнительно для определения размеров почек, в случае неоднозначных результатов УЗИ, применяется компьютерная томография (КТ). Это рентгенологический метод исследования, на компьютерном томографе выполняется ряд послойных снимков почек.
Это важно! Компьютерная томография проводится не всем, так как для исследования используется рентгенологическое излучение. В первую очередь этот метод обследования почек противопоказан беременным женщинам и детям раннего возраста.
Чтобы определить изменения на тканевом уровне при уменьшении, выполняется пункционная биопсия — специальной иглой, введенной в почку, берется кусочек ткани для микроскопического исследования. Выявленные гистологические изменения в ткани помогают установить причину уменьшения органа.
Единственным и самым грозным осложнением гипоплазии почек является почечная недостаточность, которая бывает 2− видов:
- острая — развивается очень быстро в течение небольшого промежутка времени, основное проявление — полное отсутствие мочеиспускания (анурия);
- хроническая — для ее развития требуется время не менее полугода, чаще этот процесс протекает годами, характеризуется постепенным уменьшением суточного объема мочи (олигоурия), появлением отеков на лице и нижних конечностях.
Подбор лечения гипоплазии зависит от наличия почечной недостаточности и поражения одной или обеих почек.
Если уменьшен один орган, то другой выполняет в достаточном объеме выделительную функцию, то в этом случае активная лечебная тактика не проводится. При почечной недостаточности проводится трансплантация (пересадка) больного органа.
источник
Почка является парным органом. Несмотря на большое количество функций, жизнь с одной почкой возможна, и в большинстве случаев без особых ограничений. Более того, каждые 5 из 10 000 человек имеют только одну почку и живут совершенно нормально, даже не подозревая об этом.
Наш организм обладает достаточно большими компенсаторными способностями. Это значит, что оставшаяся часть органа может взять на себя функции утерянной части. Одна почка вполне может справиться с такой задачей, ведь в каждой из них заложен запас основных функциональных единиц – нефронов. В обычной жизни задействована только их часть, остальные находятся в резерве на случай необходимости. При потере одной из почек происходит увеличение нагрузки на оставшуюся. На адаптацию, конечно, требуется некоторое время.
Если патология была врожденной, то проблем, как правило, не возникает. В случае потери почки в детском возрасте, вторая довольно быстро увеличивается в размерах и полностью справляется с полноценной фильтрацией всего объема крови. При такой потере во взрослом возрасте могут возникнуть некоторые трудности временного характера, но в целом нормальная жизнь вполне возможна.
Даже пересаженный орган в состоянии дать человеку возможность продолжать жить после потери органа. Тестирование показало, что после пересадки почка вполне достигает функционального уровня, достаточного для нормальной работы организма.
Причины отсутствия одной из почек могут быть врожденными и приобретенными. Врожденные патологии бывают двух видов:
При агенезии у человека изначально формируется только одна из почек. Дисплазия – это отклонение, при котором они обе есть, но одна из них не развилась полноценно, поэтому не выполняет свои функции.
Приобретенные причины – это удаление почки во время операции. Это может быть необходимо при опухолях или некоторых заболеваниях, а также в случае, когда человек жертвует орган для кого-то другого, то есть становится донором.
После удаления почки необходимо уделять работе мочевыделительной системы несколько больше внимания, чем до этого. Чаще всего проблемы связаны с заболеваниями, однако несбалансированное питание, неподходящий питьевой режим, чрезмерная или, наоборот, слишком маленькая физическая нагрузка могут привести к урологическим проблемам. Последствия могут быть незначительными и преходящими, но возможны и ощутимые проблемы, требующие постоянной корректировки состояния:
- Нарушение уродинамики: уменьшение выделения мочи или анурия.
- Болевой синдром.
- Стойкая гипертензия, которая не поддается обычной коррекции.
Пациент получает рекомендации, необходимые для адаптации органа к повышенной нагрузке после нефрэктомии. Первоначально ограничения необходимо соблюдать в течение трех месяцев:
- соблюдать диету и питьевой режим;
- избегать переохлаждения;
- ограничить физическую нагрузку;
- не поднимать ничего тяжелее трех килограммов.
Что касается питьевого режима, то для облегчения работы почки требуется ограничить жидкость до 1 литра в сутки, а возможно, и меньше. Основные требования к питанию – это употребление легкоусвояемой пищи и ограничение белка и соли. Под запретом алкоголь. Эти моменты помогут минимизировать нагрузку на орган.
Переохлаждение опасно в послеоперационный период, так как иммунитет в это время снижен, и малейшая инфекция может стать причиной воспаления. Любой воспалительный процесс приводит к ухудшению состояния тканей и снижению функций органа. Ограничения по физической нагрузке и поднятию тяжестей являются стандартными для любой полостной операции. Ткани, поврежденные во время вмешательства, должны срастись и окрепнуть.
Если через три месяца после нефрэктомии пациент чувствует себя хорошо, почка справляется с работой, то ограничения снимаются. Однако лучше всего соблюдение диеты сделать постоянным. По крайней мере, не злоупотреблять алкоголем, ограничить соленое, жареное, копченое и соблюдать баланс белков, жиров и углеводов.
Человек, у которого удалена одна из почек, должен внимательно относиться к своему здоровью и самочувствию. Если все в порядке, и мочеполовая система работает исправно, то требуется лишь ежегодное профилактическое обследование. Оно заключается в сдаче обычных анализов мочи и крови, возможно проведение УЗИ. Если самочувствие хорошее, то артериальное давление нужно измерять лишь время от времени, в других случаях стоит держать его под контролем.
При наличии болей или проблем с мочеиспусканием, нужно обращаться к врачу, он назначит исследования, анализы и лечение при необходимости.
Обычная физкультура, занятия фитнесом, танцами, катание на лыжах или велосипеде – все это полезно для здоровья и физического состояния. Чаще всего это не вредит почкам. Вопросы возникают, если человек хочет заниматься серьезными видами спорта. Многие медики считают, что людям не стоит заниматься футболом, хоккеем, любыми видами борьбы. Эти занятия несут большой риск травмирования.
Отсутствие одной из почек само по себе не является основанием для получения инвалидности. Ее дают только в случаях стойкого нарушения почечных функций. Как правило, это не менее чем почечная недостаточность второй степени с показателями креатинина 180 и выше. Если орган полностью обеспечивает фильтрацию крови и справляется с другими функциями, то никакую группу инвалидности человеку не дадут.
В большинстве случаев продолжительность жизни у людей, имеющих только одну почку, такая же, как у всех остальных. В основном она справляется с работой, поэтому человек может нормально жить. Возможно, что придется соблюдать некоторые незначительные ограничения, но это требуется не всегда.
Конечно, потенциальный риск есть, но он может оправдаться и через 20-25 лет. Заключается этот риск в развитии гипертонии и уязвимости для воспалительных заболеваний. Если вести нормальный образ жизни и не подвергать почку неоправданной нагрузке, то отсутствие второй не повлияет на продолжительность жизни.
Если по какой-то причине одна из почек человека перестаёт выполнять свою функцию, всю нагрузку берёт на себя вторая почка. Это патологическое изменение имеет название — викарная гипертрофия почки.
- Рождение человека с одной почкой;
- удаление почки хирургическим методом, в случае её заболевания (развивается не раньше чем через месяц и неделю после операции);
- симптоматические нарушения, если почка подверглась воспалению, и перестала полноценно выполнять свою функцию.
Если викарная гипертрофия развивается по причине врождённого порока или в случае удаления почки, то симптомов она не имеет. В большинстве случаев с этой патологией человек продолжает полноценно жить.
А вот если в основе лежит воспалительный процесс, то могут наблюдаться следующие симптомы:
- Болевые ощущения внизу поясницы;
- повышение температуры;
- тошнота, головокружение и рвота;
- нарушение мочеиспускания;
- уменьшается объем мочи.
Для выявления викарной гипертрофии почки могут применяться следующие методы диагностики:
- Ультразвуковое исследование (УЗИ);
- магниторезонансная томография (МРТ);
- компьютерная томография (КТ);
- рентгенологическое исследование;
- общий анализ мочи и крови.
Для того чтобы оценить функциональные способности почки, могут быть назначены общий анализ мочи и крови.
По результатам анализа крови можно оценить фильтрационные способности почки. Если в крови повышается уровень креатина и мочевины, это свидетельствует о синдроме нарушения функций почки.
При проведении общего анализа мочи следует обратить внимание на показатели белка, удельного веса и наличие солей.
Наличие соли в моче, и повышение уровня белка говорит о воспалительном процессе, происходящем в мочевыделительной системе. Понижение удельного веса мочи (гипостенурия) указывает на снижение концентрационной способности почки.
Викарная гипертрофия почки не нуждается в лечении и носит временный характер. После того как почка адаптируется к удвоенной нагрузке, она постепенно начнёт возвращаться к прежним размерам. Её незначительное увеличение может считаться нормой.
Во время адаптации почки усиливается её кровоснабжение, активность поступления питательных веществ увеличивается. В данной ситуации необходим особый контроль.
В случае если функция рабочей почке снижается, пациенту рекомендован гемодиализ (внепочечное очищения крови). Применяя этот метод, происходит очистка организма от токсических продуктов обмена веществ. Восстанавливается нарушение водного и электролитного баланса.
В крайне редких случаях может понадобиться операция по пересадке почки. Это происходит тогда, когда оставшаяся почка полностью перестаёт выполнять свои функции.
В случае если у вас викарная гипертрофия правой почки или левой, не нужно отчаиваться. Как мы уже говорили, с данным патологическим изменением человек может нормально жить. Но для того чтобы не возникло осложнений, рекомендовано выполнять ряд простых правил.
- При возможности минимизировать приём лекарственных препаратов, употребление которых может негативно сказаться на состоянии почки;
- избегать ситуаций, которые могут спровоцировать воспаление почки (переохлаждение, простуда);
- соблюдать режим отдыха, для того чтобы снять нагрузку с организма;
- питание должно быть полноценным и сбалансированным;
- прекратить или уменьшить употребление солёных, острых и консервированных продуктов;
- прекратить употребление минеральной воды (в её составе содержится большое количество солей, которые сложно поддаются фильтрации);
- рыбные и мясные продукты лучше употреблять в отварном виде.
При выполнении данных рекомендаций, вы поможете своему организму, снизив нагрузку с почки. В случае возникновения, каких-либо отклонений, которые вы не наблюдали ранее, вам незамедлительно нужно обратиться к врачу. Своевременная диагностика и профилактика — это залог вашего здоровья.
Современная урология постоянно пытается решить задачу: «как удалить камни из почек минимально травматическим путем?» и благодаря этому ежегодно появляются новые методики лечения мочекаменной болезни. На сегодняшний день существует два принципиально разных подхода к удалению конкремента из лоханки почки – консервативный (медикаментозный), инструментальный и хирургический (классический и минимально инвазивный).
Консервативное удаление камня в лоханке почки может быть восходящим и нисходящим. Суть нисходящего метода растворения конкремента состоит в приеме лекарственных препаратов внутрь (парентерально), а восходящего, в местном применении специальных медикаментозных средств. Следует отметить, что нисходящий литолиз (растворение камня) может назначаться только при мочекислом уролитиазе. Для этих целей применяют микстуру Айзенберга. Она готовится путем смешивания 40 г лимонной кислоты, 60 г цитрата натрия, 600 мл сахарного сиропа, 6 г настойки померанцевого корня и цитрата калия 70 г. Применяется по 5 мл, 3 раза сутки, на протяжении 6 месяцев.
Кроме микстуры, высокую эффективность проявляют следующие препараты: Уралит-У, Блемарен, Соруран, Алкалит, Солымок, Магурлит. Параллельно с применением этих медикаментов необходимо постоянно контролировать рН мочи, который должен быть 7,0–6,5. Нарушение баланса приводит к образованию и выпадению в осадок фосфатов кальция, которые образуют защитную оболочку на камне, затрудняя при этом его растворение. Рентгенологически такой процесс визуализируется конкрементом округлой формы с хорошо различимым ядром в середине. Контроль рН мочи проводит сам больной с помощью специальных лакмусовых бумажек со шкалой.
При фосфатных камнях моча всегда имеет щелочную реакцию, потому для их растворения используют хлорид и цитрат амония, метионин (0,5 г — 3 раза в сутки), фосфат амония (1 г — 4 раза в сутки). При оксалатных камнях в почках применяется соль магния по 150 мг 2–3 раза в сутки.
В последнее время часто используется восходящее растворение камней с помощью двухпросветного мочевого катетера Дормиана. Суть этого метода состоит в том, что литотрипсическая жидкость по одной стороне трубки поступает в лоханку почки, а по другой вытекает наружу. Для этих целей используются специальные растворы, содержащие хелаты (трилон Б, оксалат). Последние способны отдавать вместо ионов кальция другие элементы, что приводит к разрушению камня. Раствор должен быть определенной температуры (37–38 градусов).
Среди инструментальных методов необходимо выделить дистанционную ударно-волновую литотрипсию. Суть его состоит в том, что в область образования наводится специальный прицельный прибор с последующим излучением ультразвука. Такие волны соприкасаются с конкрементом на определенной частоте. Как во время процедуры, так и после ее проведения происходит медленное разрушение образования. Раздробленные осколки опускаются в мочеточник и с током мочи выходит наружу.
Показания к проведению этого метода лечения:
- наличие камня в лоханке почки размером до 25 мм с обязательной проходимостью нижних мочевыделительных путей;
- множественные камни почки до 30 мм;
- коралловидные камни до 40 мм и без нарушения функции органа.
- большой вес пациента;
- невозможность точного наведения ударной волны на конкремент;
- обструкция мочевыделительных путей;
- выраженная деформация позвоночника;
- нарушение свертываемости крови;
- беременность;
- острые патологии сердечно-сосудистой системы;
- аневризма аорты или почечных артерий;
- тромбофлебит нижних конечностей;
- злокачественные опухоли брюшной полости;
- язвы в пищеварительном тракте;
- сахарный диабет;
- активный туберкулез;
- заболевания центральной нервной системы.
- воспалительный процесс в органах мочевыделения;
- большое количество крови в мочи;
- почечная венозная недостаточность;
- лейкоциты в моче (примерно 100 и более);
- выраженная бактериурия;
- наличие камня в мочеточнике на одном уровне более 4 недель;
- конкремент полностью перекрывает просвет мочевых путей;
- почечный поликистоз;
- туберкулез органов мочевыделительной системы;
- злокачественная опухоль в области малого таза;
- азотемия.
Оперативные вмешательства считаются высокоэффективными, но при этом имеют четкие показания к проведению. К таковым относятся:
- Частые приступы колики, влияющие на трудоспособность человека.
- Стойкое нарушение оттока мочи, приводящее к отекам почки.
- Частые заболевания пиелонефритом, что приводит к развитию почечной недостаточности.
- Гнойное воспаление почки (абсцесс, карбункул, нагноившаяся киста).
- Конкремент одной почки или мочеточника, мешающий оттоку мочи.
Среди классических оперативных вмешательств необходимо выделить органосохраняющие и радикальные методы. Тотальное удаление органа (нефрэктомия) используется как вынужденная мера и также имеет свои показания: калькулезный пионефроз, гидронефротическая трансформация почки в крайней стадии, апостематозный пиелонефрит. Эти показания являются основными, так как их существует во много раз больше и все зависит от общего состояния больного.
Среди органосохраняющих оперативных вмешательств необходимо выделить два основных вида – нефротомия и резекция. Суть этих методов состоит в том, что после вскрытия органа убирается конкремент с дальнейшим восстановлением его целостности и при необходимости его дренирования. Следует отметить то, что перед выполнением оперативного вмешательства и после его осуществления назначается поддерживающая медикаментозная терапия.
Необходимо добавить то, что после органосохраняющих процедур во многих случаях требуется повторная операция. Это связано с рецидивом нефролитиаза и вторичной закупоркой мочевыделительных путей.
Одним из современных методов лечения конкрементов, тем более коралловидных считается чрескожная (перкутанная) нефролитотрипсия. Это минимально инвазивное оперативное вмешательство проводится путем образования пункционного свища чашечно-лоханочной системы и удалением через его канал конкремента под эндоскопическим контролем. Чаще всего используется ультразвуковая литотрипсия. Для выполнения такой манипуляции применяются ригидные нефроскопы, различные петли, зажимы, генератор ультразвука и специальный наконечник генерирующий волны.
Процедуру начинают после выполнения нефростомы и через несколько суток нефростомическая трубка извлекается с последующим введением в ее просвет маленькой оптической системы. После этого начинается дробление конкремента под контролем данной оптической системы. Камни более крупных размеров удаляются с помощью петель и зажимов, либо их дробят а потом вымывают. Нефростомическую трубку после проведения операции оставляют еще на несколько суток.
Камни в почках могут быть удалены медикаментозным, инструментальным и хирургическим путем, но наиболее эффективной методикой считается проведение минимально инвазивного оперативного вмешательства.
источник
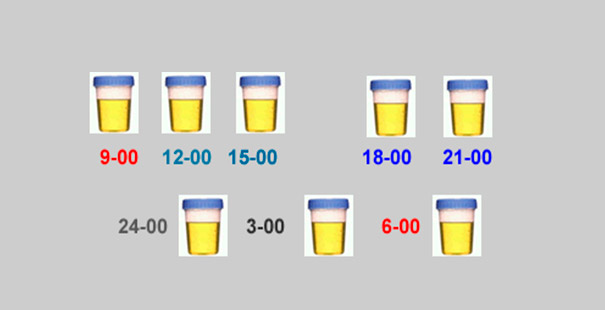
Причем объем жидкости, содержащейся в продуктах, не считается. К примеру, если за день выпито 2 литра, то количество мочи должно быть минимум 1,5 л.
Зная, какова суточная норма мочи у человека, можно своевременно выявить не только патологии органов мочеполовой системы, но и заподозрить нарушения функционирования сердца и сосудов, развитие инфекции, почечнокаменной болезни, сахарного диабета и иные отклонения в работе организма.
Суточный диурез в норме отличается в зависимости от пола и возраста человека. Также при ответе на вопрос, сколько литров мочи за сутки должно выходить, нужно учитывать ряд факторов, к примеру, принимает ли человек мочегонные препараты, включены ли в его рацион продукты и напитки, усиливающие диурез (арбуз, пиво), занят ли он физическим трудом, сопровождающимся чрезмерным потоотделением.
Все это следует принимать в расчет при определении нормы выделения мочи в сутки у взрослого.
Суточная норма мочи у мужчин — 1000-2000 мл, у женщин она меньше и составляет 1000-1600 мл.
Важным показателем является не только суточный диурез, но количество мочеиспусканий за 24 часа. Весь объем урины, который выделяется за сутки, можно разделить на дневной и ночной диурез. Они соотносятся как 3:1 или 4:1, такие показатели считаются нормой.
Когда ночные показатели превышают норму, такое состояние называется никтурией. Оно может указывать на различные патологии, в том числе диабет, нефросклероз, пиелонефрит, гломерулонефрит.

- сухую чистую емкость объемом не менее 3 литров, в которую нужно будет собирать в течение суток мочу, к примеру, с утра 6 и до 6 утра следующего дня;
- мерный контейнер;
- лист бумаги, на который нужно будет записывать объем урины и количество всей принятой за время этой процедуры жидкости, в том числе соков, чая, первых блюд.
Полученные результаты сравниваются с показателем нормы суточного диуреза.
Для определения суточного количества мочи может быть назначена проба Зимницкого. При ее проведении урину собирают через каждые 3 часа в разную тару.
Все, что собрано с 6 до 18 часов, относит к дневному диурезу, а остальное — к ночному. В предоставленных биоматериалах определяют плотность мочи. В норме у здорового человека количество выделившейся мочи за 1 раз варьирует от 40 до 300 мл.
Также с помощью мочи, собранной за сутки, можно определить еще один важный показатель, позволяющий выявить имеющиеся патологии — минутный диурез.
Это количество мочи, выделяемое за минуту. Его определяют при проведении пробы Реберга, позволяющей узнать скорость клубочковой фильтрации. Для ее проведения на голодный желудок нужно выпить пол-литра воды. Первая урина для пробы непригодна.
Мочу нужно собирать, начиная со 2-го мочеиспускания, на протяжении суток в одну посуду. При этом важно записывать объем разовой порции и время ее сбора. Разделив объем мочи, собранной за сутки, на 1440, получаем ее количество в минуту. Норма диуреза в этом случае — 0,55-1 мл.
Еще одним важным показателем, который удается определить с помощью сбора мочи за сутки, является почасовой диурез.
Если больной находится в коматозном состоянии, то ему присоединяют катетер к мочевому пузырю и определяют объем выделившейся мочи, это важно при выборе лекарства. Нормой считается объем мочи 30-50 мл. Когда ее количество сокращается до 15 мл, проводят интенсивную инфузионную терапию. Когда кровяное давление не выходит за границы нормы, а мочи отходит мало, вводят внутривенно диуретики.
При беременности в организме может накапливаться большое количество воды, что становится причиной увеличения веса, отеков нижних конечностей, скопления жидкости в абдоминальной полости. Поэтому важно знать, сколько должно быть мочи за сутки в период вынашивания плода.
Нормальное выделение урины у женщин во время беременности может варьировать от 60 до 80% от выпитой жидкости.
Чтобы рассчитать количество мочи, выделяемое в течение суток, потенциальная мама должна заполнять таблицу, в которую нужно вносить объем выпитой и выделившейся жидкости.
Полученные показатели позволяют врачу выявить наличие патологии и прописать необходимую терапию. Не стоит заниматься самолечением, так как беременным женщинам для нормализации диуреза могут быть выписаны различные медикаменты в зависимости от причины, спровоцировавшей отклонение.
Измерение суточного диуреза во время вынашивания плода не является обязательным, оно проводится при подозрении на внутренние отеки или риск появления гестоза.

Из-за небольшого объема употребляемой жидкости ее количество у новорожденных незначительное и может колебаться от 0 до 60 мл.
Полиурией у новорожденных будет считаться превышение этого объема в 1,5-2 раза. Но следует учитывать, что количество выделяемой урины может увеличиваться у недоношенных малышей и искусственников.
По мере роста малыша суточный диурез будет увеличиваться.
Рассчитывают его по формуле: 600+100×(р-1), где р — это возраст ребенка.
В зависимости от того, какое количество мочи выделяется за сутки, различают, такие патологии диуреза, как:
- Полиурия. При таком отклонении от нормы объем урины составляет минимум 3 литра. Много мочи может выделяться из-за нарушения синтеза антидиуретического гормона. Полиурия может указывать на болезни сердца, нарушение обмена веществ, эндокринные патологии, такие как сахарный диабет, синдром Конна. Такое состояние характерно для почечной недостаточности. Оно может возникать, когда у пациента такие заболевания почек, как пиелонефрит, нефросклероз. В большом количестве моча выделяется при назначении диуретиков.
- Олигурия. О ней говорят, когда объем выделяемой урины составляет максимум 500 мл. Анурией называют патологическое состояние, когда суточный диурез у взрослого уменьшается до 50 мл. Причин нарушения отхождения мочи множество. Уменьшение объема урины у здоровых людей может быть связано с высокой температурой воздуха, обезвоживанием организма из-за диареи и рвоты. Возникновение олигурии и анурии — это неблагоприятный прогностический признак при многихпатологиях. Они наблюдаются при резком падении давления, уменьшении массы циркулирующей крови. Их может спровоцировать большая кровопотеря, непрекращающаяся рвота, профузный понос, шоковое состояние. Острая почечная недостаточность, нефрит, массовое разрушение эритроцитов, инфекции почек бактериальной этиологии также могут сопровождаться олигурией.
- Поллакиурия. Это патологическое состояние, при котором наблюдается частое мочеиспускание в дневное время (не стоит путать с никтурией, когда оно учащено ночью), но суточный диурез остается в норме, уменьшается только объем мочи за одно мочеиспускание. Возникнуть поллакиурия может при различных состояниях, например, при психоэмоциональном возбуждении, переохлаждении, цистите, почечнокаменной болезни.
Важно оценить не только объем суточного диуреза, но и состав урины. Когда уровень осмотических веществ в ней превышает норму, то говорят об осмотическом диурезе, который развивается при увеличении уровня глюкозы, мочевой кислоты, гидрокарбонатов и ряда иных веществ в организме.
Когда выделяется моча с низким содержанием осмотически активных веществ, говорят о водном диурезе, который при отсутствии патологий может развиваться при употреблении большого количества жидкости.
источник
При мочеиспускании из организма выводятся все оставшиеся при обмене веществ токсины, продукты этих процессов и другие опасные вещества. Также с мочой выходят и медикаментозные препараты, принимаемые человеком, в измененном или чистом виде. Обычно объём урины у человека без проблем со здоровьем равняется общему объему жидкости, выпитому за сутки.
Как правило, это около 500 мл, если в работе организма нет сбоев и патологий. В случае малого количества мочи и отсутствие позывов к деуринации медики ставят диагноз олигурия. Он отличается от обычных проблем с мочеиспусканием, когда при наполнении органа жидкости формируются много, но существует трудности с ее вытеканием наружу. Почему в организме образовывается мало мочи и нужно ли это лечить? Рассмотрим нюансы работы мочеполовой системы относительно вывода и образования урины.
Олигурия может вызываться различными факторами или совокупностью причин, которые делятся на постренальные, премиальные или почечные. Все причины определяют не только вид олигурии, но и метод лечения.
Олигурия премиального типа характеризуется состоянием, при котором вырабатывается малое количество мочи. Это происходит из-за недостаточной перфузии в почках или при поражении их мелких или крупных сосудов. При этом заболевании происходит уменьшение количества межклеточной жидкости, сопровождаемое интенсивной потерей организмом натрия.
Чаще всего это бывает при патологиях почечной артерии, сосудов, сердечной недостаточности, пороков сердца и его клапана, при недостаточном объеме крови и других заболеваниях. Часто олигурию премиального типа путают с ложной, которая появляется при длительной тошноте, поносе, рвоте, при интенсивном потоотделении или кровотечении.
Олигурия почечного типа вызывается нарушениями в анатомическом строении почек или их структуре. Чаще всего это заболевание проходят при интерстициальном нефрите или при некрозе канальцев в острой форме. Также почечный тип олигурии бывает при тромбоцитопенической пурпуре, бактериальном и подобных заболеваниях.
Олигурия постренального типа сопровождается малым выделением мочи из-за возникновения барьеров на пути оттока. В качестве таких препятствий могут выступать камни, сгустки крови, опухоли или стеноз. Возможности произвести нормальное мочеиспускание у пациента нет. Как правило, олигурия такого типа бывает при двусторонней обструкции уретрального канала или мочевыводящих путей. В редких случаях она может быть получена при родах из-за травмы.
Как правило, олигурия поражает детей столь же часто, как и взрослых, и по тем же причинам. Но у детей есть несколько особых случаев, на которые необходимо обратить отдельное внимание.
источник
Жизнь с одной почкой возможна. Оставшийся орган выполняет двойную функцию по фильтрации мочи, и человеку не приходится сильно менять привычный образ жизни. Но отсутствие почки все же увеличивает риск износа почечной ткани в будущем из-за высокой нагрузки. Снизить вероятность осложнений можно благодаря правильному питанию и отказу от вредных привычек.
В двух органах происходит фильтрация крови и формирование урины. При этом из кровеносного русла удаляются:
- токсины;
- излишки жидкости;
- продукты тканевого метаболизма;
- соли;
- шлаки.
Фильтрация происходит в почечных канальцах.
Если орган один, то почка начинает функционировать с двойной нагрузкой. Чтобы справиться с очищением крови, оставшийся орган увеличивается в размере. Рост тканей и формирование дополнительных почечных канальцев позволяет компенсировать отсутствие «напарницы». Адаптация после нефрэктомии происходит за несколько месяцев.

Вопрос, можно ли жить без одной почки, возникает у людей, перенесших нефрэктомию. Компенсаторный механизм запускает наращивание почечных структур, и спустя несколько месяцев восстанавливается полноценная фильтрация.
Полноценно жить после нефрэктомии помогут:
- диетическое питание;
- отказ от вредных привычек;
- умеренные физические нагрузки;
- контроль веса;
- регулярное обследование для проверки почечных функций.
Рекомендуется постоянно контролировать внешние показатели урины. Если моча изменила цвет или в ней появились примеси, то это повод для посещения уролога.
Сразу после операции осложнений почти не бывает. У некоторых людей происходит нагноение швов из-за неправильного ухода за раной. В редких случаях бывают внутренние кровотечения.
При несоблюдении врачебных рекомендаций возможен тромбоз артерий или вен. Отрыв кровяного сгустка становится причиной опасных для жизни состояний:
- инсульт;
- тромбоэмболия легочной артерии;
- инфаркт.

Ранние осложнения встречаются нечасто. Обычно развиваются отдаленные последствия нефрэктомии:
- артериальная гипертензия;
- снижение клубочковой фильтрации;
- выделение белка с мочой;
- почечная недостаточность;
- спайки в области хирургического вмешательства.
Снизить риск поздних осложнений позволит внимательное отношение к своему здоровью. Не нужно откладывать визит к врачу, когда нарушается мочевыделение или изменяется внешний вид урины.
На продолжительность жизни удаление не влияет. Человек может прожить после нефрэктомии долго, если будет соблюдать несложные рекомендации по питанию и не перенапрягаться.

Человек с одной почкой редко получает инвалидность. Большинство продолжает вести привычный образ жизни. Но чтобы поддерживать функции организма и избежать ухудшения здоровья, потребуется соблюдать незначительные ограничения.
После удаления почки следует ограничить употребление:
- соли (она задерживает жидкость, повышая риск гипертонии);
- белков (яйца, мясо, молочная продукция);
- еды, содержащей усилители вкуса или искусственные ароматизаторы;
- грибов;
- пряностей;
- консервов и копченостей;
- сдобной выпечки;
- чеснока и лука.
Под строгим запретом – спиртные напитки. Алкоголь негативно влияет на почечную фильтрацию.
В рационе должны быть овощи, злаки, нежирное мясо и фрукты.
Важно соблюдать питьевой режим. После удаления одного органа рекомендуется пить не больше литра в день. При расчете дневной нормы учитывается не только выпитая вода, но и соки, морсы. Избыточное питье приводит к отечности.

Для поддержания функций единственной почки во время реабилитации уролог может назначить:
- Гипотензивные средства (Пропранолол, Метопролол). При повышенном давлении страдают сосуды, в том числе и снабжающие почечную ткань. Ухудшается питание орган, увеличивается нагрузка на нефроны.
- Диуретики (Клопамид, Триамтерен). Мочегонные препараты нужны для устранения отеков и стимуляции мочевыделения.
При выявлении почечной недостаточности подбираются медикаменты для замедления ее прогрессирования. Чаще урологи назначают Эповитан, Ренагель, Маннит.
Один орган может справиться с очищением крови и выработкой урины. Но даже если почка здорова, ей необходима поддержка. Хорошо помогают БАДы. Врач может порекомендовать:
- Ренефорт. Защищает нефроны от повреждений, предотвращает образование камней.
- Радаклин. Стимулирует кровообращение в почечных тканях, улучшает работу нефронов.
- Нефролептин. Общеукрепляющее действие, нормализация почечных функций.
Несмотря на то, что биодобавки обладают разным действием, нужно пить только одно средство. Закончив курс лечения одним препаратом, можно начать принимать другой.

Почки любят физическую активность, и спорт не противопоказан. Но если орган только один, то следует избегать занятий, где возможны травмы поясницы:
- горнолыжные спуски;
- баскетбол;
- футбол;
- контактные виды спорта (карате, бокс);
- альпинизм;
- прыжки с трамплина в воду.
Нежелательно, если функционирует только один орган, заниматься бодибилдингом – создается большая нагрузка на единственную почку. Если же привлекает этот вид спорта, то жимы и рывки с большими тяжестями нужно выполнять лежа. При единственной почке сложно нарастить мышечную массу. Когда функционирует только один орган, потребление белка, необходимого для роста мышц, ограничивается.
Для почек полезна гимнастика с поворотами и наклонами корпуса.
Люди, у которых один орган был удален по показаниям, а второй здоров, могут также после реабилитации полноценно заниматься спортом.

Выписка из стационара, при отсутствии осложнений, происходит на 7-10 сутки. Но при этом требуется:
- 30 дней носить специальный бандаж;
- 3 месяца не поднимать тяжести больше 3 кг.
Если одна почка здорова и труд не связан с физическими нагрузками, то при нормальном самочувствии на работу можно вернуться через месяц после нефрэктомии.
При тяжелых нагрузках вопрос о возвращении на работу решается индивидуально. Обычно человеку рекомендуют перейти на легкий труд или временно сменить сферу деятельности до окончания реабилитации.
Отсутствие одной почки – не приговор. Если один орган с рождения, то женщина имеет возможность забеременеть и без осложнений выносить здорового младенца. Почечные нефроны справляются с повышенной нагрузкой во время вынашивания плода.
Когда один орган удален из-за заболевания, при планировании беременности нужна консультация уролога. Противопоказанием могут стать почечные болезни или недавно проведенная нефрэктомия.

В соответствии с российским законодательством врожденное или приобретенное отсутствие почки является поводом для того, чтобы юношу признали негодным к военной службе. При этом неважно, есть у парня инвалидность или нет.
Родители могут не знать, что у ребенка одна почка с рождения. Большинство детей с односторонней аплазией не отстают в развитии от своих сверстников, а аномалия выявляется случайно во время УЗИ или КТ. Прогноз зависит от нескольких факторов.
- Правая. Чаще левый орган продуктивно справляется с возникшей нагрузкой и выполняет двойную функцию. Отсутствие правой почки встречается чаще.
- Левая. Левосторонняя аплазия протекает тяжелее. Нередко один правый орган не может справиться с фильтрацией, появляются нарушения мочевыделения.
Здоровье оставшейся почечной структуры:
- Врожденная одна почка, и она полностью здорова. Аномалия не причиняет беспокойства, прогноз благоприятен.
- В развитии сформированного органа есть отклонения. Уже в первые дни или месяцы жизни у грудничка появляется отечность, нарушается мочеиспускание и отмечаются признаки общей интоксикации (лихорадка, кожные высыпания, плаксивость, нарушение сна).
После подтверждения диагноза «почечная аплазия» детские урологи дают рекомендации, что делать, чтобы избежать возможных осложнений:
- Регулярно сдавать анализы и проходить обследование у специалиста.
- Кормить сбалансировано. Нельзя, чтобы в детском рационе было много белка, жирных продуктов и соли. Меню должно быть полноценным, соответствовать возрасту.
- Поддерживать иммунитет. Простудные заболевания могут дать осложнения, которые проявятся в нарушении почечных функций.
- Контролировать вес и общее развитие. Первый тревожный признак – ребенок хуже растет и отстает от сверстников.
- Следить за питьем. Вода нужна для формирования урины и восполнения потерь жидкости с мочой и потом. Но пить нужно натуральные соки, морсы и чистую воду. Газированные напитки с химическими красителями и соки с добавлением консервантов детям нельзя давать.

В большинстве случаев, когда один сформированный орган мочевыделения здоров, прогноз для жизни благоприятен. Человек может иметь детей и полноценно жить.
Иногда аномалия сопровождается нарушениями в развитии репродуктивной сферы. У мужчин отсутствует один семявыводящий проток, что затрудняет возможность стать отцом. У девочек нарушается формирование матки и яичников. Однако репродуктивные патологии бывают нечасто.
Несмотря на нормальное развитие, ребенка с одной почкой нельзя считать полностью здоровым. Такие дети нуждаются в щадящем режиме и диспансерном учете у уролога.
Чтобы сохранить здоровье, человеку с единственной почкой следует избегать:
- подъема тяжестей;
- переохлаждений;
- интенсивных физических нагрузок;
- алкогольных возлияний;
- курения;
- употребления фаст-фудов, копченостей или большого количества соли.
Вредные факторы нарушают работу нефронов. Если орган один, то нездоровый образ жизни может привести к почечной недостаточности.
Когда работает только одна почка, нужно внимательно относиться к своему здоровью.
Признаки, что один мочевыделительный орган не справляется работой:
- уменьшение объема выделяемой урины;
- отечность;
- боль в области единственной почки;
- изменение характеристик урины (цвет, запах, появление примесей);
- повышение давления, плохо поддающееся лечению гипотензивными средствами;
- гипертермия.
При подозрении на нарушение работы единственной почки нужно посетить уролога.
При почечной аплазии или после нефрэктомии нужно раз в год сдавать анализы и проходить УЗИ. Это позволит своевременно выявить перегрузку нефронов и предотвратить почечную недостаточность.
источник
Почки выполняют в организме множество функций. Почки фильтруют шлаки и лишнюю жидкость из крови, поддерживают электролитный баланс крови (регулируют содержание натрия, фосфора, кальция и калия), участвуют в регуляции артериального давления, вырабатывают гормоны, которые необходимы для поддержания здоровья крови и костей.
У большинства людей есть две почки, по одной с каждой стороны позвоночника немного ниже грудной клетки. Каждая почка, размером с кулак, содержит около одного миллиона нефронов. Нефрон – это структурная единица почки, которая состоит из микроскопического клубочка и канальцев, где происходит процесс фильтрации шлаков из крови, которые затем попадают в собирательные трубочки мочевой системы.
У человека может быть единственная почка по одной из трех главных причин.
Человек может родиться только с одной почкой, состояние, известное как почечная агенезия. Дисплазия почки или другие врожденные дефекты делают одну почку не способной нормально функционировать. Много людей с агенезией почки или дисплазией почки живут нормальной, полноценной жизнью и обнаруживают, что живут с одной почкой – или с одной работающей почкой — только при обследовании, связанном с другими причинами.
Некоторым людям удаляют одну почку при лечении рака почки, травмы почки или другого заболевания. Операция по удалению почки называется нефрэктомией.
Большое количество людей жертвуют одну почку для пересадки члену семьи с терминальной почечной недостаточностью.
Почки удаляют шлаки и лишнюю воду от крови, чтобы сформировать мочу. Моча оттекает из почек через мочеточники к мочевому пузырю.
Большинство людей с единственной почкой живут нормальной, здоровой жизнью. Необходимо соблюдать меры предосторожности, чтобы сохранить функцию единственной почки.
Если наличие единственной почки действительно затрагивает Ваше здоровье, то изменения, вероятно, будут настолько небольшими и происходить так медленно, что Вы не будете замечать их. Однако эти постепенные изменения через длительный период времени могут потребовать определенных мер или лечения.
Изменения, которые могут быть связаны с единственной почкой, включают следующие:
Почки поддерживают нормальное артериальное давление, регулируя объем циркулирующей крови в кровеносном русле, а также вырабатывая гормон ренин, который работает совместно с другими гормонами, расширяя или сужая кровеносные сосуды. У многих людей, которые теряют или жертвуют почку, через несколько лет может повышаться артериальное давление.
Появление белка в моче, которое называется протеинурией, является признаком заболевания почек. У людей, после того, как они живут с единственной почкой в течение нескольких лет, часто появляется белок в моче.
Скорость клубочковой фильтрации (СКФ) показывает: насколько эффективно почки удаляют шлаки из Вашей крови. У людей с единственной почкой снижается скорость клубочковой фильтрации.
В нефроне крошечные кровеносные сосуды переплетаются с собирающими мочу трубочками. Каждая почка содержит приблизительно 1 миллион нефронов.
Вы можете иметь высокое артериальное давление, протеинурию и снижение СКФ и все еще чувствовать себя прекрасно. Пока эти состояния находятся под контролем, они, вероятно, не угрожают Вашему здоровью и жизни. Регулярно посещайте своего врача, чтобы контролировать эти изменения.
Наблюдение врача
Ваш доктор контролирует функцию Ваших почек, измеряя Ваше артериальное давление, и назначая один раз в год анализы крови и мочи.
Нормальное артериальное давление составляет 120/80 мм.рт.ст. или ниже. У Вас повышенное артериальное давление, если при измерении оно выше 140/90 мм.рт.ст. Пациенты с заболеваниями почек или с единственной почкой должны поддерживать свое артериальное давление ниже 130/80 мм.рт.ст. Контроль артериального давления очень важен, так как высокое артериальное давление может повредить почки.
Для выявления белка в моче Ваш доктор может использовать полоску специальной бумаги, которую опускают в небольшую чашку с Вашей мочой. Цвет тест-полоски указывает на наличие или отсутствие белка в моче. Более чувствительный тест на наличие белка в моче (протеинурия) проводят в лаборатории, а также вычисляют соотношение белка к креатинину. Высокое соотношение белка к креатинину в моче (выше 30 миллиграммов альбумина на 1 грамм креатинина) показывает, что происходят потери белка, который должен оставаться в крови.
Раньше для измерения СКФ требовалось введение контрастного вещества в кровоток, а затем в течение 24 часов необходимо собирать мочу (суточный анализ мочи), чтобы измерить, сколько контрастного вещества профильтровали почки за данное время. В настоящее время, СКФ измеряют другим способом, который основан на вычислении количества креатинина в небольшом количестве крови. Новый метод вычисления СКФ использует специальную формулу, где учитывается уровень креатинина, вес, возраст, пол и раса пациента. Некоторые лаборатории вычисляют СКФ одновременно с исследованием уровня креатинина в крови. Если скорость клубочковой фильтрации составляет ниже 60, у Вас есть хроническое заболевание почек.
Если Ваше артериальное давление выше нормального, то Вы должны вместе со своим врачом подобрать лечение, чтобы поддерживать артериальное давление не выше 130/80 мм.рт.ст. Для пациентов с единственной почкой необходимо внимательно подбирать лекарства, снижающие артериальное давление. Ингибиторы ангиотензин-превращающего фермента (ИАПФ) и блокаторы рецепторов к ангиотензину – это два класса лекарств, снижающих артериальное давление, которые защищают почку и снижают протеинурию. Однако, при стенозе почечной артерии, то есть при сужении кровоснабжающей почку артерии, эти лекарства противопоказаны. Мочегонные препараты также могут снижать артериальное давление за счет уменьшения объема циркулирующей крови. Лечение повышенного артериального давления может потребовать назначения комбинации из двух или более лекарств, в дополнение к изменениям в диете и образе жизни.
Наличие единственной почки не означает, что Вы должны соблюдать специальную диету. Вы просто должны правильно питаться, включая в свой рацион фрукты, овощи, злаки и обезжиренные молочные продукты. Ограничьте ежедневное потребление соли (натрий) до 2 граммов или меньше, если у Вас повышенное артериальное давление. Обращайте внимание на количество натрия, написанное на этикетках продуктов, а также ведите дневник потребления соли. Ограничьте алкоголь и кофе.
Избегайте богатых белками диет. В организме белок распадается на продукты распада, шлаки, которые должны вывести почки, таким образом, большое количество белка в пище дает дополнительную нагрузку на почки. Для правильного питания необходимо потребление умеренного количества белка. Врач-диетолог поможет Вам определить необходимое количество белка, которое должно поступать с пищей.
Некоторые доктора советуют пациентам с единственной почкой избегать контактных видов спорта, например, бокс, хоккей и футбол. Одно исследование показало, что при дорожно-транспортных происшествиях или падении с велосипеда почки повреждаются более серьезно, чем при спортивных соревнованиях. В последние годы, атлеты с единственной рабочей почкой участвуют в спортивных соревнованиях самого высокого уровня. Наличие единственной почки автоматически не исключает занятий спортом. Детей необходимо поощрять заниматься спортом, даже если контактные виды спорта запрещены. Специальное защитное снаряжение, например дополнительные жилеты под униформой, снимает ограничения для занятий пациентов с единственной почкой баскетболом или футболом. Доктора, родители и пациенты с единственной почкой должны оценивать риск любой деятельности, чтобы принять правильное решение.
источник

