СОЗДАТЬ НОВОЕ СООБЩЕНИЕ. Но Вы — неавторизованный пользователь.
Если Вы регистрировались ранее, то «залогиньтесь» (форма логина в правой верхней части сайта). Если вы здесь впервые, то зарегистрируйтесь.
Если Вы зарегистрируетесь, то сможете в дальнейшем отслеживать ответы на свои сообщения, продолжать диалог в интересных темах с другими пользователями и консультантами. Помимо этого, регистрация позволит Вам вести приватную переписку с консультантами и другими пользователями сайта.
Зарегистрироваться Создать сообщение без регистрации
Напишите Ваше мнение о вопросе, ответах и других мнениях:
Здравствуйте! Меня зовут дмитрий, я студент 5 курса мед.Университета. Проблема у меня следующая — последние пару недель иногда зудят глаза — как при усталости. Протираю (сквозь веки естественно) немного покраснеют, послезятся и пройдет. Сегодня, после очередного протирания — появилось ощущение инородного тела на поверхности глаза. Думал ресничка попала, когда протирал. Оказалось — наружная оболочка склеры на большой площади отошла от глаза и при движении глазного яблока — образует складки, которые то на роговицу находят, то в сторону. Боли нет, про конъюнктивит знаю, про отслаивание роговицы тоже слышал. А с таким — чтобы от протирания глаза отслоилаь склера — впервые столкнулся. На сколько серьезная проблема? Реально ли дома устранить, или надо поторопиться к специалисту на прием?
Давайте рассмотрим данный вопрос, с биологический точки зрения. Такой болезни, как «отек слизистой глаза» не существует. Ее так называют лишь для упрощения восприятия. С биологической точки зрения, слизистая – это многослойный плоский неороговевающий эпителий (как в ротовой полости, глотке). В глазе, конечно, эпителия нет. В данном случае, речь идет об образованиях в наружной оболочке глаза (склере), в ее передней части – роговице, внутренней части верхнего века, внутренней части нижнего века, или же конъюнктиве.
Отек слизистой глаза — причины данного состояния?
Отечность может быть вызвана множеством причин, и у многих из них различные симптомы. Ниже мы приведем самые часто встречаемые причины возникновения отёка. А также разберемся с их симптомами.
Нередко отеки могут вызываться разного рода аллергией. В случае аллергии отек имеет следующие симптомы:
- Зуд;
- Жжение;
- Покраснение и отек век;
- Светобоязнь и слезотечение;
- Ощущения инородного тела в глазу.
Во большинстве случаях, такие симптомы, как боль и гной – отсутствуют.
Острый аллергический отёк слизистой глаза выделяется тем, что возникает на обоих глазах и развивается с большой скоростью, а отек и зуд чувствуются сильнее, что не позволяет нормально открыть глаза, человек может только «щуриться».
Как внешние, так и внутренние инфекции могут вызывать отек. В таком случае отек — это лишь часть общего состояния организма, и нужно лечить не только его, но и причину, которая его вызвала. Понять, что это инфекция, можно по следующим симптомам:
- Боль;
- Покраснение глаз;
- Резь;
- Зуд;
- Выделение гноя (или слизи);
- В редких случаях на конъюнктиве (тонкая прозрачная ткань, покрывающая глаз снаружи) наблюдается появление снимаемых пленок.
При попадании инфекций (вирусных или бактериальных) редко поражаются оба глаза.
Самыми заразными и часто встречаемыми формами, которые передаются контактным, или воздушно-капельным путем являются:
- Острый эпидемический конъюнктивит;
- Менингококковый конъюнктивит;
- Пневмококковый конъюнктивит.
Нередко можно наблюдать аденовирусный конъюнктивит, симптоматика которого схожа с обычной простудой или лихорадкой. Боль в горле вначале, и проявление конъюнктивита позже.
Глаз — один из самых легко повреждаемых органов. Он находится снаружи и порой на мелкие травмы не обращают внимания, хотя не стоит ими пренебрегать. Ведь эти травмы могут привести к полной слепоте. Требуется обратиться к врачу при следующих симптомах:
- Обильное слезотечение;
- Снижение остроты зрения;
- Кровоизлияние, приводящие к выпячиванию глазного яблока.
Часто причинами отека могут являться: инородные тела (песок, пыль), клещи, раздражение ветром или светобоязнь (как причина, а не следствие).
Порой операции по улучшению зрения, или удалению катаракты, могут нести за собой негативные побочные эффекты. И одним их них может стать отек. Также возможно снижение зрения, присутствует чувство затуманивания. Зачастую такие отеки проходят в первую неделю после операций.
Как и любое изменение, новообразование или болезнь, отек слизистой глаза без необходимого лечения может вызывать осложнения и не желаемые последствия. Такие как блефарит, кератит, ирит, язва роговицы, ячмень, рожа, абсцесс век, фурункул.
Некоторые из осложнений заразны для окружающих, и, кроме немедленного лечения, требуют изоляции до полного выздоровления.
Из-за несерьезного отношения к тому, что слизистая глаза опухла, часто (у 20% населения) наблюдается хотя бы единожды случай заболевания блефаритом.
Возможны и более тяжелые случаи — ползучая язва роговицы. Эта патология протекает достаточно долго и имеет массу симптомов (боль в глазах, сильная светобоязнь, слезотечение и прочие). Она вызывается хроническими болезнями роговицы, которые, в свою очередь, развиваются из-за влияния стрептококков. Данное заболевание должно лечиться только в условиях стационара и под постоянным присмотром врача.
Если вы утром заметили отечность в области глазного яблока, то попробуйте разобраться в причине ее появления.
Убедитесь, что это не аллергическая реакция (советы выше помогут это сделать). Если причиной отека слизистой глаза стала аллергия — срочно исключите аллерген. Промойте глаза настоем ромашки или кипяченой (охлажденной) водой (это поможет снять неприятные ощущения). А также выпейте препарат типа Супрастина (антигистаминные средства — уменьшают аллергическую реакцию).
Если это не аллергия, или вы не обнаружили аллерген — нужно сразу обратиться к врачу-офтальмологу. Он осмотрит вас, направит на сдачу биологических анализов для бактериологического исследования, выделения чистой культуры. Возможно, в дальнейшем потребуется провести тесты на чувствительность к антибиотикам.
Неотложная терапия в случае когда слизистая глаза опухла, чаще всего может включать в себя следующие препараты:
- Дезинфицирующие, а также антисептические: фурацилин (раствор), перманганат калия и перекись водорода, при бактериальных инфекциях;
- Одними из главных препаратов для лечения аллергического отека являются: Кларатин, Эриус, Тавегил и подобные. Их основные свойства — десенсибилизирующие и антигистаминные.
- Противовирусные препараты, в том числе для местного глазного применения (Зовиракс, Фамцикловир и прочие) для лечения офтальмогерпеса.
Это не весь список применяемых препаратов. Остальные лекарства могут использоваться в виде инъекций или таблеток. Такие, как антибиотики или иммунные стимуляторы, применяются только по назначению врача.
В некоторых случаях лечение может быть затруднено, в свете чего могут использоваться гормональные кортикостероидные препараты, но в течение короткого периода и с учетом противопоказаний и сопутствующих заболеваний.
Значимое место в процессе лечения воспалений занимают глазные капли. Они помогают снять отек, ослабить слезоточивость, обезболить глаз, но многие имеют достаточной большой список побочных эффектов, поэтому использовать их самостоятельно строго запрещено. Назначаются они только врачом.
А также в процессе лечения отека слизистой глаза могут применяться средства народной медицины, такие как:
- Обработка век с помощью настоя холодного черного чая, или промывание глаз теплым настоем (он обладает антисептическими свойствами и помогает снять отечность глаз);
- Компрессы из сырого тертого картофеля, который также ослабит отек и имеет эффект обезболивания;
- Промывание глаз теплым водным раствором прополиса или меда, помогут при дефектах, травмах или язвах роговицы.
- Настои ромашки, липы, шалфея, укропа, арники или василька обладают противовоспалительным действием на слизистую глаза. Использовать их нужно несколько раз в день.
Важно понимать, что не стоит ограничиваться этими средствами и думать, что все вылечится само по себе. В первую очередь необходимо обратиться к врачу-офтальмологу для осмотра и назначения полноценного лечения.
После хирургического вмешательства отек может приносить неудобства некоторое время. Для скорейшего выздоровления и улучшения самочувствия можно воспользоваться следующими советами:
- Во время сна голова должна находится на уровень выше ног. Это обеспечит значимый отток крови и ослабит отёк.
- Снизить нагрузку на глаза. Меньше читать, использовать компьютер или телевизор, реже находится в ярких местах.
- Избегайте пыльных и солнечных мест (по возможности необходимо использовать солнцезащитные очки).
- До момента полного выздоровления, ограничьте себя в занятиях спортом и любыми другими видами физической нагрузки.
- Не рекомендуется посещение сауны и подобных мест.
Эти простые советы помогут в кратчайшие сроки избавиться от отека слизистой глаза образовавшегося в результате аллергической реакции, инфекционного заболевания, осложненного лечения или операций. А в случае возникновения дополнительных вопросов необходимо обратиться к врачу-офтальмологу.
Синдром сухого глаза (ксерофтальмия) – это одно из наиболее частых заболеваний глаз и составляет существенный процент причин визитов в офтальмологический кабинет. Сухость оболочки глазного яблока имеет в своем основании нарушение секреции слез, в результате которого происходит высыхание конъюнктивы и роговицы. Отсутствие естественной защиты глаз от вредных факторов, создает благоприятные условия для развития бактериальных, вирусных и грибковых инфекций.
Изменение состава слез, а также аномалий в их физиологическом распределении по поверхности глаза, может привести к болезням и помутнению роговицы.
Слёзная плёнка глаз – это многокомпонентное вещество, находящееся на поверхности глазного яблока и выполняющее важную функцию в получении зрительных стимулов, а также защищает роговицу от действия атмосферного кислорода, оберегает от повреждений под воздействием высыхания и обладает антибактериальными свойствами.
При моргании отдельные компоненты слез, созданные слезными железами, распределяются на роговице глаза, в то время водная составляющая слезы помогает очищать глаза от попавших туда загрязнений.
Мы говорим о слёзной плёнке, а не о слое слез, потому что она имеет сложную структуру и состоит из трех различных, несмешивающихся слоев жидкости. В её составе находится слой жира, воды и слизи. Слой слизистой оболочки, которая находится непосредственно на эпителии роговицы, значительно снижает поверхностное натяжение слезной пленки и позволяет водному слою равномерно и быстро покрывать поверхность эпителия. Нарушение этого слоя являются причиной повреждения эпителия роговицы, даже тогда, когда количество выделяемых слез достаточно.
Водный слой отвечает за создание надлежащей среды для эпителиальных клеток, обеспечивая их основными питательными веществами, а также очищает поверхность глаза от продуктов обмена веществ и посторонних включений.
Самый внешний слезно-жировой слой защищает от испарения водного слоя, а также обеспечивает стабильность и оптическую гладкость поверхности слёзной плёнки.
Толщина слёзной плёнки меняется между морганиями, но физиологически её структура остается постоянной.
Сухие глаза могут возникнуть у людей, склонных к хроническим ревматическим заболеваниям неизвестной причины – идиопатический синдром сухого глаза. Чаще всего ксерофтальмия появляется при синдроме Шегрена. Сопутствующими симптомами являются: чувство сухости во рту, проблемы с жеванием и глотанием пищи, затруднения речи, кариес зубов, увеличение слюнных желез, изменения лимфатических узлов в легких, в почках или печени, а также артрит и синдром белых пальцев. Полезным в диагностике является определение аутоантител ANA, анти-Ro, анти-La и проведение биопсии слюнной железы.
Ксерофтальмия может возникнуть также в ходе аутоиммунных буллезных синдромов. В процессе развития этих заболеваний происходит патологическое рубцевание конъюнктиву, образование спаек конъюнктиву, а также высыхание поверхности роговицы, слущивание эпителия роговицы. Это происходит в результате развития воспалительного процесса, усиливающего деятельность слезных желез. Появляются клетки собственного организма, направленные на уничтожение правильно построенных и функционирующих клеток, выделяющих слезы. Не изучены точно все механизмы, вызывающие аутоиммунные реакции организма человека, но и проводятся экспериментальные исследования, ищущие причины. При нынешнем уровне знаний, лечение таких состояний, как и других аутоиммунных заболеваний, только симптоматическое и направлено на торможение разрушения клеток слезной железы.
Еще одним виновником синдрома сухого глаза могут быть обширные ожоги конъюнктивы. В результате такого состояния происходит рубцевание конъюнктивальной ткани, нарушение функций и строения бокаловидных клеток, а также уменьшается их количество в слизистой оболочке. Это влечет за собой последствия в виде уменьшенного количества слизи. Нестабильный состав слёзной плёнки затрудняет её удержание на поверхности глаза. В результате происходит высыхание глазного яблока несмотря на иногда повышенную секрецию слез.
Другим заболеванием, которое может привести к развитию синдрома сухого глаза является трахома, то есть хронический бактериальный конъюнктивит вызванный Chlamydia trachomatis. Когда-то его называли египетским воспалением глаз, сейчас практически ликвидировано в Европе и Северной Америке, однако распространенно в слаборазвитых странах Африки, Азии и Южной Америки, в среде с низким уровнем гигиены. Развитие туризма и большая миграция населения привели к тому, что эта болезнь бывает всё больше затрагивает страны с высоким уровнем развития. Начальные стадии трахома характеризуются появлением на конъюнктиве, особенно верхних век, так называемых игл или желтоватых выростов. С развитием болезни количество комков систематически увеличивается, меняет цвет на интенсивно желтый, а их консистенция напоминает желе.
Говоря о причинах синдрома сухого глаза, нельзя забывать об нейрогенных основаниях расстройств эндокринной и слезообразующей систем. На это влияет повреждение лицевого нерва (VII) и тройничного нерва. Развитие синдрома сухого глаза вызывает паралич лицевого нерва, проходящий с поражением мышцы, отвечающий за закрытие глазной щели. Постоянно поднятое верхнее веко вызывает пересыхание поверхности глазного яблока, что, даже несмотря на повышенную секрецию слез, дает неприятные ощущение сухости в глазу, раздражение конъюнктивы или песка под веком.
Среди других причин нарушений секреции слез следует выделить:
- слишком низкая частота моргания (например, при работе на компьютере, чтение, катание на автомобиле, просмотр телепередач);
- нахождение в прокуренных помещениях, с центральным отоплением, кондиционером, на ветру;
- загрязнение окружающей среды промышленными газами и пылью;
- плохо леченные болезни конъюнктивы;
- беременность;
- стресс;
- шрамы конъюнктивы;
- злоупотребление каплями для глаз, содержащими консерванты;
- дефицит витамина А;
- старость;
- ношение контактных линз;
- менопауза (в частности, снижение уровня эстрогена, что может быть устранено при помощи гормональной заместительной терапии);
- прием противозачаточных таблеток;
- прием некоторых противоаллергических и психотропных препаратов;
- некоторые заболевания (сахарный диабет, себорея, акне, заболевания щитовидной железы).
Ксерофтальмия – это нарушение секреции слез, которое вызывает сухость конъюнктивы и роговицы, а в результате пилинга эпителия глаз лишается естественной защиты. Сухой глаз может также появиться при неправильной структуре слёзной плёнки, которая слишком быстро высыхает на поверхности глаза. В таком состоянии глаз становиться очень чувствительным к воздействию болезнетворных микроорганизмов, таких как грибы, бактерии и вирусы.
Больной ощущает сухость конъюнктивы, иногда слизистой оболочки носа и горла, зуд, жжение, а когда роговица высыхает – жгучую боль. Увеличивается частота моргания, появляется зуд век, может возникнуть ощущение, что в глазу находится инородное тело, чаще всего пациенты описывают, как песок под веками, и субъективный отек век. Повышается чувствительность к свету и усталость глаз. В уголках глаз может скапливаться густая слизь.
У пациентов в развитой стадии заболевания могут возникать расстройства зрения, боль и светобоязнь. Как ни парадоксально, в начальной стадии развития синдрома сухого глаза больные жалуются на усиленное слезотечение, которое называют крокодиловыми слезами. Все неприятные симптомы усиливаются в помещении с сухим воздухом, полных сигаретного дыма или пыли, а также с кондиционером.
Синдром сухого глаза – сложное заболевание, которое влияет на общее состояние больного, на профессиональную деятельность и взаимодействие с окружающей средой. Нехарактерные начальные симптомы синдрома сухого глаза часто является причиной поздней постановки диагноза. Главное значение имеет хорошо собранное интервью от пациента, так как в физическом исследовании не обнаруживается симптомов, типичных только для сухого глаза.
Чтобы начать лечение, необходимо провести точную диагностику. Широко используются тесты из двух групп: исследование стабильности всей слёзной плёнки и тесты для оценки отдельных слове слёзной плёнки. Чаще всего применяются: биомикроскопия, тест Ширмера и тест времени прерывания слёзной пленки.
Биомикроскопия заключается в просмотре глаз пациента через офтальмологическую лампу. Таким простым способом удается оценить черты стабильности слёзной плёнки. Затем оценивают роговицу. Для этого закапывают по одной капле в конъюнктивальный мешок флуоресцеина, а затем просят пациента поморгать, и оценивают эпителий роговицы с помощью кобальтового фильтра щелевой лампы. Патологическим результатом считается наличие более 10 пятен флуоресцеина или диффузное окрашивание роговицы. Выполняется также тест Ширмера, который заключается в изучении с помощью двух небольших бумажек, размещенных под веками, количества слез производимых в течение одной минуты. Результат меньше 5 мм свидетельствует о расстройстве секреции слез. Также существует тест Шримера II, который оценивает рефлекторное выделение слез. В начале обезболивают конъюнктиву, а затем раздражают слизистую оболочку носа.
Еще один тест – время прерывания слёзной плёнки – является одним из наиболее распространенных и широко используемых тестов для оценки слёзной плёнки. Он заключается в определении времени сохранения слёзной плёнки на поверхности глаза. Патологический результат ниже 10 секунд.
Лечения синдрома сухого глаза симптоматическое, так как отсутствуют лекарства, действующих на причину болезни. Синдром сухого глаза лечит офтальмолог, – временно с помощью искусственных слез, чтобы увлажнить глаза и не допустить их пересыхания. Применяемые препараты являются производными метил целлюлозы, гиалуроновой кислоты, поливинилового спирта и других соединений. Эти вещества характеризуются различной степенью вязкости. Их недостатком является короткий срок действия и необходимость использования каждый час. Немного эффективнее гели для глаз, которые используются каждые 6 часов.
Важно постоянство терапии, регулярность использования и хороший выбор капель. Искусственные слезы, содержащие консерванты могут раздражать глаза, поэтому лучше выбрать искусственные слезы, не содержащие этих средств. Полезны, в случае синдрома сухого глаза, гиалуронат натрия, экстракт календулы. Нужно помнить о плотном закрытии упаковки.
В случае несмыкания век, когда применение искусственных слез не дает улучшения, применяются мягкие контактные линзы. Они вызывают образование гладкого и влажного слоя на поверхности глаза, что помогают увлажнять пересушенный эпителий роговицы и конъюнктиву.
Если удастся улучшить, можно применить лазерный операцию закрытия слезных точек, что может помочь в долгосрочной перспективе. Важно помнить о соблюдении гигиены глаз: не дотрагиваться до глаз ни чем, что может быть хоть чуть загрязнено, не трогать глаза аппликатором для капель.
Лечение сухого глаза – долгосрочно и часто неэффективно. Фактором, способствующим терапии, является увлажнение воздуха, использование защитных очков. Синдром сухого глаза – это заболевание, требующее длительного лечения, но при хорошем сотрудничестве пациента, заботе о факторах, влияющих на ход этого заболевания редко наблюдаются изменения, вызывающие расстройство зрения.
источник
Особенностью синдрома сухого глаза является обилие субъективных симптомов, выражающихся в разнообразных жалобах больных, на фоне относительно скудных объективных проявлений. Это обстоятельство часто имеет следствием несвоевременную диагностику рассматриваемого заболевания.
Наиболее частые жалобы больных синдромом сухого глаза — на ощущение «инородного тела» в глазу, чувство жжения в глазах, реже — сухости, светобоязнь. Характерно усиление выраженности этих симптомов при нахождении пациента в накуренном, задымленном помещении, при использовании тепловентиляторов, кондиционеров.
Специфическим субъективным признаком синдрома сухого глаза является неадекватная болевая реакция больного на закапывание ему вполне индифферентных глазных капель (левомицетина, дексаметазона и т. п.).
Объективные проявления синдрома сухого глаза заключаются в уменьшении или отсутствии слезных менисков (лучше заметны по краю нижнего века, в проекции роговицы), появлении скудного слизистого отделяемого в виде тянущихся нитей и различных включений в слезную пленку (глыбки слизи, эпителиальные клетки), заметных в свете щелевой лампы. У большинства пациентов с синдромом сухого глазаотсутствующий слезный мениск восполняется отечной бульбарной конъюнктивой, наползающей на свободный край нижнего века. В редких случаях при оттягивании нижнего века бульбарная конъюнктива медленно отлипает от тарзальной, а при движении глазного яблока на бульбарной конъюнктиве образуются складки, самостоятельно разглаживающиеся только через несколько секунд. Важным диагностическим критерием является стойкое прокрашивание флюоресцеином натрия и бенгальским розовым эпителия конъюнктивы и роговицы в пределах открытой глазной щели.
В тяжелых (и более редких) случаях синдром сухого глаза проявляется в виде «сухого» кератоконъюнктивита, нитчатого кератита, рецидивирующей эрозии роговицы, а также роговично-конъюнктивального ксероза на почве дефицита витамина А.
Функциональными признаками синдрома сухого глаза служат снижение слезопродукции (менее 15 мм по Ширмеру) и нарушение стабильности слезной пленки (время ее разрыва менее 10 с по Норну).
Причины синдрома сухого глаза разнообразны и чаще связаны с проявлениями женского и мужского климакса, аутоиммунными заболеваниями желез внешней секреции и коллагенозами (синдромы Сьёгрена, Стивенса — Джонсона и др.), наследственной комплексной дисфункцией вегетативной нервной системы (синдрома Райли — Дея), некоторыми диэнцефальными расстройствами и прочими подобными состояниями.
Встречаются и случаи симптоматического синдрома сухого глаза — на почве поражения поверхности глазного яблока при ожогах, пемфигусе конъюнктивы, трахоме и т. д., при блефарите (чаще мейбомиевом), лагофтальме и других заболеваниях переднего отдела глазного яблока.
В патогенезе синдрома сухого глаза имеют значение два фактора: снижение секреции компонентов слезной пленки (слезы, слизи и др.) и повышение ее испаряемости. Встречаются и случаи их сочетания. В результате стабильность слезной пленки и, следовательно, смачиваемость эпителия роговицы нарушается и развивается рассматриваемый клинический симптомокомплекс.
Синдром сухого глаза встречается в настоящее время у каждого третьего пациента, впервые обратившегося к офтальмологу.
В последние годы актуальность синдрома сухого глаза возросла в связи с его развитием у молодых людей, работающих за компьютером, а также с воздействием кондиционированного воздуха (т. н. глазной офисный синдром).
Первым наиболее полно клиническую картину «сухого» кератоконъюнктивита в 1933 г. описал шведский офтальмолог Henrick Conrad Sjogren (род. 1899). Однако это заболевание было известно и ранее, в связи с трахомой и недостаточностью витамина А.
Диагностика, лечение и реабилитация в лучших клиниках Германии , для пациентов из России и стран СНГ по самым современным медицинским технологиям, без посредников.
—> Глазная клиника профессора Трубилина квалифицированное лечение заболеваний глаз, современная коррекция зрения.
источник
Птеригиум формируется из ткани конъюнктивы, претерпевшей дегенеративные изменения, и произрастает от лимба в направлении к середине роговицы. Птеригиум может иметь разные размеры — от пары миллиметров до крупных образований, которые закрывают роговицу и значительно снижают качество жизни больного.
Птеригиум, или крыловидная плева — аномальное образование, располагающееся на внутреннем углу глаза, имеющее треугольную форму.
Развитие патологии может быть стремительным, характеризующимся быстрым ростом, или медленным.
Эпидемиология непосредственно связана с местом жительства человека. Например, в Соединенных Штатах в тех географических областях, которые находятся выше 40-градусной широты, распространение патологии не превышает 2% из 100% населения.
В населенных пунктах, расположенных на широте 28-36 градусов, заболеваемость возрастает до 10%.
Согласно мнению специалистов, это связано с повышением количества солнечной радиации, получаемой человеком.
У лиц женского пола патология развивается реже, чем у мужчин, что обусловлено с более частым нахождением мужчин под палящими лучами солнца в связи с родом трудовой деятельности. Первые признаки птеригиума обычно отмечаются в молодом и зрелом возрасте (25-40 лет). До 20-летнего возраста заболевание регистрируется редко.
Причинами развития болезни являются: высокая частота и продолжительность влияния ультрафиолета на область глаз, что присуще жителям регионов с жарким климатом, работа на открытой местности, пренебрежение способами и средствами защиты глаз. Доказана и наследственная расположенность к появлению признаков птеригиума.
На ранних стадиях болезни какие-либо симптомы могут полностью отсутствовать. Позже развиваются признаки раздражения глаза, покраснение конъюнктивы, чувство присутствия песка, «туман» в глазах, отечность век, некоторое понижение зрительной функции.
Обследование у офтальмолога включает проверку остроты зрения и визуальный осмотр с применением специальной лампы. Если имеют место явления близорукости, астигматизма, назначается выполнение кератотопографии. Динамическое отслеживание происходящих процессов позволяет вычислить скорость развития заболевания.
Среди неприятных симптомов, которые могут присоединяться по мере прогрессирования птеригиума, встречаются:
- неполное видение предметов, искажение их очертаний;
- значительное падение зрения;
- боль в глазах, сильное раздражение, воспаление конъюнктивы вследствие натирания, расчесывания;
- появление спаек, рубцов на роговице, веках и т.д.;
- сращивание тканей птеригиума с другими отделами органа зрения, уменьшение подвижности экстраокулярных мышц, в результате чего глазное яблоко может потерять подвижность;
- двоение предметов (диплопия).
Явления диплопии чаще всего развиваются из-за частичного паралича наружной мышцы. Если больной перенес хирургическое вмешательство по поводу птеригиума, такие неприятные последствия могут наблюдаться в результате отрыва сухожилия мышцы от области ее крепления.
Редким осложнением птеригиума становится дегенерация роговицы с выраженным ее истончением, что наблюдается на фоне регулярного касания роговицы выбухающей частью образования.
Самым опасным, но редчайшим последствием болезни может быть его перерождение в злокачественную опухоль.
Для снижения скорости течения заболевания применяются капли типа «искусственной слезы», увлажняющие гели и мази. Пациентам рекомендуется постоянное ношение очков с UV-фильтрами при нахождении вне помещения. Чтобы устранить симптомы птеригиума, используются глазные мази и капли с глюкокортикостероидами.
Радикальным способом ликвидации образования в области внутреннего угла глаза является хирургическая операция. Она проводится для возврата эстетической привлекательности лица, а также в терапевтических целях (для нормализации остроты зрения, устранения дискомфорта, раздражения и прочей симптоматики).
Оперативное удаление птеригиума может выполняться согласно различным методикам, но все они направлены на иссечение аномально разросшихся тканей.
Отмечено, что удаление птеригиума без последующего медикаментозного лечения приводит к повторному его появлению в половине и более случаев.
Чтобы этого не произошло, сразу после операции выполняют лечение иммуносупрессорами (цитостатиками), проводят курсы терапии β-облучением, обрабатывают пораженную область криокоагулянтами и т.д.
Если послеоперационная терапия была проведена в полной мере, вероятность рецидива птеригиума составляет не более 10%.
Если птеригиум имеет значительные размеры, может потребоваться пересадка (вклейка или вшивание) конъюнктивального аутотрансплантата или специальных искусственных мембран для сокрытия образовавшегося косметического дефекта.
Операция не является сложной и часто выполняется под местным обезболиванием. Параллельно с противорецидивным лечением назначается антибактериальная терапия, капли для предотвращения воспаления.
В некоторых случаях выполнение операции приводит к развитию осложнений. Таковыми могут быть: инфицирование глаза, отторжение трансплантата, воспаление тканей в области швов, зрительные дисфункции (например, двоение предметов), появление рубцов на роговой оболочке глаза.
Самые редкие, но все же имеющие место осложнения — прободение глазного яблока, отслойка сетчатки, проникновение крови в стекловидное тело. На фоне лечения цитостатиками и лучевой терапии может истончаться роговица, иногда происходит эктазия склеры.
источник
У кого-нибудь было такое: при повороте глаз, если смотрю на переносицу, например, облазуется складка на конъюнктиве, во внутреннем уголке глаза. Да и видно, что вроде слизистая пленка наросла. По утрам особенно проявляются эти складки. Была у офтальмолога, она эти складки видит, но что это конкретно не объяснила. Прописала увлажняющие капли и еще Неванак, хотя чем он может помочь, не понимаю. Кто-нибудь сталкивался с таким?
Узнай мнение эксперта по твоей теме
Психолог. Специалист с сайта b17.ru
Психолог, Online-консультант. Специалист с сайта b17.ru
Психолог, Эмоционально-образный терапевт. Специалист с сайта b17.ru
Психолог, Психоаналитик. Специалист с сайта b17.ru
Психолог, Консультант. Специалист с сайта b17.ru
Психолог. Специалист с сайта b17.ru
Психолог, Кризисы-Отношения-Утраты. Специалист с сайта b17.ru
Психолог. Специалист с сайта b17.ru
Психолог, Онлайн-психолог. Специалист с сайта b17.ru
Врач-психотерапевт. Специалист с сайта b17.ru
Тоже так, уже давно. И врач тоже ничего внятного не сказал.
У меня очень сухие глаза, я как-то связываю.
Но хотелось бы знать больше, только я не знаю как это называется и Гугль выдаёт не то.
«Третье веко», что ли? Так это нормально, у кого-то эта складочка побольше, у кого-то поменьше. Больше циклитесь на ровном месте.
Третий год с этим мучаюсь,врачи ничего толкового не предлагают.Тауфон,эмоксипин,калия йодид,увлажняющие капли. а воз и ныне там.
девоньки, кто-нибудь обращался в офтальмологический центр Коновалова http://www.konovalov-eye-center.ru/? у сына катаракта на глазах, дак вот не знаю, что и делать, посоветовали вроде сюда обратиться.
Тоже самое и у меня, недавно заметила, начала паниковать. Почитала в интернете, говорят, от сухости глаз, ничего страшного. Надо капать увлажняющие капли, должно помочь!
Блин у меня тоже так(( прям скапливается в углу когда поворачивающие голову и глаз держу фиксированно((( и мне врач не сказала ничего.говорит ничего страшного( но у пеня она немного жёлтая (((глаза нездоровыми выглядят
У меня тоже так а сейчас как вы себя чувствуете? Нечего не предприняли ? У вас это прошло ?
Модератор, обращаю ваше внимание, что текст содержит:
Страница закроется автоматически
через 5 секунд
Пользователь сайта Woman.ru понимает и принимает, что он несет полную ответственность за все материалы частично или полностью опубликованные им с помощью сервиса Woman.ru.
Пользователь сайта Woman.ru гарантирует, что размещение представленных им материалов не нарушает права третьих лиц (включая, но не ограничиваясь авторскими правами), не наносит ущерба их чести и достоинству.
Пользователь сайта Woman.ru, отправляя материалы, тем самым заинтересован в их публикации на сайте и выражает свое согласие на их дальнейшее использование редакцией сайта Woman.ru.
Использование и перепечатка печатных материалов сайта woman.ru возможно только с активной ссылкой на ресурс.
Использование фотоматериалов разрешено только с письменного согласия администрации сайта.
Размещение объектов интеллектуальной собственности (фото, видео, литературные произведения, товарные знаки и т.д.)
на сайте woman.ru разрешено только лицам, имеющим все необходимые права для такого размещения.
Copyright (с) 2016-2019 ООО «Хёрст Шкулёв Паблишинг»
Сетевое издание «WOMAN.RU» (Женщина.РУ)
Свидетельство о регистрации СМИ ЭЛ №ФС77-65950, выдано Федеральной службой по надзору в сфере связи,
информационных технологий и массовых коммуникаций (Роскомнадзор) 10 июня 2016 года. 16+
Учредитель: Общество с ограниченной ответственностью «Хёрст Шкулёв Паблишинг»
источник
Глаз представляет собой сложный, но достаточно хрупкий орган. Нарушения в работе проявляются потерей четкости зрения. Если появилась пленка на глазу, то это может указывать на наличие серьезного заболевания. Поэтому необходимо обратиться к врачу для уточнения его природы. Такая патология носит название птеригиум. На начальной стадии новообразование закрывает только часть роговицы, не мешая при этом человеку хорошо видеть. Опасность такого заболевания заключается в том, что птеригиум постепенно растет, закрывая зрачок. Это приводит к слепоте. Пленка может образовываться как на одном глазу, так и сразу на двух.
Пленка на глазу вызывает чувство дискомфорта. Оно может отличаться по интенсивности и продолжительности. Чаще всего такое состояние возникает утром или же после напряженной работы за компьютером. В некоторых случаях неприятный симптом пропадает, если поморгать глазами. Нередко требуется увлажнение органов зрения и протирание. Подобные состояния нередко сопровождается другими симптомами, среди которых:
- зуд и неприятное жжение;
- повышенная чувствительность к свету;
- появление пятен и “мушек”;
- общая слабость.
Пленка на глазах у человека, которая сопровождается подобными признаками, может указывать на развитие заболеваний не только органов зрения, но и нервной системы. Именно поэтому следует обратиться за помощью к офтальмологам. Специалисты поставят точный диагноз и назначат соответствующую терапию. Нередко проявление пленки на глазу наблюдается у людей пожилого возраста. Состоит новообразование из разросшейся конъюнктивной оболочки.
Известно множество факторов, провоцирующих появление пленки на глазу. Среди них стоит выделить:
- Длительное воздействие ультрафиолета. Такое заболевание распространено среди жителей южных стран. Именно здесь присутствуют излучения высокой интенсивности, а также множество солнечных дней.
- Механическое воздействие пыли, песка и мелких частиц. Данные негативные факторы усиливаются ветром, который раздражает слизистую оболочку органов зрения.
- Наследственная предрасположенность. Патология нередко передается между родственниками.
- Конъюнктивит. При частых воспалительных процессах слизистая оболочка органа поражается бактериями, аденовирусами и так далее. Частые конъюнктивиты оставляют рубцы, что приводит к изменению тканей глаза.
Работа за компьютером на протяжении нескольких часов вызывает сухость глаз и раздражение слизистой. Конъюнктива очень остро реагирует практически на любое воздействие, ведь в ней присутствует множество кровяных сосудов, а также нервов. Состоит слизистая из нескольких слоев: эпителия и подслизистого.
Конъюнктива глаз выполняет сразу несколько функций. Внутри нее располагается железа, вырабатывающая слезную жидкость. Слизистая увлажняет глаза и защищает их от негативного воздействия окружающей среды. При длительном воздействии раздражающего фактора происходит трансформация эпителия. В результате этого начинает разрастаться соединительная ткань и глаза закрывает пленка.
Почему в глазах как будто пленка? Причиной такого явления могут быть следующие заболевания:
- Рефракционные заболевания, например астигматизм, дальнозоркость. Избавиться от таких нарушений позволяет лазерная терапия и ношение корректирующих очков либо линз.
- Синдром сухого глаза. Если нет достаточного увлажнения, то роговица начинает пересыхать, а четкость зрения постепенно снижается. Причина – ухудшение состояния слизистой.
- Катаракта. Заболевание вызывает помутнение кристаллика. Чаще всего недуг отмечается у людей пожилого возраста.
- Глаукома. В данном случае пленка на глазу возникает из-за нарушения глазного давления.
- Воспаление зрительного нерва.
Стоит отметить, что белая пленка на глазах может возникать в результате приема определенных препаратов, например кортикостероидов, оральных контрацептивов.
Что делать, если глаза затягивает пленкой? Специалисты выделяют несколько стадий развития патологии:
- Начальная. Проявления и симптомы заболевания отсутствуют.
- Вторая стадия. Появляются такие симптомы, как ухудшение зрения, раздражение, отечность, неприятное жжение, рост пленки.
Стоит отметить, что избавиться от такого недуга препаратами или народными средствами невозможно. Лекарственные средства, способные удалить пленку, еще не созданы. Избавиться от патологии можно только хирургическим путем. На начальной стадии пленка не удаляется. На данном этапе за ростом новообразования ведется наблюдение.
При изменении размеров пленки либо ее состояния незамедлительно назначается оперативное вмешательство. Затягивать не рекомендуется. Ведь операция очень сложная. К тому же существует риск рецидивов.
Если глаз затянут пленкой, то хирургическое вмешательство проводится незамедлительно. За сутки до операции пациент должен подготовиться. В этот период запрещается принимать аспирин, а также другие препараты, влияющие на состояние крови.
Хирургическое вмешательство осуществляется с применением местной анестезии. Пленка иссекается до склеры. Удаление новообразования длится не более получаса. После операции на глаз пациента накладывается повязка. Специалист должен назначить капли, позволяющие исключить возникновение воспалительного процесса. После хирургического вмешательства пациент остается под наблюдением в течение нескольких часов. Если за это время возникли сильные болевые ощущения, то врач должен назначить обезболивающие средства. Промывать глаз водой нельзя несколько суток. Стоит учесть, что птеригиум может снова начаться. Если пленка появилась, следует незамедлительно обратиться к офтальмологу.
Хирургическое вмешательство может проводиться лазером или скальпелем. Каждый из методов имеет свои преимущества и особенности. Однако применение лазера является самым популярным способом удаления пленки с глаз. К его преимуществам относится:
- Прижигание сосудов. Это позволяет избежать кровотечения.
- После операции нет необходимости накладывать швы.
- Реабилитация пациента протекает быстрее.
- Болевые ощущения имеют менее выраженный характер.
Чтобы пленка не появлялась на глазах, необходимо:
- ограждать органы зрения от солнечного света, надевая солнцезащитные очки;
- уменьшить время работы за компьютером, делая перерывы каждый час;
- применять капли для увлажнения слизистой глаз;
- избегать попадания в глаза инородных предметов.
Если глаз затянут пленкой у маленького ребенка, то причина может скрываться в непроходимости слезного канала. Дакриоцистит – заболевание, которое встречается у 5 % малышей. Возникает недуг при:
- отсутствии слезного канала;
- аномалии развития протоков;
- повреждении лица щипцами акушерскими.
В процессе внутриутробного развития носослезные пути у плода закупорены желатинообразной пленкой. Благодаря этому, околоплодные воды не попадают в дыхательные пути. После рождения пленка прорывается вместе с криком малыша. Если же этого не произошло, то проток остается закрытым. В итоге такая патология приводит к застойному явлению, вызывающему воспалительный процесс в слезном мешочке.
Заметить такую патологию, как дакриоцистит может не только специалист, но и мать ребенка. Для такого заболевания характерно:
- слезотечение без плача;
- гнойные выделения, скапливающиеся в уголках глаз;
- припухлость и покраснение нижней части глаза.
Чтобы у ребенка не начала расти пленка на глазах, проводится соответствующая терапия. При таком недуге назначают промывание органов зрения антисептиком, массаж и глазные капли. К году пленка должна самостоятельно прорваться. Если этого не произошло, то проводится хирургическое вмешательство.
источник
Заболевания глаз. Часть 1. Кожа вокруг глаз и веки, заболевания конъюнктивы, слезных органов и наружной оболочки глаза
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Глаз – один из самых сложных по своему строению органов человеческого тела. Он включает в себя целый ряд анатомических и физиологических образований, каждое из которых может быть подвержено множеству различных заболеваний. Соответственно этому в медицинской науке принято делить и патологии, характерные для нашего зрительного анализатора.
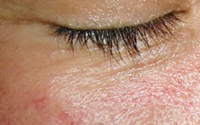
Это заболевание глаз у взрослых встречается намного чаще, чем в раннем возрасте. У пожилых людей демодекс определяется почти в 90% случаев, а у детей обнаруживается крайне редко.
Зачастую этот паразит никак не проявляет себя клинически, но становится патогенным при:
- нарушениях функций сальных желез;
- изменениях состава кожного сала;
- заболеваниях печени, желудочно-кишечного тракта, нервной системы;
- нарушениях функций эндокринных желез.
Обычно очаги поражения локализуются на лице, особенно вокруг глаз, на веках, а также около рта и на носу.
Характерные симптомы
- покраснение;
- шелушение;
- высыпания воспалительного или пузырькового характера;
- блефарит.
Демодекоз имеет хронический характер, для него характерны периодические обострения в весенне-осенний период. Терапия его достаточно длительная и эффективна только при строгом соблюдении всех мер личной гигиены для предупреждения повторного самозаражения. Лечение проводится дерматологом обычно в амбулаторных условиях. Оно включает применение специфических наружных средств в комбинации с приемом внутрь препаратов хинолинового ряда и антигистаминных соединений.
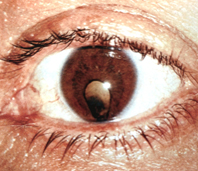
Данное заболевание представляет весьма серьезную опасность для глаза, так как часто приводит к вторичным заболеваниям органов зрения, таких как кератит или дистрофия роговой оболочки.
Наиболее эффективный способ лечения – оперативное вмешательство, которое заключается в иссечении колобомы и перемещении кожно-мышечного лоскута на место дефекта. С помощью такой пластики происходит формирование физиологичного края века, которое препятствует развитию осложнений, а также птоза или заворота век.
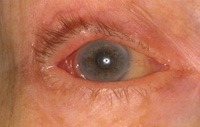
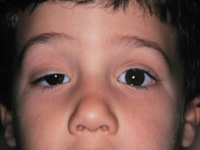
Причины птоза
- повреждения глазодвигательного нерва (в таких случаях птоз сопровождает паралич мышц глазного яблока, что проявляется двоением изображения в глазах и расширением зрачка);
- синдром Горнера, который сопровождается отсутствием потоотделения на пораженной стороне и сужением зрачка;
- тяжелые патологии мышц, которые проявляются слабостью и повышенной утомляемостью;
- изолированное поражение мышцы поднимающей верхнее веко;
- многие неврологические заболевания (инсульты, энцефалиты и т.д.).
Лечение этого заболевания преимущественно хирургическое с обязательной терапией основной патологии.
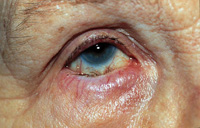
При завороте века или энтропионе ресницы трутся о поверхность конъюнктивы и роговицы, что быстро приводит к раздражению, покраснению глаза и обильному слезотечению. Наиболее эффективный метод лечения энтропиона – оперативный.
Причины эктропиона
- возрастные изменения, при которых вследствие ослабления мышц глаза отвисает нижнее веко;
- паралич круговой мышцы глаза (паралитический и спастический эктропион);
- стягивание кожи век после ожогов, травм, системной красной волчанки и др. (рубцовый выворот).
При спастическом вывороте применяется терапия, направленная на лечение его причины. При остальных видах эктропиона показано хирургическое вмешательство.
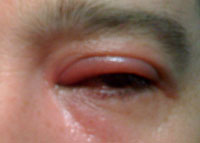
Причины блефарита
- хронические аллергические и инфекционные заболевания;
- вирусные инфекции;
- анемия;
- недостаток витаминов;
- заболевания пищеварительного тракта, зубов и носоглотки;
- нелеченные патологии зрения.
Основным возбудителем при инфекционной природе заболевания является золотистый стафилококк. Также развитию блефарита способствует постоянное раздражение глаза пылью, дымом и ветром. Патологическое состояние, как правило, возникает при стойких снижениях иммунитета. Кроме того, в результате попадания на веки или в глаза косметических средств, раздражающих кожу, или вследствие приема некоторых лекарственных препаратов может развиваться аллергический блефарит.
Симптомы блефарита
При легком течении края век краснеют, слегка припухают и покрываются у корней ресниц мелкими серо-белыми чешуйками, которые легко отделяются. Больные жалуются на ощущение тяжести век, зуд под ресницами и их выпадение. Глаза слезятся, очень быстро устают, чувствительны к яркому свету, ветру, пыли и т.д. При более тяжелом течении по краям век образуются гнойные корочки, при отделении которых обнажаются мелкие кровоточащие язвочки. Их рубцевание может приводить к деформациям век и неправильному росту ресниц, которые могут расти даже по направлению к глазу. Ресницы становятся тонкими, редкими, легко выпадают. Иногда заболевание может и не вызывать образования язвочек и чешуек. В этом случае покрасневшие края век будут утолщены и увлажнены, а при надавливании на хрящ будет выделяться маслянистый секрет.
Лечение блефарита
При язвенном блефарите необходимо тщательно соблюдать гигиену век. Отделяемое и корочки удаляются влажным ватным тампоном. Если корки грубые – их нужно предварительно размягчить влажными примочками или мазью, содержащей кортикостероиды и антибиотики.
При себорейном блефарите также необходимо следить за гигиеной век. Кроме этого применяется гидрокортизоновая мазь и глазные капли (офтагель).
При демодекозном блефарите основная цель терапии – снижение уровня поражения клещами. Веки необходимо дважды в день протирать тампоном с физраствором. Края век смазывают гидрокортизоновой и дексагентамициновой мазью. Важно, чтобы края век были покрыты мазью перед сном – это нарушит жизненный цикл клещей.
В лечении аллергического блефарита на первом месте находится устранение аллергена. Кроме этого терапия включает длительное использование противоаллергических глазных капель и смазывание краев век кортикостероидной мазью. При инфекционно-аллергических блефаритах используют дексагентамициновую мазь или макситрол.
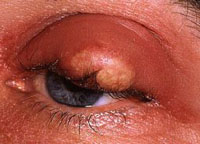
Чаще всего абсцесс развивается как следствие инфицированного ранения века.
Причины абсцесса века
- ячмень;
- фурункулы;
- язвенные блефариты;
- гнойные процессы в орбите глаза и придаточных носовых пазухах.
При абсцессе веко отечно, болезненно, кожа покрасневшая, горячая на ощупь и напряжена. Постепенно пораженная область начинает приобретать желтоватый оттенок, и появляется участок размягчения. Абсцесс может вскрыться самопроизвольно с выделением гноя – в этом случае воспалительные явления стихают, но зачастую остается свищ, который свидетельствует о том, что источник воспаления все еще не устранен. Для лечения назначаются сульфаниламиды и антибиотики, а также сульфадиметоксин внутрь. Кроме того, при начале размягчения абсцесс лучше хирургически вскрыть в стерильных условиях.
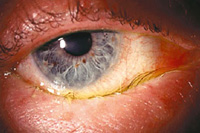
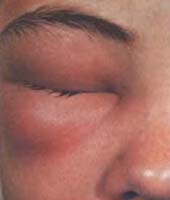
К появлению отека приводят:
- болезни сердца, почек и щитовидной железы;
- травмы;
- укусы насекомых;
- нарушения лимфооттока;
- затеки черепно-мозговой жидкости.
Развитию отека век способствуют высокая растяжимость кожи в этой области, богатое кровоснабжение век, очень рыхлая структура подкожной клетчатки, а также ее способность накапливать жидкость.
Клинически воспалительный отек проявляется местным повышением температуры, выраженным покраснением кожи и болезненностью при ощупывании. Чаще такие отеки односторонние. Иногда отмечают болезненность и увеличение лимфатических узлов. При невоспалительных отеках кожа век «холодная», бледная, а ощупывание века безболезненно. В этих случаях отеки, как правило, двусторонние, более выражены по утрам и часто сочетаются с отеком ног или живота.
Аллергический отек обычно значительно выражен, развивается внезапно, не сопровождается болью и быстро исчезает. Его возникновению часто предшествует чувство разбитости, головная боль и повышенная утомляемость. Причиной развития такого отека является аллергическая реакция организма на какие-либо раздражители.
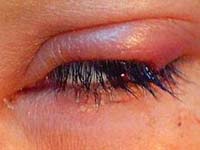
Чаще всего ячмень на глазу вызывается бактериальной инфекцией (в 90% случаев – это золотистый стафилококк) при ослабленном иммунитете у пациентов с пониженной сопротивляемостью к различным инфекциям. Нередко ячмень возникает на фоне простуды, воспаления околоносовых пазух, тонзиллита, заболеваний зубов, нарушений в желудочно-кишечном тракте, при глистных инвазиях, фурункулезе, сахарном диабете.
Симптомы обеих форм ячменя – это отек и воспаление края века, краснота и болезненность. В начальных стадиях появляется болезненная точка на крае века или на самом веке со стороны конъюнктивы при воспалении сальной железы. Затем вокруг этой точки возникает припухлость, покраснение кожи и конъюнктивы. По прошествии двух – трех дней в данной области появляется желтая «головка» ячменя, при вскрытии которой выделяются гной и иногда кусочки ткани. Заболевание может носить рецидивирующий характер.
Лечение ячменя в начале процесса заключено в смачивании области болезненной точки на веке 70% этиловым спиртом от 3 до 5 раз в день. Во многих случаях это позволяет остановить дальнейшее развитие патологии. При уже сформировавшемся ячмене применяют антибиотики и сульфаниламидные препараты в виде мазей и капель, сухое тепло и УВЧ-терапию. Если начинает нарастать температура тела и симптомы общего недомогания, то антибиотики назначают также и внутрь. При ячмене не рекомендуется использовать компрессы или влажные примочки, поскольку они способствуют распространению инфекции.
При мейбомите воспаление развивается не так остро, и внутренний ячмень вскрывается чаще в конъюнктивальный мешок. Но в некоторых случаях после него развивается патология под названием халязион.
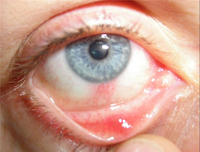
Причины халязиона
- последствия ячменя;
- снижение защитных функций организма;
- простудные заболевания;
- переохлаждения;
- нарушения правил личной гигиены;
- длительное ношение неудобных контактных линз;
- очень жирная кожа;
- увеличение продукции сальной железы.
Для лечения на ранних стадиях применяют бактерицидные капли и мази с антибиотиками. Радикальным способом служит хирургический метод. Амбулаторно под местной анестезией на веко накладывается специальный зажим, и содержимое халязиона удаляют через разрез кожи или конъюнктивы вместе с капсулой. Вся операция занимает лишь несколько минут.
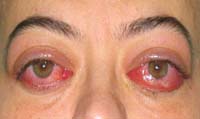
Кроме того, лагофтальм вызывает высыхание роговицы и конъюнктивы, которое осложняется эрозией или кератитом. Кроме терапии основного заболевания применяют закапывание в глаз обеззараживающих капель и «искусственной слезы». Для препятствия высыханию и для профилактики инфекционных поражений в глаз на ночь закладывается мазь с антибиотиками, стерильное вазелиновое или облепиховое масло. При тяжелых формах лагофтальма возможно хирургическое вмешательство с частичным ушиванием глазной щели.
Различают 3 вида блефароспазма:
1. защитный, возникающий при раздражении и воспалении переднего отдела глаза, слизистой оболочки или кожи век;
2. эссенциальный, который носит невротический навязчивый характер (тик), но также может иметь и органическую основу, например при тетании, хорее или эпилепсии;
3. сенильный, возникающий у пожилых людей в качестве изолированного синдрома.
Лечение данной патологии основывается на устранении основного заболевания.
Основные симптомы дакриоцистита
- слезотечение;
- припухание слезного мешка;
- гнойные выделения из пораженного глаза.
Лечение дакриоцистита заключено в назначении антибактериальной терапии, промывании слезных путей и толчкообразном массаже слезного мешка, который позволяет прорвать преграду в слезно-носовом протоке.

Слезотечение может носить и рефлекторный характер, появляясь на холоде, при раздражении слизистых оболочек носа, при сильных эмоциональных переживаниях и т.д. В большинстве случаев для прекращения слезотечения достаточно убрать раздражающий фактор.
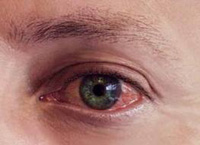
Для острого конъюнктивита характерны:
- резь в глазах;
- гнойное или слизисто-гнойное отделяемое;
- отек век;
- отек и покраснение конъюнктивы;
- светобоязнь.
Хронический конъюнктивит проявляется:
- зудом и жжением в глазах;
- ощущением «песка за веками»;
- слезотечением;
- усталостью глаз;
- покраснением глазных белков.
Вирусный конъюнктивит зачастую связан с герпетической инфекцией или аденовирусной инфекцией верхних дыхательных путей. Он может возникать при обычной простуде или боли в горле. Проявляется он слезотечением, непостоянным зудом, умеренным блефароспазмом, скудным негнойным отделяемым. У детей это заболевание может сопровождаться появлением пленок или фолликулов. Для лечения вирусного заболевания глаз используют капли искусственной слезы и теплые компрессы. При сильной выраженности признаков применяют капли с кортикостероидами. Специфический противовирусный препарат для терапии вирусного конъюнктивита – глазные капли, содержащие интерферон. Если конъюнктивит вызван вирусом герпеса, назначается ацикловир и капли офтальмоферона.
Бактериальный конъюнктивит вызывается бактериями, производящими гной. Один из первых симптомов – непрозрачные, вязкие, желтоватые или серые выделения из глаза, из-за которых, особенно после ночного сна, слипаются веки. Однако такие бактерии как хламидия, могут и не вызывать выделений и выраженного покраснения конъюнктивы. У некоторых больных бактериальный конъюнктивит может проявляться только ощущением инородного тела в глазу. Для бактериального конъюнктивита характерна также сухость инфицированного глаза и окружающей его кожи. Как и вирусные, бактериальные конъюнктивиты чаще всего сначала поражают только один глаз, а затем могут легко перейти и на второй. Легкие формы бактериальных конъюнктивитов не всегда требуют медикаментозного лечения и могут пройти сами при соблюдении строгой гигиены. Однако глазная тетрациклиновая мазь или капли для глаз с антибиотиками значительно ускорят процесс выздоровления.
Трахома – вид конъюнктивита, вызванный хламидиями.
Симптомы трахомы: покраснение и утолщение конъюнктивы, образование на ней сероватых зерен (фолликулов), которые последовательно распадаются и рубцуются. При отсутствии адекватного лечения это заболевание приводит к гнойному воспалению и изъязвлению роговицы, заворотам век, образованию бельм и даже слепоте.
Трахома может передаваться через руки и предметы (платки, полотенца и т.д.), загрязненные выделениями (гноем, слизью или слезами). Обычно поражаются оба глаза. В лечении трахомы используются антибиотики и сульфаниламиды. При развитии трихиаза и некоторых других осложнений иногда применяются и хирургические методы.
Бленнорея – это острый гнойный конъюнктивит, который вызывается гонококком. Одно из частых заболеваний глаз у новорожденных, которые заражаются от больной гонореей матери во время родов. Для бленнорейного конъюнктивита характерны серозно-кровянистые, а через 3 — 4 дня – обильные гнойные выделения. При отсутствии лечения возникают язвы роговицы, что в результате может приводить к слепоте.
При любых инфекционных конъюнктивитах не следует прикасаться к глазам руками, а также больным важно строго соблюдать правила личной гигиены, пользоваться только своим полотенцем и тщательно мыть руки, чтобы предотвратить заражение других членов семьи.
Конъюнктивиты, вызванные токсическими веществами, развиваются при попадании в глаз химически агрессивных соединений.
Основной симптом – боль и раздражение в глазу, особенно при взгляде вверх или вниз. Это единственный тип конъюнктивитов, который может сопровождаться сильными болями.
Аллергический конъюнктивит возникает при контактах с аллергеном у людей с повышенной чувствительностью. При данной патологии пациенты испытывают сильный зуд в глазах и слезотечение. Также часто появляется незначительный отек век. Основной метод лечения – прекращение контактов с аллергеном. Кроме того, в терапии аллергических конъюнктивитов применяют антигистаминные средства (супрастин) в форме глазных капель или таблеток. Также уменьшению дискомфорта способствуют капли искусственной слезы. В более сложных случаях применяют нестероидные и стероидные противовоспалительные препараты.
В результате возникают следующие симптомы:
- жжение, сухость, дискомфорт и резь в глазах;
- замедление или застой в структурах глаза необходимых обменных процессов;
- усталость и покраснение глаз;
- снижение остроты зрения;
- ощущение инородного тела в глазах;
- головные боли.
Время, через которое больной отмечает характерные жалобы, сугубо индивидуально и часто зависит от сопутствующих глазных заболеваний (например, близорукости) или вегето-сосудистой дистонии.
Профилактика компьютерного зрительного синдрома включает:
- обязательные перерывы в работе;
- правильный подбор очков или контактных линз;
- правильное положение тела (анатомическое кресло, расстояние до монитора не менее 30 см);
- специальные фильтры в мониторе и правильно подобранные его технические характеристики;
- использование капель, снимающих сухость и усталость глаз.
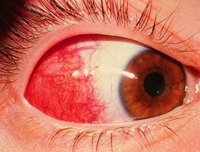
При ощупывании отмечается резкая болезненность глаза. Возникновение осложнений ведет к снижению остроты зрения.
В случаях воспаления поверхностного слоя склеры (эписклерите) раздражение обычно выражено слабее, и острота зрения не страдает. Иногда процесс может распространяться на роговую оболочку с развитием склерокератита и осложняться иридоциклитом (воспалением радужной оболочки), что приводит к помутнению стекловидного тела, заращению зрачка и вторичной глаукоме.
С течением заболевания воспалительные процессы постепенно стихают, оставляя после себя участки склеры черного цвета, которые могут выпячиваться и растягиваться под действием внутриглазного давления, давая вторичные осложнения. Процесс протекает очень длительно – на протяжении многих месяцев, а иногда и лет. Лечение склеритов включает в себя применение антибиотиков, гормональных препаратов, кортикостероидов и физиотерапии.
Автор: Пашков М.К. Координатор проекта по контенту.
источник





