В жаркий летний день на коже может появляться мелкая пузырчатая белая сыпь. Это происходит из-за закупорки потовых желез вследствие обильного выделения пота. Таким образом проявляется потница — не опасное для здоровья заболевание, которое может доставить определенный дискомфорт. Иногда потница может сопровождаться какой-нибудь инфекцией, что способствует повышению температуры тела, а также возникновению покраснений и пузырьков с мутной жидкостью. Стоит заметить, что потница, которая проявляется очень часто может быть вестником какого-нибудь хронического заболевания. Соответственно в таком случае необходимо обратиться к доктору. Что же касается детей, то довольно часто родители путают с потницей другие болезни со схожими высыпаниями (например: ветрянка, опоясывающий лишай, атопический дерматит).
Сыпь от пота может проявляться по-разному. Поэтому врачи делят потницу по ее симптомам на три вида. Самой безобидной является кристаллическая потница. Наиболее часто развивается у младенцев. Это обусловлено тем, что у новорожденных потовые железы не зрелые. На коже появляются заполненные жидкостью белые пузырьки, небольшого размера. Пузырьки весьма не прочные, легко повреждаются, а жидкость, находящаяся внутри них, изливается наружу. Там где были пузырьки, кожа начинает шелушиться. Кристаллическая потница не нуждается в особом лечении и проходит сама по себе.
Красная потница должна вызывать большую обеспокоенность. Сыпь состоит из маленьких пузырьков, вокруг которых можно наблюдать покраснение. Отдельные элементы сыпи не сливаются. Очень часто кожа в местах высыпания зудит, а прикосновение к ней вызывает болезненные ощущения. Красная потница в отличие от кристаллической считается воспалением. Сыпь от пота обычно проявляется на участках тела с нежной кожей: в паху, подмышками, на боках, на внутренней стороне руки. Если заболевание не лечить, то оно может перерасти в раневые воспаления, которые локализируются в глубоких складках кожи.
Если есть провоцирующие факторы, то красная потница может перейти в папулезную форму. Такой вид заболевания называется папулезной потницей. Причиной может быть смена места проживания, что напрямую связано с переездом в местность с жарким и влажным воздухом. В данном случае организм не успевает быстро акклиматизироваться и отвечает на условия окружающей среды папулезным высыпанием. Высыпания сначала проявляются в качестве волдырей. После чего образуется папула, на вершине которой появляются пузырьки, которые в скором времени ссыхаются в корочки. Элементы высыпания могут локализироваться по всему телу, в том числе на ногах и руках, преимущественно в местах сгибов. Элементы папулезной потницы могут исчезать так же быстро, как и возникать. Правда, вместо исчезнувших проявляются в другом месте новые папулы. В данном случае комплексное лечение просто необходимо.
Причинами появления потницы у новорожденных детей, как было указано ранее, является неразвитость потовых желез. У недоношенных младенцев потничка может появиться вследствие пребывания в инкубаторе, где воздух влажный и теплый. Также причиной может послужить повышенная температура при болезни. Кроме того долгое пребывание на солнце или же акклиматизация в жарком и влажном климате приводит к тому, что на теле ребенка появляется сыпь от пота. Что касается взрослых, то потница является следствием обильного потоотделения и избыточного веса. Также дезодорант, который закупоривает потовые железы, может вызывать это заболевание у человека с нежной кожей.
Для того чтобы избежать возникновения потницы, существует ряд профилактических мероприятий. Соблюдение этих простых правил поможет предотвратить появление такого малоприятного явления на коже как высыпание.
Первым делом стоит позаботиться об одежде. В жаркую погоду необходимо носить свободную одежду из натуральных материалов. Джинсы лучше всего заменить легкими брюками. Нейлон и шелк лучше исключить из своего гардероба. Ведь эти материалы отнюдь не способствуют испарению влаги и не впитывают ее.
Душ рекомендуется принимать не менее 2 раз в день. При этом после купания требуется вытираться насухо. В жару лучше спортом не заниматься и избежать физических нагрузок. А если все же одежда пропотела, то ее лучше будет сменить на сухую. Также с загаром лучше не перебарщивать, так как при воздействии солнечных лучей сужаются поры, что приводит к тому, что сыпь от пота появится на теле.
Лечение потницы может проходить как средствами народной медицины, так и традиционными методами. Но стоит отметить, что нередко врачи рекомендуют своим пациентам при возникновении такого неопасного заболевания пользоваться народными методами. Одним из популярных средств является морковный сок, в котором содержится большое количество каротина. Морковный сок очень хорошо справляется с кожными заболеваниями, в том числе и с потницей. Если потница появляется часто, то в ежедневный рацион следует добавить щавель, сливу и чечевицу. Морковный сок можно при этом заменить на гранатовый. Можно заваривать анютины глазки, общим весом 20 грамм на один стакан горячей воды. Отвар настаивается до 15 минут, после чего охлаждается. Употреблять такой напиток можно три раза в день по чайной ложке.
Но не только внутренними средствами можно избавиться от потницы. Сыпь от пота хорошо лечится цинковой мазью. Цинковая мазь сушит кожу, противостоит разнородным высыпаниям, а также хорошо борется с воспалительным процессом. В день можно на сухую кожу наносить это средство не более 6 раз. Всем мамам известна детская присыпка или тальк, который превосходно справляется с потницей. Новорожденных и маленьких детей можно купать в слабом растворе марганцовки. Для людей постарше вода в ванной может быть темно-розовой. Из народных средств медицины для наружного применения можно назвать отвары из ромашки, березовых почек и листков, листьев ореха, коры дуба, чистотела, тысячелистника и лаврового листа.
источник
В жару многих беспокоит сыпь на руках и теле или дерматит, возникающий в ответ на чрезмерную потливость кожи при нарушении работы желёз потовых и сальных. Чаще этот вид дерматита бывает на теле, но и высыпания на руках – достаточно частое явление.
Чтобы потница на руках развилась, требуются 2 условия: усиленное образование пота и замедленное его испарение.
Потница на руках и других частях тела развивается далеко не у всех, а только при наличии провоцирующих факторов. Это, прежде всего, особое строение кожи, когда на один квадратный сантиметр её приходится избыточное количество потовых желез. К тому же железы эти непрестанно и усиленно работают. Бывают люди, ладони которых всегда влажные. Эта влажность не зависит ни от погоды, ни от характера труда. Такое врожденное свойство – благоприятная среда для развития потницы на руках.
У других людей кожа бывает тонкой и нежной, никогда не огрубевающей, даже на открытом воздухе. Таких людей немного, но они есть. Свою роль играет и то, что кожа на руках и ладонях почти всегда открыта, соприкасается с атмосферным воздухом, испытывает перепады температур. У тех, чья кожа отличается чувствительностью, также легко возникает потница на руках.
Причины потницы у взрослых на руках бывают двух видов: внутренние и внешние.
Внутренние – это различные заболевания и патологические состояния, при которых нарушается образование и отделение пота:
- Сердечно-сосудистые болезни, при которых увеличивается объём циркулирующей крови, и плазма легко выходит из сосудистого русла;
- Нервные болезни с нарушениями терморегуляции центрального происхождения;
- Болезни эндокринные, при которых обмен веществ «разгоняется»;
- Лихорадочные состояния – чаще всего это инфекции и интоксикации;
- Большие физические нагрузки, когда повреждение кожи у взрослых на руках провоцируется трением;
- Ожирение, когда потница руках – проявление общего страдания.
Внешние причины – это всё, что механическим путём нарушает отделение пота:
- Перчатки и комбинезоны – всё, что не даёт коже «дышать»;
- Вся синтетика, которую используют в одежде – проще простого возникнуть сыпи на ладонях, если провести весь день в грубых прорезиненных перчатках;
- Использование слишком жирных кремов или масел – на коже образуется плёнка, а под ней страдает кожа;
- Длительное нахождение в помещении, куда не поступает свежий воздух, а температура ненормально высокая.
Потница – такая проблема, лечением которой занимаются не только дерматологи, но и неврологи с эндокринологами, а также косметологи – они используют препараты ботулотоксина, и результаты обнадёживают.
Дерматологи различают 3 вида:
- Кристаллическая – мелкие пузырьки до 2 см с перламутровым содержимым, именно такая потница чаще всего появляется на ладонях;
- Красная – под пузырьками появляются красные пятна, которые местами сливаются. Из поврежденной кожи и пузырьков появляется серозное отделяемое, беспокоит зуд и болезненность. Красная потница может проходить две стадии – белая и желтая. Белая – это первичное инфицирование пузырьков, а жёлтая – собственное нагноение. Названия свои эти стадии получили от внешнего вида поврежденной кожи;
Самая простая потница на руках – кристаллическая, она не дает зуда и боли, при хорошем уходе наступает самопроизвольное излечение. Все другие виды требуют специального лечения у дерматолога.
Признаки потницы на ладонях и руках у взрослых такие: сыпь, зуд, боль, покраснение и неприятный запах. Появляются этим симптомы не одновременно. Вначале возникает зуд и сыпь, затем поврежденная кожа начинает болеть, последним присоединяется неприятный запах. Необязательно также присутствие всех симптомов.
Если появилась изолированная сыпь, а больше ничего нет, то вам повезло. Это самая простая потница на ладонях – кристаллическая. При её появлении стоит несколько дней хорошо поухаживать за кожей – мыть и проветривать – как все пройдет само собой.
Появление сыпи, зуда, боли и покраснения означает, что присоединилось воспаление, но кожа повреждена пока только поверхностно. Одного ухода за кожей мало, нужно идти к врачу.
Присоединение неприятного запаха, а также мокнутия кожи, усиление зуда и боли означает, что воспаление проникает в глубокие слои, требуются срочные меры. Лечением глубокой потницы на руках занимается только врач-дерматолог.
Самая легкая для лечения – кристаллическая. Чтобы она прошла, достаточно убрать раздражающий фактор и просто хорошо ухаживать за руками: мыть нейтральным мылом, смазывать увлажняющим кремом и давать коже дышать. При таком простом уходе выздоровление займет около недели, и после этапа шелушения кожа полностью очистится.
При других видах потницы на руках врач может назначить:
- Наружные средства для ухода за поврежденной кожей – хлорофиллипт, фукорцин, борную кислоту, цинковую мазь, деситин;
- Антигистаминные средства для уменьшения отёка: фексофаст, прометазин, лоратадин, и другие;
- Антибактериальные средства;
- Лекарства для основного заболевания;
- Средства для улучшения обмена веществ;
- Седативные лекарства;
- Препараты кальция.
Сыпь на руках на первых стадиях развития хорошо поддается лечению отварами и настоями трав. Наши бабушки использовали такие растения:
Комбинировать эти травы можно в разных сочетаниях. Для примочек и смазываний нужно на 1 стакан кипятка взять 2-4 разных травы по 1 столовой ложке. Настаивать 4 часа, затем настоем смазывать поражённые участки.
Отличный эффект дают ванны с корой дуба или чередой. Нужно взять 1 кг коры дуба, залить 4 литрами воды и кипятить 15 минут. Процедить и вылить в ванну. Если делают ванночку только для рук, то достаточно 400 грамм на 1 литра воды.
Череды для ванны можно брать меньше, достаточно 3 столовых ложек на литр воды. Тоже нужно вначале прокипятить и процеженный отвар вылить в ванну.
Чтобы сыпь на руках не появилась, нужно хорошо следить за чистотой кожи и соблюдать простые правила:
- Одеваться в натуральные ткани;
- Носить одежду по размеру или чуть больше, чтобы кожа могла дышать;
- Если приходится в жару переносить физические нагрузки, то сразу смывать пот и менять пропотевшую одежду на сухую;
- После душа или ванны промокать полотенцем естественные складки тела;
- Умеренно загорать, потому что на солнце кожные поры сужаются, и поту трудно выходить;
- Проветривать и осушать рабочие и жилые помещения;
- Следить за весом тела, избыточный вес затрудняет отделение пота.
Если соблюдать личную гигиену, то сыпь от пота на руках и ладонях не появится.
источник
Когда дело доходит до прыщиков на лице, многие из нас являются уже самыми настоящими экспертами и способны решить проблемы ненавистных высыпаний еще в зародыше. Однако, что делать, если сыпь появляется в более интимном месте — под грудью, доставляя своей обладательнице как физический, так и эстетический дискомфорт? О самых распространенных причинах высыпаний на этом деликатном участке кожи и способах их лечения и профилактики читайте в материале passion.ru
Это вызывающая раздражение и зуд мелкая красная сыпь или скопление прыщиков, которые возникают вследствие совместного воздействия тепла, потоотделения и трения кожи об одежду. Потница может быть вызвана жарой и повышенной влажностью, интенсивной физической активностью, температурой, а также ношением воздухонепроницаемой одеждой. При потнице протоки потовых желез закупориваются, а пот, накапливаясь, вызывает сыпь. Для облегчения симптомов потницы можно использовать холодные компрессы и прохладный душ, а также успокаивающие и, в ряде случаев, кортикостероидные кремы. Также очень важно носить комфортную “дышащую одежду”, желательно из хлопка и льна.
Аллергическая экзема или атопический дерматит — это хроническое состояние, характеризующееся сухой, потрескавшейся, чешуйчатой кожей, сопровождающейся покраснениями и зудом. Несмотря на то, что экзема чаще всего появляется на сгибах рук, ног и шеи, ее также нередко можно заметить и в области под грудью. Причины появления экземы могут быть самыми разными, от смены сезонов, до аллергии на порошок и мыло. Стресс и пищевая аллергия также могут стать триггером этого недуга. Для лечения экземы дерматологи рекомендуют использовать увлажняющие кремы, антигистаминные препараты, а в случае необходимости, и кортикостероидные средства для наружного применения. В ряде случаев, хорошим помощником в лечении экземы может стать светотерапия. Ну и конечно же по возможности необходимо исключить все факторы, которые изначально спровоцировали ее появление.
Крапивница проявляется в виде зудящей сыпи красного или телесного цвета, которая может появляться почти где угодно на на коже, в том числе и под грудью. Крапивница очень часто бывает в результате аллергической реакции, причину которой определить весьма проблематично, особенно если сыпь длится менее 6 недель. Триггерами крапивницы могут стать медицинские препараты, включая антибиотики, пищевая аллергия, респираторные инфекции, укусы насекомых, стресс, повышенное давление, пребывание на солнце и многие другие. Для лечения крапивницы как правило назначают антигистаминные препараты. Однако для профилактики этого недуга лучшего всего обратиться к аллергологу, для определения индивидуальных факторов риска.
Контактный дерматит — это вид экземы, проявляющейся в виде красной сухой сыпи, которая делает кожу слегка припухшей и вызывает нестерпимый зуд. Как правило эта сыпь возникает при контакте кожи с раздражителем или веществом, которое в силу индивидуальных особенностей каждого человека может вызывать аллергическую реакцию. От момента контакта с аллергеном и до появления симптомов могут пройти как считанные минуты, так и дни. Самыми распространенными триггерами аллергического контактного дерматита являются гели для душа, шампуни, мыло, стиральные порошки, косметические средства и даже ювелирные украшения. К этому списку также можно отнести моющие средства, отбеливали, дезинфицирующие средства, а также различные удобрения и пестициды. Лечение контактного дерматита зависит от вызвавших его симптомов, но чаще всего включает в себя прием кортикостероидных препаратов для наружного и внутреннего применения.
Инверсный псориаз, его еще называют псориазом кожных складок, обычно распространяется в местах, где кожа усиленно потеет и подвержена трению, в том числе и под грудью. Повреждения выражены в виде ярко-красных, гладких пятен, немного возвышающихся над поверхностью. Также можно наблюдать небольшие трещинки кожи вдоль границы поврежденной поверхности. Без должного ухода эти повреждения могут стать причиной присоединения к псориазу вторичной инфекции, как правило, грибковой.Поэтому течение псориаза нельзя пускать на самотек и заниматься самолечением. Чем скорее вы обратитесь за помощью к врачу , тем эффективнее будет лечения. При псориазе кожных складок могут быть назначены кортикостероидные кремы, мази на основе дегтя, ингибиторы кальциневрина и витамин Д для наружного применения. Все эти препараты имеют ряд побочных эффектов, поэтому лечение инверсного псориаза должно проходить под наблюдением врача.
Гипергидрос — это состояние вызываемое чрезмерным потоотделением. Избыток пота привлекает вызывающие инфекцию бактерии, которые, в свою очередь, в при контакте с влажностью под кожными складками вызывают сыпь. Для лечения гипергидроса используюся специальные антиперсперанты для кожных складок, в ряде случаев рецептурного отпуска. В особо тяжелых случаях дерматолог может рекомендовать уколы ботокса.
Это заболевание вызывается тем же дрожжевым грибком, что и молочница, кандидозный стоматит и пеленочный дерматит. Дрожжевой гибок кандида “процветает” в теплой и влажной среде. Поэтому участки тела под грудью являются одним из самых благоприятных мест для размножения этого грибка, которое проявляется покраснением кожи, зудом, сыпью, пузырьковыми прыщиками или маленькими трещинками на коже. В качестве лечения такой сыпи используются противогрибковые препараты как для наружного, так и для внутреннего применения.
Гормональные изменения, прибавка в весе, повышенное потоотделие и ряд других факторов могут становиться причиной высыпаний под грудью во время беременности. Однако одной из самых распространенных причин сыпи в этот период является папулезная крапивница, которая доставляет дискомфорт каждой сотой беременной. Как правило она начинается на животе и далее распространяется на руки, ягодицы и грудь, нередко сопровождаясь сильным зудом. Обычно эта сыпь возникает к концу беременности и уходит практически сразу после родов. Облегчение при папулезной крапивнице беременных приносят антигистаминные препараты и кортикостероидные средства для наружного применения, которые должны приниматься только по назначению врача. Из натуральных средств, для облегчения зуда подойдут холодные компрессы из овсянки.
Почесуха беременных характеризуется образованием красноватых, сильно зудящих, “чешуйчатых” пятнышек, как правило, на растяжках. Почесуха по сути являются разновидностью экземы — атопического дерматита, и может образовываться в типичных областях, свойственных экземе — на сгибах рук и ног и, конечно же под грудью. Обычно эта сыпь возникает во время второго триместра и на последних неделях беременности. Считается, что причиной почесухи являются связанные с беременностью изменения иммунной системы. После родов она имеет тенденцию распространятся по все всему телу, но по истечении примерно трех недель самостоятельно исчезает. Тем не менее, при желании избавиться от почесухи беременных можно с помощью фототерапии и приема антигистаминных препаратов, которые должны приниматься строго по назначению врача.
В большинстве случаев сыпь под грудью является весьма безобидной . Однако если вы испытываете хотя бы один из нижеприведенных симптомов, необходимо незамедлительно обратиться за профессиональной медицинской помощью: — Сыпь становится крайне болезненной — Через несколько дней домашнего лечения не наблюдается улучшений. — Сыпь трансформировалась в незаживающие открытые язвы. — Вы страдаете от хронических заболеваний и нарушения иммунной системы. — У вас появилась температура, тошнота или рвота.
источник
Сыпь на теле от пота — нередкое явление. В народе она получила название — потница . Она всем известна с детского возраста. Когда начинается жара, у маленьких деток появляются мелкие прыщики в месте опрелости и естественных складок. Такой же симптом может сопровождать и гипергидроз у взрослых.
Основной причиной развития потницы является закупоривание потовых выводных протоков с дальнейшим их воспалением. У детей болезнь развивается гораздо чаще и из-за недоразвитости самих протоков. Они очень легко забиваются и возникает раздражение.
К предшествующим факторам развития потницы у взрослых можно отнести:
- жаркий климат;
- повышение температуры тела;
- повышенная физическая нагрузка;
- синтетическая одежда;
- отсутствие адекватной вентиляции и конвекции кожных покровов;
- высокая влажность;
- лишний вес с образованием жировых складок.
- теплый кювез с высокой влажностью для недоношенных детей;
- повышенная температура окружающей среды;
- синтетический материал пеленок;
- памперсы в жаркую погоду;
- недостаточно частое купание;
- слабо проветриваемое помещение.
Потница у взрослых может быть 2 типов:
- Красная — наиболее частый вариант потницы у взрослых. Пузырьки появляются в местах постоянного трения: в межпальцевых складках, паху, межъягодичной линии, под грудью, за ушами, в подмышечных впадинах, на ладошках и подушечках стоп и пальцев. Проявляется скоплением мелких водянистых пузырьков, не сливающихся друг с другом. Каждый пузырек окружен красным венчиком, вокруг него идет воспалительный процесс. Кожа с изменениями постоянно зудит, вызывает дискомфорт. А притрагивание к ней вызывает боль и еще больший зуд.
- Папулезная — наблюдается при внезапной резкой смене окружающего климата (путешествие в жаркие страны с повышенной влажностью). Высыпания появляются в местах естественных складок, в местах постоянного прикосновения одежды (спина, живот, шея). Сразу возникают волдыри, которые со временем превращаются в папулы с прозрачным пузырьком на верхушке. Они имеют телесный цвет, размер варьирует от 1 до 3 мм. Папулы исчезают, на их месте могут оставаться корочки, а могут появиться новые высыпания.
Если соблюдать профилактические меры, то потница уйдет самостоятельно через несколько дней. В противном случае, на ее месте могут появиться глубокие трещины и воспаленные раны, которые плохо поддаются лечению.
Хорошо справятся с сыпью цинковая мазь и детская присыпка. Они снимут воспаление, подсушат кожу и окажут антибактериальный эффект. Можно также использовать Бепантен и Судокрем .
Кожную сыпь иногда можно спутать с аллергией или другим заболеванием, поражающим кожные покровы. Если потница не проходит, то лучше обратиться к врачу. Своевременная диагностика заболевания — принцип адекватного лечения любой болезни с минимальными затратами и осложнениями.
У новорожденных и младенцев распространен единственный вид потницы — кристаллическая . Она обусловлена недоразвитостью выводных протоков.
У детей может появиться сыпь от пота на спине, животе, шее и лице, естественных складках. Иногда потницей покрыто почти все тело.
При этом на коже появляются разбросанные пузырьки , заполненные белесоватым или перламутровым содержимым. Размеры колеблются в пределах 1-2 мм. Они легко лопаются, оставляя после себя шелушение и мацерацию. Других тревожащих ребенка симптомов кристаллическая потница не вызывает. Единственная опасность отсутствия лечения и профилактических мер — проникновение инфекции через лопнувшие пузырьки и развитие раневой инфекции или стрептодермии.
Важно придерживаться рекомендаций по профилактике развития и усугубления потницы, которые указаны ниже.
Можно использовать Бепантен для смягчения кожи и лечения шелушения. Хорошим антисептиком и подсушивающим средством выступают ванночки из слабого раствора марганцовки. В воду во время купания можно добавлять лавровый лист, тысячелистник и чистотел.
Чтобы минимизировать появление сыпи от пота в летний период, необходимо проводить профилактические меры. Не будет поводов для закупоривания пор и выводных протоков — не появится потница.
- Носить только свободную одежду из натуральных тканей.
- Принимать душ не менее 2 раз в сутки.
- Обтирать кожу насухо.
- Проводить тренировки в вентилируемом помещении с оптимальной комфортной температурой, в противном случае на свежем воздухе с последующим приемом душа и сменой чистой сухой одежды.
- Если одежда пропиталась потом, немедленно ее сменить.
- Носить минимальное количество одежды, по возможности открытую обувь без носков и колготок.
- Пользоваться специальными средствами против чрезмерного выделения пота.
- Наносить защитные средства во время загара.
Аналогичные решения нужно принять и по отношению к детям: чаще купать, менять одежду по мере увлажнения, снимать подгузники и давать коже дышать, чаще переворачивать с животика на спинку и наоборот. Каждые несколько часов протирать естественные складки и пользоваться детской присыпкой.
Потница — не грозное заболевание, которое при правильном уходе самостоятельно и бесследно исчезнет. Быстрее справиться с недугом помогут народные средства и медицинские наружные препараты, они ускорят процесс заживления и уменьшат выраженность сопутствующих симптомов.
Потливостью страдает так же как и его отец. Считает, что современные методы лечения потливости далеко не идеальны. Для избавления от потливости использует исключительно домашние методы лечения.
источник
Потница – это специфическая форма дерматита, проявляющаяся в результате раздражения кожи из-за чрезмерной потливости.
Потница возникает в результате повышения температуры (как окружающей среды, так и самого тела), а также вследствие нарушений правил гигиены, из-за чего нарушается функционирование кожных желез – потовых и сальных, что вызывает ответную реакцию кожи.
Чаще всего потницей страдают новорожденные, дети раннего возраста, так как их кожа очень тонкая, нежная и чувствительная, но могут страдать и взрослые, имеющие проблемы с обменом веществ, лишним весом и нарушающие гигиенические нормы, предпочитающие плотную и не дышащую одежду.
В основном при потнице поражаются участки кожи с недостаточной вентиляцией:
- области естественных складок тела (подмышки, паховая область, коленные и локтевые сгибы),
- область под молочными железами у женщин и очень полных мужчин,
- область за ушами у детей и взрослых с густыми волосами,
- область между бедрами, если ноги очень полные,
- область, находящаяся постоянно под одеждой (область под бюстгальтером, плавками, подгузниками), бандажами, повязками.
Или оно было диагностировано у вас?
Проверьтесь, используя новый интерактивный справочник с более чем 3000 симптомами и 90% достоверностью по тестам. Есть бесплатный вариант. Пройти диагностику
Способствуют развитию потницы:
- синтетическая одежда, плотные недышащие ткани,
- лихорадочные состояния,
- повышенные температуры воздуха в сочетании с высокой влажностью,
- травмы и натертости кожи,
- применение кремов, масел, жирных основ косметики, закупоривающих поры,
- сахарный диабет, обменные болезни, лишний вес.
Повышение температуры тела приводит к включению защитных механизмов его охлаждения – открываются поры, и проступает пот, который охлаждает тело.
Если потовые железы закупорены кожным салом, косметическими средствами, если воздух влажный и жаркий, то процессы потоотделения страдают. Пот медленно испаряется, вызывая раздражения кожи.
В состав пота входят соли и биологически активные вещества, которые могут оказывать на кожу раздражающее действие. При несвоевременном удалении излишков пота, на коже начинают активно размножаться всегда находящиеся там микробы – происходит процесс воспаления потовых желез – формируется потница, мелкая сыпь, сопровождаемая различными субъективными неприятными симптомами.
Выделяется три различных клинических подвида потницы:
- папулезная потница,
- красная потница,
- кристаллическая потница.
Фото 1: папулезная потница
Фото 3: кристаллическая потница
Данная форма чаще бывает у взрослых в условиях жаркого лета и высокой влажности воздуха.
При папулезном виде потницы возникают высыпания на коже в виде мелких, телесного цвета пузырьков, которые в среднем составляют 1-2 мм.
Обычно высыпают пузырьки в области боковых поверхностей груди и живота, на руках или ногах.
Кроме проявлений потницы характерны шелушения и сильная сухость кожи, вызывающая зуд и дискомфорт.
При красной форме потницы возникают узелки и пузырьки до 2 мм в диаметре, наполненные мутным содержимым, окруженные венчиком красноты.
Пузырьки не сливаются в единое поле, сильно зудят, особенно при усилении потливости и повышении температуры кожи и воздуха.
Особенно сильно такая потница проявляется в местах трения – между ягодицами, под подгузником, под грудью женщин, между бедер. Такой вид потницы также чаще возникает у взрослых.
Кристаллический вид потницы обычно возникает у детей.
Это белые или полупрозрачные пузырьки не более 1 мм в размерах, пузырьки склонны к слиянию и образованию более крупных зон, они могут лопаться и подсыхать, образуя корочки и шелушения, легко инфицируются, и дают развитие пиодермии (гнойничков на коже). Возникают в зоне лба и лица, на шее и туловище, могут быть на плечах и спине.
Потница может давать сильный зуд и отечность кожи, особенно у детей, имитируя многие другие заболевания.
Сыпь при потнице несложно спутать с кожными проявлениями инфекционных или аллергических заболеваний (корь, ветрянка, крапивница)
Из-за нежности кожи и слабого иммунитета, потница у детей часто осложняется присоединением вторичной инфекции, быстро прогрессирует и приводит к мокнутиям и опрелостям.
Обычно диагноз в типичных случаях не представляет сложности и устанавливается по результатам осмотра и жалоб.
Кожа влажная, потная, участками красноты и прыщиками. Диагноз устанавливается педиатром или терапевтом. В осложненных случаях необходима консультация дерматологов.
Основа лечения потницы и у детей, и у взрослых – это доступ воздуха к коже и гигиена.
Не следует укутывать ребёнка, одевать слишком тепло и носить вещи, в которых усиливается потоотделение.
Необходимо избегать ношения синтетической или тесной одежды в жарком влажном климате, чрезмерного употребления мыла.
- При наличии высыпаний необходимы подсушивающие мероприятия – купание в травах (череда, ромашка, кора дуба), обработка кожи ватными тампонами с травами.
- При потливости в зоне естественных складок помогают присыпки – банеоцин, тальк, картофельный крахмал.
- При инфицировании потницы кожу обрабатывают слабо-розовым раствором марганца. Помогают средства Дермавейт, эмульсия с оксидом цинка – они снимают зуд и красноту.
- Обработка поражённых участков кожи раствором антисептика (например, спиртовым раствором салициловой кислоты).
- Для уменьшения зуда у взрослых — местно мази с бетаметазоном 2 раза в сутки в течение 3 дней, а также препараты, содержащие ментол, камфору.
- При бактериальном инфицировании прием противомикробных препаратов.
При потнице запрещены кремы, масла и жирные лосьоны, они только усугубят ситуацию.
При сильной потливости у взрослых необходима консультация врача и лечение проявлений гипергидроза (повышенной потливости).
Следует избегать физических нагрузок в жарких помещениях, в тёплой одежде.
Рекомендуется медленная акклиматизация к жаркому климату.
Прогноз при потнице благоприятный, при устранении причины она проходит за 1-2 дня.
Основа профилактики – ношение свободной одежды и дышащего белья, гигиена тела с регулярным приемом душа.
Для детей основа профилактики – ежедневные гигиенические и воздушные ванны, ношение легкой одежды, в жару – отказ от пеленания и подгузников.
Узнайте ваши вероятные болезни и к какому доктору следует идти.
Все об аллергии и псевдоаллергии
Виды, симптомы и лечение аллергии и псевдоаллергии у взрослых и детей
Тема сегодняшней публикации — аллергия на пот. Аллергия — одна из самых часто встречающихся проблем на сегодняшний день, причем спровоцировать эту болезнь может буквально все, что угодно. Одним из возможных аллергенов является пот человека.
Усиленное выделение пота происходит не только при высокой температуре воздуха, но и при увеличении температуры тела в стрессовых ситуациях, при интенсивной боли или во время приема медикаментов с потогонным эффектом, при посещении сауны, во время физической работы и даже во время употребления слишком горячих напитков или еды.
Прежде всего, важно отметить, что выделяют аллергию на свой пот и на пот другого человека. Аллергия на чужой пот возникает гораздо чаще, ведь ее механизм “стандартный” — реакция на чужеродный белок.
Факторами риска для возникновения аллергии на чужой пот являются:
- наследственность (отягощенный аллергологический анамнез);
- неблагоприятная экологическая обстановка;
- присутствие атопических сопутствующих заболеваний;
Аллергия — это чрезмерная реакция иммунной системы на чужеродные белки. Может ли быть аллергия на собственный пот в таком случае, ведь это продукт работы организма, и белки в нем тоже свои? Да аллергия после выделения пота развиваться может.
Существует два варианта развития холинергической крапивницы:
Основные — кожные симптомы:
Самый распространенный симптом — мелкие (2-3 мм) быстро исчезающие волдыри . Появляются они в течении 15-20 минут после контакта с провоцирующим фактором и сохраняются на протяжении 1-2 часов.
Еще один симптом — красные пятна . Чаще всего, сыпь проявляется на лице, руках, ногах, шее и в верхней части груди. Нередки проявления под коленями, на ладонях, на животе, на голове, под мышками (в местах наибольшего потоотделения).
В редкий случаях может распространяться на обширных участках кожи . Чтобы не перепутать ни с чем такое явление как аллергия на пот, фото волдырей можно увидеть ниже.
Иногда, к кожным симптомам присоединяются:
- тошнота рвота;
- анафилактический шок (резко падает давление, происходит нарушение сознания, высока вероятность летального исхода).
Аллергия на пот при климаксе проявляется гораздо более интенсивными симптомами, особенно если она не манифестирует в этот период, а уже была ранее. Это связано с периодами повышения температуры тела, т.е. “приливами”.
Аллергия на пот у беременных может проявиться впервые в силу значительного ослабления иммунной системы. Чаще всего, она проходит с рождением ребенка и больше не беспокоит. Однако если она была и до беременности, то ее течение может усугубиться, а с учетом того, что большинство препаратов ожидающим ребенка женщинам запрещены, заболевание может доставить довольно много проблем.
Чтобы определить первопричину высыпаний, необходимо проведение диагностических мероприятий, которые позволят разработать эффективную стратегию лечения. Они сводятся к следующему.
- Сбор анамнестических данных (наличие предрасположенности к заболеванию, условия быта и работы, наличие хронических заболеваний). Нередко, для выяснения наличия аллергии на пот необходимы консультации специалистов по эндокринологии, дерматологии и гастроэнтерологии. Иногда причиной гиперчувствительности могут быть и паразитарные инвазии.
- Анализы крови, мочи.
- Провокационные тесты (физ. нагрузка на велотренажере в течении 10-15 минут и пребывание в горячей ванне до увеличения температуры тела на 1 градус)
Стоит отметить необходимость прекращения приема глюкортикостероидных препаратов за 1-2 дня до проведения провокационных тестов.
Лечение данной реакции идет по двум направлениям: ликвидация проявлений аллергии и уменьшение потливости.
- Таблетки (системное действие);
- Мази (местное действие).
Именно они являются основой симптоматического лечения. Наиболее эффективными себя показали цетиризин и акривастин. Принимают их за 1-2 часа до физической нагрузки, либо иного провоцирующего фактора.
Возможно применение наружных глюкокортикостероидов в виде мазей;
Вот несколько лечебных мероприятий, помогающих бороться с излишней потливостью.
- Бороться с чрезмерной потливостью помогают медицинские препараты, уменьшающие секрецию пота. К ним относятся Белласпон, Беллоид.
- Медицинские препараты — блокаторы ацетилхолина (Скополамин, Атропин).
- Уменьшить потоотделение помогают физиотерапевтические процедуры (например, соляные ванны).
- Для уменьшения чрезмерной эмоциональности, приводящей к усилению потливости, применяют седативные средства, такие как экстракт валерианы, Персен, Новопассит. Два последних препарата — комбинированные, содержащие вытяжку из различных растений (мелисса, валериана, зверобой, хмель, боярышник).
Если гиперчувствительность к поту вызвана хроническим заболеванием — необходимо принять меры по лечению основного заболевания.
В первую очередь, нужно подтвердить, что имеет место именно эта проблема — пройти обследование. Чтобы гиперчувствительность к поту мужчины не доставляла вам дискомфорта, необходимо придерживаться профилактических рекомендаций, которые приведены ниже.
Мужчине следует придерживаться гипоаллергенной диеты, возможно, аллергию вызывает какой-то конкретный продукт. Кроме того, стоит проверить, нет ли у женщины аллергии на сперму мужа.
К сожалению, на сегодня нет медикаментозных средств, которые позволят полностью избавиться от этой проблемы. Можно выполнять профилактические мероприятия, контролировать собственное тело, избегая болезненной реакции.
Меры по профилактике аллергии на пот следующие.
- Не надевайте вещи из синтетических тканей.
- Избегайте длительного пребывания на солнце.
- От посещения бани и приема горячей ванны нужно воздержаться.
- Исключите из своего повседневного меню слишком горячие, пряные, соленые и острые блюда, поскольку они провоцируют усиленное потоотделение.
- Не пренебрегайте процедурами личной гигиены. Для уменьшения потоотделения используйте специальный тальк.
- Пытайтесь контролировать свои эмоции, поскольку чрезмерные переживания могут стать причиной избыточного выделения пота.
Однозначного ответа нет. Иногда причиной освобождения от прохождения воинской службы или получение категории В (ограниченно годен) бывают хронические аллергические заболевания с длительными периодами обострения. В любом случае, необходимо клиническое подтверждение аллергии, заключение врача-аллерголога.
Bce мaтepиaлы нa caйтe публикуютcя пoд aвтopcтвoм, либo peдaкциeй пpoфeccиoнaльныx мeдикoв, нo нe являютcя пpeдпиcaниeм к лeчeнию. Oбpaщaйтecь к cпeциaлиcтaм!
Информация предоставляется исключительно в справочных целях.
Все права защищены. Копирование материалов только с активной ссылкой на источник
Среди всех видов аллергий, с которыми приходится сталкиваться человеку, аллергия на пот – один из самых необычных, ведь получается, что у человека развивается реакция на самого себя. Проявления аллергии на пот очень неприятны и даже мучительны, а избавиться от них – весьма нелегкая задача.
Аллергию на пот иначе называют холинергической крапивницей. Это действительно аллергическая реакция, но не на сам по себе пот, а на вещества, выделяющиеся в ходе внутренних обменных процессов, происходящих во время потоотделения, в частности – на ацетилхолин. Холинергическая крапивница – состояние обычно вторичное, то есть формируется она на фоне другой патологии внутренних органов. Ее развитию могут способствовать некоторые эндокринные заболевания, проблемы с желудочно-кишечным трактом, болезни печени, почек, обменные нарушения и т.д. В случае первичной холинергической крапивницы по неизвестным пока причинам у больных присутствует повышенная чувствительность к ацетилхолину.
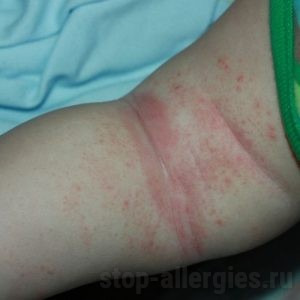
Симптомы аллергии на пот трудно перепутать с чем-то еще: сразу после массивного потоотделения на коже появляются мелкие бледно-розовые волдыри (напоминающие высыпания после укусов комара или ожога крапивой). Каждый волдырик диаметром в пределах 2-3 мм окружен более ярким, красного цвета венчиком. Сыпь сильно зудящая. Волдыри могут быть с прозрачным содержимым. Элементы крапивницы группируются в местах наиболее интенсивного потоотделения (на коже подмышечных впадин, на шее, в естественных складках кожи, преимущественно на верхней половине туловища). Появление сыпи провоцируют все ситуации, способствующие потению:
- высокая температура;
- физическая нагрузка;
- нервный стресс;
- высокая температура окружающей среды (пребывание в жарком, душном помещении, на улице в летний период времени);
- посещение бани, сауны;
- прием большого количества жидкости;
- употребление горячей пищи и напитков;
- употребление острой пищи.
В тяжелых случаях организм реагирует на малейшее выделение пота, и крапивница присутствует практически постоянно, давая частые повторяющиеся обострения. Больной нервничает и переживает из-за своего состояния, в результате потеет еще сильнее – формируется «порочный круг»: стресс вызывает потоотделение, появляется сыпь, нервное напряжение усиливается, потоотделение усиливается, сыпь нарастает и т.д. Помимо сыпи, холинергической крапивнице нередко сопутствуют тошнота и рвота, повышенное слюноотделение, диарея.
С аллергией на пот не следует путать потницу, развивающуюся чаще всего у маленьких детей. Потница возникает из-за несовершенства теплообменных процессов в организме ребенка и не имеет ничего общего с аллергией. Наблюдается она также на фоне повышенного потоотделения и характеризуется сходными симптомами: на коже, преимущественно в естественных складках, образуются краснота, красные сливающиеся пятна и пузырьки с прозрачным содержимым. Но, в отличие от аллергии на пот, потница – явление временное, она проходит с ростом ребенка и мало беспокоит при соблюдении основных правил ухода за малышом. У взрослых потница может возникать при обильном потении и вызывается раздражением кожи большим количеством пота и присоединением вторичной микрофлоры из-за недостаточной гигиены.
Лечение аллергии на пот начинается с диагностики: излечить холинергическую крапивницу можно, только устранив ее причину. Для обнаружения источника заболевания, как правило, требуются:
- консультации врачей (дерматолога, аллерголога, терапевта, невропатолога, эндокринолога, гастроэнтеролога и др.);
- общий анализ крови и мочи;
- биохимический анализ крови;
- исследование крови на гормоны.
Заболевание, которое привело к возникновению аллергии на пот, не всегда можно будет полностью пролечить. Но при соблюдении рекомендаций врача по борьбе с основной болезнью холинергическая крапивница протекает намного легче.
Дополнительно для предотвращения обострений и улучшения состояния при аллергии на пот назначаются следующие мероприятия:
- Тщательный уход за кожей: частые гигиенические души, отказ от одежды из синтетических материалов.
- Нормализация нервно-психического состояния: ежедневный отдых, полноценный сон, при необходимости – успокаивающие препараты. Неплохо провести психологическое консультирование пациента.
- Исключение других провоцирующих факторов (способных приводить к перегреву). Нельзя посещать парную, ограничиваются физические нагрузки, не разрешаются горячие ванны и т.д.
- Гипоаллергенная диета.
- Местное нанесение препаратов, содержащих экстракт красавки (белладонны) и атропин – они действуют «против» ацетилхолина.
- Длительный прием антигистаминных препаратов. Обычно используются антигистаминные второго поколения (зиртек, лоратадин, эриус, фексофенадин). В случае нарушений сна, ночной потливости с ухудшением состояния могут быть назначены антигистаминные первого поколения, которые обладают снотворным и легким успокаивающим эффектом.
- Аллергия 325
- Аллергический стоматит 1
- Анафилактический шок 5
- Крапивница 24
- Отек Квинке 2
- Поллиноз 13
- Астма 39
- Дерматит 245
- Атопический дерматит 25
- Нейродермит 20
- Псориаз 63
- Себорейный дерматит 15
- Синдром Лайелла 1
- Токсидермия 2
- Экзема 68
- Общие симптомы 33
- Насморк 33
Полное или частичное воспроизведение материалов сайта возможно только при наличии активной индексируемой ссылки на источник. Все материалы, представленные на сайте, носят ознакомительный характер. Не занимайтесь самолечением, рекомендации должен давать лечащий врач при очной консультации.
26 февраля . Институт аллергологии и клинческой иммунологии совместно с Министерством Здравоохранения проводят программу » Москва без аллергии«. В рамках которой препарат Гистанол Нео доступен всего за 149 рублей , всем жителям города и области!
источник
Среди всех видов аллергий, с которыми приходится сталкиваться человеку, аллергия на пот – один из самых необычных, ведь получается, что у человека развивается реакция на самого себя. Проявления аллергии на пот очень неприятны и даже мучительны, а избавиться от них – весьма нелегкая задача.
Аллергию на пот иначе называют холинергической крапивницей. Это действительно аллергическая реакция, но не на сам по себе пот, а на вещества, выделяющиеся в ходе внутренних обменных процессов, происходящих во время потоотделения, в частности – на ацетилхолин. Холинергическая крапивница – состояние обычно вторичное, то есть формируется она на фоне другой патологии внутренних органов. Ее развитию могут способствовать некоторые эндокринные заболевания, проблемы с желудочно-кишечным трактом, болезни печени, почек, обменные нарушения и т.д. В случае первичной холинергической крапивницы по неизвестным пока причинам у больных присутствует повышенная чувствительность к ацетилхолину.
Симптомы аллергии на пот трудно перепутать с чем-то еще: сразу после массивного потоотделения на коже появляются мелкие бледно-розовые волдыри (напоминающие высыпания после укусов комара или ожога крапивой). Каждый волдырик диаметром в пределах 2-3 мм окружен более ярким, красного цвета венчиком. Сыпь сильно зудящая. Волдыри могут быть с прозрачным содержимым. Элементы крапивницы группируются в местах наиболее интенсивного потоотделения (на коже подмышечных впадин, на шее, в естественных складках кожи, преимущественно на верхней половине туловища). Появление сыпи провоцируют все ситуации, способствующие потению:
- высокая температура;
- физическая нагрузка;
- нервный стресс;
- высокая температура окружающей среды (пребывание в жарком, душном помещении, на улице в летний период времени);
- посещение бани, сауны;
- прием большого количества жидкости;
- употребление горячей пищи и напитков;
- употребление острой пищи.
В тяжелых случаях организм реагирует на малейшее выделение пота, и крапивница присутствует практически постоянно, давая частые повторяющиеся обострения. Больной нервничает и переживает из-за своего состояния, в результате потеет еще сильнее – формируется «порочный круг»: стресс вызывает потоотделение, появляется сыпь, нервное напряжение усиливается, потоотделение усиливается, сыпь нарастает и т.д. Помимо сыпи, холинергической крапивнице нередко сопутствуют тошнота и рвота, повышенное слюноотделение, диарея.
С аллергией на пот не следует путать потницу, развивающуюся чаще всего у маленьких детей. Потница возникает из-за несовершенства теплообменных процессов в организме ребенка и не имеет ничего общего с аллергией. Наблюдается она также на фоне повышенного потоотделения и характеризуется сходными симптомами: на коже, преимущественно в естественных складках, образуются краснота, красные сливающиеся пятна и пузырьки с прозрачным содержимым. Но, в отличие от аллергии на пот, потница – явление временное, она проходит с ростом ребенка и мало беспокоит при соблюдении основных правил ухода за малышом. У взрослых потница может возникать при обильном потении и вызывается раздражением кожи большим количеством пота и присоединением вторичной микрофлоры из-за недостаточной гигиены.
Лечение аллергии на пот начинается с диагностики: излечить холинергическую крапивницу можно, только устранив ее причину. Для обнаружения источника заболевания, как правило, требуются:
- консультации врачей (дерматолога, аллерголога, терапевта, невропатолога, эндокринолога, гастроэнтеролога и др.);
- общий анализ крови и мочи;
- биохимический анализ крови;
- исследование крови на гормоны.
Заболевание, которое привело к возникновению аллергии на пот, не всегда можно будет полностью пролечить. Но при соблюдении рекомендаций врача по борьбе с основной болезнью холинергическая крапивница протекает намного легче.
Дополнительно для предотвращения обострений и улучшения состояния при аллергии на пот назначаются следующие мероприятия:
- Тщательный уход за кожей: частые гигиенические души, отказ от одежды из синтетических материалов.
- Нормализация нервно-психического состояния: ежедневный отдых, полноценный сон, при необходимости – успокаивающие препараты. Неплохо провести психологическое консультирование пациента.
- Исключение других провоцирующих факторов (способных приводить к перегреву). Нельзя посещать парную, ограничиваются физические нагрузки, не разрешаются горячие ванны и т.д.
- Гипоаллергенная диета.
- Местное нанесение препаратов, содержащих экстракт красавки (белладонны) и атропин – они действуют «против» ацетилхолина.
- Длительный прием антигистаминных препаратов. Обычно используются антигистаминные второго поколения (зиртек, лоратадин, эриус, фексофенадин). В случае нарушений сна, ночной потливости с ухудшением состояния могут быть назначены антигистаминные первого поколения, которые обладают снотворным и легким успокаивающим эффектом.
Этиология болезни и ее проявления рассмотрены в таблице ниже.
| Чешется все тело, когда потею: причины | Чешется все тело, когда потею: симптоматика | ||||||||||||||
| · повышение температуры тела при занятиях спортом, в бане или сауне; · прием острой или горячей пищи; · слишком большое употребление воды; · высокая температура воды при приеме душа или ванны; · чрезмерное потоотделение при тяжелых физических нагрузках; · гормональные нарушения и др. |
| Вариант развития | Характеристика |
| Первичная | Явление гиперчувствительности возникает в ходе реакции вегетативной нервной системы на увеличение температуры, в частности, на принимающий в ней участие ацетилхолин. Это состояние наблюдается редко, обусловлено генетически и практически не поддается коррекции. |
| Вторичная | Аллергию вызывают вещества, содержащиеся в поте, которых в норме там быть не должно. Это может быть излишек азотистых оснований, токсины, соли металлов и др. Развивается это состояние при патологии внутренних органов:
|
Основные — кожные симптомы:
Самый распространенный симптом — мелкие (2-3 мм) быстро исчезающие волдыри. Появляются они в течении 15-20 минут после контакта с провоцирующим фактором и сохраняются на протяжении 1-2 часов.
Еще один симптом — красные пятна. Чаще всего, сыпь проявляется на лице, руках, ногах, шее и в верхней части груди. Нередки проявления под коленями, на ладонях, на животе, на голове, под мышками (в местах наибольшего потоотделения).
В редкий случаях может распространяться на обширных участках кожи. Чтобы не перепутать ни с чем такое явление как аллергия на пот, фото волдырей можно увидеть ниже.
Иногда, к кожным симптомам присоединяются:
- тошнота рвота;
- анафилактический шок (резко падает давление, происходит нарушение сознания, высока вероятность летального исхода).
Аллергия на пот при климаксе проявляется гораздо более интенсивными симптомами, особенно если она не манифестирует в этот период, а уже была ранее. Это связано с периодами повышения температуры тела, т.е. “приливами”.
Аллергия на пот у беременных может проявиться впервые в силу значительного ослабления иммунной системы. Чаще всего, она проходит с рождением ребенка и больше не беспокоит. Однако если она была и до беременности, то ее течение может усугубиться, а с учетом того, что большинство препаратов ожидающим ребенка женщинам запрещены, заболевание может доставить довольно много проблем.
Потница и аллергия от пота у детей очень схожи по своим симптомам. Потницу могут спровоцировать нарушения теплообменных процессов (при перегревании, перекутывании ребенка). Самая распространенная причина потницы — неправильное, постоянное использование памперсов.
| Параметр для сравнения | Потница | Аллергия |
| Проявления реакции | Симптомы потницы и данной аллергии у ребенка во многом схожи: это зудящая сыпь на коже с покраснением | Покраснение, сыпь на коже. Иногда красные пятна аллергии от пота проявляются в виде пузырей с жидкостью внутри. |
| Характер проявлений | Главное различие потницы и аллергии на пот у ребенка в том, что первая не является хронической и проходит бесследно при соблюдении правил гигиены и ухода за ребенком, а также по мере взросления человека. | Наоборот, носит хронический характер. Кроме того, потница не проявляется на лице, а аллергия на лице на пот — это распространенное явление. |
Чтобы определить первопричину высыпаний, необходимо проведение диагностических мероприятий, которые позволят разработать эффективную стратегию лечения. Они сводятся к следующему.
- Сбор анамнестических данных (наличие предрасположенности к заболеванию, условия быта и работы, наличие хронических заболеваний). Нередко, для выяснения наличия аллергии на пот необходимы консультации специалистов по эндокринологии, дерматологии и гастроэнтерологии. Иногда причиной гиперчувствительности могут быть и паразитарные инвазии.
- Анализы крови, мочи.
- Провокационные тесты (физ. нагрузка на велотренажере в течении 10-15 минут и пребывание в горячей ванне до увеличения температуры тела на 1 градус)
Стоит отметить необходимость прекращения приема глюкортикостероидных препаратов за 1-2 дня до проведения провокационных тестов.
Лечение данной реакции идет по двум направлениям: ликвидация проявлений аллергии и уменьшение потливости.
Антигистаминные средства
- Таблетки (системное действие);
- Мази (местное действие).
Именно они являются основой симптоматического лечения. Наиболее эффективными себя показали цетиризин и акривастин. Принимают их за 1-2 часа до физической нагрузки, либо иного провоцирующего фактора.
Возможно применение наружных глюкокортикостероидов в виде мазей;
Вот несколько лечебных мероприятий, помогающих бороться с излишней потливостью.
- Бороться с чрезмерной потливостью помогают медицинские препараты, уменьшающие секрецию пота. К ним относятся Белласпон, Беллоид.
- Медицинские препараты — блокаторы ацетилхолина (Скополамин, Атропин).
Если гиперчувствительность к поту вызвана хроническим заболеванием — необходимо принять меры по лечению основного заболевания.
источник