Узнать о развитии проблем в организме человека можно, если обратить внимание на то, что у него сухая кожа на руках и ногах – причины могут быть различными. Когда начинают сохнуть ладони или ступни, шелушиться кожа на ногах и руках у взрослого или ребенка, то это не только недостаток увлажнения. Нередко сухость указывает на наличие хронических болезней.
Древние лекари определяли здоровье человека по состоянию его кожных покровов. Выполняя защитные функции, кожа участвует в водно-солевом обмене и терморегуляции. Любые проблемы с этим органом указывают на начинающуюся или прогрессирующую патологию в организме. Причины сухости кожи могут быть и внутренними, и внешними. Прежде, чем запасаться кремами для увлажнения, следует понять, какой наружный фактор высушивает эпидермис и устранить его:
- несбалансированное питание;
- вредные привычки;
- эпиляция, депиляция;
- частые сеансы пилинга, дермабразии;
- некачественная косметика;
- ношение синтетического белья;
- возрастные изменения;
- неправильный уход;
- низкая влажность в помещении;
- длительное пребывание в жаре или в холоде;
- резкие перепады температуры.
Если исключить авитаминоз, то пересыхание эпидермиса нижних конечностей свидетельствует о неравномерной циркуляции крови. Нарушить кровоток можно ношением тесной обуви или маленького размера колготок. Этот факт становится причиной не только сухости кожных покровов, но и образования варикоза. Вредны высокие носки и слишком облегающие леггинсы, регулярное ношение которых станет причиной сухой кожи на ногах. Еще один фактор, высушивающий эпидермис нижних конечностей – использование косметических средств, в которых содержится много щелочей.
Многих женщин интересует вопрос, особенно в зимний период, почему кожа на ногах сухая и шелушится. Ответ лежит на поверхности – она обезвожена. Организму сложно удержать естественную влагу зимой, в итоге происходит шелушение кожи на ногах, она становится белой, покрывается маленькими чешуйками, в общем, выглядит неэстетично. Исправить ситуацию можно правильным питьевым режимом. Не сладким кофе или чаем, а чистой питьевой водой в день не меньше, чем 1,5 литра.
Если вы не ходили босиком по земле или по жесткой поверхности, но у вас очень сухая кожа стоп, то это может указывать на то, что они поражены грибковой инфекцией. Диагностировать инфекционное заболевание не сложно: видны ногтевые утолщения, кожа пальцев приобретает неестественный красный оттенок, шелушится, чешется. Если все перечисленные симптомы на стопе присутствуют, следует пойти к врачу-дерматологу. Специалист направит сдать анализ, который выявит вид грибка, после чего нужно лечить инфекцию соответствующей мазью.
У многих людей очень чувствительный эпидермис, поэтому шелушится кожа на ногах ниже колен из-за агрессивного воздействия холода, солнца, ветра, воды или воздуха. Решением проблемы могут стать жирные крема по уходу или косметика с высокой защитой от ультрафиолета. Причиной сухости может стать реакция организма на какой-либо пищевой раздражитель. Нужно определить продукт, вызывающий аллергическую реакцию и убрать его из рациона.
Шелушение эпидермиса ниже колен и на щиколотках может происходить по естественным причинам, когда процессы организма замедляются из-за его старения. Кожные покровы после 50 лет становятся тонкими, поскольку теряют влагу. Такое состояние вызвано возрастным изменением волокон коллагена, являющегося строительным элементом эпидермиса. Нормализовать жировой и липидный обмен поможет употребление в пищу продуктов, богатых коллагеном: ламинария, мясо кроля, индейка, жирная рыба лососевых пород, листовая зелень.
Зачастую причина проблемы кроется в образе жизни. Например, мужчина или женщина придерживаются жесткой диеты, ограничивая поступление в организм необходимых веществ. В результате кожа трескается на стопах и пальцах ног. Эффективное лечение пересыхающего эпидермиса – полный курс витаминотерапии. Иногда этот симптом указывает на нарушение функций щитовидной железы, поэтому не будет лишним обследование у эндокринолога.
Эта проблема возникает, как правило, после неправильного бритья. Исправить положение помогут: острое лезвие, специальные крема для депиляции и увлажнение эпидермиса. Устранить сухую кожу на голени ног можно с помощью оливкового, льняного или кокосового масла, которое необходимо ежедневно втирать после душа или бритья. Повышенная сухость уйдет, если несколько раз в неделю делать питательную маску в составе которой: детский крем, 3 капли глицерина, по 1 капле витамина Е и А(масляного раствора).
Сморщенность, шелушение, перманентное состояние кожных покровов верхних конечностей – многим людям знакома эта ситуация. Данные симптомы являются сигналом организма о том, что необходимо начинать заботиться о руках. Недостаточный уход, авитаминоз и стрессы плохо сказываются на состоянии эпидермиса. Однако причины сухости кожи рук бывают не только внешними. Такое состояние может быть обусловлено другими факторами:
- Заболевания органов ЖКТ. При нехватке витаминов и микроэлементов нарушается работа пищеварительной системы, что сразу же сказывается на состоянии эпидермиса.
- Сахарный диабет. Повышенный сахар провоцирует сухость кожных покровов.
- Железодефицитная анемия. Заболевание вызывает сухость и зуд кожи, которая начинает трескаться и болеть.
- Грибковые инфекции. Если стопы поражены грибком, то более вероятно, что шелушение рук тоже вызвано им.
- Аллергия. Вызывается чем угодно, от бытовой химии до ношения колец. Выявит аллерген дерматолог после анализов.
Гораздо реже встречается шелушение ладоней, но зрелище это неприглядное и малоприятное. Факторы, которые приводят руки в такое состояние, разнообразны, а способ решения проблемы зависит от причины, ее вызвавшей. Если сохнет кожа на ладонях, то нужно обязательно обращаться к дерматологу, ведь такие симптомы проявляются при обострении экземы, дерматита или псориаза. Самолечение при таком диагнозе недопустимо. Существует много болезней, признаками которых отслаивается и лопается эпидермис на ладонях:
- красная волчанка;
- стафилококковые инфекции;
- плоский лишай;
- сифилис;
- грибковые поражения;
- чесотка;
- гиперкератоз, паракератоз.
При частом контактировании с водой у человека становится очень сухая кожа рук, ведь вода иссушивает эпидермис, вымывает защитный слой. Эту проблему можно исправить, если регулярно делать ванночки с такими смягчающими компонентами, как отвар коры дуба, крапива, ромашка зверобой, липа, шалфей. Часто сухая кожа пальцев рук возникает вследствие ослабленного иммунитета или дефицита витаминов весной и осенью. В этом случае нужна корректировка питания. При врожденной сухости или генетической предрасположенности пальцы рук нуждаются в смягчении в течение всего года.
При возникновении шелушения эпидермиса между пальцев можно заподозрить много причин. Большинство связано с неправильным уходом за руками или реакцией на моющие средства. Другие причины сухости между пальцами рук – это грибковая инфекция или авитаминоз. Что делать, чтобы избежать проблемы:
- после мыться рук области между пальцами надо тщательно сушить;
- во время мытья посуды или стирки пользоваться перчатками, затем увлажнять;
- правильно подбирать крема (мази) для рук и регулярно ухаживать за ними;
- в мороз не находиться без теплых перчаток или рукавиц.
Почему сохнет кожа на руках? Особенно беспокоит женщин такое сочетание патологий, как сухость и покраснение. Если одновременно кожа лопнула, то, скорее всего, это является следствием отсутствия ухода. Для предупреждения сухости и покраснения кожи рук, а также дерматита, пузырьков и шелушения, которые могут возникнуть при неграмотном отношении к гигиене, нужно их постоянно смазывать. Отличный эффект увлажнения и питания дают народные рецепты. Еще наши предки советовали:
- мазать сливками, сметаной или делать молочные компрессы после каждого мыться рук;
- использовать нерафинированное растительное масло в качестве компресса на ночь под перчатки.
У детей эпидермис пересыхает по многим причинам. В основном трещины на теле провоцируются малой активностью сальных желез, которые возникают из-за повышенной жесткости воды. Сухость кожи у ребенка вызывается заболеваниями ЖКТ, нерациональным питанием матери в период лактации или вынашивания, ранним отказом от кормления грудью. Как правило, лечить чувствительный эпидермис годовалого ребенка не стоит. Со временем он самостоятельно приходит в норму.
Сразу после рождения эпидермис младенца покрыт первородной смазкой, которая сначала помогала проходить родовые пути, а затем адаптировала ребенка к воздушной среде. Когда вещество высыхает, то появляется шершавая кожа у грудничка, на которой сразу отражаются раздражения, дерматиты, аллергические проявления. Ситуацию усугубляют нефильтрованная вода при купании, отсутствие воздушных ванн, редкая смена белья, неправильный рацион мамы. Чтобы верхний слой эпидермиса ребенка быстрее адаптировался, следует принимать такие меры:
- наладить питание;
- убрать все раздражающие факторы;
- выбирать для купания только гипоаллергенные средства;
- повышать влажность в детской комнате до 75-80%;
- понижать температуру в помещении до 19-21 градуса.
источник
Ноги сильно потеют — проблема, способная доставить множество неприятностей, причём, весьма значительных. Повышенная потливость ног, приводит к робости и нерешимости лишний раз снять обувь, в присутствии посторонних людей.
Постоянный сильный запах, вызывает регулярное чувство дискомфорта, делает проблематичным нормальное общение. Помимо этого, ситуации, когда у Вас излишне потеют ноги, могут стать непреодолимым заградительным барьером, на пути решения некоторых жизненно важных для вас моментов.
Например, отказ при собеседовании на работу, провал в зарождающихся личных отношениях.
Настоятельно не рекомендуется стесняться данной проблемы, регулярно откладывая визит к врачу, поскольку для квалифицированного специалиста, жалоба пациента на то, что ноги сильно потеют — весомый повод, как можно оперативней диагностировать причины возникновения гипергидроза.
Огромное количество потовых желез насчитывается на теле человека, причём, весьма весомая их доля, располагается на стопах ног.
Во время ходьбы, процессы кровоснабжения, протекающие в ногах, естественно становятся более активными, температурный показатель увеличивается. Организм незамедлительно реагирует на ножной “перегрев” — защитной реакцией, им выделяется влага, именуемая потом, которая практически целиком состоит из воды.
Кроме того, структурными компонентами пота являются “отслужившие” азотистые вещества, разнообразные жирные кислоты, холестерин. Работа потовых желез, в данной ситуации, сравнима с терморегулятором.
Когда никаких нарушений, при их функционировании не выявляется, то всякие неудобства, создаваемые потом, отсутствуют, поскольку пот при таких условиях, обычно, запаха не имеет.
Напротив, при масштабном потоотделении, велика вероятность, более стремительного бактериального размножения. Частички ткани, изначально присутствующие на кожной поверхности, начинают разлагаться ускоренными темпами. Именно такой процесс, влечёт за собой возникновение крайне неприятного запаха.
Ускоренный жизненный темп, частые стрессовые ситуации, чрезмерные эмоциональные всплески — всё это, косвенные факторы, способные повлиять на сильное потоотделение.
Помимо этого, продолжительное воздействие пота на кожный покров, способно привести к повреждению его целостности. Наблюдается изменение кислотного показателя, что может навлечь на здоровье организма всевозможные кожные проблемы: микоз стопы, дерматит, экзему и многие другие.
1. Наличие гипергидроза, свидетельствует об имеющихся в организме определённых заболеваниях.
2. Повышенная потливость ног может иметь наследственность.
3. Очень часто, ноги сильно потеют у больных, страдающих от инфекционных, гормональных заболеваний. Кроме того, проблема может возникнуть при наличии плоскостопия, злокачественной опухоли.
4. Негативными моментами способны оказаться чрезмерные волнения, стрессы, полное игнорирование элементарных гигиенических правил.
6. Свою отрицательную лепту способна внести обувь, например, слишком закрытая, тесная или одетая не по сезону. Длительное ношение синтетических чулок, носков, также способно привести к сильному потению ног.
7. Наконец, обширное выделение пота может быть спровоцировано напряжённой мышечной работой, физическими нагрузками.
Катализирующими обстоятельствами, для повышенного потоотделения, являются: большое потребление жидкости, любовь к солёной пище, гиперактивная работоспособность щитовидной железы, заболевания ног “местного” характера.
Для примера грибок ножной, которому сопутствует следующая симптоматика: кожа трескается, ощущается сильный зуд, шелушение. Всё вместе, непременно сопровождается устойчивым неприятным запахом, обширным выделением пота.
Прежде всего, не стоит откладывать визит к дерматологу, поскольку, только квалифицированный специалист, способен диагностировать истинную причину данной проблемы.
Традиционная методика “обезвреживания” неприятных ножных запахов, опирается на применение всевозможных присыпок, которые впитывают, словно губки, все запахи. Гораздо большей эффективностью обладают методы, основывающиеся на ионофорезе.
Принцип действия подобных аппаратов, подразумевает создание в кожном покрове состояния, когда для пота, ликвидируются все возможности для выделения.
Первично, лечебную процедуру проводят несколько раз за неделю, на протяжении трети часа, до тех пор, пока пот не сможет выделяться.
После чего, в профилактических целях, проводят закрепляющие процедуры раз в месяц.
Иные виды лечения, например использование антибиотиков, тоже весьма полезны, но стоит учитывать вероятность возникновения нежелательных побочных эффектов.
Профилактические мероприятия при повышенной ножной потливости подразумевают регулярную смену носков, колготок, систематическое мытьё ног с мылом.
1. Ослабить сильную потливость способно регулярное стояние в морской воде. Во время принятия солнечных ванн, стопы необходимо поворачивать к солнцу. В домашней обстановке, рекомендуется использование пасты Теймурова.
2. Сильно потеющие ноги, рекомендовано ежедневно, обмывать тёплой водой, с добавлением раствора марганцовокислого калия, способного, весьма значительно усмирить неприятный запах пота.
3. Прекрасное профилактическое средство против излишней потливости — детская присыпка. Антисептики, имеющиеся в её составе, уменьшают, причём значительно риск грибкового заражения.
4. Потение ног, можно минимизировать, путём использования уротропиновой пудры. После ликвидации проблемы, для профилактики, допустимо использовать один раз за семь дней.
5. Между пальцами закладывать свежий лист берёзы, два раза на день.
6. Глицерином намазать подошвы, после чего, тщательным образом смочить 5% настойкой йода, а затем надеть носки. Необходимо провести несколько процедур.
Если перечисленные способны не помогают, вот ещё одна порция рецептов борьбы против гипергидроза.
- Измельчить дубовую кору до состояния порошка, обильно обрабатывать изнутри данным средством носки, чулки. Небольшое уточнение, такие действия, необходимо выполнять, пока потение не сократиться приблизительно наполовину. Использование порошка до полного устранения пота не рекомендуется, поскольку возможны побочные негативные симптомы — сильные головные боли. Это явный признак интоксикации организма, непременно требуется передышка.
- В сильно горячую воду, объёмом три литра, добавить двадцать лавровых листов, тщательно укутав, предоставить возможность настояться, на протяжении 2/3 часа. Осуществлять парку ног, на протяжении четверти часа, непосредственно перед сном.
- Возможно, некоторым поможет использование ножных ванночек с использованием лимонных корок, отвара дубовой коры.
- До, после сна, обмывать ноги прохладной солёной водой (на 200 мл воды взять 1 ч. л морской соли).
- Положить чайный лист в носки, поместить их в обувь, выдержать несколько дней. После этого, неприятный запах Вы, вряд ли почувствуете.
- Четыреста мл сильно горячей воды, соединить с чайной ложкой листа шалфея, выдержав половину часа, отфильтровать. Рекомендован приём несколько раз за день, по ст. л, двадцать дней.
- Против высокой потливости ног помогают ежедневные ванночки для ног, из отвара дубовой коры (на 1000мл, необходимо взять 100гр). Кипятить следует полчаса на слабом огне.
- Соединить дубовую кору (2 ст. л) с ивовой (1 ст. л), залив получившуюся смесь 1500мл кипятка. На слабом огне провести кипячение на протяжении четверти часа. Процедив отвар, наполнить ёмкость, опустить ноги на 20 минут. Такую процедуру следует выполнять каждый день, после того, как ноги помыли с мылом.
Если эффективность, указанных выше способов лечения не достаточна, по прежнему, ноги сильно потеют, то истинная причина данной проблемы таится в заболеваниях, которые возможно громко ещё о себе не заявили. Вероятно, они проявят себя по иному, необходимо обращение к эндокринологу, дерматологу, причём откладывать не рекомендуется.
Интересуйтесь своим здоровьем своевременно, до свидания.
источник
В основном с проблемой шелушения кожи на руках и ногах сталкиваются люди в возрасте от 13 до 45 лет. Не стоит оставлять без внимания этот фактор, так как он свидетельствует о том, что сальные железы работают недостаточно эффективно. Это может быть признаком кожных заболеваний и доставить немало хлопот. Давайте рассмотрим причины, по которым происходит шелушение кожи на руках и ногах, и способы их устранения.
Если у вас шелушится кожа на руках и ногах, то причины могут быть самые различные.
Воздействие на кожу природных и климатических явлений — ветер, мороз, солнечные лучи. Чаще всего кожа шелушится в зимнее время. Кожные покровы плохо переносят чрезмерный холод, сухость воздуха и прямые солнечные лучи.
Для устранения подобных проблем нужно перед выходом из дома смазывать кожу кремом, подходящим для данного времени года.
Важно! Для устранения сухости воздуха в помещении можно установить специальный прибор, увлажняющий воздух.
Проблемы с шелушением кожи на руках и ногах могут быть обусловлены применением неподходящих ухаживающих средств. При приобретении средств по уходу за кожей нужно подбирать по типу своей кожи.
Неверно подобранное средство может также вызвать аллергические реакции.
Важно! Женщинам, имеющих сухую кожу, не рекомендуется использование различных скрабов и пилингов.
Причиной такой проблемы может быть чрезмерная потеря влаги. В этом случае решить эту проблему можно с помощью увлажняющих кремов, а также увеличения суточного объема потребляемой воды.
У вас сильно шелушится кожа на ногах и руках? Возможно, у вас аллергия на какой-либо продукт или препарат, компонент косметического средства. Если у вас склонность к аллергии, стоит покупать гипоаллергенные средства по уходу за кожей.
Важно! Если имеется предрасположенность к таким реакциям, лучше пользоваться гипоаллергенной косметикой и более внимательно следить за своим питанием.
Частой причиной таких бед может быть нехватка витамина В в организме. Ешьте побольше молочных продуктов, орехов, свежей зелени. Пропейте комплекс витаминов с большим содержанием витаминов группы В.
Наследственный фактор тоже играет свою роль. Тип кожи передается по наследству. Подростки 13-15 лет сталкиваются с сухостью, или — наоборот, с чрезмерной жирностью лица.
Шелушение у девушек в возрасте 12-16 лет и у женщин в период менопаузы может быть вызвано гормональными изменениями.
В некоторых случаях причинами того, что шелушится кожа на руках и ногах могут быть различные заболевания:
- Чесотка — при этом заболевании кожа шелушится и чешется между пальцами рук и ног.
- Грибковая патология приводит к тому, что появляются специфическая сыпь, пятна на коже, которые чешутся и зудят. При отсутствии лечения сыпь распространяется на здоровые участки кожи.
- Специфическая бактериальная инфекция — некоторые патогенные бактерии приводят к ярко выраженному шелушению кожи, при этом высыпания не чешутся.
- Дерматоз – дегенеративно-дистрофическая патология, которая имеет врожденный характер. В этом случае шелушится кожа на ступнях.
- Специфическая хроническая патология кожи – псориаз, красный плоский лишай. Сопровождаются характерной сыпью и шелушением на локтях, ступнях и тыльной поверхности ступней.
- Приобретенный дефицит цинка может привести к растрескиванию кончиков пальцев рук, а также кистей, стоп. Это сопровождается покраснением и зудом, приводит к образованию волдырей.
Есть еще много других заболеваний, которые требуют вмешательства специалиста и грамотного лечения.
Важно! В этих случаях ни в коем случае не занимайтесь самолечением — это может усугубить ситуацию и привести к плачевному состоянию здоровья.
Если у вас признаки кожного заболевания, то вам необходимо обратиться к врачу, который назначит вам лечение. Но какими бы ни были причины, воспользуйтесь следующими рекомендациями:
- Не носите одежду из искусственных, не дышащих тканей.
- Смените косметику, приобретите гипоаллергенную с нейтральным уровнем ph.
- Не купайтесь в очень горячей воде.
- После купания увлажняйте кожу питательным кремом, в составе которого желательно присутствие растительного масла и натуральных экстрактов.
- На время откажитесь от пилингов, эпиляции и депиляции.
- Не ходите в сауну или в другое место, где сильные перепады температуры.
- Пользуйтесь полотенцами из натуральных материалов. У вас всегда должно быть отдельное!
- Откажитесь на время от скрабов для тела. Сухую чувствительную кожу можно очистить, протирая ее заваренными листочками чая, мякотью арбуза, небольшой долькой яблока или кусочком огурца. После очищения на лицо обязательно следует нанести увлажняющий крем.
- Сбалансируйте свое питание. Не употребляйте алкогольные напитки.
- Сухую кожу необходимо постоянно увлажнять. Делайте маски из натуральных продуктов. Отлично увлажняет сливочное и оливковое масло, молоко, мед, овсяные хлопья. Если смешать все эти компоненты, получится отличная маска.
- Если самостоятельно справиться с проблемой не получается, посетите косметолога, только проверенного. Хороший специалист назначит препарат в форме крема или спрея на основе провитамина В5. Это будет способствовать восстановлению клеток и смягчит поврежденные участки кожи.
Важно! Для профилактики в осенне-зимний период рекомендуют принимать витаминно-минеральные комплексы, а также употреблять в пищу побольше овощей и фруктов.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Руки, ноги и другие части тела шелушатся в тех случаях, когда происходит усиленное отделение клеток верхнего рогового слоя эпидермиса.
Эпидермис представляет собой самый наружный отдел кожи, которые состоит из нескольких слоев. Самый верхний, роговой слой эпидермиса постоянно обновляется за счет слущивания с его поверхности старых элементов.
При нормальном состоянии кожи постоянное отделение роговых пластинок с ее поверхности происходит незаметно при мытье или трении об одежду.
О патологическом шелушении мы говорим в тех случаях, когда происходит видимое образование чешуек на поверхности кожи. Эти чешуйки представляют собой верхние ряды отторгшегося эпителия.
Патологическое образование чешуек чаще всего происходит в результате паракератоза – нарушенного образования рогового слоя. В таких случаях образуются дефектные клетки рогового слоя, которые быстро слущиваются с поверхности кожи.
Другой распространенный механизм шелушения – гиперкератоз – повышенное образование клеток рогового слоя.
При паракератозе чешуйки легко слущиваются с поверхности кожи, при гиперкератозе они плотно прикреплены к ее поверхности. Типичный пример, когда кожа на руках и ногах шелушится вследствие паракератоза – отрубевидный лишай. Как пример гиперкератоза, можно назвать тяжелое наследственное заболевание – ихтиоз, при котором особенно сильно шелушится кожа на локтях и коленях.
Отчего шелушится кожа на руках и ногах (какие патологические процессы могут вызвать шелушение кожи рук и ног)?

При постановке диагноза учитывают точную локализацию поражения. Так, к примеру, кожа между пальцами рук чаще всего говорит о чесотке, а поражение латеральных (боковых) межпальцевых промежутков стопы – патогномичный признак грибковых заболеваний.
Большое диагностическое значение имеет детализация описания очагов поражения. Так, шелушащиеся пятна характерны для отрубевидного лишая, сливающиеся бляшки – для псориаза и красного плоского лишая, и т.д.
Многое может рассказать цвет чешуек. К примеру, серебристо-белая окраска шелушения характерна для псориаза, а серовато-черный цвет чешуек – для некоторых форм ихтиоза.
Следует учитывать наличие/отсутствие зуда, а также историю появления патологии (контакт с агрессивным веществом при контактном дерматите, употребление коровьего молока, рыбы или других способных вызвать аллергию продуктов при атопическом дерматите, суставные боли, усиливающиеся к ночи, возникшие за несколько дней до высыпаний при вторичном сифилисе).
Кроме того, при многих заболеваниях (псориаз, красный плоский лишай, вторичный сифилис и др.) патологические элементы в районе шелушения претерпевают эволюционные изменения (сливаются между собой, меняют цвет, шелушение начинается в центре, а затем смещается к периферии и т.п.) – это также помогает в постановке диагноза.
Следует учитывать профессию и хобби пациента («цементная экзема» бетонщиков, частые грибковые поражения у банщиков, пловцов, рабочих горячих цехов и т.п.).
Многие кожные болезни, при которых шелушится кожа рук и ног, имеют наследственный характер (ихтиоз, псориаз), поэтому следует учитывать семейный анамнез.
Диагностическое значение имеет общее состояние больного, наличие сопутствующих симптомов (поражение почек при красной волчанке, поражение глаз при синдроме Рейтера, себорея при отрубевидном лишае и др.).
Окончательный диагноз, как правило, ставится после проведения дополнительных лабораторных исследований (микроскопическое исследование при грибковых заболеваниях, анализ Вассермана при сифилисе, биопсия при псориазе и др.).
Шелушится и чешется кожа между пальцами рук, а также между ног, красные шелушащиеся пятна на руках и ногах – признаки чесотки
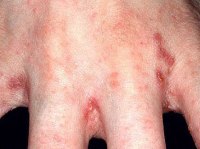
При этом заболевании характерны красные шелушащиеся пятна, похожие на узелки, несколько возвышающиеся над поверхностью нетронутой поражением кожи. При расчесывании может присоединиться гнойная инфекция, что чревато различными осложнениями.
Наиболее тяжело чесотка протекает у детей, зараза достаточно быстро распространяется в детских коллективах контактным путем (при прямом контакте, когда дети долгое время держатся за руки). Кроме того, дети нередко заражаются от взрослых в семье, особенно, если спят с ними в одной постели (ночью клещи чаще выбираются на поверхность кожи).
При заражении дети жалуются на сильный зуд, усиливающийся к вечеру и мешающий спать ночью. Мальчики жалуются на то, что кожа чешется между ног (другое излюбленное место клеща – внешние мужские половые органы).
При беглом осмотре обращают на себя внимания красные шелушащиеся пятна на руках и ногах. Кроме того, страдают боковые поверхности живота, ягодицы, паховые складки и область пупка. В тяжелых случаях поражается практически вся поверхность тела.
У взрослых пациентов, неотягощенных другими тяжелыми заболеваниями, чесотка протекает легче. В последнее время преобладают стертые формы, когда высыпания практически отсутствуют. Так что подозрение на чесотку может вызвать только сильный ночной зуд в характерных местах.
Взрослые чаще всего заражаются при половых контактах (заражение происходит не вследствие полового сношения, а из-за тесного и длительного прилегания тел). Но возможен и бытовой путь (сильные и длительные рукопожатия и т.п.).
При подозрении на чесотку следует немедленно обратиться к специалисту (дерматологу), чтобы не подвергать окружающих, в первую очередь близких людей, опасности заражения. Прогноз при неосложненной чесотке вполне благоприятен. Клещи уничтожаются специальными мазями, и все неприятные симптомы исчезают бесследно.
Подробнее о чесотке
Шелушится и чешется кожа между ног, или на ладонях рук, или на подошвах, или между пальцами ног – разные формы грибковой инфекции
Эпидермофития крупных складок (паховая эпидермофития) – грибковая инфекция, при которой образуются красные пятна, шелушится и чешется кожа между ног (в паховых складках)
Болеют преимущественно мужчины. Очаги поражения располагаются в бедренно-мошоночных складках, а также на внутренней поверхности бедер, на лобке и в подмышечных впадинах.
У людей, страдающих избыточным весом, процесс может распространяться на складки живота, а у женщин — на кожу под молочными железами.
Вначале на коже между ног появляются небольшие красные воспалительные пятна, которые шелушатся. Нередко в области поражения возникает легкий зуд.
В дальнейшем пятна увеличиваются в размерах и сливаются между собой, образуя очаги неправильной «географической» формы, величиной с ладонь. Центр очага постепенно бледнеет и опускается ниже уровня приподнятых воспаленных краев.
Начинается заболевание остро, но в дальнейшем переходит в хроническую форму с периодами ремиссий (когда очаги бледнеют, кожа постепенно перестает шелушиться, а зуд стихает) и обострений (которые возникают, как правило, летом, в период интенсивного потоотделения).
Таким образом, если кожа шелушится между ног (в паховых складках и на внутренней поверхности бедер) и покрывается красными воспалительными пятнами, постепенно увеличивающимися в размерах, следует обратиться к дерматологу.
Заболевание чрезвычайно заразно. Кожа подошв ног больных шелушится, при этом чешуйки легко отделяются, создавая крайне неблагоприятную эпидемиологическую обстановку в банях, бассейнах, душевых, на пляже – везде, где люди часто ходят босиком. Особенно опасны инфицированные коврики, настилы, тазы, скамейки.
Разумеется, самый большой риск заражения возникает при ношении общей пляжной обуви. В домашнем быту нередко происходит заражение при нарушении правил личной гигиены (использование общих мисок для мытья ног, общих полотенец и т.п.).
Следует отметить, что патогенный гриб может достаточно длительное время мирно сосуществовать с человеческим организмом, не вызывая неприятных симптомов.
Подошва ног чаще всего начинает шелушиться при ослаблении местных защитных реакций. Как правило, это происходит при ношении тесной обуви (одна из причин вспышек эпидермофитий в армии у новобранцев), микротравмах, гиповитаминозах, постоянном воздействии высокой температуры.
В типичных случаях сквамозная форма эпидермофитии стоп начинается, как односторонний процесс, а затем болезнь переходит и на другую ногу. Вначале кожа шелушится в области свода стоп, при этом шелушение может ограничиться небольшими участками или занимать весьма обширные поверхности, и сопровождаться выраженным зудом.
Заболевание часто протекает субклинически: при тщательном осмотре можно обнаружить маленькие участки шелушения на слегка гиперемированной коже, которые воспринимаются пациентами как потертости или опрелости. Такие случаи особенно опасны в эпидемиологическом отношении, поскольку больные не обращаются к врачу и заражают окружающих.
Интертригинозная форма эпидермофитии стопы – шелушится и чешется кожа на пальцах и между пальцами ног
Интертригинозная форма эпидермофитии чаще всего развивается при неблагоприятном течении сквамозной формы, но может и возникать самостоятельно.
Патологический процесс, как правило, начинается в межпальцевых промежутках между мизинцами и безымянными пальцами ног или, реже, между безымянными и средними пальцами.
Сначала между пальцами ног шелушится кожа, затем возникают трещины, окруженные белесоватым отслаивающимся слоем эпидермиса (так называется самая наружная часть кожного покрова). Со временем развивается мокнутие и образуются болезненные эрозии.
Как правило, пациенты жалуются на зуд различной степени интенсивности, однако в некоторых случаях зуда может и не быть. При дальнейшем развитии процесс может распространяться: возникают трещины в других межпальцевых промежутках, шелушится кожа пальцев ног и тыла стопы.
Когда кожа на пальцах ног шелушится, разрыхляется верхний слой эпидермиса. Это создает благоприятные условия для развития стрептококковой инфекции, которая может осложниться возникновением рожистого воспаления и тромбофлебита.
Поэтому, если шелушится кожа между пальцев ног и образуются трещины, следует всегда обращаться к дерматологу, чтобы сохранить здоровье окружающих и предотвратить серьезные осложнения.
Когда говорят о грибковой инфекции, обычно подразумевают поражение стоп. Однако встречаются и такие формы микозов, когда чешется и шелушится кожа на ладонях и пальцах рук. В таких случаях говорят об эпидермофитии кисти.
При грибковом поражении кисти на ладонях образуются множественные четко очерченные участки покраснения, на которых шелушится кожа. Как правило, пациенты жалуются на сильный зуд. На всей поверхности ладони развивается сильное ороговение, шелушатся ладонные складки.
Со временем образуются болезненные трещины, что способствует развитию вторичной инфекции. На тыльной поверхности кисти нередко возникает сыпь, вызванная грибковым поражением фолликулов кожи.
Заболевание склонно к длительному упорному течению. У большинства пациентов поражена только одна рука.
Эпидермофития кисти чаще всего развивается, как осложнение эпидермофитии стоп или паховой эпидермофитии (вызывается теми же возбудителями). Поэтому, если чешется и шелушится кожа на ладонях, следует обратить внимание на стопы, поскольку местное лечение эпидермофитии рук без устранения других очагов грибковой инфекции не даст положительного эффекта.
Красные (цвета меди) пятна на ладонях, которые возвышаются над здоровой поверхностью кожи и шелушатся – вторичный сифилис
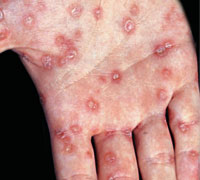
Вначале кожа над пятнами — гладкая и блестящая, затем появляется центральное шелушение, которое распространяется к периферии. На последней стадии развития элементов центр папулы — гладкий, а шелушение сохраняется только по краям (данный признак считается патогномичным симптомом сифилиса, и носит название «воротничка Биетта»).
Кроме ладоней, подобные высыпания могут возникать на подошвах.
Вторичный сифилис развивается через 2-3 месяца после заражения, нередко высыпаниям предшествует гриппозоподобное состояние (лихорадка, головная боль, ломота в мышцах и костях). В это же время возникают боли в суставах, усиливающиеся к ночи – очень характерный симптом.
Шелушащиеся пятна на ладонях и других частях тела не вызывают никаких субъективных расстройств, и самостоятельно исчезают через два-три месяца, даже без лечения.
Основным диагностическим тестом при вторичном сифилисе является стандартная реакция Вассермана, которая положительна на данной стадии практически у 100% пациентов.
Четко очерченные коричневые шелушащиеся пятна на руках и ногах (плечи и бедра), а также в паху, в подмышечных впадинах, на половых органах, на коже туловища – отрубевидный лишай
Отрубевидный лишай вызывается условно-патогенным дрожжевым грибом Pityrosporum ovale , который обитает в волосяных фолликулах многих абсолютно здоровых людей.
При создании благоприятных условий (повышенная потливость, жирная себорея, длительное лечение кортикостероидами, у детей смазывание кожи жиром — чаще всего маслом какао) гриб начинает усиленно размножаться и вызывает симптомы заболевания.
Для отрубевидного лишая характерно появление четко очерченных шелушащихся пятен на верхней половине туловища, шее, плечах, животе, в подмышечных впадинах, в паховой области, на бедрах, на половых органах.
Пятна могут быть различных оттенков коричневого цвета: на незагорелой коже – светло-коричневые, на загорелой – желтовато-белые. Шелушащиеся пятна имеют круглую или овальную форму, но при дальнейшем развитии заболевания сливаются, образуя очаги причудливых очертаний.
Свое название отрубевидный лишай получил из-за своеобразного мелкопластинчатого шелушения пятен, которое легко выявить, слегка поскоблив пятно. При гибели гриба шелушение исчезает, но пигментация сохраняется, так что при лечении не следует ориентироваться на уменьшение пятен.
У многих пациентов шелушащиеся пятна на руках, ногах и туловище сочетаются с фолликулитом и себореей, поскольку возбудитель отрубевидного лишая принимает участие в развитии этих патологий. Данное положение может помочь в диагностике.
При подозрении на отрубевидный лишай следует обращаться к дерматологу. Заболевание не заразно, поскольку вызвано условно-патогенным грибком. Прогноз благоприятен (хорошо поддается лечению противогрибковыми препаратами).
У ребенка очень сильно сохнут и шелушатся руки и ноги, на локтях и коленях чешуйки черно-серого цвета, шелушатся и трескаются ладони – признаки ихтиоза
Ихтиоз – наследственное заболевание, первые симптомы которого, как правило, начинают проявляться в возрасте около двух лет. Реже встречаются ранние и врожденные формы, которые протекают намного тяжелее.
Характерный признак ихтиоза: особенно сильно шелушатся локти и колени, кожа здесь покрывается черно-серыми или белесыми чешуйками. Кроме того, сохнет и очень сильно шелушится кожа туловища, рук и ног. На лице шелушение, как правило, выражено достаточно слабо. Нетронутой остается область паховых, подмышечных, подколенных и локтевых складок, а также волосистой части головы.
На ладонях и подошвах происходит усиление рисунка за счет утолщения и уплотнения кожи, нередко образуются трещины. При этом ладони рук и подошвы сильно шелушатся, с образованием небольших муковидных чешуек.
При подозрении на ихтиоз обращаются к детскому дерматологу.
Существует несколько типов ихтиоза. Все они требуют пожизненного лечения, однако прогноз сильно зависит от типа заболевания. Так, при обычном ихтиозе с возрастом кожа шелушится значительно меньше, а при ихтиозе, сцепленном с полом (болеют исключительно мужчины), с возрастом состояние не улучшается. Врожденные формы ихтиоза чаще всего летальны.
При всех типах ихтиоза кожа шелушится сильнее в зимнее время года и при перемене климата.
Подробнее об ихтиозе
У ребенка в области локтевых и подколенных ямок шелушится и трескается кожа, на руках и ногах образуются красные пятна, которые шелушатся и чешутся, нередко поражаются ладони и пальцы рук – атопический дерматит
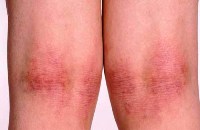
Наиболее часто поражаются локтевые и коленные ямки. Кожа в этих местах утолщается, краснеет, шелушится и покрывается болезненными трещинами. Подобные же поражения часто локализуются в подмышечных впадинах, в воротниковой зоне и за ушами.
Кроме того, при атопическом дерматите шелушится кожа рук и ног. При этом пораженные участки кожи слегка приподняты над остальной поверхностью кожи, гиперемированы (покрасневшие) и покрыты белесыми чешуйками.
Нередко подобные элементы локализуются на кистях, так что шелушатся пальцы рук и тыльная поверхность кисти. Иногда на ладонях возникают темные пятна и участки, которые шелушатся.
Шелушение, как правило, сопровождается сильным зудом, дети расчесывают пораженные места, что способствует развитию вторичной инфекции.
Атопический дерматит – аллергическое заболевание. Его возникновение чаще всего связано с употреблением пищевых аллергенов (наиболее часто обострения вызывают молочные продукты — особенно цельное коровье молоко, рыба и морепродукты, яйца, цитрусовые, шоколад). Однако виновником обострения также могут быть агенты, поступающие из воздуха (нередко — обычная домашняя пыль).
Патология склонна к хронически рецидивирующему течению, болезнь может затухать, а затем возвращаться, иногда без видимой причины. При подозрении на атопический дерматит обращаются к детскому аллергологу.
Прогноз в целом благоприятен – у большинства детей с возрастом патология бесследно исчезает. Как правило, в 4-5 лет руки и ноги уже не шелушатся, хотя шелушащиеся пятна за ушами могут сохраняться вплоть до школьного возраста.
Однако у части пациентов болезнь продолжается и во взрослом возрасте (диффузный нейродермит), и нередко сочетается с другими аллергическими патологиями (бронхиальная астма, аллергический насморк и т.п.).
Подробнее об атопическом дерматите
Хронический контактный дерматит — весьма распространенное заболевание, при котором поражаются преимущественно кисти рук. Поэтому, когда шелушится и трескается кожа рук — прежде всего, следует исключить данную патологию.
Возникновению хронического контактного дерматита способствуют индивидуальные особенности организма (тонкая и чувствительная кожа), недостаток витаминов, общее истощение организма при сопутствующих заболеваниях.
Кожа рук пересыхает, воспаляется и шелушится при длительном воздействии внешних неблагоприятных факторов, которые, однако, не настолько сильны, чтобы вызвать острую реакцию.
Наиболее часто кожа кистей шелушится при длительном воздействии холода в сочетании с ветром и высокой влажностью (так называемое обветривание), а также при регулярном воздействии агрессивных химических веществ, таких как моющие средства.
В тяжелых случаях кожа кистей не только шелушится, но и трескается, так что пациенты жалуются на сильную боль, стесняющую движения в кисти.
Характерная особенность контактного дерматита – тесная взаимосвязь с фактором, вызвавшим заболевание. Если при отсутствии патологического воздействия (использование перчаток и рукавиц в холодную погоду, прекращение контакта с моющими веществами и т.п.) кожа все равно шелушится и трескается, следует обратиться к врачу (дерматологу).
Как чешутся, шелушатся и трескаются кисти рук, пальцы и ладони при хроническом аллергическом дерматите?
В отличие от контактного дерматита, при аллергическом дерматите поражение может распространяться за пределы воздействия патогенного фактора. В тяжелых случаях возможна генерализация процесса с поражением отдаленных участков кожных покровов.
Следует отметить, что возможно сочетание контактного и аллергического дерматитов. Стандартный пример — «цементная экзема». Это профессиональное заболевание каменщиков, бетонщиков и штукатуров, при котором сильно шелушатся и трескаются ладони. Песок и щелочная среда раствора вызывают контактный дерматит, а примесь хроматов – выраженный аллергический компонент.
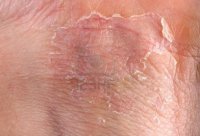
Способствуют развитию экземы инфекционные заболевания и нервные стрессы. Экзема кистей и стоп, как правило, развивается на фоне дерматита, возникшего вследствие длительного контакта с раздражающими веществами. В некоторых случаях кожа тыла кистей или стоп шелушится и трескается после появления первичного очага экземы на лице.
Вид экзематозных поражений сильно зависит от остроты течения заболевания и стадии процесса. При остром процессе на фоне красной отечной кожи в очаге поражения появляются мелкие пузырьки, которые лопаются, оставляя эрозированную поверхность. Часть пузырьков подсыхает, образуя шелушение.
Характерной особенностью острой экземы является наличие всех элементов, так что кожа на тыле кистей рук или на стопах ног (излюбленной место поражения) одновременно вскипает пузырьками (слово экзема в переводе означает кипение), мокнет и шелушится. Пациенты жалуются на сильный зуд.
При стихании процесса кожа в пораженном месте бледнеет, но шелушится достаточно долго. Заболевание склонно к рецидивам и переходу в хроническую форму. При хронической экземе тыльной стороны кистей или стоп кожа в пораженных участках гиперемирована и постоянно шелушится, при этом происходит ее уплотнение и усиление кожного рисунка.
Подробнее об экземе
Эксфолиативная эритродермия – тяжелая кожная патология, при которой шелушатся и краснеют не только ноги и руки, но и практически вся поверхность тела.
Это состояние протекает крайне тяжело и нередко угрожает жизни больного. Поражение кожи, как правило, сопровождается лихорадкой, генерализованным увеличением лимфатических узлов, резким ухудшением общего состояния больного.
Приблизительно в половине случаев развитию эксфолиативной эритродермии предшествуют другие заболевания кожи, такие как (расположены в порядке убывания частоты):
1. Диффузный нейродермит.
2. Аллергический контактный дерматит.
3. Псориаз.
4. Лимфопролеферативные заболевания.
5. Лекарственная токсидермия.
6. Красный плоский лишай.
При этом признаки основного дерматоза (красный плоский лишай, псориаз) различимы только на ранней стадии процесса. При диффузном нейродермите, аллергическом контактном дерматите, лимфомах и лекарственной токсидермии заболевание начинается неожиданно: кожа рук, ног и всего тела — красная и шелушится, покрываясь отрубевидными чешуйками. Иногда кожа шелушится с образованием крупных пластинчатых чешуек (около 0.5 см).
Эксфолиативная эритродермия подлежит лечению в стационарных условиях (отделение интенсивной терапии).
Пятна на коже сгибательных поверхностей рук и ног (локти и колени), которые сильно шелушатся, образуя своеобразные «парафиновые бляшки» – псориаз (чешуйчатый лишай)
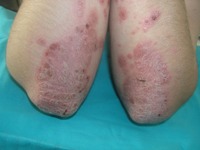
Псориатические бляшки образуются, прежде всего, в местах, подверженных частой травматизации, поэтому наиболее часто страдают разгибательные поверхности крупных суставов конечностей.
Вначале появляются мелкие (до 2 мм в диаметре) высыпания розового или насыщенно красного цвета, с четкими границами. Уже с первых дней пятнышки шелушатся, покрываясь сухими рыхло-расположенными серебристыми чешуйками. В дальнейшем они сливаются между собой, образуя бляшки самых различных очертаний.
При стихании процесса кожа начинает очищаться с середины бляшки, так что некоторое время присутствуют причудливые кольцевидные высыпания. На месте очагов поражения после их исчезновения остается гипопигментация (участок кожи более светлого цвета).
В дальнейшем процесс может распространяться по всему телу, включая ладони, подошвы и волосистую часть головы. Псориаз — тяжелое, генетически обусловленное заболевание иммунной природы. Протекает хронически, с ремиссиями и рецидивами.
Шелушащиеся пятна на локтях и коленях могут сохраняться продолжительное время даже в период ремиссии (так называемые «дежурные бляшки»).
Псориаз – специфическое заболевание кожи, которое лечит врач-специалист (дерматолог). Лечение пожизненное, прогноз во многом зависит от формы заболевания, но при адекватной терапии, как правило, можно добиться продолжительной ремиссии.
Подробнее о псориазе
Образование ограниченных красных пятен, которые сильно шелушатся, на подошвах и ладонях может быть единственным проявлением псориаза.
При этом больше всего шелушатся участки стопы, на которые производится наибольшее давление при стоянии или ходьбе.
В отличие от высыпаний на других участках тела, псориатические бляшки на стопах и ладонях покрыты желтыми чешуйками. Очаги сливаются, нередко покрывая большую часть подошвы или ладони.
Диагноз ставят на основании характерного вида шелушащихся пятен. При этом проводят микроскопическое исследование для исключения эпидермофитии стоп.
Шелушится фиолетовая сыпь на руках и ногах (внутренняя сторона предплечий, локтевых, лучезапястных и голеностопных суставов) – красный плоский лишай
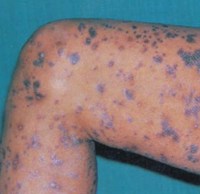
Так же, как при псориазе, заболевание начинается без видимой причины с появления мелких узелков, которые впоследствии сливаются. При обеих патологиях высыпания в начальной стадии шелушатся только в центральной части элементов.
Однако при красном плоском лишае цвет высыпаний — фиолетовый, а при псориазе – розовый или насыщенно красный. Кроме того, характерная локализация шелушащейся сыпи при псориазе – локти и колени, а при красном плоском лишае — наоборот, внутренняя сторона локтевых суставов, а также внутренняя поверхность рук и ног.
На развернутой клинической стадии псориаз отличает то, что высыпания, особенно расположенные на сгибательных поверхностях рук и ног, очень сильно шелушатся и имеют чешуйки характерного серебристого цвета, в то время как при красном плоском лишае шелушение на всех стадиях выражено умеренно, чешуйки белесого цвета.
Кроме того, при красном плоском лишае возникновение шелушащихся высыпаний на коже рук и ног сочетается с появлением патологических элементов на слизистых (губы, ротовая полость, реже — половые органы).
Красный плоский лишай – специфическое воспалительное заболевание кожи неинфекционного генеза, поэтому терапию проводит дерматолог. Заболевание склонно к упорному хроническому течению, поэтому понадобиться долгое лечение (месяцы, иногда годы и даже десятилетия).
Неправильной формы красные шелушащиеся пятна на руках – один из признаков подострой кожной красной волчанки
Красные шелушащиеся пятна на руках характерны также для красной волчанки. При этом краснеет и шелушится кожа рук, наиболее подверженная воздействию солнечного облучения (внешняя сторона плеч и предплечий, тыльная сторона кисти).
Кроме того, шелушащаяся сыпь располагается и на других открытых участках (зона декольте, шея), в тяжелых случаях покрывает обширные поверхности рук и верхней половины туловища.
Красная волчанка – системное заболевание соединительной ткани, поэтому кроме кожных проявлений нередко присутствуют признаки поражений других органов (артралгии, симптомы поражения почек).
Диагноз ставят на основании клинической картины характерной сыпи и сопутствующих поражений почек и суставов. Диагноз в обязательном порядке подтверждают при помощи биопсии.
Лечение подострой красной волчанки — пожизненное. Лечащие врачи – дерматолог и ревматолог. Продолжительность жизни зависит от степени поражения почек. Как правило, эта форма красной волчанки протекает легче, чем другие.
Стопы ног (около подошвы) и/или ладони покрыты красными пятнами, кожа по периферии сыпи шелушится, кожные высыпания сочетаются с поражением суставов и глаз – синдром Рейтера
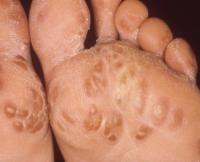
1. Суставы (наиболее часто страдают коленные, голеностопные и мелкие суставы стопы).
2. Глаза (воспаление конъюнктивы и/или радужной оболочки).
3. Кожа.
Возникает, как реакция на хламидийную инфекцию у людей с наследственной предрасположенностью.
Вначале заболевания на подошве и латеральной поверхности стопы, реже на ладонях появляется характерная сыпь. В центре элементов сыпи после вскрытия пузырьков образуются эрозии, со временем покрывающиеся корочками, а на периферии наблюдается характерное шелушение.
Кожные высыпания на ладонях и подошвах напоминают псориаз, поэтому следует обращать особое внимание на особенности шелушения (при псориазе кожа стопы шелушится намного интенсивнее), а также сопутствующие кожным высыпаниям поражения других органов.
Трескаются кончики пальцев рук; кисти и стопы ног, а также локтевые и подколенные ямки покрываются красными зудящими пятнами, которые шелушатся – приобретенный дефицит цинка у взрослого или энтеропатический акродерматит у ребенка
Дефицит цинка вызывает весьма характерные поражения кожи. При этом сначала поражается кожа лица и области вокруг естественных отверстий, затем патологические изменения распространяются на туловище и конечности.
Очень характерно поражение локтевых и подколенных ямок, кистей и стоп. На коже появляются красные пятна, которые сильно шелушатся, В дальнейшем образуются пузыри и эрозии. Глубоко трескаются кончики пальцев рук, вокруг ногтей на руках и ногах шелушится кожа.
Пациенты становятся раздражительными и нередко впадают в депрессию. Младенцы, больные энтеропатическим акродерматитом, постоянно плачут.
У взрослых дефицит цинка может развиваться:
- при недостаточном поступлении с пищей;
- при нарушении всасывания (болезнь Крона с поражением тонкого кишечника);
- при повышенном выведении цинка из организма почками (нефротический синдром);
- при алкоголизме;
- при лечении пенициллином.
У детей недостаток цинка вызывает заболевание под названием энтеропатический акродерматит. Толчком к развитию патологии становится переход с материнского на коровье молоко.
У младенцев наиболее часто развивается высыпания вокруг рта и анального отверстия. Так же, как и у взрослых, практически во всех случаях трескаются кончики пальцев и шелушится кожа вокруг ногтей. Дети сильно отстают в развитии, нередко присоединяется вторичная инфекция.
Интересно, что раньше энетропатический акродерматит считался смертельным заболеванием, но сегодня, когда выяснена причина патологии, прогноз благоприятен (болезнь очень хорошо поддается лечению препаратами цинка).
Сильно шелушатся ладони, стопы (подошвы) и подушечки пальцев на руках
– последствия токсического шока, вызванного золотистым
стафилококком
При развитии шока, вызванного золотистым стафилококком, поверхность кожи покрывается мелкими красными пятнами (больше всего в области источника инфекции).
Заболевание сопровождается следующими симптомами:
- лихорадка;
- головная боль;
- одышка;
- падение артериального давления;
- в тяжелых случаях – полиорганная недостаточность.
Через 2-3 суток после начала заболевания сильно шелушится кожа на ладонях и кончиках пальцев на руках. При этом образуются очень крупные чешуйки, так что отслаиваются целые пласты эпидермиса.
Иногда сильно шелушатся не только ладони, но и подошвы ступней ног.
Сильно шелушатся подушечки пальцев на руках, ладони и стопы (подошвы) – один из важных диагностический признаков скарлатины
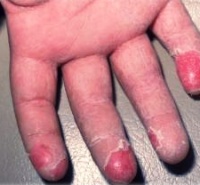
Шелушение кожи может быть первым диагностическим признаком скарлатины. Дело в том, что заболевание начинается с появления красной мелкоточечной сыпи, однако она не всегда достаточно ярко выражена, и пациенты (особенно обладатели смуглой кожи) могут ее не замечать.
Скарлатина – инфекционное заболевание, вызываемое стрептококками группы А. Наиболее часто стрептококковая инфекция развивается при тонзиллитах и фарингитах (как острых, так и хронических), а также как раневая инфекция после травм или операций.
Так что в тех случаях, когда шелушатся ладони и подошвы, следует уточнить анамнез и провести осмотр. Наличие хронического тонзиллита или инфицированной раны на коже всегда должно вызывать подозрения.
Скарлатина опасна своими осложнениями, которые могут быть как инфекционные (заглоточный абсцесс, шейный лимфаденит, отит, синуситы), так и аллергические (острый гломерулонефрит, ревматизм, узловатая эритема). Своевременное и адекватное лечение уменьшает риск осложнений.
Подробнее о скарлатине
источник
Шелушение кожи характеризуется появлением на ее поверхности чешуек, представляющих собой частички отмершего эпидермиса. Этот процесс незаметно происходит у всех людей, но иногда, под воздействием негативных факторов, отторжение ороговевшего слоя становится более интенсивным.
В этом случае применяют специальные препараты, витаминно-минеральные комплексы, проводят салонные процедуры. Кроме того, используют и народные средства.
Шелушение кожи может быть вызвано следующими негативными факторами и патологическими состояниями:
Особенности
Защитные силы организма ослабевают, из-за чего и появляется шелушение. Обычно это происходит при частых простудах
При данной причине не только облазит и шелушится кожа, но и ухудшается состояние волос, ногтевых пластин. Особенно часто появляются проблемы с кожей на ладонях. Она становится шершавой, трескается. Чтобы не допустить обезвоживания, нужно пить в день 2 л воды – по 30 мл на каждый килограмм веса
Когда кожа чешется и отслаивается в разных местах, чаще всего подозревают именно аллергическую реакцию организма. Кожные покровы на руках могут трескаться, кровоточить. Всегда мучает сильный зуд
Возникают сбои в обменных процессах тканей эпидермиса, что приводит к отслаиванию кожи на ладонях, локтях, кистях и даже кончиках пальцев, ногах. Обычно подобное состояние появляется при недостатке витаминов А и С
Травмы термического и механического типа
Кожа, особенно на ладонях, является тонкой, поэтому она не устойчива к различным травмам. Даже если немного порезать палец, в рану попадает инфекция, вызывающая рассматриваемый симптом. Причиной шелушения часто выступает воздействие слишком высокой либо низкой температуры – ткани просто не успевают подстроиться под погодные условия, и кожа трескается
В эту группу включают скарлатину, корь, красную волчанку, сифилис. Из-за них защитные функции кожи снижаются
Причиной шелушения может стать экзема, псориаз, дерматиты разной этиологии, плоский лишай, чесотка, гиперкератоз. При бактериальном поражении образуются папулы, которые потом вскрываются. Причиной может являться и грибковая инфекция. При таком поражении (обычно на стопах и ладонях) обычно руки и ноги будто усеяны белесой мукой, кожа шелушится. Заболевание поражает и ногтевые пластины
Периодически у человека эпидермис становится менее эластичным и упругим, появляется шелушение. Обычно эта проблема проявляется в межсезонье
Причинами шелушения могут стать и другие факторы:
- ношение резиновых перчаток;
- неконтролируемое употребление препаратов (особенно это касается антигистаминных средств и антибиотиков);
- частое мытье рук антибактериальным мылом либо другими аналогичными средствами.
Кожные покровы у мужчин являются более плотными, но даже они подвержены негативному действию факторов окружающей среды, в том числе бытовой химии. Но у женщин аллергия на них более распространена. У детей кожные покровы еще более тонкие, легко травмируются, инфицируются.
Физиологическое шелушение происходит постоянно. Обычно оно незаметно. При патологических процессах оно становится более выраженным. В зависимости от размера чешуек, шелушение бывает следующих видов:
Вид шелушения
Особенности
Чешуйки совсем мелкие – больше напоминают муку. Обычно подобная проблема проявляется при руброфитии (грибковое заболевание), разноцветном лишае
Чешуйки крупнее, чем в предыдущем случае. Такой симптом характерен для псориаза. Чешуйки рыхлые, и их легко убрать
Ткани отторгаются большими пластами. Это часто бывает признаком эритродермии (группа кожных заболеваний). Ороговевшие частицы кожи держатся плотно, и убрать их довольно сложно
Чешуйки различаются и по цвету. Если они имеют серебристый либо белесый оттенок, то это характерно для псориаза, желтоватый – для себорейного дерматита, темный – для ихтиоза. В некоторых случаях (осложнение псориаза) ороговевшие частицы пропитываются экссудатом, из-за чего образуется корка.
Во время шелушения появляются и другие симптомы:
- зуд;
- покраснение;
- волдыри, которые лопаются;
- гнойники;
- пятна.
Состояние, которое характеризуется сухостью и шелушением кожи без каких-либо патологических причин, называется ксероз. Медикаментозное лечение в данном случае не требуется, но необходимо качественное увлажнение. Если игнорировать подобное состояние, то в дальнейшем могут появиться комедоны. Кожа начнет стареть быстрее.
Если шелушение связано с нарушениями в работе внутренних органов, то требуется не только увлажнение, но и другие лечебные меры, которые направлены на устранение первопричин.
В тяжелых случаях требуются салонные процедуры: мезотерапия с гиалуриновой кислотой, пилинг, биоревитализация, парафинотерапия. Все эти мероприятия проводят в специализированных салонах красоты.
Что касается методов лечения, то они одинаковы и для мужчин, и для женщин. Но для последних существуют ограничения в использовании средств в период беременности и лактации. В этом случае препарат подбирается исключительно врачом. Детям также назначаются аналогичные средства. Но необходимо учитывать, что кожа у ребенка нежная и может реагировать на определенные компоненты раздражением и аллергической реакцией. Поэтому препараты подбирает дерматолог или педиатр в зависимости от возраста.
В домашних условиях лечить кожу от шелушения можно с помощью следующих недорогих мазей:
Главным действующим компонентом является гидрокортизон (5%). Оказывает антисептическое и противовоспалительное действие
Мазь содержит петролатум. Его получают при смешивании твердых парафинов с минеральными маслами. Средство убирает сухость кожи
Препарат содержит витамины группы В. Ускоряет регенерацию тканей, убирает воспаление, ускоряет обменные процессы на клеточном уровне
Мазь содержит провитамин В. Ускоряет восстановление тканей, увлажняет, укрепляет, убирает воспаление
Главное действующее вещество – декспантенол. Средство повышает прочность волокон кожи, увлажняет, не допускает пересушивания
В состав входит 10%-ный оксид цинка, вазелин, парафин. Средство убирает стянутость, сухость, ускоряет заживление трещин, ранок
Препарат устраняет сухость кожи. Продается в виде мази и крема. Помогает при псориазе и экземе
Мазь ускоряет регенерацию тканей кожи, рост клеток. Препарат эффективен при экземе
Препарат убирает шелушение, зуд
Мазь эффективно увлажняет. Помогает в лечении дерматитов и неинфицированных ран
Мази следует наносить только на те места, где шелушится кожа. Курс применения длится до 2 недель.
Уход за кожей предполагает применение специальных кремов против шелушения. Назначают следующие средства:
Средство убирает сухость, шелушение благодаря содержанию в составе вытяжки из череды, фиалок, орехов, авокадо, а также бисаболола, пантенола
Препарат убирает шелушение, питает кожу полезными микроэлементами. Рекомендуется использовать его в зимнее время, так как средство предотвращает негативное действие низких температур
Средство ускоряет регенерацию кожи, помогает отделить ороговевшие частицы. Но в первые дни шелушение из-за этого усиливается
Препарат отшелушивает отмершие частицы кожи, убирает воспаление, зуд
Косметическое средство содержит гиалуроновую кислоту, глицерин, растительные масла. Благодаря этому обладает увлажняющими и питательными свойствами
Крем содержит гиалуроновую кислоту, мочевину, масло карите, которые увлажняют и питают кожу
Чтобы усилить эффект от лечения кремами и мазями, обязательно нужно перейти на здоровое питание и следить за питьевым режимом.
При шелушении кожи помогают и народные средства. Рекомендуется воспользоваться следующими масками:
- 1. Отварить картофель.
- 2. Растолочь его в пюре и добавить молоко
Полученные пасты нужно втирать в кожу и ждать высыхания, после чего убирать влажной салфеткой.
Из растительных масел используют оливковое, льняное, подсолнечное, рапсовое. Их применяют так же, как и маски. Можно добавлять в маски по несколько капель эфиров иланг-иланга, лаванды.
При шелушении кожи рекомендуется делать специальные ванночки. Данные процедуры разрешены без ограничения и взрослым, и детям. Обычно такой метод применяют, когда появляются корочки, а обычные кремы уже не помогают.
Существует несколько рецептов средств для ванночек:
| Основной компонент |