У многих шелушатся ладони и пальцы на руках в весеннее и осеннее время в течение всей жизни. Всегда ли это основной симптом грибка на руках ? Сразу успокоим, что нет, так как причины данного симптома могут крыться как в безобидной нехватке витаминов, так и серьезном заболевании. Все дело в сопутствующих симптомах, которые могут указать на заболевание даже без анализов. К примеру, кожа на руках сохнет и трескается до крови при запущенных формах микозов, экземе или контактном аллергическом дерматите. Без врача очень трудно на глаз определить причину, по которой шелушится кожа на ладонях и пальцах, так как только микроскопическое исследование чешуек с очагов поражения может исключить грибковую инфекцию.
Если рассматривать шелушение кожи на ладонях как сопутствующий симптом какого-либо заболевания, то чаще всего речь идет о:
- Контактном дерматите. Очень часто встречается у домохозяек, профессиональных уборщиков, работников химической промышленности и других профессий, где есть контакт с бытовой химией. У одних аллергическая реакция может проявиться в виде небольшого шелушения кожи на ладонях, другие же будут мучиться от нестерпимого зуда, трещин и постоянного мокнутия в области очагов поражения. Аллергенами чаще всего выступают средства личной гигиены, бытовая химия и изделия из латекса.
- Грибковом поражении. Самая распространенная причина сильного шелушения кожи на ладонях и пальцах рук. Встречается чаще всего у девушек (посудомойщицы, домохозяйки, работницы мясных отделов) в возрасте 20-35 лет и мужчин (строителей, работников химической промышленности и горячих цехов) в возрасте 25-40 лет. В 90% случаев речь идет о кандидозе гладкой кожи, который локализуется на кистях, в межпальцевых складках и ладонях рук. Характерное отличие – появление мокнущего очага поражения с четкими границами. Поверхность обычно покрыта белесоватым налетом, видны мелкие трещинки, пузырьки и шелушащиеся пятнышка. Течение длительное, рецидивирующее с периодическими вспышками после приема антибиотиков. Реже шелушение ладоней может быть вызвано руброфитией гладкой кожи, которая одновременно может поражать не только руки, но и крупные складки с нижними конечностями.
- Эксфолиативный кератолиз. Очень часто встречающее заболевание у молодых людей в возрасте 18-25 лет. Нет единого мнения в причинах появления данного недуга. Одни специалисты связывают его с авитоминозом, так как проявляется он в весенний и осенний период, другие уверены, что проблема в эндокринных нарушениях, так как в каждом третьем случае наблюдается гипергидроз и повышенная потливость. Эксфолиативному кератозу характерны шелушение в области ладоней и межпальцевых складок рук, появление пузырей, наполненных воздухом и отслоение эпидермиса.
- Псориаз. Многим знакомое кожное заболевание, которое пугает всех своей неизлечимостью. Известны случаи, когда псориатические «бляшки» локализовались на ладонях и пальцах руках, вызывая тем самым шелушение, появление чешуек и корочек в области кистей. На начальной стадии может «вял» проявляться, в дальнейшем к перечисленным симптомам могут добавиться сильный зуд и огрубение кожного покрова в области очагов поражения.
- Экзема. Очень часто проявляется в виде сильного шелушения пальцев на руках и ладонях. Имеет множество разновидностей, но интересующие нас симптомы чаще всего встречаются при сухой и профессиональной экземе. В период обострения может наблюдаться сильное жжение, появление волдырей, пузырьков, трещинок и зуда в области очагов поражения. Из-за расчесов может присоединиться вторичная инфекция. Причина появления может крыться как в аллергической реакции, так и психосоматических проявлениях.
Нельзя также пройти мимо еще одной часто встречающейся причины появления шелушения на ладонях и пальцах рук – обветривание в холодную погоду. Особенно это знакомо людям, обладающим нежной кожей.
Если на коже рук появилось небольшое шелушение без каких-либо дополнительных симптомов и субъективных ощущений, то можно подождать несколько дней, обрабатывая эти места увлажняющим кремом. Если это обычное обветривание или сезонное обострение авитоминоза, то в течение 3-5 дней все должно пройти. В противном случае рекомендуется посетить дерматолога.
Эксфолиативный кератоз, протекающий без обострений и осложнений, принято наблюдать, так как в 80% случаев он проходит самостоятельно. Врач же может прописать кератолики для нормализации кератинизации. Чаще всего это мази на основе:
- салициловой кислоты;
- мочевины;
- молочной кислоты;
- силикона.
Также показана защита рук от раздражающих веществ и использование увлажняющих кремов даже в период полного отсутствия симптомов.
Сложнее обстоят дела с лечением дерматита и экземы, так как здесь важен не только грамотный подбор препаратов, но и нахождение причины обострения, которая может крыться в каком-либо веществе, так и эндокринных нарушениях. Почти всегда врачи прописывают препараты, обладающие противоаллергическим и противовоспалительным эффектом. Большое внимание уделяют диете и здоровому образу жизни.
Грибковые заболевания диагностируются не только на основе осмотра клинической картины, но и после проведения микроскопического исследования чешуек, взятых с очагов поражения. Для лечения кандидоза гладкой кожи применяются следующие препараты:
- кетоконазол;
- клотримазол;
- мифунгар;
- кандид;
- натамицин;
- орунгал;
- ирунин;
- флуконазол.
В большинстве случаев терапия включает в себя применение наружных препаратов до разрешения симптоматики. В случае неэффективности терапии могут быть назначены антимикотики системного действия на основе кетоконазола, итраконазола и флуконазола. Средняя длительность курса лечения — 20 дней. Использование наружных средств рекомендуется в течение 5-7 дней после полного излечения в качестве профилактики.
источник
Реже, чем сухость или экзема, встречается шелушение кожи на руках в области пальцев и ладоней. Поверхность лопается, отслаивается и свисает неприятными лохмотьями. Иногда это сопровождается зудом, покраснением и болезненностью, но порой кожные покровы просто шелушатся и «осыпаются» без дополнительных симптомов.
Привести к шелушению кожи на ладонях рук могут разные причины. Дерматологические проблемы возникают как из-за инфекций и прочих неполадок в организме, так и использования неправильного мыла. Иногда смена моющего средства становится решением проблемы. Если кожа на ладонях шелушится долгое время, при этом наблюдается болезненность и признаки экземы, нужно посетить дерматолога.
Ответить, почему ладони шелушатся, можно, разобравшись, с чем соприкасаются руки пациента. К тому, что кожа на руках начинает лопаться, трескаться и облезать, приводят следующие факторы:
- постоянное применение бытовой химии без защитных перчаток;
- погодные условия: резкие колебания температуры при возвращении с холодной улицы в нагретое помещение, обветривание кожи, избыточное воздействие ультрафиолета;
- антимикробное или дезодорирующее мыло, которое сушит кожу;
- контакты с землей, пылью, цементом, частые строительные, земельные работы.
Шелушение кожи на ладонях рук часто возникает у людей с сухим типом кожных покровов. Их недостаток увлажненности усугубляется постоянным контактом с водой или различными раздражителями. Шелушится кожа на руках и после продолжительного лечения антибактериальными лекарствами, антибиотиками. Отслаиваются кожные покровы не только в области ладоней с тыльной стороны, но и между пальцами. У ребенка младшего возраста часто такое состояние служит признаком грибковой инфекции – в силу того, что дети проявляют любопытство и не заботятся о чистоте исследуемых предметов.
К шелушению кожи на ладонях рук приводят аллергические реакции на:
- нерациональное питание;
- неверно подобранную косметику, моющие средства, крема, бытовую химию (это могут быть стиральный порошок или средство для посуды);
- пыль, шерсть домашних питомцев;
- курс лекарственных препаратов.
Когда кожа на руках шелушится и облезает по причинам, связанным с грибковыми заболеваниями, псориазом, дерматитом, чесоткой или экземой, об этом свидетельствуют сопутствующие признаки. Это зуд, красные пятна, сыпь, покраснение. В таких случаях не могут помочь косметические средства, увлажняющие кремы или смена мыла. Нужно обратиться к врачу, провести анализ для выявления возбудителя болезни. Курс терапии назначает дерматолог, но только после проведения диагностики.
Шелушение кожи на ладонях рук вызывает нехватка витаминов. Особенно отражается на руках недостаток витаминов А, D, Е и группы B. Обостряется проблема весной и осенью. Баланс необходимых веществ позволяют восполнить витаминные комплексы. Можно корректировать недостаток нужных веществ с помощью употребления определенных продуктов питания. Для этого измените рацион, включив продукты, богатые этими витаминами:
- А – содержится в абрикосах, тыкве, петрушке, моркови, томатах, зеленом горошке;
- D – есть в желтках куриных яиц, сметане, печени, сливочном масле;
- Е – присутствует в кукурузе, картофеле, сыре, морковке;
- В – в орехах, отрубях, картофеле, шпинате, дрожжах, зеленых овощах.
Выяснив, от чего шелушатся ладони, можно приступать к устранению причины этих неприятных симптомов и их последствий. Независимо от того, что привело к шелушению – болезнь или несоблюдение гигиены – важно заняться здоровьем кожи. Например, прежде всего стоит следить, чтобы она не была пересушена. Жидкое и антибактериальное мыло должно уступить место мягкому туалетному гигиеническому средству или специальному гелю. Помыв руки, нужно их хорошо просушить, уделяя внимания участкам между пальцами. Контактируя с моющими средствами, бытовой химией, важно надевать перчатки.
Если установлено, что кожа облезает с ладоней из-за аллергии, следует выявить вещество, устранить его из обихода. Нужно пользоваться мазями. В такой ситуации показан прием противоаллергенных антигистаминных лекарств в таблетках или каплях. Поврежденный эпидермис надо каждый день питать и увлажнять специальными мазями и гелями. В их числе:
При обострении аллергии назначаются мази с содержанием кортикостероидов – Адвантан, Локоид и другие. Они действуют непосредственно на пораженные участки кожи, не затрагивая причины заболевания. Выбирая кремы для ухода за кожей, предпочтение лучше отдавать составам с экстрактами календулы, зверобоя, ромашки. Выходя на мороз или яркое солнце, нужно наносить на руки защитные средства за 30 минут до прогулки. Кусочки омертвевшей кожи рекомендуется удалять регулярно, используя гели-пилинги, скрабы для рук.
За пораженными участками ладоней важно тщательно следить: в лопнувший воспаленный пузырек может проникнуть инфекция. Хороший результат при шелушении ладоней дают народные средства: компрессы, маски для рук, ванночки. Вот несколько рецептов нетрадиционной медицины, легко реализуемых в домашних условиях:
- Медовая маска. Мед нанести на пораженную кожу на полчаса, затем хорошо смыть.
- Ванночки. Традиционный способ – подержать кисти рук 30 минут в воде с солью или соком лимона, подсушить кожу полотенцем, опустить ладони в ванночку с теплым растительным маслом (оливковым, миндальным) на 20 минут.
- Витаминная ванночка. Подогреть оливковое масло с помощью водяной бани, влить 5 капель эфирного масла ромашки, витамины А и Е (раздавить по две капсулы). Опустить ладони в емкость с составом на 15 минут.
- «Кисломолочный» рецепт. Налить простоквашу либо молочную сыворотку в миску, слегка подогреть, добавить чайную ложку крахмала, опустить руки. Подержать 15-20 минут, хорошо обтереть. После маски нанести питательный крем.
- Скраб из овсяных хлопьев: кашицу их них втирающими движениями наносят на руки, затем смывают.
- Картофельная маска. Натереть картошку, обложить кожу пальцев и ладоней, надеть перчатки, смыть маску через 2 часа.
- Маска из сметаны. Стакан кисломолочного продукта смешать с соком целого лимона и яичным желтком. Нанести смесь этих компонентов на марлю, приложить к рукам, укутать их сверху целлофаном и дополнительно – теплым полотенцем. Держать 25 минут. Убирать маску с рук ватным тампоном.
- Огуречный сок. Отрезать кусочек овоща, протирать кожу рук, затем мазать от шелушения лосьоном из лимонного сока и глицеринового крема.
источник
Проблемы с кожей на ладонях встречаются намного реже, чем, например, с сухостью рук или банальным раздражением. Как правило, в большинстве случаев страдает эпидермис на тыльной стороне кистей рук и локти, ведь именно они принимают на себя все неблагоприятные воздействия извне.
Почему же тогда облазит кожа на ладонях? О чем это говорит, и какими методами бороться с такой аномалией? На этих вопросах необходимо остановится детальнее.
Почему слезает кожа на руках? Этот вопрос волнует каждого человека, который хотя бы раз сталкивался с подобной проблемой. Причем этой неприятности подвержены не только взрослые люди, которые порой слишком заняты, чтобы обращать внимание на подобные «мелочи», но также маленькие дети. Однако, даже обратив внимание на шелушение кончиков пальцев рук, не стоит спешить с постановкой самому себе какого-то неутешительного диагноза: иногда подобные явления не относятся к симптоматике определенного дерматологического заболевания.
Облазит кожа на руках: может, это аллергия? У каждого человека есть свои индивидуальные особенности организма. Они влияют на его реакцию в ответ на различные внешние раздражители. У кого-то аллергические проявления могут сопровождаться зудом или жжением, а у кого-то – шелушением кожи на ладонях.
Однако, как бы ни выражалась аллергия в каждом конкретном случае, — это весьма опасное явление, с которым нужно бороться при помощи специальных антигистаминных препаратов: Лоратадина, Цитрина, Эдема, Тавегила, Кэтотифена и т. д. Также немаловажным условием для избавления от проблемы является определение аллергена, повлекшего за собой подобные последствия.
Почему слезает кожа на ладонях? Возможно, это нехватка витаминов? В данном случае авитаминоз подразумевает дефицит таких витаминов, как A, B, E. Они важны для нормального обмена веществ в тканях эпидермиса. Если их концентрация слишком мала, то человек может заметить, что его кожа на руках начинает шелушиться и облазить. Причем страдают не только ладони, но также вся площадь кистей рук и локти.
Бесконтрольный прием медикаментов (особенно антибиотиков), или длительный период терапии такими лекарствами нередко становится причиной того, что кожа на руках лопается и шелушится. У людей со слишком чувствительными кожными покровами страдают также ладони, ведь эпидермис на них намного нежнее и тоньше, чем с тыльной стороны, поэтому он подвержен травмам больше всего. Если у вас облазит кожа на подушечках пальцев именно на фоне применения противомикробных препаратов, немедленно обратитесь к лечащему врачу и дерматологу. Только специалист сможет понять, какие компоненты спровоцировали шелушение и растрескивание эпидермиса, а дерматолог пропишет эффективные мази или крема для купирования этой аномалии.
Облезает кожа на ладонях также вследствие высоких или низких температур. Особенно это касается жаркой и морозной погоды. Под воздействием этих фактором кожа не успевает перестраиваться под новые погодные условия, вследствие чего происходит ее растрескивание.
Избавиться от этого неприятного явления можно при помощи правильного ухода. Регулярно делайте маски для кожи на ладонях, также протирайте их отварами ромашки, календулы или зверобоя продырявленного. Они успокаивают кожу и предотвращают развитие аллергии.
Если у ребенка облазит кожа на ладонях, а на лице заметны покраснения или обильная сыпь, то это свидетельствует о наличии такого опасного заболевания, как дерматит. Форм этой патологии существует очень много, и все они опасны для здоровья, а иногда и для жизни больного. Этот недуг передается по наследству, однако это не означает, что с ним нельзя бороться.
Назначить правильное лечение сможет только врач. Родителям же разрешается промывать кожу на пальцах и других участках тела, пораженных сыпью, антисептическими средствами.
Нарушение гормонального баланса в организме также становится веской причиной, почему облезает кожа на ладонях. Для маленьких детей такое состояние может оказаться очень опасным, поэтому ребенка нужно срочно показать педиатру.
Привычка постоянно чесать ладони, свойственная многим малышам дошкольного возраста, также способна приводить к тому, что кожа на ладонях начинает слезать. Заметив подобные «шалости» ребенка, родители обязаны отучить его от них, пока не произошло развитие серьезной дерматологической болезни.
Снижение защитных функций организма в весенне-осенний период. Плохой иммунитет является источником многих бед и проблем со здоровьем. По этой причине так важно вовремя обращать внимание на тревожные сигналы организма. Если вы заметили, что вы или ваш ребенок часто страдаете от инфекционных респираторных заболеваний, то это должно стать веским основанием для посещения иммунолога.
При снижении общего иммунитета страдают не только верхние и нижние дыхательные пути, но также кожа. Она теряет свой естественный оттенок, становится бледной и начинает шелушиться. Такое состояние нельзя считать нормой, особенно если дело касается здоровья маленького ребенка.
Что бы ни послужило причиной того, что на ладошках облазит кожа, проблему нужно срочно решать. Сделать это можно при помощи следующих советов.
- Тщательно следите за тем, чтобы кожа рук получала достаточно жидкости.
- Используйте увлажнительные кремы, в том числе и для решения проблемной кожей на ладонях у детей.
- Мыло должно увлажнять, а не сушить эпидермис.
- Детский крем – отличное средство для тех людей, у которых часто слезает кожа с ладоней рук. Если кожные покровы слишком нежные, то старайтесь выбирать средства, в которых содержится D-пантенол. Он также поможет защитить ладони от воздействия высоких температур.
- Регулярно проходите иммунотерапию с применением иммуномодулирующих средств и витаминных комплексов.
Если же имеет место какая-либо дерматологическая болезнь, тогда обратитесь к дерматологу и пройдите полноценный терапевтический курс. Он также станет хорошей профилактикой разных недугов в будущем.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Руки, ноги и другие части тела шелушатся в тех случаях, когда происходит усиленное отделение клеток верхнего рогового слоя эпидермиса.
Эпидермис представляет собой самый наружный отдел кожи, которые состоит из нескольких слоев. Самый верхний, роговой слой эпидермиса постоянно обновляется за счет слущивания с его поверхности старых элементов.
При нормальном состоянии кожи постоянное отделение роговых пластинок с ее поверхности происходит незаметно при мытье или трении об одежду.
О патологическом шелушении мы говорим в тех случаях, когда происходит видимое образование чешуек на поверхности кожи. Эти чешуйки представляют собой верхние ряды отторгшегося эпителия.
Патологическое образование чешуек чаще всего происходит в результате паракератоза – нарушенного образования рогового слоя. В таких случаях образуются дефектные клетки рогового слоя, которые быстро слущиваются с поверхности кожи.
Другой распространенный механизм шелушения – гиперкератоз – повышенное образование клеток рогового слоя.
При паракератозе чешуйки легко слущиваются с поверхности кожи, при гиперкератозе они плотно прикреплены к ее поверхности. Типичный пример, когда кожа на руках и ногах шелушится вследствие паракератоза – отрубевидный лишай. Как пример гиперкератоза, можно назвать тяжелое наследственное заболевание – ихтиоз, при котором особенно сильно шелушится кожа на локтях и коленях.
Отчего шелушится кожа на руках и ногах (какие патологические процессы могут вызвать шелушение кожи рук и ног)?

При постановке диагноза учитывают точную локализацию поражения. Так, к примеру, кожа между пальцами рук чаще всего говорит о чесотке, а поражение латеральных (боковых) межпальцевых промежутков стопы – патогномичный признак грибковых заболеваний.
Большое диагностическое значение имеет детализация описания очагов поражения. Так, шелушащиеся пятна характерны для отрубевидного лишая, сливающиеся бляшки – для псориаза и красного плоского лишая, и т.д.
Многое может рассказать цвет чешуек. К примеру, серебристо-белая окраска шелушения характерна для псориаза, а серовато-черный цвет чешуек – для некоторых форм ихтиоза.
Следует учитывать наличие/отсутствие зуда, а также историю появления патологии (контакт с агрессивным веществом при контактном дерматите, употребление коровьего молока, рыбы или других способных вызвать аллергию продуктов при атопическом дерматите, суставные боли, усиливающиеся к ночи, возникшие за несколько дней до высыпаний при вторичном сифилисе).
Кроме того, при многих заболеваниях (псориаз, красный плоский лишай, вторичный сифилис и др.) патологические элементы в районе шелушения претерпевают эволюционные изменения (сливаются между собой, меняют цвет, шелушение начинается в центре, а затем смещается к периферии и т.п.) – это также помогает в постановке диагноза.
Следует учитывать профессию и хобби пациента («цементная экзема» бетонщиков, частые грибковые поражения у банщиков, пловцов, рабочих горячих цехов и т.п.).
Многие кожные болезни, при которых шелушится кожа рук и ног, имеют наследственный характер (ихтиоз, псориаз), поэтому следует учитывать семейный анамнез.
Диагностическое значение имеет общее состояние больного, наличие сопутствующих симптомов (поражение почек при красной волчанке, поражение глаз при синдроме Рейтера, себорея при отрубевидном лишае и др.).
Окончательный диагноз, как правило, ставится после проведения дополнительных лабораторных исследований (микроскопическое исследование при грибковых заболеваниях, анализ Вассермана при сифилисе, биопсия при псориазе и др.).
Шелушится и чешется кожа между пальцами рук, а также между ног, красные шелушащиеся пятна на руках и ногах – признаки чесотки
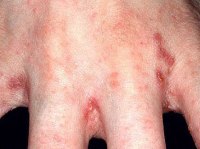
При этом заболевании характерны красные шелушащиеся пятна, похожие на узелки, несколько возвышающиеся над поверхностью нетронутой поражением кожи. При расчесывании может присоединиться гнойная инфекция, что чревато различными осложнениями.
Наиболее тяжело чесотка протекает у детей, зараза достаточно быстро распространяется в детских коллективах контактным путем (при прямом контакте, когда дети долгое время держатся за руки). Кроме того, дети нередко заражаются от взрослых в семье, особенно, если спят с ними в одной постели (ночью клещи чаще выбираются на поверхность кожи).
При заражении дети жалуются на сильный зуд, усиливающийся к вечеру и мешающий спать ночью. Мальчики жалуются на то, что кожа чешется между ног (другое излюбленное место клеща – внешние мужские половые органы).
При беглом осмотре обращают на себя внимания красные шелушащиеся пятна на руках и ногах. Кроме того, страдают боковые поверхности живота, ягодицы, паховые складки и область пупка. В тяжелых случаях поражается практически вся поверхность тела.
У взрослых пациентов, неотягощенных другими тяжелыми заболеваниями, чесотка протекает легче. В последнее время преобладают стертые формы, когда высыпания практически отсутствуют. Так что подозрение на чесотку может вызвать только сильный ночной зуд в характерных местах.
Взрослые чаще всего заражаются при половых контактах (заражение происходит не вследствие полового сношения, а из-за тесного и длительного прилегания тел). Но возможен и бытовой путь (сильные и длительные рукопожатия и т.п.).
При подозрении на чесотку следует немедленно обратиться к специалисту (дерматологу), чтобы не подвергать окружающих, в первую очередь близких людей, опасности заражения. Прогноз при неосложненной чесотке вполне благоприятен. Клещи уничтожаются специальными мазями, и все неприятные симптомы исчезают бесследно.
Подробнее о чесотке
Шелушится и чешется кожа между ног, или на ладонях рук, или на подошвах, или между пальцами ног – разные формы грибковой инфекции
Эпидермофития крупных складок (паховая эпидермофития) – грибковая инфекция, при которой образуются красные пятна, шелушится и чешется кожа между ног (в паховых складках)
Болеют преимущественно мужчины. Очаги поражения располагаются в бедренно-мошоночных складках, а также на внутренней поверхности бедер, на лобке и в подмышечных впадинах.
У людей, страдающих избыточным весом, процесс может распространяться на складки живота, а у женщин — на кожу под молочными железами.
Вначале на коже между ног появляются небольшие красные воспалительные пятна, которые шелушатся. Нередко в области поражения возникает легкий зуд.
В дальнейшем пятна увеличиваются в размерах и сливаются между собой, образуя очаги неправильной «географической» формы, величиной с ладонь. Центр очага постепенно бледнеет и опускается ниже уровня приподнятых воспаленных краев.
Начинается заболевание остро, но в дальнейшем переходит в хроническую форму с периодами ремиссий (когда очаги бледнеют, кожа постепенно перестает шелушиться, а зуд стихает) и обострений (которые возникают, как правило, летом, в период интенсивного потоотделения).
Таким образом, если кожа шелушится между ног (в паховых складках и на внутренней поверхности бедер) и покрывается красными воспалительными пятнами, постепенно увеличивающимися в размерах, следует обратиться к дерматологу.
Заболевание чрезвычайно заразно. Кожа подошв ног больных шелушится, при этом чешуйки легко отделяются, создавая крайне неблагоприятную эпидемиологическую обстановку в банях, бассейнах, душевых, на пляже – везде, где люди часто ходят босиком. Особенно опасны инфицированные коврики, настилы, тазы, скамейки.
Разумеется, самый большой риск заражения возникает при ношении общей пляжной обуви. В домашнем быту нередко происходит заражение при нарушении правил личной гигиены (использование общих мисок для мытья ног, общих полотенец и т.п.).
Следует отметить, что патогенный гриб может достаточно длительное время мирно сосуществовать с человеческим организмом, не вызывая неприятных симптомов.
Подошва ног чаще всего начинает шелушиться при ослаблении местных защитных реакций. Как правило, это происходит при ношении тесной обуви (одна из причин вспышек эпидермофитий в армии у новобранцев), микротравмах, гиповитаминозах, постоянном воздействии высокой температуры.
В типичных случаях сквамозная форма эпидермофитии стоп начинается, как односторонний процесс, а затем болезнь переходит и на другую ногу. Вначале кожа шелушится в области свода стоп, при этом шелушение может ограничиться небольшими участками или занимать весьма обширные поверхности, и сопровождаться выраженным зудом.
Заболевание часто протекает субклинически: при тщательном осмотре можно обнаружить маленькие участки шелушения на слегка гиперемированной коже, которые воспринимаются пациентами как потертости или опрелости. Такие случаи особенно опасны в эпидемиологическом отношении, поскольку больные не обращаются к врачу и заражают окружающих.
Интертригинозная форма эпидермофитии стопы – шелушится и чешется кожа на пальцах и между пальцами ног
Интертригинозная форма эпидермофитии чаще всего развивается при неблагоприятном течении сквамозной формы, но может и возникать самостоятельно.
Патологический процесс, как правило, начинается в межпальцевых промежутках между мизинцами и безымянными пальцами ног или, реже, между безымянными и средними пальцами.
Сначала между пальцами ног шелушится кожа, затем возникают трещины, окруженные белесоватым отслаивающимся слоем эпидермиса (так называется самая наружная часть кожного покрова). Со временем развивается мокнутие и образуются болезненные эрозии.
Как правило, пациенты жалуются на зуд различной степени интенсивности, однако в некоторых случаях зуда может и не быть. При дальнейшем развитии процесс может распространяться: возникают трещины в других межпальцевых промежутках, шелушится кожа пальцев ног и тыла стопы.
Когда кожа на пальцах ног шелушится, разрыхляется верхний слой эпидермиса. Это создает благоприятные условия для развития стрептококковой инфекции, которая может осложниться возникновением рожистого воспаления и тромбофлебита.
Поэтому, если шелушится кожа между пальцев ног и образуются трещины, следует всегда обращаться к дерматологу, чтобы сохранить здоровье окружающих и предотвратить серьезные осложнения.
Когда говорят о грибковой инфекции, обычно подразумевают поражение стоп. Однако встречаются и такие формы микозов, когда чешется и шелушится кожа на ладонях и пальцах рук. В таких случаях говорят об эпидермофитии кисти.
При грибковом поражении кисти на ладонях образуются множественные четко очерченные участки покраснения, на которых шелушится кожа. Как правило, пациенты жалуются на сильный зуд. На всей поверхности ладони развивается сильное ороговение, шелушатся ладонные складки.
Со временем образуются болезненные трещины, что способствует развитию вторичной инфекции. На тыльной поверхности кисти нередко возникает сыпь, вызванная грибковым поражением фолликулов кожи.
Заболевание склонно к длительному упорному течению. У большинства пациентов поражена только одна рука.
Эпидермофития кисти чаще всего развивается, как осложнение эпидермофитии стоп или паховой эпидермофитии (вызывается теми же возбудителями). Поэтому, если чешется и шелушится кожа на ладонях, следует обратить внимание на стопы, поскольку местное лечение эпидермофитии рук без устранения других очагов грибковой инфекции не даст положительного эффекта.
Красные (цвета меди) пятна на ладонях, которые возвышаются над здоровой поверхностью кожи и шелушатся – вторичный сифилис
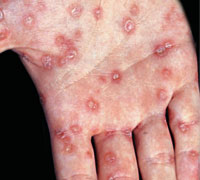
Вначале кожа над пятнами — гладкая и блестящая, затем появляется центральное шелушение, которое распространяется к периферии. На последней стадии развития элементов центр папулы — гладкий, а шелушение сохраняется только по краям (данный признак считается патогномичным симптомом сифилиса, и носит название «воротничка Биетта»).
Кроме ладоней, подобные высыпания могут возникать на подошвах.
Вторичный сифилис развивается через 2-3 месяца после заражения, нередко высыпаниям предшествует гриппозоподобное состояние (лихорадка, головная боль, ломота в мышцах и костях). В это же время возникают боли в суставах, усиливающиеся к ночи – очень характерный симптом.
Шелушащиеся пятна на ладонях и других частях тела не вызывают никаких субъективных расстройств, и самостоятельно исчезают через два-три месяца, даже без лечения.
Основным диагностическим тестом при вторичном сифилисе является стандартная реакция Вассермана, которая положительна на данной стадии практически у 100% пациентов.
Четко очерченные коричневые шелушащиеся пятна на руках и ногах (плечи и бедра), а также в паху, в подмышечных впадинах, на половых органах, на коже туловища – отрубевидный лишай
Отрубевидный лишай вызывается условно-патогенным дрожжевым грибом Pityrosporum ovale , который обитает в волосяных фолликулах многих абсолютно здоровых людей.
При создании благоприятных условий (повышенная потливость, жирная себорея, длительное лечение кортикостероидами, у детей смазывание кожи жиром — чаще всего маслом какао) гриб начинает усиленно размножаться и вызывает симптомы заболевания.
Для отрубевидного лишая характерно появление четко очерченных шелушащихся пятен на верхней половине туловища, шее, плечах, животе, в подмышечных впадинах, в паховой области, на бедрах, на половых органах.
Пятна могут быть различных оттенков коричневого цвета: на незагорелой коже – светло-коричневые, на загорелой – желтовато-белые. Шелушащиеся пятна имеют круглую или овальную форму, но при дальнейшем развитии заболевания сливаются, образуя очаги причудливых очертаний.
Свое название отрубевидный лишай получил из-за своеобразного мелкопластинчатого шелушения пятен, которое легко выявить, слегка поскоблив пятно. При гибели гриба шелушение исчезает, но пигментация сохраняется, так что при лечении не следует ориентироваться на уменьшение пятен.
У многих пациентов шелушащиеся пятна на руках, ногах и туловище сочетаются с фолликулитом и себореей, поскольку возбудитель отрубевидного лишая принимает участие в развитии этих патологий. Данное положение может помочь в диагностике.
При подозрении на отрубевидный лишай следует обращаться к дерматологу. Заболевание не заразно, поскольку вызвано условно-патогенным грибком. Прогноз благоприятен (хорошо поддается лечению противогрибковыми препаратами).
У ребенка очень сильно сохнут и шелушатся руки и ноги, на локтях и коленях чешуйки черно-серого цвета, шелушатся и трескаются ладони – признаки ихтиоза
Ихтиоз – наследственное заболевание, первые симптомы которого, как правило, начинают проявляться в возрасте около двух лет. Реже встречаются ранние и врожденные формы, которые протекают намного тяжелее.
Характерный признак ихтиоза: особенно сильно шелушатся локти и колени, кожа здесь покрывается черно-серыми или белесыми чешуйками. Кроме того, сохнет и очень сильно шелушится кожа туловища, рук и ног. На лице шелушение, как правило, выражено достаточно слабо. Нетронутой остается область паховых, подмышечных, подколенных и локтевых складок, а также волосистой части головы.
На ладонях и подошвах происходит усиление рисунка за счет утолщения и уплотнения кожи, нередко образуются трещины. При этом ладони рук и подошвы сильно шелушатся, с образованием небольших муковидных чешуек.
При подозрении на ихтиоз обращаются к детскому дерматологу.
Существует несколько типов ихтиоза. Все они требуют пожизненного лечения, однако прогноз сильно зависит от типа заболевания. Так, при обычном ихтиозе с возрастом кожа шелушится значительно меньше, а при ихтиозе, сцепленном с полом (болеют исключительно мужчины), с возрастом состояние не улучшается. Врожденные формы ихтиоза чаще всего летальны.
При всех типах ихтиоза кожа шелушится сильнее в зимнее время года и при перемене климата.
Подробнее об ихтиозе
У ребенка в области локтевых и подколенных ямок шелушится и трескается кожа, на руках и ногах образуются красные пятна, которые шелушатся и чешутся, нередко поражаются ладони и пальцы рук – атопический дерматит
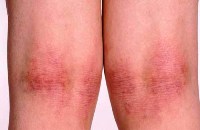
Наиболее часто поражаются локтевые и коленные ямки. Кожа в этих местах утолщается, краснеет, шелушится и покрывается болезненными трещинами. Подобные же поражения часто локализуются в подмышечных впадинах, в воротниковой зоне и за ушами.
Кроме того, при атопическом дерматите шелушится кожа рук и ног. При этом пораженные участки кожи слегка приподняты над остальной поверхностью кожи, гиперемированы (покрасневшие) и покрыты белесыми чешуйками.
Нередко подобные элементы локализуются на кистях, так что шелушатся пальцы рук и тыльная поверхность кисти. Иногда на ладонях возникают темные пятна и участки, которые шелушатся.
Шелушение, как правило, сопровождается сильным зудом, дети расчесывают пораженные места, что способствует развитию вторичной инфекции.
Атопический дерматит – аллергическое заболевание. Его возникновение чаще всего связано с употреблением пищевых аллергенов (наиболее часто обострения вызывают молочные продукты — особенно цельное коровье молоко, рыба и морепродукты, яйца, цитрусовые, шоколад). Однако виновником обострения также могут быть агенты, поступающие из воздуха (нередко — обычная домашняя пыль).
Патология склонна к хронически рецидивирующему течению, болезнь может затухать, а затем возвращаться, иногда без видимой причины. При подозрении на атопический дерматит обращаются к детскому аллергологу.
Прогноз в целом благоприятен – у большинства детей с возрастом патология бесследно исчезает. Как правило, в 4-5 лет руки и ноги уже не шелушатся, хотя шелушащиеся пятна за ушами могут сохраняться вплоть до школьного возраста.
Однако у части пациентов болезнь продолжается и во взрослом возрасте (диффузный нейродермит), и нередко сочетается с другими аллергическими патологиями (бронхиальная астма, аллергический насморк и т.п.).
Подробнее об атопическом дерматите
Хронический контактный дерматит — весьма распространенное заболевание, при котором поражаются преимущественно кисти рук. Поэтому, когда шелушится и трескается кожа рук — прежде всего, следует исключить данную патологию.
Возникновению хронического контактного дерматита способствуют индивидуальные особенности организма (тонкая и чувствительная кожа), недостаток витаминов, общее истощение организма при сопутствующих заболеваниях.
Кожа рук пересыхает, воспаляется и шелушится при длительном воздействии внешних неблагоприятных факторов, которые, однако, не настолько сильны, чтобы вызвать острую реакцию.
Наиболее часто кожа кистей шелушится при длительном воздействии холода в сочетании с ветром и высокой влажностью (так называемое обветривание), а также при регулярном воздействии агрессивных химических веществ, таких как моющие средства.
В тяжелых случаях кожа кистей не только шелушится, но и трескается, так что пациенты жалуются на сильную боль, стесняющую движения в кисти.
Характерная особенность контактного дерматита – тесная взаимосвязь с фактором, вызвавшим заболевание. Если при отсутствии патологического воздействия (использование перчаток и рукавиц в холодную погоду, прекращение контакта с моющими веществами и т.п.) кожа все равно шелушится и трескается, следует обратиться к врачу (дерматологу).
Как чешутся, шелушатся и трескаются кисти рук, пальцы и ладони при хроническом аллергическом дерматите?
В отличие от контактного дерматита, при аллергическом дерматите поражение может распространяться за пределы воздействия патогенного фактора. В тяжелых случаях возможна генерализация процесса с поражением отдаленных участков кожных покровов.
Следует отметить, что возможно сочетание контактного и аллергического дерматитов. Стандартный пример — «цементная экзема». Это профессиональное заболевание каменщиков, бетонщиков и штукатуров, при котором сильно шелушатся и трескаются ладони. Песок и щелочная среда раствора вызывают контактный дерматит, а примесь хроматов – выраженный аллергический компонент.
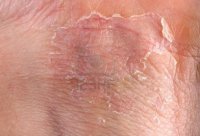
Способствуют развитию экземы инфекционные заболевания и нервные стрессы. Экзема кистей и стоп, как правило, развивается на фоне дерматита, возникшего вследствие длительного контакта с раздражающими веществами. В некоторых случаях кожа тыла кистей или стоп шелушится и трескается после появления первичного очага экземы на лице.
Вид экзематозных поражений сильно зависит от остроты течения заболевания и стадии процесса. При остром процессе на фоне красной отечной кожи в очаге поражения появляются мелкие пузырьки, которые лопаются, оставляя эрозированную поверхность. Часть пузырьков подсыхает, образуя шелушение.
Характерной особенностью острой экземы является наличие всех элементов, так что кожа на тыле кистей рук или на стопах ног (излюбленной место поражения) одновременно вскипает пузырьками (слово экзема в переводе означает кипение), мокнет и шелушится. Пациенты жалуются на сильный зуд.
При стихании процесса кожа в пораженном месте бледнеет, но шелушится достаточно долго. Заболевание склонно к рецидивам и переходу в хроническую форму. При хронической экземе тыльной стороны кистей или стоп кожа в пораженных участках гиперемирована и постоянно шелушится, при этом происходит ее уплотнение и усиление кожного рисунка.
Подробнее об экземе
Эксфолиативная эритродермия – тяжелая кожная патология, при которой шелушатся и краснеют не только ноги и руки, но и практически вся поверхность тела.
Это состояние протекает крайне тяжело и нередко угрожает жизни больного. Поражение кожи, как правило, сопровождается лихорадкой, генерализованным увеличением лимфатических узлов, резким ухудшением общего состояния больного.
Приблизительно в половине случаев развитию эксфолиативной эритродермии предшествуют другие заболевания кожи, такие как (расположены в порядке убывания частоты):
1. Диффузный нейродермит.
2. Аллергический контактный дерматит.
3. Псориаз.
4. Лимфопролеферативные заболевания.
5. Лекарственная токсидермия.
6. Красный плоский лишай.
При этом признаки основного дерматоза (красный плоский лишай, псориаз) различимы только на ранней стадии процесса. При диффузном нейродермите, аллергическом контактном дерматите, лимфомах и лекарственной токсидермии заболевание начинается неожиданно: кожа рук, ног и всего тела — красная и шелушится, покрываясь отрубевидными чешуйками. Иногда кожа шелушится с образованием крупных пластинчатых чешуек (около 0.5 см).
Эксфолиативная эритродермия подлежит лечению в стационарных условиях (отделение интенсивной терапии).
Пятна на коже сгибательных поверхностей рук и ног (локти и колени), которые сильно шелушатся, образуя своеобразные «парафиновые бляшки» – псориаз (чешуйчатый лишай)
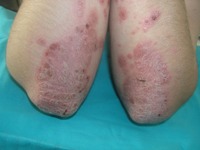
Псориатические бляшки образуются, прежде всего, в местах, подверженных частой травматизации, поэтому наиболее часто страдают разгибательные поверхности крупных суставов конечностей.
Вначале появляются мелкие (до 2 мм в диаметре) высыпания розового или насыщенно красного цвета, с четкими границами. Уже с первых дней пятнышки шелушатся, покрываясь сухими рыхло-расположенными серебристыми чешуйками. В дальнейшем они сливаются между собой, образуя бляшки самых различных очертаний.
При стихании процесса кожа начинает очищаться с середины бляшки, так что некоторое время присутствуют причудливые кольцевидные высыпания. На месте очагов поражения после их исчезновения остается гипопигментация (участок кожи более светлого цвета).
В дальнейшем процесс может распространяться по всему телу, включая ладони, подошвы и волосистую часть головы. Псориаз — тяжелое, генетически обусловленное заболевание иммунной природы. Протекает хронически, с ремиссиями и рецидивами.
Шелушащиеся пятна на локтях и коленях могут сохраняться продолжительное время даже в период ремиссии (так называемые «дежурные бляшки»).
Псориаз – специфическое заболевание кожи, которое лечит врач-специалист (дерматолог). Лечение пожизненное, прогноз во многом зависит от формы заболевания, но при адекватной терапии, как правило, можно добиться продолжительной ремиссии.
Подробнее о псориазе
Образование ограниченных красных пятен, которые сильно шелушатся, на подошвах и ладонях может быть единственным проявлением псориаза.
При этом больше всего шелушатся участки стопы, на которые производится наибольшее давление при стоянии или ходьбе.
В отличие от высыпаний на других участках тела, псориатические бляшки на стопах и ладонях покрыты желтыми чешуйками. Очаги сливаются, нередко покрывая большую часть подошвы или ладони.
Диагноз ставят на основании характерного вида шелушащихся пятен. При этом проводят микроскопическое исследование для исключения эпидермофитии стоп.
Шелушится фиолетовая сыпь на руках и ногах (внутренняя сторона предплечий, локтевых, лучезапястных и голеностопных суставов) – красный плоский лишай
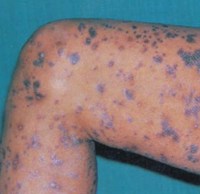
Так же, как при псориазе, заболевание начинается без видимой причины с появления мелких узелков, которые впоследствии сливаются. При обеих патологиях высыпания в начальной стадии шелушатся только в центральной части элементов.
Однако при красном плоском лишае цвет высыпаний — фиолетовый, а при псориазе – розовый или насыщенно красный. Кроме того, характерная локализация шелушащейся сыпи при псориазе – локти и колени, а при красном плоском лишае — наоборот, внутренняя сторона локтевых суставов, а также внутренняя поверхность рук и ног.
На развернутой клинической стадии псориаз отличает то, что высыпания, особенно расположенные на сгибательных поверхностях рук и ног, очень сильно шелушатся и имеют чешуйки характерного серебристого цвета, в то время как при красном плоском лишае шелушение на всех стадиях выражено умеренно, чешуйки белесого цвета.
Кроме того, при красном плоском лишае возникновение шелушащихся высыпаний на коже рук и ног сочетается с появлением патологических элементов на слизистых (губы, ротовая полость, реже — половые органы).
Красный плоский лишай – специфическое воспалительное заболевание кожи неинфекционного генеза, поэтому терапию проводит дерматолог. Заболевание склонно к упорному хроническому течению, поэтому понадобиться долгое лечение (месяцы, иногда годы и даже десятилетия).
Неправильной формы красные шелушащиеся пятна на руках – один из признаков подострой кожной красной волчанки
Красные шелушащиеся пятна на руках характерны также для красной волчанки. При этом краснеет и шелушится кожа рук, наиболее подверженная воздействию солнечного облучения (внешняя сторона плеч и предплечий, тыльная сторона кисти).
Кроме того, шелушащаяся сыпь располагается и на других открытых участках (зона декольте, шея), в тяжелых случаях покрывает обширные поверхности рук и верхней половины туловища.
Красная волчанка – системное заболевание соединительной ткани, поэтому кроме кожных проявлений нередко присутствуют признаки поражений других органов (артралгии, симптомы поражения почек).
Диагноз ставят на основании клинической картины характерной сыпи и сопутствующих поражений почек и суставов. Диагноз в обязательном порядке подтверждают при помощи биопсии.
Лечение подострой красной волчанки — пожизненное. Лечащие врачи – дерматолог и ревматолог. Продолжительность жизни зависит от степени поражения почек. Как правило, эта форма красной волчанки протекает легче, чем другие.
Стопы ног (около подошвы) и/или ладони покрыты красными пятнами, кожа по периферии сыпи шелушится, кожные высыпания сочетаются с поражением суставов и глаз – синдром Рейтера
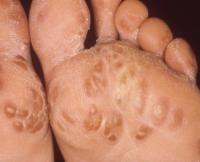
1. Суставы (наиболее часто страдают коленные, голеностопные и мелкие суставы стопы).
2. Глаза (воспаление конъюнктивы и/или радужной оболочки).
3. Кожа.
Возникает, как реакция на хламидийную инфекцию у людей с наследственной предрасположенностью.
Вначале заболевания на подошве и латеральной поверхности стопы, реже на ладонях появляется характерная сыпь. В центре элементов сыпи после вскрытия пузырьков образуются эрозии, со временем покрывающиеся корочками, а на периферии наблюдается характерное шелушение.
Кожные высыпания на ладонях и подошвах напоминают псориаз, поэтому следует обращать особое внимание на особенности шелушения (при псориазе кожа стопы шелушится намного интенсивнее), а также сопутствующие кожным высыпаниям поражения других органов.
Трескаются кончики пальцев рук; кисти и стопы ног, а также локтевые и подколенные ямки покрываются красными зудящими пятнами, которые шелушатся – приобретенный дефицит цинка у взрослого или энтеропатический акродерматит у ребенка
Дефицит цинка вызывает весьма характерные поражения кожи. При этом сначала поражается кожа лица и области вокруг естественных отверстий, затем патологические изменения распространяются на туловище и конечности.
Очень характерно поражение локтевых и подколенных ямок, кистей и стоп. На коже появляются красные пятна, которые сильно шелушатся, В дальнейшем образуются пузыри и эрозии. Глубоко трескаются кончики пальцев рук, вокруг ногтей на руках и ногах шелушится кожа.
Пациенты становятся раздражительными и нередко впадают в депрессию. Младенцы, больные энтеропатическим акродерматитом, постоянно плачут.
У взрослых дефицит цинка может развиваться:
- при недостаточном поступлении с пищей;
- при нарушении всасывания (болезнь Крона с поражением тонкого кишечника);
- при повышенном выведении цинка из организма почками (нефротический синдром);
- при алкоголизме;
- при лечении пенициллином.
У детей недостаток цинка вызывает заболевание под названием энтеропатический акродерматит. Толчком к развитию патологии становится переход с материнского на коровье молоко.
У младенцев наиболее часто развивается высыпания вокруг рта и анального отверстия. Так же, как и у взрослых, практически во всех случаях трескаются кончики пальцев и шелушится кожа вокруг ногтей. Дети сильно отстают в развитии, нередко присоединяется вторичная инфекция.
Интересно, что раньше энетропатический акродерматит считался смертельным заболеванием, но сегодня, когда выяснена причина патологии, прогноз благоприятен (болезнь очень хорошо поддается лечению препаратами цинка).
Сильно шелушатся ладони, стопы (подошвы) и подушечки пальцев на руках
– последствия токсического шока, вызванного золотистым
стафилококком
При развитии шока, вызванного золотистым стафилококком, поверхность кожи покрывается мелкими красными пятнами (больше всего в области источника инфекции).
Заболевание сопровождается следующими симптомами:
- лихорадка;
- головная боль;
- одышка;
- падение артериального давления;
- в тяжелых случаях – полиорганная недостаточность.
Через 2-3 суток после начала заболевания сильно шелушится кожа на ладонях и кончиках пальцев на руках. При этом образуются очень крупные чешуйки, так что отслаиваются целые пласты эпидермиса.
Иногда сильно шелушатся не только ладони, но и подошвы ступней ног.
Сильно шелушатся подушечки пальцев на руках, ладони и стопы (подошвы) – один из важных диагностический признаков скарлатины
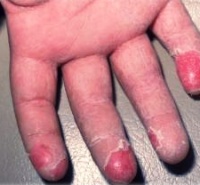
Шелушение кожи может быть первым диагностическим признаком скарлатины. Дело в том, что заболевание начинается с появления красной мелкоточечной сыпи, однако она не всегда достаточно ярко выражена, и пациенты (особенно обладатели смуглой кожи) могут ее не замечать.
Скарлатина – инфекционное заболевание, вызываемое стрептококками группы А. Наиболее часто стрептококковая инфекция развивается при тонзиллитах и фарингитах (как острых, так и хронических), а также как раневая инфекция после травм или операций.
Так что в тех случаях, когда шелушатся ладони и подошвы, следует уточнить анамнез и провести осмотр. Наличие хронического тонзиллита или инфицированной раны на коже всегда должно вызывать подозрения.
Скарлатина опасна своими осложнениями, которые могут быть как инфекционные (заглоточный абсцесс, шейный лимфаденит, отит, синуситы), так и аллергические (острый гломерулонефрит, ревматизм, узловатая эритема). Своевременное и адекватное лечение уменьшает риск осложнений.
Подробнее о скарлатине
источник
Наверное, абсолютно каждому знакомо чувство, когда сердце буквально выпрыгивает из груди, по телу проходит нервная дрожь, в глазах темнеет, а ладони мгновенно становятся мокрыми. Но такая ситуация является нормальной, физиологической реакцией на стресс. И совсем другое дело, если ладони потеют постоянно.
Многие люди приписывают такой недуг повышенной нервозности, но не всегда дело в этом. Причин у высокой потливости рук не так мало – от индивидуальных особенностей, продиктованных наследственностью, до серьезных заболеваний.
Но медицинская статистика показывает – действительно, наша нервная система, которая управляет процессами потовыделения, часто находится под ударом вследствие стрессов и эмоциональных потрясений. Потому если дерматолог скажет вам записаться на прием к психотерапевту, ничего удивительного в такой рекомендации нет. И если вы действительно хотите избавиться от этой мучительной проблемы, то последуете советам специалиста. Только не делайте поспешных выводов: успех лечения закладывает правильная диагностика. Выяснить, почему потеют ладони, нужно прежде всего.
Гипергидроз – это термин, которым обозначают избыточную потливость. Первичная патология обычно фиксируется локально, возникает она только на определенном фрагменте тела. О первичномгипергидрозе говорят, если его первопричина неизвестна. Разве что понятно – дело в аномальной активности нервов, которые передают импульсы к сальным железам.
Первичный гипергидроз диагностируют, если вы можете согласиться хотя бы с двумя пунктами из следующего списка:
- Пот симметрично образуется на обеих ладонях;
- Избыточноепотовыделение мешает вам в обычных делах. Вы чувствуете дискомфорт каждый день;
- Усиление проблемы вы ощущаете, по крайней мере, один раз в неделю;
- Впервые с таким недугом вы столкнулись ранее, чем в двадцать пять лет;
- Кто-то из ваших ближайших родственников также страдает от гипергидроза;
- Потение прекращается, когда вы спите.
Если вы и сейчас видите, что отвечаете утвердительно на такие вопросы, нужно записаться к врачу-дерматологу. Специалисты, к слову, отмечают, что почти 90% людей, которые приходят к ним с такими симптомами, получают диагноз «первичный гипергидроз».
Вторичной эта патология называется вследствие того, что она спровоцирована какой-то болезнью либо приемом определенных лекарств. Нередко он начинается уже во взрослом возрасте, и не может проявляться во время сна. Но чаще такой тип патологии проявляется уже гиперпотливостью на всех участках тела, а не только в виде потеющих ладоней.
Вторичный гипергидроз могут спровоцировать самые разные причины. Одна из них – гипертиреоз (то есть гиперфункция щитовидной железы). При этом состоянии железа вырабатывает очень много тиреоидных гормонов. И когда энергия вырабатывается клетками тела, как побочный продукт выделяется вода. Если в организме уровень этих гормонов выше нормы, это значит, что клетки не способны осуществлять регуляцию используемой энергии, и организм просто пытается от нее избавиться – именно за счет увеличения продукции пота.
В таком случае вариантами лечения могут быть:
- Антитиреоидные медпрепараты;
- Бета-блокаторы (при отсутствии активного роста симптомов);
- Удаление аномальных зон железы хирургическим путем.
Чтобы определить, почему потеют руки и не связано ли это с гиперфункцией щитовидной железы, нужно отправиться к эндокринологу. Он проводит необходимое обследование и предлагает схему лечения. Но неполадки в работе железы – это только один из вариантов происхождения вторичного гипергидроза. К сожалению, высокая потливость иногда указывает на злокачественные образования в организме, на некоторые серьезные инфекционные заболевания, на значительные сбои в работе иммунной системы. Или же под ударом оказалось ваше психическое здоровье.
Такой сценарий тоже весьма вероятен. Согласно официальной статистике, тревожные расстройства являются одним из тех факторов, что мешают качеству жизни человека. Одни происходят по причине детских психологических травм, другие – после перенесенных потрясений уже во взрослом возрасте. Но тревожные состояния могут быть спровоцированы и болезнями мозга.
Надо сказать, что тревожное расстройство – это не мелочь, не субъективное явление, а психическое заболевание. И некоторые виды таких расстройств действительно могут привести к повышению активности сальных желез.
У человека с подобной патологией отмечаются:
- Гипергидроз ладоней;
- Холодные конечности;
- Одышка;
- Тахикардия, пропущенные удары сердечной мышцы или трепетание;
- Потеря самоконтроля.
Никакого самолечения быть не может. Пациенту рекомендуется пройти развернутое обследование и обратиться к психиатру. Стесняться здесь нечего: проблема требует коррекции и медицинской помощи, без этого недуг будет прогрессировать. К счастью, такие состояния поддаются лечению, но терапия продолжительная.
Действительно, многие беременные женщины отмечают, что у них постоянно потеют ладони. В связи с гормональной перестройкой беременная может заметить высокую потливость всего тела, ранее не беспокоящую. В период гестации эндокринная система меняет интенсивность своей работы: она снижает содержание гормонов, продуцируемых ранее, в пользу новых, важных для поддержания актуального состояния.
Пример прост: на период беременности женскому организму не нужна продукция новых яйцеклеток, потому эндокринным структурам просто незачем тратить энергию на них. И энергия уходит на продукцию гормонов, которые регулируют водно-солевой обмен либо иммунитет женщины.
Такие изменения цепной реакцией сбивают стабильную работу других систем, они вынуждают сосуды то сужаться, то расширяться, они сбивают обмен жидкости и увеличивает нагрузку на целые системы. Это ведет к естественному перегреву организма, и как следствие, к потливости.
Наконец, ситуация прогрессирует, если к этому присоединяются:
- Жаркая погода;
- Посещение бань и саун;
- Высокие показатели температуры и влажности дома;
- Нестабильное эмоциональное состояние.
Комбинация нескольких факторов усиливает эффект – у женщины часто потеют руки и не только. В этом случае нельзя принимать никакие лекарства, нужно корректировать свое состояние. Правильно питаться, соблюдать питьевой режим, тщательно следить за гигиеной, с разрешения врача принимать мягкие седативные средства.
Стрессам подвержены все, это словно синоним современной жизни. На определенном этапе человек в силах сам контролировать ситуацию и заниматься ее коррекцией. Если вы можете это сделать, то до тревожных расстройств, которые уже исправляются только врачебным вмешательством, не дойдет.
Что делать, чтобы руки не потели:
- Делайте физические упражнения на свежем воздухе. Это действительно важно и на самом деле эффективно. Будь то бег в оптимальном для вас темпе, прогулки, нордическая ходьба, или просто легкая гимнастика – полезно все. Эти занятия стимулируют иммунную систему, улучшают циркуляцию крови и работу органов дыхания, а еще улучшают настроение. Все в совокупности позитивно скажется и на состоянии иных систем, в том числе, и на работе потовых желез. Долго ждать не придется.
- Больше света. Старайтесь чаще находиться на солнце (но не активном, не на самом солнцепеке). Солнечный свет положительно влияет на мозг, на иммунитет и на гормоны, например, на выработку эндорфина.
- Расслабление. Стресс – это удар по иммунитету. Учитесь расслабляться, руководите своим организмом. Вы должны найти для себя то занятие, которое вводит вас в состояние равновесия и покоя. Для кого-то это чтение, для кого-то йога, рисование, теплая ванна и т.д.
- Сон. Здоровый сон восстанавливает иммунные силы, увеличивает резервы организма в плане противостояния стрессам. Хотите избавиться от нервных расстройств, старайтесь засыпать до 23.00.
- Режим питья. Поддерживайте собственный метаболизм, употребляйте много воды или травяных напитков.
- Пища. Питайте свой организм правильно – много овощей, фруктов, нежирных сортов мяса и рыбы, орехов и витаминизированной сезонной пищи.
- Полезные процедуры – часто. Добавляйте в ванну тимьяновое масло, оно улучшает дыхание. Умеете владеть своим дыханием, сможете совладать со стрессом. Но процедура не должна быть дольше 10-15 минут.
- Душ. Сделайте полезной привычкой ежедневный утренний контрастный душ, он значительно улучшает мышечное состояние, кровообращение и статус нервной системы.
Если вы всерьез прислушаетесь к этим нехитрым рекомендациям, вы научитесь не только противостоять стрессу, но и сможете помочь своему организму справиться с последствиями нервных потрясений. Здоровая нервная система – это нормализация потовыделения, и с помощью таких действий вы тоже отвечаете на вопрос, как избавиться от потливости рук.
Не секрет, что далеко не все люди в попытках побороть тот или иной недуг стараются подойти к лечению комплексно, глубоко. Многие предпочитают просто маскировать проблему. И использование антиперспиранта для рук – можно сказать, такой же способ. В принципе, не нужны даже какие-то особенные антиперспиранты, подойдут и обычные. При попадании в слои кожи, они создадут пробки в протоках потовых желез и просто заблокируют потовыделение.
Если же у вас достаточно мягкая кожа рук, то средство может сработать. Обычно используются антиперспиранты с солями алюминия. Но если пот буквально течет, то стандартные средства не помогут. В таком случае нужны именно медицинские антиперспиранты, которые не подходят для ежедневного пользования (их выписывает врач). Перед использованием обязательно выясните, почему постоянно потеют ладони. Ни одно лечение не будет эффективным без нахождения первопричины, такую терапию можно сравнить с выстрелами из пушки по воробьям. Лечение должно быть целевым.
Если вы прошли обследование, выяснили, почему потеют ладони, доктор может предложить вам давно известный метод терапии – ионофорез. В его основе ионный принцип: слабый электроток пропускается сквозь воду, которой буквально пропитаны потные участки кожи (в данном случае – ладони). Легкий и умеренный гипергидроз отлично лечатся таким способом.
Современные устройства, работающие по такому принципу, называются электронными антиперспирантами. Подобную процедуру вы можете пройти в поликлинике, но можно приобрести технику и домой. В продаже сегодня многофункциональные устройства с набором адаптеров – они позволяют контролировать повышенную потливость лба, грудной клетки, ягодиц, ступней и ладоней.
В определенной мере высокую потливость ладоней можно контролировать путем приема пероральных медпрепаратов. Если доктор видит в этом решение проблемы, он назначит вам курсовое лечение. Но всегда перед началом такой терапии вы должны обсудить с врачом прогнозируемый результат и наличие побочных эффектов. Не всем и не всегда можно пить столь серьезные лекарства. Например, многие антихолинергические медпрепараты отпускаются по рецепту и действительно помогают при чрезмерной потливости рук, но у них немало побочных эффектов (сухость во рту и дискомфорт).
Альтернатива таким лекарствам – антидепрессанты. Они подойдут людям, которые страдают от потливости ладоней вследствие повышенной тревожности. Фармпрепараты вызывают нервную релаксацию, что приводит к снижению уровня тревожности и к уменьшению потения ладоней. Такие лекарства тоже выписывают по рецепту и назначают индивидуально. Не стоит читать советы касательно конкретных средств: кому-то этот продукт помог и значительно, кто-то же не увидел пользы. Грамотный доктор с учетом всем обстоятельств подберет для вас оптимальное лекарство.
Хирургию можно условно назвать эффективным способом решения проблемы, но применяют ее только тогда, когда консервативные тактики не принесли результата. Врач может соскрести, срезать либо использовать всасывание для удаления самих потовых желез.
Также врачи могут прибегнуть к эндоскопической трансторакальной симпатоэктомии. Симпатические нервы медики идентифицируют, затем вырезают, зажимают либо выжигают. Но нужно понимать, что данный процесс необратимый и он чреват осложнениями.
Например, у больного после операции заработает механизм компенсаторного потовыделения (если в одном месте убыло, в другом – прибыло). Так, удалив потовые железы с ладоней, есть вероятность, что гипергидроз поразит ягодицы или подмышечные впадины.
Если вы видите, что у вас потеют руки – что делать? Радикальные способы не подходят, да и выделения пота не самые обильные. Действительно, некоторые способы уменьшения потливости из серии подручных есть. Первое, что вы должны уяснить, это правила «не» (то есть, чего делать нельзя). А нельзя вам пользоваться лосьонами для рук с минеральными маслами. Например, кокосовое масло и вазелин в таком косметическом продукте удерживают пот, а он должен испаряться и высыхать.
Второй момент – невозможно регулировать ситуацию, не изменив некоторым образом свое меню. Например, некоторые продукты усиливают потовыделение – это острая пища, напитки с кофеином, копченые и маринованные блюда, а также спиртное. Все вопросы выздоровления ведут к коррекции питания: получается, что без правильного питания не будет прогресса. И это так.
Домашние средства против потливости ладоней:
- Детская присыпка. Попробовать стоит – наносите ее на потные руки, она впитает излишки пота, и ваше состояние облегчится;
- Тальк. Действует по тому же принципу, что и первый вариант. Использовать нужно ежедневно;
- Яблочный уксус. Смешайте стакан этого продукта с пятью стаканами обычной воды. Сделайте с этим раствором ванночку для рук, держите руки в полученном составе 18-20 минут. Затем руки вымойте. Уксус работает как природный подсушивающий реагент.
Нет единого ответа на вопрос, отчего потеют ладони. Гипергидроз, как мы выяснили, может быть первичным (вы родились с таким недугом, его не спровоцировала другая болезнь) или вторичным (к примеру, гиперфункция щитовидки привела к такому последствию). Проблема не просто косметическая, потому с ней обязательно нужно идти к врачу. Важно выяснить, не является ли гипергидроз ладоней симптомом какой-то болезни, например, туберкулеза или ВИЧ-инфекции. Или, может быть, сахарный диабетпроявляется еще и такой симптоматикой (вполне вероятно).
Вместе с врачом вы подберете оптимальную лечебную схему. Не настраивайтесь на одномоментное решение проблемы. Как правило, приходится действовать так: пробуете один вариант лечения, наблюдаете за изменениями, делаете выводы.
Очень часто основными факторами чрезмерной потливости являются тревожные расстройства и длительный стресс. С помощью психотерапевтических методик и определенных медикаментозных назначений эти явления могут быть скорректированы, вследствие чего уйдет и гипергидроз ладоней.
источник

