К сожалению, никогда нельзя установить точную причину в каждом конкретном случае, однако существует множество предрасполагающих факторов:
- Генетические факторы — сюда входят различные хромосомные аномалии и мутации генов;
- Экологические факторы — на развитие плода и его органов отрицательно сказывается загрязнение окружающей среды;
- Наследственность;
- Прием некоторых лекарств во время беременности;
- Возраст родителей;
- Внутриутробная инфекция;
- Такие заболевания матери, как краснуха, сахарных диабет, тяжелый токсикоз и др.;
- Вредные привычки — особенно опасны в первом триместре беременности, когда закладываются и формируются основные органы.
Классифицируют ВПС у новорожденных по-разному. Одна из самых популярных классификаций делит пороки на «белые» и «синие».

Кровообращение плода отличается от взрослого: кислород и питательные вещества он получает из крови матери через плаценту. Из правого предсердия кровь попадает сразу в левое предсердие через овальное окно, которое закрывается практически сразу после рождения. Иногда по каким-то причинам этого не происходит. Чаще этот вид порока сердца встречается у новорожденных девочек. Если остается небольшое отверстие, то сразу после рождения симптомы могут отсутствовать. Дети в младшем возрасте хорошо растут, развиваются, иногда даже занимаются спортом. Симптомы начинают проявляться после десяти лет, а к двадцати годам формируется сердечная недостаточность. Если отверстие большое, их можно заметить сразу.
В данном случае происходит сужение просвета аорты, через который крови труднее покидать сердце, поэтому, чтобы ее выбрасывалось достаточно, желудочек вынужден работать с повышенной нагрузкой, что отрицательно сказывается на нем. Давление в верхней половине тела отличается от нижней: сверху оно повышено, снизу — понижено. У новорожденных и грудничков сердечная недостаточность и постоянная гипертония верхней части тела бывают настолько сильными, что угрожают необратимой травмой сосудов мозга, поэтому требуется хирургическое лечение.
Этот порок сердца у ребенка возникает, когда сужается клапан аорты. Через небольшое отверстие крови труднее покидать левый желудочек. Если стеноз небольшой, сначала симптомы могут не проявляться, и родители даже не подозревают о болезни ребенка. Если сужение большое, малыш тяжело дышит, его сердце бьется чаще. Иногда дети постарше могут жаловаться на приступы удушья и даже терять сознание.
- Открытый артериальный проток
До рождения ребенка кровь из его легочной артерии поступает в аорту по специальному сосуду, который называется артериальным протоком. Затем он закрывается. Если же остается открытым, то часть крови возвращается по нему обратно. Главные признаки порока, которые могут заметить родители — это бледная кожа, ребенку тяжело сосать грудь, он плохо растет и набирает вес.
Это сужение легочной артерии в любом ее месте. Крови сложно проходить препятствие по такому сосуду, поэтому возникают симптомы сердечной недостаточности. Кроме них, при осмотре новорожденного можно заметить пульсацию вен на шее.
Она включает в себя четыре дефекта:
- Стеноз легочной артерии;
- Дефект межжелудочковой перегородки;
- Смещение аорты вправо;
- Утолщение стенок правого желудочка.
Поскольку изменений много, болезнь проявляется рано. Губы ребенка начинают синеть уже в 3-4 месяца. Цианоз становится постоянным ближе к году. После активных игр малыш стремится сесть на корточки, поскольку так сердцу легче справиться с повышенной нагрузкой.
- Атрезия трехстворчатого клапана
Иногда вместо трехстворчатого клапана образуется плотная перегородка, через которую кровь течь не может. Она вынуждена через дефекты в сердце искать себе другой путь и в итоге попадает в аорту или легочную артерию.
- Аномальное впадение легочных вен
Этот порок сердца у детей возникает тогда, когда легочные вены соединяются с сосудами, идущими в правое предсердие, или же впадают непосредственно в него. Поскольку болезнь тяжелая, ее признаки проявляются очень рано, хотя цианоз кожи сначала можно и не увидеть. Однако постепенно он нарастает и становится заметным.
- Транспозиция крупных сосудов
Врождённый порок, при котором круги кровообращения не соединяются друг с другом. Аорта и легочная артерия меняются местами, поэтому артериальная кровь снова попадает в легкие, а венозная течет к тканям и органам. Ребенок может жить, пока открыто овальное окно, но если оно закрывается, круги кровообращения больше не пересекаются и жизнь становится невозможной. Без лечения смерть наступает рано.
Артериальный ствол — это единый сосуд, по которому кровь поступает в оба круга кровообращения. Поскольку он один, кровь не может правильно разделяться и смешивается в нем. К обычным симптомам сердечной недостаточности добавляется увеличение печени и селезенки.
К МАРС-синдрому («малые аномалии развития сердца») относят пролапс митрального клапана, ложные хорды в левом желудочке и другие аномалии развития внешнего и внутреннего строения сердца. МАРС часто ставят детям, однако не стоит пугаться: он обычно протекает медленно, и симптомы исчезают уже к пяти годам. Подобные нарушения чаще всего не влияют на рост ребенка и работу его сердца.
У всех пороков, как и у любых заболеваний, которые нарушают работу какого-то одного органа, есть общие симптомы. Их проявление зависит от тяжести заболевания и характера дефекта:
- Одышка, которая особенно заметна при кормлении ребенка, плаче и других физических нагрузках;
- Бледность или цианоз кожи — зависит от типа ВПС. Сперва ее можно заметить на губах и возле носа, а затем она распространяется дальше;
- Вялость, быстрая утомляемость;
- Ребенок плохо растет;
- Увеличение или уменьшение числа сердечных сокращений;
- Потливость;
- Медленная прибавка в весе.
Диагностика ВПС включает в себя следующие пункты:
- Сбор полного анамнеза — материнского, наследственного, семейного;
- Объективное обследование — осмотр, выявление типичных внешних признаков, подсчет пульса, дыхания, прослушивание шумов в сердце, определение размеров печени, селезенки;
- Лабораторное обследование — клинический и биохимический анализ крови;
- Инструментальное обследование — пульсоксиметрия, измерение артериального давления, ЭКГ, ЭХО-КГ, рентген грудной клетки;
- При необходимости проводят ангиографию и зондирование сердца.

Кроме медикаментозного лечения родители должны создавать детям с ВПС правильные условия для развития. Нужно увеличить число кормлений, уменьшая количество пищи на каждый прием, чтобы ребенок не так уставал. Он будет получать необходимую пищу, успевая отдыхать при этом. Рекомендуется почаще гулять на улице, но ограничивать физическую нагрузку в зависимости от тяжести заболевания. Сердце должно успевать справляться со своей работой. Поскольку дети с такими заболеваниями больше подвержены простудам и тяжелее их переносят, необходима правильная их профилактика.
При своевременно оказанном лечении и обеспечении необходимых условий жизни прогноз для большинства детей благоприятный, они могут нормально развиваться, расти и вести практически полноценную жизнь.

Вовремя сделанная прививка от краснухи убережет беременную от заболевания, а значит, и плод от аномалий. Принимать любые лекарства следует с осторожностью, ведь не только сильнодействующие препараты могут влиять на развитие будущего ребенка. Даже некоторые витамины и лекарства, отпускающиеся без рецепта, запрещены во время беременности. Стоит тщательно изучить инструкцию, а еще лучше – посоветоваться с врачом.
Особенное внимание нужно уделить правильному ведению беременности: вовремя посещать врача, принимать назначенные препараты и проходить все необходимые процедуры. Иногда пороки сердца выявляются еще до рождения ребенка.
источник
На вопросы посетителей отвечают все специалисты (врачи, психологи и тд). Задавайте вопросы здесь, если не знаете, кому конкретно его нужно адресовать. Вопросы всем специалистам Консультации специалистов по врождённым порокам сердца
- Регистрация
- Войти
- Участники
- Поиск
- Обновившиеся
- Обратная связь
| Коарктация аорты Чсс 137-140 Кдрлж 19 мм Ксрлж 12. Мм ПЖ 9 мм АО 8 мм ЛП 10 мм ЛА 8 мм Раз . Анастасия Семашко | Перемембранозный дмжп Последнее обследование . natah | ООО или ДМПП . . Liudmila_pla | Трикуспидальная регургитация 1 ст. Спасибо! . Сергей Чародей | ОРВИ перед операцией Спасибо большое! . Eva87* | ДМПП у ребенка 11 лет . Юлия80 | Сложный ВПС у плода, пожалуйста помогите разобраться Здравствуйте. У нашего сына диагноз сложный ВПС, пожалуйста помогите разобрать . Konstantin 79 | ТМС возможность артериального переключения Прошу прощения Вячеслав Александрович ! . Amina | ВПС плода 34нед. ДМЖП 4мм. Двойной ход магистральных каналов Добрый вечер друзья! Друзья, знает где выгодно заказать сайт в Приморско-Ахтарск . Ivan-mihalevwhimb | ДМЖП все хорошо . kldcardio | Подаортальный дмжп сомнительно что приточный можно закрыть эндоваскулярно комментировал бы тактику . kldcardio | Проконсультируйте,пожалуйста! что именно консультировать? . kldcardio | гипоплазия правых отделов сердца ,ДМПЖ 3.6 если еще актуально то заключение или на почту или здесь . kldcardio | Проконсультируйте,пожалуйста! Доброго дня, обследования на почту belovcardio@yahoo.com или вацап или вайбер . kldcardio | ВПС у дочки 12 лет плюс дисплазия соеденительной ткани Здравствуйте. Нам сказали, что метод проведения операции будет известен после пр . Liudmila_pla | Субаортальный стеноз с подклапанной мембраной еще узи . Milena2005 | Подозрение на ВПС плода Подскажите пожалуйста, что это? С этим живут. Что нас ждет, если диагноз подтвер . Принцессссааа | ДМПП у ребенка 11 лет Заключение ЭХО КГ . Юлия80 | Допустимость физических нагрузок после пластики Здравствуйте. Мучает вопрос, на который ясного ответа пока не нашел. В марте 201 . Андрей750 | Физ. нагрузки после операции по пластике митрального клапан del . Андрей750 |
Форум родителей детей и взрослых с врождённым пороком сердца » Консультации специалистов по врождённым порокам сердца » Вопросы всем специалистам » ДМПП, ребенок потеет
Форум «Доброе Сердце» — это наше сердце, душа, наш мозг, наш брат и сестра, наш доктор, друг или подруга, наши дети, это наше ВСЁ
Автор: novichek
Дата регистрации на форуме:
6 июля 2011
Доктор
Детский кардиохирург
Откуда: Самара
Всего сообщений: 1077
Дата регистрации на форуме:
6 апр. 2009
Дата регистрации на форуме:
6 июля 2011
источник
Если врачами диагностирован дефект в разделяющей предсердия перегородке, это вызывает у родителей переживания о жизни малютки. Но вместо паники более конструктивно будет больше узнать о выявленном у младенца пороке, чтобы получить информацию, как помочь ребенку и чем ему грозит такая сердечная патология.
Так называют один из врожденных пороков сердца, представляющий собой отверстие в перегородке, через которое осуществляется сброс крови с левой половины сердца в правую. Его размеры могут быть разными – и крохотными, и очень большими. В особо тяжелых случаях перегородка может вообще отсутствовать – у ребенка выявляют 3-камерное сердце.
Также у некоторых детей возможно появление аневризмы сердца. Ее не следует путать с такой проблемой, как аневризма сосудов сердца, поскольку такая аневризма у новорожденных представляет собой выпячивание разделяющей предсердия перегородки при сильном ее истончении.
Этот дефект в большинстве случаев не представляет собой особой опасности и при небольших размерах считается незначительной аномалией.
Появление ДМПП обусловлено наследственностью, однако проявления порока зависят еще и от воздействия на плод отрицательных внешних факторов, среди которых:
- Химические или физические экологические воздействия.
- Вирусные заболевания при беременности, особенно, краснуха.
- Употребление будущей мамой наркотических или спиртсодержащих веществ.
- Радиационное облучение.
- Работа беременной во вредных условиях.
- Прием во время вынашивания опасных для плода лекарств.
- Наличие сахарного диабета у мамы.
- Возраст будущей мамы больше 35 лет.
- Токсикоз во время вынашивания.
Под влиянием генетических и других факторов нарушается развитие сердца на самых ранних его этапах (в 1 триместре), что приводит к появлению дефекта в перегородке. Этот порок нередко сочетается и с другими патологиями у плода, например, заячьей губой или пороками почек.
- Внутриутробно наличие отверстия в перегородке между предсердиями никак не влияет на функцию сердца, поскольку через него происходит сбрасывание крови в большой круг кровообращения. Это важно для жизнедеятельности крохи, ведь его легкие не функционируют и кровь, которая предназначается им, поступает к органам, которые работают у плода более активно.
- Если же дефект остается после родов, кровь во время сердечных сокращений начинает поступать в правую часть сердца, что приводит к перегрузке правых камер и их гипертрофии. Также ребенка с ДМПП со временем наблюдается компенсаторная гипертофия желудочков, а стенки артерий становятся плотнее и менее эластичными.
- При очень крупных размерах отверстия изменения гемодинамики наблюдаются уже в первую неделю жизни. Из-за попадания крови в правое предсердие и избыточного наполнения легочных сосудов происходит усиление легочного кровотока, что грозит ребенку легочной гипертензией. Следствием застойных состояний легких также являются отек и пневмония.
- Далее у ребенка развивается переходная стадия, во время которой сосуды в легких спазмируются, что клинически проявляется улучшением состояния. В этот период оптимально выполнить операцию, чтобы предотвратить склерозирование сосудов.
Дефект в перегородке, разделяющей предсердия, бывает:
- Первичным. Отличается большим размером и расположением в нижней части.
- Вторичным. Зачастую небольшой, находится в центре или рядом с выходом полых вен.
- Комбинированным.
- Малым. Зачастую протекает бессимптомно.
- Средним. Обычно выявляют в подростковом возрасте или у взрослого.
- Большим. Выявляется довольно рано и характеризуется выраженной клиникой.
- Одиночным либо множественным.
В зависимости от расположения патология бывает центральной, верхней, передней, нижней, задней. Если помимо ДМПП других патологий сердца не выявлено, дефект называют изолированным.
Наличие ДМПП у ребенка может проявляться:
- Нарушениями сердечного ритма с возникновением тахикардии.
- Появлением одышки.
- Слабостью.
- Цианозом.
- Отставанием в физическом развитии.
- Болями в сердце.
При малом размере дефекта у ребенка какие-либо отрицательные симптомы могут полностью отсутствовать, а сам ДМПП выступает случайной «находкой» во время планового УЗИ. Если же при небольшом отверстии и появляются клинические симптомы, то зачастую это происходит во время плача или физической нагрузки.
При крупных и средних размерах дефекта симптомы могут появляться и в состоянии покоя. Малыши из-за одышки с трудом сосут грудь, плохо набирают вес, часто болеют бронхитами и пневмониями. Со временем у них деформируются ногти (они выглядят, как часовые стекла) и пальцы (по виду они напоминают барабанные палочки).
ДМПП может осложниться такими патологиями:
- Выраженной легочной гипертензией.
- Инфекционным эндокардитом.
- Инсультом.
- Аритмиями.
- Ревматизмом.
- Бактериальными пневмониями.
- Острой сердечной недостаточностью.
Если не лечить такой порок, до 40-50 лет доживает не больше половины детей, родившихся с ДМПП. При наличии крупной аневризмы перегородки существует высокий риск ее разрыва, что может закончиться для ребенка летально.
При осмотре у деток с таким дефектом будет недостаточная масса тела, выпячивание на груди («сердечный горб»), цианоз при крупных размерах отверстия. Послушав сердце малютки, врач определит наличие шума и расщепления тонов, а также ослабление дыхания. Для уточнения диагноза малыша направят на:
- ЭКГ – будут определены симптомы гипертрофии правого отдела сердца и аритмии.
- Рентген – помогает выявить изменение и сердца, и легких.
- УЗИ – покажет сам дефект и уточнит гемодинамические проблемы, которые он вызвал.
- Катетеризация сердца – назначается для измерения давления внутри сердца и сосудов.
Иногда ребенку назначаются также ангио- и флебографию, а при сложностях диагностики – МРТ.
Оперативное лечение требуется не всем деткам с дефектом в перегородке, разграничивающей предсердия. При небольших размерах дефекта (до 1 см) часто наблюдается его самостоятельное зарастание к 4-летнему возрасту. Деток с таким ДМПП ежегодно обследуют, наблюдая за их состоянием. Такая же тактика выбирается при небольшой аневризме перегородки.
Лечение детей, у которых диагностирован средний или крупный ДМПП, а также крупная аневризма сердца, является хирургическим. Оно предусматривает осуществление либо эндоваскулярной, либо открытой операции. В первом случае деткам дефект закрывается специальным окклюдером, который доставляется прямо в сердце ребенка через крупные сосуды.
Для открытой операции требуется общая анестезия, гипотермия и подключение малыша к «искусственному сердцу». Если дефект средний, он ушивается, а при крупных размерах отверстие закрывается синтетическим или перикардиальным лоскутом. Для улучшения работы сердца дополнительно назначают сердечные гликозиды, антикоагулянты, диуретики и другие симптоматические средства.
Следующий видеоролик представит вашему вниманию полезные советы для родителей, которые столкнулись с этим заболеванием.
Для предотвращения возникновения у ребенка ДМПП важно тщательно планировать беременность, уделить внимание пренатальной диагностике и постараться исключить влияние на беременную отрицательных внешних факторов. Будущей маме следует:
- Полноценно сбалансировано питаться.
- Достаточно отдыхать.
- Регулярно ходить в консультацию и сдавать все анализы.
- Избегать токсических и радиоактивных воздействий.
- Не употреблять медикаменты без предписаний врача.
- Своевременно защитить себя от краснухи.
- Избегать общения с людьми, болеющими ОРВИ.
источник
«Врожденные пороки сердца» – термин, описывающий ряд серьезных недугов, спровоцированных нарушением цикла развития ребенка во внутриутробном периоде и отражающихся в появлении анатомических дефектов строения основного органа, сосудов и клапанного аппарата. ВПС диагностируется примерно у 1,7% всех новорожденных.
В настоящее время специалистам известен ряд причин, по которым возникают врожденные пороки развития сердца. Самая распространенная из них – генетическая предрасположенность к конкретному заболеванию. Если в семье кто-то страдал от неприобретенной болезни сердца, необходимо провести ряд анализов в период планирования беременности. Чаще всего ВПС, вызванные мутацией генов, сопровождаются другими синдромами – Картагенера, Марфана, Гунтера и пр.
Кроме того, недуги провоцируют и другие факторы, в том числе образ жизни матери во время вынашивания плода. Если внутриутробный период развития сопровождался контактами беременной женщины с вредными веществами, риск ВПС значительно возрастает. В частности, будущим мамам следует избегать:
- приема опасных медикаментов;
- ионизирующей радиации;
- спиртных напитков, наркотических веществ, никотина;
- контактов с тяжелыми металлами и другими химикатами;
- заражения инфекциями (вирусными или бактериальными).
Вызвать врожденные аортальные пороки сердца могут также вредоносные внешние факторы: загрязнения почвы, питьевой воды и воздуха, которые оказывают негативное влияние на развитие плода.
Симптомы и влияние ВПС на организм человека напрямую зависят от специфики заболевания. Именно поэтому специалистами разработана определенная классификация, позволяющая определить природу недуга.
Сердечно-сосудистая система может стабильно работать только при соблюдении баланса. Минимальная погрешность способна спровоцировать нарушения работы организма, вызвать дополнительные недуги и даже привести к смертельному исходу.
Врожденные пороки сердца у детей могут осложнить ряд заболеваний, в том числе полицитемию, стенокардию, застойную пневмонию. Кроме того, заболевания нередко провоцируют обмороки и даже инфаркт миокарда.
Проявления ВПС зависят от специфики нарушения кровотока. Нередко у новорожденных в первые дни жизни не проявляются никакие проблемы, однако повышение физической активности ребенка провоцирует появление настораживающей симптоматики.
В числе основных клинических признаков ВПС можно выделить:
- бледность кожного покрова;
- усиленное потоотделение;
- утомляемость и беспокойство;
- появление «синюшности» слизистой и кожи, которая усиливается во время еды, плача или других видов напряжения ребенка;
- замедление физического развития и роста малыша.
Помимо этого, синдромы врожденных пороков сердца ослабляют иммунитет ребенка, по причине чего малыши гораздо чаще заражаются острыми респираторными вирусными инфекциями и другими схожими заболеваниями.
Дети с ВПС нередко проявляют беспокойство сразу после появления на свет (отказываются от груди, быстро устают). Кроме того, у них наблюдается одышка, потливость, аритмия и множество других симптомов.
Каждый врожденный порок провоцирует определенный набор проблем, поэтому очень важно своевременно определить, какой болезнью страдает младенец, и начать правильное лечение. В настоящее время специалистам известны около 100 разновидностей ВПС, однако некоторые недуги встречаются чаще остальных.
- Тетрада Фалло. Заболевание, которое называют «синий порок сердца». Оно сопровождается рядом аномалий, в том числе гипотрофией и стенозом правого желудочка, декстрапозицией аорты, а также дефектом межпредсердной перегородки.
- Гипоплазия. Данный диагноз ставится новорожденным, страдающим от недостаточного развития одного из желудочков. При данном заболевании у ребенка работает только часть органа, что провоцирует множество дополнительных симптомов.
- Изолированный стеноз легочной артерии. При данном недуге сужается участок легочной артерии, отвечающей за циркуляцию крови.
- Дефект межжелудочковой перегородки. Наиболее распространенный ВПС, проявляющийся в виде недоразвитости стенки между желудочками.
- Транспозиция магистральных сосудов. Тяжелое заболевание, при котором у младенца наблюдается неправильное расположение артерий (зеркально). Вследствие данной патологии кровь не получает кислородную норму.
- Врожденный порок сердца бледного типа. К данной категории относятся сразу несколько заболеваний, провоцирующих затруднение движения крови. Чаще всего проблему вызывают стеноз аорты и коарктация аорты.
Определение наличия ВПС выполняется во время проведения комплексного обследования. В процессе осмотра доктор в первую очередь выявляет отсутствие или наличие цианоза, сопровождающегося явным изменением цвета кожных покровов.
При диагностике заболеваний используются не только физикальные, но и инструментальные методики – эхокардиография, фонокардиография, электрокардиография и пр.
После постановки диагноза ребенку, первые вопросы, которые задают его родители: «Опасно ли это?» и «Можно ли вылечить конкретный порок?».
Главный метод борьбы с ВПС – проведение операции, в ходе которой хирург устраняет причину аномалии. Чаще всего она выполняется сразу после появления ребенка на свет, однако если симптомы выражены не ярко и заболевание не угрожает здоровью малыша, операцию откладывают до года или на более длительный срок.
С момента утверждения диагноза и до проведения операции ребенок должен находиться под наблюдением кардиолога и ряда других специалистов. При этом важно, чтобы родители строго следовали всем рекомендациям врача, в том числе относительно приема медикаментов. Задача препаратов в данном случае заключается не в полном исцелении, а лишь в устранении симптомов сердечной недостаточности, а также других проявлений ВПС.
Важно строго соблюдать клинические рекомендации – необходимо, чтобы ребенок принимал только те лекарства, которые назначает лечащий врач. Использование сторонних препаратов, а также применение средств нетрадиционной медицины могут лишь усугубить проблему. Это очень опасно, учитывая, что речь идет о неокрепшем детском организме.
Ответить на вопрос, сколько живут с пороком сердца врожденным, просто невозможно, потому как в каждой конкретной ситуации результат определяют сложность патологии, а также эффективность назначенного лечения.
Кардиолог должен подробно проконсультировать родителей по каждому вопросу, а также рассказать, сколько стоит операция.
Не существует мер, которые могли бы дать стопроцентную гарантию того, что ребенок родится без ВПС. Однако если молодые родители перед зачатием пройдут ряд обследований, они могут узнать, есть ли в их генах наследственная предрасположенность к какому-либо заболеванию.
Если у родственников одного из родителя был диагностирован порок аортального клапана или другой серьезный недуг, об этом необходимо заблаговременно сообщить лечащему врачу. Это позволит на раннем сроке начать наблюдение и выявить проблему.
Кроме того, при полноценном соблюдении рекомендаций по ведению беременности можно значительно снизить риск развития порока.
Чтобы подобрать квалифицированного детского кардиолога, знакомого с аспектами диагностики и борьбы с пороками сердца у детей, достаточно изучить анкеты специалистов на нашем сайте или обратиться за консультацией к оператору по указанному номеру телефона. Услуги справочной службы бесплатны.
источник
Екатерина Аксенова врач-педиатр, канд. мед. наук, НЦССХ им. А.Н. Бакулева РАМН, г. Москва
Врожденные пороки сердца у малышей встречаются редко и могут поначалу никак внешне не проявляться. Поэтому педиатры и родители иногда не уделяют должного внимания данной патологии, которая, между тем, часто требует безотлагательной помощи. Знать о врожденных пороках сердца нужно, чтобы вовремя помочь крохе.
Врожденные пороки сердца — это возникшие внутриутробно, до рождения ребенка, анатомические дефекты сердца, его клапанного аппарата или сосудов. Они встречаются с частотой 6-8 случаев на каждую тысячу родов и занимают первое место по смертности новорожденных и детей первого года жизни.
Печально, но факт, что даже при тщательном наблюдении за беременностью врачи часто пропускают врожденные пороки сердца. Это связано не только с отсутствием достаточной квалификации специалистов в данной области (патология редкая — опыта мало) и несовершенным оборудованием, но и с особенностью кровотока плода.
Следовательно, даже если беременность протекала благоприятно и были пройдены все необходимые обследования, нужно проверить сердечко малыша после рождения. К сожалению, в рамках диспансеризации в спектр обязательных скрининговых методов обследования в 1 месяц входит только электрокардиография. Однако на электрокардиограмме в этом возрасте изменений может не быть даже при сложных врожденных пороках сердца. Кроме этого, не во всех поликлиниках есть персонал, который обучен снимать пленку ЭКГ у грудничков. На 100% исключить наличие врожденного порока сердца можно, прибегнув к такому исследованию, как эхокардиография, или ультразвуковое исследование сердца. Но при одном условии: если выполнена она будет опытным врачом. Далеко не во всех поликлиниках есть такой прибор и высококвалифицированный специалист. При подозрениях на врожденный порок сердца педиатр направляет ребенка для выполнения этого исследования в другую поликлинику или кардиохирургический центр. Однако некоторые врожденные пороки сердца в первые месяцы жизни бывают бессимптомными, т.е. не имеют никаких проявлений, или они очень незначительны. Чтобы быть уверенными в здоровье малыша, родители могут сделать это исследование без направления, платно в медицинском центре.
- Шум в сердце. Его выявляет доктор при прослушивании сердца малыша. Проведение эхокардиографии в этом случае обязательно. Шумы бывают органическими, которые связаны с пороком сердца, и неорганическими, или функциональными.
Функциональные шумы у детей — это норма. Как правило, они связаны с ростом камер и сосудов сердца, а также с наличием дополнительной хорды или трабекулы в полости левого желудочка (камеры сердца). Хорда или трабекула — это тяж, который тянется от одной стенки желудочка к другой, вокруг него создается турбулентный поток крови, следствием чего является выслушивание характерного шума. В данном случае можно сказать: «Много шума из ничего», так как эта особенность не является врожденным пороком сердца и не приводит к заболеваниям сердца. - Плохая прибавка массы тела. Если в первые месяцы жизни малыш прибавляет менее чем 400 г, это повод, чтобы обратиться к детскому кардиологу для проведения тщательного обследования, так как многие пороки сердца проявляют себя именно задержкой физического развития ребенка.
- Одышка (нарушение частоты и глубины дыхания) и повышенная утомляемость. Увидеть умеренную одышку — это прерогатива врача, так как для этого необходим достаточный опыт. Мама может заметить утомляемость малыша во время сосания, кроха ест помалу и часто, ему необходима передышка, чтобы собраться с силами.
- Тахикардия (учащенное сердцебиение).
- Цианоз (синюшность кожных покровов). Характерен для сложных, так называемых «синих» пороков сердца. В большинстве случаев связан с тем, что в артериальную кровь, богатую кислородом (ярко-красную), которая бежит по сосудам к коже и другим органам, примешивается вследствие порока венозная кровь, бедная кислородом (темная, ближе к фиолетовому цвету), которая должна попадать в легкие для обогащения кислородом. Цианоз может быть выражен незначительно, тогда его сложно заметить даже врачу, а может быть интенсивным. При умеренном цианозе губы приобретают фиолетовый оттенок, синей становится кожа под ноготками ребенка, синеют пяточки.
Хочется добавить, что при наличии порока сердца может не быть ни одного из этих признаков или они будут выражены очень незначительно в первые месяцы жизни ребенка, поэтому желательно выполнение эхокардиографии всем детям. Рассказать обо всех врожденных пороках сердца в одной статье невозможно, их около 100. Остановимся на наиболее часто встречающихся. К ним относятся открытый артериальный проток, дефект межжелудочковой перегородки.
Это сосуд, соединяющий аорту (большой сосуд, отходящий от сердца и несущий артериальную кровь) и легочную артерию (сосуд, отходящий от правого желудочка и несущий венозную кровь в легкие).
В норме открытый артериальный проток существует во внутриутробном периоде и должен закрываться в течение первых двух недель жизни. Если этого не происходит, говорят о наличии порока сердца. Наличие или отсутствие внешних проявлений (одышки, тахикардии и т.д.) зависит от размеров дефекта и его формы. Внешних проявлений, заметных для мамы, может не быть и у годовалого малыша даже с большими протоками (6-7 мм).
Частота дыхания и сердечных сокращений у детей в норме
| Возраст | Число дыхательных движений в минуту | Пульс в минуту |
| Новорожденные | 40-60 | 140-160 |
| Грудной возраст (до 1 года) | 30-40 | 100-120 |
| Дошкольный возраст (от 1 года до 6 лет) | 20-25 | 80-120 |
Открытый артериальный проток имеет звуковую симптоматику, и врач, как правило, без труда выслушивает шум в сердце. Степень его интенсивности зависит от диаметра протока (чем больше проток, тем громче шум), а также от возраста ребенка. В первые дни жизни даже большие протоки плохо слышно, так как в этот период давление в легочной артерии в норме у детей высокое и, следовательно, нет большого сброса крови из аорты в легочную артерию (который и определяет шум), так как разница давлений крови между сосудами небольшая. В дальнейшем давление в легочной артерии снижается и становится в 4-5 раз меньше, чем в аорте, сброс крови увеличивается, усиливается и шум. Следовательно, врачи в роддоме могут и не услышать шум, он появится позже.
Итак, в результате функционирования открытого артериального протока в сосуды легких крови попадает больше, чем в норме, от повышенной нагрузки со временем их стенки необратимо изменяются, становятся менее податливыми, более плотными, суживается их просвет, что приводит к формированию легочной гипертензии (состояние, при котором повышается давление в сосудах легких). В начальных стадиях этого заболевания, когда изменения в сосудах легких еще обратимы, можно помочь больному, выполнив операцию. Люди с последними стадиями легочной гипертензии имеют небольшую продолжительность жизни и плохое ее качество (одышка, повышенная утомляемость, резкое ограничение физической активности, частые воспалительные бронхо-легочные заболевания, обмороки и т.д.). Легочная гипертензия формируется только при больших протоках (больше 4 мм), а необратимые ее стадии — обычно к подростковому возрасту. При маленьком размере протока легочная гипертензия не формируется, но есть риск возникновения бактериального эндокардита — в основном из-за того, что струя крови под большим давлением «бьет» в стенку легочной артерии, которая со временем под этим воздействием изменяется и подвержена воспалению в большей степени, чем здоровые ткани. Бактериальный эндокардит — это особый вид заражения крови, при котором поражается эндокард (внутренний слой сердца и сосудов) и клапаны. Профилактика этого заболевания заключается в борьбе с хроническими очагами инфекции, к которым относятся: кариозные зубы, хронический тонзиллит (воспаление миндалин), хронический аденоидит (воспаление носоглоточной миндалины), воспалительные заболевания почек, фурункулез и т.д. Даже при таких вмешательствах, как, например, удаление зуба, необходимо «прикрытие» антибиотиками (эти препараты назначает врач).
На первом году жизни возможно уменьшение крупных и самопроизвольное закрытие небольших протоков. Если дело доходит до операции, родители оказываются перед выбором. Оперативное вмешательство может быть двух видов. В одном случае проток перевязывают, вскрывая грудную клетку с использованием искусственной вентиляции легких (то есть за ребенка «дышит» аппарат). Во втором случае проток закрывают эндоваскулярно. Что это значит? Через бедренный сосуд к открытому артериальному протоку вводят проводник, на конце которого находится закрывающее устройство, его и фиксируют в протоке. При маленьких протоках (до 3 мм) обычно используют спирали, при больших — окклюдеры (они напоминают по форме гриб или катушку, в зависимости от модификации). Проводится такая операция, как правило, без искусственной вентиляции, дети на 2-3 день после нее выписываются домой, даже шва не остается. А в первом случае обычно выписка производится на 6-8-й день и остается шов на заднебоковой поверхности спины. При всех видимых преимуществах у эндоваскулярного вмешательства тоже есть минусы: оно обычно не проводится детям с очень большими протоками (более 7 мм), эта операция для родителей платная, так как, в отличие от первой, Министерство здравоохранения ее не оплачивает, более того, как и после любого вмешательства могут быть осложнения, в первую очередь, связанные с тем, что через маленькие детские сосуды нужно провести довольно большое в диаметре устройство. Наиболее частые из них — тромбозы (образования сгустка крови) в бедренной артерии.
Представляет собой сообщение между двумя предсердиями (камерами сердца, в которых давление крови невысокое). Такое сообщение (открытое овальное окно) есть внутриутробно у всех. После рождения оно закрывается: более чем у половины — на первой неделе жизни, у остальных — до 5-6 лет. Но есть люди, у которых открытое овальное окно остается на всю жизнь. Если размеры его небольшие (до 4-5 мм), то оно не оказывает негативного влияния на работу сердца и здоровье человека. В таком случае открытое овальное окно не считается врожденным пороком сердца, не требует оперативного лечения. Если размеры дефекта более 5-6 мм, то речь идет уже о пороке сердца — дефекте межпредсердной перегородки. Очень часто не бывает никаких внешних проявлений заболевания до 2-5 лет, а при небольших дефектах (до 1,0 см) — и значительно дольше. Затем ребенок начинает отставать в физическом развитии, появляется повышенная утомляемость, частые простуды, бронхиты, пневмонии (воспаление легких), одышка. Заболевание связано с тем, что в сосуды легких поступает «лишняя» кровь через дефект, но так как давление в обоих предсердиях невысокое, то и сброс крови через отверстие небольшой. Легочная гипертензия формируется медленно, обычно только во взрослом возрасте (в каком именно возрасте это произойдет, в первую очередь, зависит от размеров дефекта и индивидуальных особенностей пациента). Важно знать, что дефекты межпредсердной перегородки могут существенно уменьшаться в размерах или закрываться самопроизвольно, особенно, если они менее 7-8 мм в диаметре. Тогда оперативного лечения удастся избежать. Причем, как правило, люди с небольшими дефектами межпредсердной перегородки ничем не отличаются от здоровых лиц, риск бактериального эндокардита у них невысок — такой же, как и у здоровых. Оперативное лечение также возможно двух видов. Первый — с искусственным кровообращением, остановкой сердца и вшиванием заплаты или ушиванием дефекта межпредсердной перегородки. Второй — эндоваскулярное закрытие с использованием окклюдера, который вводится в полость сердца при помощи проводника через сосуды.
Это сообщение между желудочками (камерами сердца), в которых, в отличие от предсердий, давление высокое, причем в левом желудочке — в 4-5 раз больше, чем в правом. Наличие или отсутствие клинических проявлений зависит от размера дефекта и оттого, в какой области межжелудочковой перегородки он расположен. Для этого порока характерен громкий шум в сердце. Легочная гипертензия может сформироваться быстро, начиная со второго полугодия жизни. Следует отметить, что при формировании легочной гипертензии и повышении давления в правых отделах сердца шум в сердце начинает уменьшаться, так как сброс через дефект становится меньше. Это часто трактуется врачом как уменьшение размеров дефекта (его зарастание), и ребенка продолжают наблюдать по месту жительства, не направляя в специализированное учреждение. При прогрессировании легочной гипертензии до ее необратимых стадий давление в правом желудочке становится больше, чем в левом, и венозная кровь из правых отделов сердца (несущих кровь в легкие для обогащения кислородом) начинает поступать в левые (из которых богатая кислородом кровь направляется ко всем органам и тканям). У больного появляется синюшность кожных покровов (цианоз), снижается физическая активность. В таком состоянии больному может помочь только пересадка сердца и легких, что в нашей стране у детей не делают.
С другой стороны, дефекты межжелудочковой перегородки склонны к спонтанному закрытию, что связано с особенностями роста внутрисердечных структур у малыша, поэтому их обычно не спешат устранять хирургическими методами сразу после рождения. При наличии сердечной недостаточности, признаки которой определяет врач, назначают лекарственную терапию для поддержки работы сердца и следят за динамикой развития процесса, осматривая младенца каждые 2-3 месяца и проводя эхокардиографию. Если размер дефекта уменьшается до 4-5 мм и менее, то такие дефекты, как правило, не оперируют, так как они не оказывают влияния на здоровье, не вызывают легочной гипертензии. Если же дело доходит до операции, то закрывают дефекты межжелудочковой перегородки в подавляющем большинстве случаев с использованием искусственного кровообращения, остановкой сердца при помощи заплаты. Однако в возрасте старше 4-5 лет при небольших размерах дефекта и определенной его локализации возможно эндоваскулярное закрытие при помощи окклюдера, проведенного через сосуды. Следует заметить, что лучше наблюдаться в центре сердечно сосудистой хирургии (там у врачей, в том числе и у врачей-эхокардиографистов, что очень важно, опыт больше). Если размер дефекта уменьшается до 4-5 мм и менее, то такие дефекты, как правило, не оперируют, так как они не оказывают влияния на здоровье, не вызывают легочной гипертензии.
Если у ребенка заподозрили порок сердца, необходимо как можно скорее записаться с ребенком на консультации к детскому кардиологу или детскому кардиохирургу, желательно — в центре сердечно-сосудистой хирургии, где смогут провести качественное эхокардиографическое и электрокардиографическое исследования и ребенка осмотрит опытный кардиолог. Показания и срок проведения операции всегда устанавливаются строго индивидуально. В период новорожденности и до полугода риск осложнений после операции у детей выше, чем в более старшем возрасте. Поэтому если состояние ребенка позволяет, ему дают возможность подрасти назначая при необходимости медикаментозную терапию, набрать вес, за это время становятся более зрелыми нервная, иммунная и другие системы организма, а иногда закрываются дефекты, и ребенка уже не нужно оперировать.
Кроме этого, при наличии врожденного порока сердца необходимо обследовать ребенка на наличие аномалий и расстройств со стороны других органов, что часто сочетается. Нередко врожденные пороки сердца встречаются у детей с генетической и наследственной патологией, поэтому необходимо проконсультироваться у генетика. Чем больше известно о здоровье младенца до oпeрации, тем меньше риск послеоперационных осложнений.
В заключение хочется отметить, что если все же малышу с теми пороками, о которых мы говорили, не удается избежать хирургического лечения, в подавляющем большинстве случаев после операции ребенок выздоравливает, ничем не отличается от сверстников, хорошо переносит физические нагрузки, у него не будет ограничений на работе, в школе и семейной жизни.
Екатерина Аксенова, врач-педиатр, канд. мед. наук, НЦССХ им. А.Н. Бакулева РАМН, г. Москва
источник
Дефект межпредсердной перегородки – это врожденный порок сердца, при котором в перегородке, разделяющей правое и левое предсердие, есть отверстие. Из-за разницы давлений кровь из левого предсердия переливается в правое. Это приводит к увеличению нагрузки на правый желудочек и повышению давления в легочных сосудах.
Примерно 600 новорожденных на миллион рождаются с этой особенностью, что составляет 7-12% от всех врожденных пороков сердца. Эта патология может сочетаться с другими пороками сердца или возникать самостоятельно.
Если заболевание не лечить, то с годами сердечная мышца истощается, появляются нарушения ритма, повышается риск образования тромба. Этот сгусток крови может стать причиной инфаркта или инсульта. Поэтому без лечения срок жизни людей с дефектом межпредсердной перегородки составляет 40-50 лет.
У малышей первого месяца порок проявляется только побледнением и синеватым оттенком кожи вокруг рта, который появляется при плаче или беспокойстве.
Первые симптомы появляются на 3-4 месяце или к концу года. Самочувствие ребенка ухудшается, появляются:
- одышка;
- быстрая утомляемость;
- ребенок слабо сосет грудь;
- малыш вялый и отказывается от игр;
- ухудшается аппетит;
- сердцебиение при физической нагрузке, плаче;
- после активных игр появляется одышка и чувство нехватки воздуха;
- отставание в физическом развитии;
- ребенок часто болеет затяжными бронхитами и пневмониями.
Если отверстие в межпредсердной перегородке небольшое (до 10-15 мм), то болезнь скрыто протекает десятилетиями, не вызывая серьезных последствий.
Объективные симптомы, которые обнаруживает врач при осмотре ребенка:
- ребенок худой и слабо развит физически;
- кожа бледная;
- правая половина сердца может быть увеличена, это определяют с простукивая пальцами по грудной клетке;
- на левой половине грудной клетки появляется выпячивание из-за увеличения сердца – сердечный горб;
- в левой половине груди заметна пульсация, ее врач может прощупать ладонью;
- в сердце слышны шумы, которые вызываются завихрениями крови при прохождении суженых клапанов.
Электрокардиография Кардиограмма выявляет перегрузку правого предсердия и желудочка.
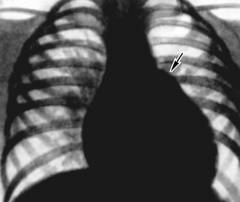
- увеличение правых отделов сердца;
- застой крови в легких, который проявляется в расширении крупных артерий;
- сужение мелких сосудов – они на снимке не видны.
Эхокардиография выявляет:
- отверстие в межпредсердной перегородке;
- увеличение правого желудочка.
Катетеризация сердца. Подтверждают наличие отверстия в перегородке такие данные:
- можно ввести зонд из правого предсердия в левое;
- кровь, взятая из правого предсердия, богаче кислородом, чем образец крови из полых вен;
- повышенное давление крови в правых камерах сердца и сосудах легких. Эти цифры помогают узнать, сколько крови переливается из левого предсердие в правое.
Первые годы жизни болезнь может совсем себя не проявлять, поэтому у новорожденных врач может не обнаружить никаких ее признаков. Часто диагноз ставится после того, как ребенку сделали УЗИ сердца по другому поводу.
Поставить диагноз «дефект межпредсердной перегородки» у новорожденных помогают результаты обследования:
- Прослушивание сердца. Врач медицинской трубкой (стетоскопом) прослушивает звуки, которые издает сердце во время сокращения. Он слышит звук сжатия желудочков, закрытия клапанов аорты и легочной артерии. При данном пороке к ним присоединяются различные шумы. Они возникают вследствие завихрений, которые создает поток крови, проходя под напором через суженные отверстия клапанов.
- Рентген. Рентгеновские лучи проходят сквозь тело неравномерно. Плотные структуры (кости и сердце) частично поглощают излучение и на снимке их изображения выглядят более темными. При дефекте межпредсердной перегородки у новорожденных заметно:
- увеличение сердца;
- расширение легочной артерии и крупных сосудов легких.
- Электрокардиография. Этот метод регистрирует электрические импульсы, которые появляются при работе сердца. Специальный аппарат улавливает биологические токи с помощью датчиков, которые крепятся на грудную клетку. Он записывает их в графическом виде. При патологии появляются:
- признаки увеличения и перегрузки правого желудочка;
- нарушения ритма.
- Эхокардиография или УЗИ сердца. Специальный аппарат регистрирует отраженные от стенок и клапанов сердца ультразвуковые сигналы и составляет из них изображение. На мониторе можно рассмотреть:
- дефект в межпредсердной перегородке;
- увеличение правого желудочка.
- Катетеризация сердца. Этот вид исследований редко проводят в раннем возрасте, в связи с тем, что сосуды ребенка маленького диаметра. Процедуру назначают, когда есть заметные симптомы и ребенок нуждается в операции. Гибкий катетер вводят в бедерную артерию и осторожно продвигают в правое предсердие. С его помощью можно взять пробы крови для исследований. Процедуру проводят под контролем рентгена. Поэтому врач всегда видит, как продвигается катетер и где он находится. При дефекте межпредсердной перегородки:
- трубка проходит из правого предсердия в левое;
- анализы из разных камер сердца подтверждают смешивание крови.
- Ангиография сердца. Если во время катетеризации вести в вену контрастное вещество, которое поглощает рентгеновские лучи, то оно с кровью распространится по сосудам. На рентгеновском снимке будут заметны особенности тока крови. Можно определить попадает ли кровь из левого предсердия в правую половину сердца и в сосуды легких.
Маленький ребенок не может рассказать, как он себя чувствует, поэтому инструментальные методы дают врачу основную информацию о сердце малыша.
Если вашему новорожденному ребенку поставили диагноз «дефект межпредсердной перегородки», то переживать рано. Открытое овальное окно в большинстве случаев зарастает на протяжении первого года жизни. И такая особенность сердца есть у всех малышей этого возраста.
Другое дело, если кроме овального окна в межпредсердной перегородке есть и другие отверстия или в сердце развились сразу несколько пороков. Тогда врачи будут внимательно наблюдать за вашим ребенком и темпами его развития. Если появятся признаки болезни, которые будут вызывать отставание в прибавке роста и веса, то могут порекомендовать операцию в 3-4 года. Но это скорее исключение из правил. Обычно операцию по устранению дефекта проводят к 16 годам, чтобы у ребенка не развилась сердечная недостаточность и спазм сосудов легких.
Медикаментозное лечение. Никакие лекарства не заставят исчезнуть отверстие между предсердиями. Лечение направлено на уменьшение проявлений болезни и профилактику осложнений. в педиатрии применяют такие препараты.
Мочегонные препараты: Гипотиазид
Назначают только в том случае, если есть отеки конечностей или признаки нарушения кровообращения в легких. Дозу рассчитывают исходя из такого соотношения: 1-2 мг/кг массы тела. Например, для ребенка весом 30 кг доза может составлять 30-60 мг. Принимают утром один раз в день. Необходимо помнить, что если ваш ребенок будет пить мочегонные средства с лекарствами, которые снижают давление, то эффект последних значительно усилится и малыш может потерять сознание. Помните об этом и всегда точно соблюдайте схему приема лекарств, которую назначил врач.
Бета-блокаторы: Анаприлин
Этот препарат используют для снижения давления, предупреждения нарушений сердечного ритма. Он снижает потребность сердечной мышцы в кислороде и уменьшает частоту сокращений сердца. Препарат назначают детям старше трех лет по 0,25 мг/кг массы тела. Дневную дозу разделяют на равные части и принимают 3-4 раза в сутки.
Препараты, для снижения свертываемости крови: Аспирин
Этот препарат не дает тромбоцитам склеиваться и образовывать тромбы. Чтобы меньше раздражать слизистую оболочку желудка, аспирин желательно растворять в воде. Детям старше 2 лет назначают по 100 мг/сутки. После 6 лет дозу увеличивают до 200 мг/сутки. Это количество препарата разбивают на 3-4 раза. Принимают после еды с большим количеством воды или молока.
Сердечные гликозиды: Дигоксин
Расширяет сосуды и увеличивает объем крови, который сердце выталкивает за одно сокращение, делает ритм сердца более медленным. Поэтому его назначают детям с частым пульсом, повышенным давлением и плохим кровообращением. Для этих целей Дигоксин назначают в дозе 0,05-0,08 мг на килограмм массы тела. Срок лечения не более 7 дней.
Лекарства назначают длительно, чтобы улучшить кровообращение и снизить нагрузку на сердце или коротким курсом, чтобы подготовить ребнка к операции.
Обычно нет необходимости делать операцию срочно. Потому если новорожденный не имеет других серьезных пороков сердца, то врачи советуют провести ее в возрасте 4-5 лет.
Показания к проведению операции:
- увеличение размеров сердца;
- частые простудные заболевания, которые заканчиваются пневмониями;
- утолщение стенок легочной артерии;
- застой крови в сосудах легких;
- опасность появления астмы из-за частых простуд.
Противопоказания к проведению операции
- острые инфекционные заболевания;
- обострения хронических болезней;
- тяжелые нарушения свертываемости крови.
Виды операций
- Открытая операция при дефекте межпредсердной перегородки
Операция проходит под общим наркозом. Хирург делает разрез возле грудины или между ребер. Ребенка подключают к аппарату, который заменяет сердце и легкие. После этого сердце очищают от крови, и врач устраняет дефект.
Существует две разновидности операций на открытом сердце:
- Наложение шва. Небольшие отверстия в перегородке врач может зашить. Таким образом, края отверстия сближаются, и оно постепенно зарастает.
- Наложение заплаты:
- Заплата из собственной наружной оболочки сердца – перикарда;
- Заплата из синтетической ткани.
Показания к открытой операции:
- застой крови в легких;
- увеличение правого желудочка сердца;
- отставание в росте и весе;
- частые пневмонии;
- отеки и другие признаки нарушения кровообращения.
Достоинства открытой операции:
- хирург может одновременно исправить и другие аномалии, например западение полых вен или проблемы с клапанами сердца;
- врач может исправить дефекты в перегородке любого размера;
- высокоточная хирургическая работа.
Недостатки:
- необходимо сделать разрез на грудной клетке длиной 7-10 см;
- для полного восстановления потребуется 4-7 недель.
- Закрытие дефекта окклюдером через сосуды
Эта операция считается малотравматичной, ведь хирург не будет разрезать грудную клетку. Он сделает небольшой надрез на бедре ребенка и введет в него гибкую трубку. На ее конце прикреплено устройство, которое напоминает миниатюрный зонтик из двух проволочных дисков. Оно называется окклюдер. Когда зонтик достигает отверстия в межпредсердной перегородке, то врач открывает его и фиксирует в отверстие. Постепенно соединительная ткань прорастает в него и окклюдер становится частью сердца. Операция проходит под контролем ренгенологического оборудования и длится меньше часа.
Показания к проведению операции:
- дефект межпредсердной перегородки небольшого размера до 1 см;
- отверстие расположено в центре перегородки;
- ткань перегородки плотная и не измененная.
Достоинства операции:
- нет необходимости делать большой разрез;
- не остается заметных рубцов и шрамов;
- малотравматичный метод, который ребенок переносит значительно легче;
- выписывают из больницы на 2-3 день;
- через 10-14 дней полное восстановление;
- нет необходимости подключать аппарат, который обеспечивает искусственное кровообращение, и останавливать сердце.
Недостатки операции:
- можно проводить только в том случае, если сосуды достаточно крупные и в них нет участков сужения;
- нельзя проводить если у ребенка есть патология клапанов сердца или в его камерах есть тромбы;
- потребуется принимать аспирин или другие препараты для профилактики появления тромбов.
Если дефект небольшой и не влияет на работу сердца, то операцию можно не делать, достаточно просто регулярно наблюдаться у врача. Но если кардиолог рекомендует избавиться от дефекта в межпредсердной перегородке, то стоит прислушаться к совету специалиста и не рисковать здоровьем ребенка.
Межпредсердная перегородка у эмбриона развивается в 2 этапа. Сначала нарастает первый листок — первичная межпредсердная перегородка. Потом параллельно ей растет вторичная межпредсердная перегородка.
Вторичный дефект межпредсердной перегородки – это порок сердца, связанный с нарушениями в ее развитии. Чаще всего отверстия имеют небольшие или средние размеры и располагаются в верхней части перегородки. В большинстве случаев этот порок сердца обнаруживается у девочек.
Вторичный дефект межпредсердной перегородки встречается чаще и протекает легче, чем первичный, связанный с недоразвитием первичной перегородки.
Вторичный дефект межпредсердной перегородки – это врожденный порок сердца. Отверстие в перегородке образовывается еще до рождения. Врачи выделяют несколько причин аномального развития:- Генетические. В семье, где есть родственники с пороком сердца, выше риск рождения ребенка с вторичным дефектом межпредсердной перегородки.
- Плохая экология:
- проживание в местности с высоким уровнем радиации
- работа на вредном производстве
- употребление овощей с высоким содержанием нитратов
- Болезни матери во время беременности:
- краснуха
- ветрянка
- герпес
- сифилис
- сахарный диабет
В результате могут возникнуть:
- западения полых вен в предсердие;
- многочисленные отверстия;
- один крупный дефект.
Симптомы вторичного дефекта межпредсердной перегородки на первом году жизни есть только у 1% детей. У остальных порок развивается постепенно, признаки болезни появляются в трехлетнем возрасте и усиливаются к 16-20 годам. Хотя бывают случаи, что эта патология себя никак не выявляет, и ее обнаруживают случайно у людей после 40 лет.
Ухудшение самочувствия возникает если размер отверстия приближается к 1,5 кв.см:
- тахикардия – сердце сокращается чаще, чем 90 ударов в минуту;
- бледность кожи связана со спазмом поверхностных сосудов;
- частые простудные заболевания, трудноизлечимые бронхиты, пневмонии – следствие плохого кровообращения в легких;
- одышка при незначительной нагрузке, чувство нехватки воздуха;
- приступы головокружения, которые могут привести к обмороку – признаки кислородного голодания головного мозга;
- приступы сильного сердцебиения. Иногда удары неравномерные. Это свидетельство нарушения в работе сердечной мышцы. Она недополучает кислород и это приводит к тому, что сбивается работа проводящей системы сердца, отвечающей за его сокращения.
Объективные симптомы:
- выпячивание грудной клетки в районе сердца – грудной горб. Он появляется из-за того, что правая половина сердца увеличивается и давит изнутри на ребра.
- при прослушивании сердца врач выявляет шумы. Их появление связано с прохождением крови сквозь суженные отверстия клапанов, особенно легочной артерии. При этом возникают завихрения и волны, которые врач слышит через стетоскоп. Прохождение крови через дефект между предсердиями шума не вызывает.
- при прослушивании легких слышны шумы и влажные хрипы, которые возникают в связи с нарушением кровообращения. Мелкие артерии легких сильно сужены, спазмированы и кровь плохо омывает альвеолы легких, в которых происходит насыщение ее кислородом.
- бледность кожи, синеватый оттенок стоп и пальцев рук. Этот симптом говорит о плохой циркуляции крови по мелким периферическим сосудам.
- нарушения сердечного ритма. Сердце сокращается не через равные промежутки времени, а хаотично. Особенно часто возникает мерцательная аритмия, когда предсердия не сжимаются, а дрожат – мелко, часто и неритмично.
- при простукивании врач определяет увеличение правого предсердия и желудочка. Это результат того, что через отверстие в межпредсердной перегородке переливается много крови, и она перегружает правую половину сердца.
Электрокардиография – с помощью электродов на коже удается уловить биотоки, которые возникают в сердце и заставляют его мышцы сокращаться. Электрокардиограмма показывает:
- нарушения ритма работы сердца;
- признаки перегрузки и увеличения правого желудочка.
Рентгенография – метод исследования, основанный на том, что рентгеновские лучи проходят через наше тело не равномерно. В результате на снимке видны тени и очертания разных органов. При дефекте межпредсердной перегородки на снимке хорошо выделяются тени легочных вен и артерий. Эти сосуды расширены из-за застоя в них крови, ее объем может превышать нормальный в 3 раза. Особенно увеличена легочная артерия.
УЗИ сердца (эхокардиография) – метод, который с помощью отраженных от сердца ультразвуковых сигналов, позволяет получить изображение сердца на экране монитора. Его разновидность цветное допплеровское картирование помогает увидеть не только отверстие в межпредсердной перегородке, его размеры и местоположение, но и определить, перетекает ли кровь из одного предсердия в другое.
Фонокардиография – методика исследования сердца, которая позволяет записать все звуки, которые производит сердце в графическом виде. На фонокардиограмме запечатлен шум, который возникает при прохождении крови через суженное отверстие легочной артерии.
Зондирование полостей сердца. В правую половину сердца, через локтевую или бедренную вену, вводится гибкий катетер. Он позволяет измерить давление в камерах сердца и взять пробы крови. Если через дефект в перегородке переливается кровь, то давление в правых отделах сердца повышается. Увеличивается количество кислорода в правой половине сердца и легочной артерии.
У одних людей признаки вторичного дефекта межпредсердной перегородки проявляются явно, а у других есть только некоторые из перечисленных симптомов. Вторичный дефект протекает легче, чем первичный, но все равно требует лечения.
Врач ставит диагноз «вторичный дефект межпредсердной перегородки» на основании таких результатов обследования:
- Осмотр:
- бледность кожи
- сердечный горб
- Прослушивание и фонокардиография:
- шумы в сердце
- Электрокардиография:
- перегрузка правого желудочка
- нарушение частоты и ритма сокращений сердца
- Рентгенография:
- увеличение правой половины сердца
- расширение кровеносных сосудов в легких
- увеличение легочной артерии
- Зондирование полостей сердца:
- повышенное давление крови в правом желудочке
- большое количество кислорода в крови правого желудочка и легочной артерии
- УЗИ сердца:
- наличие дефекта в межпредсердной перегородке
- движение перегородки во время сокращения предсердий
- определяет размер отверстия
- ток крови из левого предсердия в правое или наоборот
Медикаментозное лечение
Если у вас или у вашего ребенка болезнь не вызывает тяжелых симптомов, а проявляется только одышкой после физических нагрузок и утомляемостью, то нет необходимости в операции. В большинстве случаев достаточно 1 раз в год делать УЗИ сердца и кардиограмму. Но если возникнут другие признаки болезни, то врач назначит принимать лекарства.
Бета-блокаторы: Индерал
Кардиолог назначит этот препарат, если заметит, что ваше сердце бьется слишком часто и неритмично. Индерал ограничивает воздействие адреналина и норадреналина в организме. Это приводит к уменьшению силы сокращений сердца, снижению частоты ударов и нормализации ритма. Начинают лечение с приема 20 мг 3 раза в сутки. Потом дозу увеличивают до 40 мг 2 раза в сутки.Сердечные гликозиды: Дигоксин
Это лекарство заставляет сердце работать лучше и потреблять меньше кислорода. Сокращение сердца происходит быстрее и интенсивнее, а период расслабления увеличивается. Растет скорость движения крови по организму и это помогает избавиться от отеков. Принимают по схеме:- насыщение организма по 0,5 мг 2 раза в сутки;
- со второго дня по 0,25 мг каждые 6 часов на протяжении 7 дней;
- поддерживающая доза 0,125–0,25 мг в сутки.
Антикоагулянты: Варфарин, Аспирин
Средства, которые помогают снизить свертываемость крови и риск образования сгустков (тромбов) в предсердиях и венах. Это профилактика развития инфаркта и инсульта, которые могут стать осложнением порока сердца. Варфарин назначают по 5 мг в сутки на 4 дня. На пятый день врач индивидуально определяет поддерживающую дозу 2,5-7 мг/сутки. Препарат принимают 1 раз в день в одно и то же время.Операция – единственный эффективный метод лечения вторичного дефекта межпредсердной перегородки.
Показания к операции:- усиление симптомов и ухудшение состояния;
- нарушения ритма сокращений сердца;
- увеличение давления в сосудах легких;
- 40% крови переходит из левого предсердия в правое.
Желательно сделать операцию до того, как возникнут необратимые нарушения в легких, связанные с сужением мелких артерий и сбои сердечного ритма.
Противопоказания к операции
- IV стадия легочной гипертензии. Она имеет такие признаки:
- одышка и утомляемость даже в покое;
- полная непереносимость физической нагрузки.
- заброс крови из правого предсердия в левое;
- недостаточность левого желудочка.
Виды операции
- Ушивание вторичного дефекта межпредсердной перегородки
Это операция на открытом сердце, во время которой хирург накладывает шов на небольшие дефекты в межпредсердной перегородке. Обязательное условие – ее ткань должна быть здоровая и достаточно плотная.
Показания:
- отверстие диаметром до 3 см;
- повышенное давление в сосудах легких;
- отставание в физическом развитии у детей;
- медикаментозное лечение не эффективно;
- в правое предсердие забрасывается 40% крови из левой половины сердца.
Достоинства
- позволяет предупредить развитие серьезных осложнений со стороны легких и сердца;
- быстро улучшает состояние;
- нормализует работу сердца и устраняет симптомы болезни.
Недостатки
- является довольно травматичной;
- требуется подключение аппарата искусственного кровообращения;
- реабилитация длится около 4-6 недель.
- Пластика заплатой вторичного дефекта межпредсердной перегородки
Хирург делает разрез вдоль грудины или между ребер и подключает пациента к аппарату искусственного кровообращения. После этого он очищает сердце от крови и ставит заплату из синтетического материала или кусочка наружной оболочки сердца на отверстие в межпредсердной перегородке.
Показания к операции
- крупные дефекты в верхней части перегородки;
- повышение давления в легочных артериях и венах;
- увеличение правого желудочка;
- нарастание симптомов и ухудшение самочувствия.
Противопоказания
- тяжелые поражения легких из-за повышенного давления в их сосудах;
- слабость желудочков сердца;
- возраст старше 75 лет.
После осмотра и обследования врач порекомендует вам наилучший способ хирургического устранения дефекта. При этом он обязательно учтет особенности строения межпредсердной перегородки, место расположения отверстия и состояние вашего здоровья.
Операция при дефекте межпредсердной перегородки
Операция при дефекте межпредсердной перегородки является единственным эффективным методом лечения. Людям, у которых есть симптомы болезни, необходимо провести ее как можно раньше – до того, как в легких и сердце разовьются тяжелые нарушения. Если сделать операцию на ранних стадиях болезни, то это сохранит ваше здоровье и поможет полностью избавиться от проблем с сердцем.
Показания к операции
- Сердечная недостаточность, которая не поддается лечению: одышка, хрипы в легких, отеки, кашель, ухудшение работы сердца.
- Больше 40 % крови из левого предсердия забрасывается в правое.
- У детей отставание в физическом развитии. У взрослых непереносимость физических нагрузок, быстрая утомляемость.
- Повышенное давление в легочных артериях.
Противопоказания к проведению операции
- Заброс крови из правого предсердия в левое. Это свидетельствует, что болезнь уже зашла далеко, и давление в сосудах легких и правой половине сердца значительно превысило норму. В таком случае сильно возрастает риск осложнений во время операции и есть вероятность того, что хирургическое лечение не принесет ожидаемого эффекта.
- Сильная сердечная недостаточность: полная непереносимость нагрузок, одышка даже в покое. Сердце перегружено и истощено. Это может привести к неблагоприятному исходу операции.
- Тяжелые поражения легких печени и почек. В этом случае опасно подключать пациента к аппарату искусственного кровообращения.
- Очаг инфекции в организме: гайморит, тонзиллит, пиелонефрит. Сначала необходимо пройти курс лечения антибиотиками, чтобы не возникло осложнений после операции.
В каком возрасте нужно делать операцию
Ответ на этот вопрос зависит от состояния вашего сердца и проявлений болезни.
- Если нарушения в работе сердца вызывают задержку в росте, то операцию необходимо сделать в 4-5 лет.
- Если состояние стало ухудшаться в подростковом возрасте, то операцию делают в 15-16 лет. Это наилучший вариант.
- Если болезнь впервые выявлена во взрослом возрасте, то оптимальным считается возраст 35-40 лет.
Помните, что чем раньше проведена операция, тем лучше ее результаты.
Этапы операции
Подготовка к операции.
Необходимо сдать анализы и пройти исследования:
- клинический анализ крови
- общий анализ крови
- определение группы крови и резус-фактора
- рентген органов грудной клетки
- анализ на свертываемость крови
- исследование кала на яйца глистов
- УЗИ сердца и допплерография
- электрокардиография
- Нормализация работы сердца. Для улучшения работы сердца и повышения тонуса сосудов используют те же препараты, что и для лечения: Анаприлин, Дигоксин, Варфарин.
- Консультация с врачом. Хирург расскажет вам о ходе операции и ответит на волнующие вопросы.
- Вам порекомендуют не употреблять пищу за 8 часов до операции.
- Вечером накануне операции необходимо принять снотворное, чтобы отдохнуть.
Открытая операция на остановленном сердце
- Общая анестезия. Операция на открытом сердце всегда проводится под общим наркозом. Часто во время операции врачи специально снижают температуру тела, чтобы ваш организм меньше нуждался в кислороде и легче переносил вмешательство. С помощью лекарственных препаратов вас погрузят в медикаментозный сон. Вы не будете ничего чувствовать, а проснетесь в реанимационной палате, когда все будет уже закончено.
- Разрез на грудной клетке. Чаще всего хирург делает разрез вдоль грудины и приоткрывает грудную клетку. Это дает хороший доступ к сердцу.
- Подключение к аппарату искусственного кровообращения. Аппарат подключается к артериям и венам вместо сердца. Он перекачивает кровь, очищает ее от углекислого газа и обогащает кислородом.
- Исследование дефекта межпредсердной перегородки. Хирург разрезает боковую стенку правого предсердия и с помощью специального отсоса удаляет кровь из сердца. После этого он осматривает дефект, изучает состояние перегородки и планирует дальнейшую операцию.
- Устранение дефекта. Если отверстие между предсердиями небольшое, его диаметр меньше 3 см, то его ушивают. Если дефект большой или перегородка слишком тонкая, то накладывают заплату из синтетических тканей или участка внешней оболочки сердца. Заплату пришивают непрерывным швом.
- Мероприятия для исключения осложнений. Чтобы пузырьки воздуха не попали в кровеносную систему и не вызвали инфаркт или эмболию, врач осторожно заполняет сосуды легких кровью. Воздух из желудочков удаляют через прокол с помощью специальной иглы. Непрерывным швом зашивают разрез на правом предсердии.
- Отключение аппарата искусственного кровообращения. Сердце соединяют с аортой, легочным стволом и венами. После этого оно вновь включается в работу и самостоятельно перекачивает кровь.
- Наложение швов. Хирург накладывает швы на разрез в грудной клетке, но оставляет дренаж – это тонкая резиновая трубочка, которая нужна для отведения раневой жидкости наружу. Один конец закреплен внутри грудной клетки, а другой находится под повязкой.
После этого вас перевезут в реанимационную палату, где вы проснетесь после наркоза. Как правило, первые сутки родственников не пускают, и за вами будет ухаживать медицинский персонал. На второй день переводят в общую палату и там продолжают лечение еще 10-12 дней.
В большинстве случаев результаты операции очень хорошие. Сразу нормализуется кровообращение и исчезает застой крови в легких. Осложнения возникают только в 2% случаев. Чаще всего у людей, старше 65 лет, с запущенным течением болезни.
Первые недели после операции желательно носить бандаж, который будет фиксировать шов и не даст ему разойтись.
Строго придерживайтесь рекомендаций врача, соблюдайте постельный режим, а позже, с разрешения доктора, передвигайтесь по палате. Движение улучшает работу сердца, вы дышите глубже и восстанавливаете функцию легких. Каждый день вы сможете пройти и сделать немного больше чем вчера. Вернуться к своим обычным нагрузкам вам удастся через 2-3 месяца.
Первые две недели придется забыть о ванне и душе. Обтирайте тело влажной губкой, смоченной в мыльной воде в местах, где нет швов. Первые дни трудно будет проделывать это самостоятельно, поэтому обратитесь за помощью к близким.
После того, как швы полностью заживут, можно будет принять теплый душ. Первые разы лучше делать это сидя, желательно, чтобы кто-нибудь находился неподалеку.
Немедленно обратитесь к врачу, если у вас:
- появились сильные боли в месте операции;
- швы покраснели, напухли, из них сочится жидкость;
- поднялась температура выше 38°С.
Первый месяц после операции настроение человека меняется очень резко и часто. От эйфории, что операция прошла успешно, до депрессии по поводу зависимости от окружающих и ограниченности собственных возможностей. Иногда близкие люди вместо благодарности за свои труды слышат раздраженные комментарии и жалобы. Будьте терпеливы, через этот период проходят все и он скоро закончится. Подбадривайте человека и внушайте ему веру в успех.
Профилактика респираторных заболеваний
После операции на сердце человек легко может простудиться. Сейчас, когда иммунитет ослаблен, и легкие еще не восстановились, после вирусной инфекции (грипп, ОРВИ) могут возникнуть сильные осложнения. Да и обычный кашель становится причиной резкой боли в груди и расхождения швов. Поэтому следите, чтобы не было сквозняков, помогайте одеться потеплее и не допускайте общения с заболевшими людьми.
Прием лекарств
Напоминайте больному вовремя принимать лекарства и следите, чтобы он соблюдал дозировку.
Уточните у врача, для чего принимать тот или иной препарат, как часто, до еды или после, и какие могут быть побочные эффекты. Если после приема лекарств появились неприятные ощущения (тошнота, головокружение, учащение пульса) сообщите врачу, он заменит этот препарат на другой.
Ведите график приема лекарств. Отмечайте каждую принятую таблетку, чтобы не забыть или не выпить двойную дозу.
Питание после операции должно быть вкусным, разнообразным, калорийным и легким. Это поможет восстановить силы, побороть стресс и ускорить выздоровление. Первые 1-2 месяца строгих ограничений не будет, но потом всю жизнь вам придется питаться правильно, ограничивать калории, соль и потребление жира.
Рекомендуемые продукты:
- углеводы и клетчатка: пророщенное зерно, овощи, фрукты, зелень, крупы и мюсли, хлеб с отрубями;
- белок: морская рыба и нежирное мясо, кисломолочные продукты;
- продукты с высоким содержанием железа: яблоки, печень, шпинат, изюм;
- масла: растительное или сливочное.
Придется отказаться от таких продуктов:
- алкоголь;
- кондитерские изделия на маргарине или с кремом;
- газированные напитки;
- мучные блюда;
- копчения и маринады;
- жирные сорта мяса.
Лишние калории и жиры приводят к появлению ожирения и закупорки сосудов атеросклеротическими бляшками. Это может вызвать новые проблемы с сердцем.

Делайте гимнастику для кистей рук, надувайте воздушные шарики и пускайте мыльные пузыри. Эти «развлечения» отлично тренируют легкие.
Самостоятельно пройти 1 лестничный пролет можно через 7-10 дней после выписки, но лучше, чтобы вас кто-то подстраховывал.
Работа по дому первый месяц должна быть минимальная. Можете вытереть пыль или помыть посуду.
Если вы можете без труда подниматься 2 лестничных пролета и проходить около 500 метров, то через 2-3 недели после выписки можете возобновить сексуальную жизнь. Для начала используете позы, в которых вы будете испытывать минимальную нагрузку. Небольшая одышка – это норма, но если появилась боль в груди, то лучше сделать паузу.
На втором месяце расширяйте список работы по дому и в саду, каждый день проходите на 100-200 метров больше. Делайте зарядку в медленном темпе. Можете снова начать водить машину на небольшие расстояния.
Через два месяца, когда заживут швы, врачи проведут функционально-нагрузочный тест. Он покажет, готовы ли вы к увеличению физических нагрузок и специальной лечебной гимнастике.
Вовремя проведенная операция и здоровый образ жизни помогают 80% людей стать абсолютно здоровыми.

Эта особенность развития сердца составляет 8% от всех врожденных пороков сердца. У женщин встречается в 2 раза чаще, чем у мужчин.
Причины дефекта межпредсердной перегородки у взрослых – это врожденные патологии, которые были выявлены во взрослом возрасте.
- Открытое овальное окно – это отверстие, которое есть у всех людей в период внутриутробного развития и должно закрыться на первом году жизни. Но иногда этого не происходит и между предсердиями остается просвет.
- Собственно дефекты межпредсердной перегородки:
- Отсутствие межпредсердной перегородки;
- Множество отверстий небольшого диаметра;
- Одно большое отверстие, которое может располагаться любой части перегородки.
Самочувствие
Иногда первые признаки дефекта межпредсердной перегородки появляются только во взрослом возрасте, когда добавочный объем крови заставляет увеличиться правый желудочек и нарушает работу сердца. Когда давление в легочной артерии и правом желудочке превышает 30 мм рт.ст, то возникают такие симптомы:
- утомляемость и слабость;
- одышка ври ходьбе, а со временем и в спокойном состоянии;
- приступы головокружения;
- частые бронхиты и пневмонии;
- бледность кожи;
- при приступах кашля или физической нагрузке появляется синюшный оттенок на пальцах, губах;
- отеки ног.
Объективные симптомы
Что может обнаружить врач во время осмотра:
- тонкая бледная кожа, иногда с синеватым оттенком под ногтями и в области губ. Это связано со спазмом мелких артерий;
- влажные хрипы в легких, вызванные застоем крови в сосудах. Нарушение кровообращения приводит скоплению в бронхах слизи и отечной жидкости;
- при простукивании заметно увеличение размеров сердца в связи с тем, что правый желудочек растягивается и его стенка становится более плотной;
- при прослушивании стетоскопом слышен негрубый шум во время сокращения желудочков. Он возникает во время прохождения крови через суженное отверстие в клапане легочной артерии;
- нарушения ритма сокращений сердца, особенно предсердий – мерцательная аритмия.
Электрокардиограмма указывает на:
- перегрузку правого желудочка;
- нарушения ритма сокращений предсердий.
Рентгеновский снимок фиксирует такие изменения:
- увеличение правой половины сердца;
- хорошо заметны легочные артерии, которые переполняются кровью из-за повышенного давления в сосудах легких;
- легочная артерия увеличена, а аорта, наоборот уменьшена в связи с изменением давления крови в них.
УЗИ сердца (эхокардиогафия) выявляет:
- отверстие в межпредсердной перегородке;
- его размеры и расположение;
- заброс крови из одного предсердия в другое (при исследовании методом
допплерографии).
Катетеризация сердца обнаруживает:
- увеличение концентрации кислорода в правой половине сердца по сравнению с пробами взятыми из устья полых вен. Это происходит из-за того, что богатая кислородом кровь из левого предсердия перемешивается с «бедной» кровью в правой половине;
- увеличение давления в правом желудочке за счет добавочного объема крови из левого предсердия;
- возможность ввести зонд из правого предсердия в левое через дефект.
Ангиокардиография вспомогательный метод, который проводится одновременно с катетеризацией сердца. Контрастное вещество, вводят в легочный ствол. Оттуда оно поступает в левое предсердие, потом в правое и в сосуды легких. Это вещество хорошо видно на рентгеновском снимке. Его наличие в сосудах легких подтверждает, что кровь перетекает через отверстие в перегородке.
Дефект межпредсердной перегородки у взрослых диагностируют на основе данных инструментального исследования.
Электрокардиография
Безопасное, безболезненное и широкодоступное исследование, основанное на регистрации биологических токов, которые возникают в сердце. Их улавливают специальные электроды, которые крепятся на грудную клетку. Результаты записываются на бумажную ленту в виде графической кривой. Эта линия может многое рассказать врачу о работе вашего сердца. При дефекте межпредсердной перегородки заметны такие изменения:
- признаки перегрузки правого желудочка;
- нарушения ритма.
Рентгенография
Это исследование основано на том, что рентгеновские лучи пронизывают насквозь мягкие ткани нашего тела, но частично поглощаются внутренними органами: сердцем, сосудами, костями. Эта картина фиксируется на чувствительной пленке и получается рентгеновский снимок. При этой патологии выявляют:
- расширение правого желудочка и предсердия;
- тень сердца похожа на шар;
- артерии легких переполнены кровью и хорошо видны.
Эхокардиография (УЗИ сердца)
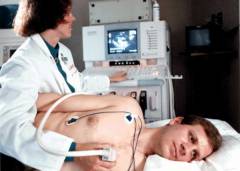
- отверстие в межпредсердной перегородке;
- его размеры и расположение.
Доплерография
Одна из разновидностей ультразвукового исследования. Позволяет выявить крупные клетки крови, которые проходят через отверстие между предсердиями. Звуковые волны с большей частотой отражаются от клеток, которые движутся в направлении датчика, а от тех, которые удаляются – с меньшей. Таким образом удается определить направление тока крови. Что может выявить врач:
- кровь не переливается из одной половины сердца в другую, это говорит о том, что болезнь на ранней стадии и не требует лечения;
- движение крови из левого предсердия в правое. В начальной стадии болезни переливается немного крови, со временем ее количество увеличивается и может доходить до 50%;
- ток крови из правого предсердия в левое. Говорит о том, что болезнь зашла далеко, и давление в сосудах легких стало очень высоким.
Катетеризация сердца
В отличие от предыдущих процедур, эта связана с проникновением внутрь сосудов и сердца. Узкая трубка, диаметром 2-4 мм, сделана из специального материала, который при нагревании становится очень мягким и податливым. Катетер продвигают по сосудам к сердцу и вводят в его полость. С его помощью можно брать пробы крови из разных камер сердца для анализа, измерять в них давление и вводить контрастные вещества. Контролировать свои действия врачу помогает рентген. Дефект межпредсердной перегородки у взрослых доказывает:
- возможность ввести катетер из правого предсердия в левое;
- повышенное давление в правом желудочке и легочной артерии;
- содержание кислорода в крови правого предсердия выше, чем в полых венах.
Ангиография
Это исследование проводят одновременно с катетеризацией. Через просвет в катетере в левое предсердие вводят контрастное вещество, которое хорошо заметно на рентгене. Если есть отток крови в правое предсердие, то это вещество скоро попадет в сосуды легких и его зафиксируют на рентгеновском снимке.
Медикаментозное лечение не сможет заставить отверстие в перегородке зарасти, но способно уменьшить проявления болезни.
Сердечные гликозиды: Дигоксин 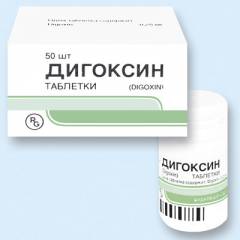
Препараты, разжижающие кровь: Варфарин, Аспирин
Снижают свертываемость крови и предупреждают образование тромбов в сердце и сосудах. Варфарин принимают 1 раз в день в одно и то же время по 5 мг в первые сутки, в дальнейшем дозу устанавливают индивидуально.
Аспирин снижает склеивание тромбоцитов. Его принимают по 325 мг 3 раза в сутки. Длительность лечения от 6 недель. Чтобы защитить слизистую желудка аспирин принимают после еды, желательно его растворить в воде.
Препараты для нормализации ритма — бета-адреноблокаторы: Пропранолол
Средство необходимо тем, у кого бывают приступы тахикардии – учащенного сердцебиения и мерцательной аритмии. Применяют по 20 мг 3-4 раза в сутки, если не будет ожидаемого эффекта, то врач может увеличить дозу. Отменять препарат нужно постепенно, иначе могут возникнуть сильные нарушения ритма.
Мочегонные средства: Амилорид, Триамтерен
Препараты помогают устранить отеки и уменьшить объем крови, а значит снизить давление в сосудах легких. Эти средства сохраняют калий и не дают ему вымываться из организма с мочой. Применяют в первой половине дня по 0,05-0,2 г. Эти лекарства можно пить на протяжении нескольких месяцев.
Единственный метод лечения дефекта межпредсердной перегородки у взрослых – это операция. Оптимально было бы провести ее до 16 лет, пока не возникли изменения в работе сердца и легких. Но если порок сердца выявлен позже, то операцию могут сделать в любом возрасте.
Вы не нуждаетесь в операции, если дефект межпредсердной перегородки выявлен случайно при прохождении УЗИ, он не вызывает никаких изменений в размерах сердца и его функционировании.
Показания к операции:
- заброс крови из левого предсердия в правое;
- увеличение давления в правой половине сердца выше 30 мм рт. ст.
- слабость, утомляемость, одышка и другие проявления болезни, которые мешают вести нормальную жизнь.
Противопоказания к операции:
- тяжелые изменения в ткани легких;
- недостаточность левого желудочка;
- заброс крови из правого предсердия в левое.
Открытая операция на сердце
Хирург делает надрез на грудной клетке и отсоединяет сердце от сосудов. На время его функции берет на себя специальный аппарат, который перекачивает кровь по телу и обогащает ее кислородом. Сердце очищают от крови с помощью коронарного отсоса. Хирург делает надрез на правом предсердии и устраняет дефект. Это можно сделать разными способами.
- Наложение шва. Отверстие в межпрежсердной перегородке зашивают. Так поступают с вторичными дефектами, которые расположены в верхней части перегородки и имеют средние размеры.
- Наложение заплаты из синтетической ткани или лоскутка наружной оболочки сердца – перикарда. Это метод лечения первичных дефектов, которые находятся в нижней части перегородки, ближе к желудочкам. А также крупных отверстий, расположенных в любом месте перегородки.
После этого зашивают разрез на сердце, подключают его к кровеносным сосудам и накладывают шов на разрез на грудной клетке.
Показания
- отверстие диаметром больше 1см. при наличии симптомов болезни;
- нарушение кровообращения, когда сердце не обеспечивает потребность организма;
- частые бронхиты и пневмонии;
- непереносимость физических нагрузок;
- сужение (спазм) легочных сосудов и повышение давления в них – легочная гипертензия.
Достоинства этого вида операции
- быстро восстанавливает нарушенное кровообращение в легких и по всему телу;
- позволяет устранить дефекты любого размера и местоположения;
- высокая точность выполнения.
Недостатки
- требуется сделать большой разрез на грудной клетке;
- необходимо подключать аппарат для искусственного кровообращения;
- период восстановления занимает до 2 месяцев, а полная реабилитация до полугода.
Закрытие дефекта межпредсердной перегородки с помощью катетера
- «Пуговичные устройства» — два диска, которые устанавливают по обе стороны межпредсердной перегородки и соединяют между собой нейлоновой петлей.
- Окклюдер – это приспособление похожее на зонтик, которое открывается в левом предсердии и перекрывает доступ из него крови.
Показания
- дефекты размером среднего размера до 4 см в центральной части межпредсердной перегородки;
- заброс крови из левого предсердия в правое;
- утомляемость;
- одышка при выполнении физической работы.
Достоинства
- сразу после операции вы почувствуете себя намного лучше;
- низкий риск осложнений;
- не требует подключения к аппарату искусственного кровообращения;
- у взрослых может проводиться под местным наркозом;
- восстановление занимает 2 недели.
Недостатки
- операция не эффективна при крупных дефектах;
- нельзя проводить если есть сужения в сосудах;
- не подходит, если дефект расположен в нижней части перегородки или устьев полых и лёгочных вен.
Дефект межпредсердной перегородки – порок сердца, который встречается довольно часто и врачи хорошо отработали схему его лечения. Поэтому, если вам порекомендовали операцию, то можете быть уверены, что все пройдет хорошо. Абсолютное большинство людей после такого вмешательства полностью выздоравливают, а продолжительность жизни жизни увеличивается на 20-30 лет.
источник







 Операция проходит под общим наркозом. Хирург делает разрез возле грудины или между ребер. Ребенка подключают к аппарату, который заменяет сердце и легкие. После этого сердце очищают от крови, и врач устраняет дефект.
Операция проходит под общим наркозом. Хирург делает разрез возле грудины или между ребер. Ребенка подключают к аппарату, который заменяет сердце и легкие. После этого сердце очищают от крови, и врач устраняет дефект. Симптомы вторичного дефекта межпредсердной перегородки на первом году жизни есть только у 1% детей. У остальных порок развивается постепенно, признаки болезни появляются в трехлетнем возрасте и усиливаются к 16-20 годам. Хотя бывают случаи, что эта патология себя никак не выявляет, и ее обнаруживают случайно у людей после 40 лет.
Симптомы вторичного дефекта межпредсердной перегородки на первом году жизни есть только у 1% детей. У остальных порок развивается постепенно, признаки болезни появляются в трехлетнем возрасте и усиливаются к 16-20 годам. Хотя бывают случаи, что эта патология себя никак не выявляет, и ее обнаруживают случайно у людей после 40 лет.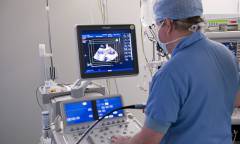 УЗИ сердца (эхокардиография) – метод, который с помощью отраженных от сердца ультразвуковых сигналов, позволяет получить изображение сердца на экране монитора. Его разновидность цветное допплеровское картирование помогает увидеть не только отверстие в межпредсердной перегородке, его размеры и местоположение, но и определить, перетекает ли кровь из одного предсердия в другое.
УЗИ сердца (эхокардиография) – метод, который с помощью отраженных от сердца ультразвуковых сигналов, позволяет получить изображение сердца на экране монитора. Его разновидность цветное допплеровское картирование помогает увидеть не только отверстие в межпредсердной перегородке, его размеры и местоположение, но и определить, перетекает ли кровь из одного предсердия в другое. Бета-блокаторы: Индерал
Бета-блокаторы: Индерал  Операция – единственный эффективный метод лечения вторичного дефекта межпредсердной перегородки.
Операция – единственный эффективный метод лечения вторичного дефекта межпредсердной перегородки. 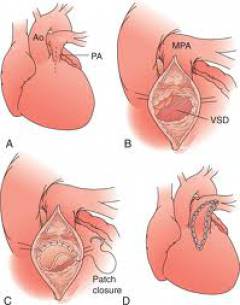 Хирург делает разрез вдоль грудины или между ребер и подключает пациента к аппарату искусственного кровообращения. После этого он очищает сердце от крови и ставит заплату из синтетического материала или кусочка наружной оболочки сердца на отверстие в межпредсердной перегородке.
Хирург делает разрез вдоль грудины или между ребер и подключает пациента к аппарату искусственного кровообращения. После этого он очищает сердце от крови и ставит заплату из синтетического материала или кусочка наружной оболочки сердца на отверстие в межпредсердной перегородке.