Почки являются крайне важным органом для человеческого организма. Для оценки их состояния и работоспособности существует множество методик и проб. Одним из таких показателей является скорость клубочковой фильтрации.
Данный показатель является основной количественной характеристикой функции работы почек. Он отражает, сколько образуется первичной мочи в почках за определенный промежуток времени.
Скорость клубочковой фильтрации может изменяться под воздействием различных факторов, воздействующих на организм.
Данный показатель играет существенную роль в диагностике почечной недостаточности и некоторых других заболеваний. Для ее определения необходимо знать некоторые постоянные, отраженные в формулах расчета, которых существует несколько вариаций и разновидностей.
В норме скорость клубочковой фильтрации регулируется несколькими системами организма (такими как калликреин-кининовая, ренин-ангиотензин-альдостероновая, эндокринная и др.). При патологии чаще всего выявляется поражение самой почки или нарушение работы одной из этих систем.
От чего же зависит этот показатель и как его можно определить?
Как было сказано выше, скорость клубочковой фильтрации зависит от нескольких показателей или условий.
- Скорость почечного плазмотока. Она обусловлена количеством крови, притекающей по приносящей артериоле к почечным клубочкам. В норме данный показатель у здорового человека, составляет около 600 мл в минуту (расчет был проведен для среднестатистического человека массой около 70 кг).
- Давление в сосудах. В норме давление в приносящем сосуде должно быть значительно больше, чем в выносящем. Только тогда сможет осуществляться процесс, лежащий в основе работы почек, – фильтрация.
- Количество функционирующих нефронов. В результате некоторых заболеваний возможно уменьшение количества работающих клеток почки, что в результате приведет к уменьшению так называемой фильтрационной поверхности, и, соответственно, будет выявляться низкая скорость клубочковой фильтрации.
В каких же случаях необходимо определение данного показателя?
Чаще всего скорость клубочковой фильтрации (норма данного показателя составляет 100-120 мл в минуту) определяется при различных заболеваниях почки. Основными патологиями, при которых необходимо ее определение, являются:
- Гломерулонефрит. Приводит к уменьшению количества функционирующих нефронов.
- Амилоидоз. За счет образования нерастворимого белкового соединения – амилоида — уменьшается фильтрационная способность почки, что приводит к накоплению эндогенных токсинов и отравлению организма.
- Нефротоксические яды и соединения. На фоне их приема возможно поражение почечной паренхимы со снижением всех ее функций. В качестве таких соединений могут выступать сулема, некоторые антибиотики.
- Почечная недостаточность как осложнение многих заболеваний.
Данные состояния являются основными, при которых может наблюдаться скорость клубочковой фильтрации ниже нормы.
В настоящее время создано довольно много методик и проб, позволяющих определить уровень клубочковой фильтрации. Все они имеют именное название (в честь ученого, открывшего ту или иную пробу).
Основными способами изучения функции клубочков являются проба Реберга-Тареева, определение скорости клубочковой фильтрации по формуле Кокрофта-Голда. Данные методики основаны на изменении уровня эндогенного креатинина и вычислении его клиренса. На основании его изменения в плазме крови и моче делается определенный вывод относительно функции почек.
Проводить данные пробы можно всем людям, так как эти исследования не имеют противопоказаний.
Две вышеуказанные пробы являются эталоном в исследовании почечной фильтрации. Другие методики используются реже и проводятся преимущественно по специфическим показаниям.
Каким же образом проводится определение уровня креатинина и что представляют собой указанные процедуры?
Применяется в клинической практике несколько чаще, чем проба Кокрофта-Голда.
Для исследования используют сыворотку крови и мочу. Обязательно следует учитывать время сбора анализов, так как от этого зависит точность исследования.
Существует несколько вариантов указанной пробы. Наиболее распространенной методикой является следующая: мочу собирают на протяжении нескольких часов (обычно двухчасовые порции). В каждой из них определяется клиренс креатинина и минутный диурез (количество мочи, образующейся за минуту). Расчет скорости клубочковой фильтрации проводится на основании этих двух показателей.
Несколько реже проводится определение клиренса креатинина в суточной порции мочи или исследование двух 6-часовых проб.
Параллельно, каким бы методом ни проводилась проба, утром натощак забирается кровь из вены для оценки концентрации креатинина.
Данная методика несколько похожа по проведению на пробу Тареева. Утром, натощак, пациенту дают выпить некоторое количество жидкости (1,5-2 стакана жидкости – чая или воды) для стимуляции минутного диуреза. Через 15 минут пациент мочится в унитаз (для удаления из мочевого пузыря остатков образованной за ночь мочи). Затем пациенту показан покой.
Через час собирается первая порция мочи и точно отмечается время мочеиспускания. На протяжении второго часа собирается вторая порция. Между мочеиспусканиями из вены пациента забирают 6-8 мл крови для определения уровня креатинина в сыворотке крови.
После того как определяется минутный диурез и концентрация креатинина, проводят определение его клиренса. Как же определить скорость клубочковой фильтрации?
Формула расчета для ее определения следующая:
u – концентрация креатинина в моче,
p – креатинин в плазме крови,
V – минутный диурез,
F – клиренс.
На основании показателя F делают вывод о фильтрационной способности почек.
В отличие от основных методик, позволяющих определить скорость клубочковой фильтрации, у нас формула MDRD получила несколько меньшее распространение. Она широко используется нефрологами в большинстве стран Европы. По их мнению, проба Реберга-Тареева низкоинформативна.
Суть данной методики заключается в определении СКФ, исходя из пола, возраста и уровня креатинина сыворотки. Часто используется в определении функции почек у беременных.
Она выглядит следующим образом:
- СКФ = 11,33 х Crk — 1,154 х возраст – 0,203 х K, где
Crk – концентрация креатинина в крови (в ммоль/л),
K – половой коэффициент (например, для женщин он составляет 0,742).
Данная формула хорошо зарекомендовала себя при снижении уровня скорости фильтрации, однако ее главный недостаток – неправильные результаты, если повышается скорость клубочковой фильтрации. Формула расчета (из-за данного минуса) была модернизирована и дополнена (CKD-EPI).
Преимущество формулы заключается в том, что можно определять возрастные изменения функции почек и наблюдать за ними в динамике.
После всех проведенных проб и исследований проводится интерпретация полученных результатов.
Снижение скорости клубочковой фильтрации наблюдается в следующих случаях:
- Поражение гломерулярного аппарата почки. Снижение СКФ является практически основным показателем, указывающим на поражение данной области. При этом при снижении СКФ может не наблюдаться уменьшение концентрационной способности почек (на ранних стадиях).
- Почечная недостаточность. Основная причина снижения СКФ и уменьшения фильтрационной способности. На протяжении всех ее стадий наблюдается прогрессирующее снижение клиренса эндогенного креатинина, уменьшение скорости фильтрации до критических цифр и развитие острой интоксикации организма эндогенными продуктами метаболизма.
- Снижение уровня клубочковой фильтрации может наблюдаться и во время приема некоторых нефротоксичных антибиотиков, что приводит к развитию ОПН. К таковым можно отнести некоторые фторхинолоны и цефалоспорины.
Для определения фильтрационной способности можно пользоваться и так называемыми нагрузочными пробами.
Для нагрузки обычно используют однократное использование животного белка или аминокислот (при отсутствии противопоказаний) или же прибегают к внутривенному введению допамина.
При нагрузке белком в организм пациента поступает около 100 грамм белка (количество зависит от массы пациента).
На протяжении ближайшего получаса у здоровых людей наблюдается увеличение СКФ на 30-50%.
Данное явление носит название резерва почечной фильтрации, или ПФР (почечный функциональный резерв).
Если же увеличения СКФ не произошло, следует заподозрить нарушение проницаемости почечного фильтра или развитие некоторых сосудистых патологий (как, например, при диабетической нефропатии) и ХПН.
Проба с допамином показывает подобные результаты и интерпретируется аналогично нагрузочной белковой пробе.
Почему же создано столько методик оценки фильтрационной способности и для чего необходимо определять скорость клубочковой фильтрации?
Норма этого показателя, как известно, изменяется при различных состояниях. Именно поэтому в настоящее время создается множество методик и исследований, позволяющих оценить состояние нашего естественного фильтра и предупредить развитие множества заболеваний.
Кроме того, данные заболевания провоцируют большинство операций по пересадке почек, что является довольно трудоемким и сложным процессом, зачастую приводящим к необходимости повторных вмешательств или проведению более сложных мероприятий.
Именно поэтому диагностика патологии данного органа так важна как для пациентов, так и для медиков. Своевременно обнаруженное заболевание намного легче поддается лечению и профилактике, нежели его запущенная форма.
источник
Начальный этап мочеобразования представляет собой фильтрацию плазмы крови, протекающей по клубочковым капиллярам в капсулу почечного тельца. При этом образуется ультрафильтрат плазмы или первичная моча.
Качественный состав образовавшегося при этом фильтрата или первичной мочи определяется структурой гломерулярного фильтра (Код. 41.3.). Фильтр представляет собой многомембранную систему почечного тельца, включающую фенестрированный эндотелий, базальную мембрану и эпителиальные клетки.
1. Фенестрированный эндотелий. Отверстия диаметром до 100 нм покрытые гликокаликсом мешают проникновению форменных элементов крови и крупных молекул.
2. Базальная мембрана клубочка – трехслойный матрикс толщиной 300 нм, состоящий из веществ, продуцируемых соседними клетками. Входящие в состав базальной мембраны коллагеновые нити, образуют промежутки около 3-4 нм, выстланные гликокаликсом, что обеспечивает наименьшую проницаемость базальной мембраны из трех структур почечной мембраны.
3. Эпителиальные клетки капсулы – подоциты. Подоцит – спрутоподобная клетка, своими ножками покрывающая всю фильтрационную поверхность. Внутри ножек находятся нити актина и миозина, которые, сокращаясь и расслабляясь, работают как микронасосы, откачивая жидкость в полость капсулы. Ножки отростков соседних клеток переплетаются и создают щели размером 30–50 нм. Эти щели заняты фибриллярными структурами и гликокаликсом, уменьшающими размер щелей до 10 нм.
Следовательно, основным барьером в многомембранной системе почечного тельца является базальная мембрана.
Важно, что гломерулярный фильтр обладает избирательностью не только в отношении размера, но и заряда фильтруемых частиц. Дело в том, что поверхность всех компонентов фильтрационного барьера: и эндотелийоциты, и базальная мембрана, и поверхностный слой на подоцитах содержиат фиксированные отрицательные заряды (полианионы), которые отталкивают отрицательно заряженные макромолекулы во время процесса фильтрации. Таким образом, многомембранная система почечного тельца напоминает соковыжималку, сквозь которую легко проходит вода и низкомолекулярные вещества размером 2,5 нм, когда же размер молекулы превышает 4 нм, фильтрация становится ограниченной или невозможной.
Первичная моча отличается от крови отсутствием компонентов, размеры которых превышают поры в базальной мембране (Табл.41.7.). В первичной моче практически отсутствуют белки плазмы. Например, средний размер молекулы сывороточного альбумина составляет около 3,55 нм, тем не менее в первичную мочу попадает лишь 0,02% от его содержания в плазме. Поскольку прохождение альбумина затруднено главным образом из-за его отрицательного заряда.
Следовательно, качественный состав первичной мочи определяется
1. составом крови (так как первичная моча является ультрафильтратом плазмы)
2. характеристикой пор (прежде всего размер, а также их отрицательный заряд)
(В первичной моче отсутствуют форм.элементы крови и белки).
Количественнойхарактеристикой фильтрации является скорость клубочковой фильтрации (СКФ). СКФ – объем первичной мочи, образующийся в единицу времени. У мужчин СКФ составляет 125 мл/мин, у женщин –110 мл/мин. В результате фильтрации за сутки образуется около 180 л ультрафильтрата. Вспомните, что во всех других капиллярах в сутки фильтруется только около 20 л.
Эффективность фильтрации поддерживается почечным кровотоком. Почечный кровоток (ПК) в среднем равен 1,1 л/мин, что составляет 20-25% минутного объема крови в покое (5 л/мин). Если нормальная величина гематокрита – 45%, то почечный плазмоток (ПП) – 605 мл/мин. Таким образом, из 605 мл плазмы, поступающей в клубочек по афферентным артериолам, профильтровывается только
125 мл, т.е. 20%. Отношение СКФ/ПП (доля плазмы, фильтруемая в клубочках) называют фильтрационной фракцией.
От чего зависит СКФ, почему образуется такой большой объем первичной мочи?
От фильтрационного градиента grad Pф = Pф /l , который является движущей силой клубочковой фильтрации.
Pф – фильтрационное давление является результирующей взаимодействия сил, способствующих и противодействующих фильтрации (Табл.41.8.).
Pф = (Pгидр.крови — Pгидр.первичн.мочи) – (Pонк.крови — Pонк.первичн.мочи)
( 65 — 15 ) — ( 30 — 0) = 20 мм рт ст.
Pгидр.крови в приносящей артериоле 65-70 мм рт ст. Поддержанию такого высокого давления способствуют (Код. 41.1.): меньший диаметр выносящей артериолы, что создает повышенное гемодинамическое сопротивление току крови через клубочек; близость к брюшному отделу аорты, от которого почечные артерии отходят под прямым углом в виде короткого ствола.
Pгидр.первичн.мочи в капсуле почечного тельца составляет 15 мм рт ст.
Pонк.крови в гломерулярном капилляре в среднем 30 мм рт ст.
Pонк.первичн.мочи можно не учитывать, т.к. его величина не превышает 1 – 3 мм рт ст.
Клубочковая фильтрация имеет место лишь в том случае, если давление крови в клубочковых капиллярах выше чем суммарное давление противоположно направленных сил онкотического и гидростатического первичной мочи (Табл.41.8.).
Таким образом, можно говорить об эффективном фильтрационном давлении – давлении при котором фильтрация возможна — если алгебраическая сумма сил, способствующих фильтрации (Pгидр.крови + Pонк.перв.мочи) будет превышать таковую препятствующих сил (Pгидр.перв.мочи + Pонк.крови). Оно составляет в среднем 20 мм рт ст.
Снижение градиента фильтрации приводит к тяжелым нарушениям гомеостазиса вследствие ослабления мочеобразования.
Фильтрация через мембрану капилляров зависит также от проницаемости мембраны и от размера поверхности, через которую происходит фильтрация. Общая поверхность клубочковых капилляров в почках человека составляет 1,6 м 2 , из которых 2-3% занимает суммарная поверхность пор, в то время как в капиллярах мышц фильтрующая поверхность составляет 0,1%.
Произведение проницаемости и площади поверхности доступной для фильтрации называют коэффициентом фильтрации (Кф).
Скорость клубочковой фильтрации поэтому может быть выражена следующим уравнением:
СКФ = grad Pф х Кф
Как мы уже говорили, процессы мочеобразования тесно связаны с кровотоком. И интенсивность его, и состав крови сказываются на составе мочи. При сопоставлении состава крови и состава конечной мочи, можно судить об активности конкретного процесса, протекающего в почках, т.е. о фильтрации, реабсорбции или секреции.
Для определенияСКФ пользуются клиренсовым методом. Клиренс вещества – это объем плазмы, который полностью очищается от этого вещества почками за единицу времени.
Каждое вещество плазмы имеет свою собственную величину клиренса.
Для оценки СКФ используют нетоксичные вещества, которые свободно фильтруется в клубочке, не реабсорбируется, не секретируется в канальцах и не связывается с белками плазмы крови. Таким требованиям соответствует полисахарид ИНУЛИН. Следовательно, масса инулина, экскретируемого в единицу времени почками, равна массе вещества, профильтровавшегося за тот же период, т.е. клиренс инулина равен скорости его клубочковой фильтрации.
Инулин является наилучшим веществом для измерения СКФ, но его нужно постоянно вводить внутривенно. Поэтому в клинической практике для измерения СКФ используется клиренс эндогенного креатинина, концентрация которого в крови довольно стабильна. Определение клиренса эндогенного креатинина получил название проба Реберга.
Клиренс любого вещества можно сравнить с клиренсом инулина. При этом, — если Св-ва = Сin , вещество только фильтруется;
— если Св-ва Сin , вещество фильтруется и секретируется.
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Только сон приблежает студента к концу лекции. А чужой храп его отдаляет. 8740 — 

195.133.146.119 © studopedia.ru Не является автором материалов, которые размещены. Но предоставляет возможность бесплатного использования. Есть нарушение авторского права? Напишите нам | Обратная связь.
Отключите adBlock!
и обновите страницу (F5)
очень нужно
источник

В течение дня кровь сотни раз проходит через микроскопические почечные фильтры — нефроны, после чего обратно абсорбируется в кровеносные сосуды.
Задержанные фильтрами вещества, выводятся из организма вместе с мочой. Сам креатинин образуется при разложении креатинфосфата на составные части в мышечных тканях.
Его уровень в организме достаточно постоянен, и находится в зависимости от мышечной массы конкретного человека. Химическая формула этого вещества близка к креатину.
Нефроны состоят из клубочков и канальцев, сквозь которые и проходит кровь со скоростью примерно 1,25 мл в минуту, и где вещества, имеющие низкий молекулярный состав, всасываются из нее боуменовой капсулой. Такой фильтрат состоит практически из плазмы, не содержащей клетки и белки.
Для определения СКФ измеряется количество креатинина в кровяной сыворотке и моче, собранной за сутки. Таким образом, эти анализы являются показателями состояния почек, их способности очищать кровь от токсинов.
Впервые измерять уровень КЭК для определения состояния почек предложил физиолог из Дании П.Б. Реберг (P.B. Rehberg).
Результаты проведенных им исследований о прямой зависимости количества креатинина в моче, а также в сыворотке крови от скорости фильтрации были опубликованы им в 1926 г.
Но при этом предполагалось введение контрольного вещества внутривенно или же его прием внутрь в количестве 3 г. Это создавало определенные препятствия для внедрения метода, поскольку требовало создания стандартного экзогенного препарата.
И лишь спустя десять лет, великий российский интернист Е.М. Тареев, известный своими работами, посвященными нефрологии, нашел 
Тогда уже стало известно, что необходимый для анализа препарат образуется в большинстве клеток организма, и в наибольшем количестве — в поперечнополосатых мышечных тканях. Причем он не подвергается метаболизу, и его уровень в крови и моче остается достаточно неизменным.
Таким образом, снижение КЭК со всей определенностью указывает на какие-либо нарушения в работе почечных клубочков, что и свидетельствует о наличии воспалительных процессов, замещении гломерулярных структур фиброзными тканями или других заболеваниях почек.
Измерение СКФ проводится не только для диагностики состояния нефронов, но и для определения степени риска развития осложнений сердечно-сосудистых болезней. В особенности у больных, имеющих к этому предрасположенность.
Проба Реберга Тареева назначается в следующих случаях:
- Присутствует боль, локализующаяся в районе почек, наличие отеков на веках и под глазами, а также на щиколотках.
- Скудное или затрудненное мочеиспускание, темный цвет мочи, присутствие в ней крови, и любые другие патологические изменения урины.
- Для установки правильной дозы лекарственных препаратов, имеющих нефротоксический эффект: противогрибковых, антибактериальных, контрастных веществ для снятия рентгена. А также нестероидных противовоспалительных препаратов, могущих вызвать поражение почек.
- Пациентам, страдающим сахарным диабетом первого или второго типа, артериальной гипертензией, абдоминальным ожирением или метаболическим синдромом, а также заядлым курильщикам. Так как наличие этих факторов может привести к хроническому заболеванию почек.
- При наличии болезней сердечно-сосудистой системы: сердечной недостаточности, ишемической болезни сердца, атеросклероза, синдрома перемежающейся хромоты, гипертонии.
- Системные заболевания: склеродермия, ревматоидный артрит, красная волчанка и другие болезни, могущие привести к поражению почек.
- Перед оперативным вмешательством или проведением инвазивного метода диагностики.
- При любых острых или хронических болезнях почек.
- В крайне острых ситуациях: обильных кровотечениях, инфаркте миокарда. нарушении мозгового кровообращения, коронарном синдроме, сепсисе, сердечной недостаточности.
Несоблюдение некоторых рекомендаций за несколько дней до сдачи пробы может повлиять на результаты исследования.
Поэтому нужно подчиняться этим правилам:
- На скорость клубочковой фильтрации могут повлиять Тироксин, Кортизол, Фуросемид, Кортикотропин, Метилпреднизолон. Лучше всего сдавать анализы через одну–две недели после завершения приема каких бы то ни было лекарств. Если же прервать их прием невозможно, в направлении нужно перечислить лечебные препараты, принимаемые пациентом, и точные их дозы.
- За двое суток до анализов следует отменить прием мочегонных препаратов, Антипирина, витаминов группы B, Аспирина, Фурагина, предварительно проконсультировавшись с врачом.
- За сутки до исследования не пить алкогольные напитки, кофе и крепко заваренный чай, а также исключить из рациона жареные и жирные блюда. Следует ограничить употребление мясных продуктов. Можно пить чистую воду, придерживаясь обычного режима.
- Перед сбором мочи не есть фрукты и овощи, содержащие природные красители: свеклу, чернику, морковь, и др. Так как это может привести к изменению цвета мочи.
- Не заниматься физическими нагрузками за 24 ч до сдачи анализов, и желательно избегать стрессовых ситуаций.
- Женщинам не собирать материал во время месячных, а дождаться полного их прекращения.
- Полностью исключить любую пищу за 12 ч. до взятия пробы.
- Воздерживаться от курения в течение получаса до исследования.
Для того, чтобы узнать, как правильно сдавать материал на пробу Реберга, нужно определиться с методом исследования.
Существует три способа сбора мочи для определения уровня КЭК, отличающиеся по степени трудоемкости и количества времени, затрачиваемого на них.
Причем, точность результатов находится в прямой зависимости от сложности сбора.
Пациент утром натощак должен выпить два стакана воды и помочиться, не собирая жидкость.
А также нужно зафиксировать время и спустя тридцать минут после него у лежащего в постели больного берут кровь. Спустя еще тридцать минут собирается вся моча, по количеству которой вычисляется минутный диурез.
Собранные материалы подвергают анализу, и конечные результаты вычисляют по специальным формулам.
При оценке результатов пробы Реберга, проведенной кинетическим методом используются такие референсные значения (нормальные показатели) клиренса креатинина в зависимости от возраста и пола, все значения в мл/мин/1,73 м2:
- до 1 года, у женщин 65–100, у мужчин 65–100;
- 1–30 лет, у женщин 88–146, у мужчин 81–134;
- 30–40 лет, у женщин 82–140, у мужчин 75–128;
- 40–50 лет, у женщин 75–133, у мужчин 69–122;
- 50–60 лет, у женщин 68–126 , у мужчин 64–116;
- 60–70 лет, у женщин 61–120, у мужчин 58–110;
- 70 лет и больше, у женщин 55–113, у мужчин 52–105.
При сборе суточной мочи первое мочеиспускание не учитывается. Засекается время, и все последующие порции мочи целиком собираются в чистой сухой посуде, которая помещается в холодильник.
Ровно через сутки после зафиксированного времени собирают последнюю порцию, которая должна приходиться на утреннее мочеиспускание следующего дня. Далее объем всей собранной мочи измеряют с точностью до 5 мл и записывают.
После чего жидкость перемешивается и примерно 50 мл из нее переливается в контейнер для анализа. При сдаче контейнера у пациента также берется кровь из вены.
Определение динамики СКФ применяется обычно в научных целях. Для этого моча, собранная за день, и моча, накопившаяся за ночь, помещаются в отдельные контейнеры.
За дневной период принимают время с восьми утра до восьми вечера, а за ночное время, соответственно — с восьми вечера до восьми утра.
Для определения скорости клубочковой фильтрации используют следующую формулу расчета Ф = (Км/КП) × Д, где:
- Ф — СКФ;
- Км — количество креатинина в моче;
- Кп — количество контрольного вещества в сыворотке крови;
- Д — минутный диурез (объем мочи, образующейся за одну минуту).
Для определения значения канальцевой реабсорбции применяют следующую формулу:
Р = (Ф – Д/Ф) × 100%, где:
- Р — реабсорбция;
- Ф — СКФ;
- Д — минутный диурез.
Практические результаты определения скорости клубочковой фильтрации
Для более точных результатов используют данные о возрасте и весе конкретного человека. Существуют различные формулы, применяемые специалистами.
Например, часто для расчета скорости клубочковой фильтрации используется формула Кокрофта-Голта:
СКФ = (140 – возраст (г)) × вес (кг) : (креатинин в крови (ммоль/л)) × 814.
Причем для расчета женской СКФ результат дополнительно нужно умножить на 0,85.
Однако в Европе более точной считается формула MDRD:
СКФ = 11,33 × (креатинин в крови (ммоль/л)) – 1,154 × возраст (г) – 0,203
Для женщин результат умножается на 0,742. Данная формула дает неточные результаты при высоких показаниях КЭК.
Поэтому в 2009 г. была выведена более совершенная формула CKD–EPI. Приводить ее здесь мы не будем, так как она достаточно сложная.

Калькулятор автоматически произведет все расчеты и выдаст результат.
Стоимость исследования в РФ составляет от 145 руб.
Сами по себе результаты не указывают на определенный диагноз и являются лишь информацией для врача, который учитывает их в комплексе с другими показаниями.
источник
Почки – важный орган человеческого организма, и важно знать, как он устроен и как работает. В частности, одним из показателей здоровья почек является клубочковая фильтрация. Этот процесс – одна из стадий образования и выведения мочи, и при диагностике состояния почек и мочевыводящих путей характеристики клубочковой фильтрации могут указать на проблему.
Чтобы понять процесс фильтрации мочи в почках, необходимо провести краткий экскурс в строение и функции этого парного органа.
Выделяют следующие основные функции почек:
- Мочеобразование;
- Выведение различных веществ и очищение крови;
- Контроль циркуляции крови;
- Контроль над электролитическим балансом;
- Контроль гомеостаза.
Почки выглядят как бобы, благодаря своей форме. На каждой из почек есть небольшая выемка (так называемые «ворота»), через которые можно попасть в заполненную жировой прослойкой зону. Также в этой пазухе располагаются сосуды, нервы и чашечно-лоханочный аппарат. Из ворот отходят мочеточники и крупные сосуды.
Почки состоят примерно 1 миллиона нефронов (так называют структурно-функциональную единицу почки) – набор клубочков и канальцев. Конкретно в канальце и производится фильтрация – моча отделяется от крови и накапливается в мочевом пузыре.
Клубочковая фильтрация довольно проста:
- Это пассивный процесс. Под давлением жидкостей, оказываемым работой сердца, жидкость отжимается и фильтруется из клубочковых мембран.
- Далее нефроны фильтруют жидкость, при этом полезные вещества идут обратно в кровь, а всё лишнее – в виде мочи скапливается в мочевом пузыре.
- Моча образовывается со средней скоростью 1 мл в минуту.
Скорость клубочковой фильтрации (СКФ), отклонённая от нормы, может стать следствием какого-либо заболевания. Поэтому специалисты обращают внимание на этот показатель. Он показывает объём первичной урины в единицу времени. Выделяют следующие нормы СКФ в зависимости от пола:
- Для женщин показатель колеблется в пределах 80-110 мл/мин;
- Для мужчин нормой называется показатель от 80 до 125 мл/мин.
СКФ со значением ниже 60 мл/мин может означать почечную недостаточность.
С помощью расчёта объёмов отфильтрованной плазмы можно выявить нарушения в функции почек. Как правило, все формулы для расчёта СКФ сводятся к соотношению между веществом в урине (которое выбирается специалистом) и крови.
Например, зачастую в качестве контрольного вещества используют инулин. С помощью замеров определяется уровень другого вещества – инсулина. Зависимость определяется следующим образом: чем больше инулина в моче по отношению к инулину в крови, тем быстрее образуется моча. Эту характеристику называют инулиновым клиренсом.
Формула для расчёта фильтрационного клиренса по инулину следующая:
- Мин – инулин в конечной моче
- Vмоч – объём мочи (конечной)
- Пин – инулин в крови
Формула MDRD получила широкое распространение в странах Европы. Тем не менее, некоторые учёные считают, что эта проба низкоинформативна и не может использоваться для вынесения конечного диагноза. Тем не менее она обычно используется для проверки почечной функции у беременных.
Цель MDRD – это определение СКФ в соответствии с возрастом, полом пациента и уровнем креатинина сыворотки.
СКФ = 11,33*ККК – 1,154*Возр – 0,203*П
- ККК = показатель концентрации креатинина в крови
- Возр – возраст пациента
- П – половой показатель (у женщин он равен 0,742)
Эта формула обычно применяется при подозрении на сниженную СКФ, так как при повышенной СКФ можно получить неверные результаты расчётов. Однако формула хороша тем, что с помощью неё можно проследить возрастные изменения и их влияние на функцию почек.
Так как скорость – это основной параметр для клубочковой фильтрации, важно понимать, что определяет эту характеристику. Есть несколько моментов, на которые нужно обратить внимание:
- Состояние базальной мембраны и её проницаемость. Именно эта мембрана играет роль фильтра.
- Размер капиллярной поверхности в клубочках.
- Давление при фильтрации (в норме – 20 мм рт. ст.). Пожалуй, это основной фактор фильтрации. По сути, фильтрационное давление – это разность между двумя видами давления: тем, что возникает в капиллярах клубочков, и тем, что естественным образом противостоит фильтрации.
Существует множество причин, из-за которых скорость клубочковой фильтрации может изменяться как в сторону понижения, так и в сторону повышения. Условно их делят на две группы:
Причины, возникающие не из-за проблем с функцией почек. Среди них выделяют:
- Изменения в кровяном давлении, разное давление крови на разных участках системы кровообращения, вязкости крови. Нужно учитывать, что данные гемодинамические характеристики должны долгое время сохраняться, чтобы повлиять на СКФ.
- Последствия шокового состояния.
- Различные воспалительные и гнойные процессы.
- Обезвоживание организма.
Причины, связанные с деятельностью почек. Такие причины бывают следующие:
- Обструкция (непроходимость) канальцев.
- Уменьшение площади поверхности клубочка. Так как клубочек отвечает за очистку крови, при уменьшении его площади фильтруется меньше крови.
- Меньший объём проходящей через почки крови.
- Проблемы с клубочковыми мембранами – они могут стать толще или, наоборот, разрыхлиться.
Как правило, причины второй группы возникают при таких почечных недугах, как поликистоз и пиелонефрит. Пониженная клубочковая фильтрация может стать причиной почечной недостаточности из-за нарушений саморегулирующей функции почек. Но и повышенная скорость не говорит ни о чём хорошем: повышается диурез, происходит разбалансировка организма, что может выражаться в вялости и сопутствующих заболеваниях на фоне потери витаминов и минералов из-за частого образования мочи и плохой отфильтровки полезных веществ от ненужных.
Каждому человеку необходимо следить за здоровьем своих почек, так как проблемы с этим органом сказываются затем на всём организме. Одна из основных функций почек – фильтрация и очищение кровяного потока и дальнейшее создание мочи. С помощью исследования показателей клубочковой фильтрации можно исследовать состояние почек и мочевыводящей системы. Однако, сделать это может только специалист.
источник
Фильтрация клубочковая — Начальный процесс мочеобразования , где происходит ультрафильтрация безбелковой жидкости из плазмы крови в капсулу почечного клубочка, в результате чего образуется первичная моча;
Первичная моча состоит из воды, избытка солей, глюкозы, мочевины, креатинина, аминокислот и других низкомолекулярных соединений. В норме суммарная скорость клубочковой фильтрации (СКФ, для всех нефронов обеих почек) составляет около 125 мл в минуту. Это значит, что около 125 мл воды и растворенных веществ поступают в капсулу Боумена и канальцевый аппарат почки из крови в минуту. За час реализации механизма образования первичной мочи почки фильтруют 125 мл / мин х 60мин/час = 7500 мл, за сутки соответственно 7500 мл / ч x 24 ч / сутки = 180 000 мл / сутки или 180 л / сутки! Очевидно, что никто никогда не выделяет 180 л мочи в сутки. Почему? Потому что механизм образования мочи включает процесс канальцевой реабсорбции, при реализации которого почти весь этот объем первичной мочи возвращают в кровь.
Количество выделяемой в сутки мочи называется диурез. Состав мочи зависит от факторов окружающей среды (температуры и влажности воздуха), а также от активности человека, его пола, возраста, веса, состояния здоровья. Суточный диурез в норме составляет 800—1500 см³
Суточное количество мочи и ее состав отличаются непостоянством и зависят от времени суток и года, внешней температуры, количества выпитой воды и состава пищи, от уровня потоотделения, мышечной работы и других условий. Во время сна ночью — от 2 до 4 ч диурез наименьший, а от 12 до 16 ч дня — наибольший.
Реабсорбция (обратное всасывание жидкости из полостей и полых анатомических структур организма) в различных отделах нефрона.
Процессы фильтрации, реабсорбции и секреции веществ, происходящие в почечных нефронах.
Процесс реабсорбции начинается в проксимальном отделе нефрона в проксимальных извитых канальцах, куда поступает первичная моча из капсулы клубочка. В этом отделе нефрона происходит обязательная реабсорбция. В извитых канальцах первого порядка реабсорбируется 80 % натрия, за которым по осмотическому градиенту движется в кровоток вода. Объем мочи уменьшается в 8 раз и одновременно увеличивается во столько же раз концентрация растворенных в ней веществ. Под влиянием концентрационного градиента пассивно за счет диффузии реабсорбируются в кровь аминокислоты, глюкоза, фосфаты, бикарбонаты и другие вещества. Затем в петле нефрона (петля Генле) моча последовательно концентрируется и ее объем уменьшается. В извитых канальцах второго порядка происходит дальнейшая реабсорбция воды и растворенных веществ, которая здесь носит характер необязательной, т.е. факультативной, реабсорбции.
Процесс реабсорбции веществ из канальцев в кровоток осуществляется за счет первичной реабсорбции натрия путем активного транспорта. Реабсорбция воды происходит пассивно вслед за натрием по осмотическому градиенту.
В результате всасывания в кровоток воды повышается концентрация всех находящихся в моче веществ. Появляется концентрационный градиент между мочой, находящейся в канальцах, и плазмой крови, которая обеспечивает движение растворенных в моче веществ в плазму крови за счет диффузии по градиенту. Активный транспорт натрия против концентрационного градиента связан с окислительными ферментативными процессами.
В дистальных извитых канальцах происходит дальнейшее всасывание натрия, калия, воды, аминокислот, глюкозы и других веществ за счет тех же самых механизмов, что и при реабсорбции в извитых канальцах первого порядка. Эта реабсорбция не является постоянной, а зависит от уровня натрия, калия и других веществ крови и мочи (факультативная реабсорбция).
В собирательных трубках моча окончательно концентрируется благодаря пассивному току воды по осмотическому градиенту.
Регуляция мочеобразования и мочевыделения.
Согласно современным представлениям, образование конечной мочи является результатом трех процессов: фильтрации, реабсорбции и секреции.
Регуляция мочеобразования осуществляется нейрогуморальным путем. Высшим подкорковым центром регуляции мочеобразования является гипоталамус. Импульсы от рецепторов почек по симпатическим нервам поступают в гипоталамус, где вырабатывается антидиуретический гормон (АДГ) или вазопрессин, усиливающий реабсорбцию воды из первичной мочи и являющийся основным компонентом гуморальной регуляции. Этот гормон поступает в гипофиз, там накапливается и затем выделяется в кровь. Повышение секреции АДГ сопровождается увеличением проницаемости извитых канальцев и собирательных трубок для воды. Усиленная реабсорбция воды при недостаточном ее поступлении в организм приводит к снижению диуреза; моча при этом характеризуется высокой концентрацией находящихся в ней веществ. При избытке воды в организме осмотическое давление плазмы падает. Через осмо- и ионорецепторы гипоталамуса и почек происходит рефлекторное снижение продукции АДГ и его поступления в кровь. В этом случае организм избавляется от избытка воды путем выделения большого количества мочи низкой концентрации. Существенное значение в гуморальной регуляции мочеобразования принадлежит гормону коры надпочечников альдостерону), который увеличивает реабсорбцию ионов Na и секрецию ионов К, уменьшая диурез. Нервная регуляция мочеобразования выражена слабее, чем гуморальная, и осуществляется как условнорефлекторным, так и безусловнорефлекторным путем. В основном она происходит благодаря рефлекторным изменениям просвета почечных сосудов под влиянием различных воздействий на организм. Это ведет к сдвигам почечного кровотока и, следовательно, процесса мочеобразования. Условнорефлекторное повышение диуреза на индифферентный раздражитель, подкрепленное повышенным потребление воды, свидетельствует об участии коры больших полушарий в регуляции мочеобразования. Следует иметь в виду, что почки обладают высокой способностью к саморегуляции. Выключение высших корковых и подкорковых центров регуляции не приводит к прекращению мочеобразования. Регуляция мочевыделения –по мере заполнения и растяжения мочевого пузыря происходит раздражением еханорецепторов,от них поступает афферентная информация в крестцовый отдел спинного мозга, оттуда через эфферентные волокна – парасимпатический нерв – информация достигает мочевого пузыря и мочеиспускательного канала, вызывая сокращение гладких мыщц стенки мочевого пузыря и расслабление сфинктеров шейки мочевого пузыря и мочеиспускательного канала.
67. Общие принципы строения и функционирования сенсорных систем.
Под сенсорной системой понимается совокупность образований, активность которых обеспечивает восприятие и анализ НС внут. и внеш. раздражителей, воздействующих на организм.
Организм человека постоянно получает информацию из внешней среды от внутренних органов и частей тела.
Физиологические аппараты, воспринимающие эту информацию называются органами чувств. Таких органов чувств выделяют пять:
5 – орган слуха и равновесия (ухо)
Дата добавления: 2018-02-28 ; просмотров: 388 ; ЗАКАЗАТЬ РАБОТУ
источник
Для правильного функционирования человеческого организма почки имеют очень большое значение. Основные функции почек:
• очистительная — выведение из организма ненужных и вредных для организма веществ (конечные продукты обмена, особенно белкового, соли, краски, лекарственные и ядовитые вещества и пр.);
• гомеостатическая — сохранение постоянства внутренней среды организма путем регулирования постоянного состава крови, постоянства осмотического давления, основного КОС;
• регуляция АД;
• внутрисекреторная;
• эритропоэтическая.
Для выявления нарушенных функций почки применяются функциональные пробы, которые позволяют выявить не только суммарную функцию обеих почек (или функцию каждой почки в отдельности), но и определять локализацию и степень структурных изменений почечной паренхимы, поскольку в зависимости от характера патологического процесса и его локализации в почечной паренхиме отмечается нарушение определенных функций нефрона.
Методы включают исследование содержания в крови конечных продуктов белкового обмена; экскреционные пробы с нагрузкой различными веществами; пробы на очищение (клиренс-тесты).
Поскольку азотистые шлаки выводятся из организма почками, знание степени азотемии позволяет судить об их функции. В практической работе часто прибегают к определению в крови остаточного азота. Под остаточным азотом понимают безбелковый азот, т.е. азот веществ, которые содержатся в фильтрате крови после осаждения белков. По Й.Тодорону (1963), остаточный азот при нормальных условиях включает азот мочевины приблизительно 50 %, аминокислот 25 %, эрготионеина 8 %, креатина 5 %, мочевой кислоты 4 %, креатинина 2,5 %, аммиака и индикана 0,5 %, остальных небелковых веществ (полипептиды, нуклеотиды и др.) 5 %.
Определение остаточного азота в крови обычно проводится по Кьельдалю, Бородину и Фолину или микроопределением остаточного азота колориметрическим способом по Аселю.
В норме содержание остаточного азота в крови находится в пределах 20—40 мг %. Азот мочевины составляет приблизительно 50 % остаточного азота. При нарушении функции почек процент содержания мочевины в остаточном азоте увеличивается. Поэтому определение содержания мочевины в крови более показательно, чем измерение остаточного азота. Содержание мочевины в крови определяют газометрическими, прямыми фотометрическими и ферментативными методами. Наиболее удобно для практических целей проводить определение мочевины в аппарате Бородина. В норме в сыворотке крови содержится мочевины 2,5—8,3 ммоль/л.
В начальном периоде почечной недостаточности раньше других азотистых веществ начинает увеличиваться содержание в крови мочевой кислоты, затем индикана, мочевины и в конце всего креатинина. Поэтому определение содержания индикана в крови имеет большое значение для более раннего выявления почечной недостаточности, а определение креатинина имеет большое прогностическое значение. Содержание индикана в крови в норме незначительное и не обнаруживается качественными пробами. Количество индикана в крови определяют по методу Альтгаузена или Обермейера.
Содержание креатинина в крови в норме составляет 0,044—0,088 ммоль/л и определяется мышечной массой. В качестве унифицированного метода определения креатинина в 1972 г. утвержден метод Попера, основанный на цветной реакции М.Яффе, направленный на выявление Яффе-положительных хромогенов.
В моче азотистые вещества (мочевина, креатинин и др.) содержатся в весьма больших количествах, превышающих их содержание в крови в 100 и более раз. Определение мочевины и креатинина в моче проводится теми же методами, что и в крови. При этом мочу перед исследованием разводят в 10-100 раз.
Определение концентрации в крови остаточного азота или отдельных его ингредиентов не всегда отражает функциональное состояние почек, поскольку при нарушении их функций азотистые шлаки выделяются другими органами: печенью, легкими, кожей, слюнными и потовыми железами, желудочно-кишечным трактом и т.д. Поэтому некоторые авторы для более точного определения функции почек предложили сравнивать концентрацию данного вещества в крови и в моче. Амбар (Ambard, 1910) предложил метод определения коэффициента отношения мочевины крови и мочевины в моче.
Больного взвешивают. Мочевой пузырь опорожняют катетором Через 10 мин из вены берут 10 мл крови. Через 1 ч после опорожнения мочевого пузыря мочу выпускают вновь и измеряют ее количество. Определяют содержание мочевины в крови и в собранной порции мочи. Вычисляют так называемый константный коэффициент (константа Амбара) по формуле:
где К — константный коэффициент; Мк — концентрация мочевины в крови (г/л); См — количество мочевины, вьделенной с мочой за сутки (г); Мм — содержание мочевины в моче (г/л); 70 — условная средняя масса тела взрослого человека (кг); В — масса тела больного (кг); 5 — расчетный коэффициент.
При нормальной функции почек константный коэффициент колеблется от 0,06 до 0,08. При почечной недостаточности величина константы превышает 0,1. В ряде случаев константа Амбара дает более раннее представление относительно начинающейся почечной недостаточности, чем простое определение содержания мочевины в сыворотке крови.
Проба с феноловым красным была предложена Роунтри и Джерати (Rowntree, Geragthy) в 1910 г. Утром натощак после опорожнения мочевого пузыря больному дают выпить 300— 400 мл (2 стакана) жидкости. Вводят внутривенно 1 мл раствора фенолового красного, содержащего 6 мг фенолсульфофталеина, и определяют через 15, 60 и 120 мин абсолютное количество красителя, выделенного с мочой за это время.
В норме за первые 15 мин выделяется 25—35 %, за 60 мин — 40— 60 %, за 120 мин — 60—80 % всего количества введенного фенолсульфофталеина. Краситель секретируется канальцами и лишь в очень небольших количествах фильтруется клубочками. При нарушении секреторной функции канальцев наблюдается уменьшение количества выводимой с мочой краски пропорционально степени морфологических изменений в почках.
Наиболее ценными и специфичными из всех проб для функциональною исследования почек является определение коэффициента очищения, или клиренса, так называемые клиренс-тесты, которые позволяют исследовать самую важную функцию почек — очищение. Впервые клиренс-тест как метод количественной оценки функции почек был введен в практику Ребергом [Rehberg, 1926] — клиренс креатинина и Ван-Слайком и соавт. [Moller, Mclntoch, Van Slyke, 1929] — клиренс мочевины.
Под термином коэффициент очищения, или клиренс, понимают объем плазмы (в мл), который полностью освобождается от экзогенного или эндогенного вещества за 1 мин (т.е. выражается в мл/мин). Таким образом, клиренс-тест характеризует степень очищения крови, протекающей через почки в единицу времени от определенных веществ. Поскольку функция почек осуществляется путем клубочковой фильтрации, канальцевой реабсорбции и секреции, в зависимости от механизма выделения исследуемого вещества почками можно получить представление о функциональном состоянии разных отделов нефрона.
Клубочковая фильтрация определяется по показателям очищения ряда веществ, которые выделяются из крови почками только путем клубочковой фильтрации и не подвергаются в канальцах процессам реабсорбции и секреции. К таким веществам относятся инулин, тиосульфат натрия, креатинин. Самым точным является определение клиренса по инулину, но наиболее простым и удобным на практике является определение клиренса эндогенного креаьтнина по методу Реберга—Тареева.
Пробу проводят при соблюдении больным постельного режима. Во время пробы запрещают прием пищи и воды. Утром в определенное время больной опорожняет мочевой пузырь. Спустя 1 ч после мочеиспускания получают кровь из вены для определения содержания в ней креатинина. Спустя еще 1 ч больной опорожняет мочевой пузырь. Измеряют объем мочи, выделенной за 2 ч, и определяют уровень креатинина в ней. Коэффициент очищения (клиренс) эндогенного креатинина определяют по формуле, общей для всех клиренсов:
где С — клиренс (мл/мин), U — концентрация исследуемого вещества в моче (ммоль/л), V — диурез в 1 мин (мл), Р — концентрация данного вещества в плазме крови (ммоль/л).
Клубочковый клиренс представляет в сущности клубочковую фильтрацию (первичную мочу) в мл за 1 мин. Величина почечного клиренса зависит от площади поверхности тела исследуемого. Поэтому необходимо проводить перерасчет этих показателей на стандартную поверхность тела взрослого человека, равную 1,73 м2. Тогда
Поверхность тела больного определяют по формуле Дюбуа или по номограмме. Величина клиренса по эндогенному креатинину зависит от возраста человека.
Принято считать, что при нормальной деятельности почки величина клубочковой фильтрации варьирует от 90 до 130 мл/мин и, как правило, составляет 120—130 мл/мин.
| Возраст | Клиренс креатинина, мл/мин |
| 1 — 14 дней | 30 (25-35) |
| 14 дней | 37 (25-55) |
| 2 мес — 1 год | 60 (35-80) |
| Cтарше 1 года | 80 (60-100) |
| Взрослые | 100 (80-150) |
Исследование клиренса инулина проводится натощак. Препарат вводят внутривенно и течение всего периода исследования или однократно. Мочу собирают путем катетеризации мочевого пузыря после предварительного его опорожнения. Мочу и кровь исследуют через равные промежутки времени. В норме клиренс инулина равен 130 мл/мин.
Точно так же определяют коэффициент очищения по тиосульфату натрия, который также полностью фильтруется в клубочках. Техника йодометрического определения тиосульфата более точна, чем колориметрического метода определения креатинина и инулина. В норме клиренс тиосульфата натрия составляет 127 мл/мин.
Путем сопоставления различных клиренсов или путем изменения условий проб можно получить новые показатели функции почки.
где RH2O — реабсорбция воды в канальцах (%), С — клиренс (величина клубочковой фильтрации, мл/мин), V— диурез (мл/мин).
В норме процент реабсорбции воды канальцами почки составляет 97—99 %.
Кроме реабсорбции воды, для определения функции проксимальных отделов канальцев почки применяют определение реабсорбции глюкозы, фосфатов, аминокислот.
где Rгл — реабсорбция глюкозы (мг/мин); Uкр — содержание глюкозы в 1 мл плазмы крови (мг); С — клиренс (клубочковая фильтрация в мл/мин); Uм — содержание глюкозы в 1 мл мочи (мг); V- диурез (мл/мин).
При нормальном содержании глюкозы в плазме крови или умеренной гипергликемии глюкоза реабсорбируется полностью и в моче не появляется. Концентрация глюкозы в крови, при которой она может быть полностью реабсорбирована канальцами, обозначается как пороговая величина. Для определения максимальной канальцевой реабсорбции содержание глюкозы в крови должно быть выше пороговой величины (около 7 г/л). Необходимую концентрацию глюкозы в крови создают путем внутривенного введения в течении 8—10 мин 80—100 мл 40 % раствора глюкозы.
Затем поддерживают эту высокую концентрацию глюкозы в крови в течение всего исследования путем введения раствора глюкозы со скоростью 4—5 мл в 1 мин. Мочевой пузырь опорожняют через 20—25 мин после начала вливания «поддерживающей» дозы раствора и собирают по введенному в мочевой пузырь катетеру мочу в течение двух 15-минутных периодов. В середине каждого периода рассчитывают клубочковую фильтрацию по клиренсу эндогенного креатинина. Максимальная реабсорбция глюкозы в норме составляет 367 ± 6,4 мг/мин. Снижение максимальной реабсорбции глюкозы указывает на нарушение функции проксимального отдела канальцевого аппарата.
Почти все свободные аминокислоты, профильтровавшиеся в просвет канальца, подвергаются интенсивной реабсорбции в проксимальных его отделах при активном участии многих ферментативных систем. Однако если максимальная концентрация аминокислот превышает максимальный порог (Tмакс), то полной реабсорбции не происходит и аминокислоты выделяются с мочой. Для выявления причины гипераминоацидурии необходимо определение концентрации аминокислот в крови и моче и вычисление их клиренса. Клиренс большинства аминокислот колеблется в пределах 1—2 мл/мин, но имеются аминокислоты с величинами клиренса больше 2—4 мл/мин, в частности глицерин, гистидин, цистин и др.
Определение общего азота аминокислот в крови осуществляется газометрическим, колориметрическим и титрационным методами. В клинической практике наиболее широкое применение получил колориметрический метод в основе которого лежит реакция нингидрина с аминогруппой аминокислот, в результате которой получается фиолетовое окрашивание раствора. По интенсивности окраски судят о количестве азота аминокислот. В норме содержание азота аминокислот в крови у новорожденных и детей грудного возраста составляет 5,35—6,78 ммоль/л, у более старшего возраста — 3,21—5,35 ммоль/л. Снижение содержания аминокислот в крови наблюдается при многих заболеваниях почек как врожденного, так и приобретенного характepa.
Выделение азота аминокислот с мочой преобладает у детей грудного возраста (4—5 мг на 1 кг массы тела и больше в сутки), после года показатели идентичны взрослым (не больше 1—2 мг на 1 кг массы тела в сутки). Увеличение содержания аминокислот в моче определяется термином гипераминоацидурия. При анализе причин увеличенной экскреции аминокислот почкой следует учитывать ряд факторов: концентрацию аминокислот в крови и загрузку нефрона аминокислотами, возможность отсутствия в организме ферментов катаболизма некоторых аминокислот, нарушение систем реабсорбции отдельных аминокислот и, наконец, наследственный дефект клеток, участвующих в их реабсорбции [Woolf, 1961].
Различают генерализованную аминоацидурию, при которой наблюдается повышенная экскреция большинства аминокислот, и селективную, при которой происходит выделение с мочой какой-то одной аминокислоты. Для суждения о характере и локализации патологического процесса большое значение имеет определение концентрации отдельных аминокислот в крови и моче. С этой целью применяют методы разделения аминокислот на фильтровальной бумаге, методы высоковольтного электрофореза, хроматографии аминокислот на колонке ионообменных смол, метод газовой хроматографии и др.
Наибольшее распространение получила хроматография по IIасхиной, при которой удается выделить до 17 аминокислот. Содержание различных аминокислот в моче меняется в зависимости от возраста. У новорожденных и детей первых месяцев жизни отмечается выделение с мочой значительного количества некоторых аминокислот (глицерин, серин, аспарагин, лизин, гистидин, треонин, пролин и др.), что указывает на несовершенство транспортных систем почечных канальцев для аминокислот.
Об этом следует помнить при диагностике первичных тубулопатий [Вельтищев Ю.Е., 1979]. Известны заболевания наследственного характера, в основе которых лежит нарушение транспортных систем отдельных аминокислот, составляющих основу патофизиологического процесса (цистинурия, болезнь Хартнапа, синдром Дебре—де Тони—Фанкони и др.).
Определение эффективного почечного кровотока (ЭПК) впервые предложили Эльзом, Ботт и Лендис [Elsom, Bott, Landis, 1934]. Установлено, что парааминогиппуровая кислота (ПАГК), фенолрот, диодраст и некоторые другие вещества, введенные в организм, почти полностью выделяются путем канальцевой секреции и коэффициент очищения их не зависит от величины диуреза. Указанные вещества выделяются полностью при однократном прохождении крови через почки.
Клиренс ПАГК и диодраста равен 600— 700 мл/мин и состоит только из плазменной части крови, что практически приближается к величине почечного плазмотока, т.е. к количеству плазмы, которое за 1 мин проходит через почки. Таким образом, по клиренсу этих веществ можно определить величину почечного плазмотока и только ту часть плазмы, которая циркулирует по сосудам, проходящим через функционально активную часть почечной паренхимы, но нельзя определить плазмоток, проходящий через артериально-венозные анастомозы. Поэтому почечный плазмоток, определенный при помощи клиренса, называется эффективным (ЭПП):
где U — концентрация исследуемого вещества в моче, V — минутный диурез (мл); Р — концентрация данного вещества в плазме крови.
Определение ЭПП с помощью ПАГК — один из наиболее точных методов исследования. Определение проводят с помощью постоянного капельного внутривенного введения ПАГК, концентрация которого в крови не должна превышать 0,03—0,04 г/л. Достаточный диурез (3—4 мл/мин) создают предварительной водной нагрузкой. Мочу получают путем катетеризации мочевого пузыря. Точность результатов увеличивается при определении клиренсов за несколько 20-минутных промежутков, В норме коэффициент очищения ПАГК и диодраста составляют 500—600 мл/мин.
ЭПК определяют путем деления величины ЭПП на процентный объем плазмы, измеренный с помощью гематокрита (в процентах) по формуле:
источник
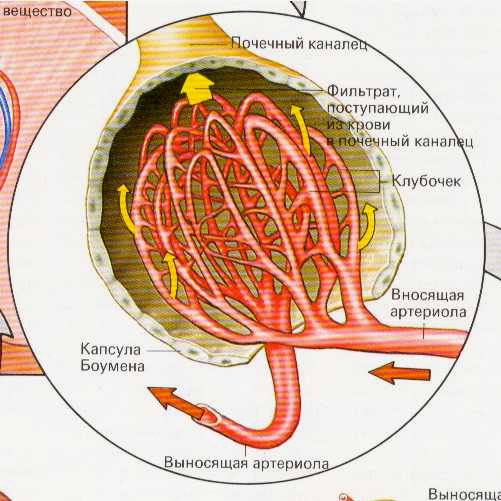
Скорость клубочковой фильтрации, или СКФ, принято оценивать по двум основным характеристикам:
- клиренсу креатинина;
- показателю сывороточного уровня;
Клиренсом принято называть объем плазмы, который почки могут высвободить от посторонних веществ в течение одной минуты.
Следует напомнить, что почки представляют собой своеобразный фильтр, через который проходит множество веществ. Следовательно, главной задачей этого органа является обеспечение вывода из организма вредных веществ и жидкости. При этом происходит фильтрация полезных веществ, которым следует остаться в организме.
Прежде всего, стоит отметить, что клубочковая фильтрация является процессом, в результате которого через почечную мембрану осуществляется фильтрование жидкости с растворенными в ней веществами.
Скорость клубочковой фильтрации –это количественная характеристика процесса формирования первичной урины. На показатели влияют такие факторы:
- количество функционирующих нефронов;
- объем крови, проходящей через сосуды органа за конкретный период;
- общая площадь капилляров, участвующих в процессе фильтрации.
СКФ принято использовать для оценки такого показателя, как фильтрационная суммарная функция почек. СКФ показывает, какой объем крови может быть очищен от креатинина за одну минуту.
Снижение уровня СКФ будет свидетельствовать об уменьшении количества действующих нефронов. Причем скорость снижения этого показателя практически всегда является постоянной. Для расчета этого показателя сдается анализ крови на СКФ.
Сравнив полученные данные с нормальными значениями, можно определить способность почек справляться с функцией очистки крови от продуктов распада.
СКФ может измеряться такими единицами измерения, как клиренс инулина. В норме это вещество не выделяется, не метаболизируется, не реабсорбируется и не производится в почках. Кроме того, оно может без проблем фильтроваться в клубочках.
Для анализа клиренса необходима вся суточная моча. Единственным исключением является утренняя порция. Для оценки полученных результатов учитывается количества вещества в моче.
У мужчин нормальный показатель равен 18-21 мг/кг, у женщин – 15-18 мг/кг. Если в анализе выявлен меньший показатель, то это свидетельствует либо о наличии заболевания почек, либо о некорректном сборе мочи.
СКФ активно применяется в целях диагностики почечных заболеваний. Так, уменьшение этого показателя может свидетельствовать о возникновении хронической формы почечной недостаточности.
В свою очередь, повышение скорости фильтрации станет поводом заподозрить наличие сахарного диабета, красной волчанки, гипертензии и других заболеваний. Обнаружение патологий будет свидетельствовать о повреждении нефронов.
В результате этого некоторая часть нефронов погибает, что приводит к потере полезных веществ. Помимо этого, прекращение функционирования части нефронов является причиной задержки воды и токсинов в организме.

- скорости кровотока в почках. Этот показатель говорит об объеме плазмы, протекающей за определенное время через нефроны и фильтрующейся в клубочках почек. О нормальном здоровье почек свидетельствует результат на уровне 600 мл/мин. Показатель ниже этого значения может свидетельствовать о наличии патологических процессов;
- уровня кровяного давления в почках. Если в приносящем сосуде давление будет выше, чем в выносящем, то этот факт станет свидетельством отсутствия каких-либо заболеваний;
- числа функционирующих нефронов. Уменьшение количества функционирующих нефронов означает наличие патологических процессов, которые могут влиять на структуру клеток почки. Такое отклонение от нормы является причиной уменьшения фильтрационной поверхности, размеры которой оказывают влияние на норму клубочковой фильтрации почек.
- медикаментозных препаратов, оказывающих воздействие на показатель креатинина. Прием таких медикаментов, как цефалоспорины, может повысить уровень креатинина, в результате чего увеличится СКФ.

Рассчитать скорость клубочковой фильтрации можно по специальным формулам. Для этого чаще всего используются калькуляторы или компьютерные программы. Учитывая такие возможности, расчет СКФ не создает особых проблем.
Для того чтобы определить скорость клубочковой фильтрации, часто используется проба Кокрофта-Голда. При сдаче данного анализа пациент должен выпить 1,5-2 стакана воды или чая на голодный желудок. За счет этого активизируется выработка мочи.
Спустя 20 минут больному необходимо полностью опорожнить мочевой пузырь. На протяжении следующего часа больному можно будет находиться в состоянии покоя. Далее осуществляется первый забор всей мочи. При этом необходимо отметить время забора.
Забор следующей порции мочи на определение СКФ осуществляется еще через час. Между процедурами больной должен сдать анализ крови. По полученным данным определяется, падает ли клиренс креатина.
Определить скорость клубочковой фильтрации почек также можно посредством формулы MDRD. На практике используется 2 версии этой формулы – полная и сокращенная.
В первом случае для проведения вычислений потребуются данные биохимических исследований. Сокращенная формула предусматривает применение только лишь данных по полу, возрасту, расе и уровню креатинина в сыворотке.
Определение скорости клубочковой фильтрации дает возможность сделать выводы относительно функционирования почек и стадии почечной недостаточности. Именно этот показатель является основой для составления прогноза течения болезни. На его основании осуществляется разработка схем лечения.

- 95-145 мл/мин у мужчин;
- 75-115 мл/мин у женщин.
У детей норма напрямую зависит от возраста:
- 2-8 дней – 39-60 мл/мин;
- 4-28 дней – 47-68 мл/мин;
- 1-3 месяца – 58-86 мл/мин;
- 3-6 месяцев – 77-114 мл/мин;
- 6-12 месяцев – 103-157 мл/мин;
- от 1 года – 127-165 мл/мин.
Отклонение от нормальных значений СКФ объясняется множеством факторов. В частности, снижение клубочковой фильтрации может возникнуть в результате следующих причин:
- сердечной недостаточности;
- недостаточность гормонов щитовидки;
- обильной рвоты или диареи;
- проблем в работе печени;
- злокачественной опухоли предстательной железы;

Расшифровка данных проведенных исследований позволяет получить следующие результаты:
- достоверный. Пациент имеет сниженный показатель СКФ, однако он превышен у пациентов, у которых почечная функция находится в норме;
- недостоверный. Такие результаты наблюдаются у пациентов с нестабильным уровнем сывороточного креатинина;
- сомнительный. Данный результат характерен для пациентов с предельными значениями таких характеристик, как возраст, а также масса и объем тела.

Врач может сделать такой вывод в случае отклонения результатов анализа от общепринятой нормы. Методы диагностики, используемые в современной медицине, позволяют максимально точно определить СКФ в почках.
За счет этого специалист может поставить пациенту точный диагноз и назначить диализ или другие процедуры, которые позволяют устранить имеющиеся проблемы.
источник
