Гематурия: какая она бывает?
Кровь в моче, которая появляется только в начале мочеиспускания, называют начальной гематурией. Источником начальной гематурии является мочеиспускательный канал (уретра).
Терминальная гематурия — появление крови в моче и боли в конце мочеиспускания называют конечной гематурией, что может быть признаком цистита или камня в мочевом пузыре.
Тотальная гематурия – состояние, когда вся моча окрашена кровью — это называется тотальной (полной) гематурией. При тотальной гематурии источник появления крови в моче может быть в любом месте мочевыводящих путей.
Кровь в моче: как выявить причину?
Гематурия – кровь в моче – это серьезный симптом, указывающий на неблагополучие в мочеполовой системе пациента.
Как понять – есть кровь в моче или нет? Почему у мочи красный цвет?
1. Сначала надо удостовериться, что изменение цвета мочи действительно обусловлено присутствием в ней крови. Кровь в моче может иметь вид сгустков или равномерно окрашивать мочу в розовый или красный цвет.
2. Если экспресс анализ мочи показал у нас наличие крови, то нужно срочно обратиться к урологу.
3. Уролог может назначить Вам следующие обследования для выяснения причины крови в моче:
- Цитология мочи (анализ клеток, обнаруженных в моче, под микроскопом)
- Ультразвуковое исследование
- Компьютерная томография
- Цистоскопия
- МРТ
Этот список может быть дополнен по результатам вышеизложенных обследований.
Гематурия и боли в пояснице
Боли в пояснице, иррадирующие в низ живота, связанные с появлением крови в моче, могут указать на такие заболевания почек, как мочекаменная болезнь (камни почек), инфекция или опухоль почки.
Гематурия и цистит
Воспаление мочевого пузыря (острый геморрагический цистит, обострение хронического рецидивирующего цистита) могут быть выраженные кровотечения и гематурия. Пациентов, имеющих кровь в моче, вызванной циститом, обычно беспокоят боли в области мочевого пузыря, жжение при мочеиспускании, рези при мочеиспускании, учащенное мочеиспускание.
Гематурия и рак мочевого пузыря
Сгустки крови в моче и при этом отсутствие боли у пациента мужского пола средних лет наиболее вероятно указывает на рак мочевого пузыря.
Подтвердить или опровергнуть рак мочевого пузыря можно по результатам следующих обследований:
- Цитология мочи (цитологический анализ мочи) — исследование особенностей клеток, найденных в моче. Цитологию мочи также используют при наблюдении за больными, перенесшими рак мочевого пузыря, где она играет главную роль для обнаружения рецидива опухоли. Цитология мочи обычно не используется на начальном этапе обследования больных с кровью в моче.
- УЗИ мочевого пузыря с определением количества остаточной мочи
- КТ (компьютерная томография) органов малого таза
- МРТ (магнитно-резонансная томография) малого таза
Гематурия и методы визуализации
Последние три метода представляют собой методы визуализации.
Визуализация верхних мочевыводящих путей должна выполняться у всех пациентов, имеющих кровь в моче. Еще одним методом визуализации является внутривенная урография — при внутривенной урографии в вену пациента вводят йодсодержащее контрастное вещество. Контраст выводится почками и весь его путь из почек и уретры отображается в рентгеновских лучах. Серия снимков, выполненных после введения контраста, позволяет увидеть почки, мочеточники и мочевой пузырь. Внутривенная урография является наиболее часто используемым методом исследования на начальном этапе обследования пациента с кровью в моче. Внутривенная урография позволяет обнаружить причины появления крови в моче в верхних отделах мочевыводящих путей, такие как камни почек и опухоли.
Ультразвуковое исследование в сочетании с обзорной рентгенограммой брюшной полости может применяться как альтернатива внутривенной урографии. Преимущество ультразвукового исследования в том, что оно не травматично, не инвазивно и не требует введения контраста и облучения.
Ультразвуковое исследование более чувствительно, чем внутривенная урография, для обнаружения маленьких опухолей паренхимы почек. Точность ультразвукового исследования зависит от навыка врача, выполняющего процедуру. Таким образом, ультразвуковое исследование и внутривенная урография должны взаимно дополнять, а не исключать друг друга. В некоторых случаях для точной диагностики необходимо выполнять оба этих исследования.
Если по данным ультразвукового исследования или внутривенной урографии предполагают опухоль почки, то для получения более подробной информации выполняется компьютерная томография малого таза. Компьютерную томографию обычно не используют на начальных этапах обследования по поводу наличия крови в моче и у беременных женщин.
Ультразвуковое исследование или внутривенная урография не могут исключить наличие опухоли мочевого пузыря. Всем пациентам с кровью в моче показана цистоскопия.
Цистоскопия — это осмотр слизистой оболочки мочеиспускательного канала и мочевого пузыря при помощи специального инструмента — цистоскопа. Через мочеиспускательный канал цистоскоп вводят в мочевой пузырь. Цистоскопия может быть выполнена под местной анестезией.
Если обнаружена патология или есть подозрение на опухоль мочевого пузыря, то сразу проводится биопсия. Небольшой объем ткани для биопсии иногда могут взять под местным обезболиванием. Если же требуется расширенная биопсия, то используется общий наркоз или спинномозговая анестезия.
ПОЛУЧИТЬ КОНСУЛЬТАЦИЮ УРОЛОГА
Уролог, онколог Шадеркина Виктория Анатольевна
Научный редактор 03Uro.ru, Uroweb.ru,
Председатель Ассоциации медицинских журналистов
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Кровь в моче на профессиональном языке называется гематурией. Если в моче присутствует кровь, окраска ее меняется благодаря наличию в крови красных кровяных телец.
В зависимости от количества крови, гематурия различается на макрогематурию и микрогематурию. В первом случае крови столько, что ее можно заметить невооруженным глазом. Во втором же случае количество крови мизерно и обнаруживается она только во время лабораторного исследования или с помощью специальных одноразовых тестов – полосок.
По симптоматике гематурия может быть болезненной или безболезненной. А по происхождению гломерулярной или постгломерулярной.
В любом случае присутствие крови в пробе мочи не является нормой.
Любое количество крови в моче может указывать на очень серьезные заболевания. Поэтому, даже если обнаружены микроскопические примеси крови, необходимо полное обследование организма. Причем чем старше человек, тем вероятнее наличие тяжелых заболеваний.
Кровь может проникнуть в мочу из органов, находящихся на пути мочи, то есть из почек, мочеточников, мочевого пузыря или уретры. Существует больше полутора сотен различных причин этого явления.
Наиболее частые причины гематурии:
- Инфекционные заболевания,
- Новообразования,
- Травмы,
- Конгломераты.
Менее распространенные причины крови в моче:
1. Врожденные аномалии: кисты или поликистоз почек.
2. Заболевания, при которых ухудшается сворачиваемость крови: лейкемия, гемофилия, анемия серповидно-клеточной формы, а также прием препаратов, ухудшающих сворачиваемость крови.
3. Заболевания сосудов: тромбоз вены почек, наличие сгустка крови в почечных сосудах.
4. Другие болезни почек:
- Пиелонефрит. При этом заболевании пациент может не испытывать боль, но это редкость. Обычно первыми признаками пиелонефрита является озноб, боль в нижней части спины,
- Гломерулонефрит. При гломерулонефрите выделяется микроскопическое количество крови, которое можно обнаружить только в лабораторных условиях. Заболевание может проходить совершенно без каких-либо признаков, могут наблюдаться симптомы почечной недостаточности,
- Папиллярный некроз. Это заболевание характерно для пациентов с сахарным диабетом, с нарушением оксигенации. Заболевание поддается лечению.
Это в первую очередь туберкулез почек или мочевого пузыря, а также гнойные процессы, спровоцированные гноеродными микроорганизмами, цистит, уретрит.
Кровь в моче после травмы может наблюдаться при разрыве почки. Травма может быть как тупой, так и проникающей.
Травмироваться может и мочевой пузырь. Например, при длительном беге с пустым мочевым пузырем его стенки могут натирать друг друга. После подобной пробежки в моче вполне может быть незначительное наличие крови.
Такой больной должен немедленно обследоваться. Уже при его осмотре и опросе врач может заподозрить источник выделения крови. В том случае, если ушиб живота или тазовой области был очень силен, а также, если мочеиспускания после травмы не было ни разу, врач может подозревать разрыв органов мочевыведения.
Если промежность была повреждена в позе «сидя на лошади», существует вероятность травмы луковицы уретры.
Если болит над лобком, а также боль разливается по всему животу, если пациента тошнит, можно заподозрить разрыв мочевого пузыря.
Если болит верхняя часть живота, существует вероятность тяжелой травмы почек.
Убедиться в наличии или отсутствии камней в мочевыводящих путях можно с помощью экскреторной урографии.
Если кроме сгустков крови никаких других симптомов не ощущается, не было никаких травм и пациенту уже исполнилось сорок лет, вполне вероятно наличие раковой опухоли мочевого пузыря.
В мочевом пузыре может развиваться рак трех видов: самым распространенным является переходно-клеточный, который развивается из клеток переходного эпителия слизистой оболочки. Чуть реже встречается плоскоклеточная карцинома или аденокарцинома. Наиболее частой причиной заболевания является хроническое присутствие в организме шистосомы – паразитического червя. Очень редко в органах мочевыведения развивается аденокарцинома.
Рак мочевого пузыря лечится оперативно и в большинстве случаев не затрагивает глубокие слои. Если же опухоль распространяется на все слои или дает метастазы, назначается удаление мочевого пузыря либо облучение. Иногда при раке мочевого пузыря с метастазами эффективной бывает и химиотерапия.
При раке уретры кровь наблюдается не только в анализе мочи, но ее можно обнаружить и в промежутке между мочеиспусканиями во внешнем конце уретры.
Если же сгустки крови имеют форму червей, это в большой степени вероятности указывает на рак почки.
Не только злокачественные новообразования приводят к появлению крови в анализе мочи. Доброкачественные опухоли также могут быть его причиной. Однако они очень редки в органах мочевыведения. Чаще всего это кисты почек.
Ангиомиолипома – это доброкачественное новообразование, чаще обнаруживаемое у женщин в период беременности. Ее объемы могут быть очень велики, и в таком случае она может проявляться наличием крови в моче. Вся ткань ангиомиолипомы пронизана кровеносными сосудами и жировыми клетками. Сосуды нередко самопроизвольно лопаются, и кровь попадает в мочу. Такой вид опухоли лечится только с помощью операции. Она удаляется без повреждения здоровых тканей.
Чаще всего причиной появления крови в моче у женщин являются воспалительные процессы в системе мочевыведения. При таких процессах изменяется кровообращение, инфекция приводит к тому, что красные кровяные тельца проникают в ткани организма.
Очень часто наличие гематурии объясняется циститом. Во время мочевыведения женщина испытывает острые боли, рези или жжение. Анатомическое сложение органов малого таза у женщин таково, что создаются благоприятные условия для инфицирования мочевыделительных органов. Благодаря короткой уретре инфекции легко попасть в мочевой пузырь.
Если гематурия наблюдается во время менструации, это указывает на наличие эндометриоза мочевого пузыря.
У беременных женщин нередко в моче можно обнаружить кровь. Но до сих пор еще ни один врач не может толком объяснить, в чем причина этого явления. Одно из объяснений говорит, что во время развития плода матка увеличивается в размерах, пережимает близлежащие органы мочевыделения и вызывает микроскопические травмы. Они абсолютно безвредны для здоровья как мамы, так и плода. Однако если во время беременности в моче обнаружили кровь, нужно обязательно как можно быстрее посетить врача.
Причинами появления в моче крови у женщин могут быть как заболевания, свойственные обоим полам, например, мочекаменная болезнь, киста, пиелонефрит, мелкоклеточная анемия, рак почки, так и вполне физиологичные причины. Например, во время сбора анализа мочи в нее попала менструальная кровь.
Иногда при приеме гормональных противозачаточных таблеток в моче обнаруживается некоторое количество крови. Связано это с тем, что гормоны, находящиеся в таблетках, нарушают состояние стенок сосудов в органах мочевыделения. Ухудшается трофика тканей, развиваются воспаления, которые иногда невозможно обнаружить визуально.
При аденоме простаты или доброкачественной гиперплазии существует невысокая вероятность появления в моче крови. Но чаще это бывает при сочетании аденомы и цистита в острой форме.
Диагностируют заболевание с помощью определения уровня оттока мочи и количества остаточной мочи в пузыре. Лечение осуществляется оперативно.
Очень часто у мужчин кровь в пробе мочи обнаруживается после тяжелых физических нагрузок. Увеличивается кровяное давление, активизируется движение крови в почках и под действием некоторых веществ, остающихся в организме при тяжелых нагрузках, небольшое количество крови попадает в мочу. Хороший отдых — и никаких тревожащих явлений больше не будет.
Рак простаты
Около 20% пациентов, пришедших в поликлинику с явными признаками наличия в моче крови, оказываются больными именно этим заболеванием. Если же количество крови так мало, что обнаруживается только случайно во время анализа, вероятность рака простаты составляет 5%. Это заболевание обнаруживается с помощью биопсии, осуществляемой под контролем ультразвука. Методика терапии выбирается в зависимости от степени заболевания. Иногда назначается удаление простаты и последующее облучение. Если же заболевание на терминальной стадии развития, присоединяют и гормональное лечение.
Воспаление простаты – простатит. Наличие крови в моче – это не самый распространенный симптом данного заболевания. Однако в ряде случаев они связаны.
Другие причины:
- Наследственная предрасположенность к заболеваниям почек,
- Инфекционное заболевание,
- Неграмотный уход за органами воспроизводства после рождения,
- Травма уретры, нанесенная самим ребенком во время игры.
Кровеносные сосуды малыша более тонкие и хрупкие, чем у взрослого человека. Поэтому некоторые заболевания могут способствовать проникновению крови в мочу. Это может быть геморрагический диатез или другое заболевание. Иногда кровь может попасть в мочу при лечении некоторыми сильными препаратами.
Чаще всего причиной крови в моче ребенка являются воспалительные процессы в почках или мочевом пузыре. Более предрасположены к подобным заболеваниям девочки, так как уретра у них короче и путь для инфекции меньше. При воспалениях ребенок обязательно будет жаловаться на боль, часто мочиться, плакать во время мочеиспускания.
Иногда родители впадают в панику при виде изменившегося цвета мочи ребенка. Но иногда красный цвет не означает присутствие крови. Он может появиться при употреблении некоторых продуктов. Если же ребенок не употреблял в пищу ничего ярко красного цвета, следует обязательно и безотлагательно посетить врача.
Кровь может обнаружиться во время беременности на любых сроках вынашивания. При этом подобный симптом всегда очень нервирует и саму женщину, и ее врачей. Хотя в подавляющем числе случаев явление это является беспричинным (идиопатическим) и не вызывает никаких неприятностей, женщине требуется обязательно тщательно обследоваться.
Врачи полагают, что наличие в моче крови во время беременности можно связать с изменением гормонального фона, а также сдавливанием маткой органов мочевыделения.
Обычно тут же после появления ребенка на свет все тревожащие симптомы пропадают и только иногда гематурия не проходит. Но в таком случае она является симптомом заболевания мочевого пузыря, уретры или почек.
Если у пожилого человека гематурия сочетается с болями в области подвздошных костей, это может указывать на эмболию почечных артерий. У такого больного важно выявить заболевания сосудов и сердца, а также узнать: не принимает ли он лекарства от таких болезней.
Если кровь в моче сочетается с болью и появляется после совокуплений, у пациентки, вероятно, посткоитальный цистит. Развивается он на фоне воспаления, вызванного патогенной микрофлорой, проникающей в органы мочевыведения во время совокупления. Далее микроорганизмы поднимаются вверх до мочевого пузыря.
Строение органов мочевыведения у женщин способствует развитию посткоитального цистита. Когда уретра находится таким образом, что во время совокупления в нее проникают семенная жидкость и влагалищная слизь, вероятно инфицирование мочеполовой системы и развитие в уретре и мочевом пузыре воспаления. Очень важна поза, в которой осуществляется совокупление. Так как влагалище, уретра и заднепроходное отверстие находятся в непосредственной близости друг от друга, вероятность инфицирования увеличивается.
Признаки посткоитального цистита могут обнаружить себя как с первых сексуальных опытов, так и в более позднем возрасте.
Диагностика осуществляется урологом на основе осмотра и лабораторных исследований.
Лечение заболевания медикаментозное, в некоторых случаях при его неэффективности, назначают операцию.
Для предупреждения развития посткоитального цистита следует соблюдать требования гигиены, применять барьерные контрацептивы, а также избегать проникновения спермы и влагалищного секрета в уретру.
Нередко на цвет мочи влияет пища. Так, поедание красной свеклы придает моче интенсивный красноватый оттенок. Некоторые красители, добавляемые в пищу, также приводят к окрашиванию мочи.
Ряд лекарств могут изменять цвет мочи. Например, при лечении от туберкулеза рифампицином моча может стать оранжевого цвета, некоторые пациенты полагают, что это от присутствия крови.
Существует три метода обнаружения крови в моче:
- Органолептический (на глазок),
- С помощью экспресс-теста,
- С помощью микроскопа.
Два первых метода являются достаточно приблизительными. Так, при рассматривании мочи любой красный краситель можно принять за кровь. А тест может дать ложноположительный результат при наличии гемоглобина в моче.
Механизм действия тест-полосок на кровь в моче основан на реакции с гемоглобином красных кровяных телец. Тесты обладают очень высокой чувствительностью. Однако их результаты следует перепроверять с помощью лабораторных анализов.
Такие тесты чаще дают ложноположительные результаты, чем ложноотрицательные.
Для этого существует масса диагностических методов:
- Опрос пациента,
- Осмотр его,
- Анализ мочи общий,
- Бактериальный анализ мочи,
- Цитология мочи,
- Урография внутривенная,
- Цистоскопия,
- Компьютерная томография,
- Ультразвук.
В большом количестве случаев достаточно бывает только осмотра и опроса больного. Так, по тому, на каком этапе мочеиспускания появляется кровь, уже можно заподозрить причину нарушения.
Если кровь обнаруживается в первой порции мочи, значит, поражен мочеиспускательный канал.
Если кровь появляется в последних порциях мочи и сочетается с болью, это указывает на камни в мочевом пузыре, на цистит. При мочекаменной болезни кровь выделяется, если стенки пузыря сжимаются вокруг камня во время выделения мочи.
Иногда все порции мочи содержат кровь. И в таком случае сложнее установить источник крови.
Если наличие крови в моче сочетается с болями в нижней части спины или живота, существует вероятность инфекционного воспаления, новообразования или камней в почках. Цистит нередко протекает с достаточно обильными кровотечениями. При этом заболевании во время выделения мочи больной страдает от жжения или резей.
Наличие крови в виде сгустков у больных среднего возраста с большой степенью вероятности указывает на наличие злокачественной опухоли мочевого пузыря. У представителей сильного пола сложности с выделением мочи, например, вялая струя, торможение мочевыведения и долгое мочеиспускание говорит о нарушении функции простаты.
В ходе обследования женщинам обязательно следует пройти консультацию гинеколога, а мужчинам ректальное обследование. Иногда это дает возможность сразу выявить новообразование.
Для того чтобы уточнить наличие крови в моче и причины его, нужно сдать анализ, в том числе и на бактериальную флору.
Если пациент уже перенес раковое заболевание, ему назначат цитологию, показывающую состав клеток, присутствующих в моче.
Этот осмотр обязателен при наличии крови в моче, даже при самом ее малом количестве. Обычно для осмотра верхнего отдела мочевыделительной системы применяют ультразвук или урографию. Для проведения урографии внутривенно вливается контрастное вещество на основе йода. Аппарат фиксирует движение контрастного вещества по мочевыделительной системе. В результате врач получает несколько рентгеновских снимков с изображением разных частей мочевыделительной системы. Это самый широко используемый способ диагностики состояния органов выделения, который помогает обнаружить камни и новообразования в верхних частях системы мочевыведения.
Вместо урографии иногда используют УЗИ вместе с обзорной рентгенограммой. Большое удобство ультразвука в том, что этот вид обследования совершенно безвреден.
Если причиной крови в моче являются маленькие опухоли паренхимы почек, то ультразвук их обнаружит скорее, чем урография. А вот если новообразование появилось в дренажной системе почек, более эффективной является урография. Польза от любой из этих мер напрямую зависит от квалификации врача. Но в любом случае урография и УЗИ являются дополняющими друг друга методами. Иногда назначаются оба обследования.
Если эти обследования указывают на наличие новообразования, в качестве дополнительного метода выбирается компьютерная томография. Как первый метод обследования КТ при подобных симптомах никогда не используется.
Но, ни УЗИ, ни урография не обнаружат новообразование в мочевом пузыре. Для этого используется цистоскопия. При гематурии обязательно назначается это обследование.
Обычно назначают в таких случаях ультразвуковое обследование органов мочевыведения, общий анализ крови и мочи, уровень сахара в крови, уровень креатинина в крови.
Так как для постановки диагноза важно понимать, из какой части мочевыделительной системы проникает кровь, врач подробно опросит пациента и осмотрит его.
После определения причины будет назначено соответствующее лечение:
- При травмах — это медикаментозная терапия и, часто, хирургия,
- При новообразовании в почках назначается операция,
- При аутоиммунном недуге или инфекции используется лекарственная терапия,
- При мочекаменной болезни используется дробление ультразвуком или операция,
- При недугах мочевого пузыря, таких как новообразование или полип, используется хирургическое лечение,
- При инфицировании мочевого пузыря назначается антибиотикотерапия,
- При инфицировании уретры назначается антибиотикотерапия,
- При заболеваниях предстательной железы также назначается терапия с использованием антибиотиков, а в дальнейшем обычно прибегают к хирургическому лечению.
Автор: Пашков М.К. Координатор проекта по контенту.
источник
Количество крови в моче может быть очень маленьким и обнаруживаться только при сдаче анализа мочи для лабораторного исследования. Бывает и так, что кровь заметна невооруженным глазом. Главной причиной возникновения крови в моче является проблема с почками.
Боль, вызванная почечными расстройствами, обычно ощущается в боковой части спины. Иногда боль распространяется на центр брюшной полости. Боль возникает от того, что внешнее покрытие почки (почечная капсула) деформируется из-за расстройства, которое вызывает быстрое опухание почки. Также боль в почке может свидетельствовать о том, что камень входит в один из мочеточников (трубки, соединяющие почку с мочевым пузырем). Тяжелая почечная боль часто сопровождается тошнотой и рвотой, а также кровью в моче.
Почечный камень вызывает мучительную боль, когда он попадает в мочеточник. Почка сокращается в ответ на чужеродный предмет, вызывая сильную, суровую боль (почечная или мочеточниковая колика) в боку или пояснице, которая часто распространяется на пах у женщин, а у мужчин на яичко. Боль обычно принимает волнообразный характер. Волна может длиться от 20 до 60 минут, а затем прекращаться. Боль заканчивается, когда мочеточник расслабляется или камень попадает в мочевой пузырь.
Помимо камней в почках, боль и кровь в моче могут вызывать инфекции, например пиелонефрит. Внешние ткани почки отекают, растягивая ее, и тем самым появляется болевое ощущение.
Другие расстройства, которые вызывают болевые ощущения в области почки и кровь в моче, включают в себя:
- внезапную блокировку кровотока в почку или кишечник;
- разрывы и иногда прерывистые аневризмы брюшной аорты;
- проблемы с позвоночником или позвоночными нервами;
- мышечно-скелетные травмы и опухоли, которые связаны с задней частью живота.
Организм человека удаляет нежелательную жидкость, фильтруя его кровь через почки, чтобы убрать лишнюю воду из крови. Это требует баланса натрия и калия в организме. Диета с большим количеством соли изменит этот баланс натрия, а это в свою очередь снизит функциональность почек и приведет к уменьшению количества воды. Следствием этого становится повышение артериального давления и чрезмерная нагрузка на почки.
Помимо внутренних заболеваний, человек, употреблявший много соли может почувствовать песок в моче. Такое явление является прямым доказательством того, что высокое потребление соли может привести к ухудшению состояния почек.
Песок в моче может накапливаться и приводить к появлению почечных камней. Они относительно распространены среди населения. В течение жизни 6% женщин и 12% мужчин хотя бы раз имели дело с почечными камнями. Они очень болезненны и могут вызывать тошноту, кровь в моче, затруднение опорожнение мочевого пузыря и приводить к хроническим болезням почек.
Камни в почках являются результатом накопления растворенных минералов на внутренней ткани почек. Они состоят из кальция и из нескольких других соединений.
Камни в почках могут расти до размера мяча для гольфа, сохраняя при этом острую кристаллическую структуру.
Небольшие камни могут проходить незаметно через мочевые пути, а более большие могут вызывать сильную боль, в момент выхода наружу.
Почечные камни, которые остаются внутри тела, могут привести к многочисленным осложнениям, включая блокировку мочеточника (трубку, соединяющую почку с мочевым пузырем), препятствуя выходу мочи.
Кровь в моче при камнях в почках появляется от того, что острые края камня царапают внутренние стенки мочеточника. При обнаружении сильной боли и крови обязательно обратитесь к врачу.
Почки соединяются с мочевым пузырем при помощи маленькой трубки, называемой мочеточником. Некоторые условия приводят к блокировке почки или мочеточника, например почечные камни. Стены для почек, также называемые уретеральными стентами, представляют собой тонкие, гибкие, полые трубки, помещенные в мочеточник, чтобы обходить препятствие и пропускать мочу. Один конец стента помещается в почку, а другой конец — в мочевой пузырь. Стент не является постоянным — уролог удаляет его после устранения препятствия. Процедура относительно безопасна, но могут возникнуть некоторые побочные эффекты или осложнения.
После размещения стента почка и мочевой пузырь может кровоточить. Кровотечение происходит из-за раздражения, вызванного размещением стента, и обычно быстро проходит. В редких случаях кровотечение может быть тяжелым, требуя хирургического вмешательства для устранения повреждений.
Пациенты после удаления почки могут заметить кровь в моче. Это является побочным эффектом после хирургического вмешательства. Если сильное кровотечение не проходит очень длительное время, то стоит обязательно сказать об этом врачу. Присутствие крови в моче может беспокоить больного на протяжении 4 недель.
Если почки болят, то врач проведет физический осмотр. Кроме этого он назначит анализ мочи и общий анализ крови, ультразвуковое исследование почек и в некоторых случаях проверит образцы ткани почки.
Анализ мочи, проверяет белок, сахар, кровь и кетоны. Врач также смотрит наличие красных и белых кровяных клеток в моче. В зависимости от предполагаемой причины появления болей в почках могут проводиться и другие тесты.
Лечение заболеваний почек зависит от типа диагноза, основной причины и продолжительности заболевания.
При лечении заболеваний почек врач будет лечить исходную причину.
Инфекции почек лечатся антибиотиками, если они вызваны бактериями.
При почечной недостаточности лечение основной причины сводится к возвращению функций почки в норму. Больному может быть предложена процедура диализа или трансплантация почки.
При гемодиализе кровь фильтруется через трубку, которая вставляется в вену. Трубка подключается к машине, очищающая кровь от отходов, а «чистая кровь» возвращается в тело через другую трубку. Гемодиализ обычно проводится в больнице в течение трех — четырехчасовых сеансов в неделю. В перитонеальном диализе пространство между брюшной стенкой и органами заполнено очищающим раствором, который абсорбирует токсины из брюшной подкладки. Затем раствор сливают в мешок. Эта процедура проводится дома один-четыре раза в день, семь дней в неделю.
При трансплантации почек больные почки заменяются здоровым. Трансплантация почек обычно работает не менее 80% времени. Наибольшая опасность состоит в том, что организм может отказаться от новой почки. Чтобы предотвратить это, получателям трансплантации даются мощные лекарства для подавления иммунной системы. Они имеют потенциальный недостаток в том, что делают организм очень слабым и более восприимчивым к инфекциям и некоторым типам рака. Риски обычно стоят того, поскольку новая почка улучшает шанс человека на нормальную и здоровую жизнь.
Помните, если появились болевые ощущения в боку, а в туалете вы все чаще замечаете кровавую мочу, то необходимо обязательно обратиться к врачу. Самолечением заниматься нельзя, поскольку это может привести к сильным осложнениям.
источник
Наличие крови в моче – гематурия – это симптом очень многих заболеваний мочеполовой системы, когда наблюдается повреждение кровеносных сосудов и выход клеток крови (эритроцитов) в мочевыводящие пути.
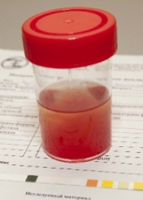
Различают макро- и микрогематурию. При макрогематурии кровь в моче определяется визуально, т.е. моча приобретает красный, иногда ржавый оттенок.
При микрогематурии моча имеет обычный цвет, но ее исследование под микроскопом показывает наличие 4-х и более эритроцитов в одном поле зрения.
Если вы обнаружили кровь в моче, сразу же обратитесь к специалистам. В отделении Урологии К+31 работают высокопрофессиональные врачи, которые помогут диагностировать причины появления крови в моче и назначить грамотное лечение.
Появление в моче эритроцитов возможно при самых разных патологических состояниях мочеполовой системы.
В первую очередь – это огромная группа воспалительных заболеваний самого разного уровня: гломеруло- и пиелонефрит, цистит, уретрит. У мужчин – простатит, везикулит и другие.
Во-вторых: травмы мочеполовой системы, когда происходит надрыв слизистых оболочек и повреждение сосудов.
В третьих: мочекаменная болезнь. В момент движения камни могут травмировать внутреннюю выстилку почки и кровеносные сосуды.
Четвертое состояние: системные заболевания соединительной ткани и васкулиты.
И наиболее значимая группа болезней, которые приводят к появлению крови в моче – опухоли органов мочеполовой системы. Практически в 90% случаев макрогематурия является первым признаком наличия злокачественного новообразования в мочевом пузыре.
При воспалительных заболеваниях кровь в моче, как правило, имеет характер микрогематурии. Сопровождается она повышением температуры, лихорадкой, болью в воспаленном органе.
Для травм характерно наличие следов от физического воздействия, боль в поврежденном органе, при этом чаще бывает макрогематурия.
О мочекаменной причине гематурии говорят почечные колики, боли в пояснице, наличие камней при УЗИ почек и мочевого пузыря.
Кровь в моче при системных заболеваниях кровеносных сосудов сочетается с такими симптомами, как мелкие кровоизлияния на коже и слизистых оболочках, длительное немотивированное повышение температуры тела до 37,0-37,5 ‘С.
При опухолях кровь в моче иногда является единственным признаком патологии – безболевая макрогематурия. Возникает она внезапно или после физической нагрузки. Так как опухоль имеет большое количество сосудов, то крови бывает очень много. В этих случаях она начинает выходить со сгустками, которые могут прерывать струю мочи или затруднять ее отхождение. После перемены положения тела струя может восстановиться до прежней интенсивности.
В тяжелых случаях сгустков бывает так много, что они не успевают выходить, накапливаются в пузыре и блокируют его. Такие состояния требуют экстренной медицинской помощи.
Гораздо реже при опухолях в мочеполовой системе (обычно на самых ранних стадиях) может выявляться микрогематурия, которую находят при профилактических осмотрах. Это состояние должно насторожить врачей и требует дальнейшего обследования пациента.
Безусловно, хроническая кровопотеря сопровождается снижением уровня гемоглобина, пациент становится бледным, апатичным, ухудшается память и внимание, появляются боли в области сердца.
Самый первый и главный этап диагностики наличия крови в моче – это тщательное изучение жалоб пациента и поиск симптомов, описанных выше. Это позволяет определить правильное направление дальнейшей диагностики и установления причины гематурии.
Так как кровь в моче чаще является симптомом опухоли, то необходимо выполнить весь спектр диагностических процедур, которые можно выполнить в К+31:
- УЗИ органов малого таза,
- рентгенологические исследования,
- цистоскопию с биопсией,
- КТ, МРТ и другие.
При наличии крови в моче, лечение зависит от конкретной причины данного симптома. Воспалительные заболевания, травмы и системная патология требуют выполнения комплексного консервативного лечения. При мочекаменной болезни проводят серию оперативного или безоперационного лечения камней.
Выявление опухоли мочевого пузыря является прямым показанием к ее радикальному удалению с помощью ТУР, открытой резекции или удаления органа.
Эффективное и радикальное удаление источника кровотечения с последующей профилактикой позволяет навсегда избавиться от появления крови в моче.
Все диагностические и лечебные мероприятия выполняются у нас, в медицинском центре К+31. Главная наша цель – вернуть здоровье для Вас, поэтому стоимость каждой конкретной манипуляции указана в прейскуранте и никаких дополнительных расходов пациенты не несут.
Мы держим в фокусе здоровье каждого нашего клиента и вместе достигаем поставленной цели.
источник
Кровотечение, после операции на почке.
Этиология кровотечения, возникшего в послеоперационном периоде, обычно ясна, так как оно является следствием перенесенной операции. Наиболее частой причиной ятрогенного периренального кровотечения является биопсия почки. На основании данных лучевых методов исследования частота кровотечения достигает М)%. В большинстве случаев данные кровотечения не приводят к тяжелым последствиям, не требуют оперативного вмешательства и останавливаются самостоятельно. Механизм травмы включает смещение клипсы или лигатуры, наложенной на сосуд, прямое повреждение сосуда или паренхимы ночки, диссекцию интимы сосуда, формирование артериовенозной фистулы или псевдоаневризмы. В зависимости от источника кровотечение может быть артериальным, венозным или смешанным — артериовенозным. Кроме почки, источником кровотечения могут быть селезенка, печень или примыкающие сосуды.
Открытые или лапароскопические вмешательства на почке
Иссечение оболочек кисты почки
- Чрескожные вмешательства.
- Нефролитотомия.
- Резекция уротелиальных опухолей верхних мочевыводящих путей.
- Эндопиелотомия.
- Криохирургия.
- Радиочастотная абляция.
Операции на почечных сосудах
- Ангиопластика и установка стента.
- Биопсия почки
Спонтанное кровотечение из почки часто является многофакторным, в отличие от послеоперационного Факторы риска включают недиагностированную опухоль почки (злокачественную или ангиомиолипому), терапию анти коагулянтам и и болезни крови (например, лейкемию, гемофилию, тромбоцитопению и антифосфолипидный синдром). Любой из этих факторов может осложнить обследование и лечение почечного кровотечения, возникшего в послеоперационном периоде.
Кровотечение следует подозревать у любого пациента, перенесшего открытое или лапароскопическое вмешательство на почке. Отсроченное кровотечение может начаться спустя 2—3 нед после перенесенной операции.
- Симптомы включают внезапно появившуюся и нарастающую боль в боку или животе, которая может сопровождаться тошнотой и рвотой.
- Клиническая картина включает гиповолемию, тахикардию, бледность кожного покрова.
- Гематурия и появление крови в месте послеоперационной раны или по дренажу — частые признаки кровотечения.
- Живот может быть локально увеличен и напряжен. При пальпации возможно выявление симптомов мышечного напряжения. Аускультативно может быть выявлено снижение перистальтики кишечника.
- Данные лабораторных методов включают снижение уровней гемоглобина и гематокрита, а также лейкоцитоз.
Компьютерная томография с внутривенным контрастированием является основным первичным методом диагностики источника и интенсивности кровотечения. Снимки, выполняемые в динамике, спустя 1 мин после внутривенного введения контрастного вещества, дают оптимальную картину состояния сосудистой системы почек. Дальнейшее выполнение данного исследования позволяет оценить паренхиму почки и периренальную анатомию, а также экскреторную функцию почки.
Кровотечение может возникнуть на любом этапе чрескожного оперативного вмешательства, включая создание доступа, дилатацию, нефроскопию или внутрипочечные манипуляции. В большинстве случаев источником кровотечения является случайно травмированная сегментарная артерия. Транспаренхиматозный заднелатеральный доступ является наиболее безопасным при выполнении чрескожных операций. При эндопиелотомии кровотечение может быть обусловлено травмой аномально идущего (пересекающего мочеточник) сосуда или других вариантов расположения кровеносных сосудов.
Обычно диагностика кровотечения при выполнении чрескожных оперативных вмешательств основывается на клинической картине — внезапном выделении крови из места пункции или нефростомического хода. Отсроченные кровотечения возникают приблизительно у 1% пациентов и обычно связаны с формированием артериовенозной фистулы или псевдоаневризмы артерии. В случае продолжающегося неконтролируемого кровотечения более предпочительно выполнение ангиографии, чем компьютерной томографии, так как она позволяет не только диагностирован, источник кровотечения, но и остановить его. При ангиографии возможно выявление артериовенозной фистулы, псевдоаневризмы артерии и экстравазации контраста, вызванной травмой сосуда. Иногда могут быть выявлены множественные сосудистые травмы
Начальный этап терапии направлен не только на стабилизацию состояния пациента, но и на оценку степени и скорости кровотечения с помощью соответствующих клинических, лабораторных и лучевых исследований. Реанимационные мероприятия при поступлении включают восстановление объема внутрисосудистой жидкости путем внутривенного введения растворов и переливания препаратов крови, в том числе свежезамороженной плазмы, факторов свертывания крови и тромбоцитов (при показаниях). Любое нарушение свертываемости крови должно быть выявлено и скорректировано. Как правило, проведение данной консервативной терапии позволяет остановить венозное кровотечение.
При возникновении кровотечения во время чрескожного оперативного вмешательства нужно сразу разместить большой проводник или соответствующий нефростомический дренаж для компрессии паренхимы. Кроме того, нефростомический дренаж может быть пережат, что способствует гемотампонаде чашечно-лоханочной системы почки. Если, несмотря на вышеуказанные меры, кровотечение не остановилось, возможно выполнение других инвазивных методов остановки кровотечения.
Необходимость выполнения других инвазивных методов остановки кровотечения зависит от состоянии пациента и ответа на консервативную терапию.
Ангиоэмболизация является методом выбора при продолжающемся кровотечении. Целями данного вмешательства являются полная окклюзия любого сосуда, явившегося источником кровотечения, и уменьшение степени коллатерального повреждения паренхимы почки, что может приводить к сегментарному некрозу. Это достигается точным определением причины кровотечения (включая травму сосуда, артериовенозную фистулу и псевдоаневризму артерии) и суперселективной эмболизацией сосуда.
В случае если эмболизация сосуда оказалась неэффективной и показатели гемодинамики нестабильны, показано выполнение диагностической операции через лапаротомный доступ. Первым шагом являются эвакуация крови и определение источника кровотечения. Прямая мануальная компрессия и тампонада источника кровотечения улучшают визуализацию. Обычно кровотечение из почки удается остановить путем наложения рассасывающихся швов с применением местных гемостатических матриц (например, Floseal или Surgiflo). Слепое наложение швов или скрепок не рекомендовано, так как это может ухудшить ситуацию. В случае травмы крупных сосудов может потребоваться помощь сосудистого хирурга. При травме селезенки показана экстренная спленэктомия. В большинстве случаев при повреждениях печени достаточно наложения швов и применения местных гемостатических средств. При продолжающемся почечном кровотечении у больных с ухудшающимся состоянием целесообразно выполнение нефрэктомии как наиболее безопасного метода лечения.
Наиболее частым осложнением, развивающимся после почечного кровотечения, возникшего в послеоперационном периоде, является снижение функций почки. Другие осложнения включают не только формирование псевдоаневризмы, артериовенозной фистулы, но и инфекционные осложнения.
В послеоперационном периоде почечное кровотечение необходимо подозревать у всех пациентов, перенесших оперативное вмешательство на почке. Если на фоне проводимой консервативной терапии не удалось добиться адекватного гемостаза, в целях остановки кровотечения и сохранения функций почки показана суперселективная ангиография с эмболизацией источника кровотечения. В тех редких случаях, когда эмболизация сосуда оказалась неэффективной, показана экстренная диагностическая лапаротомия. В данной ситуации жизнесохраняющей мерой может быть нефрэктомия.
источник
Основной метод лечения рака почки (РП) любой стадии – это его хирургическое удаление. Вследствие того, что этот вид злокачественной опухоли почти нечувствителен к химиотерапии и облучению, онкологи примерно в половине случаев наблюдают его послеоперационное распространение.
Чаще встречаются отдаленные метастазы. Местные рецидивы — явление редкое, но почти всегда ассоциирующиеся с неблагоприятным прогнозом.
Лечение возобновления злокачественного процесса не стандартизировано. Основная надежда возлагается на повторную операцию, другие методы лечения не доказали свою эффективность.
Рецидив – это повтор, возвращение. Это состояние, когда на месте удаленной опухоли вновь наблюдается рост карциномы с той же гистологической структурой.
При лечении почечноклеточного рака применяются следующие основные виды операций:
- Радикальная нефрэктомия – орган удаляется полностью вместе с окружающей ее клетчаткой, надпочечником и регионарными лимфоузлами.
- Нефрэктомия – удаляется только почка, без надпочечника и лимфоузлов.
- Резекция. Это органосохраняющая операция, при которой иссекается часть почки вместе с опухолью.
- Малоинвазивные методики уничтожения злокачественных очагов – криодеструкция, радиочастотная аблация, эмболизация. Для каждой из этих операций существуют свои показания, и зависят они от размеров опухоли и стадии процесса.
Вероятность рецидива рака почки существует как после радикальных, так и органосохраняющих операций. Несколько большая частота их после резекции почки совсем не означает, что от таких операций нужно отказываться.
Данные литературы, касающиеся местных рецидивов, очень скудны, единых рекомендаций и алгоритма нет. Опубликованы несколько исследований различных крупных клиник, описывающих собственный опыт наблюдений за пациентами, прооперированными по поводу рака почки. Из них можно сделать выводы:
- Частота развития этого события после радикальной нефрэктомии – от 2 до 4% (некоторые авторы указывают цифру до 14%).
- Рецидив рака почки после резекции встречается немного чаще, от 4 до 10%.
- Сроки повторного разрастания опухоли – от нескольких месяцев до нескольких лет в послеоперационном периоде (около 80% их возникает в первые 3 года).
- В половине случаев местное распространение сочетается с отдаленными метастазами.
Основные причины возвращения заболевания:
- Не полностью удаленная опухолевая ткань.
- Неадекватное иссечение регионарных лимфоузлов.
- Периоперационная имплантация злокачественных клеток (попадание клеток рака на окружающие ткани непосредственно во время операции).
- Отсутствие адъювантной (послеоперационной) терапии вследствие химио- и радиорезистентности почечноклеточного рака.
Большинство авторов выделяет следующие критерии, при которых риск повторного появления новообразования увеличивается:
- Гистологический тип опухоли. В 95% случаев рецидивирует светлоклеточный рак (однако он является и самым распространенным).
- Низкая степень дифференцировки по градации Фурмана.
- Наличие метастазов в лимфоузлах.
- Размеры (чем больше опухоль, тем выше риск).
- Осложнение в виде венозного тромбоза.
- Наличие отдаленных метастазов.
- Рецидивы выявляются чаще у больных, имевших клинические признаки первичной опухоли, чем у бессимптомных пациентов.
- Нерадикальность операции.
- Внебрюшинный доступ (люмботомия) сопряжен с большим процентом рецидивов, чем лапаротомический.
Возможно возникновение местного рецидива в оперированной почке или надпочечнике после резекции опухоли и локорегионарного – после радикальной нефрэктомии.
Локорегионарные рецидивы возникают в ложе удаленной почки, в забрюшинных лимфоузлах, в послеоперационном рубце.
Возврат заболевания может быть представлен одним опухолевым узлом или несколькими.
Повторные новообразования отличаются агрессивным инвазивным ростом, в половине случаев прорастают в соседние органы – печень, поджелудочную железу, селезенку, нижнюю полую вену, аорту, поясничную мышцу, толстый или тонкий кишечник.
В 40% случаев рецидивы протекают бессимптомно и обнаруживаются только во время очередного динамического наблюдения. Появление жалоб и клинических признаков считается плохим прогностическим критерием.
Местный рецидив после резекции почки будет вести себя так же, как и первичная опухоль. Она может проявляться болями, гематурией, общими и неопластическими признаками.
При локорегионарном росте почечных симптомов не будет, так как сама почка удалена. Клинические признаки возможны при прорастании опухоли в окружающие ткани, генерализации процесса (рецидив может метастазировать так же, как и первичная опухоль). Возврат заболевания проявлятся паранеопластическими симптомами.
При каких признаках можно заподозрить рецидив рака почки:
- Гематурия (появление крови в моче).
- Боли в поясничной области или подреберье ноющего характера, иногда по типу почечной колики.
- Немотивированная артериальная гипертензия.
- Слабость, потеря аппетита.
- Повышение температуры тела.
- Отеки ног.
- Варикоцеле у мужчин.
Локорегионарный рецидив на месте удаленного органа.
- Появление болей в спине при инвазии поясничной мышцы, нервных рецепторов.
- При прорастании в органы панкреатодуоденальной зоны боли локализуются в животе или подреберьях, имитируют панкреатит, холецистит, возможно развитие желтухи.
- Так же, как и первичная опухоль, рецидив сопряжен с риском развития тромбоза нижней полой вены, что проявится отеками ног, тромбофлебитами, расширением вен мошонки у мужчин.
- Инвазия в селезенку проявляется болями и тяжестью в левой половине живота.
- Прорастание кишечной стенки может спровоцировать примесь крови в кале или кровотечение, вызвать непроходимость кишки.
- Паранеопластические синдромы – слабость, утомляемость, субфебрильная температура, похудание, онемение конечностей.
Пациенты, оперированные по поводу рака почки, находятся под диспансерным наблюдением. Самое частое и доступное обследование – это анализы. Даже при отсутствии симптомов следует обращать внимание на:
- Снижение гемоглобина (анемия).
- Увеличение СОЭ.
- Повышение креатинина, мочевины, щелочной фосфатазы, ЛДГ, печеночных трансаминаз, билирубина, кальция.
- Микрогематурия (эритроциты в моче).
Любой отклонение этих показателей – повод для дальнейшего обследования. Специфических онкологических маркеров для рака почки не выявлено.
- Ультразвуковая диагностика. УЗИ – скрининговый метод, в 80-90% позволяет выявить опухоль более 1 см и увеличение лимфоузлов.
- КТ – компьютерная томография. Стандарт для диагностики как первичных опухолей, так и рецидивов. С точностью до 100% оценивает размеры, распространенность, прорастание в соседние органы, поражение лимфоузлов.
- МРТ – назначается иногда как уточняющее обследование при подозрении на опухолевый тромбоз, а также при аллергии на контраст.
Единых стандартов лечения рецидивов рака почки нет. Имеющиеся наблюдения и анализ различных методов показывает, что наиболее оправдано оперативное удаление опухолевой ткани. Предпринимаются попытки лечить его как рак четвертой стадии – иммунными и таргетными препаратами, однако эффективность такой терапии очень низкая.
Операция дает 51% трехлетней выживаемости (против 18% при консервативной терапии).
Всегда нужно стремиться к радикальному удалению всех очагов опухоли.
При возобновлении ракового роста в оперированной почке после резекции проводится обычно радикальная нефрэктомия с удалением лимфоузлов и надпочечника. Эффективность такой операции высокая, если вторая почка в удовлетворительном состоянии.
При локорегионарном рецидиве проводится иссечение опухолевой ткани в ложе удаленной почки. При прорастании новообразования в окружающие органы и проводятся комбинированные операции, если это технически возможно. Оправдана максимально агрессивная, направленная на радикальность, хирургическая тактика.
Вместе с иссечением рецидивной раковой опухоли может быть выполнена:
- Спленэктомия (удаление селезенки).
- Панкреатодуоденальная резекция.
- Резекция нижней полой вены.
- Иссечение поясничной мышцы.
- Резекция печени.
- Гемиколэктомия.
- Тромбэктомия из нижней полой вены.
Подобные расширенные и комбинированные операции сопряжены с высоким риском осложнений (до 30%) и летальности (до 15%). Однако отсутствие других альтернативных методов лечения не оставляет врачам и пациентам выбора.
Если проведение радикальной операции технически невыполнимо, проводится симптоматическое лечение. Консервативная терапия считается нецелесообразной.
Появление рецидива резко ухудшает прогноз пациентов с раком почки. 3-х летняя выживаемость таких больных – не более 30%. Хирургическое удаление опухоли повышает эту цифру до 50%. Применение таргетных и иммунопрепаратов никак не влияет на выживаемость, поэтому не оправдано.
Основные факторы, ухудшающие прогноз при рецидивах:
- Сроки возникновения (чем меньше времени прошло после первичной операции, тем хуже прогноз).
- Наличие жалоб у пациента. Бессимптомное течение расценивается как благоприятное течение.
- Распространение карциномы на лимфоузлы.
- Наличие более чем одного опухолевого узла.
- Врастание в соседние органы.
- Выявление отдаленных метастазов.
- Нерадикальность хирургического вмешательства.
Пациенты после оперативного удаления рака почки должны находиться под диспансерным патронажем. Частота обследований зависит от стадии заболевания.
| Размер первичной опухоли | Частота наблюдения | Обследования |
| Т1, Т2 (опухоль до 7см. в пределах почки). | Каждые 6 месяцев в течение 3-х лет; ежегодно до 5 лет. | Гемоглобин, креатинин, щелочная фосфатаза. УЗИ органов брюшной полости и забрюшинного пространства, рентгенография грудной клетки. |
| Т3 (прорастание в крупные вены и окружающие ткани); Т4 (прорастание в фасцию Героты и надпочечник). | Первый осмотр через 3 месяца. Каждые 6 месяцев в течение 3-х лет. Ежегодно в течение 3-10 лет. | Общеклинические анализы УЗИ или КТ брюшной полости и забрюшинного пространства, КТ легких. |
Повторные рецидивы после их хирургического удаления возникают у 47% пациентов, прогноз при этом значительно ухудшается.
источник
Рецидив рака почки – злокачественная опухоль, возникающая через некоторое время после радикального лечения онкологического поражения почки. Причиной развития являются недостаточная радикальность операции или недиагностированные метастазы в лимфоузлах и отдаленных органах. Рецидивы рака почки нередко протекают бессимптомно. Возможны также боли, гематурия, повышение АД, тошнота, рвота, отеки и увеличение подкожных вен нижних конечностей, гиперкальциемия, коагулопатия, анемия, слабость, похудание и гипертермия. Диагноз выставляют на основании анализов крови и мочи, урографии, МРТ, УЗИ и других исследований. Основным способом лечения является оперативное вмешательство.
Рецидив рака почки – повторное развитие злокачественного новообразования в зоне ранее удаленной первичной опухоли, пролеченного или недиагностированного метастаза. По различным данным, диагностируется у 1,4-3% пациентов, ранее перенесших радикальное оперативное вмешательство по поводу рака почки. Средний возраст пациентов составляет 50-55 лет, мужчины и женщины страдают одинаково часто. Симптомы рецидива рака почки могут появиться в срок от нескольких месяцев до нескольких лет.
Отмечается примерно равное распределение между тремя типами поражения: местными рецидивами, отдаленными метастазами и сочетанием локального рецидивирования и отдаленного метастазирования. Локальные рецидивы рака почки в зоне почечного ложа в 40% случаев имеют бессимптомное течение и выявляются при проведении очередного профилактического обследования, что обуславливает важность регулярного диспансерного наблюдения пациентов с раком почки в анамнезе. Лечение проводят специалисты в сфере онкологии, нефрологии и урологии.
Причиной возникновения рецидива в области удаленной неоплазии, лимфатическом узле либо отдаленном органе являются неудаленные или недиагностированные микроскопления «спящих» злокачественных клеток, которые могут месяцами или годами находиться в неактивном состоянии, а затем начать делиться, образуя новый очаг с такой же гистологической структурой, что и первичная опухоль. Иногда временной отрезок между удалением первичного новообразования и развитием рецидива рака почки составляет 10 и более лет.
Вероятность рецидивирования определяется гистологическим типом новообразования, уровнем дифференцировки клеток и стадией заболевания. Чаще всего выявляются рецидивы самой распространенной эпителиальной неоплазии почек – почечно-клеточного рака, составляющего 85% от общего количества онкологических поражений данного органа. Чем ниже уровень дифференцировки клеток – тем выше вероятность развития рецидива рака почки после радикального лечения. Риск рецидивирования существенно возрастает у больных с метастазами в регионарные лимфоузлы.
Клиническая симптоматика определяется локализацией и размером рецидивной неоплазии. Неоплазии, расположенные в области ложа удаленной почки, нередко протекают бессимптомно, что обусловлено наличием большого количества рыхлой клетчатки в данной анатомической зоне. При рецидиве рака почки с поражением парного органа (второй почки) выявляются гематурия, боли в поясничной области, нестабильность артериального давления с тенденцией к повышению, тошнота, рвота, нарушения свертываемости крови и гиперкальциемия.
При достаточном увеличении рецидива рака почки, расположенного в области ложа почки или в оставшейся почке, возникает сдавление кровеносных и лимфатических сосудов, проявляющееся отечностью нижней половины тела, варикозным расширением вен нижних конечностей и варикоцеле. Рецидивы в регионарных лимфоузлах также сопровождаются отеками и варикозным расширением вен. Симптомы отдаленных рецидивов рака почки зависят от локализации поражения. При прогрессировании онкологического процесса отмечается нарастание общей симптоматики: истощения, слабости, апатии, эмоциональной лабильности, склонности к депрессиям, анемии, гипертермии и раковой интоксикации.
Диагноз рецидива рака почки устанавливают с учетом анамнеза (наличие радикально пролеченного онкологического заболевания), жалоб, данных физикального осмотра и дополнительных диагностических процедур. При пальпации поясничной области в ряде случаев удается обнаружить опухолевидное образование. Вероятность пальпаторного выявления рецидива рака почки увеличивается при крупном узле, астеническом телосложении или истощении больного. Для оценки состояния почек и обнаружения анемии назначают анализ мочи, биохимический анализ крови и общий анализ крови.
Для определения локализации, диаметра и распространенности рецидива рака почки, а также оценки степени вовлеченности соседних анатомических образований назначают внутривенную урографию, УЗИ почек и МРТ почек. Окончательный диагноз выставляют с учетом данных биопсии и последующего гистологического исследования. Для выявления отдаленных метастазов при системных рецидивах рака почки проводят сцинтиграфию костей, УЗИ печени, рентгенографию грудной клетки и другие исследования.
Отличительной особенностью рака почки является нечувствительность опухоли к химиотерапии и лучевой терапии. Это существенно ограничивает возможности онкологов при лечении данной патологи и делает хирургические вмешательства основным способом сохранения жизни пациентов. При небольших локальных рецидивах рака почки возможно изолированное хирургическое вмешательство или операция с последующей иммунотерапией. Специалисты считают изолированные местные рецидивы достаточно перспективными для проведения успешной операции.
При рецидиве рака почки с лимфогенными метастазами ситуация ухудшается, объем оперативного вмешательства увеличивается. В качестве необходимых условий повторной резекции рассматривают удовлетворительное общее состояние больного, отсутствие тяжелой соматической патологии и временной промежуток продолжительностью не менее года с момента первой операции. При рецидивах рака почки с метастазами в легкие достоверное увеличение продолжительности жизни отмечается после резекции пораженного участка, однако, данный метод лечения не всегда применим из-за диссеминированного поражения легочной ткани или неблагоприятных перспектив, обусловленных удалением значительной части органа и последующим развитием дыхательной недостаточности.
Перспективным методом лечения отдаленных рецидивов рака почки является радиочастотная абляция – малоинвазивное вмешательство, в ходе которого в организм пациента через кожу вводят специальное устройство, а затем прицельно воздействуют на область рецидива рака почки тепловой энергией. Данная методика находится в стадии разработки и используется при метастазах в легких. Обязательным условием применения является отсутствие коагулопатии. При отдаленных солитарных метастазах других локализаций по возможности осуществляют хирургическую резекцию. Лечение множественных метастатических поражений при рецидиве рака почки является проблематичным из-за невозможности удаления всех очагов неоплазии. В подобных случаях применяют иммунохимиотерапию и симптоматические средства.
Прогноз при рецидиве рака почки определяется локализацией (местная опухоль, очаги в лимфоузлах или отдаленных органах), размером новообразования, количеством метастатических рецидивных поражений и временем возникновения рецидива. В качестве прогностически благоприятных факторов при рецидиве рака почки специалисты указывают солитарный характер опухоли, хирургическое лечение и возникновение рецидива спустя год или более с момента удаления первичной опухоли. Средняя пятилетняя выживаемость после радикального удаления местного рецидива рака почки составляет 55%, после адьювантной терапии – 18%, при отсутствии лечения – 13%. Резекция солитарного метастаза обеспечивает пятилетнюю выживаемость у 44% больных. При неполном оперативном удалении вторичных очагов до 5 лет с момента выявления метастазов удается дожить 14% пациентов, при использовании нехирургических методов лечения – 11% пациентов с рецидивом рака почки.
источник
