
Определив остаточное количество урины, можно судить о наличии самых разных патологий, которые, как правило, требуют немедленного лечения.
Мочевик ни при каких условиях не опорожняется полностью. Небольшой остаток мочи является приемлемым, а нормой данного показателя считается 10% от общего объема мочевика. У здорового взрослого человека, объем мочевика составляет 320 – 350 мл у женщин и 350 – 400 мл у мужчин. Следовательно, нормальным показателем остаточной урины считается 35 – 40 мл.
Критичным показателем принято считать остаток мочи в размере 50 мл. Такое количество урины приводит к застою, развитию большого количества бактерий, интоксикации организма.
Нормы остатка мочи у детей колеблются, зависимо от их возраста:
- новорожденные детки до 3 месяцев – 2 – 3 мл;
- в 1 год – до 5 мл;
- 2 – 4 года до 7 мл;
- 4 – 10 лет до 10 мл;
- 10 – 13 лет – 20 мл;
- подростковый возраст (14 – 16 лет) – 25 – 35 мл;
- взрослые – 35 – 40 мл (в некоторых случаях до 50 мл).
Остаток урины образуется в связи с различными патологиями, причем далеко не все из них имеют отношение к мочеполовой системе. Все причины можно условно разделить на 3 группы:
- Обструктивные.
- Воспалительно-инфекционные.
- Неврологические.
К обструктивным относят все заболевания, которые препятствуют полноценному опорожнению мочевика, а именно:
-
мочекаменная болезнь;
- полипы мочеточников и мочевика;
- аденома простаты;
- новообразования;
- миома матки;
- киста яичников;
- деструктивное нарушение мочевых каналов.
Уже с самого названия становиться, что причины воспалительно-инфекционного характера, вызваны наличием инфекции и воспалительных процессов мочевых органов. К таким относят:
- цистит;
- уретрит;
- пиелонефрит, гломерулонефрит;
- баланит;
- гнойные нарывы мочевого пузыря.
К данной группе можно отнести абсолютно все заболевания инфекционного характера, которые вызывают отечность уретры и поражение мышечной ткани мочевика.
Все неврологические причины основаны на снижении или полном отсутствие контроля за процессом мочеиспускания, который обеспечивает центральная нервная система. Как правило, в таких случаях мочеполовые органы абсолютно здоровы и прекрасно функционируют, но мышечная ткань теряет свою способность сокращаться, а человек не ощущает наполненность мочевика. В медицине такую проблемы выделяют, как нейрогенный мочевой пузырь. Причиной тому могут служить:
- рассеянный склероз;
- патологии центральной нервной системы (в основном врожденные);
- травмы спинного и головного мозга;
- хронические прогрессивные заболевания суставов и костей (остеохондроз, радикулит, артрит, артроз);
- позвоночная и брюшная грыжа.
Аденома простаты является доброкачественной гиперплазией простаты. Его характерным признаком является увеличение предстательной железы в объеме, что приводит к увеличению общего количества тканевых клеток. За счет гиперплазии происходит уплотнение ткани.

На начальных этапах человек не чувствует никаких изменений, но уже через некоторое время процесс мочеиспускания становится более трудным. Связано это с утолщением стенок мочевых путей. Мужчина замечает, что струя мочи становится более слабой, дабы полноценно опорожнить мочевик необходимо задействовать небольшие усилия (напрячь мышцы).
Если болезнь долгое время остается без лечения, постоянное напряжение при мочеиспускании значительно ослабляет мышцы, они становятся менее чувствительными. В скором времени исчезает чувствительность, что приводит к неполноценному опорожнению во время мочеиспускания. Такое состояние медики называют – парадоксальной ишурией, когда не в состоянии справить нужду за счет отсутствия мышечного тонуса.
Как правило, основными признаками наличия остаточной мочи в пузыре являются симптомы заболеваний, которые и стали ее причиной. Сюда можно отнести:
-
боли, зуд, жжение во время мочеиспускания;
- частые позывы справить нужду;
- струя мочи очень вялая и часто прерывается;
- боли в уретре;
- изменения цвета и физических свойств мочи.
Если говорить лишь о факте остатка урины, то главным симптомом будет жуткий дискомфорт, который испытывает больной при постоянно напряженном мочевом пузыря.
Мочевик растягивается и увеличивается в размерах, создавая большое давление на прилегающие к нему внутренние органы.
Еще одним признаком станет двойное испражнение. После мочеиспускания, больной возвращается к привычным делам, но уже через две минуты он вновь испытывает позыв, так как мочевой пузырь был опорожнен не полностью.
Остаточная моча опасна тем, что на первых этапах не имеет никаких симптомов, а заболевание переходит в более тяжелую форму. Чтобы понять в чем кроется причина, необходимо пройти полный ряд медицинских исследований:
-
общий осмотр у гинеколога или уролога;
- биохимический анализ крови;
- анализ мочи по Нечипоренко;
- посев мочи;
- мазок слизистых тканей половых органов.
После всех проведенных выше анализов, необходимо установить точный объем остаточной мочи. Делают это при помощи УЗИ в два этапа. Сперва больной должен подготовится. Утром, за два часа до проведения ультразвукового исследования, необходимо выпить большое количество воды (1,5 – 2 литра).
Объем воды укажет врач, основываясь на массе тела. Первый этап подразумевает исследование с полным мочевиком. Далее, больному необходимо помочиться, после чего исследование покажет количество оставшейся жидкости.
Еще одним эффективным методом определения остатка урины является цистоскопия. К сожалению, данная процедура имеет множество противопоказаний, поэтому ее редко используют в конкретном случаи.
Как уже было сказано, в силу особенностей строения каждого организма, существует большой риск недостоверности результатов проведенных исследований. Чтобы получить точные данные об остатке мочи, необходимо пройти УЗИ как минимум трижды, с перерывами в несколько дней. Если данные каждого из исследований будут совпадать, тогда можно говорить о том, что исследование было информативным и точным.
Очень часто остаточную мочу диагностируют ошибочно. Человек может принимать различные седативные, антигистаминные, спазмолитические препараты, которые имеют мочегонный эффект, что существенно сказывается на результатах обследования.
Также большую роль имеет поза, которую принимает человек во время мочеиспускания. Делать это лучше всего сидя, с ровной спиной (90°), чтобы исключить давление на мочевик.
Лечение полностью зависит от первопричины, вызвавшей остаточную мочу, и в первую очередь направлено на восстановление проходимости мочевыводящих путей. Оно может включать этиотропную терапию, катетеризацию и оперативное вмешательство.
- Этиотропная терапия. Прием противоинфекционных, противовирусных препаратов, антибиотиков, способствующих подавлению неблагоприятной микрофлоры (если причиной стали инфекционный цистит или уретрит). При мочекаменных заболеваниях, используют средства, способствующие растворению и быстрому отводу камней из почек. Если причиной являются неврологические расстройства, лечение направлено на восстановление контроля мышечной ткани. Дополнительно могут назначаться противовоспалительные препараты.
-
Оперативное вмешательство. Если речь идет о почечной недостаточности либо о деформации мочевого пузыря, исправить положение сможет лишь операция. Также операцию проводят при мочекаменной болезни, если размер камней слишком большой, а медикаменты неспособны их вывести.
- Катетеризация. Если остаток мочи слишком большой, для его безболезненного выведения, в уретру устанавливают специальный катетер. Уретру пациента предварительно дезинфицируют, после чего постепенно вводят смазанный глицерином катетер. Процесс довольно болезненный и неприятный. Как правило, катетер ставят на определенное время (5-6 дней), пока пациент находится в стационаре, но в редких случаях устанавливают постоянный катетер.
Остаток урины в мочевике выше нормы может вызвать серьезные нарушения работы не только мочевой системы, но и всего организма. На этом фоне возникает гидронефроз, воспаление почек, почечная недостаточность.
При абсолютном здоровье, моча полностью стерильна. Но согласно практике, за всю жизнь, человеческий организм приобретает огромное количество различных вирусов, микробов и бактерий, к которым постепенно вырабатывает иммунитет. Все эти бактерии и микробы частично попадают в мочу.
При больших объемах скапливаемой урины, они начинают активно размножаться, создавая опасность интоксикации организма. Зараженная моча при мочеиспускании способна вызывать сильное раздражение слизистых тканей мочевыводящих путей, провоцируя уретрит, цистит, простатит.
В запущенных формах, происходит поражение матки и яичников у женщин, что вызывает полное бесплодие. У мужчин это может вызвать отсутствие эрекции.
источник

Один из вариантов исследования состояния выделительной системы организма – УЗИ мочевого пузыря с определением остаточной мочи. О том, как проводится этот вид диагностики, что показывает и какая подготовка к нему необходима, читайте далее.
Во время исследования визуализируются особенности строения органа, а также рассчитывается точное количество жидкости, оставшейся после мочеиспускания (остаточная моча). Объем остаточной мочи в норме по УЗИ составляет примерно 20–40 мл.
Направляет на УЗИ мочевого пузыря уролог, нефролог, терапевт. Ультразвуковое обследование назначается при следующих симптомах и жалобах:
- нарушения мочеиспускания;
- выделение мочи только в 2 этапа;
- болевые ощущения в процессе мочеиспускания;
- задержка выделения мочи;
- боли в пояснице и надлобковой области;
- недержание мочи;
- появление в моче примеси крови, слизи, гноя;
- отклонения от нормы в анализах мочи;
- травмы живота и паховой области;
- почечная колика;
- чувство распирания в нижней части живота.
С помощью ультразвукового обследования мочевого пузыря и определения объема остаточной мочи можно поставить точный диагноз при следующих патологиях:
- мочекаменной болезни;
- цистит;
- свищи и дивертикул мочевого пузыря;
- варикозное расширение вен;
- уретроцеле;
- кистозные образования;
- опухоли;
- аномалии развития.
Во время диагностики пузырь должен быть расправлен и содержать примерно 300 мл мочи. В противном случае врач не сможет увидеть особенности строения органа, что затруднит выявление патологии и постановку диагноза. Для наполнения органа необходимо либо не мочиться на протяжении 4–6 часов, либо примерно за час до обследования выпить 1 литр воды без газа и после этого не посещать туалет.

Противопоказаний к проведению ультразвукового обследования практически нет. Его можно выполнять в любом возрасте и сколь угодно часто. Определенные сложности могут возникнуть при нарушении целостности кожных покровов в нижней части живота. Это затрудняет перемещение датчика аппарата и служит противопоказанием для нанесения контактного геля.
Ультразвуковое исследование проводится в положении пациента лежа на медицинской кушетке. Врач располагает датчик ультразвукового сканера над лобковой костью и перемещает его сначала в поперечном, а затем в продольном направлении от лобка до уровня пупка. Ультразвуковые волны по-разному отражаются стенками органа и его содержимым, что обеспечивает четкую визуализацию его внутреннего строения.
Исследование органа через переднюю брюшную стенку – самый популярный вариант УЗИ. При наличии клинических показаний проводят чрезректальное или чрезвагинальное (у женщин) введение датчика аппарата. Кроме того, возможно выполнение чрезуретрального доступа, когда сканер локализуется в уретре. Этот метод применяется крайне редко, так требует предварительной медикаментозной подготовки и анестезии, также высок риск повредить мочевыводящий канал.
При выявлении каких-либо патологических образований больного просят повернуться сначала на правый, а затем на левый бок. Для проведения УЗИ мочевого пузыря с остаточной мочой пациента просят помочиться, после чего с помощью сканнера оценивают количество оставшейся жидкости.
Длительность обследования составляет 5–15 минут. Заключение врача выдается больному на руки сразу после окончания диагностики.
Трансабдоминальное и трансректальное УЗИ можно пройти в больнице или медцентре, проводящем ультразвуковые обследования. Его цена зависит от престижности клиники и категории врача, выполняющего диагностику, и лежит в диапазоне от 800 до 2000 руб. Транс уретральное обследование проводят только в специализированных стационарах.
Причины повышения объема остаточной мочи специалист озвучивает в этом видео.
Основные параметры, определяемые в ходе ультразвукового исследования и, служащие диагностическими критериями:
-
Форма и контуры органа. В норме очертания органа ровные, без заметных впадин или выпуклостей. Форма может варьировать от округлой до яйцевидной.
- Структура. Мочевой пузырь выглядит на снимке как поглощающее ультразвук (эхонегативное) образование, окруженное светлым контуром, представляющим собой стенку органа. Ее толщина должна быть одинакова на всем протяжении и составляет 2–4 мм.
- Объем. У женщин пузырь вмещает 250–50 мл, у мужчин 300–700 мл жидкости. Объем остаточной мочи в норме по УЗИ у мужчин не должен превышать 50 мл, у женщин 20–40 мл.
источник
Когда после мочеиспускания измеряется остаточная моча в мочевом пузыре, норма составляет 30-40 мл у взрослых и 3-4 мл у детей. При превышении 50 мл следует обращаться к врачу. Важно заметить, что данное явление считается не обособленным заболеванием, а лишь симптомом другого более сложного патологического процесса.
Опасность превышения норм заключается в том, что без лечения количество остаточной мочи в пузыре будет увеличиваться, что может создать огромные проблемы. Кроме того, само заболевание, породившее этот симптом, будет прогрессировать. Осложнения, которые дает эта проблема, могут привести к нарушению функционирования почек, хроническим циститам, пиелонефритам, нефропатии, рефлюксам, дивертикулам. В редких случаях могут возникать даже гидронефрозы.
В общем случае остаточная моча считается в норме, если ее количество после опорожнения не превышает 10% мочевого пузыря. Опасность заключается в том, что на первых порах не ощущается существенного дискомфорта или болей. Просто чуть дольше проходит мочеиспускательный процесс, немного чаще. Именно это способствует тому, что болезнь развивается, переходит в более тяжелую стадию. А это потом приводит к осложнениям и трудностям в лечении.
Вторая стадия характеризуется более явными проявлениями, но и тут много шансов спутать с простудой, например. Боли в пояснице, лихорадка, ознобы – все это неоднозначные симптомы. В норме или нет остаток мочи после опорожнения, проверять многим людям, не имеющим медицинских знаний, просто не приходит в голову. Это порождает некоторое пренебрежение со стороны больного.
В плане анализов наблюдается увеличение лейкоцитов в крови. Параллельно такие симптомы могут быть характерны для заболевания уросепсис, которое часто приобретает злокачественную форму.
Болезни, которые увеличивают остаточную мочу в мочевом пузыре, в большинстве своем являются патологиями мочеполовой системы:
- проблемы с нервной регуляцией мочеиспускательного процесса, например, при травмах позвоночника, заболеваниях спинного мозга или повреждениях в области таза с последующим нарушением функционирования органов;
- переохлаждения в зоне малого таза;
- атония (ослабление тонуса) мышц мочевого пузыря;
- нарушение проходимости мочеиспускательного канала;
- стриктуры уретры или шейки мочевого пузыря;
- мочекаменная болезнь в мочевом пузыре;
- цистит, уретрит;
- гиперплазия простаты;
- тяжелая форма сахарного диабета;
- разного рода аденомы, фиброзы, опухоли.
Проблемы нервной регуляции стоит уточнить. В некоторых случаях мочевой пузырь выдает ложные импульсы. Это когда остаток мочи в норме, а в мозг идет сигнал, что есть превышение. Это приводит к тому, что центральный отдел нервной системы перестает нормально реагировать на такие сигналы. В результате происходит нарушение процесса иннервации (реакции нервных импульсов) мочевого пузыря. Такое состояние может возникать при разного рода воспалительных процессах:
Все это воспалительные процессы в тазобедренной области и почках (последние являются частью мочевыводящей цепи).
В первую очередь патология обнаруживается простой пальпацией (ощупыванием) или перкуссией (простукиванием пальцами) в области мочевого пузыря.
Для уточнения ситуации (или при относительно небольших объемах заполнения остаточной мочой пузыря) применяется УЗИ после процесса мочеиспускания.
В некоторых случаях проводятся уродинамические исследования:
- Урофлоуметрия. Замер объема испускаемой мочи за определенное время.
- Цистометрия. Измерение давления в мочевом пузыре во время процесса испускания мочи.
- Электромиография. Применяется для оценки работы мышц мочевого пузыря.
- Уретропрофилометрия. Оценка качества функционирования сфинктеров и стенок уретры.
Эти анализы необходимы не столько для диагностики неполного опорожнения мочевого пузыря, сколько для уточнения причин этого явления.
Кроме того, у мужчин дополнительно назначается обследование предстательной железы, как правило, с помощью пальпации или ректального УЗИ. Последнее является весьма информативным, поскольку позволяет осматривать простату в непосредственной близости. Ректальное УЗИ дает возможность точно определить, есть ли гиперплазия простаты, или деформация кишечника, обнаруженная при пальпации, имеет другие причины. Таким образом, проведение УЗИ крайне важно.
Непосредственно терапии, которая бы эффективно позволяла нормализовать мочевой пузырь, нет, поскольку, как уже отмечалось ранее, это не самостоятельная болезнь, а лишь симптом другой, более серьезной патологии. Лечение назначается для самого заболевания, породившего данный симптом. При успешной терапии болезни проблема остаточной мочи в мочевом пузыре тоже устраняется.
Дополнительным фактором лечения является назначение антибиотиков и уросептических препаратов, которые препятствуют развитию бактериальных инфекций и вторичных осложнений, пока будет лечиться основное заболевание.
В качестве некоторой профилактики, при атонии мышц мочевого пузыря, с целью недопущения растягивания стенок последнего назначается картер для выведения мочи. В этом случае при частичной потере чувствительности вырабатывается рефлекс выведения мочи по часам. Тут важно не допустить растягивания стенок мочевого пузыря, иначе проблема с его опустошением будет хронической.
Дополнительная литература: Вишневский А. А., Лившиц А. В. Болезни мочеполовой системы.
источник
Мочевыделительная система человека сформирована так, что в здоровом организме после произведённого акта мочеиспускания в мочевом пузыре остаётся незначительное количество урины. Её называют остаточной мочой. Это важный показатель правильного функционирования этой системы, так как если количество остаточной мочи сильно превышает норму, это свидетельствует о серьёзной патологии.
Количество остаточной мочи сильно зависит от таких физиологических показателей, как пол и возраст. К примеру, у мужчин эта норма выше, чем у женщин, ввиду большего объёма мочевого пузыря.
| Категория обследуемых | Количество остаточной мочи |
| Новорождённые | 3 мл |
| Дети первого года жизни | 5 мл |
| До 4 лет | 7 мл |
| До 10 лет | 10 мл |
| До 16 лет | 20 мл |
| Женщины | 40 мл |
| Мужчины | 50 мл |
Стоит отметить, что значения, указанные в таблице, являются ориентировочными. Небольшое отклонение от этих показателей вовсе не указывает на наличие какой-либо патологии нижних мочевыводящих путей. Основным критерием нормы при подсчёте остаточной мочи является её содержание в мочевом пузыре в количестве не более 10% от общего объёма полости органа.
Появление излишков остаточной мочи могут вызвать и спровоцировать многие заболевания и нарушения:
- Цистит. Под циститом понимается наличие воспалительных процессов в мочевом пузыре. Заболевание, как правило, поражает женщин, что объясняется анатомическими особенностями строения мочевыводящих путей у них. Вследствие воспаления нарушаются функции мочевого пузыря, в том числе сократительная, за счёт чего и происходит мочеиспускание. Это приводит к неполному опорожнению, вследствие чего в полости органа остаются излишки урины.
При цистите воспаляется слизистая оболочка мочевого пузыря, что вызывает нарушение сократительной функции (позывы возникают часто, но полного опорожнения может не происходить)
- Простатит. Это наиболее частая причина появления патологии у мужчин. Воспаление предстательной железы увеличивает её в размере, в результате чего возможно сдавливание уретры и, как следствие, неполное мочеиспускание. Схожие же механизмы образования избытка остаточной мочи наблюдаются и при опухолях простаты как доброкачественных (аденома), так и имеющих злокачественное течение.
Увеличенная предстательная железа сдавливает уретру, что приводит к неполному опорожнению мочевого пузыря
- Цистолитиаз. Это заболевание, вызываемое наличием песка или камней в мочеточниках, способно вызывать их обструкцию (перекрытие), что приводит к застою урины в мочевом пузыре.
- Нейрогенный мочевой пузырь. Данное заболевание связано патологией функционирования вегетативной нервной системы. Нарушается сократительная способность мочевого пузыря, что приводит к застою урины в его полости.
Кроме указанного выше, к возникновению патологии могут приводить травмы органа, оперативные вмешательства, системные патологии.
Основными признаками, свидетельствующими о том, что мочевой пузырь не полностью опорожняется, являются:
- дискомфорт внизу живота и паховой области;
- боли ломящего характера;
- позывы к повторному мочеиспусканию;
- чувство неудовлетворённости актом мочеиспускания.
Указанные выше признаки являются специфическими для данного нарушения, но учитывая тот факт, что образование излишков остаточной мочи не является самостоятельной патологий, а лишь следствием иных заболеваний мочеполовой системы, на первое место выходят симптомы, которые к ним и относятся:
- ощущение боли, жжения и зуда во время акта мочеиспускания;
- небольшая, прерывистая струя мочи;
- изменение цвета урины, наличие в ней крови и гноя.
Когда количество остаточной урины в мочевом пузыре незначительно превышает физиологическую норму, это состояние никакими симптомами себя не проявляет. На этом этапе заподозрить патологию практически невозможно. Наличие этого нарушения, как правило, выявляется по результатам обследований, связанных с иными заболеваниями (простатитом, циститом), когда болезнь переходит в тяжёлую форму. Медицинское обследование при этом проходят, как правило, по назначению уролога или гинеколога. К основным диагностическим методикам относятся:
- Общий анализ мочи. Это весьма информативный метод, позволяющий заподозрить наличие инфекционных поражений, воспалительных процессов мочевыводящих путей. Об этом будут свидетельствовать обнаруженные лейкоциты, эритроциты, эпителиальные клетки. Это исследование позволяет определить основные показатели урины, как то:
- цвет;
- кислотность;
- объём;
- консистенцию;
- наличие белка, конкрементов, посторонних вкраплений.
- Анализ мочи по Нечипоренко. При помощи данного исследования выявляется количество лейкоцитов и эритроцитов, содержащихся в моче, а отклонение их от нормы может свидетельствовать об инфекционно-воспалительных процессах.
- Мазок со слизистой уретры. Данное исследование направлено на выявление патогенной микрофлоры, обитающей в мочевыделительных путях и приводящей к урогенитальным инфекциям.
Мазок из уретры у мужчин вызывает неприятные, порою болезненные ощущения, но он с высокой точностью позволяет определить проблемы мочеполовой системы и назначить правильное лечение
Вышеприведённые исследования направлены на диагностику заболеваний, которые вызывают излишки остаточной мочи. Для определения же её количества проводится ультразвуковое исследование.
Техника его выполнения заключается в следующем:
- Обследуемый за 2 часа до начала исследования выпивает около полутора литров жидкости.
- На первом этапе УЗИ проводится с наполненным мочевым пузырём.
- Затем пациента просят помочиться, после чего оценивается количество оставшейся в полости органа урины.
Данный метод является наиболее детальным и точным.
С таким методом исследования пришлось мне столкнуться, когда моя 4-летняя дочка жаловалась на боли в нижней части живота. Первый этап исследования прошёл у нас хорошо. Выпить литр сока для ребёнка не составило труда. Но когда нас отправили в туалет, который находился тут же за дверью, начались проблемы. В незнакомых условиях ребёнок напрочь отказывался помочиться. Мы промучались минут 10, прежде чем мочеиспускание всё-таки случилось. Но из-за стрессовой для ребёнка обстановки, по-видимому, мочевой пузырь опорожнился не полностью, и остаточная моча в нём намного превышала норму. Учитывая второстепенность именно этого метода, повторное УЗИ нам не назначили, но врач признал, что результат можно подвергнуть сомнению именно потому, что ребёнок слишком мал и не смог полностью выполнить необходимые условия диагностики.
Лечение при избытке остаточной мочи заключается в первую очередь в избавлении от причин, вызвавших патологию:
- При цистите и иных воспалительных заболеваниях мочевыводящих путей широко используются антибиотики для устранения патогенной микрофлоры (пенициллины — Амоксициллин, цефалоспорины — Цефтриаксон). Уреаплазмоз и микоплазмоз успешно лечатся при помощи противомикробных средств, в частности, Метронидазола.
- Терапия простатита также может требовать применения антибиотиков, если болезнь вызвана инфекционными агентами. При аденоме простаты, наличии опухолевых образований возможно проведение хирургической операции.
- Наличие в мочевыводящих путях конкрементов, затрудняющих отток мочи, является показанием к приёму спазмолитиков (Но-шпы), лекарственных средств, растворяющих камни (Аллопуринол). В исключительных случаях возможно оперативное вмешательство.
- При проблемах с нарушением иннервации мочевого пузыря показаны:
- приём холинолитиков (Атропин), которые регулируют работу сфинктера органа;
- лечение антидепрессантами при расстройствах нервной системы;
- физиотерапия (электрофорез), направленная на активизацию рефлекторных способностей сфинктеров.
Если количество остаточной урины слишком велико вследствие полного отсутствия мочеиспускания, что может возникнуть на фоне наличия в мочевыводящих путях конкрементов или при запущенной аденоме простаты у мужчин, то необходимо провести катетеризацию для её выведения. Суть этой процедуры заключается во введении через уретру в мочевой пузырь специального катетера, через который возобновится нарушенный отток мочи. Данная процедура производится исключительно в условиях стационара.
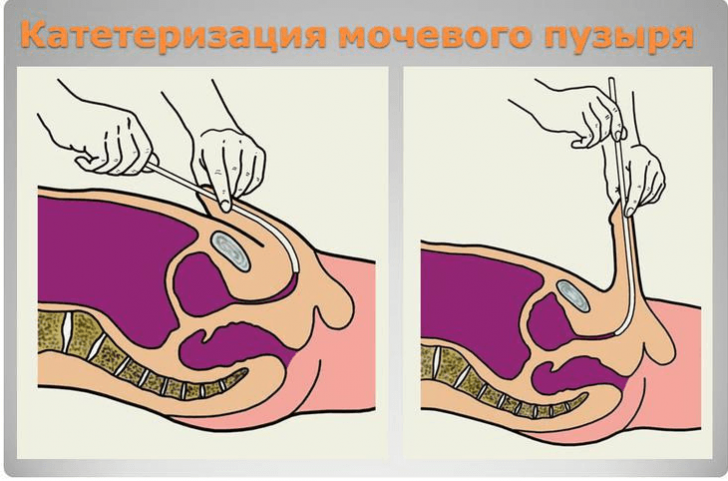
Прогноз лечения зависит непосредственно от причины, вызвавшей эту патологию. При своевременной и адекватно назначенной терапии прогноз в большинстве случаев благоприятный: устранение причины нормализует процессы полного оттока мочи.
Избыток остаточной мочи способен вызвать серьёзные осложнения:
- воспалительные заболевания почек;
- гидронефроз;
Гидронефроз — это патологическое расширение почечных чашечек и лоханки, которое возникает из-за нарушения оттока мочи
- хроническую почечную недостаточность.
У женщин остаточная моча может спровоцировать инфицирование и воспаление органов репродуктивной системы.
Основой профилактики остаточной мочи является своевременная диагностика и лечение инфекционно-воспалительных заболеваний мочевыводящих путей, простатита, мочекаменной болезни. Среди общих рекомендаций стоит выделить:
- соблюдение правил личной гигиены;
- отказ от случайных половых связей;
- правильное, сбалансированное питание;
- физическую активность.
Предупредить заболевания мочевого пузыря поможет обогащение рациона продуктами, которые препятствуют развитию инфекции, обладают мочегонным свойством:
Для нормального отделения мочи также не стоит забывать о питьевом режиме. В сутки следует выпивать не менее 1,5 литров чистой воды.
При любых проблемах, связанных с патологиями мочеиспускания (зуде, резях, боли, чувстве неудовлетворения после посещения туалета), необходимо как можно быстрее обратиться к врачу. Подобные нарушения хорошо поддаются терапии, однако при отсутствии лечения вероятность тяжёлых осложнений весьма высока.
источник
Нейрогенный мочевой пузырь у детей — распространенное заболевание, которое диагностируется примерно у 10% детей разного возраста.
Заболевание сопровождается нарушением процесса мочеиспускания, когда ребенок слишком часто испытывает потребность опорожнить мочевой пузырь, либо напротив, позывы к мочеиспусканию наблюдаются крайне редко.
Патология считается опасной, так как не только ухудшает качество жизни маленького пациента, доставляя ему значительные неудобства, но и может в дальнейшем привести к развитию серьезных осложнений, таких как цистит, пиелонефрит, почечная недостаточность.
Как остановить диарею у ребенка? Узнайте об этом из нашей статьи.
Нейрогенный мочевой пузырь — заболевание, возникающее вследствие нарушения нервного регулирования процесса мочеиспускания.
При этом нарушаются процессы накапливания урины в полости мочевого пузыря, и процесс его опорожнения.
Известно, что у детей самого младшего возраста процесс мочеиспускания представляет собой безусловный рефлекс. По мере роста ребенка данный рефлекс становится все более сложным, позывы к опорожнению мочевого пузыря регулируются уже нервными центрами головного и спинного мозга.
Соответственно, к 3-4 годам ребенок уже сам может контролировать мочеиспускание. При таком заболевании как нейрогенный мочевой пузырь, этот контроль частично либо полностью утрачивается.
Привести к возникновению и развитию патологии могут многочисленные негативные факторы. К числу таких причин относят:
- повышенный уровень гормона эстрогена (женский половой гормон). Именно поэтому нейрогенный мочевой пузырь чаще наблюдается у девочек, нежели у мальчиков;
- заболевания и поражения нервной системы (например, при родовой травме);
- опухолевые образования доброкачественной или злокачественной формы, грыжи, локализующиеся в области позвоночного столба;
- ДЦП;
- энцефалит;
- аномалии развития позвоночника в крестцовом отделе;
- нарушения работы вегетативной нервной системы;
- нарушение развития органов мочевыделительной системы;
- патологии развития гормонопродуцирующих органов.
В чем причина частых носовых кровотечений у детей? Ответ узнайте прямо сейчас.
Существуют различные критерии классификации, в соответствии с которыми заболевание принято разделять на несколько разновидностей.
| Критерии классификации | Разновидности заболевания |
| Степень тяжести |
|
| Характер изменений |
|
О симптомах и лечении малой мозговой дисфункции у ребенка читайте здесь.
В зависимости от формы патологии, клинические проявления различны.
| Гипорефлекторная форма | Гиперрефлекторная форма |
|
|
Для постановки диагноза врач проводит опрос маленького пациента или его родителей на предмет беспокоящих жалоб, количества позывов к мочеиспусканию и объема выделяемой мочи.
Для подтверждения диагноза и получения более детальной информации используют дополнительные диагностические методы, такие как:
- общий и биохимический анализ крови;
- анализ мочи (общий, на наличие бактериальной инфекции, по Зимницкому, по Нечипоренко);
- урография, пиелография;
- рентген, МРТ и КТ органов брюшной полости и мочевыводящей системы;
- инструментальные исследования головного мозга и позвоночника.
Как лечить нейрогенную дисфункцию мочевого пузыря? Для устранения причин и симптомов нейрогенного мочевого пузыря у ребенка используют медикаментозные препараты, применяют также нелекарственную терапию.
В тяжелых случаях ребенку требуется хирургическое вмешательство.
Выбор того или иного способа лечения зависит от возраста ребенка, степени тяжести и формы патологии.
Назначают следующие группы лекарственных препаратов:
- Антихолинергические препараты для нормализации работы нервных клеток (Атропин).
- Холиномиметики — препараты для восстановления активности биохимических систем организма (Ацеклидин).
- Гормональные препараты для повышения синтеза простагландина (Индометацин).
- Антидепрессанты (Мелипрамин).
- Средства для улучшения мозговой активности (Пантогам).
- Аминокислоты (Глицин).
- Препараты, нейтрализующие действие кальция (Нифедипин).
- Успокоительные средства на растительной основе (настойка валерианы).
- Витаминные комплексы.
- Иммуномодуляторы (Левамизол).
Рекомендации по лечению мигрени вы найдете на нашем сайте.
Данный вид терапии не менее важен, чем прием назначенных врачом лекарств. Для наступления положительной динамики у ребенка, страдающего нейрогенным мочевым пузырем, родителям необходимо:
- Ограждать малыша от стрессов и ситуаций, травмирующих его психику.
- Создавать условия для полноценного ночного сна. Кроме того, малыш должен дополнительно отдыхать в течении 1-2 часов и в дневное время. Важно следить, чтобы ребенок не проявлял чрезмерную активность перед отходом ко сну.
- Как можно чаще выводить ребенка на прогулку.
- Следить за тем, чтобы ребенок совершал акт мочеиспускания в определенное время. Интервалы между посещениями туалета необходимо постепенно увеличивать.
Положительный терапевтический эффект дают такие методы лечения как упражнения Кегеля, физиопроцедуры (в частности, электрофорез, лечение лазером, теплом, ультразвуком).
Оперативное вмешательство назначается при тяжелом течении заболевания, или в том случае, когда консервативные способы терапии не дают должного эффекта.
Операция осуществляется при помощи эндоскопа, который через небольшой прокол вводят в область мочевого пузыря. В зависимости от характера имеющихся нарушений в ходе операции выполняют следующие действия:
- В устье мочеточника вводят определенное количество коллагена, что способствует повышению эластичности данного участка, и, соответственно, нормализации процесса выведения мочи.
- Иссечение шейки мочевого пузыря.
- Операция для нормализации работы скопления нервных клеток (ганглий), принимающих участие в регуляции процесса мочеиспускания.
- Увеличение объема мочевого пузыря.
Нейрогенный мочевой пузырь — нарушение процессов накопления и выведения мочи — заболевание, которое может передаваться по наследству.
Так, если у родителей ребенка наблюдались подобные явления, риск развития патологии у их потомства очень велик.
Заболевание требует серьезного лечения, однако, прием медикаментозных препаратов до достижения ребенком возраста 6-7 лет, не оправдан.
Важно понимать, что справиться с проявлениями заболевания можно только в том случае, если ребенку будут созданы комфортные условия для бодрствования и отдыха, спокойная атмосфера в семье и детском коллективе.
Как правило, при своевременном выявлении и лечении заболевания прогноз на исцеление благоприятный. При отсутствии терапии возможно развитие серьезных осложнений, вплоть до стойкого нарушения работы мочевыводящих органов и развития почечной недостаточности.
Что такое лямблиоз у ребенка? Читайте об этом тут.
На сегодняшний день не существует каких — либо действенных мер по предотвращению развития патологии, чтобы снизить риск ее возникновения. Необходимо вовремя выявлять и устранять заболевания, которые могут послужить причиной нейрогенного мочевого пузыря.
Нарушение периодичности и процесса мочеиспускания — серьезная проблема, негативно влияющая на качество жизни ребенка, мешающая его социальной адаптации в коллективе.
Кроме того, данная проблема может привести к возникновению более серьезных заболеваний, представляющих угрозу для здоровья и жизни крохи.
Именно поэтому нарушение мочеиспускания — тревожный симптом, который нельзя оставлять без внимания.
Главная » Мочевой пузырь » Остаточная моча в мочевом пузыре у ребенка
Достаточно частым явлением на практике урологов считается наличие остаточной мочи. Это та часть мочи, которая задерживается в мочевом пузыре, несмотря на произведенное мочеиспускание.
При этом человек будет ощущать неполную опорожненность, из-за чего ему придется немного задержаться в туалетной комнате, чтобы вторая порция урины вышла, либо же «приложить усилия» – напрячь мышцы пресса и высвободить остаток мочи.
Хотя есть ряд пациентов, которым не известен такой дискомфорт при имеющейся патологии.
Подобное отклонение встречается у мужчин, у женщин и даже у детей. Если у ребенка или у Вас начала образовываться остаточная моча, то с этим симптомом нужно сразу же показаться урологу.
Именно так описывают свое состояние пациенты на приеме у специалиста. Причин для наличия остаточной мочи может быть очень много. Основные среди них это:
- Неспособность стенок мочевого пузыря к сокращению по причине какого-либо нарушения.
- Препятствие в мочевом пузыре или мочеиспускательном канале, мешающее нормальному оттоку мочи.
- Расстройство взаимосвязанности в движениях между мышцами вследствие поражения иннервирующих нервных окончаний. Касается детрузора (отвечающего за выведение урины) и сфинктера (предназначенного для задержания урины в пузыре).
- Нейрогенность мочевого пузыря, при заболеваниях головного либо спинного мозга и при поражении нервных ганглиев.
- Употребление препаратов из группы антихолинергиков и других средств, способствующих угнетению распространяющихся нервных импульсов.
- Тяжелые запоры, в процессе которых переполненная прямая кишка начинает оказывать давление на мочевой пузырь, из-за чего тот немного смещается и тем самым сужает внутреннее отверстие уретрального канала.
- Сахарный диабет, болезнь Паркинсона и рассеянный склероз способствуют задержке мочи в мочевом пузыре.
- Выполнение хирургических операций, произведенных на любом из органов в малом тазу, и допускающих повреждение нервов в этой области грозит развитием остаточной мочи.
- Задержка мочи у женщин может быть признаком генитального герпеса, при котором появляется сильная болезненность, и отек нижней части мочеиспускательной системы.
В детском возрасте наиболее вероятная причина описываемого расстройства мочеиспускания кроется в сфинктерно-детрузорной диссинергии.
При хронической задержке мочи в мочевом пузыре происходи ее регулярный застой, что само по себе противоестественно, а значит и небезопасно. В первую очередь начинает нарастать давление. Сначала в мочеточниках, затем в почечных лоханках, после чего под его воздействием расширяются почечные канальца, а вслед за этим поражается самый ключевой орган в мочевой системе – почки.
Если остаточная моча это постоянное явление, то:
- не исключена возможность образования конкрементов, как в мочевом пузыре, так и в выше расположенных структурах;
- в мочевыводящих путях складываются благоприятные условия для обитания и активности в них инфекций;
- самое страшное последствие – это почечная недостаточность, которая развивается при продолжительном застое мочи.
Для людей пожилого возраста это расстройство не менее опасно, по причине высокого риска заражения урогенным сепсисом, в ходе которого инфекция по кровяному руслу распространяется по всему организму, поражая каждый его элемент.
Если развилась острая задержка мочи, то она может сопровождаться сильной болью в малом тазу, которую нельзя игнорировать, потому что такие действия чреваты разрывом мочевого пузыря или мочевым перитонитом.
При нормальных условиях в мочевом пузыре после опорожнения не должно вообще ничего оставаться. Но 10% от всего объема считается допустимым значением, благодаря чему удалось построить зависимость для разных возрастных групп:
- у новорожденных остаточная моча будет в пределах нормы, если она не станет превышать 3 миллилитров;
- в первый год жизни интервал возрастает до 5 миллилитров;
- до 4-х лет верхняя граница увеличивается до 7 миллилитров;
- к 10-ти годам мочевой пузырь вырастает намного больше, а значит, норма составляет до 10 миллилитров;
- за последующие 4 года нормальное значение варьируется в пределах до 20 миллилитров;
- у детей старше 14 лет максимальная отметка это 40 миллилитров;
- для взрослых норма остаточной мочи составляет 50 миллилитров.
Очень информативным диагностическим методом является ультразвуковое исследование мочевого пузыря с целью определения остаточной мочи в нем. Для этого пациенту нужно за час до УЗИ выпить порядка полтора литра воды и не опорожняться.
По истечению 60-ти минут его укладывают спиной на кушетку, смазывают область внизу живота специальным гелем, где потом УЗИст начинает водить датчиком по коже.
Когда будут известны все основные размерные показатели, человека просят сходить в туалет, после чего процедуру повторяют, для сравнения размера полного и опорожненного мочевого пузыря.
Это дает возможность установить количество остаточной урины, и сравнить его с эталонным значением.
Напоминаем, что для взрослого человека это 50 миллилитров.
Иногда застой мочи может быть хроническим либо обостряться. В таких случаях подбирается адекватное лечение. Оно прорабатывается исходя из причины, которая создала подобные неблагоприятные условия для мочеполовой системы и направляется против нее.
Если состояние больного критическое, ему могут установить катетер. Некоторые люди умеют делать это самостоятельно, так как подобные «вспышки» у них являются периодическим явлением.
Затем определяют истинную патологию, приводящую к данному состоянию.
- Если этому поспособствовала мочекаменная болезнь, то в первую очередь нужно заняться удалением или дроблением конкрементов.
- При опущении мочевого пузыря или других проблемах, когда необходимо проведение хирургической операции, прибегают к кольпопексии (у женщин) и к цистостомии (у мужчин).
- Когда имеется какое-то препятствие на мочевом пути, все усилия направляются на его устранение любым эффективным путем.
СКИДКИ для всех посетителей MedPortal.net! При записи через наш единый центр к любому врачу, Вы получите цену дешевле, чем если бы напрямую обратились в клинику. MedPortal.
net не рекомендует заниматься самолечением и при первых симптомах советует незамедлительно обращаться к врачу. Лучшие специалисты представлены у нас на сайте тут.
Воспользуйтесь рейтингом и сервисом сравнения или просто оставьте ниже заявку и мы подберем вам отличного специалиста.
Друзья! Если статья была для Вас полезной, поделитесь пожалуйста ей с друзьями или оставьте комментарий.
Остаточная моча – это количество продуктов жизнедеятельности, которое остается в мочевом пузыре человека после того, как тот сходил в туалет.
Этот признак считается патологией, как у детей, так и у взрослого человека. Но, здесь все же очень важно определить именно количество этой остаточной мочи.
Если оно превышает определенную норму, то в таком случае, у человека подозревают наличие урологического заболевания.
Остаточная моча проявляется чаще всего именно в детском возрасте. Причины этого явления могут скрываться за нарушением работы мочевого пузыря, а именно:
- Недостаточное сокращение стенок мочевого пузыря, вследствие чего, моча не выталкивается из него в полном объеме;
- Нарушение работы сфинктера, то есть, той стенки, которая находится между мочевым пузырем и мышцами, преграждающими мочеиспускательный канал. В результате – моча застаивается в мочевом пузыре и не выходит наружу.
В медицинской практике действительно огромное значение имеет явление остаточной мочи.
Ведь если моча остается в организме человека и не выводится из него на протяжении длительного промежутка времени, то в таком случае это ведет к стремительному ухудшению самочувствия.
Вслед за недержанием мочи у человека развиваются такие симптомы, как: позывы к частому мочеиспусканию, недостаточное количество выделяемой мочи, недержание мочи, инфицирование мочевого пузыря.
У человека с застаиванием мочи в организме повышается давление внутреннего органа. За этим следует ряд осложнений самочувствия человека, начиная от инфицирования и воспалительных процессов, заканчивая нарушением работы почек.
В остаточной застоявшейся моче начинают стремительно размножаться болезнетворные бактерии, что ведет к распространению инфекции и отложению камней в почках.
У здорового человека мочевой пузырь в норме должен опорожняться полностью, без какого-либо остатка мочи. Допускается только 10% остатка мочи в зависимости от возрастного объема пациента, то есть, у ребенка это будет 3-5 мл мочи, у взрослого – до 50 мл.
Если объем остаточной мочи превышает допустимую норму, то это говорит о том, что у человека начали развиваться урологические инфекционные или же воспалительные процессы. Чтобы действительно подтвердить или же опровергнуть диагноз необходимо очень точно измерить количество остаточной мочи.
При этом важно, чтобы соблюдались определенные условия к процессу мочеиспускания – комфортные психологические условия, привычная неболезненная поза при мочеиспускании.
Чтобы определить объем остаточной мочи нужно прибегнуть к медицинской диагностике. В домашних условиях у вас не получится определить – какое именно количество мочи осталось в мочевом пузыре, а какое вышло из него. Поэтому, и применяют метод катетеризации мочевого пузыря или же метод абдоминального УЗИ.
Более простой способ и точный способ определения остаточной мочи – это введение катетера. Но, его все же рекомендовано использовать для взрослых пациентов, а не для детей. В детских поликлиниках объем остаточной мочи определяют с помощью УЗИ диагностики. Врач-узист измеряет ширину мочевого пузыря, его высоту, а также длину.
Определение объема остаточной мочи достаточно часто может иметь ложноположительные результаты. Почему так происходит? Потому что измерение в норме нужно проводить именно тогда, когда человек сходил в туалет. То есть, буквально через 5 минут он должен прийти в кабинет диагностики. Но, это идеальный вариант.
Как правило, между последним мочеиспусканием и проведением УЗИ исследования проходит приличное количество времени. За этот временной промежуток у человека начинает скапливаться порция мочи.
Еще одним фактором, который может повлиять на получение ложных результатов является прием мочегонных лекарственных препаратов или же большого количество воды накануне.
К примеру, если человек перед сдачей анализа выпил мочегонное, то у него начинает стремительно накапливаться моча – приблизительно 10 мл мочи в минуту.
Несложно посчитать, что за 10 минут у человека в мочевом пузыре собирается 100 мл мочи.
Некоторые пациенты не могут нормально сходить в туалет в больничных условиях из-за определенных дискомфортных условий. Соответственно, у них будет наблюдаться избыточное количество мочи.
Чтобы результат на определение остаточной мочи был достоверным, необходимо в обязательном порядке провести анализ не менее 3 раз (лучше более).
Если у определенного человека нарушен процесс мочеиспускания и при этом он не обращается за медицинской помощью и никак не исследует данную ситуацию, то в таком случае у человека начинают развиваться патологии.
Признак остаточной мочи в мочевом пузыре приводит к возникновению и стремительному развитию заболеваний почек, а именно:
- К развитию хронического пиелонефрита;
- К образованию камней в почках (в большинстве случаев эта проблема решается только хирургическим путем);
- К уретриту;
- Гидронефрозу;
- Нарушению работы почек и почечной недостаточности как таковой.
На ранних сроках нарушения функционирования мочевого пузыря и образования в нем остаточной мочи еще можно откорректировать это состояние с помощью медикаментов. В запущенном состоянии болезни прибегают к госпитализации и лечению посредством хирургических методов.
Лечение задержки мочи в тяжелых случаях приводит к катетеризации резиновым катетером. Такое лечение проводится только в условиях стационара, дома правильно ввести катетер не получится (катетер вводится в уретру).
Постоянный катетер вводится на несколько суток и обрабатывается растворами Фурадонина, Нитроксолина, а также другими антибактериальными средствами.
В домашних условиях вы можете обрабатывать половые органы теплой водой, чтобы способствовать мочеиспусканию. Если этот метод оказывается неэффективным, то в уретру вводят 2% раствор Новокаина или раствор Пилокарпина. Не пробуйте в домашних условиях вводить катетер, так как это грозит инфицированием мочевого пузыря.
После каждого посещения туалета в мочевике присутствует остаточная моча. Это небольшой объем урины, который остается в мочевом пузыре после мочеиспускания и не свидетельствует о патологии.
Если объем увеличивается, врачи говорят о начале патологических изменений в мочевом пузыре или уретре и рекомендуют пройти обследование.
Когда в мочевике скапливается большое количество остаточной мочи, у человека появляется неприятное ощущение постоянного желания помочится, при этом нужно прилагать усилие, чтобы вытолкнуть весь объем мочи.
В силу того, что строение и размер органов у каждого человека разный и зависит от телосложения и наследственности, показатели будут индивидуальны и могут меняться. Норма остаточной мочи у мужчин и у женщин колеблется между 40—45 мл. У детей этот объем меняется и растет с возрастом.
У ребенка сразу после рождения остаточная урина обнаруживается в размере менее 3 мл. У годичных деток объем мочи после освобождения от урины составляет до 5 мл. У деток в 4-годичном возрасте мочевой пузырь содержит до 7 мл урины после посещения туалета. У 10-летних детей количество остаточной урины составляет до 10 мл.
С возрастом мочевой пузырь растет, и объем мочи после мочеиспусканий увеличивается и доходит до объема 20 мл в возрасте 15 лет.
К трем годам у малыша режим дневного и ночного мочеиспускания должен полностью сформироваться.
Если же у него периодически происходят непроизвольные мочеиспускания, причем вне зависимости от степени наполнения мочевого пузыря, перед засыпанием или во время сна, в период бодрствования, это повод для визита к врачу.
Подобные симптомы у детей могут свидетельствовать о серьезном недуге – нейрогенная дисфункция мочевого пузыря у детей, лечение которой представляет достаточно трудоемкий процесс. При данной патологии нарушается резервуарная и эвакуаторная функция органа, что может послужить причиной развития цистита, хронической почечной недостаточности, гидронефроза, пиелонефрита.
Нейрогенный мочевой пузырь доставляет много проблем ребенку, поскольку, помимо физических страданий, он становится причиной психологического дискомфорта и мешает нормально адаптироваться в социальной среде, особенно среди сверстников.
При такой патологии, как нейрогенная дисфункция мочевого пузыря у детей, причины ее возникновения чаще всего имеют неврологическую природу.
Выделяют следующие причины нейрогенного мочевого пузыря у детей:
- органическое поражение ЦНС;
- врожденные пороки;
- развитие опухолевых и воспалительных процессов в позвоночнике;
- родовые травмы и спинномозговая грыжа.
Причиной недуга может быть функциональная слабость мочеиспускательного рефлекса.
Связаны эти изменения с гипоталамо-гипофизарной недостаточностью, поздним созреванием микционных центров, нарушениями деятельности вегетативной нервной системы. Развитие заболевания зависит от характера, уровня и степени поражения нервной системы.
Девочки больше подвержены недугу. Этим они обязаны гормону эстрогену, который существенно повышает чувствительность рецепторов детрузора.
Заболевание классифицируется по разным признакам. По рефлекторным изменениям органа различают:
- гиперрефлекторный, при котором спастическое состояние детрузора возникает в фазу накопления мочи. Гиперрефлекторное нарушение чаще всего связано с поражением нервных окончаний в головном мозгу человека. Данный вид расстройства характеризуется невозможностью удерживать мочеиспускание. Урина не успевает скопиться в органе, при небольшом наполнении происходит позыв к его опорожнению;
- норморефлекторный;
- гипорефлекторный, характеризующийся гипотонией детрузора во время выделения жидкости. К такому состоянию приводит нарушение работы нервной системы крестца. Мышцы органа при этом ослабляются, он не может опорожниться самостоятельно. Стенки его постепенно растягиваются, и он увеличивается в размерах. Это расстройство не доставляет болевых ощущений, но способствует расслаблению мышц сфинктеров, что вызывает недержание. Урина, поднимающаяся по мочеточникам в лоханки, вызывает в них очаги воспалительных процессов.
По степени приспособленности органа к наполнению мочой недуг подразделяется на:
Дисфункция органа протекает:
- в легкой форме. Характерно частое дневное мочеиспускание, энурез, недержание мочи, вызванное стрессовой ситуацией;
- в среднетяжелой форме. Возникает синдром ленивого мочевого пузыря и нестабильного пузыря;
- в тяжелой форме. Появляются серьезные нарушения в деятельности органа: детрузорно-сфинктерное расстройство, урофациальный синдром.
Гиперактивный пузырь может вызвать тяжелый цистит, при котором орган подвергается сморщиванию.
Нейрогенный мочевой пузырь у детей симптомы вызывает, такие как различные нарушения акта мочеиспускания, степень тяжести и частота проявлений которых зависит от уровня поражения нервной системы.
Симптомами гиперактивности, преобладающими у малышей, являются частые мочеиспускания маленькими порциями, недержание мочи и энурез.
Ребенок старшего возраста часто посещает туалет ночью, при этом испытывает дискомфорт во время опорожнении органа. Гипоактивная форма нарушения характеризуется отсутствием желания опорожнить орган, а после акта мочеиспускания нет ощущения освобождения от жидкости.
Часто возникают боли в мочевом канале, а воспалительные процессы в пузыре вызывают цистит. Также при накоплении урины вследствие низкой активности органа в нем образуются конкременты.
Недержание урины у девочек в период полового созревания возникает при большой физической нагрузке и проявляется в испускании маленьких порций мочи. При ленивом пузыре мочеиспускание происходит редко, чередуясь с недержанием жидкости, а также сопровождается запорами и инфекциями.
Нейрогенная гипотония органа приводит к нарушению кровотока в почках, рубцеванию почечной паренхимы и сморщиванию почки, нефросклерозу.
Первоначальная диагностика заболевания включает сбор анамнеза недуга. Доктор собирает сведения о наличии подобных заболеваний в семье, о травмах и патологиях нервной системы.
Дальнейшее выяснение причин болезни подразумевает комплексное обследование с обязательным консультированием у педиатра, уролога, нефролога, детского невролога и психолога.
Для выявления возможных нарушений со стороны почек у детей назначают биохимический анализ крови, пробу Зимницкого, анализ мочи по Нечипоренко и бактериологическое исследование урины.
Уролог при нейрогенном пузыре назначает ребенку:
- УЗИ почек и мочевого пузыря, при котором определяется уровень остаточной мочи;
- микционную цистографию;
- обзорную и экскреторную урографию;
- компьютерную томографию и МРТ почек;
- эндоскопическое обследование;
- сцинтиграфию.
Важным моментом в диагностике является сбор данных о количестве выпитой жидкости и выделенной мочи.
Для подтверждения или исключения патологии со стороны ЦНС ребенку назначают ЭЭГ и Эхо-ЭГ, а также рентгенографию, исследование головного мозга.
При таком недуге, как нейрогенный мочевой пузырь у детей, лечение зависит от тяжести протекания болезни и возникновения сопутствующих недугов.
Состоит оно из медикаментозной и немедикаментозной терапии, а при необходимости подключается хирургическое вмешательство.
Успех лечения зависит от соблюдения режима дня, включающего дневной сон и прогулки. Важно оградить ребенка от психотравмирующих ситуаций. Ребенку доктор может назначить курс лечебной физкультуры.
Физиотерапия включает в себя электрофорез, магнитотерапию, электростимуляцию органа. При гипотонии ребенка принудительно высаживают на горшок каждые три часа, либо устанавливают катетер.
Детям с гипотонией уринозного пузыря назначают:
- уросептические препараты в небольших дозах;
- нитрофураны;
- нитроксолин;
- иммунотерапию;
- травяные сборы.
Эндоскопическое хирургическое вмешательство включает:
- резекцию шейки мочевого пузыря;
- имплантацию коллагена в устье мочеточника.
По показаниям объем органа увеличивают с помощью цистопластики. Психотерапевтические методы помогут выявить психологическую причину возникновения недуга.
Гомеопатические средства способны помочь только при легких формах нарушений.
Народная аптека рекомендует заваривать листья брусники, обладающие мочегонным и антисептическим действием.
Это свойство растения применяют при низкой активности органа.
Энурез лечат шалфеем и отваром шиповника. Полезно при недуге пить детям морковный сок.
От вовремя поставленного диагноза и правильно подобранного лечения зависит прогноз нейрогенного мочевого пузыря у детей.
Без осложнений вылечивается гиперактивность детрузора. Если в органе постоянно скапливается урина, увеличивается риск развития инфекций мочевыводящих путей и функциональных нарушений почек.
Профилактика осложнений заключается в раннем выявлении и вовремя начатом лечении дисфункции органа, а также заболеваний, связанных с поражением мозга. Синдромом нейрогенного пузыря страдает 10% детей.
Недержание мочи при неправильном лечении может привести к серьезным осложнениям: циститу, пиелонефриту, почечной недостаточности.
А что говорит про нейрогенный мочевой пузырь у детей Комаровский? Смотрите видео:
Нейрогенный пузырь у детей является расстройством, связанным с неправильным наполнением и опорожнением органа вследствие нарушения механизмов нервной регуляции.
Проявляется заболевание неконтролируемыми, частыми или редкими актами мочеиспусканиями, недержанием или задержкой мочи, инфицированием мочевых путей.
Для постановки диагноза врач назначает лабораторные, ультразвуковые, рентгенологические, эндоскопические и уродинамические исследования.
Лечение недуга у детей требует комплексного подхода, включающего медикаментозную терапию, физиопроцедуры, лечебную физкультуру, а при тяжелых формах недуга – хирургического вмешательства. При правильно подобранном лечении прогноз заболевания весьма благоприятный. И запомните, в вопросе о том, как лечить нейрогенный мочевой пузырь у детей, форум и советы соседей – вам не помощники.
Нейрогенный мочевой пузырь у детей – функциональные расстройства наполнения и опорожнения мочевого пузыря, связанные с нарушением механизмов нервной регуляции. Нейрогенный мочевой пузырь у детей может проявляться неконтролируемыми, учащенными или редкими мочеиспусканиями, ургентными позывами, недержанием или задержкой мочи, инфекциями мочевых путей.
Диагноз нейрогенного мочевого пузыря у детей ставится по данным лабораторных, ультразвуковых, рентгенологических, эндоскопических, радиоизотопных и уродинамических исследований. Нейрогенный мочевой пузырь у детей требует комплексного лечения, включающего медикаментозную терапию, физиопроцедуры, ЛФК, хирургическую коррекцию.
Нейрогенный мочевой пузырь у детей – резервуарная и эвакуаторная дисфункция мочевого пузыря, обусловленная нарушением нервной регуляции мочеиспускания на центральном или периферическом уровне.
Актуальность проблемы нейрогенного мочевого пузыря в педиатрии и детской урологии обусловлена высокой распространенностью заболевания в детском возрасте (около 10%) и риском развития вторичных изменений мочевыводящих органов.
Зрелый, полностью контролируемый днем и ночью, режим мочеиспускания формируется у ребенка к 3-4 годам, прогрессируя от безусловного спинального рефлекса до сложного произвольно-рефлекторного акта.
В его регуляции принимают участие кортикальные и субкортикальные центры головного мозга, центры спинальной иннервации пояснично-крестцового отдела спинного мозга, периферические нервные сплетения. Нарушение иннервации при нейрогенном мочевом пузыре у детей сопровождается расстройствами его резервуарно-эвакуаторной функции и может стать причиной развития пузырно-мочеточникового рефлюкса, мегауретера, гидронефроза, цистита, пиелонефрита, хронической почечной недостаточности. Нейрогенный мочевой пузырь значительно снижает качество жизни, формирует физический и психологический дискомфорт и социальную дезадаптацию ребенка.
В основе нейрогенного мочевого пузыря у детей лежат неврологические нарушения разного уровня, приводящие к недостаточной координации активности детрузора и/или наружного сфинктера мочевого пузыря при накоплении и выделении мочи.
Нейрогенный мочевой пузырь у детей может развиваться при органическом поражении ЦНС вследствие врожденных пороков (миелодисплазии), травм, опухолевых и воспалительно-дегенеративных заболеваний позвоночника, головного и спинного мозга (родовой травме, ДЦП, спинномозговой грыже, агенезии и дисгенезии крестца и копчика и др.
), приводящих к частичному или полному разобщению супраспинальных и спинальных нервных центров с мочевым пузырем.
Нейрогенный мочевой пузырь у детей может быть обусловлен неустойчивостью и функциональной слабостью сформировавшегося рефлекса управляемого мочеиспускания, а также нарушением его нейрогуморальной регуляции, связанным с гипоталамо-гипофизарной недостаточностью, задержкой созревания микционных центров, дисфункцией вегетативной нервной системы, изменением чувствительности рецепторов и растяжимости мышечной стенки мочевого пузыря. Основное значение имеет характер, уровень и степень поражения нервной системы.
Нейрогенный мочевой пузырь чаще встречается у девочек, что связано с более высокой эстрогенной насыщенностью, повышающей чувствительность рецепторов детрузора.
По изменению пузырного рефлекса различают гиперрефлекторный мочевой пузырь (спастическое состояние детрузора в фазу накопления), норморефлекторный и гипорефлекторный (гипотония детрузора в фазу выделения).
В случае гипорефлексии детрузора рефлекс на мочеиспускание возникает при функциональном объеме мочевого пузыря, значительно превышающем возрастную норму, в случае гиперрефлексии – задолго до накопления нормального возрастного объема мочи.
Наиболее тяжелой является арефлекторная форма нейрогенного мочевого пузыря у детей с невозможностью самостоятельного сокращения полного и переполненного мочевого пузыря и непроизвольным мочеиспусканием.
По приспособленности детрузора к нарастающему объему мочи нейрогенный мочевой пузырь у детей может быть адаптированный и неадаптированный (незаторможенный).
Нейрогенная дисфункция мочевого пузыря у детей может протекать в легких формах (синдром дневного частого мочеиспускания, энурез, стрессовое недержание мочи); среднетяжелых (синдром ленивого мочевого пузыря и нестабильного мочевого пузыря); тяжелых (синдром Хинмана – детрузорно-сфинктерная диссенергия, синдром Очоа – урофациальный синдром).
Нейрогенный мочевой пузырь у детей характеризуется различными расстройствами акта мочеиспускания, тяжесть и частота проявлений которого определяется уровнем поражения нервной системы.
При нейрогенной гиперактивности мочевого пузыря, преобладающей у детей раннего возраста, отмечаются учащенные (> 8 раз/сутки) мочеиспускания малыми порциями, ургентные (императивные) позывы, недержание мочи, энурез.
Постуральный нейрогенный мочевой пузырь у детей проявляется только при переходе тела из горизонтального положения в вертикальное и характеризуется дневной поллакиурией, ненарушенным ночным накоплением мочи с нормальным объемом ее утренней порции.
Стрессовое недержание мочи у девочек пубертатного возраста может возникать при физической нагрузке в виде упускания небольших порций мочи. Для детрузорно-сфинктерной диссинергии характерны полная задержка мочеиспускания, микции при натуживании, неполное опорожнение мочевого пузыря.
Нейрогенная гипотония мочевого пузыря у детей проявляется отсутствующими или редкими (до 3-х раз) мочеиспусканиями при полном и переполненном (до 1500 мл) мочевом пузыре, вялым мочеиспусканием с напряжением брюшной стенки, ощущением неполного опорожнения из-за большого объема (до 400 мл) остаточной мочи.
Возможна парадоксальная ишурия с неконтролируемым выделением мочи вследствие зияния наружного сфинктера, растянутого под давлением переполненного мочевого пузыря. При ленивом мочевом пузыре редкие мочеиспускания сочетаются с недержанием мочи, запорами, инфекциями мочевыводящих путей (ИМП).
Нейрогенная гипотония мочевого пузыря у детей предрасполагает к развитию хронического воспаления мочевых путей, нарушению почечного кровотока, рубцеванию почечной паренхимы и формированию вторичного сморщивания почки, нефросклероза и ХПН.
При наличии расстройств мочеиспускания у ребенка необходимо проведение комплексного обследования с участием педиатра, детского уролога, детского нефролога, детского невролога и детского психолога.
Диагностика нейрогенного мочевого пузыря у детей включает сбор анамнеза (семейная отягощенность, травмы, патология нервной системы и др.), оценку результатов лабораторных и инструментальных методов исследования мочевой и нервной системы.
Для выявления ИМП и функциональных нарушений со стороны почек при нейрогенном мочевом пузыре у детей выполняют общий и биохимический анализ мочи и крови, пробу Зимницкого, Нечипоренко, бактериологическое исследование мочи.
Урологическое обследование при нейрогенном мочевом пузыре включают УЗИ почек и мочевого пузыря ребенку (с определением остаточной мочи); рентгенологическое исследование (микционную цистографию, обзорную и экскреторную урографию); КТ и МРТ почек; эндоскопию (уретроскопию, цистоскопию), радиоизотопное сканирование почек (сцинтиграфию).
Для оценки состояния мочевого пузыря у ребенка отслеживают суточный ритм (количество, время) и объем спонтанных мочеиспусканий при нормальном питьевом и температурном режиме. Высокую диагностическую значимость при нейрогенном мочевом пузыре у детей имеют уродинамическое исследование функционального состояния нижних мочевых путей: урофлоуметрия, измерение внутрипузырного давления при естественном заполнении мочевого пузыря, ретроградная цистометрия, профилометрия уретры и электромиография.
При подозрении на патологию ЦНС показано проведение ЭЭГ и Эхо-ЭГ, рентгенографии черепа и позвоночника, МРТ головного мозга ребенку.
В зависимости от типа, тяжести нарушений и сопутствующих заболеваний при нейрогенном мочевом пузыре у детей используют дифференцированную лечебную тактику, включающую немедикаментозную и медикаментозную терапию, хирургическое вмешательство.
Показано соблюдение охранительного режима (дополнительный сон, прогулки на свежем воздухе, исключение психотравмирующих ситуаций), прохождение курсов ЛФК, физиотерапии (лекарственного электрофореза, магнитотерапии, электростимуляции мочевого пузыря, ультразвука) и психотерапии.
При гипертонусе детрузора назначают М-холиноблокаторы (атропин, детям старше 5 лет – оксибутинин), трициклические антидепрессанты (имипрамин), антагонисты Ca+ (теродилин, нифедипин), фитопрепараты (валерианы, пустырника), ноотропы (гопантеновая кислота, пикамилон).
Для лечения нейрогенного мочевого пузыря с ночным энурезом у детей старше 5 лет применяют аналог антидиуретического гормона нейрогипофиза – десмопрессин.
При гипотонии мочевого пузыря рекомендованы принудительные мочеиспускания по графику (каждые 2-3 часа), периодические катетеризации, прием холиномиметиков (ацеклидин), антихолинэстеразных средств ( дистигмин), адаптогенов (элеутерококк, лимонник), глицина, лечебные ванны с морской солью.
В целях профилактики ИМП у детей с нейрогенной гипотонией мочевого пузыря назначают уросептики в малых дозах: нитрофураны (фуразидин), оксихинолоны (нитроксолин), фторхинолоны (налидиксовая кислота), иммунокорригирующую терапию (левамизол), фитосборы.
При нейрогенном мочевом пузыре у детей выполняют внутридетрузорные и внутриуретральные инъекции ботулотоксина, эндоскопические хирургические вмешательства (трансуретральную резекцию шейки мочевого пузыря, имплантацию коллагена в устье мочеточника, операции на нервных ганглиях, ответственных за мочеиспускание), проводят увеличение объема мочевого пузыря с помощью кишечной цистопластики.
При правильной лечебной и поведенческой тактике прогноз нейрогенного мочевого пузыря у детей наиболее благоприятен в случае гиперактивности детрузора.
Наличие остаточной мочи при нейрогенном мочевом пузыре у детей увеличивает риск развития ИМП и функциональных нарушений почек, вплоть до ХПН.
Для профилактики осложнений важно раннее выявление и своевременное лечение нейрогенной дисфункции мочевого пузыря у детей.
Детям с нейрогенным мочевым пузырем необходимо диспансерное наблюдение и периодическое исследование уродинамики.
Остаточная моча в мочевом пузыре у мужчин, женщин и детей: норма, причины и симптомы, лечение и профилактика
Мочевыделительная система человека сформирована так, что в здоровом организме после произведённого акта мочеиспускания в мочевом пузыре остаётся незначительное количество урины. Её называют остаточной мочой. Это важный показатель правильного функционирования этой системы, так как если количество остаточной мочи сильно превышает норму, это свидетельствует о серьёзной патологии.
Количество остаточной мочи сильно зависит от таких физиологических показателей, как пол и возраст. К примеру, у мужчин эта норма выше, чем у женщин, ввиду большего объёма мочевого пузыря.
Стоит отметить, что значения, указанные в таблице, являются ориентировочными. Небольшое отклонение от этих показателей вовсе не указывает на наличие какой-либо патологии нижних мочевыводящих путей. Основным критерием нормы при подсчёте остаточной мочи является её содержание в мочевом пузыре в количестве не более 10% от общего объёма полости органа.
Появление излишков остаточной мочи могут вызвать и спровоцировать многие заболевания и нарушения:
- Цистит. Под циститом понимается наличие воспалительных процессов в мочевом пузыре. Заболевание, как правило, поражает женщин, что объясняется анатомическими особенностями строения мочевыводящих путей у них. Вследствие воспаления нарушаются функции мочевого пузыря, в том числе сократительная, за счёт чего и происходит мочеиспускание. Это приводит к неполному опорожнению, вследствие чего в полости органа остаются излишки урины.При цистите воспаляется слизистая оболочка мочевого пузыря, что вызывает нарушение сократительной функции (позывы возникают часто, но полного опорожнения может не происходить)
- Простатит. Это наиболее частая причина появления патологии у мужчин. Воспаление предстательной железы увеличивает её в размере, в результате чего возможно сдавливание уретры и, как следствие, неполное мочеиспускание. Схожие же механизмы образования избытка остаточной мочи наблюдаются и при опухолях простаты как доброкачественных (аденома), так и имеющих злокачественное течение.Увеличенная предстательная железа сдавливает уретру, что приводит к неполному опорожнению мочевого пузыря
- Цистолитиаз. Это заболевание, вызываемое наличием песка или камней в мочеточниках, способно вызывать их обструкцию (перекрытие), что приводит к застою урины в мочевом пузыре.
- Нейрогенный мочевой пузырь. Данное заболевание связано патологией функционирования вегетативной нервной системы. Нарушается сократительная способность мочевого пузыря, что приводит к застою урины в его полости.
Кроме указанного выше, к возникновению патологии могут приводить травмы органа, оперативные вмешательства, системные патологии.
Основными признаками, свидетельствующими о том, что мочевой пузырь не полностью опорожняется, являются:
- дискомфорт внизу живота и паховой области;
- боли ломящего характера;
- позывы к повторному мочеиспусканию;
- чувство неудовлетворённости актом мочеиспускания.
Указанные выше признаки являются специфическими для данного нарушения, но учитывая тот факт, что образование излишков остаточной мочи не является самостоятельной патологий, а лишь следствием иных заболеваний мочеполовой системы, на первое место выходят симптомы, которые к ним и относятся:
- ощущение боли, жжения и зуда во время акта мочеиспускания;
- небольшая, прерывистая струя мочи;
- изменение цвета урины, наличие в ней крови и гноя.
Когда количество остаточной урины в мочевом пузыре незначительно превышает физиологическую норму, это состояние никакими симптомами себя не проявляет. На этом этапе заподозрить патологию практически невозможно.
Наличие этого нарушения, как правило, выявляется по результатам обследований, связанных с иными заболеваниями (простатитом, циститом), когда болезнь переходит в тяжёлую форму. Медицинское обследование при этом проходят, как правило, по назначению уролога или гинеколога.
К основным диагностическим методикам относятся:
- Общий анализ мочи. Это весьма информативный метод, позволяющий заподозрить наличие инфекционных поражений, воспалительных процессов мочевыводящих путей. Об этом будут свидетельствовать обнаруженные лейкоциты, эритроциты, эпителиальные клетки. Это исследование позволяет определить основные показатели урины, как то:
- цвет;
- кислотность;
- объём;
- консистенцию;
- наличие белка, конкрементов, посторонних вкраплений.
- Анализ мочи по Нечипоренко. При помощи данного исследования выявляется количество лейкоцитов и эритроцитов, содержащихся в моче, а отклонение их от нормы может свидетельствовать об инфекционно-воспалительных процессах.
- Мазок со слизистой уретры. Данное исследование направлено на выявление патогенной микрофлоры, обитающей в мочевыделительных путях и приводящей к урогенитальным инфекциям.Мазок из уретры у мужчин вызывает неприятные, порою болезненные ощущения, но он с высокой точностью позволяет определить проблемы мочеполовой системы и назначить правильное лечение
Вышеприведённые исследования направлены на диагностику заболеваний, которые вызывают излишки остаточной мочи. Для определения же её количества проводится ультразвуковое исследование.
Техника его выполнения заключается в следующем:
- Обследуемый за 2 часа до начала исследования выпивает около полутора литров жидкости.
- На первом этапе УЗИ проводится с наполненным мочевым пузырём.
- Затем пациента просят помочиться, после чего оценивается количество оставшейся в полости органа урины.
Данный метод является наиболее детальным и точным.
С таким методом исследования пришлось мне столкнуться, когда моя 4-летняя дочка жаловалась на боли в нижней части живота. Первый этап исследования прошёл у нас хорошо. Выпить литр сока для ребёнка не составило труда.
Но когда нас отправили в туалет, который находился тут же за дверью, начались проблемы. В незнакомых условиях ребёнок напрочь отказывался помочиться. Мы промучались минут 10, прежде чем мочеиспускание всё-таки случилось.
Но из-за стрессовой для ребёнка обстановки, по-видимому, мочевой пузырь опорожнился не полностью, и остаточная моча в нём намного превышала норму.
Учитывая второстепенность именно этого метода, повторное УЗИ нам не назначили, но врач признал, что результат можно подвергнуть сомнению именно потому, что ребёнок слишком мал и не смог полностью выполнить необходимые условия диагностики.
Лечение при избытке остаточной мочи заключается в первую очередь в избавлении от причин, вызвавших патологию:
- При цистите и иных воспалительных заболеваниях мочевыводящих путей широко используются антибиотики для устранения патогенной микрофлоры (пенициллины — Амоксициллин, цефалоспорины — Цефтриаксон). Уреаплазмоз и микоплазмоз успешно лечатся при помощи противомикробных средств, в частности, Метронидазола.
- Терапия простатита также может требовать применения антибиотиков, если болезнь вызвана инфекционными агентами. При аденоме простаты, наличии опухолевых образований возможно проведение хирургической операции.
- Наличие в мочевыводящих путях конкрементов, затрудняющих отток мочи, является показанием к приёму спазмолитиков (Но-шпы), лекарственных средств, растворяющих камни (Аллопуринол). В исключительных случаях возможно оперативное вмешательство.
- При проблемах с нарушением иннервации мочевого пузыря показаны:
- приём холинолитиков (Атропин), которые регулируют работу сфинктера органа;
- лечение антидепрессантами при расстройствах нервной системы;
- физиотерапия (электрофорез), направленная на активизацию рефлекторных способностей сфинктеров.
Амоксициллин — антибиотик группы пенициллинов с широким спектром действия Метронидазол — эффективный противомикробный препарат Но-шпа снимает спазмы гладкой мускулатуры, облегчая мочеиспускание при конкрементах в мочеточниках и мочевом пузыре Аллопуринол — лекарственный препарат, используемый в основном при повышенном уровне мочевой кислоты в крови с целью уменьшения в размерах и предотвращения образования конкрементов в мочевыводящих путях Атропин, как и все холинолитики, призван ослаблять либо блокировать передачу нервного возбуждения в ЦНС (центральную нервную систему)
Если количество остаточной урины слишком велико вследствие полного отсутствия мочеиспускания, что может возникнуть на фоне наличия в мочевыводящих путях конкрементов или при запущенной аденоме простаты у мужчин, то необходимо провести катетеризацию для её выведения. Суть этой процедуры заключается во введении через уретру в мочевой пузырь специального катетера, через который возобновится нарушенный отток мочи. Данная процедура производится исключительно в условиях стационара.
Катетеризация мочевого пузыря выполняется, когда отток мочи полностью нарушен
Прогноз лечения зависит непосредственно от причины, вызвавшей эту патологию. При своевременной и адекватно назначенной терапии прогноз в большинстве случаев благоприятный: устранение причины нормализует процессы полного оттока мочи.
Избыток остаточной мочи способен вызвать серьёзные осложнения:
- воспалительные заболевания почек;
- гидронефроз;Гидронефроз — это патологическое расширение почечных чашечек и лоханки, которое возникает из-за нарушения оттока мочи
- хроническую почечную недостаточность.
У женщин остаточная моча может спровоцировать инфицирование и воспаление органов репродуктивной системы.
Основой профилактики остаточной мочи является своевременная диагностика и лечение инфекционно-воспалительных заболеваний мочевыводящих путей, простатита, мочекаменной болезни. Среди общих рекомендаций стоит выделить:
- соблюдение правил личной гигиены;
- отказ от случайных половых связей;
- правильное, сбалансированное питание;
- физическую активность.
Предупредить заболевания мочевого пузыря поможет обогащение рациона продуктами, которые препятствуют развитию инфекции, обладают мочегонным свойством:
Для нормального отделения мочи также не стоит забывать о питьевом режиме. В сутки следует выпивать не менее 1,5 литров чистой воды.
При любых проблемах, связанных с патологиями мочеиспускания (зуде, резях, боли, чувстве неудовлетворения после посещения туалета), необходимо как можно быстрее обратиться к врачу. Подобные нарушения хорошо поддаются терапии, однако при отсутствии лечения вероятность тяжёлых осложнений весьма высока.
источник

 мочекаменная болезнь;
мочекаменная болезнь; боли, зуд, жжение во время мочеиспускания;
боли, зуд, жжение во время мочеиспускания; общий осмотр у гинеколога или уролога;
общий осмотр у гинеколога или уролога; Оперативное вмешательство. Если речь идет о почечной недостаточности либо о деформации мочевого пузыря, исправить положение сможет лишь операция. Также операцию проводят при мочекаменной болезни, если размер камней слишком большой, а медикаменты неспособны их вывести.
Оперативное вмешательство. Если речь идет о почечной недостаточности либо о деформации мочевого пузыря, исправить положение сможет лишь операция. Также операцию проводят при мочекаменной болезни, если размер камней слишком большой, а медикаменты неспособны их вывести. Форма и контуры органа. В норме очертания органа ровные, без заметных впадин или выпуклостей. Форма может варьировать от округлой до яйцевидной.
Форма и контуры органа. В норме очертания органа ровные, без заметных впадин или выпуклостей. Форма может варьировать от округлой до яйцевидной.
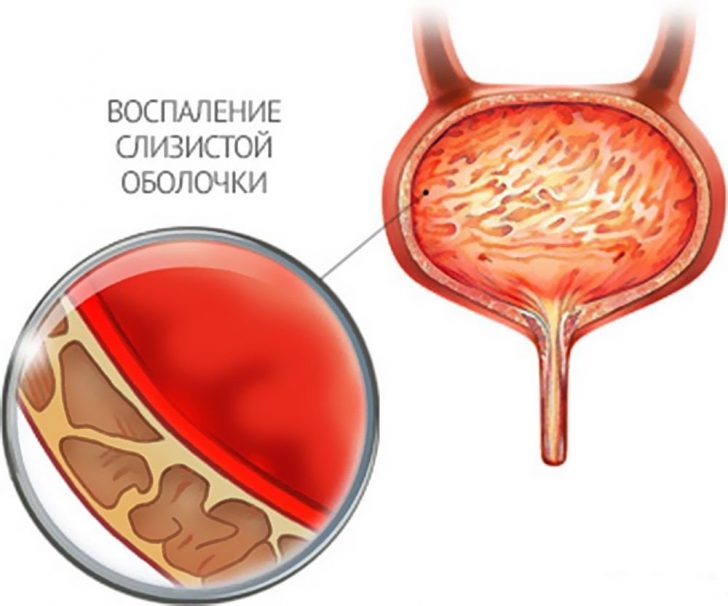 При цистите воспаляется слизистая оболочка мочевого пузыря, что вызывает нарушение сократительной функции (позывы возникают часто, но полного опорожнения может не происходить)
При цистите воспаляется слизистая оболочка мочевого пузыря, что вызывает нарушение сократительной функции (позывы возникают часто, но полного опорожнения может не происходить)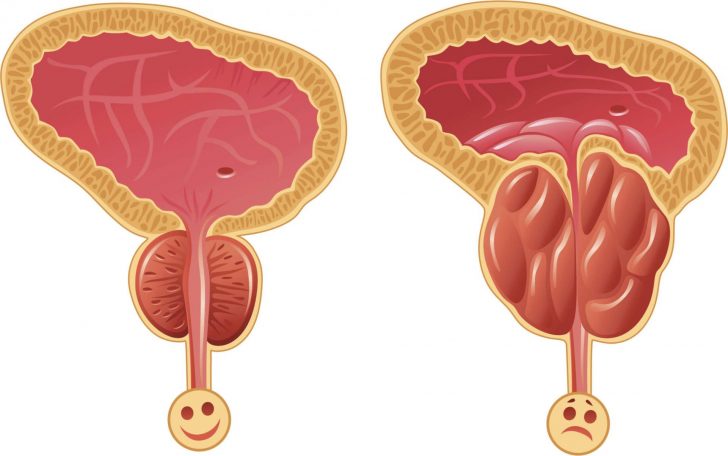 Увеличенная предстательная железа сдавливает уретру, что приводит к неполному опорожнению мочевого пузыря
Увеличенная предстательная железа сдавливает уретру, что приводит к неполному опорожнению мочевого пузыря Мазок из уретры у мужчин вызывает неприятные, порою болезненные ощущения, но он с высокой точностью позволяет определить проблемы мочеполовой системы и назначить правильное лечение
Мазок из уретры у мужчин вызывает неприятные, порою болезненные ощущения, но он с высокой точностью позволяет определить проблемы мочеполовой системы и назначить правильное лечение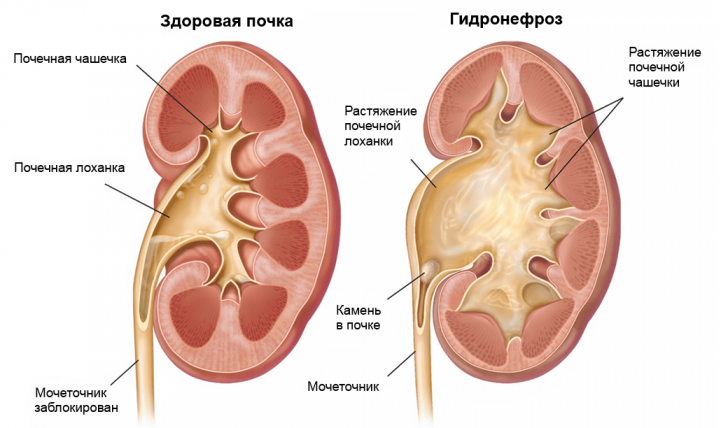 Гидронефроз — это патологическое расширение почечных чашечек и лоханки, которое возникает из-за нарушения оттока мочи
Гидронефроз — это патологическое расширение почечных чашечек и лоханки, которое возникает из-за нарушения оттока мочи



