В современном мире быть здоровым — это уже не только необходимость, это модно и стильно, это значит быть в тренде. Именно поэтому все большее количество граждан стараются вести здоровый образ жизни, привить соответствующие привычки своим детям и регулярно следить за состоянием своего организма, проходя разнообразные обследования. В данной статье будет рассмотрено понятие «патогенные энтеробактерии» и что это такое.
Бактерии появились на нашей планете более трех с половиной миллиардов лет назад. Они пережили два ледниковых периода в истории планеты и продолжают успешно эволюционировать и сегодня. Классификация насчитывает более миллиона видов бактерий, обитающих практически везде. Их делят на множество различных групп, но самые интересные для нас энтеробактерии. Что это такое, легко пояснить – это наши соседи, которые делят с нами наше тело и пищу.
Представители огромного семейства Enterobakteriaceae проживают как во внешней среде, так и в организме животных и человека. В контексте данной статьи рассмотрим род энтеробактер (патогенных энтеробактерий и условно-патогенных), включающий 15 видов бактерий. Эти живые существа относятся к факультативным анаэробам (могут обходиться без кислорода) и считаются колиморфными (средой для энтеробактерий служат нижние отделы желудочно-кишечного тракта всех теплокровных животных и человека).
По внешнему виду это палочки со жгутиками, которые служат для передвижения бактерии. Эти протеобактерии не образуют спор и размножаются простым делением. В почве и водной среде они многие месяцы способны оставаться жизнеспособными. От дезинфектантов они погибают в течение нескольких минут, а при высоких температурах — в течение часа. Условно-патогенные энтеробактерии являются естественными обитателями кишечника животных. Они играют важную роль в формиатном брожении продуктов питания. Но среди них есть патогенные и условно-патогенные для человека представители. Все они являются грамотрицательными энтеробактериями. Что это такое, будет рассказано далее.
Все мы далеки от медицины, но немного уточняющих знаний не повредит. В далеком 1884 году в Берлине подданный Датского королевства бактериолог Ганс Христиан Иоаким Грамм предложил метод дифференциальной окраски энтеробактерий в мазке. И сегодня весь мир микробиологии использует этот метод, основанный на способности организмов окрашиваться или не окрашиваться специальными веществами в определенных средах. Это означает, что грамотрицательные энтеробактерии не окрашиваются кристаллическим фиолетовым при окрашивании по Грамму, в отличие от грамположительных.
Как уже было отмечено выше, в состав нормальной микрофлоры различных отделов желудочно-кишечного тракта теплокровных животных и человека входит большинство представителей данного семейства. К примеру, в тонкой кишке здорового человека определяется от 0 до 103 КОЕ/мл энтеробактерий, а в подвздошной кишке их количество в разы больше – от 10 2 до 10 6 КОЕ/мл.
Условиями перехода к патогенности и провокации заболеваний является изменение количественного состава микрофлоры с преобладанием увеличения численности специфических энтеробактерий на фоне снижения иммунитета и барьерных функций тканей.
Что это такое, станет ясно после перечисления тех токсинов или ядов, которые непосредственно влияют на развитие заболевания, а именно:
- Эндотоксины – яды, которые освобождаются после разрушения самих бактерий.
- Цититоксины – вещества, которые выделяют бактерии в процессе своей жизнедеятельности, они разрушают мембраны других клеток (антитела).
- Экзотоксины – вещества, которые выделяются в процессе обменных процессов живых бактерий.
Условно-патогенные энтеробактерии входят в состав нормальной микрофлоры желудочно-кишечного тракта человека, но малейший сдвиг в факторах среды или падение защитных свойств слизистых оболочек, снижение иммунитета или гибель нормальной микрофлоры при приеме антибиотиков могут стать причиной возникновения инфекций не только желудка и кишечника, но и других органов. Бактерии могут поражать следующие системы органов человека:
- выделительную систему (циститы и пиелонефриты);
- мочевыводящие пути (уретриты, циститы);
- половую систему (вагиниты, трехимиозы);
- дыхательную систему (пневмонии);
- пищеварительную систему (коли-бактериозы, вызванные размножением условно-патогенных бактерий).
Различная степень и формы всех этих заболеваний обуславливаются агрессивностью токсинов бактерий. Чем токсины агрессивнее к среде, тем тяжелее протекает болезнь.
Как пример условной патогенности, переходящей в собственно патогенность, рассмотрим жизнедеятельность Escherichia coli, то есть кишечной палочки. В норме она присутствует в желудочно-кишечном тракте и выполняет секреторную функцию, помогает в образовании колицинов и иммуноглобулинов, необходимых для торможения роста патогенных организмов. Кишечная палочка принимает участие в синтезе витамина К, ответственного за свертываемость крови. Но при развитии патогенных штаммов кишечная палочка поражает слизистые оболочки желудка, проникает в кровь, желчный пузырь, мочевыводящие пути, кожу и даже в легкие.
Условиями перехода к патогенности может стать чрезмерное размножение бактерий на фоне снижения иммунитета, что часто случается в лечебных учреждениях при недостаточном санитарном контроле. Вот так условно-патогенная Escherichia coli может стать опасным возбудителем заболевания.
Данная группа особенно сильно влияет на пищеварение у детей. Это группа условно-патогенных организмов, которые вызывают у новорожденных и маленьких детей отрыжку, давление и изжогу. Допустимые цифры наличия в мазке — до 10 6 КОЕ/мл. Кишечная микрофлора новорожденного еще только формируется, и применение пробиотических, содержащих живые лактобактерии и бифидобактерии препаратов в этот период существенно способствует нормальному пищеварению и вытеснению из микрофлоры именно таких организмов, как лактозонегативные энтеробактерии.
Для того чтобы подтвердить или, наоборот, опровергнуть диагноз энтеробактериальной инфекции, врачи часто полагаются на историю болезни пациента, его физическое обследование и лабораторные анализы. Для лечения энтеробактерий применяют антибиотики. Их выбор зависит от локализации инфекции и результатов анализов. Правильный диагноз и подбор препаратов может сделать только квалифицированный специалист. Не стоит экспериментировать со своим организмом, лучше сдать анализы и получить своевременную и адекватную медицинскую помощь.
Самое главное – соблюдение правил личной гигиены. Необходимо также следить за чистотой натуральных продуктов и тщательно их мыть. Важно избегать контакта с инфицированными больными и не попадать в места распространения инфекции. Поддержание иммунитета и забота о нормальной микрофлоре своего желудочно-кишечного тракта поможет сохранить бодрость и нормальную жизнедеятельность.
Если вы все же переболели, очень важно закрепить состав нормальной микрофлоры, поддержать работу поджелудочной и печени, а также кишечника. Многообразие продуктов и препаратов с живыми и полезными лакто- и бифидобактериями позволяет сделать это каждому.
источник
В желудочно-кишечном тракте обитает множество условно-патогенных бактерий. При крепком иммунитете они не вызывают никаких патологий у человека. Но как только защитные силы организма ослабевают, эти микробы начинают проявлять свои болезнетворные свойства. Одной из таких бактерий является Enterobacter cloacae. Насколько опасен этот микроорганизм? И как его обнаружить? На эти вопросы мы ответим в статье.
Бактерии Enterobacter cloacae (Энтеробактер клоаке) представляют собой микроорганизмы палочковидной формы. Они не способны образовывать споры. Эти бактерии являются анаэробными, они могут жить при полном отсутствии кислорода. Энтеробактеры довольно устойчивы к воздействию дезрастворов и большинства антибиотиков. Они содержатся в большом количестве в окружающей среде и попадают в организм чаще всего с пищей.
Эти бактерии являются частью нормальной микрофлоры ЖКТ. Если их количество не превышает допустимые показатели, то никаких патологий у человека не возникает. Однако при падении иммунитета происходит активное размножение энтеробактеров, что может спровоцировать различные заболевания.
При неблагоприятных условиях микроорганизмы Enterobacter cloacae могут вызывать воспалительные процессы в разных органах. Обычно это происходит при резком ослаблении организма или на фоне других заболеваний. Бактерии могут поражать не только ЖКТ, но и другие органы: легкие, почки, мочевой пузырь. Это приводит к появлению следующих патологий:
- дисбактериоза кишечника;
- острого пиелонефрита;
- цистита;
- аспирационной пневмонии.
Активно размножаясь, энтеробактеры вытесняют полезные микроорганизмы. В результате у человека нарушается микрофлора в органах ЖКТ. Это приводит к ухудшению самочувствия, дальнейшему снижению иммунитета и высокой подверженности инфекциям.
Как выявить чрезмерное размножение Enterobacter cloacae? Это можно сделать с помощью анализов кала или мочи на бакпосев. Рассмотрим эти исследования более подробно.
Концентрацию Enterobacter cloacae в кале определяют во время проведения анализа на дисбактериоз кишечника. Это исследование назначают, если у пациента имеются следующие симптомы:
- длительное повышение температуры до +38 градусов;
- периодическая рвота;
- диарея;
- примесь крови и слизи в испражнениях.
На пробу берут небольшой кусочек биоматериала, желательно с примесью слизи или крови (если есть). Кал необходимо доставить в лабораторию в течение 1 часа. Специалисты проводят посев фекалий на питательные среды. Через 5 дней бактерии в биоматериале начинают размножаться. После этого подсчитывается количество микроорганизмов в 1 г кала. Их концентрацию измеряют в КОЕ (колониеобразующих единицах).
Для определения содержания Enterobacter cloacae в моче назначают анализ урины на бакпосев. Это исследование показано в следующих случаях:
- при беременности;
- при обнаружении бактерий или грибков в общем анализе мочи;
- при сахарном диабете;
- при признаках воспаления в органах выделения;
- при хроническом цистите, уретрите и пиелонефрите.
За 7 дней до проведения пробы нужно исключить из рациона острые, соленые и жирные блюда, а также спиртные напитки. За 2 недели до сдачи анализа необходимо прекратить прием антибиотиков.
Перед сбором мочи нужно тщательно вымыть наружные половые органы, не используя при этом антибактериальное мыло. Урину собирают утром в аптечный контейнер и доставляют в лабораторию в течение 2 часов.
Затем проводится посев мочи на питательные среды. После этого определяется количество бактерий в 1 мл урины.
Каковы нормы содержания энтеробактеров в анализе кала? Максимально допустимая концентрация Enterobacter cloacae — 10 в степени 4 (10 4) колониеобразующих единиц (КОЕ) на 1 г биоматериала.
Превышение этой нормы может быть признаком дисбактериоза. Однако врач всегда обращает внимание на содержание в анализе и других видов условно-патогенных кишечных бактерий:
Повышение концентрации вышеперечисленных микроорганизмов и энтеробактеров свидетельствует о дисбиозе.
Рассмотрим расшифровку анализа мочи на бакпосев:
- Если результаты исследования показавают концентрацию энтеробактеров до 10 3 микробных тел на 1 мл, то человек здоров. Такие данные анализа являются нормой.
- При показателях более 10 4 энтеробактеров на 1 мл врач может подозревать инфекцию органов выделения. В этом случае необходимо пройти дополнительную диагностику.
- Если в расшифровке анализа показатель энтеробактеров превышает 10 5 микробных тел на 1 мл, то врач диагностирует истинную бактериурию.
Повышение концентрации Enterobacter cloacae в кале у ребенка — нередкое явление. Усиленное размножение таких бактерий в 50 % случаев диагностируется у детей в возрасте до 6 месяцев. Если содержание условно-патогенных микроорганизмов превышает допустимую норму, то врачи ставят диагноз — энтеробактериоз кишечника.
В детском возрасте эта патология протекает в довольно тяжелой форме. Она сопровождается следующей симптоматикой:
- стойким повышением температуры;
- беспокойством и плачем;
- отказом от еды;
- диареей, сменяющейся запорами;
- тошнотой и рвотой;
- выделением зловонных испражнений с примесью крови и слизи.
Острые проявления заболевания могут продолжаться от 7 до 10 дней. У взрослых энтеробактериоз протекает с такими же симптомами, как и у детей, но в более легкой форме.
Если у пациента в моче отмечается концентрация энтеробактеров выше 10 5 микробных тел, то такое отклонение называется бактериурией. Оно может указывать на воспалительные процессы в органах выделения. Если это состояние протекает без выраженных клинических проявлений, то врачи говорят о бессимптомной бактериурии.
Если же у человека имеются явные симптомы воспаления в почках или мочевом пузыре (болевой синдром, высокая температура, расстройства мочеиспускания), то отклонением от нормы считается показатель энтеробактеров выше 10 4 микробных тел. При этом врачи обращают внимание и на данные общего анализа мочи. Повышение концентрации энтеробактеров и количества лейкоцитов чаще всего свидетельствуют о пиелонефрите.
Что делать, если в анализе кала обнаружено повышенное количество Enterobacter cloacae? Лечение энтеробактериоза у взрослого или ребенка должно быть комплексным. Медикаментозная терапия обязательно сочетается с соблюдением диеты.
Необходимо исключить из рациона сладости, мед, дрожжи, жареную и соленую еду. Такая пища способствует размножению условно-патогенной микрофлоры. Нужно стараться употреблять как можно больше кисломолочных продуктов, в их состав входят полезные лактобактерии.
Если обнаружена Enterobacter cloacae у ребенка в возрасте до 12 месяцев, то родителям необходимо тщательно следить за гигиеной малыша. Дети нередко инфицируются повторно сами от себя. Поэтому нужно несколько раз в день кипятить соску и игрушки-грызунки. Ребенка необходимо тщательно подмывать после каждой дефекации. Это поможет предотвратить самозаражение и рецидивы энтеробактериоза.
Что касается питания, то самой лучшей едой для грудничка с энтеробактериозом является материнское молоко. С разрешения педиатра допускается прикорм в виде соков.
При энтеробактериозе назначают следующие группы лекарств:
- Пробиотики: «Линекс», «Бифидумбактерин», «Бифиформ». Они содержат живые штаммы полезных бактерий.
- Пребиотики: «Хилак Форте». В состав этих препаратов входят вещества, способствующе размножению полезных микроорганизмов.
- Синбиотики: «Гастрофарм», «Нормофлорин-Л». Эти средства содержат полезные бактерии и питательные вещества для их роста.
При выраженных диспепсических явлениях (рвоте, диарее) показан прием энтеросорбентов: «Смекты», «Энтеросгеля», «Полифепана», «Фильтрума».
Антибиотики назначают только при тяжелых формах энтеробактериоза. Условно-патогенные микроорганизмы довольно устойчивы к воздействию антибактериальных лекарств. Поэтому перед лечением необходимо провести тест на чувствительность микрофлоры к антибиотиков. Это поможет правильно подобрать препарат.
Если у пациента выявлены энтеробактеры в моче, то лечение будет зависеть от клинических проявлений. Бессимптомная бактериурия далеко не всегда требует медикаментозной терапии. Необходимость назначения лекарств может определить только врач. Если же у пациента имеются симптомы пиелонефрита, уретрита или цистита, то необходимо сделать тест на чувствительность бактерий к антибиотикам, а затем пройти курс антибактериальной терапии.
источник
Энтеробактерии – это условно-патогенные микроорганизмы, составная часть нормальной микрофлоры кишечника. Если их общее количество не превышает 5% от общего числа, то кишечник функционирует нормально.
В анализе кала нормальное количество энтеробактерий указывается как 10 3 . Допустимое повышение – это 10 6 , соответствует состоянию перед болезнью или незначительным расстройствам пищеварения.
При значениях выше 10 6 младенец страдает от существенных расстройств – поносов, запоров, рвоты, тошноты, инфекций – которые значительно ухудшают общее состояние. Всегда повышение количества энтеробактерий свидетельствует о наличии какого-либо заболевания.
Энтеробактерии – это общее название сборной группы микроорганизмов. В клинической практике имеют значение лактозонегативные, а именно:
Эти микроорганизмы всегда присутствуют в нормальной микрофлоре, и если “хорошие” составляющие активны, деятельность энтеробактерий ограничена. В ситуации, когда нормальная микрофлора угнетается, условно-патогенная флора получает шанс на размножение и увеличение численности своей популяции.
Бактерии проявляют свои патогенные свойства по-разному:
-
клебсиеллы – способны вызывать у новорожденных урогенитальные инфекции, воспаление легких, острое расстройство пищеварения, воспаление мозговых оболочек, конъюнктивы глаз и сепсис;
- протей – вырабатывает токсин, имеющий гемолитические свойства, вызывает острую кишечную инфекцию, поражение мочевыводящих путей вплоть до недостаточности почек, раневые инфекции, малокровие, воспаление уха, мозговых оболочек, гемолитический синдром или распад эритроцитов, сепсис, гнойное воспаление пупочной ранки;
- серрации – вызывают гнойно-воспалительные процессы в любых органах и тканях;
- гафнии – у ослабленных детей становятся причиной воспаления желудочно-кишечного тракта и мочеполовой системы, а также источником внутрибольничной инфекции;
- морганеллы – вызывают инфекционную диарею;
- провиденции – обнаружено 5 видов, вызывают диарею, нагноение ран, септицемию;
- цитробактеры – различают 11 видов этих бактерий, при ослаблении организмы способны инициировать воспаления кишечника, желчного пузыря, костей, уха, дыхательных путей, абсцессы мозга;
- энтеробактеры – насчитывает 13 видов, чаще других становятся причиной различных поражений органов у тех, кто ранее лечился антибиотиками.

Энтеробактерии относятся к так называемой факультативной группе, размножение которой активизируется при неблагоприятных условиях.
На 3-5-й день жизни почти у каждого младенца отмечается транзиторный дисбактериоз – временное состояние, обусловленное неравномерным размножением бактерий разных групп. Это проявляется расстройством стула, примесью слизи, испражнениями зеленого цвета. Страдает общее состояние, но при правильном вскармливании это быстро проходит.
Энтеробактерии практически безопасны до тех пор, пока находятся в пределах пищеварительного канала. Они становятся причиной воспалений и болезней в том случае, если попадают на слизистую мочеполовых путей, глаз, дыхательных путей и рта. Температура и влажность слизистых создают отличные условия для размножения, и заболевание наступает быстро.
Многие микробы во внешней среды образуют капсулы (клебсиелла) и способны длительно сохранять свои свойства во внешней среде. Они выживают в воде, почве, влажных местах помещений. При тщательном исследовании их обнаруживали даже во влажных отделах реанимационного оборудования.

- грудное молоко или правильно подобранная молочная смесь;
- гигиенические мероприятия;
- закаливание по возрасту;
- прогулки.
- несвоевременное кормление;
- переохлаждение или перегревание;
- заброшенность, духота в помещении;
- наличие сопутствующих болезней.
В обычных лабораториях указывается общее количество и число колоний, подробный подсчет выполняют только специализированные учреждения.
Нормальные значения такие:
- лактозонегативные энтеробактерии – менее 5%;
- патогенные энтеробактерии – отсутствуют;
- клебсиелла – менее или до 10 4 ;
- протей – до 10 4 ;
- серрации – до 10 4 ;
- гафнии – до 10 4 ;
- морганеллы – до 10 4 ;
- провиденции – до 10 4 ;
- цитробактеры – до 10 4 ;
- энтеробактеры – до 10 4 .
Установить самостоятельно, что возбудителем инфекции является какая-то энтеробактерия, невозможно. Поэтому всегда нужно обращаться к педиатру, если состояние малыша изменилось. Обращать внимание нужно на такие признаки:
-
беспокойство и постоянный плач;
- отказ от еды;
- частый стул или запор;
- изменение характера испражнений – водянистые, зловонные, примесь слизи, крови или зелени;
- повышение температуры тела;
- плач при мочеиспускании;
- изменение запаха мочи;
- рвота и тошнота;
- покраснение глаз;
- затрудненное дыхание или кашель;
- снижение общей активности;
- чрезмерная сонливость или долгое возбуждение.
В этих случаях обращаться к врачу нужно немедленно. Всегда желательно помнить о том, что воспаление у детей первого года жизни развивается подобно пожару, в цене каждая минута своевременного оказания помощи.
Самостоятельным лечением инфекции у детей заниматься нельзя, так можно погубить младенца. Это дело врача, помочь можно только согласием на госпитализацию.
Все действия родителей должны быть согласованы с педиатром, иначе чрезмерным усердием можно только навредить. Лечить нужно, если врач назначил. Никаких лекарств «для профилактики» и «на всякий случай» не должно быть.
Соску и игрушки-«грызушки» нужно кипятить несколько раз в день по мере использования. Если этого не делать, малыш повторно инфицируется своими собственными бактериями.
Домашних животных на время болезни лучше удалить, обитающие в них микробы гораздо агрессивнее, чем человеческие.
Температура воздуха в комнате грудничка должна находиться в пределах 22-23 °С, все что выше или ниже, затрудняет терморегуляцию младенца. Оптимальная влажность 40-60% (определяется гигрометром, который продается в каждой аптеке). Перегревание и духота – главные ошибки молодых родителей.
По возрасту, лучше всего грудным молоком. В жару обязательно нужно давать воду, а соки – в качестве прикорма, если педиатр не возражает.
Исключительно по назначению врача, используются такие группы:
-
пробиотики или препараты, содержащие живые штаммы микроорганизмов – нормальных обитателей кишечника: Линекс, Бифиформ, Бифидумбактерин, Энтерол и подобные;
- пребиотики или лекарства, состоящие из питательных веществ для бифидо- и лактобактерий: сироп лактулозы, капли Хилак Форте;
- синбиотики – содержат одновременно и полезные бактерии, и питательные вещества для них: Биовестин-лакто, Гастрофарм, Нормофлорин – Л.
Отлично восстанавливает кишечную микрофлору однодневный кефир, но он должен быть приготовлен на детской молочной кухне. Нужно давать такой кефир или нет, определяет педиатр.
Благоприятный, после восстановления нормального соотношения микрофлоры активность энтеробактерий снижается.
- гигиена;
- грудное вскармливание или возрастная смесь;
- прогулки и режим дня.
источник
Энтеробактер (лат. Enterobacter) — род грамотрицательных палочкообразных перитрихиальных споронеобразующих бактерий, факультативных анаэробов. Энтеробактеры входят в состав нормальной микрофлоры кишечника человека.
Энтеробактер также обитает в кишечнике некоторых видов животных, встречается в почве, воде, пищевых продуктах.
Энтеробактер относится к так называемым колиформным бактериям.
Энтеробактер встречается в толстом кишечнике многих здоровых людей, но он относится к условно-патогенным бактериям и при попадании энтеробактера в другие органы возможно развитие инфекционных заболеваний. Ряд видов энтеробактера (Enterobacter agglomerans, Enterobacter cloacae и др.) вызывают инфекционные заболевания почек и мочевыводящих путей (острый пиелонефрит, обострение хронического простатита), половых органов, респираторной системы.
Энтеробактер является одной из самых частых причин внутрибольничных ангиогенных инфекций и инфекций дыхательных и мочевыводящих путей.
Бактериурия — наличие бактерий в моче может является признаком воспаления в мочевыводящих путях, мочевом пузыре, почках. При отсутствии каких-либо симптомов, истинная бактериурия (инфекция мочевых путей) диагностируется при наличии не менее 10 5 микробных тел энтеробактеров (или других энтеробактерий) в 1 мл свежевыпущенной мочи, иначе предполагается, что загрязнение мочи происходит при ее заборе. Если бактериурия не сопровождается какими-либо симптомами, тогда она называется бессимптомной бактериурией. Бессимптомная бактериурия не всегда требует немедленного лечения.
При наличии симптомов или при заборе мочи катетером диагностический порог может быть значительно уменьшен. В частности, при наличии соответствующей клинической симптоматики (лихорадка, озноб, тошнота, рвота, боли в поясничной области, дизурия) и выделении не менее 10 лейкоцитов в 1 мкл мочи, критерием для диагностики острого пиелонефрита является наличие не менее 10 4 энтеробактеров (или других уропатогенных энтеробактерий) в 1 мл мочи.

При избыточном росте энтеробактера, как следствии дисбактериоза, при медикаментозной терапии применяются различные пробиотки (Бифидумбактерин, Бифиформ, Лактобактерин, Ацилакт, Аципол и др.) и/или адекватные конкретному штамму энтеробактера и причине дисбактериоза антибиотики.
На сайте GastroScan.ru в разделе «Литература» имеется подраздел «Микрофлора, микробиоценоз, дисбиоз (дисбактериоз)», содержащий статьи, затрагивающие проблемы микробиоценоза и дисбиоза отделов ЖКТ человека.
Антибактериальные средства (из имеющих описание в данном справочнике), активные в отношении энтеробактера: рифаксимин, ципрофлоксацин, норфлоксацин, офлаксацин, нифурател. В отношении Enterobacter cloacae активны: левофлоксацин, моксифлоксацин.
Род энтеробактер (Enterobacter) входит в семейство энтеробактерии (Enterobacteriaceae), порядок энтеробактерии (Enterobacteriales), класс гамма-протеобактерии (γ proteobacteria), тип протеобактерии (Proteobacteria), царство бактерии.
В состав рода энтеробактер входят:
- Enterobacter cloacae complex, который включает в себя следующие виды: Enterobacter asburiae, Enterobacter cancerogenus, Enterobacter cloacae, Enterobacter cloacae complex ‘Hoffmann cluster III’, Enterobacter cloacae complex ‘Hoffmann cluster IV’, Enterobacter cloacae complex bacterium, Enterobacter hormaechei, Enterobacter kobei, Enterobacter lignolyticus, Enterobacter ludwigii, Enterobacter xiangfangensis
- а также виды: Enterobacter bugandensis, Enterobacter endosymbiont of Metaseiulus occidentalis, Enterobacter endosymbiont of Ommatissus lybicus, Enterobacter massiliensis, Enterobacter mori, Enterobacter muelleri, Enterobacter nickellidurans, Enterobacter siamensis, Enterobacter soli, Enterobacter tabaci, Enterobacter timonensis
Ранее входящий в род энтеробактер вид Enterobacter agglomerans переименован в Pantoea agglomerans и отнесён к вновь образованному роду Pantoea. Enterobacter aerogenes перенесён в род Klebsiella и переименован в Klebsiella aerogenes. Enterobacter amnigenus переименован в Lelliottia amnigena, Enterobacter cowanii — в Kosakonia cowanii, Enterobacter gergoviae — в Pluralibacter gergoviae, Enterobacter intermedius — в Kluyvera intermedia, Enterobacter nimipressuralis — в Lelliottia nimipressuralis, Enterobacter pyrinus — в Pluralibacter pyrinus, Enterobacter sakazakii — в Cronobacter sakazakii.
источник
Занятие № 11
Тема. Контрольное занятие по кишечным инфекциям и зоонозам
Энтеробактерии, их классификация, общая характеристика семейства, антигенная структура, экология.
Семейство кишечных бактерий (Enterobacteriaceae) объединяет обширную группу грамотрицательных неспорообразующих палочек. Они широко распространены в природе, обитают в кишечнике человека и животных. Среди них встречаются сапрофиты, условно-патогенные бактерии и патогенные виды.
Энтеробактерии делят на:
1) патогенные (шигеллы, сальмонеллы, эшерихии, иерсинии и др.) — могут вызывать у человека острые кишечные инфекции.
2) условно-патогенные (37 родов) — могут вызывать гнойно-воспалительные заболевания и пищевые токсикоинфекции.
Классификация
Согласно классификации Берджи семейство энтеробактерий делится на 40 родов, роды – на виды. В ряде случаев возможна внутривидовая дифференциация на:
Эта дифференциация необходима для эпидемиологического анализа, т. е. для установления источника и путей распространения инфекции.
Наибольшее значение имеют роды:
1) род Escherichia, включающий группу кишечной палочки;
2) род Salmonella, куда входят возбудители брюшного тифа, паратифов и пищевых токсйкоинфекций;
3) род Shigella— возбудители бактериальной дизентерии;
4) род Proteus, включающий группу протея;
5) род Klebsiella — группа капсульных бактерий, возбудителей инфекций дыхательных и мочевых путей.
Энтеробактерии – грамотрицательные палочки средней величины с закругленными концами, располагающиеся беспорядочно. Одни из них подвижны за счет жгутиков, другие неподвижны. Являются факультативными анаэробами.
Они нетребовательны к питательным средам. На мясопептонном агаре образуют однотипные колонии. Средней величины, круглые, гладкие, выпуклые, блестящие, бесцветные. В мясопептонном бульоне растут, давая равномерное помутнение.
Биохимические тесты общие для всего семейства. На основании этих тестов семейство энтеробактерий дифференцируют от других, сходных по морфологии.
1) ферментируют глюкозу до кислоты или до кислоты и газа;
2) редуцируют нитраты в нитриты;
3) каталаза +, оксидаза —, OF-тест ++.
Антигены энтеробактерий состоят из:
1) О-антигена, который локализуется в клеточной стенке. По химической природе это глюцидолипоидный комплекс;
2) К-антигена (это поверхностный, капсульный антиген);
3) Н-антигена (термолабильного, жгутикового); его имеют подвижные энтеробактерии;
4) пилифимбриального антигена; он есть у бактерий, имеющих ворсинки, пили, фимбрии.
Классификация энтеробактерий
Классификация энтеробактерий основана на их биохимических свойствах. Согласно классификации Берджи семейство энтеробактерий делится на 40 родов, роды – на виды. В ряде случаев возможна внутривидовая дифференциация на:
Эта дифференциация необходима для эпидемиологического анализа, т. е. для установления источника и путей распространения инфекции.
Экология.Множество представителей семейства являются частью нормальной микрофлоры кишечника и могут быть найдены в кишечнике человека и других животных, тогда как остальные обитают в почве, воде или паразитируют на различных растениях и животных. Главный путь распространения фекально-оральный, контактный.
Эшерихии, классификация, их роль как нормального обитателя кишечника в жизнедеятельности организма человека. Банальная кишечная палочка как условно-патогенный микроорганизм, роль в патологии человека.
Кишечная палочка — основной представитель рода Escherichia, семейства Enterobacteriaceae, относящегося к отделу Gracilicutes.
Эшерихии (лат. escherichia) — род грамотрицательных, споронеобразующих, факультативно анаэробных бактерий. Наиболее распространенные аэробные бактерии кишечника, способные при определенным условиях вызывать обширную группу заболеваний человека, как
кишечной (диарея), так и внекишечной (бактеремия, инфекции мочевыводящих путей и др.) локализации.
Эшерихии входят в состав микрофлоры толстого кишечника млекопитающих, птиц, пресмыкающихся и рыб.
Классификация
Род эшерихии (лат. escherichia) входит в семейство энтеробактерии(лат. enterobacteriaceae), порядок энтеробактерии (лат.enterobacteriales), класс гамма-протеобактерии (лат. γ proteobacteria), тип протеобактерии (лат. proteobacteria), царство бактерии.
В род эшерихии входят следующие виды: escherichia albertii, escherichia blattae, escherichia coli, escherichia fergusonii, escherichia hermannii, escherichia vulneris.
Эшерихии относятся к так называемым колиформным бактериям.
*Термин «Колиформные организмы» (или «колиформные бактерии») относится к классу граммотрицательных бактерий, имеющих форму палочек, в основном живущих и размножающихся в нижнем отделе пищеварительного тракта человека и большинства теплокровных животных (например, домашнего скота и водоплавающих птиц) и способных ферментировать лактозу при 35-37 оС с образованием кислоты, газа и альдегида. В воду попадают, как правило, с фекальными стоками и способны выживать в ней в течение нескольких недель, хотя и лишены (в подавляющем большинстве) способности к размножению.
Кишечная палочка
Наибольшее значение имеет вид E. coli, которые по патогенности делят на:
2) условно-патогенные (входят в состав нормальной микрофлоры кишечника).
Условно-патогенная кишечная палочка, в норме и патологии человека
Эшерихии являются условно-патогенными микроорганизмами. Как сапрофиты они постоянно встречаются в толстом кишечнике человека и играют положительную роль, принимая участие в синтезе витаминов К, группы В и других веществ. Они обладают антагонистическими свойствами по отношению к возбудителям дизентерии, брюшного тифа и различным гнилостным микробам кишечника. Эта их способность подавлять рост патогенных микробов семейства кишечных бактерий была использована для приготовления лечебных и профилактических препаратов при соответствующих кишечных инфекциях (например, колибактёрин Перетца). Отсутствие кишечной палочки в толстом кишечнике приводит к тяжелому дисбактериозу. Вместе с тем при определенных условиях (ослабление защитных сил организма) кишечная палочка проникает в различные органы и ткани, вызывая гнойно-воспалительные заболевания: перитонит, пиелит, цистит, холецистит, отит, эндометрит и др. У маленьких детей кишечная палочка при снижении сопротивляемости может из толстого кишечника поступать в тонкий, вызывая тяжелую интоксикацию. Попадая в кровь (во время операций и родов) из пораженных органов и тканей, она может быть причиной тяжелого сепсиса. Механизм возникновения такого рода заболеваний эндогенный, они не передаются от больного человека здоровому.
Попадая в пищевые продукты и размножаясь в них, эти бактерии могут быть причиной пищевой токсикоинфекции.
Диареегенные кишечные палочки – возбудители колиэнтеритов, дизентериеподобных и холероподобных заболеваний. Их биологические свойства, факторы патогенности, антигенная структура. Патогенез и эпидемиология, лабораторная диагностика, профилактика кишечных инфекций, вызванных диареегенными штаммами кишечной палочки.
1. Энтеротоксигенные E.coli имеют высокомолекулярный термолабильный токсин, схожий по действию с холерным, вызывают холероподобную диарею (гастроэнтериты у детей младшего возраста, диарею путешественников и др.).
2. Энтероинвазивные кишечные палочки Энтеропатогенные E.coli — основные возбудители диареи у детей. В основе поражений — адгезия бактерий к эпителию кишечника с повреждением микроворсинок. Характерна водянистая диарея и выраженное обезвоживание.
3. Энтерогеморрагические кишечные палочки вызывают диарею с примесью крови (геморрагический колит), гемолитико — уремический синдром (гемолитическая анемия в сочетании с почечной недостаточностью). Наиболее частый серотип энтерогеморрагических кишечных палочек — О157: Н7.
4. Энтероадгезивные E.coli не образуют цитотоксины, слабо изучены.
Заболевания, вызываемые эшерихиями, делят на две группы:
1) эндогенные колиинфекции; вызываются собственной кишечной палочкой, которая при снижении иммунологической реактивности вызывает гнойно-воспалительные заболевания;
2) экзогенные колиинфекции – эшерихиозы. Это типичные кишечные инфекции, вызываются только патогенными E. coli, попавшими в организм извне. Основной источник – человек.
В зависимости от наличия различных факторов патогенности диареегенные кишечные палочки разделены на пять основных типов: энтеротоксигенные, энтероинвазивные, энтеропатогенные, энтерогеморрагические, энтероадгезивные. Для патогенных кишечных палочек характерна выработка бактериоцинов (колицинов).
1. ЕТЕС – энтеротоксигенные эшерихии коли. Обладают тропизмом к эпителию тонкого кишечника. Попав в организм, они прикрепляются к рецепторам мембран энтероцитов. У них есть СФ-фактор колонизации, за счет которого они заселяют эпителиальные клетки тонкого кишечника. Внутрь клеток они не проникают, и воспаление не развивается.
Они продуцируют экзоэнтеротоксин, синтез которого кодируется плазмидой. Этот токсин состоит из:
1) ЛТ-термолабильной фракции;
2) СТ-термостабильной фракции.
Токсин обладает цитотоническим действием. В результате его воздействия нарушается процесс энтеросорбции, что ведет к развитию диарейного синдрома. Клинически заболевание протекает как легкая форма холеры.
2. EIEC – энтероинвазивные эшерихии коли. Обладают тропизмом к эпителиальным клеткам толстого кишечника. Факторами их вирулентности являются наличие на поверхности клеточной стенки белков наружной мембраны, способность к инвазии и внутриклеточному размножению. Размножение бактерий приводит к гибели клетки. На месте погибших клеток образуются язвы и эрозия, окруженные воспалением. Вызывают профузную диарею с примесью крови и большим количеством лейкоцитов (показатель инвазивного процесса) в испражнениях. Клинически напоминает дизентерию. Штаммы имеют некоторое сходство с шигеллами (неподвижные, не ферментируют лактозу, обладают высокими энтероинвазивными свойствами).
3. EPEC – энтеропатогенные эшерихии коли. Вызывают энтероколиты у детей до года. Поражается эпителий тонкого кишечника. Фактор вирулентности – способность к ограниченной инвазии.
4. EHEC – энтерогеморрагические эшерихии коли. Обладают тропизмом к эпителиальным клеткам толстого кишечника. Фактор вирулентности – продукция двух типов шигоподобных токсинов (SLT). Вызывают гемоколит.
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: На стипендию можно купить что-нибудь, но не больше. 8894 — 

195.133.146.119 © studopedia.ru Не является автором материалов, которые размещены. Но предоставляет возможность бесплатного использования. Есть нарушение авторского права? Напишите нам | Обратная связь.
Отключите adBlock!
и обновите страницу (F5)
очень нужно
источник
Энтеробактерии — большая группа микроорганизмов, обитающих в различных отделах ЖКТ и оказывающих позитивное или патогенное воздействие на организм человека. Все энтеробактерии подразделяются на три группы: патогенные, условно-патогенные и сапрофитные.
- Большинство энтеробактерий являются представителями микробного биоценоза кишечника. Это клебсиелла, энтеробактер, серрация, протей, цитробактер, провиденция и иерсиния. Они выполняют в макроорганизме жизненно важные функции, но под воздействием негативных факторов становятся опасными и вызывают различные заболевания.
- К абсолютным патогенам относятся шигеллы, сальмонеллы и некоторые виды эшерихий. Эти микробы, попав в организм человека извне, вызывают острые кишечные инфекции и прочие патологии, угрожающие жизни больного.
- Сапрофитные энтеробактерии не опасны в эпидемиологическом отношении и не имеют значения для практической медицины.
возбудители кишечных инфекций
В семейство Enterobacteriaceae входит множество родов и видов, способных вызвать развитие серьезных заболеваний у человека. Одним из основных представителей данного семейства является энтеробактер. Он считается нормальным обитателем кишечника человека, обеспечивающим его адекватное функционирование. Проникая в другие органы, этот микроб становится причиной серьезных недугов. Чаще всего поражаются почки, мочевыводящие пути, органы репродуктивной и дыхательной систем. Enterobacter spp – одна из ведущих причин смерти новорожденных детей.
Энтеробактерии — аспорогенные палочковидные бактерии, способные развиваться и размножаться как в присутствии кислорода, так и без него. Микробы имеют жгутики, обеспечивающие их подвижность, а некоторые образуют капсулу. По Граму они окрашиваются в красный цвет. Большинство бактерий ферментируют углеводы до кислоты и газа, являются оксидазоотрицательными и каталазоположительными, а также способными к денитрификации.
Энтеробактерии получают энергию из химических соединений. В качестве источника углерода они используют органические вещества. Бактерии растут на универсальных питательных средах, обязательным компонентом которых является лактоза. Они формируют характерные колонии: на Эндо – красные блестящие слизистые или мелкие бледно-розовые без отпечатка на среде, на Плоскирева – кирпично-красные, цвета среды или желтоватые колонии. При выращивании в бульоне Хоттингера бактерия вызывает равномерное помутнение с выпадением осадка. Температурный оптимум для них — 35-36 градусов.
Факторы патогенности бактерий:
- Ферменты,
- Эндотоксин,
- Белки-адгезины,
- Энтеротоксин,Ммикроворсинки.
Энтеробактерии отличаются высокой выживаемостью. Они устойчивы к большинству антисептиков, дезинфектантов и противомикробных средств.

Патогенные бактерии — обитатели объектов внешней среды: водоемов, почвы, флоры и фауны. Широкое распространение микробов в природе не позволяет человеку полностью обезопасить себя.
Enterobacter cloacae при нормальных условиях не приносят вреда человеку. Они мирно сосуществуют с макроорганизмом без ущерба для здоровья. Бактерии обычно поражают больных в лечебных учреждениях, получающих длительную антибиотикотерапию. Они не опасны для здорового организма. Вместе с клебсиеллой, цитробактером, протеем и стафилококком энтеробактеры заселяют пищеварительный тракт. Большинство микробов из рода Enterobacter непатогенны для человека. Бактерии приобретают болезнетворные свойства при резком снижении иммунной защиты.
Резервуаром инфекции является больной человек или животное, в организме которого персистирует микроб. Вместе с калом больных энтеробактер попадает в окружающую среду. При этом фекалии становятся источником заражения. Входными воротами инфекции является ЖКТ. Распространение энтеробактерий происходит фекально-оральным или контактно-бытовым механизмами, которые реализуются алиментарным, водным, контактным, артифициальным и даже половым путями.
Заболевания, обусловленные энтеробактериями, чаще всего развиваются у лиц с иммунодефицитом.
Группу риска по энтеробактериальной инфекции составляют:
- Новорожденные,
- Пожилые люди,
- Часто болеющие лица,
- Больные хроническими патологиями ЖКТ,
- Пациенты, длительно находящиеся на стационарном лечении.
Кишечные микробы вызывают не только заболевания органов пищеварения, но и близлежащих структур. Воспаление может развиться практически в любой части тела человека: от зева до ануса.
Патологии, которые вызывают энтеробактерии:
- Дисбактериоз, дизентерия, сальмонеллез, эшерихиоз.
- Воспаление мочевыводящих путей и органов.
- Пневмония.
- Менингит, абсцедирование мозговой ткани и прочие ликворные нарушения.
- Инфекция органов женской репродуктивной системы.
- Воспаление органов гепатобилиарной зоны.
- Гематогенные расстройства — бактериемия, сепсис.
Энтеробактерии являются возбудителями внутрибольничных инфекций. Микробы проникают в кровяное русло при проведении инвазивных манипуляций, катетеризации мочевого пузыря или внутривенного введения нестерильных лекарств. В обширных очагах довольно сложно снизить активность бактерий.
В результате взаимодействия возбудителя и соответствующих структур макроорганизма развивается инфекционный процесс, который состоит из адгезии, инвазии, колонизации, токсинообразования.
Энтеробактер обладает тропизмом к эпителиоцитам кишечника. Адгезия осуществляется за счет приближения микроба, а также взаимодействия его ворсинок с рецепторами эпителия. Бактерии проникают внутрь клетки и начинают активно размножаться. Процессы колонизации и токсинообразования определяют выраженность и разнообразие клинических проявлений инфекции.
Энтеробактериозы обычно протекают без каких-либо особенностей в симптоматике. Клинические признаки заболеваний определяются локализацией очага поражения и видом возбудителя.
Общие проявления патологии:
- Боль в очаге поражения различной интенсивности, длительности, распространенности.
- Общее недомогание, слабость, вялость, разбитость, снижение работоспособности.
- Признаки воспаления на гемограмме – лейкоцитоз и подъем СОЭ.
- Лихорадка, озноб, миалгия, артралгия, бледность кожи, снижение аппетита, нарушение сознания.
- Диспепсия — тошнота, рвота, изжога, метеоризм.
- Нарушение стула — изменение консистенции, появление патологических примесей.
Enterobacter aerogenes является возбудителем менингита, который нередко осложняется абсцедированием вещества мозга. У больных возникает интоксикация, очаговые неврологические симптомы, менингеальные знаки. При поражении мочевыводящих путей у больных появляется дизурия, боль в конце акта мочеиспускания. Воспаление желчного пузыря и протоков проявляется болью и спазмами в правом подреберье. Воспалительный процесс в легочной ткани развивается у каждого четвертого носителя. У больных на фоне выраженной интоксикации возникает кашель с гнойной мокротой. При отсутствии соответствующей терапии формируются тяжелые осложнения – коллапс и шок.
Диагностика энтеробактериальной инфекции заключается в проведении лабораторных исследований. Специалисты выслушивают жалобы больных, собирают анамнез жизни и болезни, проводят общий осмотр.
- В гемограмме — лейкоцитоз, сдвиг формулы влево, подъем СОЭ.
- Бакпосев мочи проводится с целью выделения возбудителя патологии органов мочевыделения. Бактериурия — содержание в 1 мл мочи более 105 микробных тел энтеробактерий. Когда этот признак сочетается с выраженной и характерной симптоматикой, требуется незамедлительное лечение в стационаре.
- Исследование кала проводят с целью определения причины кишечной дисфункции. Для выявления патогенных бактерий у больных берут мазок из прямой кишки и делают посев на среды, содержащие специальные красители и углеводы. Для этого используют простые пластинчатые среды Эндо, Плоскирева, висмут-сульфитный агар, а также среды накопления — селенитовый бульон или магниевую среду. После суточной инкубации изучают характер роста и проводят дальнейшую идентификацию путем изучения биохимических свойств на средах цветного ряда. В окрашенных по Граму мазках обнаруживают красные короткие палочки, образующие цепочки или располагающиеся хаотично. Enterobacter cloacae на твердых питательных средах образует слизистые лактозонегативные колонии. Подтверждают предполагаемый диагноз с помощью реакции агглютинации на стекле. После обнаружения возбудителя патологии проводят тест на чувствительность к антибиотикам и фагам.
- Микробиологический анализ кала на условно-патогенные энтеробактерии проводится количественным методом. Для этого нативный кал пациента суспендируют в физрастворе и готовят ряд его десятикратных разведений. Затем производят высев из каждого разведения на селективные среды. Для энтеробактера используют чашечную среду Симмонса. После инкубации изучают рост культуры, подсчитывают количество характерных колоний и готовят препарат для микроскопии. Расчет производят по специальным формулам. В норме общее число энтеробактерий не должно превышать 104 КОЕ в 1 грамме фекалий.Увеличение этого количества является признаком кишечного дисбиоза.
- Постановку диагноза при пневмонии, вызванной энтеробактериями, облегчает микробиологическое исследование мокроты на микрофлору.
- При бактериемии выделяют возбудителя по гемокультуре или проводят анализ крови на стерильность.
- Энтеробактерии в мазке у женщин можно обнаружить во время микробиологического исследования отделяемого влагалища или цервикального канала на микрофлору. Если наблюдается сплошной рост на чашках или количество характерных колоний превышает 100, делают вывод об этиологической роли энтеробактерий.
- Вспомогательные методы – УЗИ желчного пузыря, поджелудочной железы, почек и эндоскопическое исследование желудка и кишечника.
Лечение энтеробактериальной инфекции этиотропное, антибактериальное. Его назначают после определения локализации поражения. На начальных стадиях заболевания, когда этиология не выяснена, проводят эмпирическую терапию. Врачи назначают лекарства на основе видимых симптомов, руководствуясь собственным опытом. При доброкачественном течении заболевания подобное лечение позволяет устранить все симптомы в течение 6-12 дней. Во всех остальных случаях показано лечение антибиотиками. Больные из группы риска лечатся исключительно антибактериальными препаратами после полной идентификации патогенного организма.

Дополнительно назначают пре- и пробиотики – «Линекс», «Хилак форте», «Бифиформ», а также иммуномодуляторы «Исмиген», «Полиоксидоний».
Симптоматическая терапия проводится по принципам лечения острых кишечных инфекций. Больным назначают спазмолитики «Но-шпу», «Спазмалгон», обволакивающие средства «Смекту», противорвотные препараты «Мотилиум», «Церукал», энтеросорбенты «Полисорб», «Пипольфен», ферменты — «Креон-Д», «Мезим», «Панзинорм», лекарства от вздутия – «Эспумизан», «Редугаз», витаминные комплексы.
Чтобы лечение было максимально эффективным и дало результаты в кратчайшие сроки, необходимо соблюдать щадящую диету. Диетотерапия заключается в исключении из рациона алкоголя, жирных, жареных, острых, соленных, пряных блюд, кондитерских изделий, хлебобулочной продукции, овощей и фруктов, содержащих много клетчатки и усиливающих процессы газообразования в кишечнике. Рекомендованы кисломолочные продукты, легкоусвояемые блюда и перетертые пюре, не раздражающие слизистую ЖКТ. Готовить следует на пару. Больным показано дробное питание небольшими порциями через каждые 2-3 часа. Строгий рацион — необходимое условия в период лечения и восстановления. Соблюдение принципов правильного лечебного питания позволит организму реабилитироваться после болезни за 2-3 дня.
Рвота и понос — причина потери организмом жидкости и минеральных веществ. Чтобы быстрее избавиться от токсинов, необходимо больным обеспечить правильный питьевой режим. При этом пить желательно не просто воду, а растворы, восстанавливающие минеральный баланс.
Своевременное и адекватное лечение делает прогноз заболевания благоприятным. Проблемы со стулом и общим самочувствием могут длительно сохраняться у пожилых людей, маленьких детей и лиц с ослабленным иммунитетом.
Профилактические мероприятия, предупреждающие развитие заболеваний, вызванных энтеробактериями:
- Укрепление иммунитета,
- Соблюдение гигиенических норм и правил,
- Употребление в пищу качественных продуктов питания, чистых овощей и фруктов, термически обработанных мясных изделий,
- Исключение контактов с больными ОКИ,
- Проведение в домашних условиях влажной уборки с периодическим мытьем индивидуальных бытовых предметов,
- Содержание в чистоте жилища и прилегающей территории,
- Поддержание иммунитета на оптимальном уровне — закаливание, правильное питание, физическая активность, отсутствие стрессов, борьба с вредными привычками.
При появлении признаков кишечного расстройства и дискомфорта в животе показан профилактический прием пре- и пробиотиков, витаминов и минеральных веществ.
источник
Энтеробактерии (лат. enterobacteriaceae) — семейство грамотрицательных (как и другие протеобактерии) палочкообразные (бациллы), споронеобразующие бактерии, длиной 1-5 мкм, со жгутиками для передвижения. Эти бактерии — факультативные анаэробы, расщепляют углеводы с образованием муравьиной кислоты и других конечных продуктов формиатного брожения. Некоторые из них могут разлагать лактозу.
Множество представителей семейства являются частью микрофлоры кишечника человека и животных. Они представляют большое число нормальной микрофлоры человеческого организма и значительное количество патогенных микробов: сальмонелла, кишечная палочка, чумная палочка и др. Энтеробактерии определяют в различных отделах желудочно-кишечного тракта здорового человека: в тощей кишке – от 0 до 103 КОЕ/мл, в подвздошной — от 10 2 до 10 6 КОЕ/мл. В норме в составе факультативной микрофлоры кишечника они не должны превышать количество 10 4 КОЕ/г.
Другая часть этих бактерий обнаруживается в воде и почве или паразитирует на различных растениях и животных. Хорошо изучена кишечная палочка — модельный организм, используемый в молекулярной биологии и генетике, в связи с изученностью её генетики и биохимии.
Энтеробактерии в воде и почве месяцами остаются жизнеспособными, но за несколько минут гибнут от дезинфектантов и при очень высоких температурах через 1 час.
Эти бактерии вырабатывают сахаролитические, протеолитические и др. ферменты, определение которых имеет таксонометрическое значение. Образуют индол, а глюкозу, лактозу, маннит ферментируют до кислоты и газа.
Факторами патогенности являются:
- эндотоксин, который освобождается после разрушения микробных клеток и адгезины,
- цитотоксин,
- экзотоксин.
Бактерии могут проникать в макрофаги и размножаться в них. Патологический процесс усугубляется на фоне снижения активности фагоцитоза, падения барьерной функции тканей. Снижение в кишечнике полезной нормофлоры и нарушение колонизационной и защитной функции может приводить к проникновению в лимфу и кровь. Коли-бактериозы возникают при снижении количества полезной микрофлоры кишечника и иммунитета. После перенесённого заболевания невосприимчивость не формируется.
Группа энтеробактерий включающая: сальмонеллы, шигеллы, эшерихии, клебсиеллы, собственно энтеробактер, серрации, протей, морганеллы, провиденции и иерсинии в норме обитают в желудочно-кишечном тракте человека, но при снижении защитных свойств слизистой кишечника, могут вызывать инфекции желудочно-кишечного тракта или других органов.
Энтеробактерии — представители родов citrobacier, ewardsiella, enterobacter, escherichia, hafnia, klebsiella, proteus, providencia, salmonella, serratia, yersinia вызывают инфекции мочеполовой системы (в том числе циститы, пиелонефриты, цервициты и т.п.). До 80% бактерий, обнаруживаемых в моче — энтеробактерии.
Энтеробактерии становятся причиной различных заболеваний человека. Условно – патогенные бактерии вызывают гнойно-воспалительные процессы различной локализации: как эндогенные процессы — развиваются инфекции мочевыводящих путей (уретрит, цистит, пиелонефрит), половой системы (вагинит, трихомиоз, цервицит), дыхательных путей (пневмония), желудочно-кишечного тракта (холециститы, сальмонеллез, дизентерия, чума) и другие, так называемые коли-бактериозы, а как экзогенные – нагноение ран. Разные формы ОКЗ – острых кишечных заболеваний обусловлены патогенным действием различных энтеробактерий и чем агрессивнее токсины бактерий, тем тяжелее состояние, особенно у маленьких детей.
Escherichia coli – кишечная палочка в норме определяется в желудочно-кишечном тракте и синтезирует секреторные иммуноглобулины и колицины. Они тормозят рост некоторых патогенных энтеробактерий и препятствуют проникновению их в слизистую оболочку стенки кишечника. E. сoli участвует синтезе витамина К (свертываемость). Некоторые патогенные штаммы кишечной палочки могут поражать слизистую кишечника, что проявляется кровавым водянистым поносом или диареей путешественников.
У детей диарея, вызываемая патогенной энтерогеморрагической кишечной палочкой, может осложняться гемолитико-уремическим синдромом и почечной недостаточностью. Эта бактерия может поражать кровь, желчный пузырь, легкие, мочевыводящие пути и кожу. У новорожденных детей, особенно недоношенных, кишечная палочка может стать патогенным возбудителем бактериемии и менингита.
Инфекции, обусловленные клебсиеллами (Klebsiella), энтеробактериями (Enterobacteriaceae) и серрациями (Serratia), обычно встречаются в больницах, чаще при снижении способности бороться против инфекций. Эти бактерии также часто поражают мочевыводящие, половые органы. Пневмония, вызванная клебсиеллами, наиболее распространена у больных сахарным диабетом и у злоупотребляющих алкоголем и имеет часто тяжелое течение.
Симптомы инфекционного заболевания могут быть различны, в зависимости от места развития воспалительного процесса, однако все больные жалуются на общую слабость, повышение температуры, проявления интоксикации и боли в месте заболевшего органа. Для определения патогенных энтеробактерий обязательно нужно сдать анализы – кровь, мочу, мокроту, мазки или кал, в зависимости от локализации воспалительного процесса, пройти до обследование, для выявления функциональных нарушений.
Важно соблюдать правила личной гигиены, следить за качеством, чистотой овощей-фруктов, питаться, учитывая индивидуальные особенности, избегать контакта с инфекционными больными и поддерживать свой иммунитет в норме.
Восстановление и сохранение достаточного количества полезной нормофлоры кишечника – лакто- и бифидобактерий, способствует защите слизистой кишечника от проникновения патогенных бактерий и их токсинов в кровь и лимфу, выведению токсинов, созданию среды, в которой патогенные микроорганизмы не могут продолжать свою жизнедеятельность и выводятся из организма человека. Важно, что продукты жизнедеятельности полезных бактерий помогают иммунитету сохранять активность в борьбе с вредными бактериями.
Синбиотический биокомплекс Нормофлорины – содержащий живые активные лакто- и бифидобактерии и их метаболиты с противовоспалительным, антисептическим, иммуногенным и питательным действием на слизистые за многие годы зарекомендовал себя, как активный помощник и борец против патогенных бактерий для малышей и взрослых, беременных и больных с различными заболеваниями. Достаточно быстро при употреблении Нормофлоринов снимается интоксикация и восстанавливается функция кишечника, общее самочувствие.
Рекомендуется: как можно раньше начать принимать Нормофлорины в возрастных дозировках – Л – за 10-15 мин до еды утром (+ обед при запорах), Д – обед или вечер за 20 мин до еды, Б – на ночь или в микроклизме. Длительность приема 3-4 недели, до полного восстановления функции кишечника и улучшения общего самочувствия. Желательно 10-14 дней натощак принимать сорбенты – для выведения токсинов – зостерин или пекто, они уменьшают гнилостные, бродильные процессы, повышенное газообразование, улучшают работу кишечника.
Важно закрепить эффект восстановления микрофлоры, улучшить работу поджелудочной железы, печени, кишечника, иммунитет – для этого хорошо далее в течение месяца использовать функциональное питание – Гармония жизни. В её составе также содержатся живые полезные лакто- и бифидобактерии, их метаболиты и пектин. Вкусно, полезно и эффективно!
источник
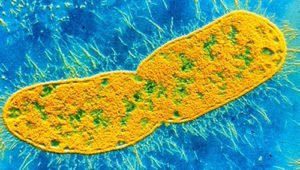 клебсиеллы – способны вызывать у новорожденных урогенитальные инфекции, воспаление легких, острое расстройство пищеварения, воспаление мозговых оболочек, конъюнктивы глаз и сепсис;
клебсиеллы – способны вызывать у новорожденных урогенитальные инфекции, воспаление легких, острое расстройство пищеварения, воспаление мозговых оболочек, конъюнктивы глаз и сепсис; беспокойство и постоянный плач;
беспокойство и постоянный плач; пробиотики или препараты, содержащие живые штаммы микроорганизмов – нормальных обитателей кишечника: Линекс, Бифиформ, Бифидумбактерин, Энтерол и подобные;
пробиотики или препараты, содержащие живые штаммы микроорганизмов – нормальных обитателей кишечника: Линекс, Бифиформ, Бифидумбактерин, Энтерол и подобные;