Цистит – достаточно неприятное заболевание, проявляющееся дискомфортом во время мочеиспускания. Оно нарушает привычный жизненный уклад и ухудшает работоспособность, поскольку вызывает у больного потребность часто посещать туалет. В связи с этим каждый заболевший старается поскорее избавиться от проблемы, принимает лекарства, способные снять острую симптоматику. Патология развивается вследствие воздействия патогенной микрофлоры на стенки мочевого пузыря. Заболевание встречается у людей разной половой принадлежности, но у женщин такие нарушения диагностируют чаще. «Вильпрафен» при цистите назначают часто, этот препарат способен эффективно бороться с вирулентными микроорганизмами, быстро снимает признаки воспаления.

- стрептококков;
- стафилококков;
- менингококков;
- дифтерийной палочки;
- хламидий;
- легионелл;
- уреаплазм.
Лекарство выпускается в твердой форме или в виде суспензии. Таблетки покрыты защитной растворимой оболочкой, упакованы по 10 штук на блистере. Раствор расфасован во флаконы по 100 мл, содержит 300 мг активного вещества. Им чаще всего лечат патологии мочевыводящей системы у детей.
В аптеке можно встретить еще одну лекарственную форму – растворимые таблетки под названием «Вильпрафен Солютаб». Они продолговатые, белого цвета, имеют насечку, содержат фруктовый ароматизатор. Благодаря способности растворяться, джозамицин быстро поступает в организм и начинает действовать, поэтому их назначают при тяжелом течении заболевания, а также рецидивирующей хронической форме. Инструкция по применению указывает, при каких состояниях способен помогать «Вильпрафен»:
- патологии верхних и нижних дыхательных путей;
- лор-болезни;
- заболевания мочеполовой системы;
- инфекции полости рта;
- кожные поражения, бактериального генеза.
Фармакодинамика «Вильпрафена» заключается в подавлении процесса образования белка в патогенных микроорганизмах, что приводит к прекращению их размножения и затем – к гибели. В зависимости от дозы средство оказывает двоякое действие. Если дозировка стандартная, то лекарство угнетает жизнедеятельность микробов. При назначении пациенту усиленной дозы, получают бактерицидный результат: микроорганизмы гибнут.
«Вильпрафен» быстро всасывается желудочным трактом, поступает в кровь и достигает максимальной концентрации уже через 2 часа после применения. Средство нейтрализуется печенью и выводится с желчью, с мочой выделяется менее 20% активного вещества. Прием «Вильпрофена» с интервалом 12 часов позволяет поддерживать в организме концентрацию джозамицина, способную помочь справиться с воспалительным процессом.
Цистит вызывается стрепто- или стафилококковой инфекцией, также он может быть результатом поражения хламидиями, легтонеллами. Именно к этим микроорганизмам активен «Вильпрофен». Препарат, устраняя воспаление мочевого пузыря, лечит заболевания половой сферы (если они есть в наличии) или предупреждает их развитие.
Лекарство не вызывает дисбактериоз или иные нарушения работы пищеварительного тракта. Это редкое свойство для антибиотика. Поэтому врачи не назначают дополнительную терапию для восстановления микрофлоры кишечника. Пациент, таким образом, экономит на лечении.
Есть еще один плюс в применении «Вильпрофена» – его можно назначать пациентам, имеющим аллергию на антибиотики пенициллинового ряда. Также, прием медикамента женщинами для лечения цистита, предупреждает образование спаек, являющихся частой причиной бесплодия.
Антибиотик имеет характерную особенность в применении. Для получения максимального лечебного эффекта, нужно чтобы препарат накопился. Поэтому его назначают курсом не менее 10 дней. Активное вещество способно оседать в легочной, лимфатической ткани, а также в органах мочевой системы. Обычно больные принимают лекарство 2 недели. За это время средство достигнет нужной концентрации и приведет к гибели микробов.
Действие препарата наступает быстро, и через 2-3 для больной чувствует облегчение. Но не стоит прекращать антибактериальную терапию, ведь отсутствие признаков болезни – это еще не излечение.
Поэтому нужно пройти весь курс, установленный доктором. Врачом подбирается суточная дозировка препарата в 1-2 г, которая разделяется на 2-3 приема. Начинают лечение с 1 г в сутки. При тяжелой форме заболевания доводят дозу «Вильпрофена» до 3 г.
Таблетку пьют, не разжевывая, запивая небольшим количеством жидкости (молоко и горячие напитки исключаются). Не принимают антибиотик во время еды, нужно чтобы до приема пищи оставалось не менее 30 минут. Если больной пропустил очередной прием лекарства, то нельзя удваивать дозу. Такая схема лечения приемлема для взрослых пациентов обеих полов.
Назначая «Вильпрофен», учитывают возможную резистентность микробов к макролидам (бактерии, устойчивые к похожим по структуре антибиотикам, могут не реагировать на джозамицин).
«Вильпрафен» является лекарственным средством, поэтому имеет противопоказания к применению, на которые следует обращать внимание, начиная лечение. Принимать медикамент нельзя следующим категориям лиц:
- людям с нарушением работы печени;
- недоношенным детям;
- пациентам с почечной недостаточностью;
- больным, имеющим непереносимость средств группы макролидов.
С осторожностью назначают лекарство пациентам, склонным к аллергическим реакциям, женщинам во время беременности, а также лицам, имеющим проблемы с работой желудочного тракта или внутреннее кровотечение в анамнезе. Больными с почечной недостаточностью прием антибиотика проводится под контролем клиренса креатинина.
Лечение беременных разрешено инструкцией, но после консультации с врачом. Активное вещество способно накапливаться в тканях и костях, проникать через плаценту и попадать в грудное молоко. Поэтому при назначении «Вильпрофена» доктор учитывает пользу от такой терапии и потенциальный вред от применения. Главным показанием для использования препарата во время беременности является необходимость лечения патологий половой системы, вызванных хламидиями.
Новорожденным и детям до 14 лет подбирают дозу индивидуально, и она зависит от массы тела ребёнка: назначают по 30-50мг\кг веса. Для малышей более приемлема лекарственная форма препарата в виде суспензии. Дети младшего возраста легко ее пьют, поскольку она имеет фруктовый аромат, а таблетку проглотить им сложно. Перед использованием лекарство взбалтывают до получения однородной консистенции.

- отсутствия аппетита;
- тошноты;
- рвоты;
- диареи;
- вздутия;
- болей в животе;
- затруднения оттока желчи;
- желтушности кожных покровов;
- кандидоза;
- кожных высыпаний.
Прием высоких доз препарата вызывает нарушение слуха. Если у больного наблюдаются стойкие побочные эффекты, сопровождающиеся расстройством стула, то нужно обратиться к врачу, описать проблему, и он скорректирует лечение.
Прием «Вильпрафена» имеет ряд преимуществ относительно антибиотиков других фармакологических групп.
- Лекарственное средство не влияет на функции желудочного тракта, не усиливает моторику. Крайне редко вызывает дисбактериоз, поскольку не угнетает жизнедеятельность энтеробактерий, поэтому дополнительного лечения по восстановлению микрофлоры кишечника не требуется.
- Джозамицин отличается высокой кислотоустойчивостью, его действие и биодоступность не зависят от приема пищи.
-
Минимально влияет на нейтрализацию печенью других лекарственных средств.
- При регулярном приеме создает нужную концентрацию, способную уничтожить вирулентные микроорганизмы.
- Действует на бактерии, устойчивые к влиянию пенициллина.
- Лекарственное средство (с ограничениями) допускается к применению во время беременности и лактации, поскольку оказывает минимальное токсическое действие на плод и организм матери.
- «Вильпрафен» разрешен в детской практике. Для малышей выпускается суспензия, которую дети пьют, не капризничая.
- К данному антибиотику редко развивается устойчивость вирулентных микроорганизмов.
Недостатком, по мнению пациентов, является высокая стоимость лекарственного средства.
Если по финансовым или каким-либо иным причинам нельзя проводить лечение «Вильпрофеном», то врач ищет альтернативу. Препаратами, имеющими аналогичное действие, считают:
Лекарства относятся к группе макролидов, но стоят дешевле «Вильпрофена». При выборе аналога врач обращает внимание, на какой возбудитель нужно воздействовать. От этого зависит назначаемый заменитель.
- Препараты группы макролидов, все без исключения, угнетают жизнедеятельность пневмококков.
- Если патология вызвана золотистым стафилококком, то назначают «Кларитромицин» или «Эритромицин» (он менее эффективен).
- Для уничтожения гемофильной палочки используют «Азитромицин». Он среди всех макролидов обладает наиболее выраженным действием к данному патогенному микроорганизму.
- «Джозамицин» проявляет высокую активность в отношении внутриклеточных микробов, но несильно влияет на микоплазмы. К ним более агрессивен «Медикамицин».
- Для угнетения жизнедеятельности хеликобактер пилори или легионелл применяют «Кларитромицин» как самый эффективный антибиотик.
Учитывая более высокое лечебное действие лекарства к разным группам патогенных микроорганизмов, врач подбирает нужный заменитель. Не зная особенностей воздействия антибиотиков, нельзя самостоятельно выбрать аналог, для этого нужна консультация доктора.
«Вильпрафен», применяемый при цистите, в отзывах специалистов и больных описывается в основном с положительной стороны . Препарат помогает избавиться от болезни за короткий срок, не вызывая при этом серьезных побочных реакций.
В своем отзыве Марина Коноплицкая рассказывает, как она за 1,5 суток сняла симптомы начинающегося пиелонефрита. «Вильпрофен» спас ее свадебное путешествие.
Софья Масляникова, будучи беременной, на 24 неделе пропила «Вильпрофен», поскольку у нее обнаружили уреаплазмоз. После пройденного курса лечения родила здорового ребёнка, а повторный анализ показал отсутствие бактерий.
Наталия Власюк на 16 неделе беременности обратилась в консультацию на жалобы при мочеиспускании. Ей назначили «Вильпрафен» по 500 мг дважды в день курсом 5 дней. Но лекарство наряду с позитивным результатом (сняло признаки цистита) вызвало проблемы с пищеварением, обострило токсикоз. Поэтому пройти полный курс лечения ей не удалось.
источник
Воспаление мочевого пузыря в большинстве случаев имеет бактериальную причину. Очень часто цистит появляется из-за такой патогенной бактерии, как кишечная палочка. В связи с этим, помимо общих симптомов, такая форма заболевания имеет и свои специфические признаки. Также и лечение такого цистита имеет свои нюансы.
Даже в здоровом организме всегда присутствуют условно патогенные бактерии, в числе которых и кишечная палочка. Когда их количество в норме, такие бактерии обитают в нижних отделах толстого кишечника и участвуют во многих важных процессах обмена веществ. В частности, они участвуют в пищеварении, необходимы для выработки витамина К, тормозят развитие патогенной флоры.
Лакто- и бифидобактерии – это полезная микрофлора, без которой нормальная работа кишечника невозможна. Кроме этого, данные микроорганизмы тормозят развитее патогенной микрофлоры. Но если эти самые бактерии попадают в другую среду – где нет барьеров размножения и благоприятная питательная среда, то они начинают активно размножаться, что и провоцирует воспаление. Попадая в мочевыделительную систему, кишечная палочка станет очень быстро развиваться, что вызовет определенные изменения слизистых оболочек органа и соответственно – к циститу.
Моча обладает бактерицидным действием, она уничтожает все вредоносные микроорганизмы. Именно поэтому, бактерии, случайно попавшие в мочеполовую систему, провоцировать заболевание не могут. Они попросту не успевают даже прикрепиться к слизистым оболочкам, как смывает потоком урины. Однако есть некоторые факторы, располагающие к развитию воспаления.
Возникновение бактериального цистита обусловлено такими причинами:
- Снижение иммунитета, что может быть вызвано самыми разными причинами – как стрессом, так и хроническими заболеваниями
- Патологические процессы в мочеиспускательном канале, а также в верхних мочевыводящих путях.
- Застой мочи, нередко появляющийся при мочекаменной болезни или патологиях простаты.
- Регулярные нарушения правил интимной гигиены. Очень часто к воспалениям приводит неправильное подмывание, в результате которого патогенные микроорганизмы попадают в уретру из прямой кишки.
- При воспалении простаты, сопровождающемся повышением температуры.
- Изменение бактерицидных свойств мочи вследствие почечных заболеваний, диабета и других заболеваний.
- Снижение барьерных свойств уретры и сдавливание мочеиспускательного канала во время беременности.
Женщины страдают бактериальным циститом значительно чаще, чем мужчины, из-за особенностей строения мочеполовой системы. Помимо этого, сфинктер прямой кишки, где и сконцентрирована патогенная микрофлора, у женщин находится гораздо ближе к уретре, чем у мужчин. В данном случае кишечной палочке намного проще попасть в уретру и вызвать воспаление.
Цистит, вызванный кишечной палочкой, имеет такую клиническую картину:
- Учащенное и болезненное мочеиспускание.
- Ощущение наполненного мочевого пузыря.
- Моча выходит малыми порциями.
- Жжение, рези.
- Боль и дискомфорт внизу живота, в области лобка, промежности.
Когда цистит имеет бактерицидную природу и вызван кишечной палочкой, то помимо общих симптомов имеются и особенные, а именно:
- появление в моче осадка,
- примесь разных частиц, хлопьев, крови
- моча меняет цвет и приобретает неприятный запах.
- может повыситься температура тела
- общее недомогание: слабость, озноб, тошнота, рвота.
Если имеет место быть высокая температура, нужно сразу вызывать врача или обращаться в больницу, так как это может говорить о воспаление почек.
Понять, что цистит развился от кишечной палочки, можно даже по симптомам. Достаточно детально опросить больного о первых проявлениях болезни. Однако не все пациенты достаточно внимательны, потому без лабораторных исследований, конечно же, не обойтись.
Самым информативным исследованием при цистите, является анализ мочи. При сдаче мочи важно соблюдать правила гигиены, а также важно использовать стерильную емкость для забора.
Общий анализ покажет содержание лейкоцитов, повышенное содержание которых, говорит о наличие воспалительного процесса. Также может быть повышен уровень эритроцитов, а также появится белок в моче.
При воспалениях вызванных кишечной палочкой, моча имеет кислую реакцию и запах кала. Если осадок в моче окрасить по Граму, то станут видны грамотрицательные бактерии, имеющие форму палочек.
После подтверждения наличия воспаления мочевого пузыря, переходят к бактериологическим исследованиям. Этот анализ выявит, какая именно бактерия присутствует в моче. При наличии более 102 штук кишечных палочек в 1 мл. мочи диагностируют острую форму цистита.
Так как патогенная микрофлора умеет приспосабливаться ко многим препаратам, то важно также сделать анализ на чувствительность бактерий к определенным антибиотикам. Это позволяет подобрать максимально эффективный препарат.
Также обязательно нужно сдать кровь на общий анализ, чтобы оценить общее состояние организма и еще раз подтвердить наличие воспаления.
По показанию врача, также могут назначать цистоскопию — осмотр стенок мочевого пузыря. Для исключения заболевания почек назначают УЗИ.
Цистит бактериальной природы можно вылечить только антибиотиками. Препарат должен назначать только врач и только после необходимого обследования. Самостоятельно невозможно правильно подобрать препарат, от того он может не иметь достаточной эффективности. В результате вы приглушите симптомы, а болезнь перейдет в хроническую стадию, а это лечить гораздо дольше и сложней.
Антибиотики. Для подавления кишечной палочки обычно применяют следующие препараты: цефалоспорины, фторхинолоны, тетрациклины, аминопенициллины, аминогликозиды. Подбирать конкретный препарат будет врач, опираясь на данные лабораторных исследований, а также особенностей и предрасположенностей самого больного. Острый цистит лечится 3-5 дней хронический — около 10 суток.
Пробиотики. При лечении антибиотиками всегда назначают и пробиотики. Потому что антибактериальные препараты воздействуют не только на патогенную флору, но и на нормальную микрофлору кишечника и влагалища. Поэтому прием пробиотиков для женщин точно необходим, чтобы вылечив цистит, не получить кандидоз.
Иммуномодуляторы. Также при терапии цистита широко применяют препараты, повышающие естественный иммунитет организма.
Спазмолитики. Для снятия болевых ощущений спазмов назначают спазмолитики, противовоспалительные препараты также снижают боль и способствуют устранению инфекции. Также при необходимости назначают сосудорасширяющие средства, чтобы улучшить кровоток и проницаемость капилляров мочевого пузыря.
Диета. При лечении особенно важно исключить из рациона кислую, острую, соленую и слишком пряную и жареную пищу. Предпочтение нужно отдавать свежим фруктам и овощам, а также еде приготовленной на пару или в режиме тушения. Помимо этого, важно получать сбалансированное питание, в зимний период можно дополнить его приемом витаминов. Очень полезны морсы с кислым вкусом, отвар шиповника, чай с лимоном, отвары трав и т.д. Не забывайте пить достаточное количество воды. Это будет ускорять вымывание болезненной микрофлоры, а значит и выздоровление в целом.
Если вы запустили лечение бактериального цистита, а может, и вовсе не лечили его, то слишком велик риск появления осложнений в виде других заболеваний. Чаще всего может возникнуть пиелонефрит, хронический цистит, тригонит, развиться недержание мочи.
Не допустить появления таких осложнений достаточно просто – при первых же симптомах обратиться к урологу и пройти необходимый курс лечения.
Кишечная палочка может спровоцировать и другие заболевания. Поэтому очень важно соблюдать гигиену, укреплять иммунитет, а в случае появления неприятных симптомов сразу же обращаться за квалифицированной помощью.
источник
Кишечная палочка – заболевания, пути передачи, симптомы кишечных инфекций и заболеваний мочеполового тракта (у женщины, у мужчины, у ребенка), методы лечения. Выявление бактерии в анализе мочи и в мазке из влагалища
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Кишечная палочка на латыни называется Escherichia coli (E. coli) и представляет собой вид бактерий, включающий в себя патогенные и непатогенные разновидности. Патогенные разновидности кишечной палочки вызывают инфекционно-воспалительные заболевания органов пищеварительного тракта, мочевыделительной и половой системы у мужчин и женщин. А непатогенные разновидности бактерии живут в кишечнике человека в качестве представителей нормальной микрофлоры.
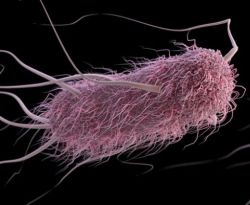
Все разновидности кишечных палочек устойчивы к воздействиям факторов внешней среды, а потому могут в течение длительного времени сохраняться в жизнеспособном состоянии в воде, почве и фекальных массах. В то же время кишечные палочки погибают при кипячении и воздействии на них формалина, хлорной извести, фенола, сулемы, едкого натра и 1% раствора карболовой кислоты.
Бактерии быстро и хорошо размножаются в продуктах питания, особенно в молоке, а потому съедание зараженных и обсемененных кишечной палочкой блюд вызывает заражение с последующим развитием инфекционно-воспалительного заболевания.
Непатогенные разновидности кишечной палочки (эшерихии коли) входят в состав нормальной микрофлоры кишечника человека. Они появляются в кишечнике человека в первые дни после появления на свет в процессе его заселения нормальной микрофлорой, и сохраняются в течение всей жизни. В норме в содержимом толстого кишечника человека должно быть 10 6 —10 8 КОЕ/г кишечных палочек, а в каловых массах – 10 7 —10 8 КОЕ/г типичных кишечных палочек и не более 10 5 КОЕ/г лактозонегативных ее разновидностей. Кроме того, в норме и в содержимом толстой кишки, и в фекалиях должны отсутствовать гемолитические кишечные палочки. Если содержание бактерий выше или ниже указанных норм, то это свидетельствует о дисбактериозе.
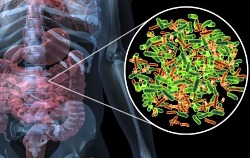
Во-вторых, кишечные палочки утилизируют кислород, который губителен и вреден для лактобацилл и бифидобактерий, составляющих остальную, большую часть кишечной микрофлоры. То есть благодаря кишечной палочке обеспечивается выживание лактобацилл и бифидобактерий, которые, в свою очередь, жизненно необходимы для функционирования кишечника и переваривания пищи. Ведь если не будет лактобацилл и бифидобактерий, пища окажется не переваренной полностью, начнет гнить и бродить в просвете кишечника, что приведет к тяжелым заболеваниям, истощению и, в конечном итоге, к смерти.
В-третьих, кишечные палочки в результате своей жизнедеятельности вырабатывают жизненно важные для организма вещества, такие, как витамины группы В (В1, В2, В3, В5, В6, В9, В12), витамин К и биотин, а также уксусную, муравьиную, молочную и янтарную кислоту. Выработка витаминов позволяет обеспечить большую часть суточной потребности организма в них, вследствие чего все клетки и органы работают нормально и максимально эффективно. Уксусная, муравьиная, молочная и янтарная кислоты, с одной стороны, обеспечивают нужную для жизни бифидобактерий и лактобацилл кислотность среды, а с другой стороны, утилизируются в процессах обмена веществ. Кроме того, кишечные палочки участвуют в обмене холестерина, билирубина, холина, желчных кислот и способствуют усвоению железа и кальция.
К сожалению, среди разновидностей кишечной палочки имеются и патогенные, которые при попадании в кишечник вызывают инфекционно-воспалительные заболевания.
В настоящее время выделяют четыре основные группы патогенных кишечных палочек:
- Энтеропатогенные кишечные палочки (ЭПКП или ЕТЕС);
- Энтеротоксигенные кишечные палочки (ЭТКП);
- Энтероинвазивные кишечные палочки (ЭИКП или EIEC);
- Энтерогеморрагические (гемолитические) кишечные палочки (ЭГКП или ЕНЕС).
Энтеропатогенные кишечные палочки наиболее часто вызывают инфекционно-воспалительные заболевания тонкого кишечника у младенцев до одного года, а также «диарею путешественников» у взрослых и детей старше года.
«Диарея путешественников» проявляется водянистым жидким стулом и наиболее часто развивается у людей, оказавшихся в теплое время года в развивающихся странах, где отсутствуют нормальные санитарные нормы хранения и приготовления пищи. Данная кишечная инфекция через несколько дней проходит самостоятельно и не требует лечения, поскольку иммунная система организма человека успешно уничтожает патогенную кишечную палочку.
Кишечная инфекция у детей первого года жизни, вызванная энтеропатогенными кишечными палочками, проявляется водянистым жидким стулом до 10 раз в сутки, болями в животе и рвотой. Инфекция требует лечения, поскольку иммунная система детей еще не сформирована полностью и потому не может уничтожить патогенную кишечную палочку.
Энтеротоксигенная кишечная палочка обычно вызывает острый понос у детей и взрослых, а также «диарею путешественников». Оба заболевания, как правило, проходят самостоятельно через несколько дней, и не требуют лечения.
Энтероинвазивная кишечная палочка вызывает острые пищевые токсикоинфекции у детей и взрослых, течение которых похоже на дизентерию.
Энтерогеморрагическая (гемолитическая, гемолизирующая) кишечная палочка вызывает геморрагический колит у детей и взрослых или гемолитико-уремический синдром (ГУС). Оба заболевания требуют лечения.
Кишечная палочка: особенности генома, причины вспышек кишечных заболеваний, как бактерии приобретают патогенные свойства — видео
Патогенные разновидности кишечной палочки при попадании в желудочно-кишечный тракт вызывают кишечные инфекции и гемолитико-уремический синдром у детей и взрослых. Кишечные инфекции могут протекать по типу геморрагического колита, энтерита, пищевого отравления или «диареи путешественников».
При этом энтеропатогенные кишечные палочки (ЭПКП) вызывают преимущественно энтероколиты (кишечные инфекции) у детей первого года жизни, причем инфекция, как правило, возникает в форме вспышки в дошкольных учреждениях, родильных домах и больницах. Патогенные штаммы кишечной палочки передаются детям контактно-бытовым путем через руки родивших женщин и медицинского персонала, а также с нестерильным инструментом (шпателями, термометрами и др.). Также энтеропатогенные разновидности кишечной палочки могут вызывать пищевое отравление у детей первого года жизни, находящихся на искусственном вскармливании, если попадают в молочные смеси, приготовленные с несоблюдением санитарным норм и правил гигиены.
Энтероинвазивные кишечные палочки (ЭИКП) вызывают кишечные инфекции у детей старше года и взрослых, которые протекают по типу дизентерии. Передача инфекции, как правило, происходит через загрязненную воду и продукты питания. Наиболее часто такие дизентерийноподобные инфекции бывают в теплое время года, когда увеличивается частота употребления или случайного заглатывания грязной некипяченой воды и продуктов питания, приготовленных и хранившихся с нарушением санитарных норм.
Энтеротоксигенные кишечные палочки вызывают кишечные инфекции у детей старше 2 лет и взрослых, протекающие по типу холеры. Как правило, данные инфекции широко распространены в странах с жарким климатом и плохими санитарными условиями жизни населения. В странах бывшего СССР такие инфекции обычно завозные, их «привозят» люди, возвращающиеся из отпуска или рабочих командировок в жаркие местности. Обычно заражение данными кишечными инфекциями происходит через употребление загрязненной воды и пищи.
Энтеропатогенные, энтероинвазивные и энтеротоксигенные кишечные палочки при тяжелом течении вызываемых ими кишечных инфекций могут приводить к развитию осложнений, таких, как отит, цистит, пиелонефрит, менингит и сепсис. Как правило, такие осложнения возникают у детей первого года жизни или у пожилых людей, иммунная система которых недостаточно эффективно уничтожает патогенные микробы.
Энтерогеморрагические (гемолитические) кишечные палочки вызывают тяжелые кишечные инфекции у детей старше года и взрослых, которые протекают по типу геморрагического колита. При тяжелом течении геморрагического колита возможно развитие осложнения – гемолитико-уремического синдрома (ГУС), который характеризуется триадой – гемолитической анемией, почечной недостаточностью и критическим снижением количества тромбоцитов в крови. ГУС, как правило, развивается через 7 – 10 дней после перенесенной кишечной инфекции.
Кроме того, гемолитическая кишечная палочка может приводить к развитию невритов и заболеваний почек у детей и взрослых в случаях, если попадет в мочевыводящие пути или в кровоток. Инфицирование происходит через воду и пищу.
Помимо кишечных инфекций, кишечные палочки могут вызывать заболевания мочевой и половой систем у мужчин женщин при условии, что они попадут в соответствующие органы. Причем заболевания органов мочеполовой системы у мужчин и женщин могут вызывать не только патогенные, но и непатогенные разновидности кишечной палочки. Как правило, попадание кишечных палочек в половые и мочевыделительные органы происходит при несоблюдении правил личной гигиены, ношении тесного белья или анальных половых актах.
При попадании кишечных палочек в мочевыводящие пути как мужчин, так и женщин, развиваются воспалительные заболевания уретры, мочевого пузыря и почек, такие, как уретриты, циститы и пиелонефриты.
Попадание кишечной палочки в уретру мужчины приводит к развитию воспалительных заболеваний не только органов мочевыводящей, но и половой системы, поскольку по уретре микробы могут подниматься как в почки, так и в яички и предстательную железу. Соответственно, инфицирование уретры мужчины кишечными палочками в будущем может привести к хроническим простатитам, орхитам (воспаление яичек) и эпидидимитам (воспаление придатков яичек).
Попадание кишечной палочки во влагалище женщин является причиной воспалительных заболеваний внутренних половых органов. Причем, в первую очередь, кишечная палочка вызывает кольпит или вульвовагинит. В будущем, если кишечная палочка не будет уничтожена и удалена из влагалища, бактерии могут подниматься в матку, откуда по маточным трубам добираться и до яичников. В случае, если кишечные палочки попадут в матку, у женщины разовьется эндометрит, если в яичники – аднексит. Если же из маточных труб кишечные палочки попадут в брюшную полость в большом количестве, то это может привести к развитию перитонита.
Заболевания мочевыделительных и половых органов, обусловленные кишечной палочкой, могут длиться годами и трудно поддаваться терапии.

Контактно-бытовой путь распространения кишечных палочек встречается реже и играет наибольшее значение для развития вспышек эшерихиозов в коллективах, например, в больницах, родильных домах, детских садах, школах, в семьях и т.д. При контактно-бытовом пути кишечные палочки могут передаваться от матери к новорожденному ребенку при прохождении последнего по родовым путям, загрязненным бактериями. Кроме того, бактерии могут переноситься на различные предметы (например, посуду, шпатели и т.д.) немытыми руками, использование которых влечет за собой инфицирование детей и взрослых.
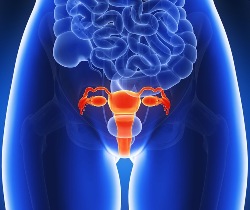
Значимыми для женщин являются инфекции мочеполовых органов, вызываемые также кишечными палочками, поскольку они протекают длительно, мучительно и с трудом поддаются терапии. То есть помимо кишечных инфекций, патологические и непатологические кишечные палочки могут вызывать у женщин тяжелые, длительно текущие хронические заболевания мочевыводящих и половых органов, а также заражение крови или менингиты при условии, что попадут в уретру, влагалище или в кровоток. Проникать в мочеполовые органы кишечные палочки могут из фекалий, в которых они содержатся в норме в достаточно большом количестве.
В уретру и влагалище кишечные палочки могут попадать следующими путями:
- Несоблюдение гигиены (женщина не подмывается регулярно, на коже промежности, ануса и половых органов скапливаются остатки фекалий после испражнений и т.д.);
- Ношение слишком тесного нижнего белья (в таком случае кожа промежности потеет и частички фекалий, оставшиеся на коже анального отверстия после дефекации, перемещаются ко входу во влагалище, в конечном итоге попадая в него);
- Неправильная техника подмывания (женщина подмывает сначала область анального отверстия, и после этого той же грязной рукой моет наружные половые органы);
- Специфическая техника половых актов, при которых происходит проникновение сначала в прямую кишку, а затем во влагалище (в этом случае на половом члене или сексуальных игрушках после проникновения в прямую кишку остаются частицы фекалий с кишечными палочками, которые и заносятся во влагалище);
- Обычный вагинальный половой акт с семяизвержением во влагалище с мужчиной, страдающим хроническим простатитом, орхитом или эпидидимитом, вызванными кишечной палочкой (в этом случае со спермой во влагалище женщины попадают кишечные палочки, носителем которых является ее половой партнер).
После проникновения во влагалище и уретру кишечные палочки провоцируют острые кольпиты и уретриты соответственно. Если эти инфекционно-воспалительные заболевания не вылечить, то кишечная палочка останется в половых путях или мочеиспускательном канале, поскольку бактерия способна прикрепляться к слизистой оболочке, и поэтому не вымывается струей мочи или вагинальными выделениями. А оставшись в уретре или влагалище, кишечная палочка может подниматься в вышележащие органы мочевыделительной и половой систем – мочевой пузырь, почки, матка, маточные трубы, яичники, и вызывать в них воспалительные заболевания (циститы, пиелонефриты, эндометриты, сальпингиты, аднекситы). По данным статистики, примерно 80% всех циститов у женщин спровоцированы кишечной палочкой, а причиной практически всех случаев пиелонефрита или бактериурии (бактерий в моче) у беременных также является кишечная палочка.
Воспалительные заболевания мочеполовых органов у женщин, спровоцированные кишечной палочкой, протекают длительно, склонны к хронизации и трудно поддаются лечению. Часто в организме протекает подострый воспалительный процесс, при котором отсутствуют четкие и заметные симптомы, вследствие чего женщина считает себя здоровой, хотя на самом деле является носительницей хронической инфекции. При таком подостром, стертом течении инфекции любое малейшее переохлаждение организма, стресс или иное резкое воздействие, приводящее к снижению иммунитета, станет толчком для перехода воспаления в активную и заметную форму. Именно носительством кишечной палочки объясняются хронические рецидивирующие циститы, пиелонефриты, кольпиты и эндометриты, обостряющиеся у женщин при малейшей простуде и не проходящие в течение долгих лет, несмотря на проводимую терапию.

А вот воспалительные заболевания мочеполовых органов, вызываемые кишечными палочками, играют гораздо большее значение в жизни мужчины, поскольку отрицательно сказываются на качестве жизни и являются причиной прогрессирующего ухудшения сексуальной и мочевыделительной функции. К сожалению, эти заболевания практически всегда являются хроническими, вялотекущими и очень трудно поддающимися терапии.
Воспалительные заболевания мочеполовых органов у мужчин кишечная палочка вызывает, если ей удается проникнуть в уретру (мочеиспускательный канал) пениса мужчины. Как правило, это происходит при анальном сексе без презерватива или вагинальном половом сношении с женщиной, влагалище которой обсеменено кишечными палочками.
После проникновения в уретру кишечная палочка провоцирует острый уретрит, который без лечения стихает в течение нескольких дней, но это происходит не потому что имеет место самоизлечение, а потому что инфекция переходит в хроническую форму и просто уменьшается выраженность симптоматики. То есть если острый уретрит, спровоцированный кишечной палочкой у мужчины, не вылечить, то инфекция перейдет в хроническую форму, а бактерия не просто останется в мочеиспускательном канале, а попадет в другие органы половой и мочевыделительной систем.
Необходимо понимать, что кишечную палочку невозможно удалить из уретры без лечения только регулярным мочеиспусканием, поскольку бактерия способна плотно прикрепляться к слизистой оболочке и не смываться потоком струи мочи. Со временем кишечные палочки из уретры поднимаются в вышележащие органы мужчины, такие, как мочевой пузырь, почки, предстательная железа, яички и придаток яичка, и вызывают в них хронический воспалительный процесс.
У мужчин кишечная палочка из уретры чаще проникает в половые органы, а не в мочевыделительные. Вследствие этого они гораздо реже, чем женщины, страдают циститами и пиелонефритами, спровоцированными кишечными палочками. Но мужчины очень часто страдают хроническими, длительно текущими и трудно поддающимися терапии простатитами, орхитами и эпидидимитами, которые также обусловлены тем, что в эти органы проникла кишечная палочка из уретры и периодически вызывает обострения. Достаточно сказать, что не менее 2/3 хронических простатитов у мужчин старше 35 лет обусловлены кишечной палочкой.
При наличии кишечной палочки в половых органах мужчины она так же, как и у женщин, будет активизироваться после малейшего эпизода переохлаждения или стресса, вызывая обострение простатита, орхита или эпидидимита. Такие воспалительные заболевания трудно поддаются терапии, и мужчина является их постоянным носителем, испытывая эпизодические мучительные обострения, которые упорно не проходят, несмотря на проводимую терапию.
Мужчина, ставший носителем хронической коли-инфекции половых органов, также является источником инфицирования и причиной частых циститов, пиелонефритов и кольпитов у своих половых партнерш. Дело в том, что при хроническом простатите, спровоцированном кишечной палочкой, последняя всегда попадает в сперму вместе с другими компонентами, вырабатываемыми предстательной железой. А в результате эякуляции такой инфицированной спермы во влагалище женщины происходит внесение кишечных палочек в ее половые пути. Далее кишечные палочки попадают в уретру или остаются во влагалище и вызывают, соответственно, цистит или кольпит. Причем эпизоды цистита или кольпита появляются практически после каждого полового сношения с партнером-мужчиной, сперма которого обсеменена кишечными палочками.
Статистика прошлых 30 – 40 лет свидетельствует о том, что 90 – 95% всех дефлорационных циститов, возникающих после первого в жизни девушки полового акта, вызваны кишечной палочкой. Это означает, что девственная девушка, вступая в первый половой контакт, заражается кишечной палочкой из спермы мужчины, который является ее носителем, в результате чего у нее развивается цистит, поскольку мочевой пузырь – это орган, куда бактерии попасть наиболее просто.

Появление бактерии не означает, что женщина обязательно больна, но свидетельствует о том, что ее половые пути или мочевыводящая система обсеменена кишечными палочками, способными спровоцировать воспалительный процесс в любой момент. Поэтому даже при отсутствии симптомов заболевания врачи-гинекологи, ведущие беременность, назначают антибиотики для уничтожения бактерии. Ведь если кишечная палочка останется в моче, то рано или поздно это приведет к появлению у беременной женщины пиелонефрита или цистита. Если же кишечная палочка останется во влагалище, то это может привести к кольпиту, который, как известно, способен спровоцировать преждевременное излитие околоплодных вод. Кроме того, наличие кишечной палочки во влагалище перед родами представляет собой опасность для плода, поскольку ребенок может инфицироваться микробом во время прохождения по родовым путям матери. А такое инфицирование младенца может привести к развитию тяжелых заболеваний, таких, как сепсис, менингит, отит или кишечная инфекция, которые для новорожденного смертельно опасны.
Таким образом, очевидно, что обнаружение кишечной палочки в мазке из влагалища или в моче у беременной женщины требует обязательного лечения, даже если отсутствуют какие-либо симптомы воспалительного процесса в почках, мочевом пузыре, уретре или влагалище. При беременности для уничтожения кишечной палочки можно применять следующие антибиотики:
- Амоксиклав – можно применять в течение всей беременности;
- Цефотаксим – можно применять только с 27-ой недели беременности и до родов;
- Цефепим – можно применять только с 13-ой недели беременности и до родов;
- Цефтриаксон – можно применять только с 13-ой недели беременности и до родов;
- Фурагин – можно применять до 38-ой недели беременности, а с 38 и до родов – нельзя;
- Все антибиотики группы пенициллина.
Антибиотики принимают в течение 3 – 10 дней, после чего сдают анализ мочи. Через 1 – 2 месяца после окончания лечения сдается бактериальный посев мочи, и если он отрицательный, то терапия считается оконченной, поскольку эшерихия коли не выявляется. Но если в бактериальном посеве мочи выявляется кишечная палочка, то лечение проводят снова, сменив антибиотик.
У грудничков в каловых массах при анализе на дисбактериоз или копрограмме (копрологии) часто обнаруживают кишечные палочки двух видов – гемолитическую и лактозонегативную. В принципе, гемолитической кишечной палочки в каловых массах ни грудничка, ни взрослого человека быть не должно, поскольку она является чисто патогенным микробом и вызывает кишечные инфекции, протекающие по типу геморрагического колита.
Однако при обнаружении гемолитической кишечной палочки у грудничка не стоит спешить начинать лечение антибиотиками. Чтобы понять, нужно ли лечить малыша, следует объективно оценить его состояние. Так, если ребенок нормально прибавляет вес, развивается, хорошо кушает и не страдает от водянистого стула желтого цвета, выходящего из ануса ребенка буквально струей, то лечить малыша не нужно, поскольку терапия необходима только при наличии симптоматики, а не цифр в анализах. Если же ребенок теряет или не прибавляет вес, страдает от водянистого желтого, зловонного стула, вырывающегося струей, то это свидетельствует о кишечной инфекции, и в таком случае обнаруженную в анализах кишечную палочку нужно лечить.
Лактозонегативная кишечная палочка в фекалиях грудничка вполне может присутствовать, поскольку она является компонентом нормальной микрофлоры, и в норме может составлять до 5% от общего количества всех эшерихий коли, имеющихся в кишечнике. Поэтому обнаружение лактозонегативной кишечной палочки в кале грудничка неопасно, даже если ее количество превышает нормы, указываемые лабораторией, при условии, что ребенок нормально набирает вес и развивается. Соответственно, лечить лактозонегативную кишечную палочку, обнаруженную в анализах грудничка, не нужно, если он растет и развивается. Если же малыш не набирает или теряет вес, то лечить лактозонегативную кишечную палочку нужно.

А кишечные инфекции, вызываемые патогенными разновидностями эшерихий коли, могут протекать по-разному, поэтому мы опишем их симптоматику подробно. Причем в данном разделе опишем симптоматику, которая возникает у взрослых людей и детей старше трех лет, поскольку именно с этого возраста кишечные инфекции у малышей протекают так же, как и у взрослых. Отдельно, в следующих разделах опишем симптоматику кишечных инфекций, вызванных патогенными разновидностями эшерихии коли у детей младше 3 лет, поскольку они протекают не так, как у взрослых.
Итак, кольпит, спровоцированный кишечной палочкой, протекает вполне типично – у женщины появляются обильные дурно пахнущие выделения из влагалища, возникают боли при половом акте и неприятное ощущение при мочеиспускании.
Цистит и у мужчин, и у женщин также протекает типично – появляются боли и рези при попытках помочиться и возникают частые позывы на мочеиспускание. При походе в туалет выделяется небольшое количество мочи, иногда с примесями крови.
Пиелонефрит чаще возникает у женщин, и протекает с болями в области почек и неприятными ощущениями во время мочеиспускания.
Уретрит и у мужчин, и у женщин также протекает типично – появляются зуд в мочеиспускательном канале, кожа вокруг него краснеет, а во время мочеиспускания чувствуется резкая боль и жжение.
Простатит у мужчин характеризуется болями в области простаты, затруднением мочеиспускания и ухудшением половой функции.
Кишечные инфекции, вызванные различными разновидностями патогенных кишечных палочек, протекают с разными симптомами, поэтому рассмотрим их по-отдельности.
Итак, кишечные инфекции, вызванные энтеропатогенными кишечными палочками, у взрослых и детей старше 3 лет протекают по типу сальмонеллеза. То есть заболевание начинается остро, появляется тошнота, рвота, боли в животе, умеренно или незначительно повышается температура тела. Стул становится жидким, водянистым и обильным, причем больной ходит в туалет по 2 – 6 раз в сутки. При дефекации испражнения буквально брызжут. Инфекция в среднем продолжается в течение 3 – 6 дней, после чего наступает выздоровление.
Энтеротоксигенные кишечные палочки вызывают кишечные инфекции, называемые «диареей путешественников», и протекающие по типу сальмонеллеза или легкой формы холеры. У человека сначала появляются признаки интоксикации (температура, головная боль, общая слабость и вялость), выраженные умеренно, и к ним в течение короткого промежутка времени присоединяются боли в животе в области желудка и пупка, появляется тошнота, рвота и обильный жидкий стул. Испражнения водянистые, без примеси крови и слизи, обильные, выходящие из кишечника струей. Если заражение произошло в странах с тропическим климатом, то у человека может фиксироваться лихорадка, озноб, боли в мышцах и суставах. Кишечная инфекция в среднем продолжается 1 – 5 дней, после чего наступает выздоровление.
Энтероинвазивные кишечные палочки провоцируют кишечные инфекции, по течению сходные с дизентерией. У человека умеренно повышается температура тела, появляется головная боль и слабость, пропадает аппетит, развиваются сильные боли в левой нижней части живота, которые сопровождаются обильным водянистым стулом с примесью крови. В отличие от дизентерии, стул обильный, а не скудный, со слизью и кровью. Инфекция длится 7 – 10 дней, после чего наступает выздоровление.
Энтерогеморрагические кишечные палочки вызывают кишечные инфекции, протекающие по типу геморрагического колита и встречающиеся преимущественно у детей. Инфекция начинается с умеренного повышения температуры тела и интоксикации (головная боль, слабость, потеря аппетита), после чего присоединяется тошнота, рвота и водянистый стул. При тяжелом течении на 3 – 4 день заболевания развиваются боли в животе, стул остается жидким, но бывает значительно чаще, и в испражнениях появляются прожилки крови. Иногда стул полностью состоит из гноя и крови без фекальных масс. Как правило, инфекция продолжается в течение недели, после чего наступает самовыздоровление. Но при тяжелом течении на 7 – 10 день после прекращения поноса может развиться гемолитико-уремический синдром.
Гемолитико-уремический синдром (ГУС) проявляется анемией, количество тромбоцитов снижается до критических цифр и появляется острая почечная недостаточность. ГУС является тяжелым осложнением кишечной инфекции, поскольку помимо анемии, почечной недостаточности и уменьшения количества тромбоцитов, у человека могут развиваться судороги ног и рук, ригидность мышц, парезы, сопор и кома.
Осложнения кишечных инфекций, вызываемых патогенными кишечными палочками у взрослых и детей старше 3 лет, возникают очень редко. Причем в большинстве случаев осложнения появляются при инфицировании энтерогеморрагической кишечной палочкой, и возникают примерно в 5% случаев. К осложнениям кишечных инфекций, провоцируемых кишечной палочкой, относят заболевания почек, геморрагическую пурпуру, судороги, парезы и ригидность мышц.
Энтеропатогенная и энтеротоксигенная кишечные палочки являются причиной кишечных инфекций у детей раннего возраста, находящихся в коллективах, например, в больницах, родильных домах и т.д. Инфекция, вызываемая данными разновидностями кишечной палочки, характеризуется постепенным ухудшением состояния и нарастанием тяжести течения к 4 – 5 дню. У младенца сначала умеренно повышается (не выше 37,5 o С) или остается нормальной температура тела, затем появляются частые срыгивания и рвота. Стул становится частым, фекалии желтого цвета с примесями слизи или частичек непереваренной пищи. С каждым новым испражнением стул становится все более жидким, в нем увеличивается количество воды. Фекалии могут выливаться струей с сильным напором. Ребенок беспокойный, его живот вздут.
При легком течении инфекции рвота бывает по 1 – 2 раза в сутки, а стул – по 3 – 6 раз, а температура тела не повышается более 38 o С. При инфекции средней тяжести рвота чаще 3 раз в сутки, стул – до 12 раз в день, а температура может повышаться до 39 o С. При тяжелом течении заболевания стул бывает до 20 раз в сутки, а температура повышается до 38 – 39 o С.
Если ребенок, заболевший такой кишечной инфекцией, не получает достаточного количества жидкости для восполнения ее потерь с поносом, то у него в качестве осложнения может развиться ДВС-синдром (синдром диссеминированного внутрисосудистого свертывания) или гиповолемический шок с недостаточностью миокарда и парезом кишечника.
Кроме того, у детей с ослабленной иммунной системой кишечные палочки вследствие повреждений кишечной стенки могут проникать в кровоток и заноситься в другие органы, вызывая пиелонефрит, гнойный отит, менингит или сепсис.
Инфекция, вызванная энтеропатогенными и энтеротоксигенными кишечными палочками, наиболее тяжело протекает у детей 3 – 5 месяцев. Причем инфекция, спровоцированная энтеротоксигенными кишечными палочками у детей первого года жизни, как правило, проходит через 1 – 2 недели, после чего наступает полное выздоровление. А заболевание, обусловленное энтеропатогенными палочками, у детей первого года жизни протекает длительно, поскольку после выздоровления через 1 – 2 недели может рецидивировать. В общей сложности инфекция может длиться от 1 до 3 месяцев, когда периоды выздоровления чередуются с обострениями. У детей 1 – 3 лет инфекции, вызываемые и энтеропатогенной, и энтеротоксигенной кишечными палочками, длятся в течение 4 – 7 дней, после чего наступает самовыздоровление.
Инфекция, вызываемая энтероинвазивной кишечной палочкой, у детей младше 3 лет начинается с симптомов умеренной интоксикации (повышение температуры тела, головная боль, слабость, потеря аппетита), к которым присоединяется диарея. Фекалии жидкие, похожие по консистенции на сметану, содержат примеси слизи и иногда крови. Перед позывом на дефекацию появляются боли в животе. Заболевание обычно продолжается в течение 5 – 10 дней, после чего наступает самовыздоровление.
Энтерогеморрагические кишечные палочки вызывают кишечные инфекции, протекающие у детей любого возраста одинаково. В начале заболевания умеренно повышается температура тела и появляются симптомы интоксикации (головная боль, слабость, потеря аппетита), затем к ним присоединяются тошнота, рвота и жидкий стул. Фекалии водянистые, очень жидкие, брызжущие струей. Если инфекция протекает тяжело, то к 3 – 4 дню появляются боли в животе, учащается стул, и в фекалиях фиксируется примесь крови. В некоторых случаях из испражнений вовсе исчезают фекалии, и стул полностью состоит из крови и гноя.
При нетяжелом течении инфекция продолжается 7 – 10 дней, после чего наступает самовыздоровление. А при тяжелом течении примерно в 5% случаев развивается осложнение – гемолитико-уремический синдром (ГУС). ГУС проявляется почечной недостаточностью, анемией и резким уменьшением количества тромбоцитов в крови. Иногда при ГУСе также появляются судороги, ригидность и парезы мышц, а также развивается сопор или кома.
Поэтому обнаружение кишечной палочки в моче или мочевом пузыре является сигналом для начала антибактериальной терапии антибиотиками с целью уничтожения патогенного микроба и устранения опасности развития острого воспалительного заболевания мочеполовых органов. Чтобы лечение было эффективным, нужно сначала сдать анализ мочи на бактериальный посев с целью выявления, к каким антибиотикам чувствительная кишечная палочка, обитающая в мочеполовом тракте данного конкретного человека. По результатам бактериологического посева мочи подбирают эффективный антибиотик и проводят курс терапии. Через 1 – 2 месяца вновь сдают мочу на бактериологический посев, и если по его результатам кишечная палочка не обнаруживается, то лечение считается успешным. Если же по результатам контрольного посева мочи кишечная палочка вновь обнаруживается, то вновь пропивается курс уже другого антибиотика, к которому также чувствительна бактерия.
Обнаружение кишечной палочки во влагалище является сигналом тревоги для женщины, поскольку данной бактерии не должно быть в половых путях. А при ее нахождении во влагалище кишечная палочка рано или поздно вызовет инфекционно-воспалительное заболевание какого-либо полового органа женщины. В лучшем случае кишечная палочка спровоцирует кольпит, а в худшем из влагалища проникнет в матку и дальше в яичники, вызвав эндометрит или аднексит. Кроме того, из влагалища бактерия может проникнуть в мочевой пузырь и вызвать цистит.
Поэтому при обнаружении кишечной палочки в мазке из влагалища необходимо провести курс лечения антибиотиками с целью уничтожения данной бактерии в половых путях. Чтобы терапия была эффективной, необходимо сначала сдать отделяемое влагалища на бактериологический посев с целью выявления, к каким антибиотикам чувствительна кишечная палочка, оказавшаяся во влагалище конкретной женщины. Только после выявления чувствительности подбирается антибиотик, который будет эффективным, и начинается его прием. Через 1 – 2 месяца после лечения сдается контрольный бактериальный посев, и если по его результатам кишечная палочка отсутствует, то терапия прошла успешно. Если же в посеве снова обнаружилась кишечная палочка, то придется заново пройти курс терапии антибиотиком, но уже другим.
Кишечная палочка в Черном море: в 2016 году количество заражений кишечной инфекцией бьет рекорды — видео
В кале человека общее количество типичных кишечных палочек должно составлять 10 7 —10 8 КОЕ/г. Количество лактозонегативных кишечных палочек должно быть не более 10 5 КОЕ/г. Гемолитические кишечные палочки в каловых массах любого человека, как взрослого, так и ребенка, должны отсутствовать.
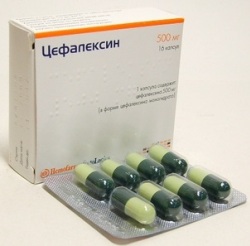
Наиболее эффективны для лечения инфекций мочеполовой системы, вызванных кишечной палочкой, следующие антибиотики:
- Цефалексин;
- Цефотаксим;
- Цефтазидим;
- Цефепим;
- Имипенем;
- Меропенем;
- Амикацин;
- Левофлоксацин;
- Офлоксацин;
- Моксифлоксацин.
Лечение кишечных инфекций, спровоцированных кишечной палочкой, у детей и взрослых производят по одним и тем же правилам. Единственное различие в подходах к терапии заключается в том, что детей младше года обязательно госпитализируют в инфекционную больницу, а взрослые и малыши старше года при умеренном и легком течении инфекции могут лечиться на дому.
Итак, при кишечной инфекции детям и взрослым назначают щадящую диету, состоящую из слизистых супов, каш на воде, черствого белого хлеба, баранок, сухариков, отварных овощей, нежирной отварной рыбы или мяса. Из рациона исключают пряности, копченое, жирное, жареное, соленое, маринованное, консервы, молоко, наваристые супы, жирные сорта рыбы и мяса, свежие фрукты.
С момента появления поноса и рвоты и до их полного окончания обязательно питье регидратационных растворов, которые восполняют потери жидкости и солей. Пить нужно из расчета 300 – 500 мл на каждый эпизод поноса или рвоты. Регидратационные растворы готовятся либо из аптечных порошков (Регидрон, Трисоль, Глюкосолан и др.), либо из обычной соли, сахара, пищевой соды и чистой воды. Аптечные препараты просто разводятся чистой водой в количестве, указанном в инструкции. А домашний регидратационный раствор готовится следующим образом – в 1 литре чистой воды растворяется столовая ложка сахара и по одной чайной ложке соли и пищевой соды. Если регидратационные растворы по каким-либо причинам невозможно ни купить, ни приготовить самостоятельно, то нужно пить любые имеющиеся в доме напитки, такие, как чай с сахаром, компот, морс и т.д. Помните, что при поносе и рвоте лучше пить хотя бы что-то, чем ничего, поскольку нужно обязательно восполнять потери жидкости и солей.

При необходимости, если температура тела повышается более 38 o С, рекомендуется принимать жаропонижающие препараты на основе парацетамола, ибупрофена или нимесулида.
Далее, на 4 – 5 день заболевания, если кишечная инфекция протекает тяжело и не появляется улучшений, назначаются антибиотики или нитрофураны. Однако если инфекция имеет нетяжелое течение, то рекомендуется воздержаться от антибиотиков. Наиболее эффективным нитрофураном для лечения кишечных инфекций является Фуразолидон, который назначают и взрослым, и детям. Среди антибиотиков наиболее часто для лечения кишечной палочки назначают Ципрофлоксацин, Левофлоксацин или Амоксициллин. Антибиотики и Фуразолидон назначают на 5 – 7 дней.
Помимо антибиотиков, в настоящее время для уничтожения кишечной палочки с первых дней заболевания могут применяться бактериофаги – бактериофаг коли жидкий, интестибактериофаг, колипротейный бактериофаг, пиобактериофаг комбинированный жидкий, пиобактериофаг поливалентный комбинированный жидкий и др. Бактериофаги, в отличие от антибиотиков, действуют только на патогенную кишечную палочку и не уничтожают бифидо- и лактобактерии нормальной микрофлоры. Поэтому их можно принимать с первых дней заболевания.
После выздоровления от кишечной инфекции рекомендуется в течение 2 – 3 недель принимать пробиотики (Бификол, Бифидумбактерин и др.) для восстановления нормальной микрофлоры.
Если кишечная инфекция, вызванная эшерихией коли, перешла в генерализованную форму и у человека развился менингит, сепсис, пиелонефрит или холецистит, то обязательно принимают антибиотики группы цефалоспоринов, такие, как Цефуроксим, Цефтазидим и др.
Автор: Наседкина А.К. Специалист по проведению исследований медико-биологических проблем.
источник

 Минимально влияет на нейтрализацию печенью других лекарственных средств.
Минимально влияет на нейтрализацию печенью других лекарственных средств.
