Мочекаменная болезнь (синоним: уролитиаз) – отложение кристаллов различного типа в органах мочевыделительной системы. Большинство камней состоят из солей кальция, фосфатов или уриновых кислот. Они зачастую не больше зерна риса; в редких случаях имеют длину более 4-5 сантиметров. Средний возраст заболеваемости: от 20 до 50 лет. Мужчины страдают чаще от уролитиаза, чем женщины. Анализ мочи при мочекаменной болезни – важная часть обследования пациентов, имеющих боль в боку (колики).
Лабораторное исследование назначают для проверки количества, запаха, цвета, удельного веса, состава и качества мочи. Оно помогает диагностировать болезни мочевого пузыря, почек и системного метаболизма. Химический анализ мочевого камня дает информацию о наличии, тяжести или течении уринолитиаза. В клинической практике проводят анализ по Нечипоренко, пробу Зимницкого и общее исследование мочевых компонентов.
Сдавать биологическую жидкость нужно натощак и в утреннее время суток. Перед любым лабораторным обследованием следует промыть половые органы, чтобы предотвратить попадание в материал болезнетворных микроорганизмов. Если требуется 24-часовой сбор жидкости, пациенту будет рекомендовано сохранять гигиену мочеполовых органов до конца обследования. Конкретные рекомендации по подготовке даст участковый терапевт или нефролог. Самодиагностикой заниматься категорически запрещено.
При анализе по Нечипоренко проводится различие между средней и начальной мочой. Перед получением средней струйной мочи внешняя область гениталий очищается. Через 3-5 секунд после начала мочеиспускания приблизительно 10-25 мл жидкости собирают в стерильный контейнер (чашку). Получив среднюю мочу, следует предотвратить попадание загрязнителей, поскольку они могут искажать результаты анализов.
Вторая утренняя моча менее концентрирована, чем первая, и подходит для тест-полосок определения глюкозы, диагностики белка и обнаружения метаболически активных веществ – пиридинолина и дезоксипиридинолина.
Спонтанную мочу можно взять в любое время суток – это самый простой метод получения образцов. Однако он не подходит для микробиологических исследований и анализа мочевых осадков, но является необходимым условием методом выявления хламидий.
При пробе Зимницкого собирают мочу в течение 24 часов. Процедура сбора заканчивается приемом первой утренней мочи следующего дня. Это должно быть сделано в то же время, что и в начальный день. В среднем получают около 500-2000 мл мочи у здорового человека. Она нужна для анализа и обнаружения определенного количества веществ в моче (например, белка).
Для более точной оценки результатов тест-полосок может потребоваться микроскопический анализ мочи. Во-первых, лабораторный врач центрифугирует образец для отделения жидкости от твердых компонентов, так называемого «осадка». Затем он смотрит на него под микроскопом.
Лабораторные исследования используются, среди прочего, для определения присутствия, тяжести и курса развития болезней. Они играют важную роль в контроле здоровья беременных женщин. Если необходимо оценить состояние почек, мочевого пузыря, мочевого тракта или метаболического заболевания, требуется общий анализ мочи.

Тестовые полоски помогают выявлять инфекции и кровотечение в области мочеполовой системы. Для обнаружения и дифференциации протеинурии проводится количественное измерение общего белка.
При микроскопическом исследовании «гематурия» определяется как «примесь крови в моче». В руководстве Американской урологической ассоциации (AUA) 2012 года рекомендуется инициировать урологическую диагностику у пациентов с рецидивирующей и бессимптомной микроскопической гематурии неясной причины.
При цитологии мочи исследуют мочу на наличие патологических клеток. Уринцитология обладает высокой специфичностью (точностью), особенно при диагностике агрессивных опухолей и бактериальных инвазий (90-100%). В некоторых случаях она помогает выявить конкретное инфекционное заболевание, способствующее камнеобразованию.
В рамках проверки состояния здоровья в соответствии с руководящими принципами скрининговых тестов, анализ мочи на концентрацию белка, глюкозы, эритроцитов, лейкоцитов и нитритов должен выполняться каждые два года.
В соответствии с руководящими принципами контроля рождаемости и абортов исследование мочи на хламидиоз необходимо проводить один раз в год у половозрелых женщин в возрасте до 25 лет.
Тест-полоска действительно может показывать наличие определенных веществ в моче. Однако она мало говорит о количестве этих элементов и анатомических изменениях мочевого тракта.
Различные факторы могут привести к неправильным результатам. Если пациент берет образец мочи дома, это увеличивает вероятность попадания патогенных микроорганизмов. Ложные значения также возникают, если женщина имеет лютеиновую фазу менструального цикла или принимает определенные лекарственные средства.
При экспресс-анализе специальная тест-полоска, разделенная на отдельные поля, погружается в образец мочи. Если тестовые поля обесцвечиваются, это служит доказательством наличия конкретных веществ в моче.
Вещества, которые могут быть обнаружены при экспресс-анализе:
-
Глюкоза (сахар): применяется для выявления повышенной экскреции моносахаридов (глюкозурия) в моче.
- Кетоны: указывает на увеличение количества жира. Они не выявляются в нормальной моче и появляются во время голодания у диабетиков.
- Красные кровяные клетки: могут быть признаком инфекции мочевых путей, мочекаменной болезни или, в редких случаях, злокачественных заболеваний – рак почек или мочевого пузыря.
- Белок (альбумин): у здоровых людей в моче очень мало или вообще не обнаруживается. Увеличение количества белка в моче указывает на заболевание почек.
- Нитрит: некоторые микробы, вызывающие инфекции мочевых путей, образуют нитрит из нитрата.
- pH: у здоровых людей составляет от 5 до 6. Более высокий pH указывает на «щелочную» мочу, что характерно для инфекций. Низкий pH может присутствовать у пациентов с сахарным диабетом или тяжелой диареей.
- Уробилиноген: продукт распада гемоглобина, который отвечает за желтый цвет мочи и образуется из билирубина. При заболевании печени разрушается много билирубина, поэтому моча может быть темнее.
Другие анализы при выраженной мочекаменной болезни:
- Хорионический гонадотропин человека (ХГЧ): используется для выявления беременности. Тест-полоску рекомендуется погружать в концентрированную утреннюю мочу.
- LH-тест (тест на овуляцию): помогает выявить увеличение концентрации лютеотропного гормона.
Цвет во многом зависит от содержания растворенных веществ, продуктов питания, лекарств и наличия патологических компонентов в моче. Если она имеет беловато-кремовый цвет, это указывает на присутствие белых кровяных клеток (лейкоциты). Концентрированная темная (оранжевая) моча вызвана, например, высокой температурой. Зеленоватый оттенок может свидетельствовать об обструкции желчных протоков. Красная моча указывает на ненормальное выделение крови через мочу.
Средняя цена анализа лабораторных показателей мочи в медицинском центре «ИНВИТРО» составляет 400 российских рублей. Комплексная оценка риска камнеобразования стоит 2060 рублей и включает анализ литогенных веществ, оксалатов, кальция, магния и клиренс креатинина. Окончательную стоимость диагностических процедур необходимо уточнять в каждой отдельной поликлинике или муниципальной больнице.
Микроскопическое исследование образца используется для выявления твердых, нерастворенных компонентов, которые могут указывать на заболевания различной этиологии. Для приготовления осадка 10 мл свежей мочи центрифугируют в течение 5-8 минут при 400 оборотах. Для обследования используйте 0,5 мл материала. Каплю помещают на зеркальце и исследуют под микроскопом с 400-кратным увеличением.
В осадке выявляют следующие компоненты:
- Эритроциты – могут быть безвредными в небольших количествах.
- Лейкоциты – указывают на воспаление мочевого пузыря или почек.
- Плоские эпителиальные клетки – распространены при инфекции мочевых путей, но также выявляются у здоровых женщин.
- Почечные эпителиальные клетки встречаются при вирусных заболеваниях или токсическом повреждении.
- Жировые гранулярные клетки при почечных заболеваниях (нефротический синдром).
- Бактерии при инфекции мочевыводящих путей (но также и при загрязнении образца мочи).
- Трихомонады (при инфекциях мочевого пузыря или половых органов).
- Цилиндры (гиалиновые, лейкоцитарные, эпителиальные, гемоглобиновые и миоглобиновые).
- Соли: оксалат кальция, аморфные фосфаты, тройные фосфаты или ураты.
- Редкие вещества: цистеин, лейцин, тирозин при метаболических заболеваниях.
- Кристаллы, среди прочего, как доказательство выводимых лекарств.
Перед проведением любых лабораторных исследований необходимо проконсультироваться с нефрологом или урологом. Иногда анализы не требуются.
источник
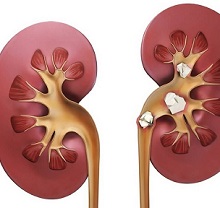
Обычно протекает без симптомов, но также может сопровождаться печеночной коликой или болями в пояснице. Уролитиаз может развиваться в разном возрасте, но с 20 до 55 лет встречается более часто. Мужчины более подвержены мочекаменной болезни , у них симптомы мочекаменной болезни проявляются в несколько раз чаще, чем у женщин. У последних более распространены сложные формы этого недуга с формированием конкрементов внутри почки.
Камни способны появляться в любом органе выделительной системы. Для пожилых пациентов характерно образование отложений внутри мочевого пузыря, у лиц более молодого возраста формирование нерастворимых структур зачастую происходит в мочеточниках и почках. В почке справа новообразования формируются чаще, чем слева.
Конкременты могут быть одиночными, но иногда их количество достигает нескольких тысяч. Их размер различен – от 1-5 мм до огромных, достигающих веса 1 кг.
Существует несколько версий относительно того, как образуются камни в почках и что приводит к их появлению. По последним данным камнеобразование — комплексный процесс, на который влияет множество факторов:
- Генетическая предрасположенность;
- Плохая экология;
- Особенности питания;
- Регион проживания – на некоторых территориях вода жесткая и содержит много солей;
- Гормональный дисбаланс, особенно нарушения работы паращитовидной железы;
- Нарушения метаболизма, в частности минерального обмена;
- Анатомические особенности строения почек и мочевыводящих путей (слабость связок, поддерживающих почку);
- Дефицит веществ, которые замедляют кристаллизацию (цитрат, пирофосфат, нефрокальцин, уропонтин);
- Воспаление в почечной лоханке;
- Прием сульфаниламидов и тетрациклинов, нитрофурановых совместно с аскорбиновой и другими кислотами.
Сочетание нескольких из этих факторов приводит к тому, что у больного развивается хроническая кристаллурия – патология, при которой в моче появляются кристаллы различных солей. Образование камней является осложнением этого состояния. В зависимости от рН мочи и вида солей начинают формироваться различные конкременты (скопления кристаллов). Обычно их местом рождения становятся собирательные трубочки и лоханки.
Процесс формирования камня начинается с того, что в моче повышается концентрация солей, и они становятся нерастворимыми. Соли кристаллизируются вокруг коллоидного «ядра» — крупной органической молекулы, которая является основой почечного камня. Впоследствии на этой матрице образуются и растут новые кристаллы.
Последние исследования обнаружили, что практически во всех камнях (97%) присутствуют нанобактерии, названные так из-за своего малого размера. Эти атипичные грамотрицательные (не окрашиваются по методу Грама) микроорганизмы в процессе жизнедеятельности продуцируют апатит (карбонат кальция). Это минеральное вещество откладывается на стенках клеток почки, способствуя росту кристаллов. Нанобактерии поражают эпителий собирательных трубочек и зоны сосочков почек, создавая вокруг себя очаги кристаллизации кальция фосфата, и тем самым способствуют росту камня.
Виды конкрементов, которые обнаруживают при мочекаменной болезни, классифицируют по этиологии, локализации, составу, риску повторного образования, рентгенологическим характеристикам, количеству.
По локализации выделяют камни почек, мочевого пузыря и мочеточника. Зависимо от количества камни могут быть множественными (песок) и одиночными. По химическому составу конкременты могут быть фосфатные, оксалатные, уратные, цистиновые, из мочевой кислоты, ксантиновые, 2,8-дигидроксиадеиновые, струвитные.
Чаще всего у пациентов диагностируют следующие четыре вида камней:
- Кальциевые. У пациентов с мочекаменной болезнью в 80% случаев обнаруживают кальциевые конкременты, которые могут иметь различную текстуру, размер и форму. Такие камни при мочекаменной болезни у мужчин диагностируют в тех случаях, когда возраст больного превышает 50 лет. Бывают камни фосфатными, оксалатными и карбонатными. Реже всего встречаются кальциево-фосфатные камни в чистом виде.
- Уратные. Выявляются всего в 6-10% случаев. Состоят такие камни из солей мочевой кислоты: урата аммония и натрия, а также дигидрата мочевой кислоты.
- Струвитные. Образовываются эти камни из-за инфекций мочевыделительной системы и состоят из отходов жизнедеятельности возбудителей инфекции — магнезио-аммониевых фосфатов. Струвитные камни диагностируют в 10% случаев.
- Цистиновые. Выявляют такие камни в 1% от количества всех случаев. Зачастую образовываются они у больных с генетической патологией, для которой свойственно нарушение процесса выведения аминокислоты цистина.
Основные клинические проявления МКБ у мужчин и женщин связаны с нарушением уродинамики (нарушение оттока мочи) и/или воспалительным процессом. На начальных этапах заболевание может протекать бессимптомно. Причем размер конкремента не всегда сопоставим с выраженностью жалоб: наиболее крупные конкременты (коралловидный камень) могут длительное время не беспокоить человека, тогда как относительно небольшой конкремент в мочеточнике приводит к почечной колике с выраженными болевыми проявлениями. Таким образом, клинические проявления зависят, прежде всего, от локализации камня и наличия или отсутствия воспалительного процесса.
Вот основные симптомы мочекаменной болезни:
- Боль может носить острый (почечная колика) или тупой, ноющий характер. Причиной почечной колики является внезапное нарушение оттока мочи от почки, в результате обструкции мочеточника камнем. Боль носит внезапный характер, с периодами облегчения и повторными приступами. Локализуется боль в области почки или по ходу мочеточника и имеет типичную иррадиацию вниз в подвздошную, паховую области. Больные ведут себя беспокойно, не находя положения тела, при котором болевые ощущения бы уменьшились. Тупой, ноющий характер болей характерен для воспалительного процесса на фоне МКБ.
- Гематурия (кровь в моче) при мочекаменной болезни возникает в результате резкого повышения внутрилоханочного давления (при почечной колике) с формированием пиеловенозного рефлюкса (заброс мочи в венозное русло), что проявляется тотальной макрогематурией после купирования почечной колики. Также при прохождении конкремента по мочеточнику, возможно травмирование последнего.
- Дизурия (нарушение мочеиспускания), в виде частого мочеиспускания, обычно формируется при расположении конкремента в нижней трети мочеточника, мочеиспускательном канале или при наличие крупного конкремента в мочевом пузыре. По этой причине возможна ошибочная гипердиагностика цистита и простатита. Затрудненное мочеиспускание или прерывание мочеиспускания может иметь место при камнях в мочевом пузыре и уретре.
- Пиурия (лейкоцитурия): повышение количества лейкоцитов в моче — указывает на присоединение инфекции мочевых путей.
- Анурия постренальная: отсутствие мочи по причине нарушения оттока мочи — возможна при наличии камней обоих мочеточников или при камне мочеточника единственной почки. Постренальная анурия требует неотложных лечебных мероприятий.
Если в течение длительного промежутка времени тенденции к выведению конкрементов не наблюдается, происходит прогрессивное угнетение функций мочевыводящей системы. Из наиболее распространенных осложнений мочекаменной болезни у женщин можно выделить:
- Анемию, возникающую по причине постоянной кровопотери;
- Хронический пиелонефрит. Такое осложнение может повлечь за собой развитие нефросклероза;
- Пионефроз, являющийся следствием пиелонефрита гнойно-деструктивной формы, который находится в терминальной стадии своего развития. Почка, пораженная пионефрозом, состоит из множества полостей, которые наполнены мочой, токсическими агентами и гнойным экссудатом;
- Почечную недостаточность в острой форме. Данное осложнение наступает в редких случаях, когда у пациентки отсутствует одна почки либо имеются конкременты в обеих почках;
Расстройство кроветворных функций почек; - Паранефрит, характеризующийся наличием карбункулов, гнойничков или абсцессов в тканях почек. Это приводит к развитию сепсиса и является показанием к проведению хирургической операции;
- Хронические воспалительные процессы с очагами локализации в местах расположения конкрементов. При неблагоприятных ситуациях, например, когда организм пациентки переохладится или перенесет ОРЗ, воспалительный процесс может перейти в стадию обострения.
Признаки мочекаменной болезни по своим проявлениям схожи с симптомами других патологий органов забрюшинной области и брюшной полости, поэтому дифференциальная диагностика проводится для исключения состояния острого живота (внематочная беременность, колит, острый аппендицит, радикулит, язва, холецистит).
- Осмотр и сбор анамнеза. Для выявления этиологии и патогенеза заболевания урологу необходима информация о роде деятельности человека, его стиле питания, особенностях развития и течения заболевания, о приеме лекарственных средств, а также о перенесенных в прошлом операциях, травмах, длительных иммобилизациях.
- Визуализированное изучение камня. Для визуализации нерастворимого образования используют методику ультразвукового исследования выделительных путей. Этот метод позволяет выявить как рентгенпозитивные, так и рентгенонегативные конкременты. Также применяют спиральную компьютерную томографию, обзорную и экскреторную урографию для получения сведений о расположении, форме, составе камня и состоянии мочевой системы.
- Клинические исследования включают биохимию, общий анализ крови и мочи для выявления воспалительного процесса и тяжести почечной недостаточности. Для определения чувствительности к антибиотикам производится посев на микрофлору.
- Обследование почек радиоизотропными и биохимическими методами.
- Пневмопиелография, ретроградная уретропиелография, уретропиелоскопия.
- Изучение томографической плотности образований для предупреждения вероятных осложнений.
- Анализ полученного конкремента.
Современные методики позволяют выявлять любые виды камней, поэтому проводить дифференцировать мочекаменную болезнь от других заболеваний обычно не требуется. Необходимость провести дифференциальную диагностику может возникнуть при остром состоянии – почечной колике.
Обычно постановка диагноза почечной колики не вызывает затруднений. При атипическом течении и правосторонней локализации камня, вызывающего обструкцию мочевыводящих путей, иногда приходится проводить дифференциальную диагностику почечной колики при мочекаменной болезни с острым холециститом или острым аппендицитом. Диагноз основывается на характерной локализации болей, наличии дизурических явлений и изменений мочи, отсутствии симптомов раздражения брюшины.
Возможны серьезные затруднения при дифференциации почечной колики и инфаркта почки. В том и в другом случае отмечается гематурия и выраженные боли в поясничной области. Не следует забывать, что инфаркт почек обычно является следствием сердечно-сосудистых заболеваний, для которых характерны нарушения ритма (ревматические пороки сердца, атеросклероз). Дизурические явления при инфаркте почек возникают крайне редко, боли менее выражены и почти никогда не достигают той интенсивности, которая характерна для почечной колики при мочекаменной болезни.
Используются как оперативные методы лечения, так и консервативная терапия. Тактика лечения определяется урологом в зависимости от возраста и общего состояния пациента, локализации и размера камня, клинического течения мочекаменной болезни, наличия анатомических или физиологических изменений и стадии почечной недостаточности.
Общие принципы лечения мочекаменной болезни:
- Обильное питье. Каковы бы ни были причины возникновения МКБ, концентрированная моча способствует образованию новых камней или «росту» уже имеющихся. В случае нефролитиаза рекомендуется не менее 2 литров жидкости в течение суток.
- Диета. В зависимости от характера рН и преобладающих солей назначается диета, способствующая растворению мелких камней. Рацион питания может или ускорять их растворение, или способствовать их образованию и рецидиву МКБ даже после выхода камня.
- Физическая активность. Малоподвижность, сидячий образ жизни провоцируют возникновение камней, а ходьба, бег, прыжки – выведению микролитов.
- Фитотерапия: мочегонные, противовоспалительные травы.
- Удаление камня (хирургическими и консервативными методами).
Главным клиническим симптомом мочекаменной болезни является боль при почечной колике. Для купирования приступа больному назначают анальгетики и спазмолитики. В тяжелых случаях, когда почечная колика не проходит после приема вышеуказанных препаратов, больному вводят наркотические анальгетики.
Препараты, растворяющие камни в органах мочевыделительной системы назначают в соответствии с химическим составом конкрементов. Курс лечения, как правило, длительный, но не менее 1 месяца. При развитии осложнений в виде пиелонефрита или воспалительного процесса в мочевом пузыре и уретре больному назначают антибиотик, дозировка которого подбирается строго индивидуально для каждого пациента.
Показанием к хирургическому вмешательству являются такие состояния:
- Размеры конкрементов превышают 5 см в диаметре;
- Конкремент перекрыл просвет мочеточника и больного нарушился отток мочи;
- Врастание камня в слизистую оболочку мочевыводящих путей;
- Постоянные приступы почечной колики, которые длятся более 60 минут.
В ходе терапии мочекаменной болезни применяется ряд лекарственных средств растительного происхождения. Лекарственные травы применяют для ускорения отхождения песка и фрагментов камней после дистанционной литотрипсии, а также в качестве профилактического средства для улучшения состояния мочевыводящей системы и нормализации обменных процессов.
Некоторые препараты на основе трав способствуют повышению концентрации в моче защитных коллоидов, которые препятствуют процессу кристаллизации солей и помогают предотвратить рецидив мочекаменной болезни.
Санаторно-курортное лечение показано при мочекаменной болезни как в период отсутствия камня (после его удаления или самостоятельного отхождения), так и при наличии конкремента. Оно эффективно при камнях почки, размеры и форма которых, а также состояние мочевыводящих путей позволяют надеяться на их самостоятельное отхождение под влиянием мочегонного действия минеральных вод.
Пациентам с мочекислым и кальций-оксалатным уролитиазом показано лечение на курортах со слабоминерализованными щелочными минеральными водами:
- Железноводск («Славяновская», «Смирновская»);
- Ессентуки (Ессентуки № 4, 17);
- Пятигорск, Кисловодск (Нарзан).
При кальций-оксалатном уролитиазе также может быть показано лечение на курорте Трускавец (Нафтуся), где минеральная вода слабокислая и маломинерализованная.
Лечение на курортах возможно в любое время года. Применение аналогичных бутилированных минеральных вод не заменяет пребывания на курорте.
Прием вышеуказанных минеральных вод, а также минеральной воды «Тиб-2» (Северная Осетия) с лечебно-профилактической целью возможен в количестве не более 0,5 л/сут под строгим лабораторным контролем показателей обмена камнеобразующих веществ.
Двигательная активность – один из элементов борьбы с накопление вредных солей. Во время лечения и периода реабилитации полезны умеренные нагрузки. Доктор назначает специальную гимнастику – ЛФК. Комплекс составлен так, чтобы не перегружать организм, но проработать нужные отделы.
Полезные упражнения:
- на растяжку;
- для брюшного пресса, ягодиц и бёдер;
- для мышц спины;
- плавание;
- ходьба;
- езда на велосипеде;
- лыжные прогулки;
- общеукрепляющие упражнения.
Крупные мочевые камни, не поддающиеся растворению, разрушают на мелкие фрагменты, которые либо выходят сами, либо удаляются хирургическим путем. Разрушают камни посредством литотрипсии, воздействуя на них ударной волной.
Различают несколько видов литотрипсии:
- ДУВЛ – дистанционная ударно-волновая литотрипсия – неинвазивный метод, при котором воздействие на камень в почках осуществляется без каких-либо разрезов кожи и других инвазивных методик.
- Контактная литотрипсия – через уретру и мочевой пузырь к камню подводиться эндоскопический аппарат, активная часть которого вступает в контакт с конкрементом (поэтому метод и называется контактным). В месте контакта формируется ударная волна.
- Перкутанная литотрипсия – при этой методике литотриптор вводится в почку через разрез на поясничной области. Применяется для дробления гигантских и коралловидных камней.
В том случае, когда раздробить камень не получается, проводят хирургическую операцию. В зависимости от объема операции различают следующие типы операций при мочекаменной болезни:
- Пиелолитотомия – конкремент из почки удаляется через небольшой разрез почечной лоханки.
- Нефролитотомия – разрез делают непосредственно через почку. Эта операция показана при камнях, которые невозможно удалить другими методами и при неэффективности литотрипсии. Является самой тяжелой для пациента операцией.
- Уретеролитотрипсия – операция по удалению камня из мочеточника.
Соблюдение принципов лечебного питания при камнях в почках крайне важно, так как:
- способствует предупреждению образования новых конкрементов;
- растворяет уже имеющиеся камни;
- выводит камни в виде осадков солей и мелких образований из почек.
Кроме того, диета при мочекаменной болезни полезна для снижения веса, нормализует работу пищеварительного тракта и сердечно-сосудистой системы. Если больной с камнями в почках придерживается лечебного питания, снижается риск воспалительных заболеваний мочевыводящей системы.
| Пояснения | Диетические рекомендации |
| Продукты, богатые пуринами: мясо животных и рыбы, субпродукты, грибы, бобовые, мясные бульоны. Блюда из них рекомендуется употреблять не чаще 1 раза в неделю. | Ограничение потребления продуктов, содержащих пурины – молекулы, из которых состоят нуклеиновые кислоты. В основном пурины содержатся в мясных продуктах. |
| Пациентам с мочекислыми камнями нельзя употреблять пиво, красное вино. | Ограничение потребления продуктов, которые нарушают вывод мочевой кислоты с мочой. Такой способностью обладает алкоголь. |
| Рекомендуемые продукты: |
- неострые сыры;
- помидоры;
- картофель;
- сладкий перец;
- гречка;
- семечки и орехи;
- баклажаны;
- фрукты и ягоды;
- пшено;
- ячневая крупа;
- макароны;
- молоко и кисломолочные продукты;
- творог;
- яйца.
- морковь;
- говядину;
- курицу;
- квашеную капусту;
- щавель;
- кислые яблоки;
- лимоны, апельсины и другие цитрусовые;
- смородину;
- томаты
- свеклу;
- шпинат;
- салат;
- кофе и чай;
- петрушку;
- сельдерей;
- студни;
- желе;
- какао и шоколад;
- фасоль (зеленую).
- молочные продукты;
- крупы;
- арбузы;
- бананы;
- абрикосы;
- груши;
- горох;
- тыква;
- капуста;
- картошка;
- цельные злаки;
- картофель;
- орехи;
- брусника;
- смородина;
- клюква;
- ограничить потребление всех овощей и фруктов;
- молоко и кисломолочные продукты;
- сыры и творог.
- газированные напитки;
- острые пряности;
- кофе;
- алкоголь.
- сливочное масло;
- растительное масло;
- различные супы;
- хлеб;
- макаронные изделия;
- мясо;
- рыба.
- печень;
- селезенка;
- почки и пр.
- мясо и рыба: разрешаются по 200 – 250 мг ежедневно не более 5 дней в неделю;
- яйца: не более 1 шт. в день;
- бобовые;
- пшеничная мука.
- арбуз;
- апельсины;
- айва;
- виноград;
- брусника;
- груша;
- оливки;
- кизил;
- мандарин;
- рябина;
- орехи;
- морковь;
- яблоки;
- черника;
- смородина;
- березовый сок;
- груша;
- гранат;
- изюм;
- лимон;
- клубника.
Для того чтобы максимально снизить риск возникновения заболевания у пациентов, находящихся в группе риска, необходимо придерживаться следующих мероприятий:
- питание должно быть полноценным, рациональным и достаточно витаминизированным;
- из рациона лучше полностью исключить «пищевой мусор», а именно фастфуд и полуфабрикаты;
- важно выпивать ежедневно достаточный объем жидкости (не менее 2-2,5 литров);
- не рекомендована работа в горячих цехах или жарких помещениях, сон и отдых должны быть полноценными;
- особое значение отводится своевременной диагностике и лечению любых заболеваний органов мочевыводящих путей, а также других систем организма (эндокринопатии, болезни ЖКТ и т. д.).
При возникновении малейшего дискомфорта или болевых ощущений в области живота, поясницы или нижних конечностей, немедленно обращайтесь к урологу. Придерживаясь профилактических мер, вы сведете риск развития мочекаменной болезни к минимуму.
источник
Главной причиной, провоцирующей возникновение мочекаменной болезни (МКБ), является нарушение течения обменных процессов в организме, сопровождающееся образованием камней в органах мочевыделительной системы и обусловленное рядом факторов (внешних и внутренних).
К экзогенным факторам, повышающим риск развития уролитиаза, относятся:
- характер питания человека;
- ведение малоподвижного образа жизни;
- воздействие агрессивных факторов внешней среды (например, плохая экологическая ситуация и т.п.);
- особенности питьевой воды;
- дефицит в рационе витаминов группы В и витамина А;
- работа на вредных производствах;
- применение отдельных лекарственных препаратов;
- избыточное применение витамина С.
Эндогенные факторы развития мочекаменной болезни возникают как со стороны мочевыделительной системы, так и со стороны организма в целом. К ним относятся:
- патологии анатомического развития почек и мочевых путей;
- инфекции мочевыделительной системы;
- наследственные нефрозо- и нефритоподобные синдромы;
- дефицит ферментов, отвечающих за нормальное течение обменных процессов в организме;
- заболевания ЖКТ;
- длительное пребывание в неподвижном положении (например, иммобилизация при переломах).
Одним из первых и наиболее характерным из всех признаков мочекаменной болезни является возникновение острой приступообразной боли в области поясницы (почечной колики). В тех случаях, когда камень располагается в нижних отделах мочеточника, болевые ощущения возникают в нижней части живота и отдают в пах. Боли возникают в любое время в течение дня, усиливаются после поднятия тяжестей, падения, во время бега или сильной тряски, не уменьшаются при смене положения или в состоянии полного покоя, однако стихают при воздействии тепла на поясничную область (при прогревании поясничной области). Причина приступа – резкое нарушение уродинамики (оттока мочи), вызванное закупоркой камнем мочеточника. При этом в лоханке почки резко возрастает давление, и она растягивается. Интенсивность боли обусловливается большим количеством болевых рецепторов в стенках лоханки.
Когда камень не превышает в размере 5-6 мм, он выходит вместе с мочой самостоятельно. В противном случае камень остается в мочевыводящих путях в течение довольно длительного времени. Обычно это связано с его большими размерами, анатомически суженными мочевыводящими путями и рядом других причин. При этом признаком мочекаменной болезни является невозможность нормального оттока мочи. Давление в почечной лоханке при этом все больше возрастает, и в результате этого нарушается функционирование почки. В отдельных запущенных случаях спасти почку не удается, и она погибает.
Помимо болей у пациента возникают следующие симптомы мочекаменной болезни:
- дискомфорт в области почек;
- жжение при мочеиспускании;
- беспокойство;
- подвижность, обусловленная необходимостью найти удобное положение тела, при котором болевые ощущения будут не такими интенсивными;
- тошнота;
- рвота;
- частые позывы к мочеиспусканию;
- дробное мочеиспускание;
- наличие крови в моче.
В запущенных случаях мочекаменная болезнь становится предпосылкой для развития пиелита или пиелонефрита. Крайне тяжелым осложнением, вызванным МКБ, является анурия (полное прекращение мочеиспускания)
Диагноз ставится на основании наличия главного признака мочекаменной болезни – почечной колики.
В тех случаях, когда симптомы мочекаменной болезни не слишком яркие, используются следующие методы диагностики мочекаменной болезни:
- общий анализ мочи;
- общий и биохимический анализы крови;
- ультразвуковое исследование органов мочевыделительной системы (почек и мочевыводящих путей);
- рентгенологическое исследование (делается обзорный рентгеновский снимок);
- мультиспиральная компьютерная томография;
- магнитно-резонансная томография;
- радиоизотопное исследование (динамическая нефросцинтиграфия, позволяющая исследовать каждую почку в отдельности).
Полная и качественная диагностика мочекаменной болезни является залогом успешного ее лечения и позволяет исключить вероятность развития осложнений.
При лечении мочекаменной болезни наилучших результатов можно добиться назначением комплексной терапии, которая включает:
- прием лекарственных препаратов, улучшающих уродинамику и способствующих самостоятельному отхождению камней, препаратов антибактериального действия, а также препаратов, обеспечивающих растворение камней (при наличии в лоханке почки или в мочеточнике камней небольшого размера);
- меры, направленные на дробление камня (в тех случаях, когда самостоятельное отхождение камня невозможно);
- тепловые процедуры (грелки, ванны);
- прием болеутоляющих препаратов, спазмолитиков, применение новокаиновой блокады;
- оперативное лечение (в случаях, когда камень невозможно удалить при помощи консервативной терапии или дистанционных способов, а также тогда, когда наблюдается угроза развития осложнений со стороны почек);
- профилактическое лечение (назначается после удаления камней);
- соблюдение диеты и водного режима (при этом диета, которой сопровождается лечение мочекаменной болезни, зависит от типа образовавшихся камней);
- прием мочегонных препаратов растительного происхождения;
- лечение на курортах и в санаториях.
В профилактике мочекаменной болезни главное место занимают:
- своевременное лечение заболеваний почек и мочевыводящих путей;
- упорядочение режима и характера питания и питья (равномерное включение в рацион разнообразной пищи, употребление всех необходимых организму питательных веществ и витаминов, исключение злоупотреблений каким-либо продуктом, перееданий и т.д.);
- исключение из рациона шоколада, какао, крепких бульонов, острой, пряной, жареной пищи, консервированных овощей и соков;
- включение в рацион свежих соков и редьки;
- употребление от 1,5 до 3л воды в день для уменьшения концентрации солей в моче, а также для облегчения отхождения песка и небольших камней (при этом без назначения лечащего врача не допускается употребление более 0,5 л любой минеральной воды);
- арбузная диета в сочетании с теплыми ваннами во второй половине дня (арбузы рекомендуется употреблять в пищу в сезон и при условии, что форма мочекаменной болезни не определяет противопоказаний к этому);
- употребление витамина С в дозах, не превышающих 1 г в сутки;
- увеличение потребления витаминов группы В и витамина А (в особенности в профилактике мочекаменной болезни важен витамин В1, который в большом количестве содержится в печеном картофеле, бананах, орехах, фасоли).
источник
При диагнозе мочекаменная болезнь анализ мочи, наряду с другими диагностическими мероприятиями, может дать ответ на вопрос о причинах патологии и комплексных методах лечения.
Уролитиаз — весьма распространённое заболевание, и в последние годы наблюдается тенденция к его росту среди населения всего мира. Чаще всего мочекаменная болезнь обнаруживается у людей трудоспособного возраста (20-50 лет), реже – у детей и стариков. У мужчин данное заболевание встречается в три раза чаще, чем у женщин. Современные методы диагностики позволяют выявить недуг, даже если симптомы себя не проявили, и найти соответствующие пути решения для предотвращения серьёзных осложнений.
Уролитиаз — заболевание почек и мочевыводящих путей, характерным признаком которого является образование камней различной структуры, размеров и форм. Конкременты могут размещаться в почечных пирамидках, чашечках, лоханках, мочеточниках, мочеиспускательном канале и мочевом пузыре.
На начальных этапах заболевание чаще всего протекает бессимптомно, но, когда конкремент достиг определённых размеров, он начинает проявлять своё присутствие.
Данные симптомы должны стать поводом немедленного обращения к врачу нефрологу либо урологу для тщательного медицинского обследования и своевременного лечения.
Промедление с лечением может стать причиной серьёзных осложнений таких как:
- почечная колика – тяжёлое острое состояние, вызванное внезапной обструкцией мочевыводящих путей конкрементом и препятствие оттоку мочи;
- гидронефроз – увеличение чашечно-лоханочной области почки в результате давления урины, отток которой блокирует камень;
- сморщивание почки – нефросклероз;
- развитие хронической почечной недостаточности в результате нарушения проходимости мочевыводящих путей.
Моча содержит в себе различные продукты метаболизма, и её физическое состояние, микробиологический и химический состав могут указать на наличие сбоев в работе внутренних органов.
К основным анализам, проводимым при уролитиазе относятся:
- клинический;
- биохимический.
В ходе клинического анализа мочи исследуются различные показатели, но наиболее важными являются следующие:
- Цвет и прозрачность. При мочекаменной болезни моча становится мутной (из-за наличия примесей белка, слизи, бактерий), содержит хлопья и иногда примеси крови.
- Плотность мочи. При МКБ этот показатель повышен.
- Наличие осадка и нерастворимых частиц. В моче при уролитиазе имеется осадок в виде песка и солей (фосфатов, оксалатов, уратов). При этом проводится химический анализ мочевого камня.
- Кислотность рН, которая позволяет спрогнозировать химический состав возможных камней (кислая среда – ураты, слабокислая – оксалаты, щелочная – фосфатные камни). Щелочная среда биоматериала может свидетельствовать о бактериальной инфекции.
- Анализ мочи при мочекаменной болезни выявляет присутствие красных кровяных телец — эритроцитов, что говорит о травмировании мочеполовых путей конкрементом.
- Лейкоциты. Повышенное содержание белых клеток крови в урине (лейкоцитурия) свидетельствует о протекании воспалительных процессов в органах мочевыделительной системы.
- Белок в моче (протеинурия). Является показателем развития воспалений и присутствия инфекции в органах мочевыведения, а также о патологических изменениях в почках.
- Содержание в осадке мочи цилиндров и их состав. Повышенное число данных компонентов может свидетельствовать о мочекаменной болезни.
Для получения более точных результатов, выявления воспалительного процесса и определения содержания отдельных компонентов состава биоматериала (эритроцитов, лейкоцитов), может осуществляться анализ по Нечипоренко.
Почасовый забор и исследование суточной урины (тест Каковского-Аддиса) позволяет выявить уролитиаз и другие патологии органов мочевыделительной системы.
С целью получения наиболее достоверных результатов, необходимо соблюдать некоторые условия.
Общеклинический анализ:
- для исследования собирают биоматериал, накопившийся за ночь в мочевом пузыре, поэтому для получения объективных данных берется утренняя урина;
- перед сбором необходимо провести гигиенические процедуры;
- сбор осуществляется в чистую сухую тару;
- нельзя принимать некоторые медикаментозные препараты перед проведением анализа;
- транспортировать мочу следует только при плюсовой температуре окружающей среды;
- изучение материала обычно проводится через полтора часа после его забора.
Анализ мочи на биохимию:
- тара для биоматериала должна быть стерильной, лучше применять контейнеры для сбора мочи, которые можно приобрести в аптеке;
- проведение гигиенических процедур – обязательное условие для обеспечения достоверности результатов;
- сбор анализа начинается утром (с 6-7 часов) и заканчивается в это же время через сутки;
- самую первую порцию мочи (ночную) выливают (она для анализа не применяется);
- в течение суток материал собирается в специальную тару;
- для получения достоверного результата вся суточная моча должна быть собрана, поэтому покидать квартиру не рекомендуется;
- после сбора последней порции (утром следующего дня) мочу следует перемешать и отлить в контейнер для анализа (100 г), на котором зафиксировать объём всей собранной жидкости за сутки и вес своего тела.
В процессе сбора биоматериала следует соблюдать обычный пищевой и питьевой режим. Результаты анализа готовятся от нескольких часов до нескольких суток в зависимости от видов проводимых исследований.
По результатам анализов врач устанавливает точный диагноз, находит причину заболевания и назначает лечение. В процессе диагностики анализы при мочекаменной болезни включают исследование биохимического состава крови.
Данные исследования помогают визуально оценить место расположения конкремента, его размеры и форму, а также степень обструкции мочевыводящих путей.
источник
Что такое мочекаменная болезнь? Причины возникновения, диагностику и методы лечения разберем в статье доктора Ротов А. Е., уролога со стажем в 18 лет.
Мочекаменная болезнь — одно из древнейших заболеваний, преследующее человека в течение тысяч лет и не утратившее актуальность до сегодняшнего дня. Знаменитые античные врачи Гиппократ и Авиценна описывали эту болезнь и даже выполняли хирургические операции по удалению камней (жутко представить себя на месте их несчастных пациентов!). Многие могущественные люди и великие умы, среди которых Петр Первый, Наполеон, Ньютон, не смогли избежать этого недуга. В современном мире мы, к сожалению, наблюдаем неуклонный рост заболеваемости мочекаменной болезнью (МКБ), что связано с нерациональным питанием, плохой экологией, некачественной питьевой водой, гиподинамией и другими «благами» цивилизации. [1]
Согласно статистике, МКБ занимает второе место в структуре урологических заболеваний в России, уступая лишь инфекционно-воспалительным болезням органов мочеполовой системы. [1] Актуальность нашей темы связана не только с высокой распространенностью мочекаменной болезни, но и с непредсказуемостью ее течения, и с риском серьезных осложнений. Многие люди не догадываются о наличии у них камней в почках до первого приступа почечной колики, возникающего на фоне «полного здоровья». Если своевременная и квалифицированная помощь в этом случае опаздывает, то последствия могут быть самые печальные, вплоть до потери почки.
Каковы же причины образования мочевых камней? Некоторые из них мы уже упомянули.
- наследственная предрасположенность — внимание тем, у кого в роду были люди с мочекаменной болезнью;
- врожденные или приобретенные нарушения обмена веществ;
- нерациональное питание, избыточное употребление животного и растительного белка, недостаток овощей и фруктов, некоторых витаминов и микроэлементов;
- недостаточное употребление жидкости (минимальная рекомендуемая норма в сутки для здорового человека — 1,5 литра, для пациента с мочекаменной болезнью — не менее 2,5 литров), некачественная «жесткая» вода;
- малоподвижный образ жизни;
- неблагоприятные факторы внешней среды: сухой жаркий климат, частые перегревания и т. д.
Боль изначально локализуется в поясничной области, отдавая вниз живота, иногда — в половые органы, часто сопровождается тошнотой и рвотой. Боль бывает такой сильной, что пациент «не может найти себе места», мечется до приезда «скорой помощи». Частым спутником почечной колики является примесь крови в моче, поэтому при возникновении таких приступов рекомендуется мочиться в банку контролировать цвет мочи и отхождение камней.
Крупные или коралловидные камни почек могут проявляться длительной тупой, ноющей болью невысокой интенсивности в поясничной области и также примесью крови в моче, особенно после физической нагрузки или длительной ходьбы/бега.
На поздних стадиях, когда функция почек нарушается и развиваются явления хронической почечной недостаточности, страдает общее самочувствие, возникает слабость, утомляемость, ухудшается аппетит. В этот период зачастую повышается артериальное давление, беспокоят головные боли.
При присоединении воспалительного процесса отмечается повышение температуры тела (иногда до высоких цифр, свыше 38-39 градусов), сопровождающееся ознобом. [3]
Коварство этого заболевания в том, что в течение длительного времени человек может не догадываться об образовании у него в почках камней, то есть болезнь протекает скрытно. Манифестация наступает в тот момент, когда камень начинает смещаться, нарушая при этом естественный отток мочи, что сопровождается приступом интенсивных болей, называемых почечной коликой. [4] Обычно приступ возникает после физической нагрузки, длительной дороги (особенно на поезде), употребления алкоголя. Нередко эти факторы встречаются на отдыхе, грозя превратить отпуск в борьбу за выживание (в прямом смысле).
Несмотря на успехи, достигнутые в борьбе с камнями благодаря современным технологиям, в практике уролога все еще встречаются осложнения мочекаменной болезни. К ним относятся стойкое нарушение оттока мочи из почки (гидронефроз) и воспаление почки (пиелонефрит). При гидронефрозе препятствие для оттока мочи проводит к расширению полостной системы почки и к постепенному угнетению ее функционального состояния (вплоть до полной атрофии). Коварство заключается в том, что на этом этапе боли, как правило, уже стихают, и человек практически ничего не чувствует и, соответственно, не обращается к врачу. Грозным осложнением мочекаменной болезни является острый пиелонефрит, способный в течение короткого времени перейти в гнойную фазу, что может потребовать срочного хирургического вмешательства, вплоть до удаления пораженной почки. [5] Рецидивирующий характер камнеобразования при отсутствии адекватного лечения приводит к хроническому воспалительному процессу — хроническому пиелонефриту, поражающему, как правило, обе почки. Исходом длительного воспаления может быть потеря функциональной активности, сморщивание почек с развитием хронической почечной недостаточности и необходимостью гемодиализа. [6]
Для своевременного выявления камней достаточно ежегодно проходить УЗИ почек. При возникновении приступа почечной колики УЗИ также является основным методом диагностики, однако компьютерная томография органов мочевой системы (даже без внутривенного контрастирования) обладает более высокой чувствительностью, позволяя обнаружить до 95% камней. [2]
Экскреторная (или внутривенная) урография дает ценную информацию по анатомическим особенностям почек и верхних мочевых путей. Камни, не содержащие солей кальция (например, уратные или цистиновые), не видны на рентгеновской пленке (поэтому их называют рентгенонегативными). [3] [7]
Лабораторные исследования (общий анализ утренней мочи, биохимический анализ крови и суточной мочи) позволяют выявить сопутствующий воспалительный процесс (пиелонефрит), оценить функциональное состояние почек, наличие обменных нарушений, повышенную концентрацию камнеобразующих солей и минералов.
Лечение мочекаменной болезни зависит от размеров и места расположения камня (почка, мочеточник или мочевой пузырь), состояния и особенностей мочевых путей (например, сужений или фиксированных изгибов, затрудняющих отхождение камня), наличия осложнений. В легких случаях, если камни небольшого размера (обычно, до 5 мм), может применяться медикаментозная камнеизгоняющая терапия с назначением мочегонных, спазмолитиков и обезболивающих препаратов. [2] Широко используются средства растительного происхождения. Для ускорения самостоятельного отхождения камней рекомендуется обильное питье в сочетании с физической нагрузкой.
Некоторые виды мочевых камней (например, ураты) хорошо поддаются растворению с помощью так называемых цитратных смесей (Блемарен или Уралит-У). В основе этого метода лежит повышение растворимости уратных камней при смещении кислотности мочи (рН) в щелочную сторону. Процесс растворения довольно длительный и трудоемкий, требует регулярного контроля за рН (индикаторные полоски прилагаются к упаковке), но при правильном подходе позволяет полностью избавиться от камней без дополнительного вмешательства. [10]
Дистанционная литотрипсия (или бесконтактное дробление камней) — уникальный метод избавления от камней почек и мочеточников, когда камни разрушаются прямо в организме без введения инструментов. Дробление осуществляется с помощью специального аппарата — литотриптора.
Раньше такие комплексы за счет своей дороговизны устанавливались только в крупных научных центрах и больницах, но сегодня метод более доступен, в том числе и в коммерческих клиниках. Современный аппарат для дистанционной литотрипсии представляет собой достаточно компактный генератор ударных волн, совмещенный с устройством для наведения на камень. Конструктивно возможно ультразвуковое или рентгеновское наведение. При этом, ультразвуковое наведение выгодно отличается отсутствием ионизирующего излучения (лучевой нагрузки) и возможностью непрерывного контроля за разрушением камня в режиме реального времени. Кроме того, с помощью ультразвука можно навестись на рентгенонегативные камни (то есть, невидимые для рентгеновских лучей). Процедура дробления занимает, как правило, не более часа и не требует серьезного обезболивания. В последнее время дистанционную литотрипсию проводят амбулаторно, то есть без госпитализации.
Во время дробления камень под действием ударных волн разрушается на мелкие фрагменты, которые затем самостоятельно отходят по естественным мочевым путям. Чтобы облегчить и ускорить этот процесс, часто назначаются спазмолитические и мочегонные препараты. С помощью дистанционной литотрипсии можно эффективно разрушать камни почек относительно невысокой плотности размерами до 2 см. [2]
Когда камень застревает в мочеточнике и блокирует отток мочи, что проявляется рецидивирующими приступами почечной колики, плохо снимающимися с помощью обычных лекарственных препаратов, для быстрого удаления камня и восстановления оттока мочи применяется эндоскопическое вмешательство — трансуретральная контактная литотрипсия. Как следует из названия, при этой операции, выполняемой через уретру (мочеиспускательный канал), инструмент под контролем зрения подводится непосредственно к камню и последний разрушается контактным способом — лазером, ультразвуком или пневматическим зондом.
Преимуществом контактной литотрипсии является полное разрушение и удаление камня сразу во время операции, восстановление оттока мочи и отсутствие этапа отхождения фрагментов. В некоторых случаях, для дополнительного дренирования верхних мочевых путей, после операции в мочеточник устанавливается пластиковый катетер (внутренний стент). Контактная литотрипсия выполняется, как правило, под спинальной анестезией и требует кратковременной госпитализации. Дополнительным преимуществом трансуретральной литотрипсии является возможность одновременно устранить сужения или фиксированные изгибы мочеточника ниже камня, которые могут быть непреодолимым препятствием для отхождения камней (или даже фрагментов после дистанционного дробления).
Крупные и плотные камни почек, разрушить которые с помощью дистанционной литотрипсии не представляется возможным, сегодня удаляются через небольшой прокол в пояснице. Эта операция называется перкутанная нефролитотрипсия. Под ультразвуковым и рентгеновским наведением в почку через прокол вводится инструмент, с помощью которого под контролем зрения производится разрушение камня и извлечение фрагментов. Как и при трансуретральной контактной литотрипсии, разрушение достигается с помощью лазера, ультразвука или пневматического зонда. Таким методом можно разрушить камни любых размеров и плотности. Правда, в некоторых случаях для этого приходится делать дополнительные проколы. Операция часто заканчивается установлением в почку через имеющийся прокол тонкой дренажной трубки (нефростомы), которая удаляется через несколько дней. Перкутанная нефролитотрипсия выполняется, как правило, под общим наркозом и требует госпитализации на срок от 3 до 5 дней. Наиболее современной модификацией этой операции является миниперкутанная лазерная нефролитотрипсия. Основным отличием является использование миниатюрных инструментов диаметром около 5 мм, что примерно в два раза меньше традиционных. Таким образом, прокол в коже становится практически незаметным, срок восстановления сокращается, также как и вероятность осложнений.
Еще одним современным и малоинвазивным методом удаления камней из почек и мочеточников является гибкая трансуретральная контактная литотрипсия (или фиброуретеронефролитотрипсия, или ретроградная интраренальная хирургия). Главным преимуществом этого метода является отсутствие разрезов и проколов, то есть повреждения кожных покровов. Гибкий миниатюрный инструмент, снабженный активно-подвижным кончиком с высококачественной видеокамерой, вводится через естественные мочевые пути (мочеиспускательный канал). В зависимости от задачи, инструмент проводится в мочеточник или в почку, доводится до камня. Последний с помощью лазера разрушается в «пыль» (dusting effect), что не требует извлечения фрагментов — они отмываются током жидкости во время операции. Данный метод идеально подходит для относительно некрупных и плотных камней почек, особенно множественных, расположенных в разных чашечках. [2] Гибкость фиброуретерореноскопа позволяет провести его через сужения и фиксированные изгибы, без риска повреждений. Главным же недостатком этой технологии является очень высокая стоимость оборудования. Поэтому далеко не все даже крупные урологические центры имеют у себя в арсенале фиброуретерореноскоп.
Лапароскопия при камнях почек и мочеточников применяется довольно редко, в основном при сочетании мочекаменной болезни с аномалиями мочевых путей (например, крупный камень лоханки и сужение лоханочно-мочеточникового сегмента), когда нужно одновременно удалить камень и устранить аномалию. [11]
Таким образом, как мы видим, сегодня открытые операции (то есть выполняемые через разрез кожи) практически полностью вытеснены из арсенала средств для удаления мочевых камней. Это позволило сделать хирургическое лечение мочекаменной болезни быстрым, легким и безопасным, что особенно важно, учитывая склонность заболевания к рецидивам.
Правильное и своевременно проведенное лечение позволяет быстро и безопасно избавиться от камня и предотвратить осложнения. Учитывая склонность заболевания к рецидивам, особое внимание должно быть уделено предотвращению повторного образования камней.
Наблюдающаяся в последние годы тенденция к росту заболеваемости мочекаменной болезнью определяет важность профилактики этого заболевания. Особое значение это имеет у людей с наследственной предрасположенностью к образованию мочевых камней.
Основными методами профилактики являются:
- употребление достаточного количества жидкости (не менее 1,5 литров в сутки для здорового человека и не менее 2,5 литров для пациентов с мочекаменной болезнью);
- правильное сбалансированное питание с достаточным употреблением клетчатки, овощей и фруктов, витаминов и микроэлементов;
- регулярная физическая активность, занятие спортом.
Пациентам с мочекаменной болезнью необходимо в обязательном порядке определить состав мочевых камней. Наиболее надежным способом является химический анализ отошедшего (или удаленного) камня. В зависимости от состава (ураты, фосфаты или оксалаты) врач подберет соответствующую диету и медикаменты.
Диета имеет очень важное значение для предотвращения повторного образования камней в почках. Всем пациентам с мочекаменной болезнью рекомендуется ограничение поваренной соли до 5-6 граммов в сутки (пищу готовят без соли и подсаливают уже в тарелке), ограничение животного и растительного белка (до 1 грамма на кг массы тела). При уратных камнях (то есть состоящих из солей мочевой кислоты), помимо названных диетических ограничений, не рекомендуются темные сорта пива, красное вино, соленья, копчености, субпродукты, кофе, какао и шоколад.
При двухстороннем рецидивном характере камнеобразования, когда предполагаются серьезные обменные нарушения в организме, нужно попытаться установить и, по возможности, устранить эти нарушения. С этой целью часто назначается биохимический анализ суточной мочи на кальций, фосфаты, ураты, цитраты и оксалаты, биохимический анализ крови (кальций, фосфор, магний, паратиреоидный гормон). Также очень важно регулярно, 1-2 раза в год, делать УЗИ почек, что позволит выявить мелкие камни на ранней стадии, когда их можно вывести с помощью медикаментов, не прибегая к сложным и дорогостоящим вмешательствам.
источник

 Глюкоза (сахар): применяется для выявления повышенной экскреции моносахаридов (глюкозурия) в моче.
Глюкоза (сахар): применяется для выявления повышенной экскреции моносахаридов (глюкозурия) в моче.